Кто проводит пренатальное тестирование?
Стандартные визуализационные тесты (УЗИ) проводят акушеры-гинекологи, КТГ – акушерки, биохимические анализы и анализы крови передаются диагностическим лабораториям. Более сложные инвазивные тесты (например, амниоцентез) проводят врачи, которые имеют большой диагностический опыт и сотрудничают со специализированными лабораториями.
Ключевым моментом является безопасный сбор материала для тестирования таким образом, чтобы он имел соответствующее диагностическое значение. Если результаты первого теста неубедительны, их следует повторить, что связано с повышенным риском осложнений.
Моногемные заболевания
Под моногемными заболеваниями понимают сбои, причиной которых выступают определенные типы мутаций. Каждый человек является носителем примерно семи мутаций. Но это не значит, что все больны. В организме присутствует вторая копия гена, не имеющая отклонений. Риск рождения ребенка с патологиями увеличивается только в том случае, если у обоих партнеров в одном и том же гене присутствует одинаковая мутация.
Вероятность мутаций повышается у определенных народностей, проживающих в пределах единой популяции на протяжении длительного времени. Коренные европейцы часто страдают муковисцидозом и спинальной мышечной атрофией. Ген с подобными мутациями имеет почти три процента европейцев.
Наши программы пренатального скрининга
В клинике «МедикСити» используются программы международного образца, благодаря которым на ранней стадии и в сжатые сроки выявляется большинство неизлечимых генетических пороков (синдромы Дауна, Патау, Эдвардса, Корнелии де Ланге, Шерешневского-Тернера, патологии развития нервной трубки и др.).
Пренатальный скрининг:
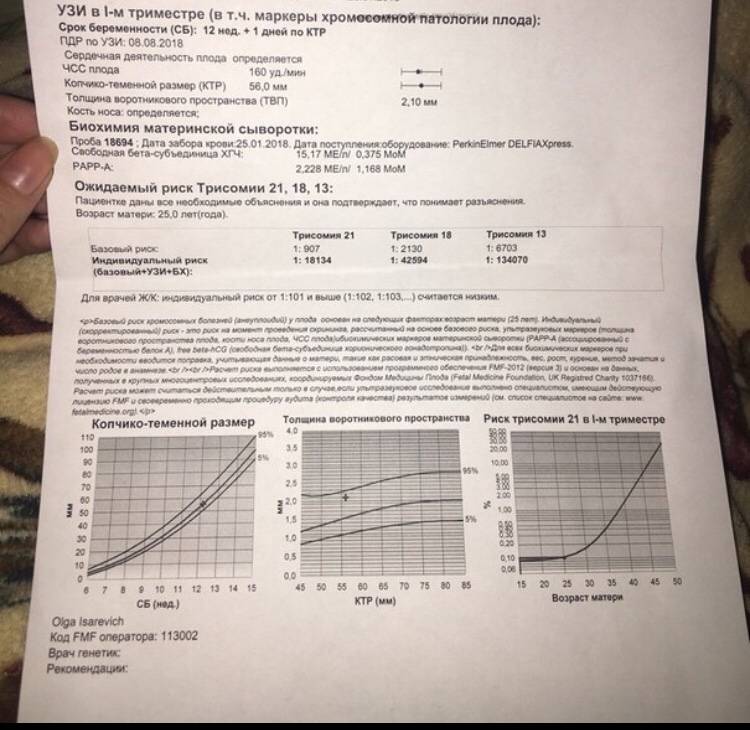
- Пренатальный скрининг I триместра беременности, расчет риска хромосомных аномалий плода, программа LifeCycle (DELFIA)
- РАРР-А
- Свободный b-ХГЧ
- Пренатальный скрининг II триместра беременности, расчет риска хромосомных аномалий плода, программа LifeCycle (DELFIA)
- АФП
- Свободный b-ХГЧ
- Свободный эстриол
- Пренатальный скрининг I триместра с расчетом риска преэклампсии, программы LifeCycle, Predictor (DELFIA)
- PAPP-A
- Свободный b-ХГЧ
- PLGF
- Пренатальный скрининг I триместра беременности, расчет риска хромосомных аномалий плода, программа PRISCA (IMMULITE)
- PAPP-A
- Свободный b-ХГЧ
- Расчет риска ранней и поздней преэклампсии I триместра беременности, программа Predictor (DELFIA)
- PAPP-A
- PLGF
- Пренатальный биохимический скрининг I триместра беременности, без расчета риска (для внесения в программу Astraia).
- Определение биохимических маркеров РАРР-А, свободный b-hCG беременным на сроке от 9 недель до 13 недель 6 дней. Исследование проводится на анализаторе Delfia (PerkinElmer, США) в соответствии с рекомендациями FMF (Fetal Medicine Foundation – Фонд Медицины Плода, Лондон).
Категории
- Анализы и диагностика(0)
- Беременность и роды(85)
- Бесплодие(0)
- Болезни сосудов(0)
- Болезни уха, горла, носа(0)
- Гастроэнтерология(0)
- Генетика и прогнозы(8)
- Гинекология(19)
- Глазные болезни(0)
- Диетология(0)
- Диетология и грудное вскармливание(49)
- Иммунология(0)
- Инфекционные болезни(0)
- Кардиология(0)
- Кожные болезни(0)
- Косметология(0)
- Красота и здоровье(0)
- Маммология(11)
- Маммология для Пап(1)
- Наркология(0)
- Нервные болезни(0)
- Онкология(9)
- Онкология для Папы(3)
- Ортопедия(0)
- Педиатрия(76)
- Первая помощь(0)
- Пластическая хирургия(0)
- Половые инфекции(0)
- Проктология(0)
- Психиатрия(0)
- Психология(16)
- Психология для Папы(6)
- Пульмонология(0)
- Ревматология(0)
- Репродуктивная система мужчины(3)
- Сексология(0)
- Спорт, Отдых, Питание(4)
- Стоматология(0)
- Счастливое детство(18)
- Урология и андрология(7)
- Хирургия(0)
- Эндокринология(0)
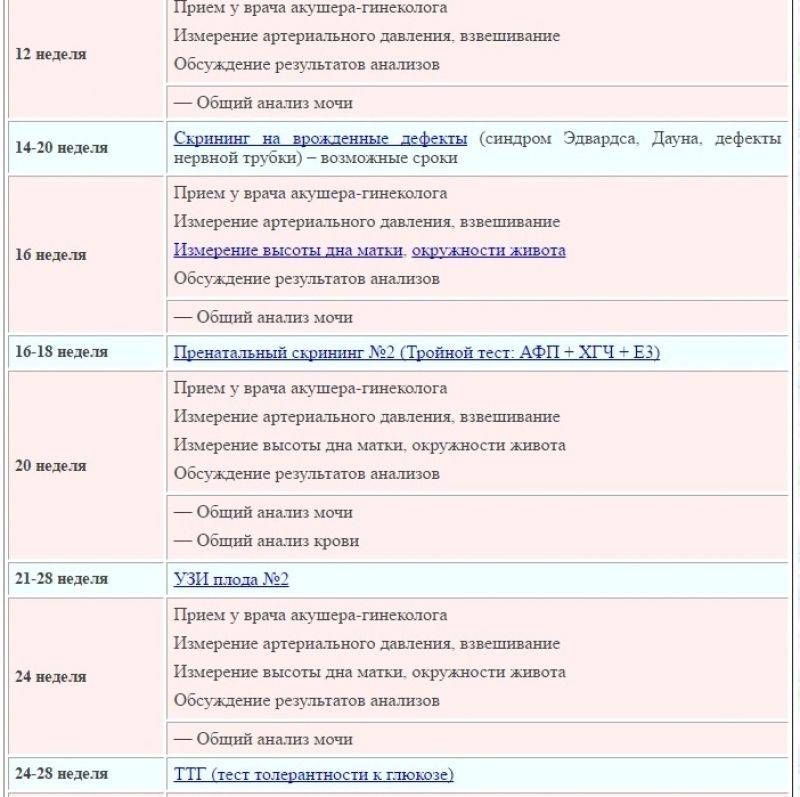
Что представляет собой скрининг во втором триместре беременности
Согласно приказу № 572н от 1.11.2012 г., второй скрининг состоит из ультразвукового исследования плода на сроке 18-21 неделя беременности. В этом возрасте кровь на биохимические маркеры уже не сдается. Плод имеет массу около 300-500 грамм и длину 20-25 см, и УЗИ позволяет детально проанализировать все анатомические структуры плода и выявить большинство пороков развития. Тогда же оценивается количество околоплодных вод, расположение и структура плаценты, длина шейки матки и др.
После проведения УЗИ на данных сроках беременности большинство вопросов пренатальной диагностики считаются закрытыми.
Надеемся, что эта информация поможет Вам лучше понять важность и необходимость скрининга в первом и втором триместрах беременности. В нашей клинике у Вас есть уникальная возможность пройти качественное обследование и получить максимально объективные данные о состоянии Вашего плода.. Запишитесь на пренатальный скрининг в клинику “Семейный доктор” по телефону в Москве +7 (495) 775 75 66, через форму или в регистратуре.
Запишитесь на пренатальный скрининг в клинику “Семейный доктор” по телефону в Москве +7 (495) 775 75 66, через форму или в регистратуре.
Виды пренатального тестирования
Пренатальное тестирование делится на две группы:
- неинвазивное;
- инвазивное.
В первую входят тесты, которые чаще всего проводят при каждой беременности, независимо от факторов риска пороков развития. Это:
- УЗИ – пренатальное УЗИ;
- биохимические исследования крови матери.
Существуют также неинвазивные скрининговые тесты (тест PAPP-A), которые могут выявить синдром Дауна, а также синдромы Эдвардса и Патау.
В соответствующий период беременности – от 11 до 13 недель и 6 дней беременности – также проводится ультразвуковое исследование для оценки дефектов и анализ крови для измерения уровня белка PAPP-A и свободного бета-ХГЧ.
Планирование беременности в сложных случаях
Заблаговременное планирование беременности уже является необходимостью для каждой супружеской пары, мечтающей о здоровом потомстве, но особенное внимание необходимо уделить планированию в сложных случаях. Если у будущей матери были в прошлом выкидыши, внематочная беременность, ей более 40 лет, ей был назначен прием антибиотиков или женщина болеет, к примеру, сахарным диабетом – все эти случаи предстоящей беременности считаются сложными, так как повышают риски генетических патологий у плода
Однако возможности современной медицины позволяют разрешить практически все проблемы.
Профессиональные специалисты питерской клиники «Диана» помогут будущим родителям эффективно справиться с планированием беременности вне зависимости от сложности случая.
Беременность: сводим риски к минимуму
Две полоски на тесте показали, что беременность наступила. Не стоит медлить со становлением на учет. Отныне вы отвечаете за маленькое чудо, которое спустя положенный срок появится на свет. Вам предстоит пройти несколько этапов скрининг исследований согласно срокам беременности для выявления или исключения возможного отклонения в развитии малыша.

Фото: https://ru.depositphotos.com
На 11-13 неделе
В крови определяется:
* β-ХГЧ. Несет ответственность за выработку прогестерона — гормона беременности.
* РАРР-А — белок, вырабатывающийся наружным слоем плодного яйца. Его повышение указывает на возможное нарушение в развитии зародыша.
Первое УЗИ
Можно выявить расщелины на лице, не заращение дужек позвонков, частичное или полное отсутствие костей крыши черепа.
На 16-20 неделе
В крови определяется:
* β-ХГЧ.
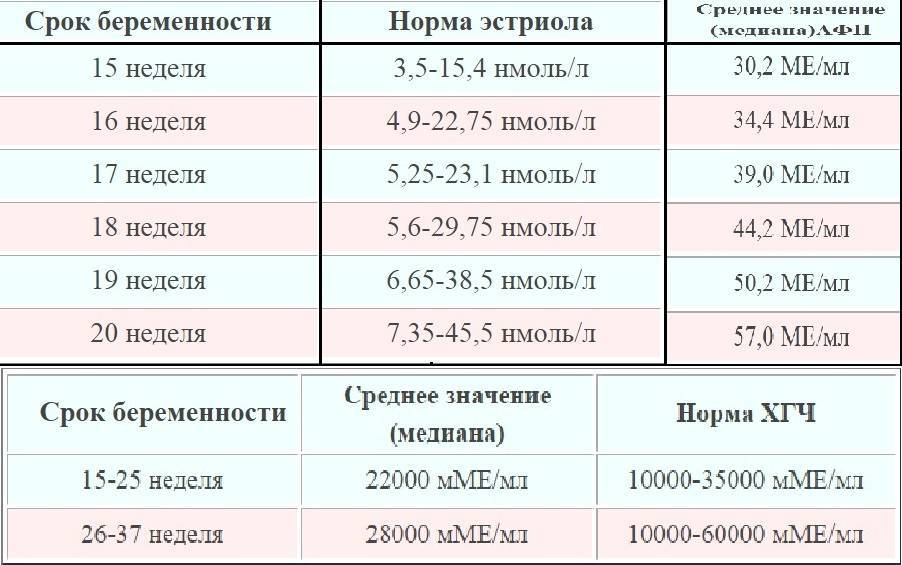
* Свободный эстриол. Нормальный уровень согласно сроку беременности свидетельствует о хорошем развитии плода.
* АПФ-белок вырабатывается в печени плода, при повышении его уровня вероятно нарушение развития нервной системы у малыша.
Второе УЗИ — 20-21 неделя
Выявляются возможные наследственные заболевания либо признаки, косвенно указывающие на их наличие — маркеры. Измеряется толщина задней поверхности шеи плода, где может скапливаться жидкость при генетических отклонениях.
На 30-34 неделе
Проводится третье УЗИ для определения возможной внутриутробной задержки ребенка либо врожденных пороков развития.
Таков общий краткий объем обследования будущей мамы. Однако индивидуальный план может отличаться: при необходимости проводятся дополнительные исследования и на других сроках. Например, свободный эстриол определяют уже на 12 неделе беременности при длительном бесплодии, сахарном диабете или артериальной гипертензии у будущей мамы.
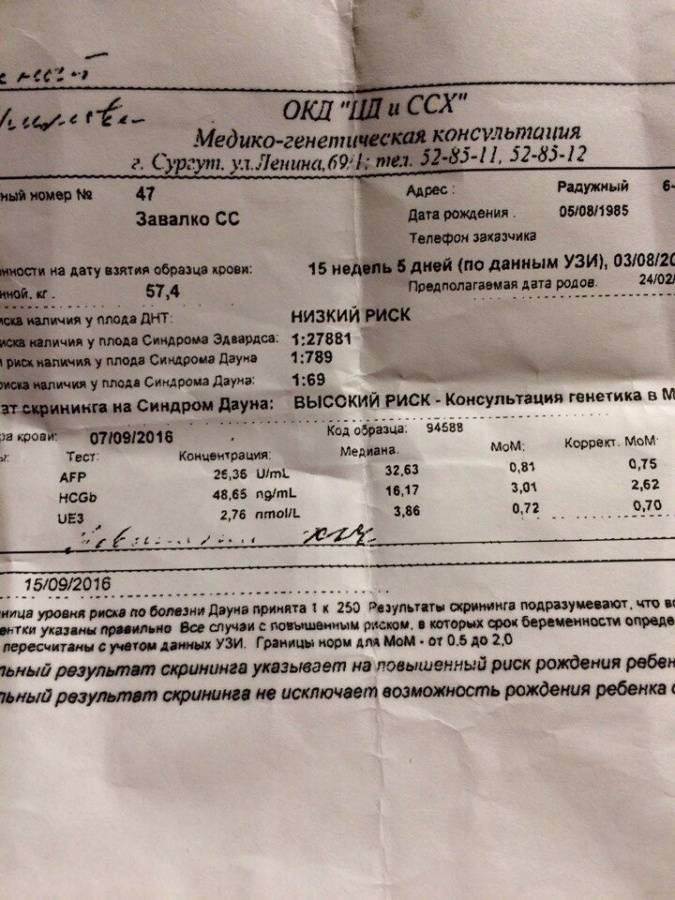
Биохимический скрининг второго триместра («Тройной тест»)
Биохимический скрининг второго триместра проводится в 15-20 недель, оптимально проведение в 16-18 недель.
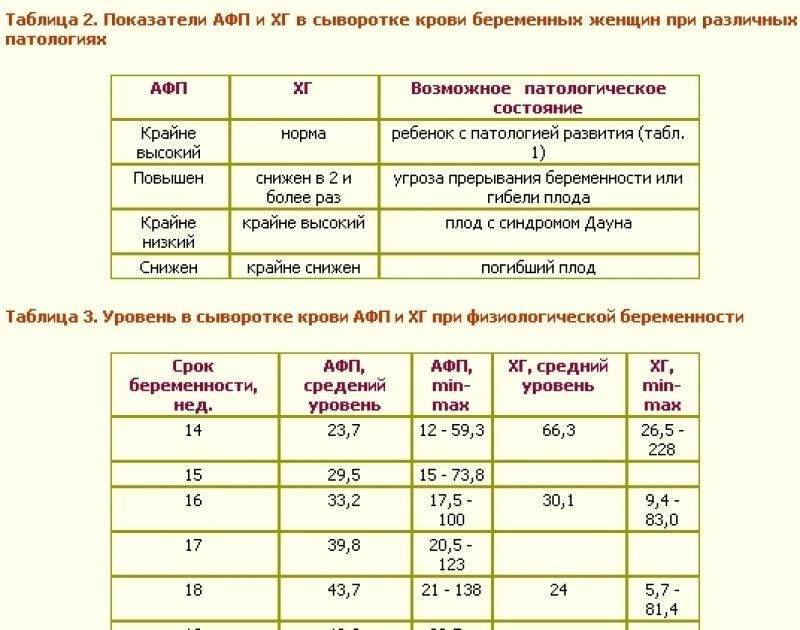
В этом сроке определяется три показателя: АФП, ХГЧ и НЭ (неконъюгированный эстриол). Также как и в первом триместре определяются уровень этих веществ и МоМ.
Иногда во втором триместре ограничиваются лишь определением АФП и ХГЧ, либо вообще только АФП. Диагностическая ценность теста при этом значительно снижается.
При синдроме Дауна обычно АФП снижен, а ХГЧ повышен. При синдроме Эдвардса АФП нормальный, а ХГЧ низкий. При дефектах развития нервной трубки повышен АФП, остальные показатели в норме. Повышение АФП может быть также при дефектах заращения передней брюшной стенки и при аномалиях почек у плода. Диагностически значимым может считаться только повышение АФП в 2,5 и более раза.
Данный тест позволяет выявить до 90% случаев пороков развития нервной трубки. При синдроме Дауна и синдроме Эдвардса отклонения в показателях тройного теста наблюдаются лишь в 70% случаев, то есть 30% ложноотрицательных результатов. Ложноположительных результатов при этом около 10%.
В идеале тест должен оцениваться в совокупности с результатами УЗИ.
При проведении скрининга и первого, и второго триместра, с учетом результатов УЗИ, эффективность выявления дефектов нервной трубки составляет 98%, а синдромов Дауна и Эдвардса 93%, а ложноположительные результаты встречаются лишь в 1-2% случаев.
При выявлении высокого риска женщину направляют на кордоцентез.
Выявление хромосомных аномалий плода:
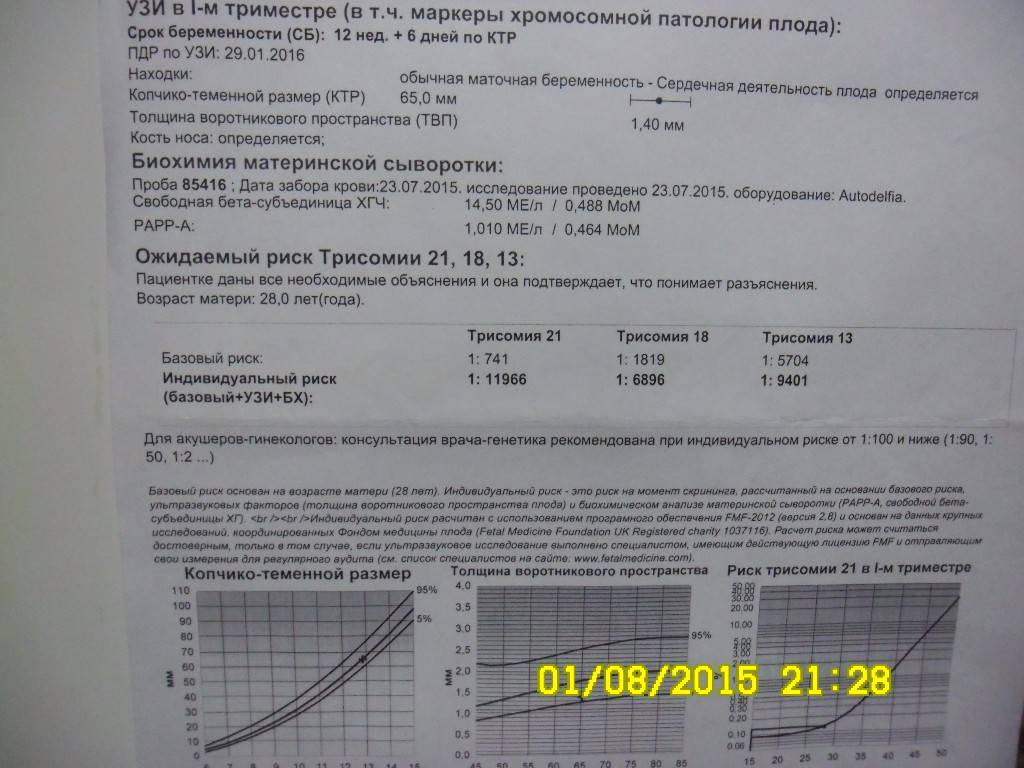
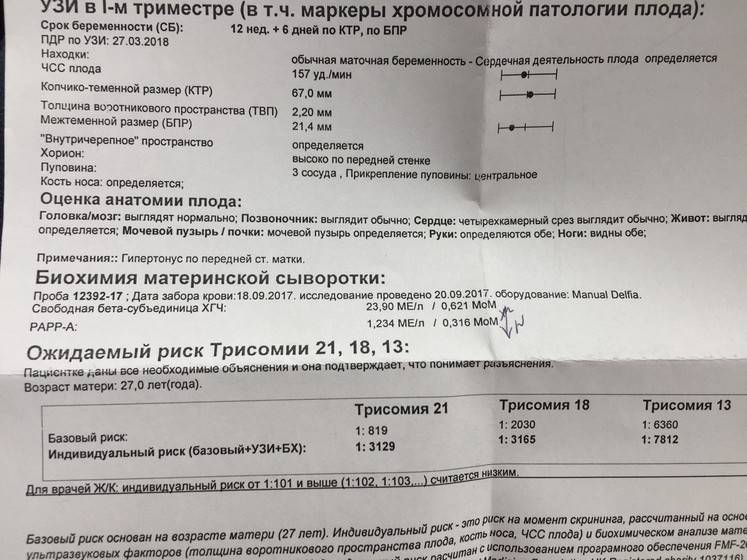
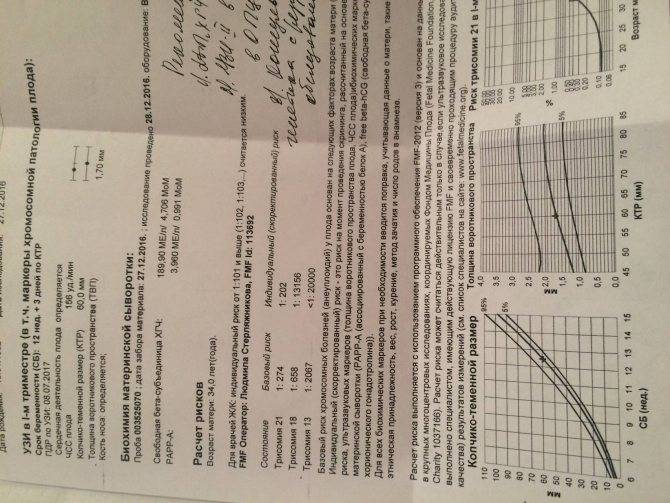
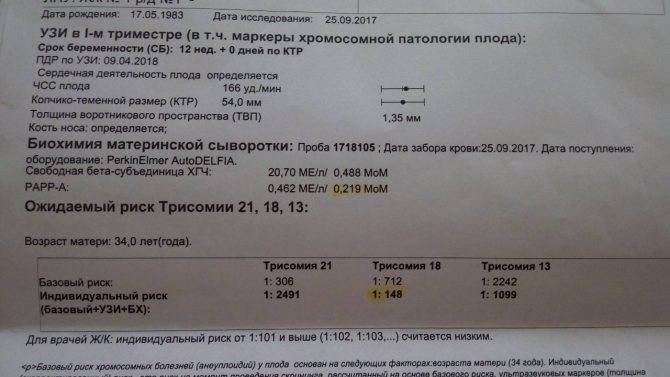
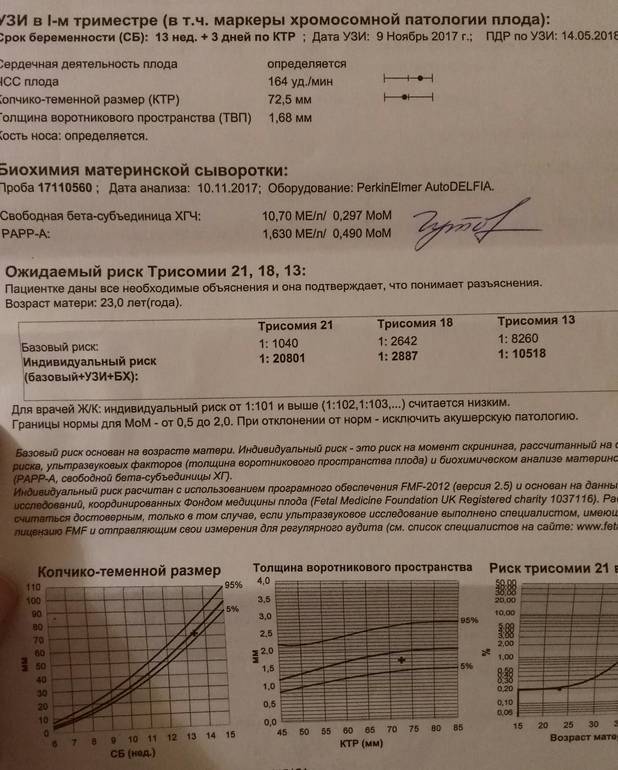
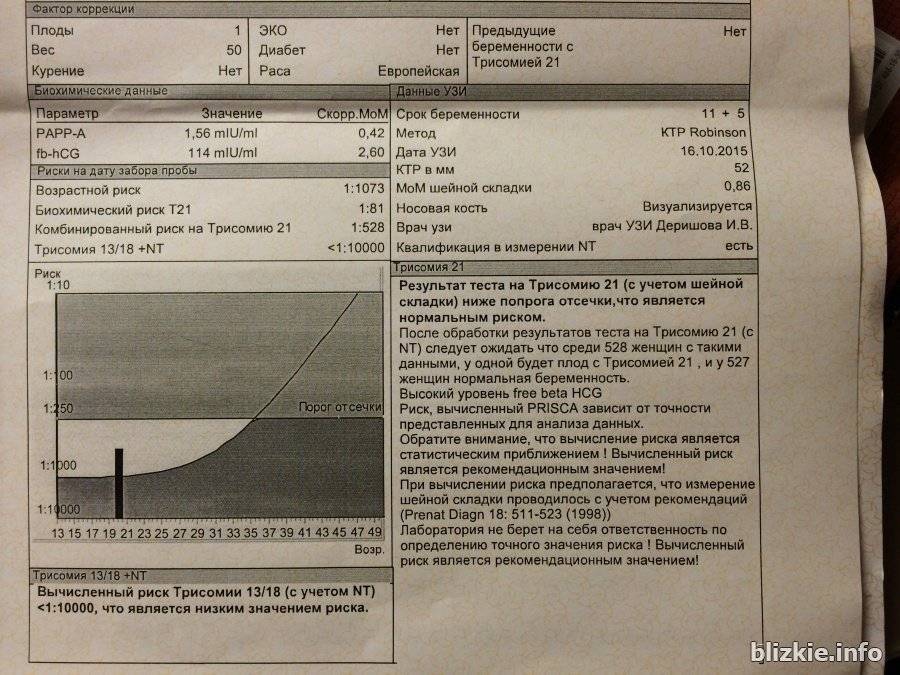
Традиционная пренатальная диагностика, которая утверждена в настоящее время действующими приказами Министерства Здравоохранения, включает в себя комбинированный скрининг первого триместра беременности (комбинация УЗИ и анализа крови беременной женщины на биохимические маркеры, косвенно указывающие на повышенный риск генетической патологии плода). Этот метод безопасен для матери и ребенка, однако, обладает не очень высокой точностью, так как анализирует косвенные показатели. УЗИ проводится в сроки с 11/12 акушерских недель беременности до 13 недель и 6 дней (считая от первого дня последней менструации при регулярном менструальном цикле). После проведения УЗИ и сдачи анализа крови с помощью специальной компьютерной программы производится расчет риска рождения ребенка с наиболее частыми генетическими аномалиями. При расчете риска также учитываются возраст женщины, ее вес, анамнез, способ наступления беременности (ЭКО), наличие многоплодия.
В случае если полученный в результате расчета риск для данной беременной превышает средний популяционный риск, беременной женщине может быть предложено дообследование в Медико-генетическом Центре, инвазивная пренатальная диагностика. Кроме того, в связи с определенным процентом ложноположительных результатов скрининга часть беременных со здоровым плодом будут получать «тревожные результаты теста» и в связи с этим, испытывать стресс.
Им будет рекомендовано провести инвазивную диагностику, которая не подтвердит подозрения скрининга. Эта диагностика является высокоточной, так как напрямую изучает ДНК плода, однако, небезопасна. Для анализа необходимо получить кровь плода или ткань хориона, поэтому приходится прибегать к пункции передней брюшной стенки беременной:
- плацентобиопсии (забору ткани плаценты)
- амниоцентезу (забору околоплодных вод)
- кордоцентезу (забору пуповинной крови).
Процедура проводится амбулаторно, под контролем УЗИ, малоболезненна, но сопряжена с некоторым риском серьезных осложнений (боли, выкидыш, кровотечение, внутриматочная инфекция, остановка сердечной деятельности плода в редких случаях). Именно поэтому такой интерес вызвало появление нового современного перспективного метода НИПТ – возможности неинвазивного получения плодной ДНК для анализа.
Расшифровка показаний
Чтобы понять результаты допплерометрии, следует понимать значения некоторых медицинских терминов. Систола — фаза сердечного сокращения, при которой кровь из желудочков поступает в магистральные сосуды. В норме в данное время наблюдается повышение артериального давления и ускорение тока крови.
Диастола — фаза сердечного сокращения, во время которой происходит расслабление миокарда и наполнение желудочков кровью. У здорового человека наблюдается падение артериального давления и снижение скорости кровотока.
Для расшифровки результатов исследования рассчитывается несколько показателей и индексов:
Резистивный индекс. Он рассчитывается путем деления разницы между кровотоком в систолу и диастолу на максимальный кровоток во время систолы. (Vсист – Vдиаст) / Vmax сист. Его повышение говорит о сильном сопротивлении в сосудах и увеличенном давлении в них. При таком типе кровоснабжения ухудшается доставка кислорода к плоду, поскольку просвет артерий сужен. Понижение резистивного индекса говорит о слабом сопротивлении в сосудах и уменьшенном давлении в них. Данный тип кровоснабжения также приводит к гипоксии плода за счет низкой интенсивности обменных процессов.
Нормальные значения реактивного индекса зависят от срока вынашивания:
Сосуд
22 неделя
28 неделя
32 неделя
36 неделя
40 неделя
Артерия пуповины
0,62-0,80
0,67-0,75
0,59-0,68
0,56-0,63
0,51-0,59
Аорта плода
0,85-0,90
0,82-0,88
0,80-0,86
0,77-0,83
0,75-0,81
Внутренняя сонная артерия плода
0,81-0,92
0,78-0,88
0,74-0,84
0,71-0,81
0,69-0,78
Маточная артерия
0,40-0,49
0,46-0,55
0,69-0,86
0,69-0,86
0,69-0,86
Пульсационный индекс. Он рассчитывается путем деления разницы между максимальным кровотоком в систолу и конечным диастолическим кровотоком на среднюю скорость кровотока. (Vmax сист – Vкон диаст) / Vср. Высокие значения показателя наблюдаются при высоком сопротивлении и давлении в сосуде, низкие — при обратной ситуации.
Нормальные значения пульсационного индекса зависят от срока беременности:
Сосуд
22 неделя
28 неделя
32 неделя
36 неделя
40 неделя
Артерия пуповины
1,17-1,19
1,08-1,09
0,95-0,96
0,83-0,84
0,73-0,74
Аорта плода
1,83-2,29
1,79-2,24
1,76-2,20
1,74-2,17
1,72-2,13
Внутренняя сонная артерия плода
2,34-2,78
1,98-2,39
1,70-2,06
1,44-1,77
1,22-1,51
Маточная артерия
0,69-0,86
0,69-0,86
0,69-0,86
0,69-0,86
0,69-0,86
Систолодиастолическое отношение. Оно равно отношению максимальной скорости кровотока в систолу к минимальной скорости кровотока в диастолу. Vmax сист/Vкон диаст. Увеличение показателя говорит о высоком сопротивлении и давлении в артерии, снижение — об обратном.
Нормальные значения систолодиастолического отношения зависят от срока беременности:
Сосуд
22 неделя
28 неделя
32 неделя
36 неделя
40 неделя
Артерия пуповины
3,5-4,1
3,1-3,7
2,8-3,4
2,4-3,0
2,2-2,5
Аорта плода
6,3-8,0
6,0-7,6
5,7-7,3
5,4-7,1
5,3-6,8
Внутренняя сонная артерия плода
6,1-7,5
5,6-6,5
4,7-5,6
4,0-4,8
3,3-4,1
Маточная артерия
1,7-1,9
1,7-1,9
1,7-1,9
1,7-1,9
1,7-1,9
Почему возникают осложнения беременности?
Существует большое число факторов, которые могут приводить к появлению проблем на различных сроках вынашивания ребенка. Среди наиболее частых причин выделяют:
- заболевания внутренних органов матери. Особую опасность представляют гипертоническая болезнь, различные пороки сердца, пиелонефрит, сахарный диабет, нарушение работы яичников;
- воспалительные процессы репродуктивных органов, к которым относятся маточные трубы, яичники, матка (воспаление шейки и слизистой оболочки);
- нарушение анатомического строения матки в результате врожденных аномалий;
- уже состоявшиеся осложнения беременности в прошлом;
- развитие инфекционных заболеваний вирусной или бактериальной природы;
- резус-конфликт крови матери и ребенка;
- аномалии развития плода, связанные с заболеваниями генетической природы;
- выполнение медицинских процедур, которые затрагивают репродуктивные органы женщины;
- наличие вредных привычек у матери;
- слишком молодой возраст.
Зная частые факторы риска развития осложнений беременности, становится возможным разработать эффективные методы профилактики. Для того чтобы снизить вероятность развития проблем, связанных с вынашиванием ребенка, каждая женщина должна уделять максимум внимания своему здоровью, вести правильный образ жизни, своевременно проходить обследования, которые назначает врач. При возникновении подозрительных симптомов нужно в кратчайшие сроки обращаться к специалисту и ни в коем случае не заниматься самолечением.
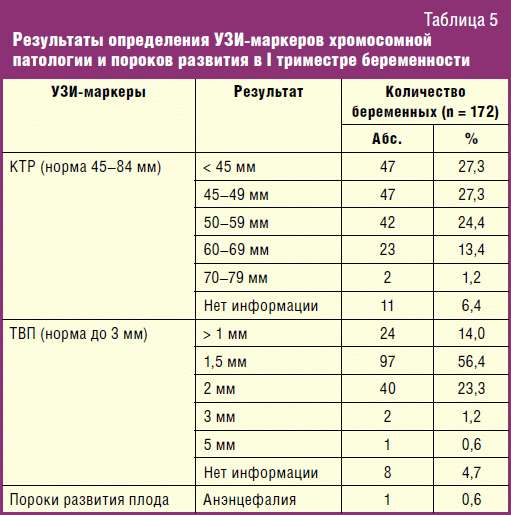
Какие патологии могут быть выявлены в результате УЗИ?
По результатам УЗИ скрининга 1 триместра можно говорить об отсутствии или наличие следующих аномалий:
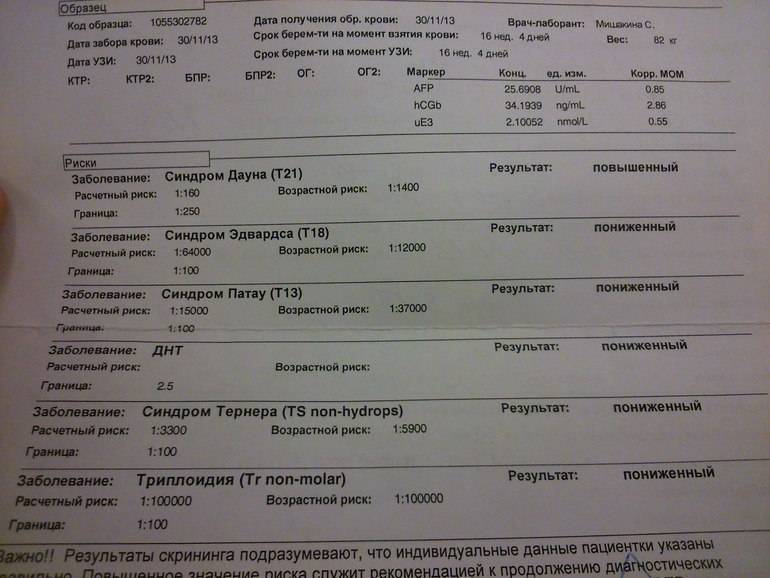
- Синдром Дауна – трисомия по 21 хромосоме, самое распространенное генетическое заболевание. Распространенность выявления 1:700 случаев. Благодаря пренатальному скринингу рождаемость детей с синдромом Дауна снизилась до 1:1100 случаев.
- Патологии развития нервной трубки (менингоцеле, менингомиелоцеле, энцефалоцеле и другие).
- Омфалоцеле – патология, при которой часть внутренних органов находится под кожей передней брюшной стенки в грыжевом мешке.
- Синдром Патау – трисомия по 13 хромосоме. Частота встречаемости в среднем 1:10000 случаев. 95% рожденных детей с этим синдромом умирают в течение нескольких месяцев в связи с тяжелым поражением внутренних органов. На УЗИ – учащенное сердцебиение плода, нарушение развития головного мозга, омфалоцеле, замедление развития трубчатых костей.
- Синдром Эдвардса – трисомия по 18 хромосоме. Частота встречаемости 1:7000 случаев. Чаще встречается у детей, чьи матери старше 35 лет. На УЗИ наблюдается урежение сердцебиения плода, омфалоцеле, не видны носовые кости, одна пуповинная артерия вместо двух.
- Триплоидия – генетическая аномалия, при которой наблюдается тройной набор хромосом, вместо двойного набора. Сопровождается множественными пороками развития у плода.
- Синдром Корнелии де Ланге – генетическая аномалия, при которой у плода наблюдаются различные пороки развития, а в будущем и умственная отсталость. Частота встречаемости 1:10000 случаев.
- Синдром Смита-Опица – аутосомно-рецессивное генетическое заболевание, проявляющееся нарушением метаболизма. В результате чего у ребенка наблюдается множественные патологии, умственная отсталость, аутизм и другие симптомы. Частота встречаемости в среднем 1:30000 случаев.
Почему возникают «поломки» в генетическом аппарате?
Казалось бы, что Матушка Природа мудра, поэтому информация передается из поколения в поколение без сбоев. Однако, к сожалению, дефектный ген или хромосома также может передаваться потомкам.
Кроме того, наследственный аппарат хрупок и подвержен изменениям под воздействием повреждающих факторов до наступления беременности:
* Окружающей среды, паразитов, продуктов питания, пищевых красителей и добавок.
* Лучевой или ионизирующей радиации.
* Лекарственных препаратов и многих других.
Согласитесь, что такого «багажа» с возрастом у нас становится больше. Поэтому вероятность возникновения «поломок» в генах и хромосомах повышается по мере того, как мы становимся старше.
 |
В большинстве случаев поломки возникают на клеточном уровне. Под воздействием неблагоприятных факторов внешней среды клетки перестают нормально работать и теряют способность к самовосстановлению. За передачу информации между клетками отвечают регуляторные пептиды – вещества белковой природы, несущие клеткам своеобразные «инструкции», как правильно работать. Ученые выяснили, что регуляторные пептиды, выделенные из тканей животных, воспринимаются клетками человеческого организма как собственные. Так был создан Овариамин – природный биорегулятор, представитель класса Цитаминов. Овариамин естественным образом восстанавливает нормальную работу клеток яичника, обладает мягким нормализующим эффектом и не накапливается в организме, что существенно снижает вероятность появления побочных эффектов. Прием Овариамина помогает при дисфункции яичников, гормональном бесплодии, синдроме истощенных яичников. Овариамин способствует наступлению беременности и рождению запланированного здорового ребенка. |
Какие мутации бывают?
* В хромосомах — перенос отдельных участков на другую сторону, изменение строения и численности.* В генах — изменение количества, расположения или строения.
При выраженных мутациях, когда ребенок заведомо нежизнеспособен, на ранних сроках беременности (до 7-8 недель) происходит выкидыш. Мудрая Природа следует своему закону: «Все или ничего».
Можно ли контролировать гены и хромосомы?
Увы, устранить уже возникшие «поломки» пока не удается. Однако возможно выявить дефекты при помощи современных диагностических методик в отдельно взятой семье. Исследования проводятся как до зачатия, так во время беременности.
Фото: https://ru.depositphotos.com
Гены и хромосомы — носители генетической информации
В норме от родителей мы получаем 46 хромосом, каждая их которых выполняет свою роль:
* Две половые хромосомы обуславливают пол.
* Сорок четыре несут всю остальную информацию, которая определяет наши особенности: внешние признаки, личностные характеристики и так далее.
Сама же хромосома состоит из длинной нити ДНК, которая хранит и передает информацию от предков будущим поколениям. На ДНК расположены в предназначенной природой определенной последовательности гены — наименьшие единицы наследственности. Гены несут в себе всю информацию о нашем организме: здоровье, внешнем облике, предопределяют способности к обучению и так далее.
При наследственных заболеваниях имеются изменения (мутации) в генах и/или хромосомах.
I этап перинатального скрининга (11-13 недель)
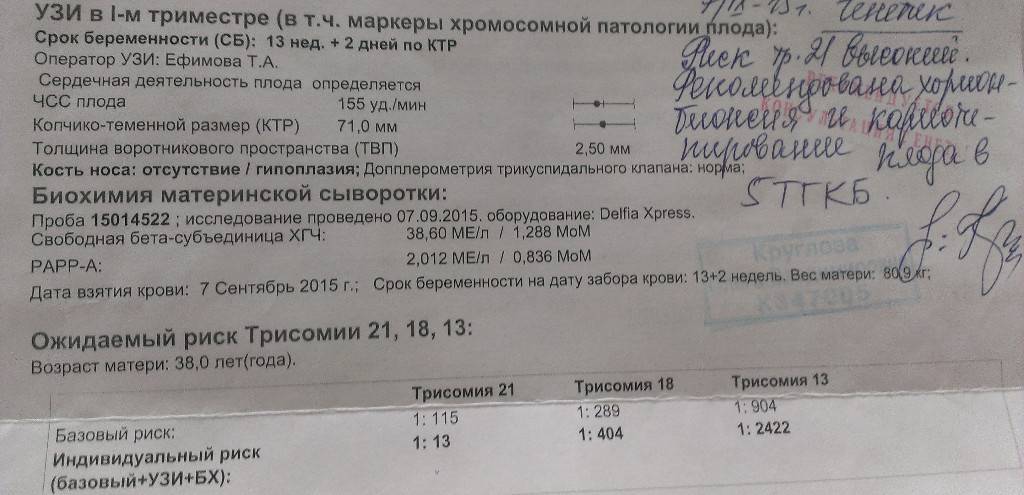
Обследование будущей мамы в этот период позволяет получить огромный объем информации относительно состояния малыша и общего течения беременности. Ультразвуковое исследование на сроке 11-13 недель беременности в современных клиниках проводят методом трехмерной эхографии — УЗИ 3Д (3D), получая тем самым следующие данные относительно беременности:
- Количество жизнеспособных эмбрионов, имплантированных в матке.
- Определение точного срока беременности.
- Наличие или отсутствие грубых пороков развития.
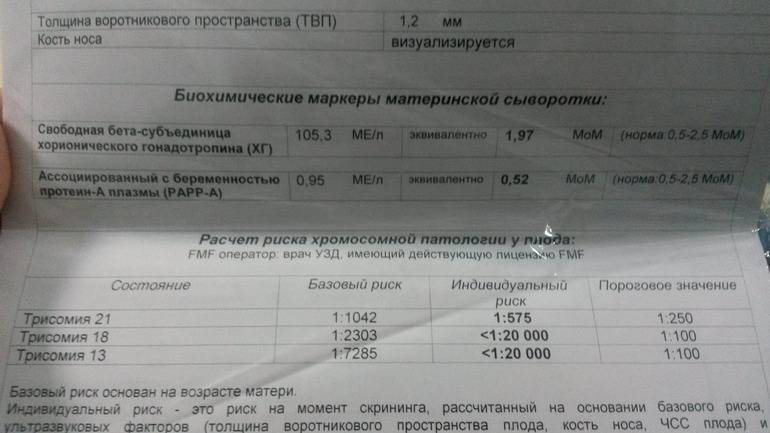
- Толщина воротникового пространства ТВП (используется в качестве индикатора некоторых хромосомных синдромов).
- Визуализация носовой кости – важна для исключения вероятности синдрома Дауна.
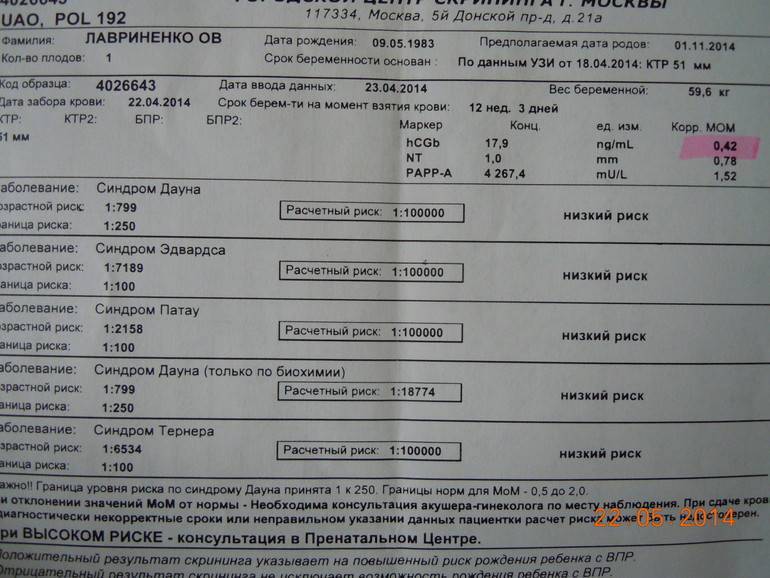
После прохождения классического УЗИ, беременная женщина сдает биохимический анализ крови, который на данном этапе носит название «двойной тест», в связи с тем, что измеряются количественные уровни двух белковых компонентов: РАРРА и ХГЧ (свободная β субъединица).
ХГЧ (хорионический гонадотропин человека) — один из главных гормонов беременности, содержащийся в сыворотке крови матери. Его пониженный уровень указывает на плацентарные патологии, а повышенное содержание может говорить об имеющихся у плода хромосомных отклонениях.
РАРР-А – называют еще белком А. Его концентрация в материнской крови, может указывать на наличие таких хромосомных заболеваний как синдромы Дауна и Эдвардса.
Генетические анализы при планировании беременности
Генетический анализ при планировании беременности позволит определить, насколько высока опасность развития генетических и других отклонений у будущего ребенка, оценить уровень возможного воздействия внешних факторов (питание, экология и прочее). Современные медицинские центры планирования беременности проводят все необходимые скрининги беременных.
Показания к проведению генетического анализа:
- будущий отец старше 40 лет, мать – старше 35;
- наследственные болезни в семье;
- будущие родители состоят в близком родстве;
- врожденные пороки развития у первого ребенка;
- будущая мать регулярно принимает лекарства, которые способны сказаться на формировании плода;
- родители регулярно контактируют с вредными веществами;
- наличие мертворожденных детей, выкидышей в прошлом у женщины и так далее.
Диагностика осложнений беременности
В зависимости от жалоб женщины, врач может заподозрить то или иное осложнение беременности. Для того чтобы установить точный диагноз, назначается обследование, в которое могут быть включены следующие методы:
- гинекологический осмотр в кресле. Специалист оценивает такие показатели, как состояние шейки матки, тонус, размеры, цвет слизистой и др.;
- микроскопическое и бактериологическое исследование выделений при их наличии;
- УЗИ органов малого таза, а при необходимости других областей;
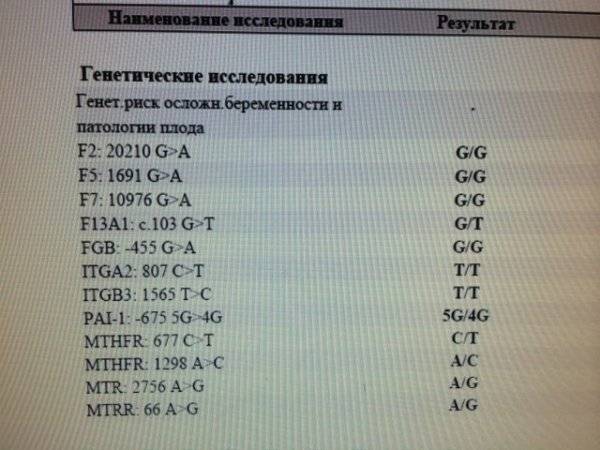
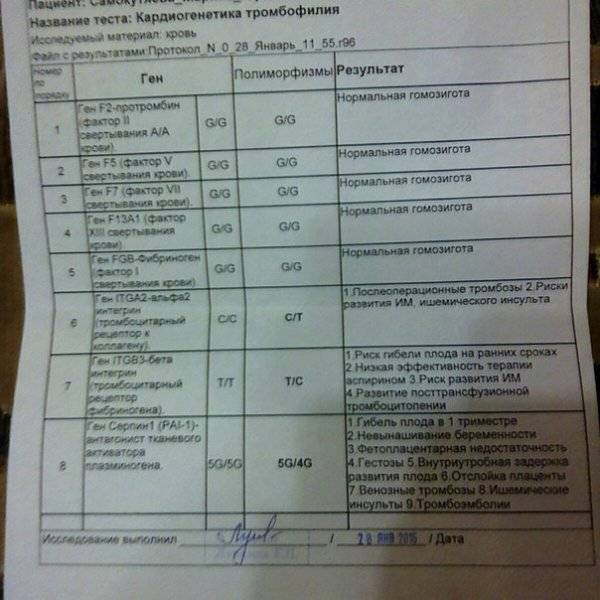
- генетическое исследование. Особенно актуально, если у близких родственников уже имелись осложнения беременности, связанные с генетическими аномалиями. Данное исследование можно выполнить в медико-генетическом центре «Геномед»;
- определение уровня гормонов. Особое значение имеют такие гормоны, как ХГЧ, АФП, эстриол, РАРР-А;
- анализ на TORCH-инфекции (краснуха, сифилис, ВИЧ, герпес, токсоплазмоз и др.);
- кардиотокография — оценка сердцебиения плода.
К общим методам обследования, которые применяются при диагностике осложнений беременности, относятся измерение артериального давления, ЭКГ, ОАК (общий анализ крови), ОАМ (общий анализ мочи). При необходимости назначается консультация узких специалистов.
Методы лечения