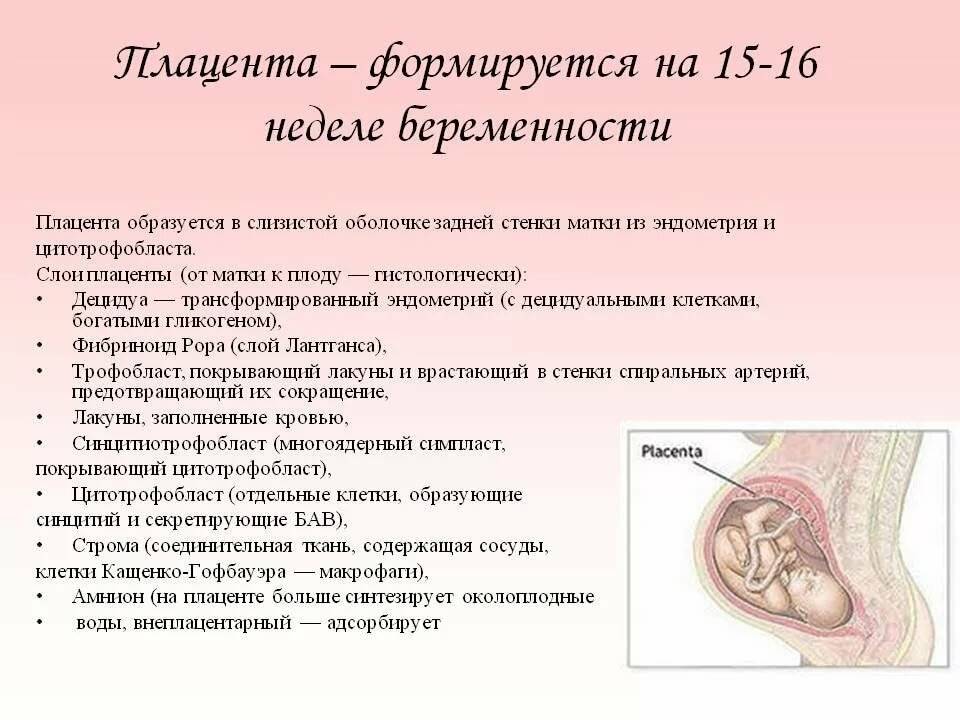
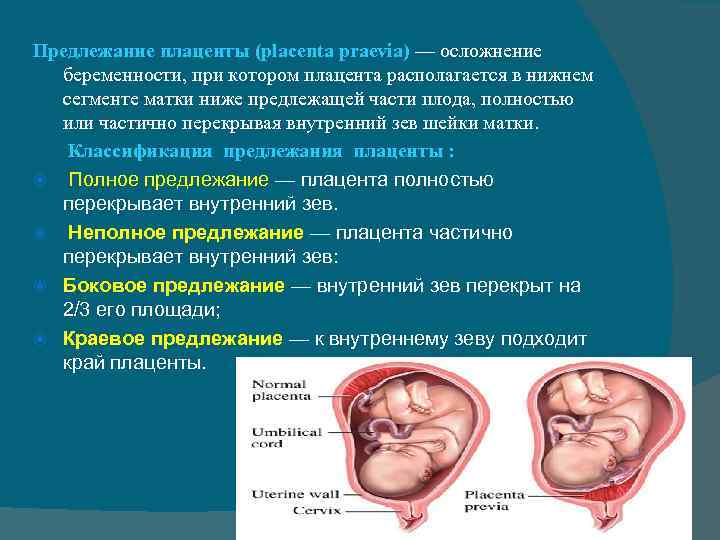
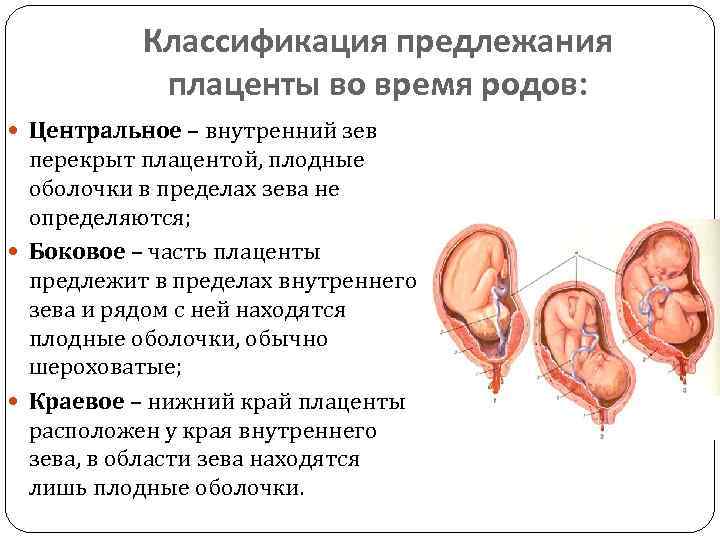
Кровообращение плода
Перед рождением плода кровь от плаценты, примерно на 80% насыщенная кислородом, возвращается к плоду через пуповинную вену. Основная масса этой крови проходит через венозный пролив в нижнюю полую вену, минуя печень. Небольшая часть крови поступает в синусоиды печени и смешивается с кровью воротной системы кровообращения.
Сфинктерный механизм в венозном протоке регулирует поступление пуповинной крови в синусоиды печени. Если при сокращениях матки венозный приток растет, этот сфинктер закрывается, что предотвращает перегрузки сердца плода.
После короткого пути через нижнюю полую вену, где плацентарная кровь смешивается с деоксигенованой кровью, возвращающейся из нижних конечностей таза и почек, она попадает в правое предсердие. Из правого предсердия кровь попадает в овальное отверстие благодаря действию клапана нижней полой вены, и основная масса крови переходит в левое предсердие. Небольшая часть крови остается в правом предсердии благодаря задержанию ее нижним краем вторичной перегородки — раздельным гребнем. Здесь эта кровь смешивается с десатурированной кровью, которая возвращается от головы и верхних конечностей через верхнюю полую вену.
Из левого предсердия кровь, которая смешивается с небольшим количеством десатурированной крови из легких, попадает в левый желудочек и восходящую аорту. Поскольку венечные и сонные артерии являются первыми ветвями восходящей аорты, миокард и мозг поставляются хорошо оксигенированной кровью. Десатурованная кровь из верхней полой вены через правый желудочек попадает в легочный ствол.
Вследствие того, что сопротивление в легочных сосудах во время внутриутробной жизни высокое, основная масса крови проходит непосредственно в артериальный проток и нисходящую аорту, где она смешивается с кровью с проксимальной аорты. Из нисходящей аорты кровь направляется к плаценте двумя пуповинной артериями. Насыщение крови кислородом в пупочных артериях составляет около 58%. На пути от плаценты в органы плода кровь в пуповинной вене постепенно теряет высокую насыщенность кислородом через смешивания с десатурированной кровью. Смешивание крови может происходить в нескольких местах:
1) в печени (слияние с кровью, возвращающейся из воротной системы);
2) в нижней полой вене (с кровью от нижних конечностей, таза и почек);
3) в правом предсердии (с кровью от головы верхних конечностей);
4) смешивание с кровью от легких;
5) смешивание в месте вхождения артериального протока в нисходящую аорту.
Изменения кровообращения плода при рождении вызываются прекращением плацентарного кровотока и началом дыхания. В это время артериальный (Боталов) проток закрывается благодаря мышечным сокращениям ее стенки и количество крови, проходящей через легкие, растет. Это приводит к увеличению давления в левом предсердии. В это время давление в правом предсердии уменьшается вследствие прекращения плацентарного кровотока. Тогда первичная перегородка накладывается на вторичную, и овальное отверстие закрывается функционально. В сосудистой системе плода после рождения происходят выраженные изменения:
1. Закрытие пупочных артерий благодаря мышечным сокращением их стенок, термическим и механическим раздражителям, изменениям в насыщении кислородом. Полная анатомическая облитерация может продолжаться 2-3 мес. Дистальные части пупочных артерий образуют медиальные пупочные связки, а проксимальные части остаются открытыми и образуют верхние пузыре артерии.
2. Закрытие пуповинной вены и венозного протока происходит сразу после закрытия пупочных артерий. Кровь из плаценты еще некоторое время после рождения может поступать к плоду. После облитерации пуповинная вена образует круглую связку печени в нижнем крае серповидной связки. Венозный пролив проходит от круглой связки к нижней полой вены, также облитерируется и формирует венозную связь.
3. Закрытие артериального протока вследствие сокращения мышечной стенки наступает почти сразу после рождения и регулируется брадикинином и веществом, которое высвобождается в легких во время начального вдохе. Полная анатомическая облитерация длится 1-3 мес. Облитерированный артериальный проток образует артериальную связку.
Заболевания матки
Симптомом многих заболеваний матки могут быть маточные бели.
- Опущение и выпадение матки – Выпадение матки или изменение ее положения в полости таза и смещение её вниз по паховому каналу называют полным или частичным пролапсом матки. В редких случаях матка соскальзывает прямо во влагалище. В легких случаях пролапса матки, шейка матки выдается вперед в нижней части половой щели. В некоторых случаях шейка матки выпадает в половую щель, а в особо тяжелых случаях выпадает вся матка целиком. Выпадение матки описывают в зависимости от того, какая часть матки выдается вперед. Больные часто жалуются на ощущение инородного тела в половой щели. Лечение может быть как консервативным, так и хирургическим, в зависимости от конкретного случая.
- Миома матки – Доброкачественная опухоль, которая развивается в мышечной оболочке матки. Состоит в основном из элементов мышечной ткани, и частично – из ткани соединительной, также носит название фибромиомы.
Полипы матки – Патологическая пролиферация железистого эпителия, эндометрия или эндоцервикса на фоне хронически протекающего воспалительного процесса. В генезе полипов, особенно маточных, играют роль гормональные нарушения.
-
Рак матки – Злокачественные новообразования в области матки.
- Рак тела матки – под раком тела матки подразумевают рак эндометрия (слизистой оболочки матки), который распространяется на стенки матки.
- Рак шейки матки – злокачественная опухоль, локализуются в районе шейки матки.
Эндометриоз – заболевание, при котором клетки эндометрия (внутреннего слоя стенки матки) разрастаются за пределами этого слоя. Поскольку эндометриоидная ткань имеет рецепторы к гормонам, в ней возникают те же изменения, что и в нормальном эндометрии, проявляющиеся ежемесячными кровотечениями. Эти небольшие кровотечения приводят к воспалению в окружающих тканях и вызывают основные проявления заболевания: боль, увеличение объема органа, бесплодие. Лечение эндометриоза проводят агонистами гонадотропин-релизинг гормонов (Декапептил депо, Диферелин, Бусерелин-депо)
Эндометрит – Воспаление слизистой оболочки матки. При этом заболевании поражаются функциональный и базальный слои слизистой оболочки матки. Когда к нему присоединяется воспаление мышечного слоя матки, говорят о эндомиометрите.
-
Эрозия шейки матки – Это дефект эпителиальногопокрова влагалищной части шейки матки. Различают истинную и ложную эрозии шейки матки:
- Истинная эрозия – относится к острым воспалительным заболеваниям женских половых органов и является частым спутником цервицита и вагинита. Возникает она, как правило, на фоне общего воспаления в шейке матки, вызванном половыми инфекциями или условно-болезнетворной флорой влагалища, под влиянием механических факторов, нарушения питания ткани шейки матки, нарушении менструального цикла, гормонального фона.
-
Эктопия (псевдоэрозия) – существует распространенное заблуждение, что эктопия является ответной реакцией организма на появление эрозии так как организм пытается заместить дефект слизистой оболочки влагалищной (наружной) части шейки матки цилиндрическим эпителием, выстилающим маточную (внутреннюю) часть цервикального канала. Зачастую такая путаница возникает из-за устаревшей точки зрения некоторых врачей. На самом деле эктопия – самостоятельное заболевание, мало связанное с истинной эрозией. Разделяют следующие виды псевдоэрозий:
- Врожденная эктопия – при которой цилиндрический эпителий может располагаться снаружи от наружного зева шейки матки у новорожденных или перемещаться туда в период полового созревания.
- Приобретенная эктопия – разрывы шейки матки при абортах ведут к деформации цервикального канала, вследствие чего возникает посттравматическая эктопия цилиндрического эпителия (эктопион). Часто (но не всегда) сопровождается воспалительным процессом.
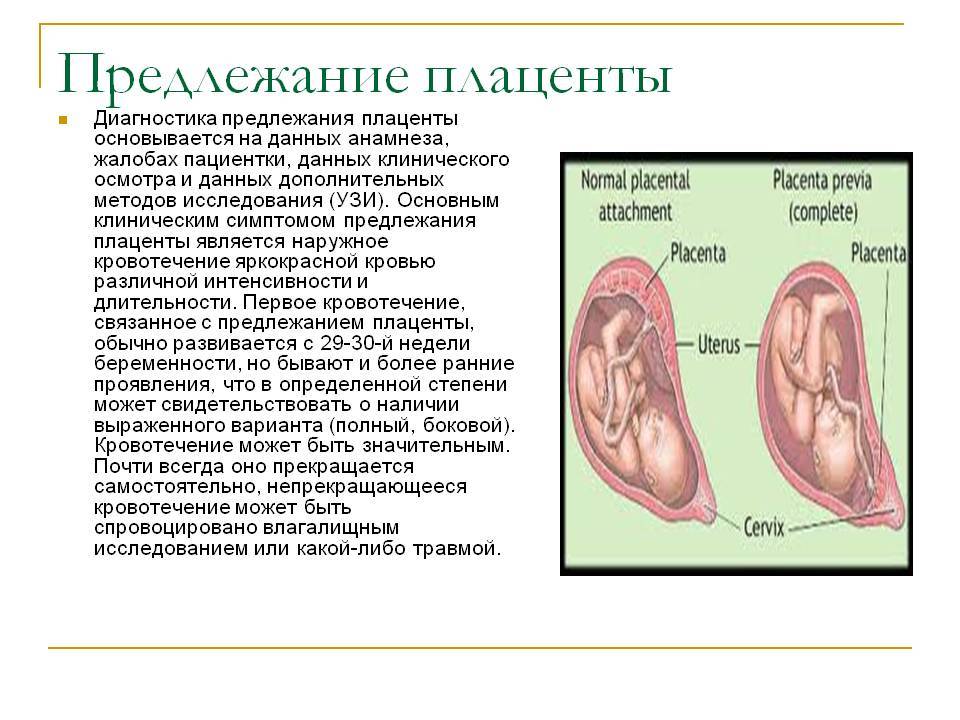
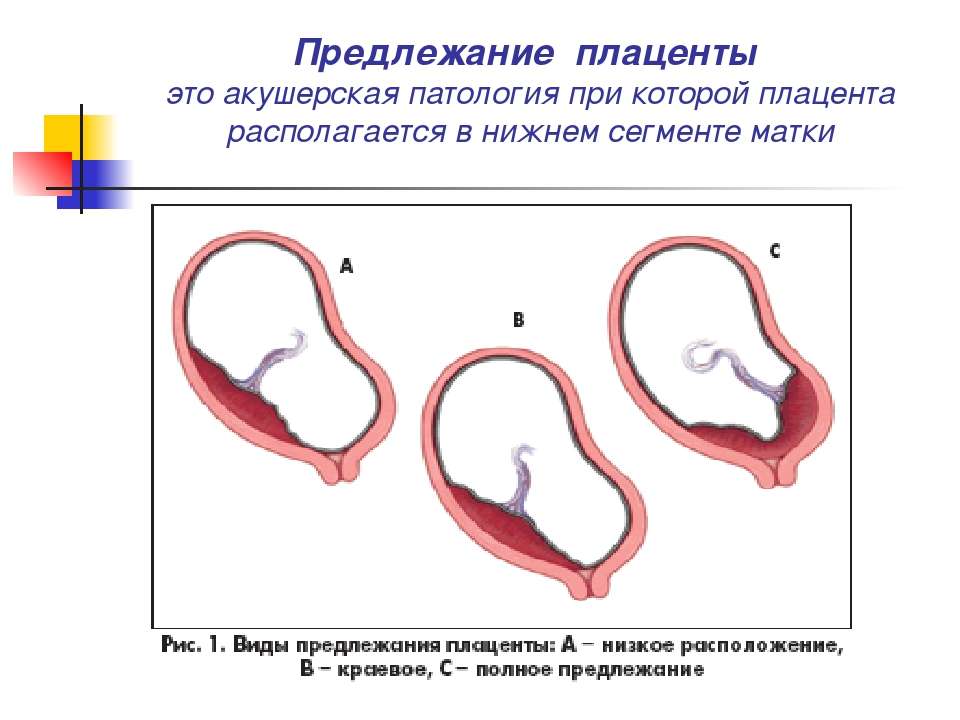
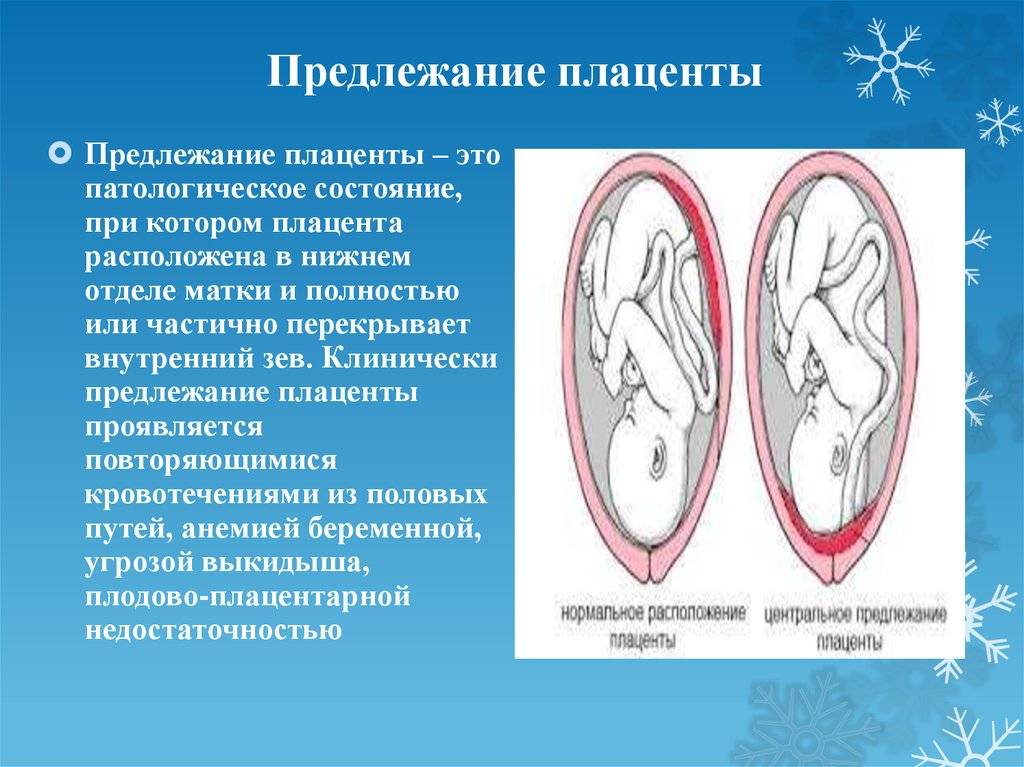
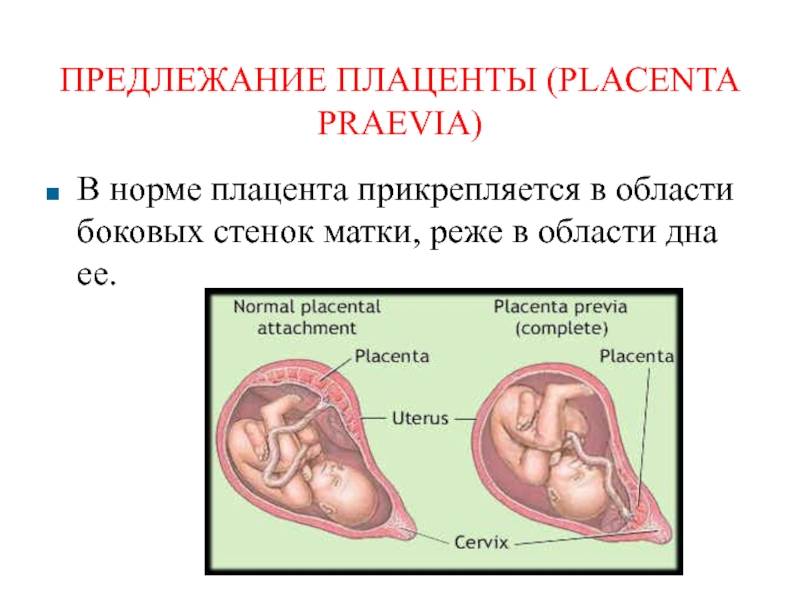
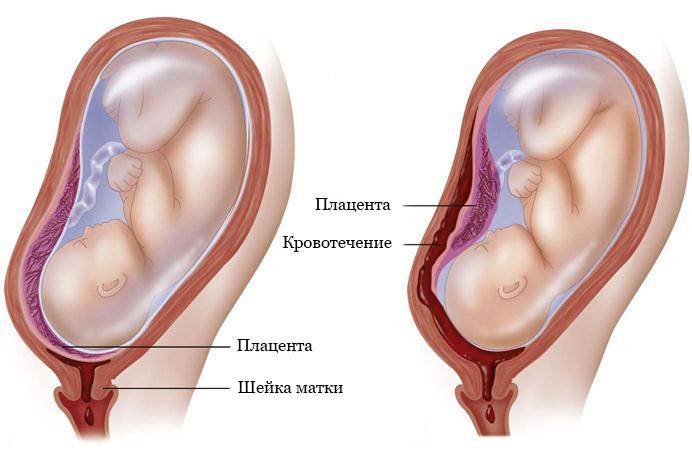
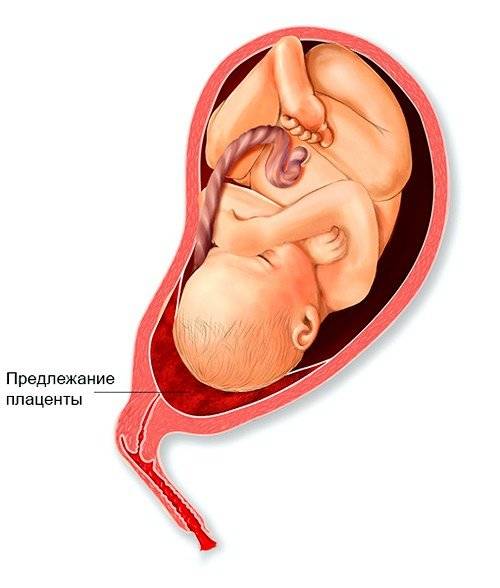
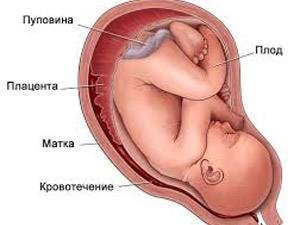
Диагностика и лечение предлежания плаценты
Диагностика предлежания плаценты возможна к концу завершения формирования плаценты, примерно на шестнадцатой неделе при помощи осмотра и УЗИ.
При аускультации проявляются шумы сосудов плаценты в месте прикрепления плаценты (нижний сегмент матки). Также проводится внутривагинальное обследование.
К сожалению, от предлежания плаценты нет панацеи, а основная медицинская помощь заключена в наблюдении и симптоматической терапии.
Схему и тактику лечения определяет лечащий доктор беременной, с учётом всех лабораторных показателей и анамнеза. Но главным пунктом в борьбе с данной патологией является постоянное наблюдение квалифицированных специалистов.
Если кровотечения нет, наблюдаться разрешается амбулаторно.
Беременной нужно обязательно избегать эмоциональных и силовых нагрузок, гулять на свежем воздухе и спать как минимум по восемь часов в сутки. При нынешнем жизненном ритме очень сложно избежать эмоциональных потрясений, но будущая мать должна помнить, что главное для неё — это здоровье ребёнка и придержание всех правил. Питание беременной также требует особого внимания, нужно обязательно употреблять в пищу витамины, белки и железосодержащие продукты. Необходимость такой диеты заключается в том, чтобы в организм беременной поступали полезные вещества, в частности для того, чтобы избежать гипоксии плода, так как плацента при предлежании не полностью участвует в газообмене.
Если же на сроке 24 недель у беременной возникнет кровотечение, госпитализация обязательна, чтобы предотвратить нежелательные последствия. Беременную укладывают в стационар и проводят все необходимые процедуры.
При незначительном кровотечении обходятся консервативными методами лечения: больная находится под наблюдением в стационаре, показан постельный режим, препараты улучшающие кровообращение и снижающие тонус матки. Также беременной обязателен полный покой. При риске развития анемии беременной прописывают препараты, повышающие уровень гемоглобина и общеукрепляющие средства.
Иногда предлежание плаценты осложняется последовым кровотечением. Если кровотечение не остановить, приходится полностью удалить матку. Но к такому радикальному хирургическому вмешательству обращаются лишь при угрозе жизни матери.
Профилактика
Профилактика направлена на борьбу с абортами, предупреждение и своевременное лечение послеродовых, послеабортных, гинекологических воспалительных заболеваний, на раннее выявление и лечение инфантилизма.
Библиография: Анисимова М. И., Соколов Е. В. и Фой А. М. Опыт ведения беременности и родов при предлежании детского места, Вопр. охр. мат. и дет., т. 16, № 9, с. 43, 1971;
Беккер С. М. Патология беременности, с. 94, Л., 1975; Многотомное руководство по акушерству и гинекологии, под ред. Л. С. Персианинова, т. 3, кн. 2, с. 233, М., 1964; Орлов В. И. Некоторые вопросы течения беременности при предлежании плаценты, в кн.: Вопр, акуш., гинек, и гиг. женского труда, под ред. П. Я. Лельчука, в. 7, с. 32, Ростов н/Д., 1974- Персианинов Л. С. Акушерский семинар, т. 1, с. 219, Ташкент, 1973; Савельева Г. М. Ведение беременности и родов при преждевременной отслойке и предлежании плаценты, Сов. мед., №6, с. 106, 1977; Hibbard L. Т. Placenta praevia, в кн.: Benson В. С. а. о. Current obstet, а. gynec, diagnosis a. treatment, p. 668, Los Altos, 1978.
Проявления субинволюции матки
Одно из первых проявлений субинволюции матки – обильные лохии (кровянистые выделения) бурого оттенка. Такое кровотечение может длиться на протяжении 3-4 недель после родов. Еще один симптом, который косвенно свидетельствует о нарушении сокращения матки, отсутствие схваткообразных болей во время кормления младенца грудью. В некоторых случаях пациентки жалуются на тянущую боль в нижней половине живота, которая не связана с прикладыванием ребенка к груди. Если на фоне этой симптоматики есть еще и предрасполагающие факторы, вероятность диагноза субинволюции очень высока.
Об инфицировании и развитии эндометрита свидетельствует лихорадка с ознобом. Температура может быть субфебрильной или подниматься до высоких цифр – 39-40 градусов. Если в кровянистых выделениях появляется гной, это говорит о тяжелом течении заболевания. В таких случаях боли в области матки сильные, постоянные, к ним присоединяются симптомы интоксикации – резкая слабость, боль головы, головокружение, потеря аппетита, тошнота. Насколько выраженными будут проявления болезни зависит от вида возбудителя, особенностей состояния организма женщины.
Миграция низкой плаценты
Во время беременности плацента перемещается, и это не удивительно.
-
Во-первых, это живой орган, у которого какие-то участки могут отмирать, а какие-то – разрастаться.
-
Во-вторых, она должна удовлетворять потребности ребенка в питательных веществах, а значит, увеличиваться в размерах по мере роста малыша.
-
В-третьих, она крепится к стенке изменяющейся в размерах матки, и ее положение меняется вместе с ее растяжением.
Прогнозировать перемещения плаценты можно, исходя из места ее крепления, которое врач отмечает во время первого УЗИ.
Наименее благоприятно расположение снизу и спереди – сильнее всего растягивается именно этот участок матки, и плацента просто может не успеть «отползти» повыше.
Влияние
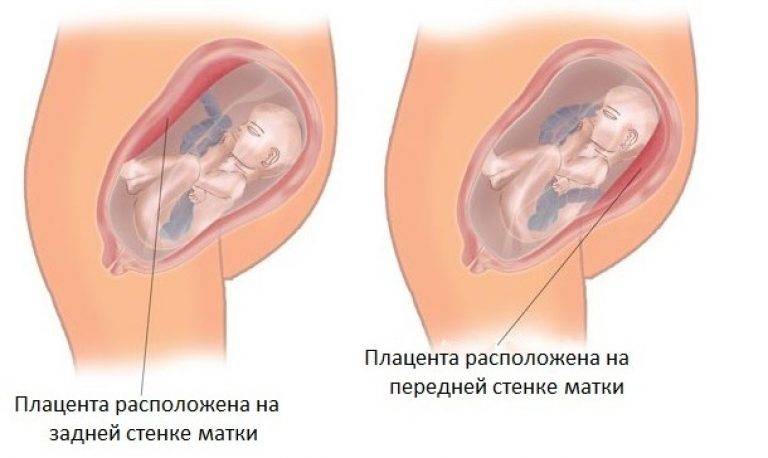
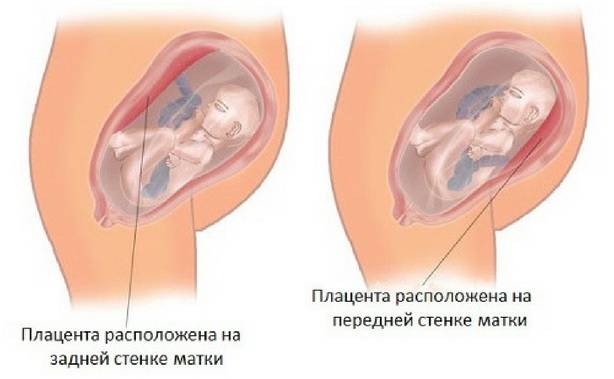
Беременность – это естественное, природное состояние для женщины. Физиологически организм устроен таким образом, что он будет создавать все необходимые условия для того, чтобы уберечь плод от негативного воздействия неблагоприятных факторов. Когда плацента располагается по задней стенке матки, для развития плода создают максимально комфортные условия.
Именно в этой зоне отмечается наиболее качественная система кровеносных разветвлений. Благодаря этому ребенок будет получать необходимое количество питательных веществ и кислорода, соответственно, он будет лучше расти. Также при такой локализации детского места, ребенок лучше защищен от травм.
Беременность, в которой плацента расположена по задней стенке матки, протекает лучше и в редких случаях сопровождается осложнениями. Когда происходит сокращение органа, детское место остается при своих прежних размерах, поэтому риск отслойки минимален.
Как проходят роды?
Выбор тактики родовспоможения при предлежании плаценты, как правило, достаточно ответственный. От этого зависят жизнь и здоровье будущей мамы и ее малыша.
Нужно отметить, что в настоящее время все чаще акушеры-гинекологи отдают свое предпочтение хирургическому способу родовспоможения, выбирая кесарево сечение. В этой ситуации угроза развития родовых травм и повреждений гораздо ниже. Безусловно, кесарево сечение имеет определенные минусы, так как является по сути хирургической операцией.
Однако, при предлежании плаценты важную роль имеет сохранение жизни малыша. Отзывы многих женщин, имеющих предлежание плаценты по передней стенке матки и уже ставших мамами, подтверждают то, что им было проведено кесарево сечение.
Наличие у беременной женщины отягощенного акушерско-гинекологического анамнеза является также дополнительным условием для того, чтобы было проведено кесарево сечение. Самостоятельные естественные роды в этом случае могут опасны не только развитием ряда патологий для малыша, но и существенным ухудшением здоровья будущей мамы.
Тактика родовспоможения выбирается индивидуально. Для этого специалист оценивает сразу несколько факторов
Акушеры-гинекологи обязательно берут во внимание возраст женщины, наличие у нее сопутствующих заболеваний, клинические показатели внутриутробного развития плода, наличие сформированных патологий во время беременности и многое другое

Важно помнить, что при беременности, протекающей с развитием предлежания плаценты по передней стенке матки, будущей маме с первых дней после установления такого диагноза следует очень внимательно следить за своим самочувствием. О том, что означает предлежание плаценты, смотрите в следующем видео
О том, что означает предлежание плаценты, смотрите в следующем видео.
Плацента – это важнейший орган обеспечения жизнедеятельности эмбриона. Именно через него поступают питательные вещества, кислород, происходит выведение продуктов жизнедеятельности. Плацента служит защитным барьером от инфекций и вирусов.
Далеко не каждая женщина знает обо всех особенностях протекания беременности и о том, как происходит процесс зарождения и формирования эмбриона. Часто диагностика неправильного прикрепления плаценты заставляет паниковать. Как же орган должен быть прикреплен в норме? Что делать, если расположение плаценты неправильное? Что такое предлежание? Что означает диагноз “низкая плацентация”?
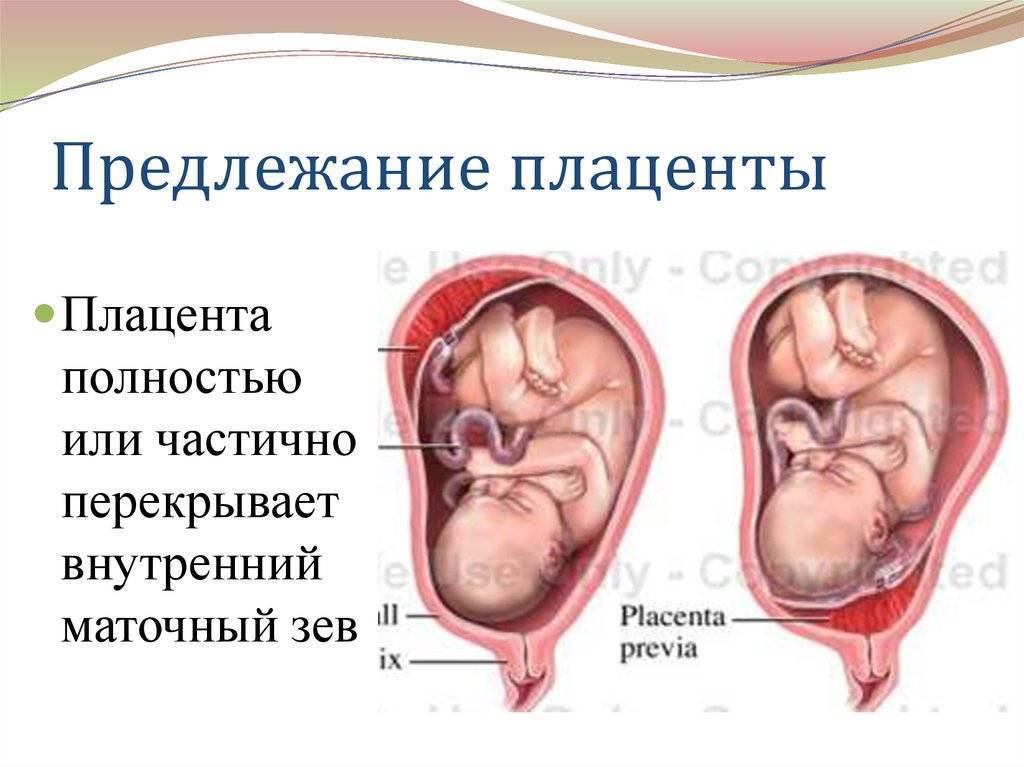
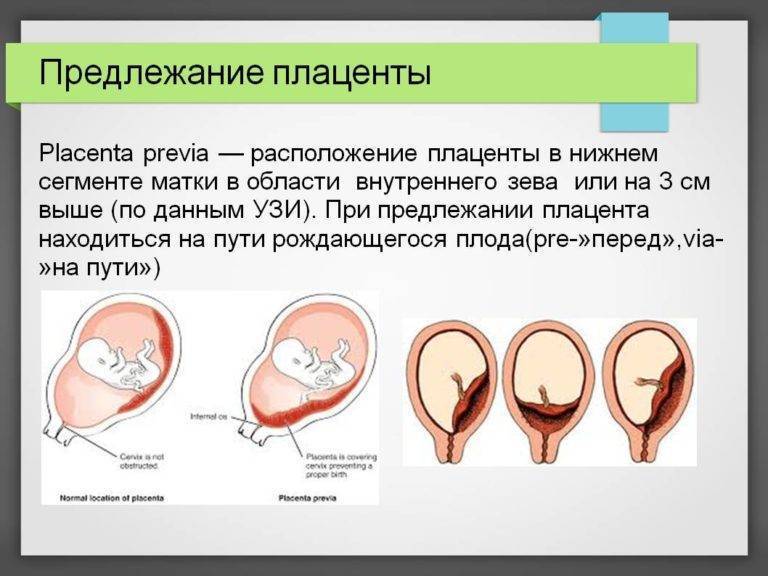
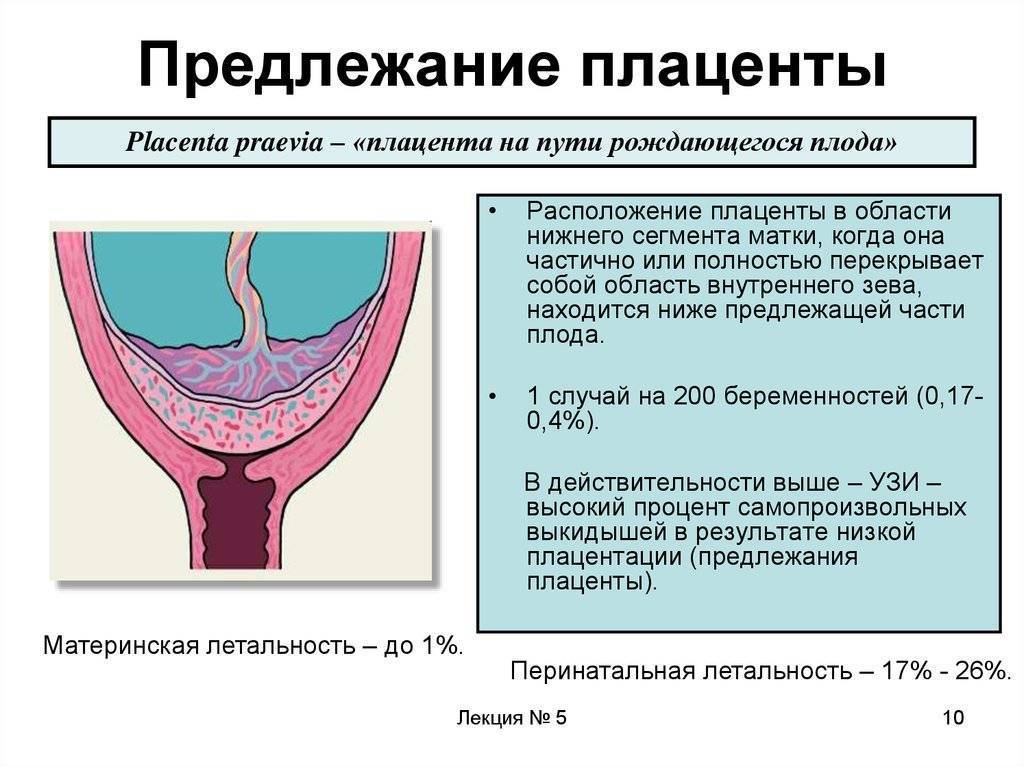
Что такое предлежания плаценты при беременности
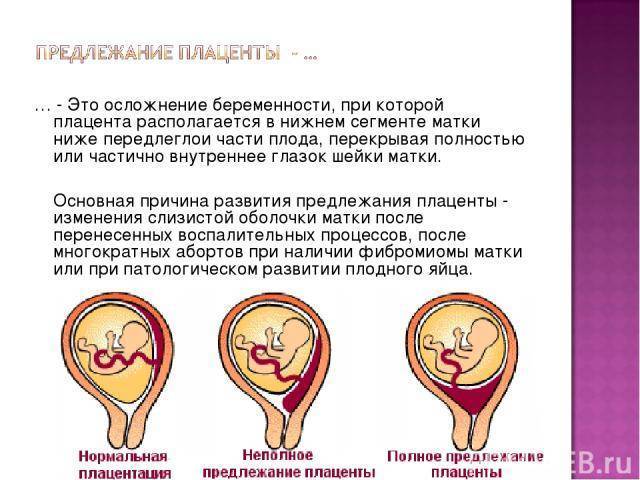
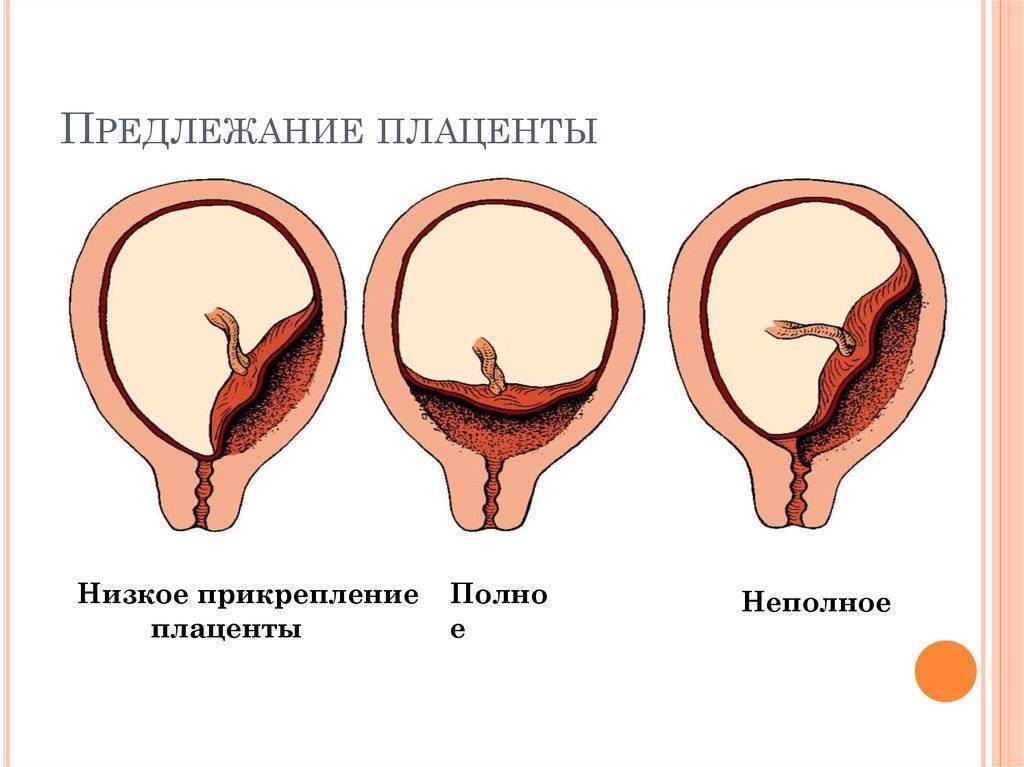
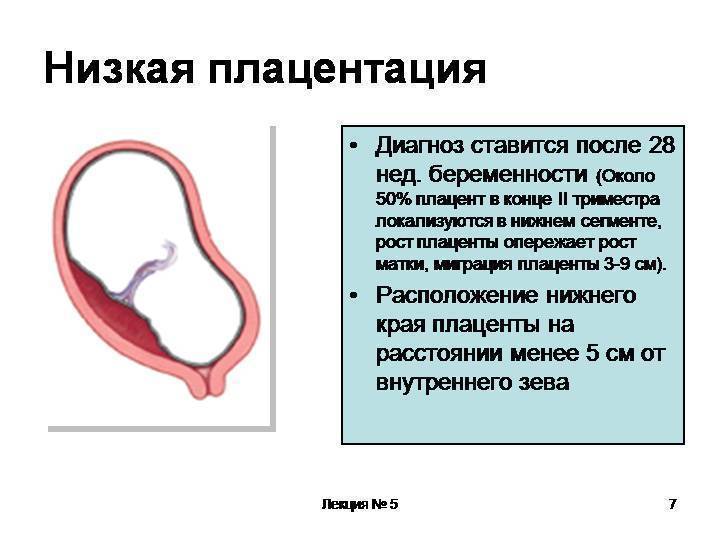
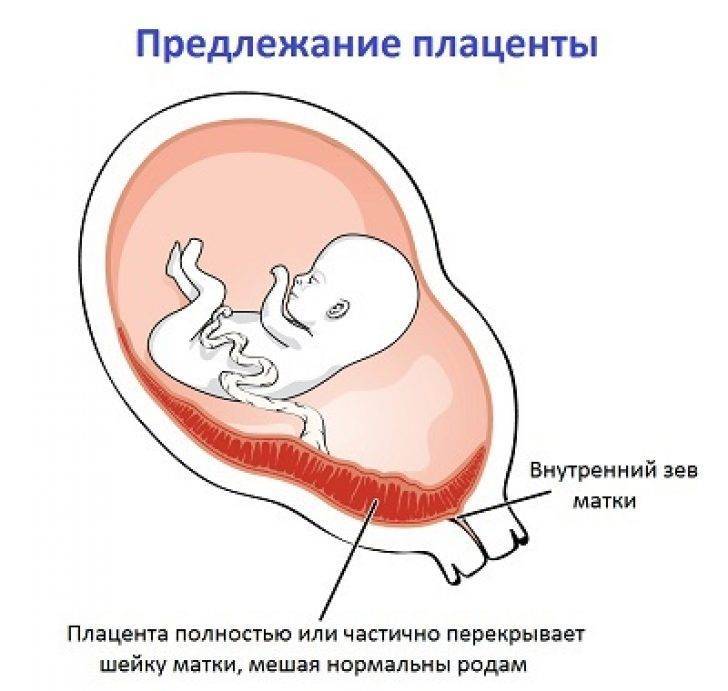
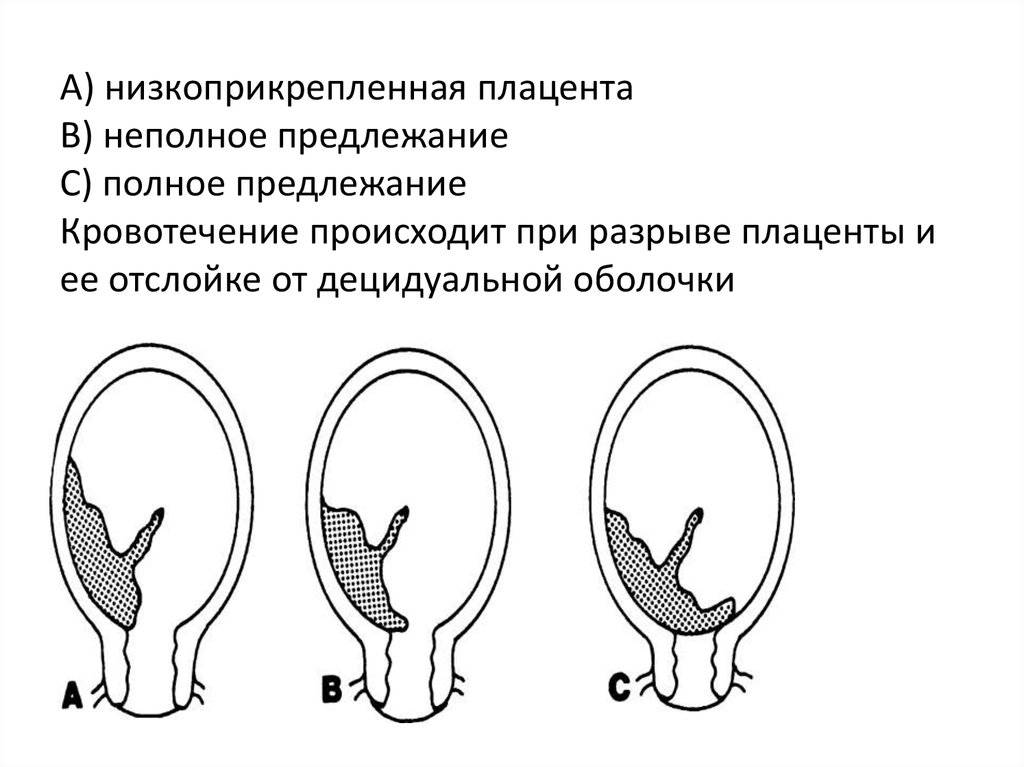
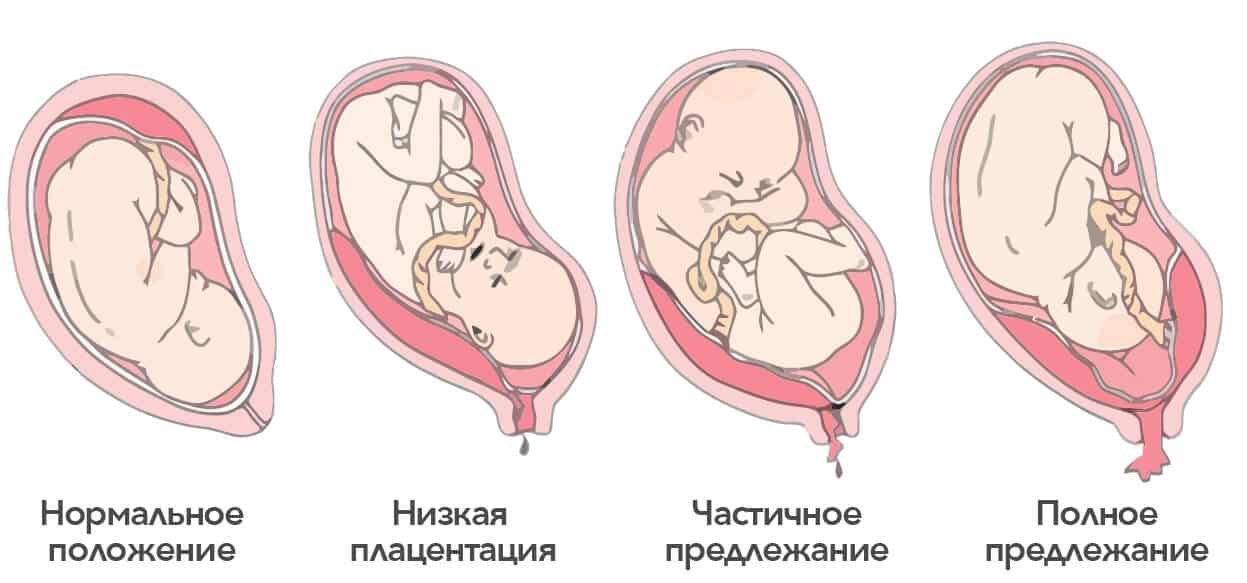
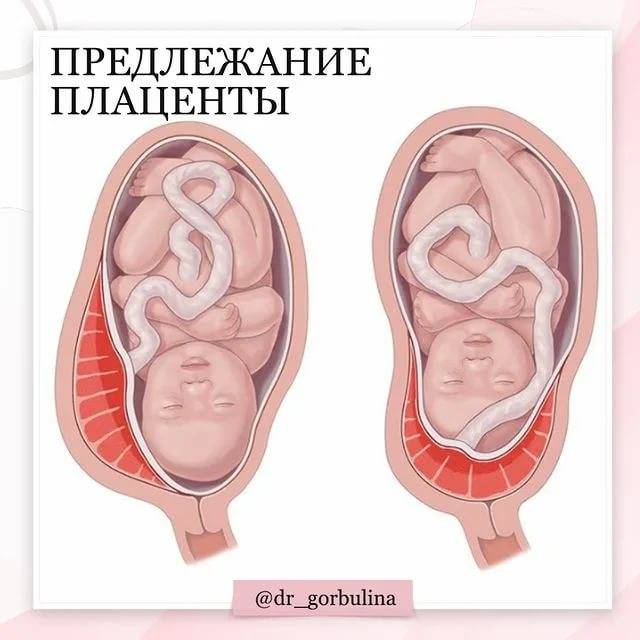
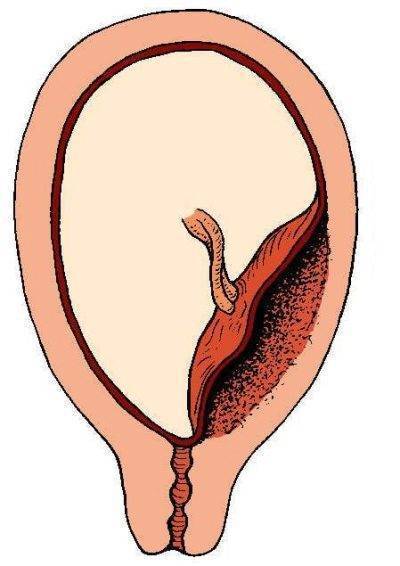
При беременности без отклонений плацента расположена по дну либо телу матки, по передней (иногда задней) стенке и переходит на боковые стенки. Среди патологических предлежаний плаценты часто встречается низкое предлежание плаценты, при таком предлежании плацента находится в 6 мм от внутреннего маточного зева.
Диагностируют такое отклонение чаще в первом триместре беременности при плановом УЗИ. К счастью, данное предлежание плаценты может быть не постоянным, а к концу беременности перейдет в физиологически нормальное предлежание плаценты.
Предлежание плаценты обусловлено вытягиванием и растяжением тканей матки, часто такой процесс называют «миграцией». При росте плода, ткани, расположенные в нижних отделах матки, растягиваются и перемещаются к верху. Вместе сними подтягивается плацента, что и приводит расположение плаценты в норму.
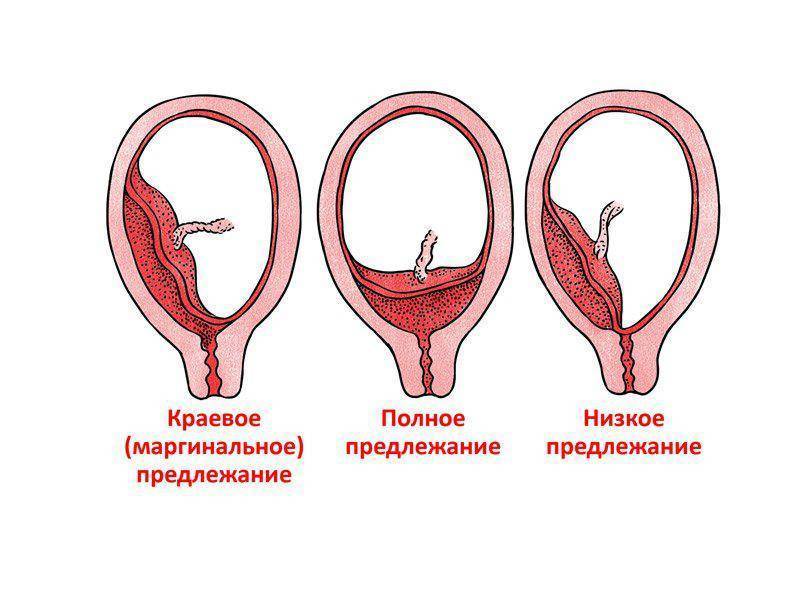
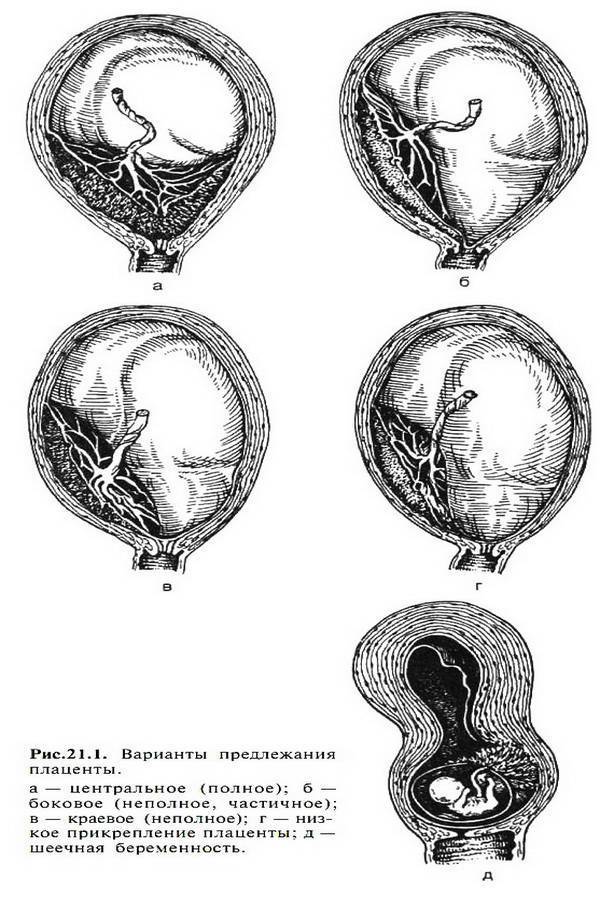
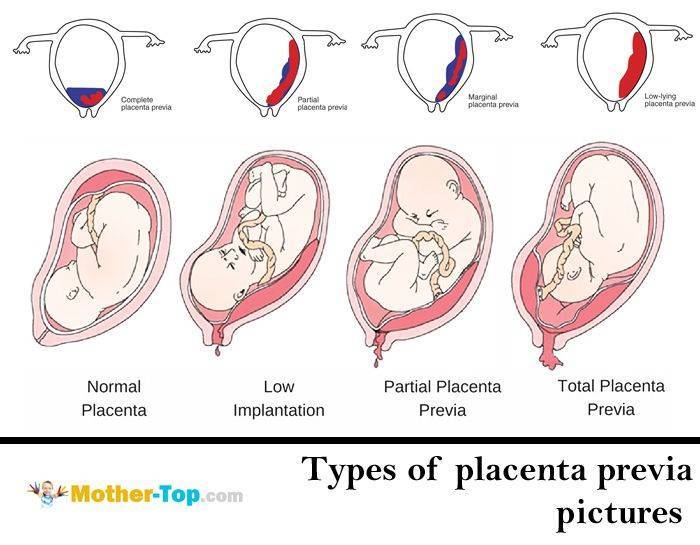
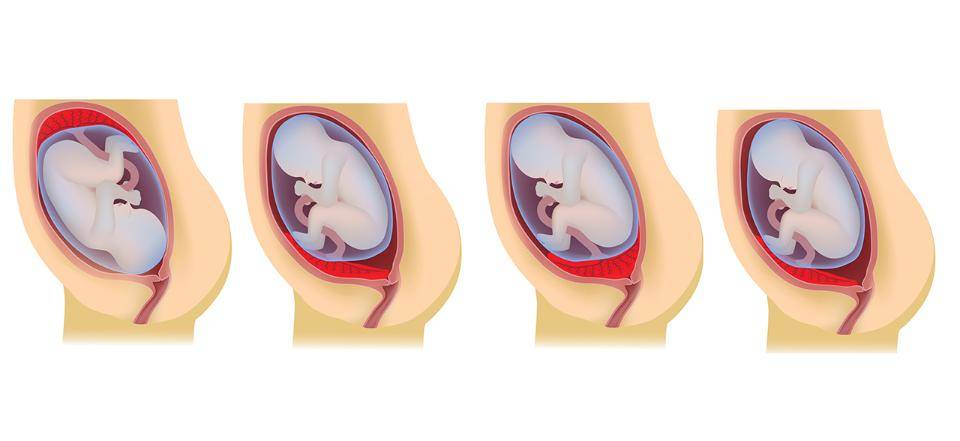
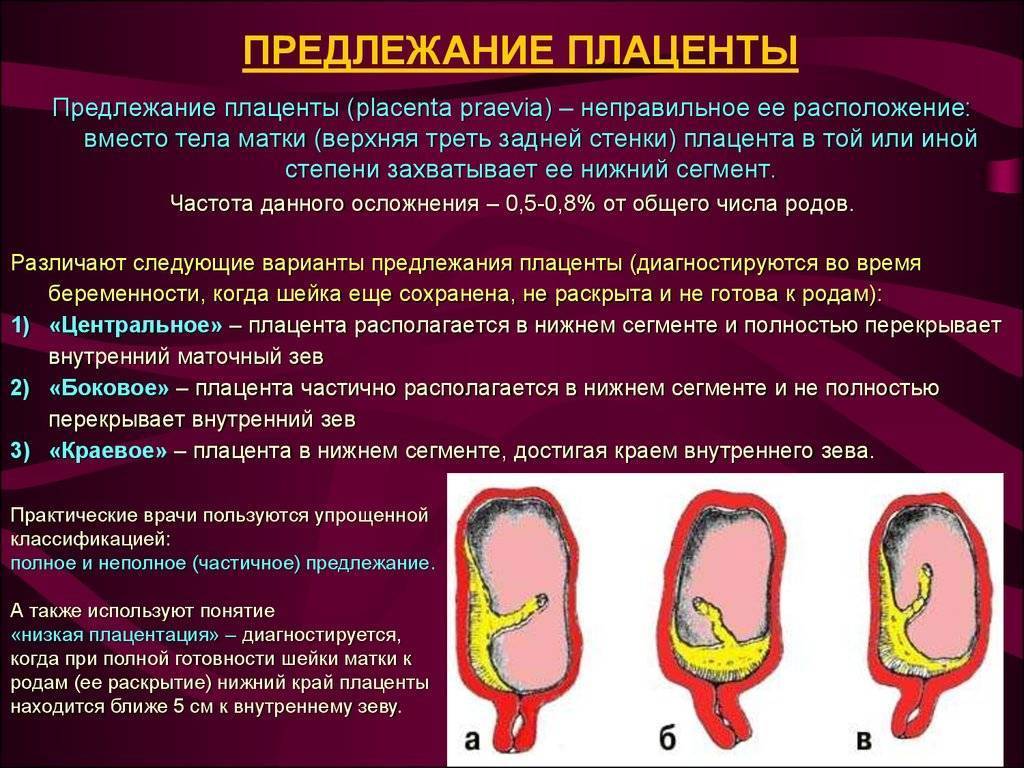
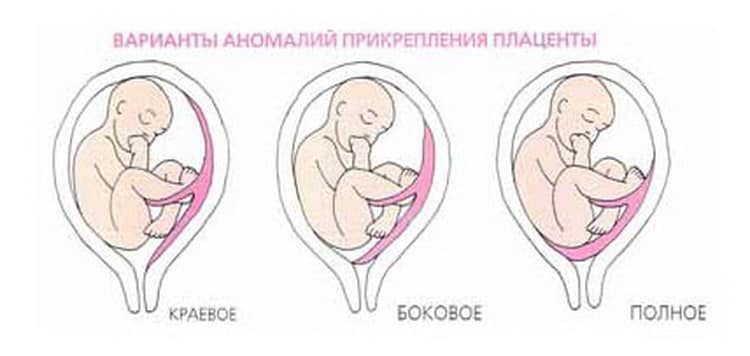
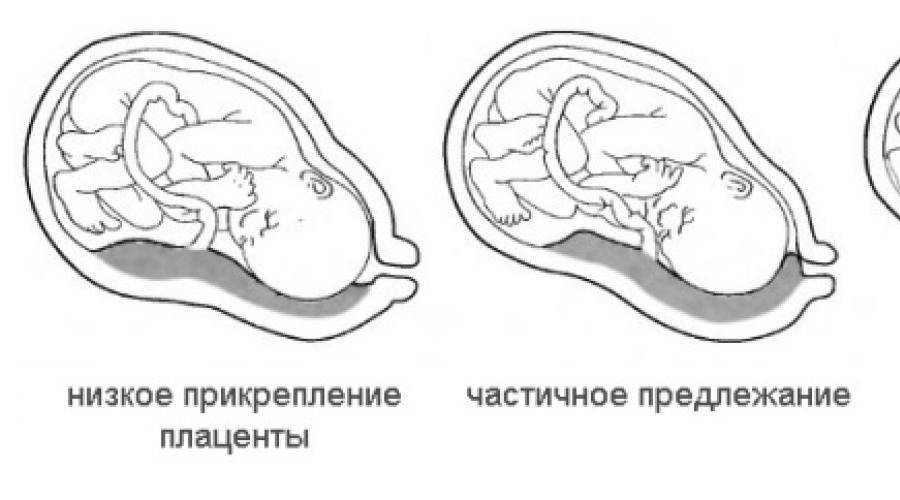
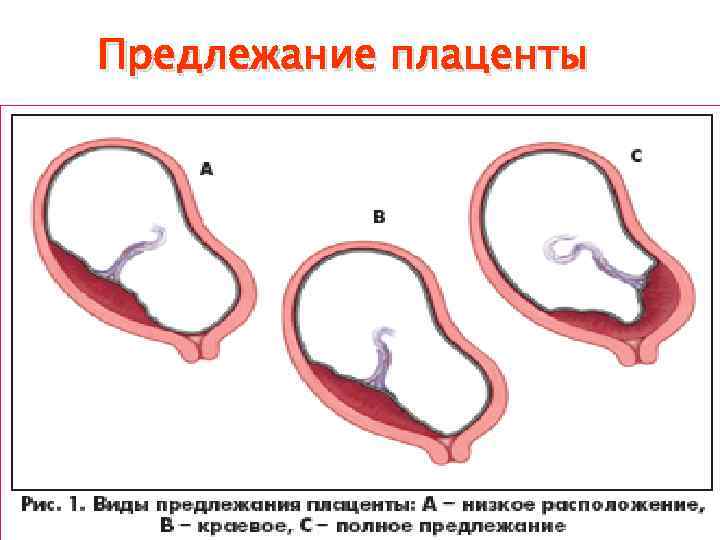
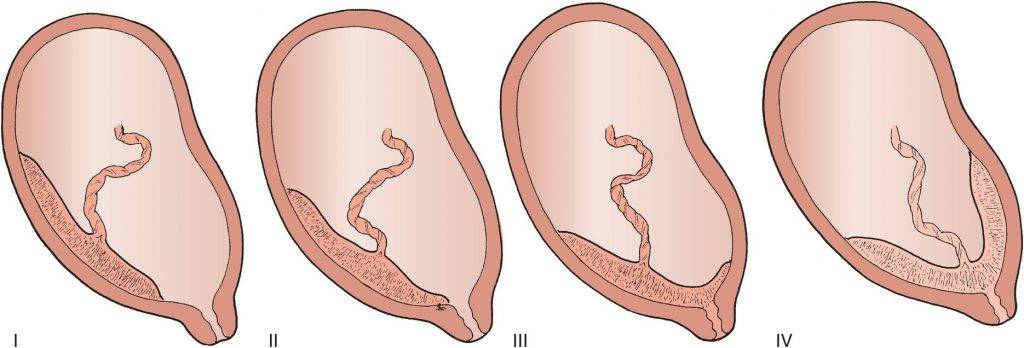
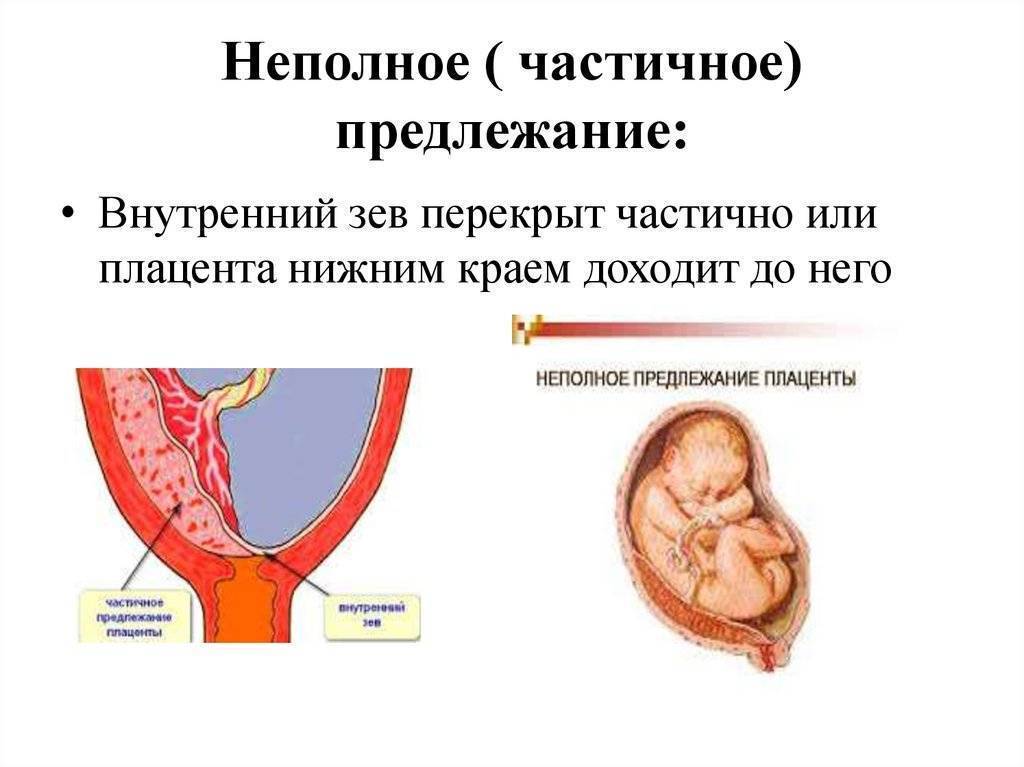
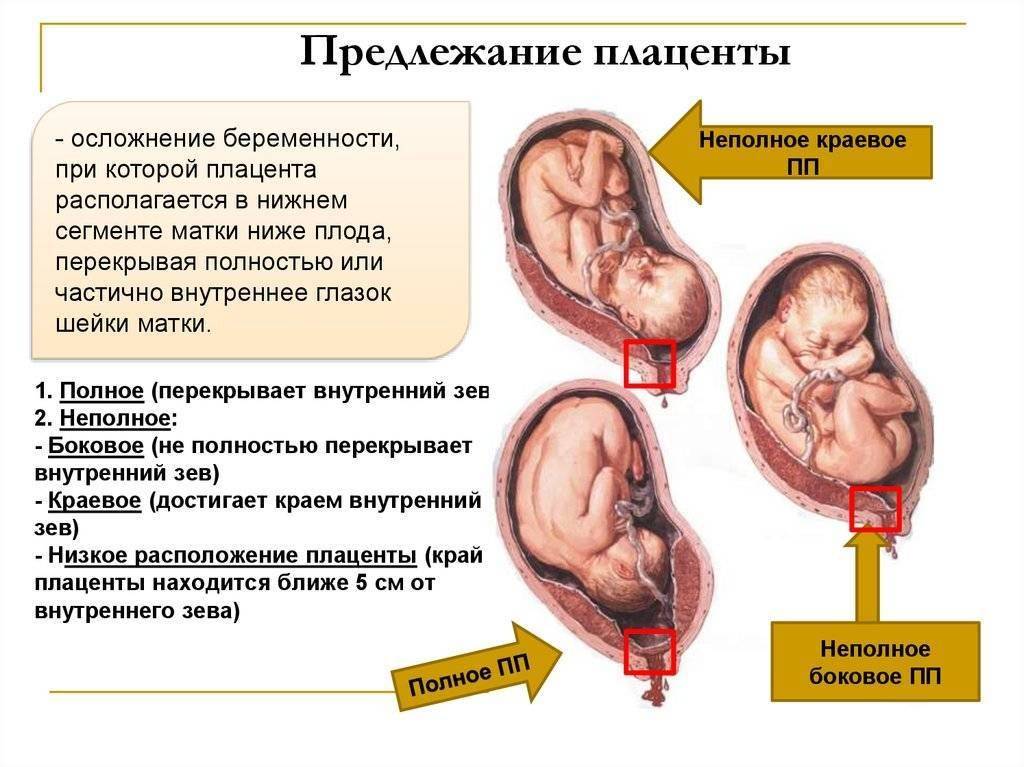
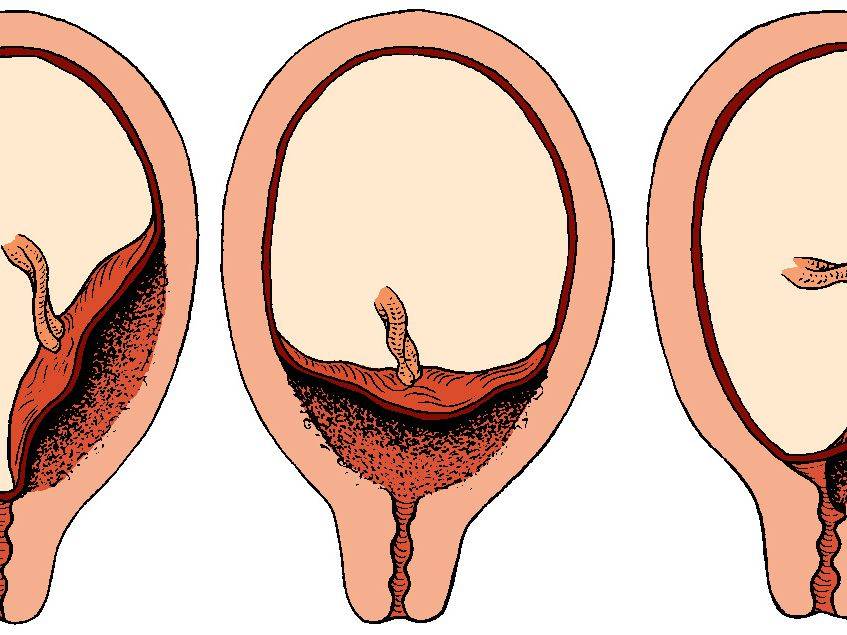
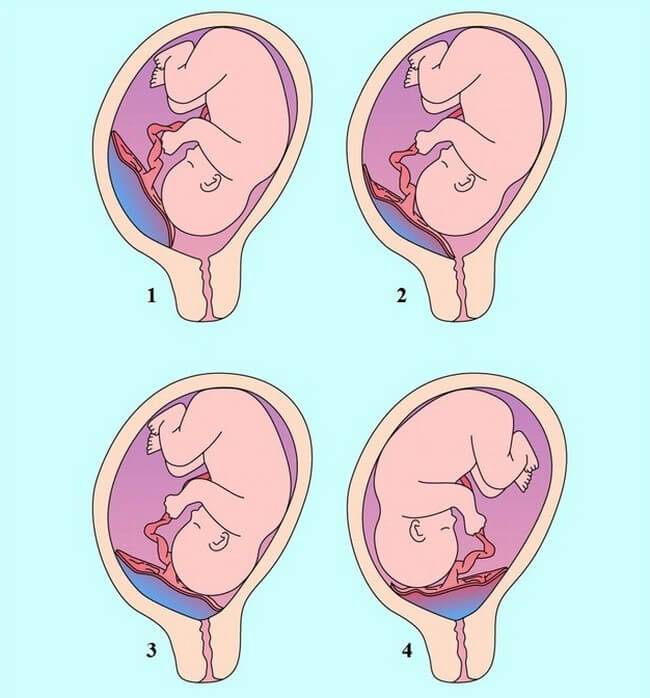
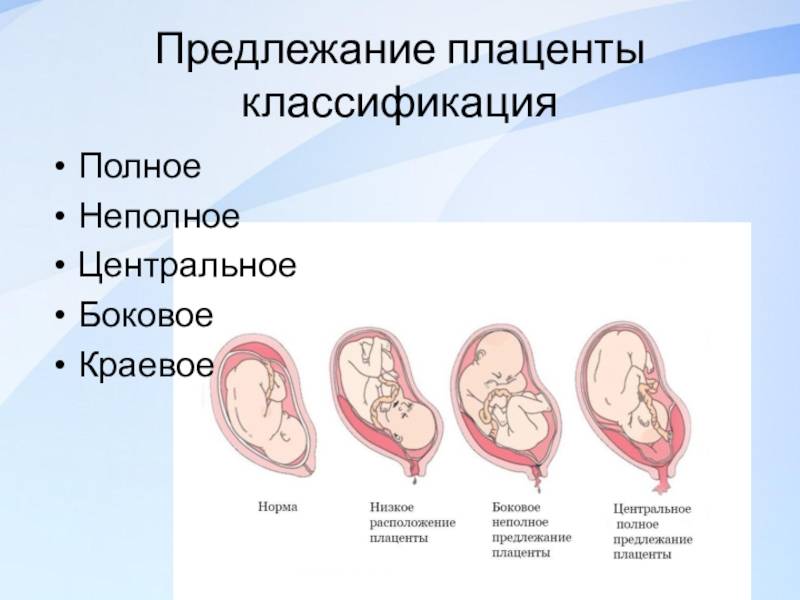
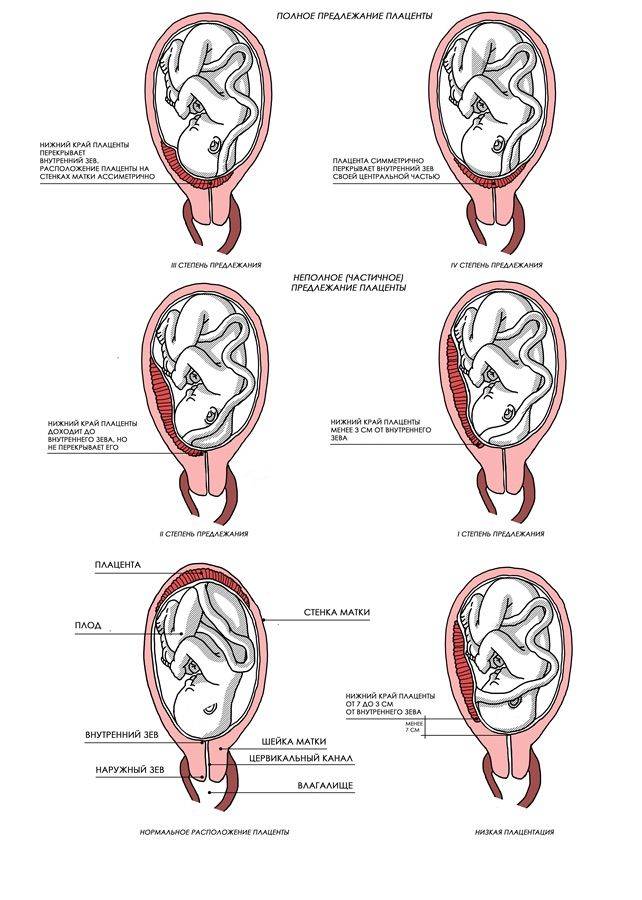
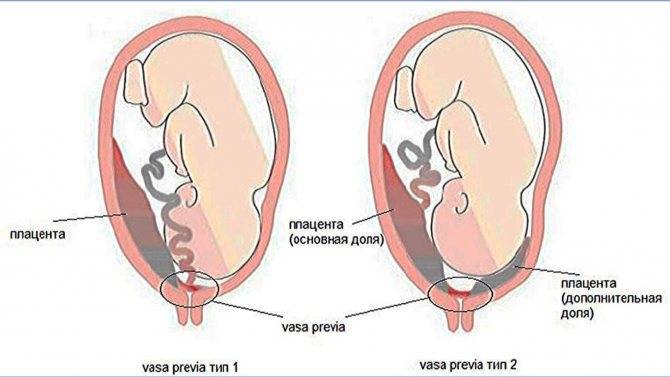
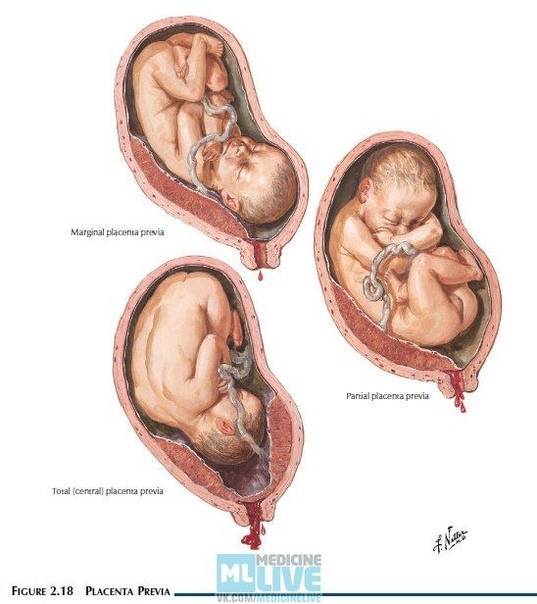
Выделяют еще неполное предлежание плаценты (лат. placenta praevia partialis), которое включает в себя несколько видов. Одним из видов неполного предлежания плаценты является краевое предлежание плаценты.
При данном предлежании плаценты отверстие матки на одну треть заслонено плацентарной тканью, а нижний край плаценты размещён на одном уроне с краем внутреннего зева.
Характерным признаком данного предлежания плаценты являются частые маточные кровопотери, а определяется оно при помощи ультразвуковой диагностики. Беременные женщины, имеющие такую патологию, обязательно должны быть под тщательным медицинским наблюдением и симптоматическим лечением. Пациенткам с неполным предлежанием плаценты показан приём железосодержащих препаратов, так как частые кровопотери могут привести к анемии и снижении уровня гемоглобина в крови.
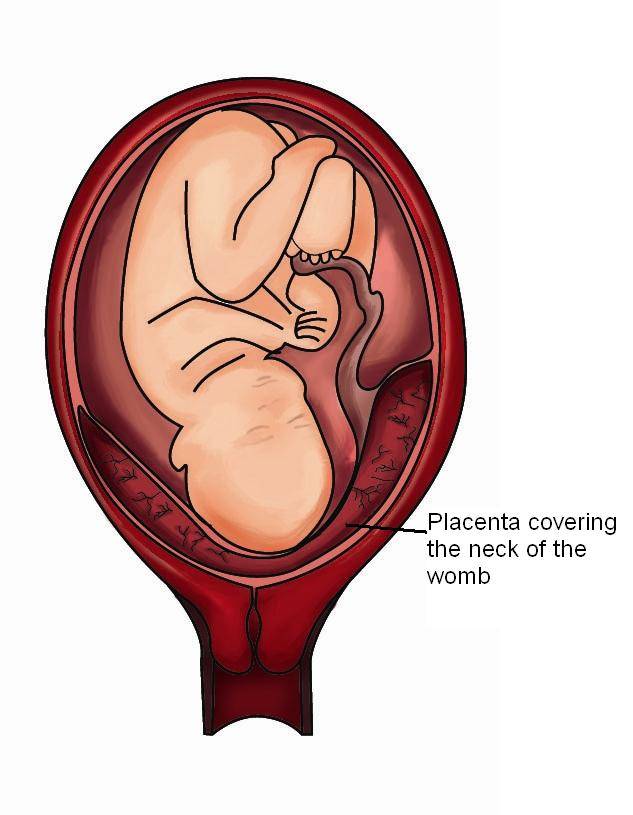
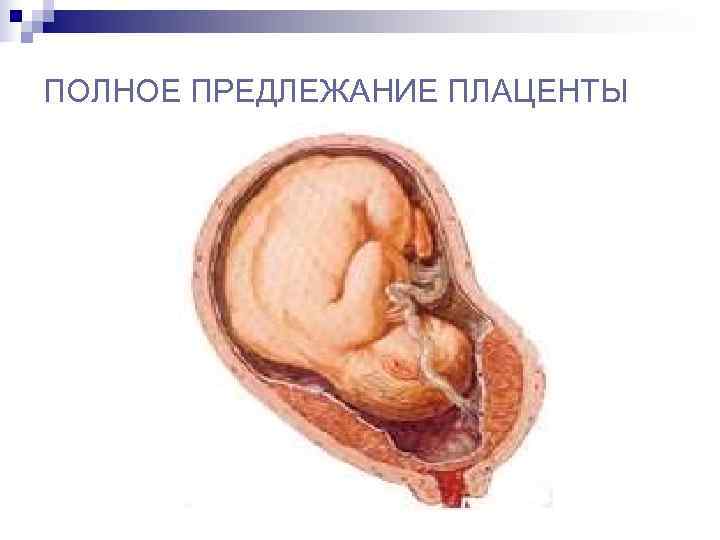
Самое опасное прелдежание плаценты — это полное предлежание плаценты (placenta praevia totalis), такое предлежание плаценты является серьезной угрозой для родов. При полном предлежании плаценты происходит локальное закрытие внутреннего зева, во время влагалищного исследования всюду видна ткань плаценты, оболочки плода не пальпируются. Если при этом центр плаценты расположен над уровнем зева, такое предлежание плаценты определяется как центральное. На 38-й неделе, при центральном предлежании плаценты всегда проводится Кесарево сечение. Полное предлежание плаценты встречается примерно у 20-30% беременных, а частичное у 70-80% из количества всех диагностированных предлежаний плаценты.
Полное предлежание плаценты — прямое показание к госпитализации. Беременной должно быть обеспеченно круглосуточное наблюдение и осмотр.
Степень тяжести предлежания плаценты чаще всего определяют с помощью УЗИ.
Как определяют предлежания плаценты
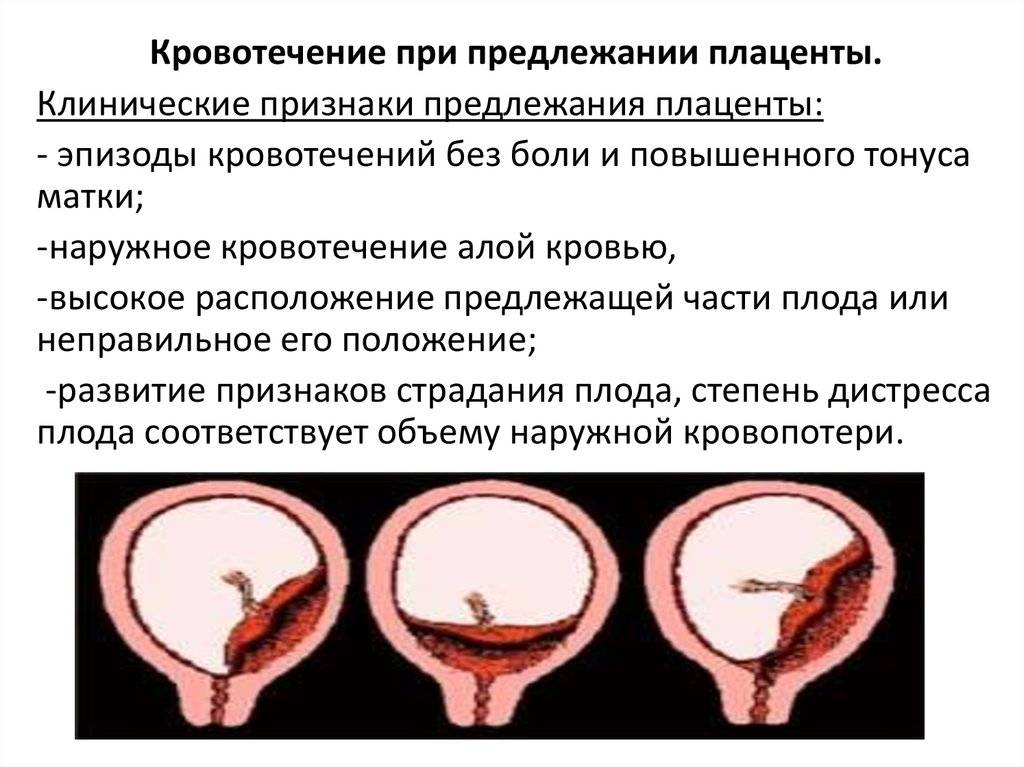
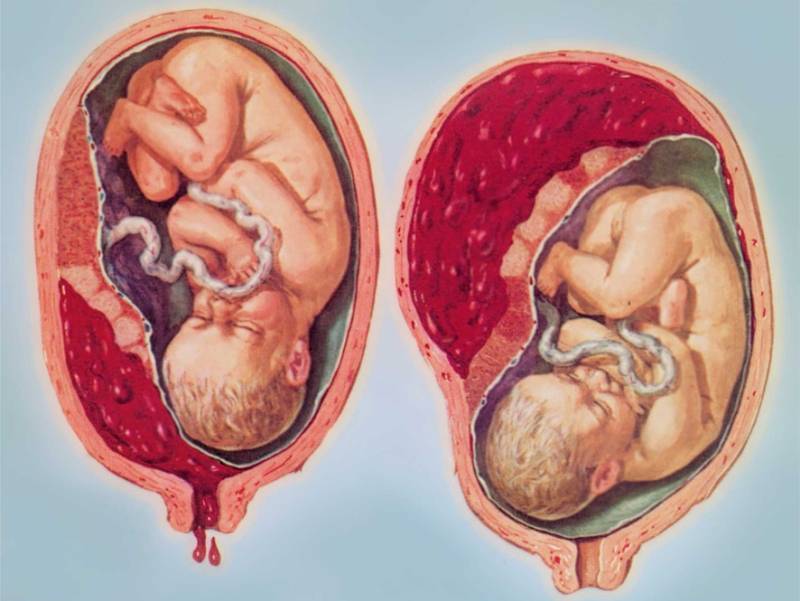
От того, каков вид предлежания плаценты, зависит и вид кровотечения. Если отмечено полное предлежание плаценты, кровотечение порой начинается без видимых причин, при этом нет боли, выделения обильные. Оно может стихать и возникать заново в виде небольших подтеканий. Этот вид предлежания плаценты представляет наибольшую опасность и требует срочного оказания помощи. Опасным это состояние будет и для матери, и для ребенка.
Обычно при угрожающем состоянии принимается решение о том, чтобы провести кесарево сечение. Подготовка ведется заранее, операцию проводят до того, как у беременной появятся первые родовые схватки.
При неполном предлежании плаценты кровотечение начинается, когда раскрывается шейка матки. Чем больший участок плаценты предлежит, тем будет сильнее кровотечение. Если часть предлежащей плацентарной ткани большая, кровянистые выделения начнутся раньше.
Данный вид предлежания образуется крайне редко. Маточный зев перекрыт не полностью, начало кровотечения приходится на роды и прерывается, когда головка ребенка входит в полость таза и прижимает отслоенный край плаценты. При отсутствии факторов риска врачи принимают решение о допустимости родоразрешения естественным путем.
Если во время беременности отмечено низкое расположение плаценты, оно почти не вызывает повода для беспокойства. Кровотечения зачастую отсутствуют, процесс родов осложняется крайне редко.
Следует знать, что не всегда кровотечение по своей интенсивности совпадает со степенью предлежания плаценты. Известно немало случаев, где при полном предлежании плаценты кровотечение незначительное, или, напротив, обильное при неполном.
Можно выделить особенности кровотечения, которые отмечают при такой патологии, как предлежание плаценты:
- кровотечение всегда является наружным;
- кровотечение возникает внезапно;
- цвет крови — алый;
- отсутствуют видимые причины, которые могли бы быть причиной кровотечения;
- в большинстве случаев проявляется в ночное время;
- внезапно начинается и так же останавливается;
- кровянистые выделения при этом диагнозе всегда повторяются.
Повторное кровотечение невозможно предусмотреть. Во всех случаях будет высокая степень риска развития анемии из-за кровопотери. Анемия проявляется одышкой и слабостью, бледностью, частым сердцебиением, головокружением.
При предлежании плаценты может быть фетоплацентарная недостаточность, отмечается задержка в развитии плода вследствие развития гипоксии.
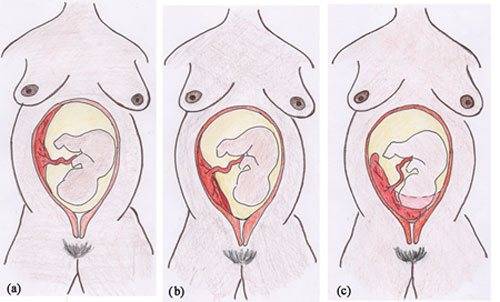
Возможна ли миграция плаценты?
Миграцией считается изменение первоначального расположения плаценты. Специалисты считают, что изменение локализации плацентарной ткани при предлежании по передней стенке возможно. Об этом обычно предупреждают беременных женщин и врачи при обращении к ним за консультацией.

Оцениваются такие изменения посредством проведения УЗИ. Как правило, для отслеживания динамики врачи назначают несколько последовательных ультразвуковых обследований. При предлежании плацентарной ткани проводить влагалищные исследования часто не следует. Чем ниже расположена плацента, тем выше вероятность ее повреждения. Отслеживание динамики расположения плацентарной ткани при предлежании является очень важным. Оно помогает врачам своевременно выявлять развивающиеся осложнения и принимать необходимые меры для улучшения ситуации.
Нужно отметить, что в большинстве случаев плацентарная ткань изменяет свое положение довольно медленно. Оптимально, если этот процесс будет происходить в женском организме в течение 6-10 недель. В этом случае вероятность того, что у будущей мамы возникнут какие-либо выраженные дискомфортные симптомы, довольно низкая. Обычно миграция плацентарной ткани полностью заканчивается к середине 3-го триместра беременности.
В случае, если плацентарная ткань по каким-то причинам смещается слишком быстро, могут возникнуть и неблагоприятные симптомы. Самые опасные из них — развитие кровотечения и отслойка плацентарной ткани от маточной стенки. Как правило, неблагоприятные симптомы развиваются в том случае, если миграция плаценты происходит за 1-2 недели. Скорость миграции плаценты зависит от многих факторов и причин, в том числе и от того, насколько высоко изначально была расположена плацентарная ткань.
Методы лечения предлежания плаценты
- При сильном кровотечении на поздних сроках беременность не сохраняют, а прибегают к хирургическому родоразрешению – кесареву сечению.
- Если кровотечение начинается после 24 недели, но при этом существует угроза жизни будущей мамы, также проводится срочное хирургическое родоразрешение.
- При необильном кровотечении, которое возникает после 24 недели и прекращается само по себе, женщина направляется на лечение в стационар. Ей проводят терапию следующего характера:
- спазмолитики и расслабляющие препараты вводятся внутривенно или внутримышечно (Но-шпа, Папаверин, Магнезия);
- при нарушении газообмена назначают Курантил, Аскорутин, жирорастворимый или таблетированный витамин Е, фолиевая кислота;
- витамины В группы вводятся внутримышечно;
- железосодержащие препараты для повышения гемоглобина (Ферумлекс, Тотема) плюс специальная диета, состоящая из богатых железом продуктов;
- помимо лечения медикаментами женщине назначается постельный режим. Никаких нагрузок, стрессов и нервных срывов быть не должно.
Возможные осложнения переднего прикрепления плаценты к матке
 Есть ли опасность у такого положения плаценты? Однозначно ответить на этот вопрос нельзя.
Есть ли опасность у такого положения плаценты? Однозначно ответить на этот вопрос нельзя.
Дело в том, что при высоком расположении плаценты по передней стенке беременность может протекать совершенно нормально и закончиться естественными родами без патологий.
В то же время существуют некоторые риски. Связано это с тем, что плацента – орган не способный к растягиванию. И когда стенка, на которой она прикреплена, начинает растягиваться слишком активно, возможны осложнения.
В первую очередь это недостаточное функционирование плаценты и нарушение доставки питательных веществ и кислорода плоду. А это в свою очередь может привести к гестозу или плацентарной недостаточности.
Если до маточного зева расстояние сократится до 4 см, речь пойдет уже о таком осложнении переднего расположения, как предлежание плаценты. Переднее предлежание плаценты может вызывать нарушение функционирования плаценты, кровотечения, угрозу выкидыша.
В крайне редких случаях (при расположении слишком низко) плацента может совершенно перекрыть зев матки, что исключит возможность естественных родов. Чаще это осложнение развивается при повторной беременности.
Переднее предлежание плаценты в сочетании с недостаточностью плаценты может спровоцировать такое грозное осложнение беременности, как частичная или полная отслойка.
Шевеления плода и сокращения матки на поздних сроках увеличивают шансы того, что плацента начнет отходить от стенки матки.
Это может привести к внутреннему и наружному кровотечению, кислородному голоданию плода и даже его гибели. Поэтому при первых признаках кровотечения необходимо обращаться к врачу немедленно.
Возможность этого осложнения резко увеличивается при наличии в прошлом абортов, выскабливаний, воспалительных процессов, родов при помощи кесарева сечения.
От чего еще кроме плаценты зависит размер живота?

- Размер плода (если мама и папа выше среднего роста, а также при развитии гестационного сахарного диабета — малыш будет крупным; в то же время, при гипотрофии плода живот будет меньше положенного).
- Количество плодов (при беременности двойней или тройней окружность живота будет несколько больше).
- Объем околоплодных вод (существует такое состояние как многоводие, когда количество околоплодных вод в матке больше необходимого, за счет чего и увеличивается живот в размере; маловодие приводит к уменьшению размеров живота).
- Общий набор веса за беременность (чем больше веса женщина набрала за беременность, тем толще подкожно-жировая клетчатка на брюшной стенке).
- Количество родов в анамнезе (у повторнородящих матка перерастянута, поэтому живот чаще бывает больше, отвисший, а не остроконечный).
- Состояние мышц передней брюшной стенки (слабые мышцы пресса плохо удерживают матку в брюшной полости, от чего живот увеличивается в размерах).
Зависит ли размер живота от прикрепления плаценты – вопрос, отвечая на который следует учитывать все факторы, воздействующие на беременность
И не так важно, какого размера животик у будущей мамы, главное, чтобы с женщиной и ребенком все было в порядке
 Watch this video on YouTube
Watch this video on YouTube
Плацента – новый орган беременной
Многие будущие мамы с волнением ожидают рождения малыша, отслеживая его рост по неделям и даже по дням. Но мало кто задумывается, что вместе с малышом внутри женщины появляется и развивается уникальный новый орган – плацента. И орган, между прочим, немаленький – весит целых полкило! Если же говорить о ее функциях, то становится понятно, что не «целых», а «всего» полкило.
- Во-первых, она позволяет забрать из крови матери воду, электролиты, питательные и минеральные вещества, витамины, а главное – кислород. Но при этом кровь мамы и малыша не смешивается – не чудо ли?
- Во-вторых, удалить из организма малыша все лишнее, в первую очередь – углекислый газ, ведь малыш дышит, хоть и не делает вдохов и выдохов.
- В-третьих, плацента вырабатывает (или способствует выработке) различных гормонов: в их числе и хорионический гонадотропин, и прогестерон, пролактин, и эстрогены, и это еще далеко не полный список.
- Наконец, плацента – это своеобразный «сторож», забирающий из крови матери полезные вещества (например, некоторые антитела, которые обеспечивают ребенку иммунную защиту с рождения) и не пропускающий вредные.
Сосуды и нервы матки
Кровоснабжение матки происходит за счет парной маточной артерии, ветвей внутренней подвздошной артерии. Каждая маточная артерия проходит вдоль бокового края матки между листками широкой связки матки, отдавая ветви к передней и задней ее поверхностям. Возле дна матки маточная артерия делится на ветви, идущие к маточной трубе и яичнику.
Венозная кровь оттекает в правое и левое маточное венозное сплетение, из которого берут начало маточная вена, а также вены, впадающие в яичниковые, внутренние подвздошные вены и венозные сплетения прямой кишки.
Лимфатические сосуды от дна матки направляются в поясничные лимфатические узлы, от тела и шейки матки – во внутренние подвздошные лимфатические узлы, а также в крестцовые и паховые лимфатические узлы.
Иннервация матки осуществляется из нижнего подчревного сплетения по тазовым внутренностным нервам.