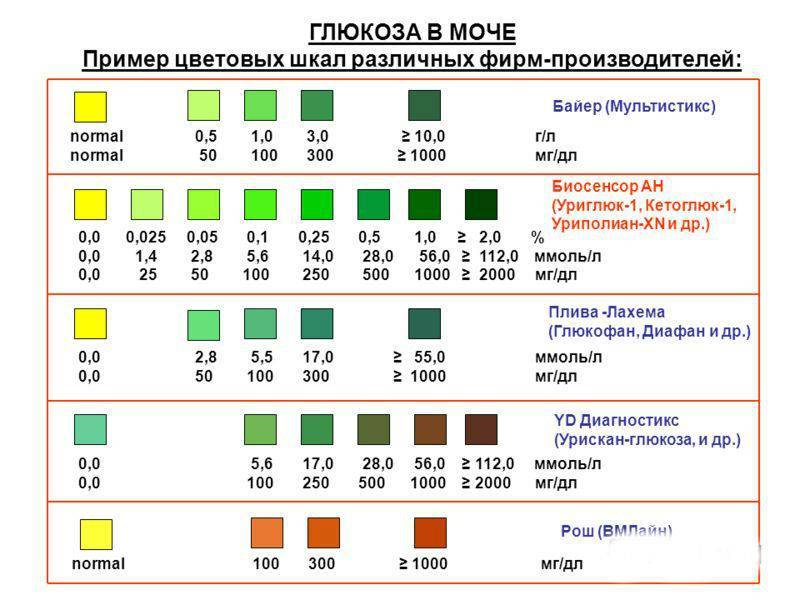
Как проходит исследование
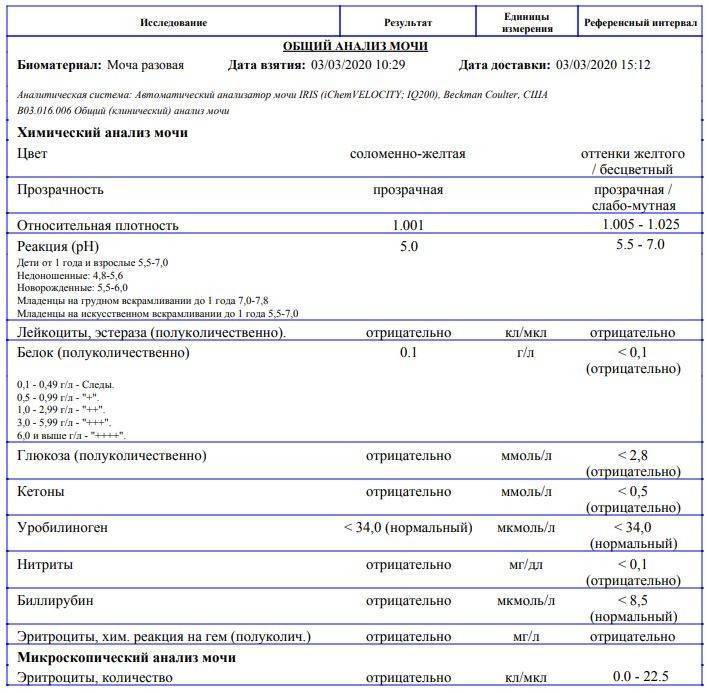
Исследование проводится в лабораторных условиях. Биологическая жидкость детально изучается под микроскопом и с помощью специальных тест-полосок. Все данные записываются в специальный бланк. В среднем срок проведения исследования не превышает сутки. При высокой срочности (когда врачу необходимо как можно быстрее установить диагноз) лаборатория работает вне очереди, и проводит исследование максимально быстро — в течение нескольких часов.
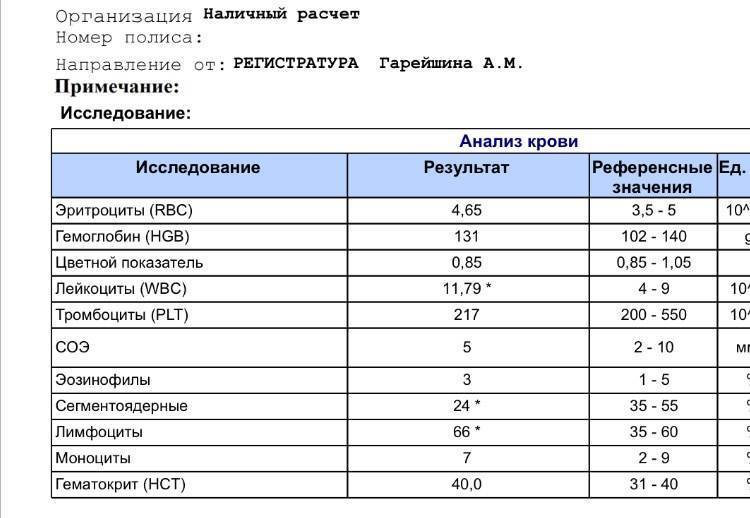
Общий анализ оценивается специалистом по нескольким критериям — физическим и химическим.
Физические параметры включают цвет жидкости, наличие/отсутствие осадка, плотность.
Химические параметры включают более детальное изучение биоматериала практически по двадцати показателям, в том числе специалист определяет кислотность, концентрацию, посторонние вкрапления.
Лечение: как действовать при преэклампсии
Лечение преэклампсии может варьироваться от случая к случаю, но обычно включает:
- Строгий постельный режим, предпочитая позицию на стороне, а не на спине; некоторые физические нагрузки еще больше увеличивают давление.
- Контроль артериального давления, иногда прибегая к антигипертензивных препаратов.
- Сильное ограничение потребления соли при диете.
- В некоторых случаях – прием сульфата магния (для профилактики или лечения судорог).
Врач будет предлагать пациентке частые визиты для постоянного наблюдения за преэклампсией. Если, несмотря на принятые меры, гестоз не улучшается, требуется госпитализация для дальнейшего специализированного обследования и любого необходимого лечения.
Важная заметка! Во время беременности никогда не принимайте какие-либо лекарства, витамины или добавки без предварительной консультации с врачом.
Общие сведения
Нарушение целостности кровеносных сосудов обычно сопровождается кровотечением, для остановки которого необходим фибрин. Этот белок участвует в образовании кровяных сгустков (тромбов), а те, в свою очередь, закупоривают кровоточащие бреши.
Повышение концентрации фибрина в крови провоцирует образование большего, чем нужно, количества тромбов. Подобное состояние чревато развитием тромбоза вен и артерий. Чтобы урегулировать процесс, в организме вырабатывается специальный фермент плазмин, который растворяет излишки фибрина. Результатом этой химической реакции является D-димер. Его уровень должен быть прямо пропорционален степени интенсивности фибринолиза.
На образование D-димера могут повлиять следующие факторы:
- объем растворяемого тромба;
- период от начала заболевания до момента приема антикоагулянтов (D-димер на фоне лечения начинает снижаться);
- назначение терапии тромболитиками (D-димер повышается).
У здорового человека концентрация D-димера стабильна (не выше 243 нг/мл). Повышение значений может отражать начало коагуляции. Также патологии этого процесса возможны при ДВС-синдроме, легочной эмболии, тромбозе вен, заболеваниях сердца, массовых ожогах, серьезных хирургических вмешательствах и пр.
D-димер повышается у беременных, пожилых людей, онкопациентов, а также у лежачих больных (при продолжительной иммобилизации), а также у пациентов с высоким уровнем ревматоидного фактора при ревматоидном артрите.
Хотя D-димер является важнейшим маркером тромбоза и связанных состояний, он только недавно стал входить в комплексный анализ крови – коагулогармму. А поскольку данный тест показателен на более чем 98%, то D-димер часто определяют в отделении экстренной помощи с целью исключения тромбоэмболии (острая закупорка сосудов тромбами) у «тяжелых» больных.
В процессе интерпретации результатов исследования анализируется не только концентрация D-димера в крови, но и его динамика, что позволяет оценивать эффективность проводимой терапии, а также прогнозировать риск развития острых осложнений тромбоза.
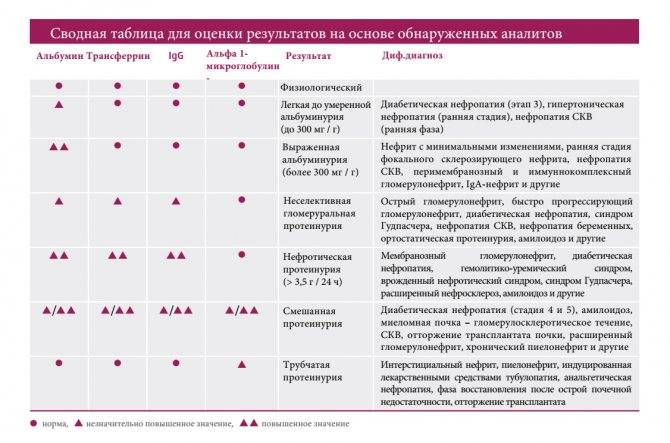
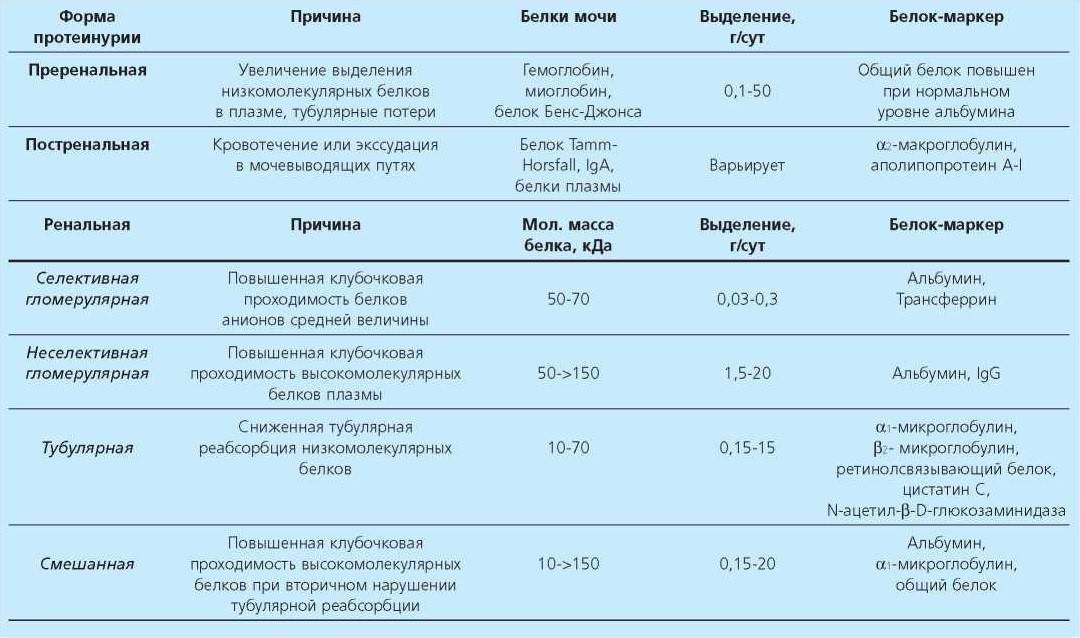
Почечная и внепочечная протеинурия
Выделяют почечную и внепочечную протеинурию.
Почечная протеинурия
К почечной относятся два типа:
- Тубулярная или канальцевая
- Гломерулярная
Тубулярная встречается при:
- Остром интерстициальном нефрите
- Иммуносупрессивной терапии
- Длительном приеме НПВС (нестероидных противовоспалительных препаратов)
- Криоглобулинемии (присутствие в крови специфических белков-криоглобулинов, которые вызывают развитие системного васкулита).
- Синдроме Шегрена
Гломерулярная (возникает из-за повреждения клубочков) встречается при различных типах гломерулонефрита.
Внепочечная протеинурия
Внепочечная протеинурия бывает
- преренальная (протеинурия переполнения)
- постренальная.
Протеинурия переполнения возникает из-за повышенной продукции аномальных низкомолекулярных протеинов, которые могут вызвать острое повреждение почек. Встречается при следующих заболеваниях:
- Множественная миелома
- Рабдомиолиз (разрушение мышечных клеток).
Причины постренальной протеинурии:
- Инфекции мочевыводящих путей
- Мочекаменная болезнь
- Опухоли почек и мочевыводящих путей
Анализ крови на уровень мочевой кислоты
Мочевая кислота – это окончательный продукт распада пуринов. Ежедневно человек получает пурины вместе с продуктами питания, преимущественно с мясными продуктами. Затем с помощью определенных ферментов, пурины перерабатываются с образованием мочевой кислоты.
В нормальных физиологических количествах мочевая кислота нужна организму, она связывает свободные радикалы и защищает здоровые клетки от окисления. Кроме того, она так же, как и кофеин, стимулирует клетки головного мозга. Однако повышенное содержание мочевой кислоты имеет вредные последствия, в частности может приводить к подагре и некоторым другим заболеваниям.
Исследование уровня мочевой кислоты дает возможность диагностировать нарушение обмена мочевой кислоты и связанные с этим заболевания.
1
Ревматологическое обследование
2
Ревматологическое обследование
3
Ревматологическое обследование
Когда нужно провести обследование:
- при впервые возникшей атаке острого артрита в суставах нижних конечностей, возникшей без очевидных причин;
- при рецидивирующих атаках острого артрита в суставах нижних конечностей;
- если у вас в роду есть родственники страдающие подагрой;
- при сахарном диабете, метаболическом синдроме;
- при мочекаменной болезни;
- после проведения химиотерапии и/или лучевой терапии злокачественных опухолей (и особенно лейкозов);
- при почечной недостаточности (почки выводят мочевую кислоту);
- в рамках общего ревматологического обследования, необходимого для выяснения причины воспаления сустава;
- при продолжительном голодании, посте;
- при склонности к чрезмерному употреблению спиртных напитков.
Уровень мочевой кислоты
Уровень мочевой кислоты определяют в крови и в моче.
Мочевая кислота в крови называется урекемия, в моче – урикозурия. Повышенное содержание мочевой кислоты – гиперурикемия, пониженный уровень мочевой кислоты – гипоурикемия. Патологическое значение имеет только гиперурикемия и гиперурикозурия.
Концентрация мочевой кислоты в крови зависит от следующих факторов:
- количества пуринов, поступающих в организм с едой;
- синтеза пуринов клетками организма;
- образования пуринов вследствие распада клеток организма из-за болезни;
- функции почек, выводящих мочевую кислоту вместе с мочой.
В обычном состоянии наш организм поддерживает уровень мочевой кислоты в норме. Увеличение ее концентрации так или иначе связано с обменными нарушениями.
Нормы содержания мочевой кислоты в крови
У мужчин и женщин может наблюдаться различная концентрация мочевой кислоты в крови. Норма может зависеть не только от пола, но и возраста человека:
- у новорожденных и детей до 15 лет – 140-340 мкмоль/л;
- у мужчин до 65 лет – 220-420 мкмоль/л;
- у женщин до 65 лет – 40- 340 мкмоль/л;
- у женщин старше 65 лет – до 500 мкмоль/л.
Если превышение нормы происходит в течение длительного времени, то кристаллы соли мочевой кислоты (ураты) откладываются в суставах и тканях, вызывая различные болезни.
Гиперурикемия имеет свои признаки, но может протекать и бессимптомно.
Причины повышения содержания мочевой кислоты:
- прием некоторых лекарственных препаратов, например мочегонных;
- беременность;
- интенсивные нагрузки у спортсменов и людей, занимающихся тяжелым физическим трудом;
- длительное голодание или употребление продуктов, содержащих большое количество пуринов;
- некоторые болезни (например, эндокринные), последствия химиотерапии и облучения;
- нарушенный обмен мочевой кислоты в организме из-за дефицита некоторых ферментов;
- недостаточное выделение мочевой кислоты почками.
Как снизить концентрацию мочевой кислоты
Те, кто болен подагрой, знают, сколько неприятностей может доставить повышенная концентрация мочевой кислоты. Лечение этого недуга должно быть комплексным и обязательно включать прием препаратов, снижающих концентрацию мочевой кислоты в крови (ингибиторы ксантиноксидазы). Рекомендуется употребление большего количества жидкости и снижение потребления продуктов богатых пуринами.
Важно также постепенно избавиться от лишнего веса, поскольку ожирение обычно ассоциируется с повышением мочевой кислоты. Диета должна быть составлена так, чтобы количество продуктов, богатых пуринами было ограничено (красное мясо, печень, морепродукты, бобовые)
Очень важно отказаться от алкоголя. Необходимо ограничить употребление винограда, томатов, репы, редьки, баклажанов, щавеля – они повышают уровень мочевой кислоты в крови. Зато арбуз, наоборот, выводит мочевую кислоту из организма. Полезно употреблять продукты, ощелачивающие мочу (лимон, щелочные минеральные воды).
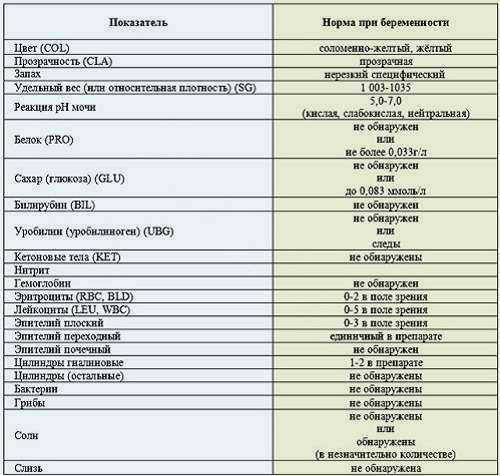
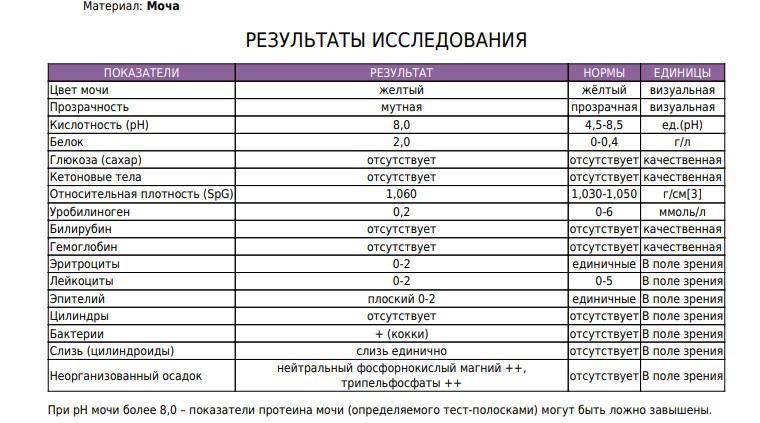
Нормы
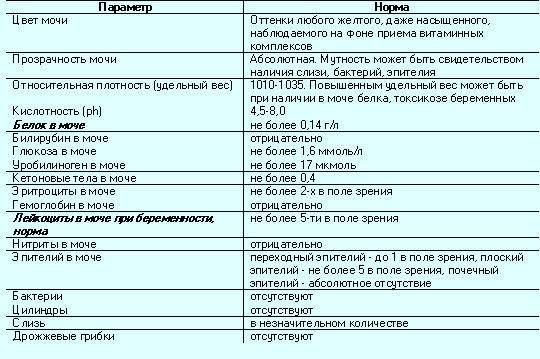
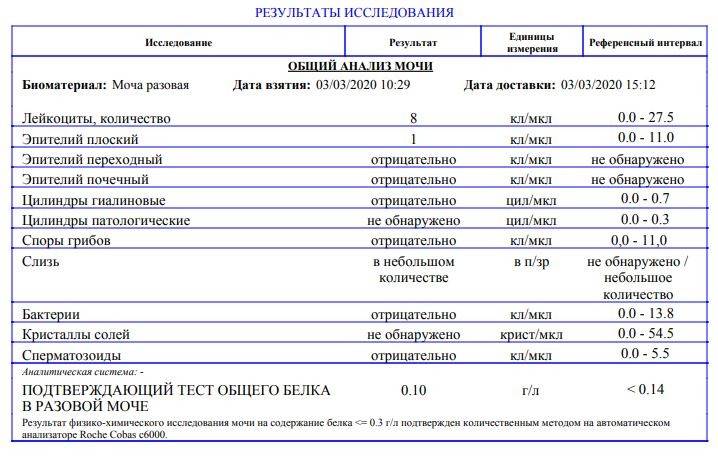
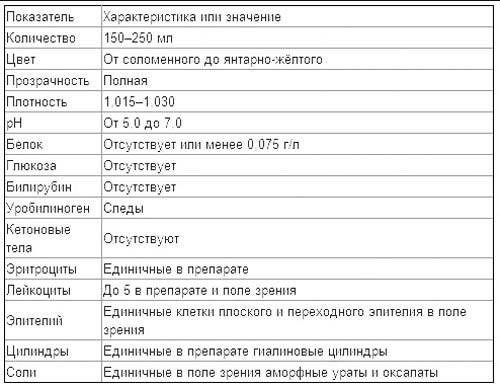
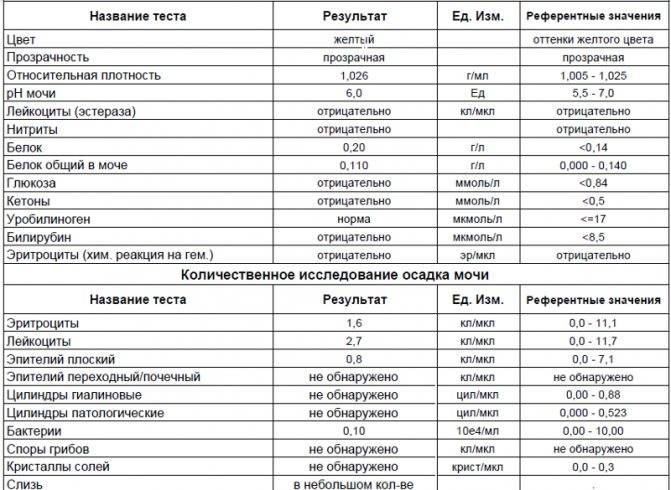
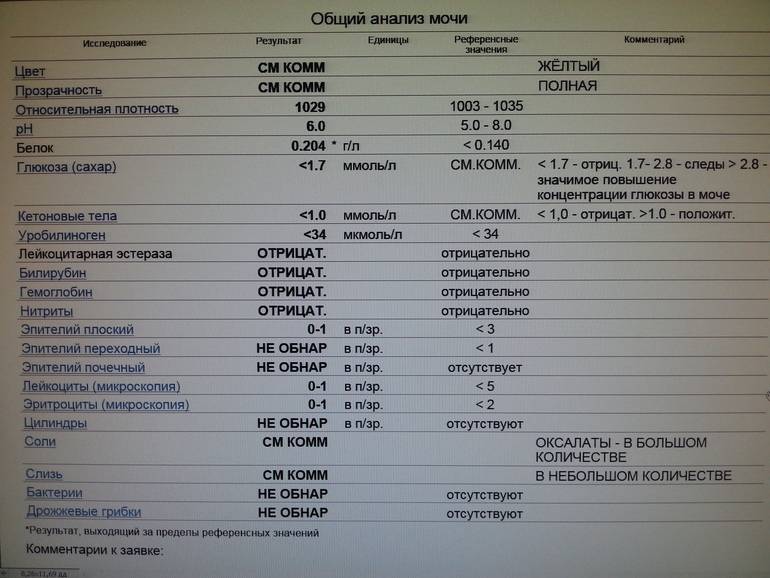
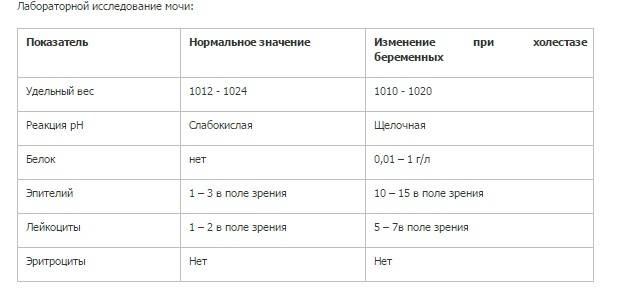
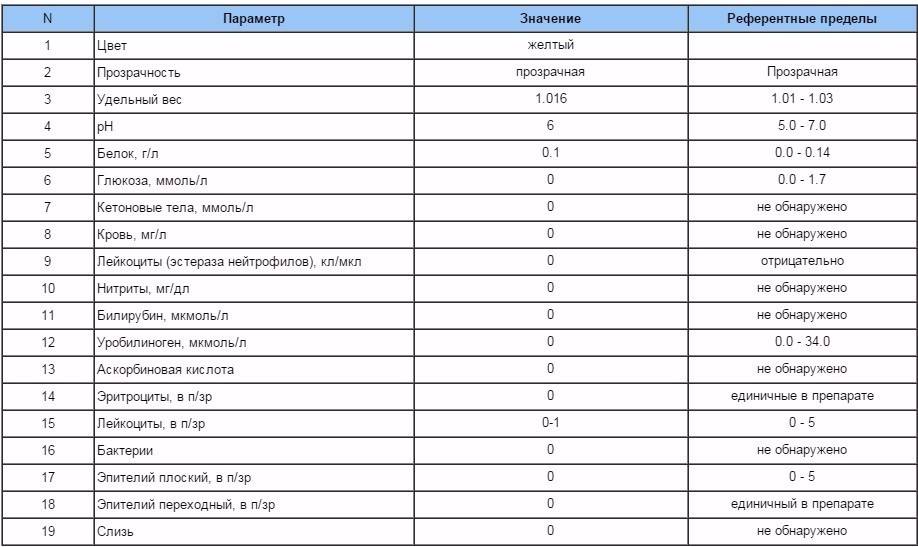
| Параметр | Норма |
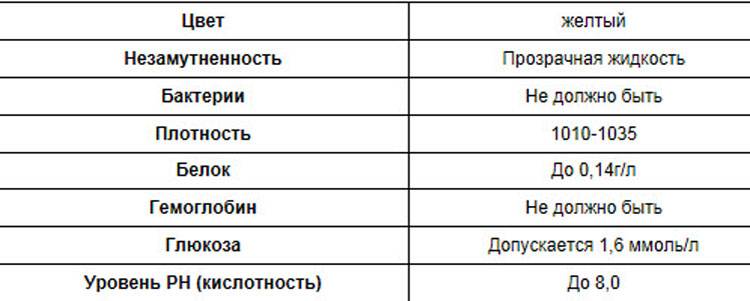
| Цвет и прозрачность | Цвет мочи должен быть желтым с различными вариациями оттенков: от светлого до темного (но не коричневого). Интенсивность окраски меняется в зависимости от таких факторов как красящие продукты питания (свекла, ежевика, красные ягоды), синтетические препараты, а также витаминные комплексы и контрастные средства. Прозрачность должна быть полной. |
| Реакция (рН) | Зависит от характера питания. В норме при употреблении мясной пищи будет наблюдаться кислая реакция мочи, при вегетарианской или молочной диете, реакция мочи будет щелочной. |
| Белок | Может присутствовать в виде следов (до 0,1 г/л). Иногда белок в моче у беременных может быть следствием интенсивной физической нагрузки, переживаний и стрессов. |
| Глюкоза (сахар) | Может появляться в небольшом количестве в период второй половины беременности. В норме эти цифры незначительны и не вызывают опасений. |
| Эритроциты |
Должны отсутствовать. |
| Лейкоциты | В норме должны находиться в пределах: общий анализ мочи — 6-8 в поле зрения; анализ мочи по Нечипоренко — не более 2000 на 1 мл. |
| Фосфаты | В норме резко уменьшаются, поскольку значительная часть фосфорно-кислых соединений идет на формирование костей скелета плода, а после родов — на образование молока. |
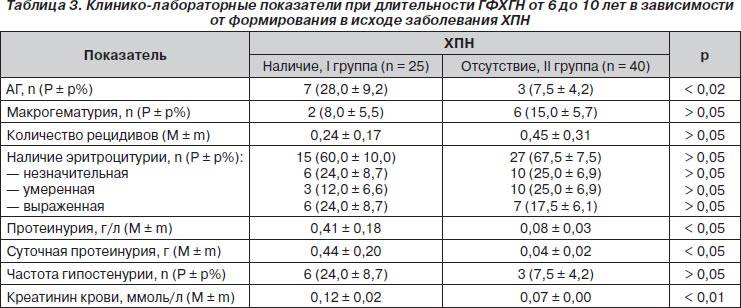
Изменение показателей коагулограммы и клинического анализа крови
Изменения в коагулограмме беременной это естественный физиологический процесс, связанный с появлением маточно-плацентарного круга кровообращения. Обусловлен он тем, что организм беременной готовиться к увеличению объема крови во время вынашивания ребенка и к возможной кровопотере во время родов.
При нормальном течении беременности повышается активность свертывающей системы крови. А это значит, что уже на 3-м месяце беременности повышается фибриноген, который достигает максимальных значений накануне родов. Поэтому гинекологи обоснованно рекомендуют контролировать данный показатель во время беременности (1 раз в триместр, при наличии отклонений данных показателей чаще, 1 раз в неделю).
Одновременно с повышением фибриногена повышается и активность внутреннего механизма свертывания крови, при этом в анализе отмечается укорочение активированное частичное тромбопластиновое время (АЧТВ). Изменяются во время беременности и другие звенья системы свертывания крови, такие как блокатор свертывания антитромбин III. Но по мере развития беременности происходит постепенное снижение активности этого показателя.
А вот волчаночный антикоагулянт не должен вырабатываться в норме у беременной.
Беременность влияет и на результаты общего анализа крови. Такие показатели как гемоглобин, гематокрит может снижаться во второй половине беременности, а лейкоциты, наоборот, повышаться.
Общие сведения
Гомоцистеин не содержится в продуктах питания, а образуется в результате распада другой аминокислоты – метионина, которая, в свою очередь, попадает в организм с пищей: мясо и субпродукты, молочные и кисломолочные продукты.
В клетках гомоцистеин содержится в минимальной концентрации, превышение которой характеризуется высвобождением гомоцистеина в кровь с последующим его накоплением в организме. Избыток гомоцистеина устраняется путем обратного его превращения в метионин. Во всех метаболических процессах метионина и гомоцистеина задействованы витамины группы В (В1, В6, В12) и фолиевая кислота. Если наблюдается дефицит хотя бы одного из этих компонентов, происходит физиологический сбой, результатом которого становится гипергомоцистинемия (повышенное содержание гомоцистеина в крови).
Также повышение концентрации гомоцистеина может возникать под воздействием внешних факторов:
- злостное курение;
- злоупотребление алкоголем или кофеинсодержащими напитками;
- малоподвижный образ жизни;
- погрешности питания и пр.
Преэклампсия: можно ли предотвратить ее возникновение?
Чтобы предотвратить преэклампсию при наличии факторов риска и держать состояние под контролем после постановки диагноза, будущая мама может предпринять следующие меры:
Ограничьте потребление соли. Различные пищевые привычки могут способствовать поддержанию гипертонии; три из них включают чрезмерное использование поваренной соли в рационе и низкое потребление калия, что уравновешивает количество натрия, присутствующего в клетках. Соль также увеличивает задержку жидкости в тканях тела.
Сдерживайте прибавку в весе. Во время вынашивания увеличение массы тела должно происходить постепенно. Аппетит самопроизвольно меняется в зависимости от потребностей в энергии, и будущим мамам не следует чрезмерно увеличивать обычно потребляемые порции. ВОЗ (Всемирная организация здравоохранения) указывает приемлемую общую прибавку в весе на протяжении всей беременности в сумме 10-14 кг (ориентировочно: один килограмм в месяц в первом триместре и 350-400 граммов в неделю во втором).
Соблюдайте диету. Здоровое питание влияет не только на благополучие будущей матери, но и на благополучие будущего ребенка. По этой причине с самых первых недель беременности рекомендуется придерживаться сбалансированной и разнообразной диеты, включающей продукты, богатые железом, кальцием и фолиевой кислотой, которые необходимы для роста ребенка
Не менее важно убедиться, что у вас есть правильный баланс белков, углеводов, фруктов и овощей. С другой стороны, следует избегать слишком жирных и сладких продуктов, которые имеют плохие питательные свойства.
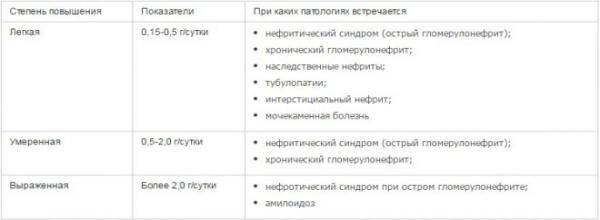
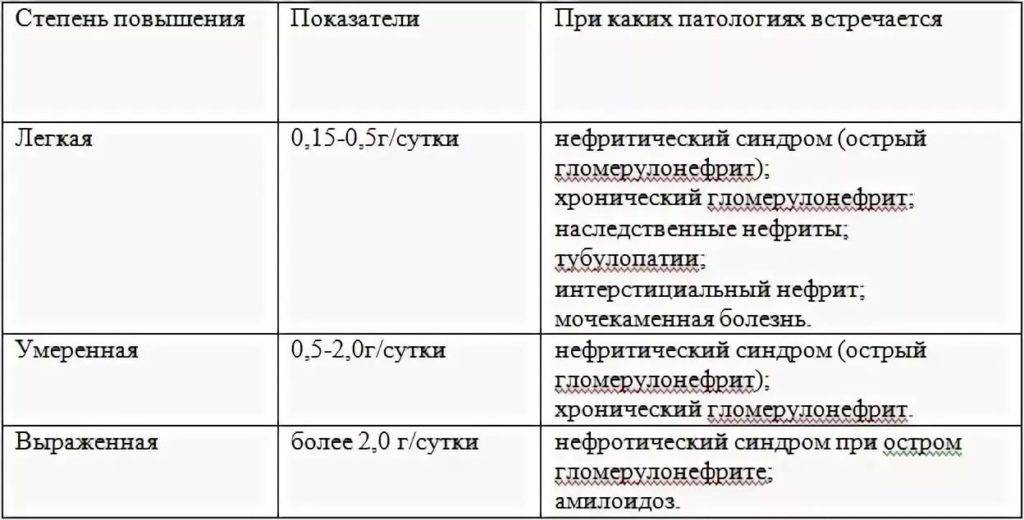
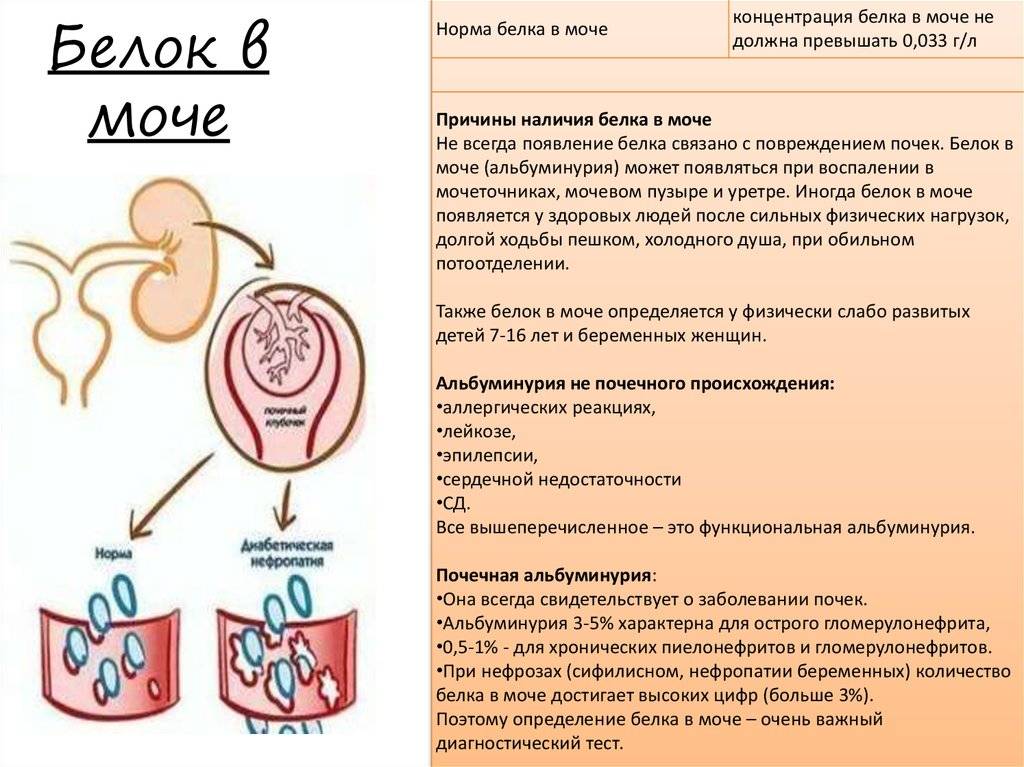
Физиологическая протеинурия
В случае разового или незначительного превышения нормы белка в моче (до 1г) в первую очередь исключаются физиологические (функциональные) причины:
- продолжительные физические нагрузки, подъем тяжестей, спортивные занятия;
- гипертермия, которая не связана с болезнями мочеполовой системы;
- длительное переохлаждение;
- эмоциональный стресс;
- резкое изменение положения тела непосредственно перед сбором биоматериала;
- длительное пребывание «на ногах» (вызывает ортостатическую протеинурию);
- недостаточное употребление жидкости, обезвоживание;
- применение лекарственных препаратов, которые могут повышать белок в моче;
- беременность (растущая матка «давит» на почки, что может отражаться на их фильтрующей функции);
- аллергические реакции.
Также белок в моче повышается в результате употребления следующих продуктов:
- белки без термической обработки (сырые молочные продукты, яйца, мясо и рыба);
- сладости, кондитерские изделия;
- слишком соленые, пряные или острые блюда;
- соусы на основе уксуса;
- спиртные напитки, в т.ч. пиво;
- минеральная вода в больших объемах.
Белок в моче может появиться и в случае нарушений правил подготовки и сбора биоматериала:
- моча собиралась в менструальный период;
- выделения из половых путей (при наличии половых инфекций) попали в мочу;
- пренебрежение правилами гигиены перед сбором биоматериала;
- нарушение правил хранения биоматериала.
в первые 2 недели жизни у детей может быть повышен белок в моче (92% случаев), что связано с обильным поступлением грудного молока или перекормом. В этот период происходит «перестройка» внутренних органов и систем организма ребенка на внеутробное питание, которая отражается на работе фильтрующего и реабсорбирующего аппарата почек.
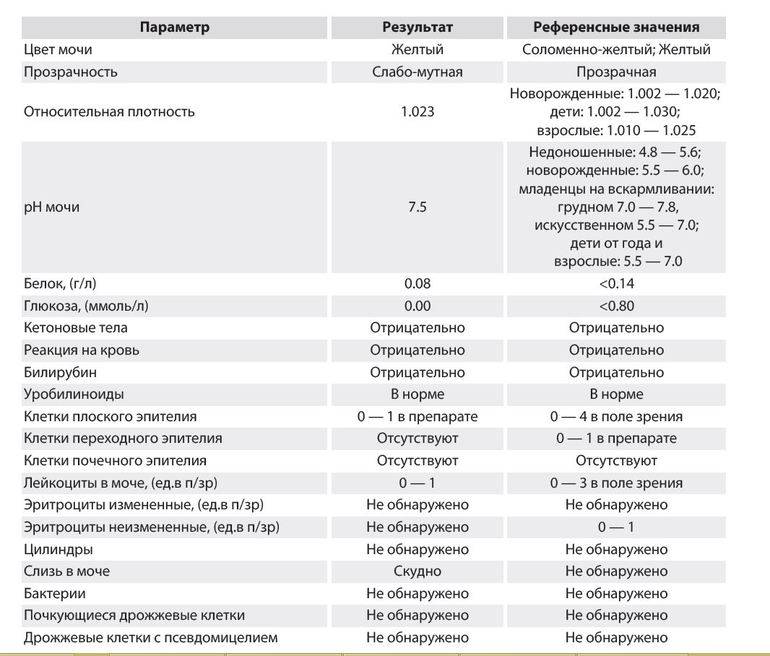
Референсные значения
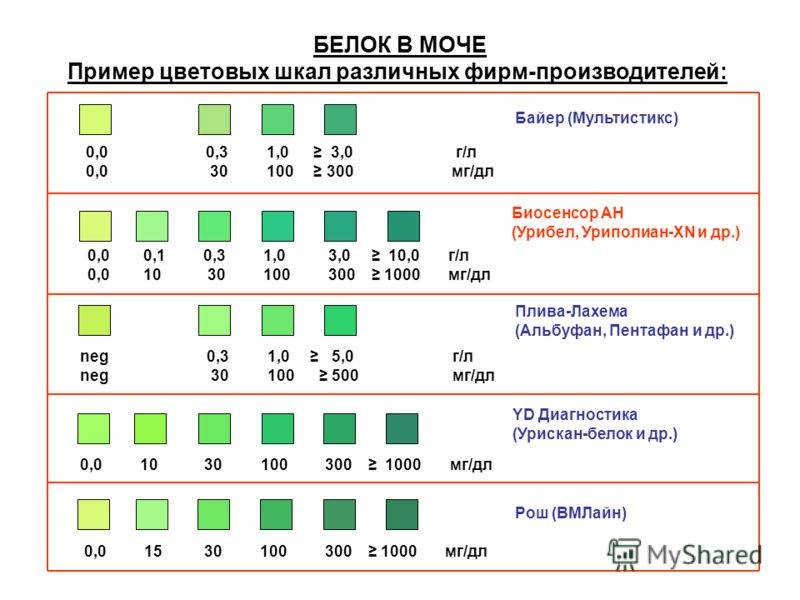
В норме белок не обнаруживается в моче, поэтому для него референсные значения установлены самые минимальные. Присутствие небольших концентраций белка может быть обусловлено рационом, физической активностью и временными проблемами со здоровьем – допустимая норма рассчитана именно на них.
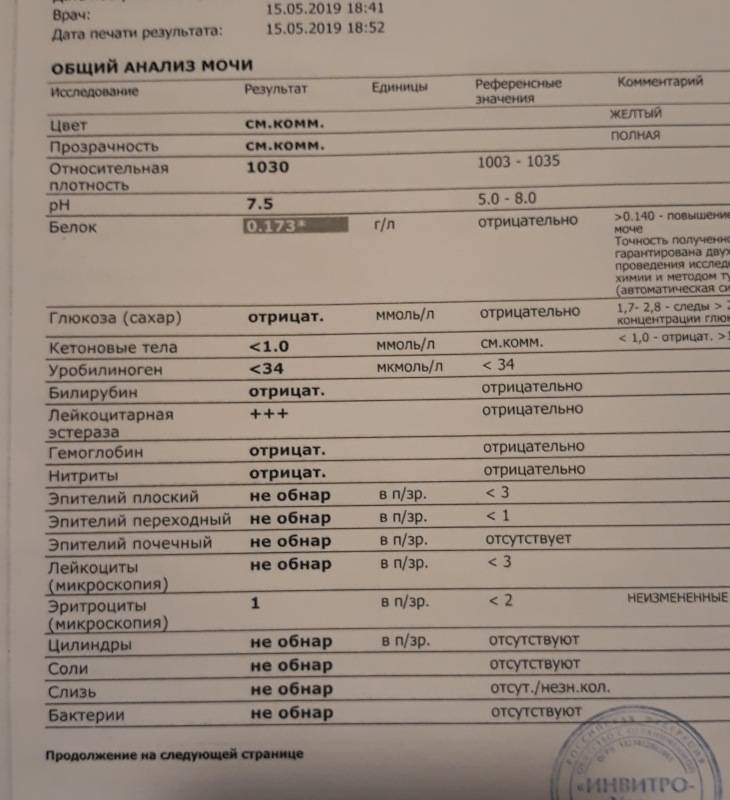
Норма белка в моче – до 0,140 г/л.
Интерпретацию исследования на белок в моче проводят: уролог, нефролог, педиатр, гинеколог, инфекционист, терапевт, семейный врач, функциональный диагност.
Важно! Интерпретация результатов всегда проводится комплексно. Поставить точный диагноз на основании только одного анализа невозможно.
Преэклампсия: можно ли полностью вылечиться?
В большинстве случаев описанные терапевтические меры позволяют контролировать преэклампсию до рождения ребенка. После родов артериальное давление и функция почек нормализуются в течение нескольких дней. Лишь у ограниченного числа матерей спонтанное разрешение преэклампсии может быть завершено в течение нескольких недель.
Таким образом, с определенной точки зрения, роды представляют собой решающее лекарство от преэклампсии. По этой причине беременная женщина находится под пристальным наблюдением до тех пор, пока не удастся родить ребенка.
Предупреждение! Гестоз никогда не регрессирует самопроизвольно: наоборот, любое улучшение симптомов должно побудить гинеколога немедленно оценить состояние здоровья будущего ребенка. Смерть плода, на самом деле, вызывает быстрое исчезновение расстройств, связанных с преэклампсией.
Антинуклеарные антитела (АНА)
С помощью АНА теста можно определить наличие в крови антинуклеарных антител (антител к ядерным антигенам).
АНА – это группа специфических аутоантител, которые производит иммунная система нашего организма в случае аутоиммунных нарушений. Антитела оказывают повреждающее действие на клетки организма. При этом человек испытывает различные болезненные симптомы, например боль в мышцах и суставах, общую слабость и др.
Обнаружение в сыворотке крови антител принадлежащих к группе АНА (например, антител к двуспиральной ДНК) помогает выявить аутоимунное заболевание, контролировать течение болезни и эффективность его лечения.
1
Исследование крови на АЦЦП
2
Анализ крови на С-реактивный белок
3
Исследование крови на АЦЦП
Когда необходим анализ крови на антинуклеарные антитела
Выявление антинуклеарных антител может быть признаком следующих аутоиммунных заболеваний:
- полимиозит;
- дерматомиозит;
- системная красная волчанка;
- смешанное заболевание соединительной ткани;
- склеродермия;
- синдром и болезнь Шегрена;
- синдром Рейно;
- аутоиммунный гепатит
Как выполняется тест на антинуклеарные антитела
Кровь на антинуклеарные антитела берется из вены на локтевом сгибе, натощак. Перед исследованием можно не придерживаться никакой диеты.
В некоторых случаях, для того чтобы дифференцировать различные аутоиммунные заболевания, могут потребоваться дополнительные уточняющие тесты на аутоантитела из группы антинуклеарных антител, так называемый иммуноблот АНА.
Что обозначают данные теста
Антинуклеарные антитела (другое название – антинуклеарный фактор) указывают на наличие какого-то аутоиммунного нарушения, однако не указывают точно на болезнь, вызвавшую его, поскольку тест на АНА является скрининговым исследованием. Цель любого скрининга – выявить людей с повышенным риском того или иного заболевания.
У здорового человека с нормальным иммунитетом антинуклеарных антител в крови быть не должно или их уровень не должен превышать установленные референсные значения.
Нормальное значение АНА подразумевает титр антител, не превышающий значение 1: 160. Ниже этого значения анализ считается отрицательным.
Положительный анализ на антинуклеарные антитела (1:320 и более) указывает на повышение антинуклеарных антител, и наличие у человека заболевания аутоиммунной природы.
В настоящее время для выявления антинуклеарных антитела используются две методики: непрямую реакцию иммунофлюоресценции с использованием так называемой клеточной линии Нер2 и иммуноферментный анализ. Оба теста дополняют друг друга, в связи с чем их рекомендуют выполнять одновременно.
Можно выделить следующие виды антинуклеарных тел АНА в реакции непрямой иммунофлюоресненции:
- гомогенная окраска – может быть при любом аутоиммунном заболевании;
- пятнистая или крапчатая окраска может быть при системной красной волчанки, склеродермии, синдроме Шегрена, ревматоидном артрите, полимиозите и смешанном заболевании соединительной ткани;
- периферическая окраска – характерна для системной красной волчанки;
При положительном анализе на антинуклеарные антитела необходимо провести иммуноблот антинуклеарных антител для уточнения типа аутоиммунного заболевания и постановки диагноза.
Подготовка к анализу
Для исследования используется венозная кровь, получаемая методом стандартной венепункции локтевой вены.
- Кровь на анализ берется с утра и на голодный желудок (последний прием пищи 8-10 часов назад);
- В день венепункции можно пить только обычную воду;
- За 3 суток до теста из рациона необходимо исключить жирные, пряные, жареные и копченые блюда;
- За 1-2 дня до манипуляции запрещено пить алкоголь и энергетические напитки, также рекомендуется ограничить употребление кофе;
- За сутки до анализа нужно снизить до минимума любую физическую активность;
- Также за день до процедуры нельзя нервничать и волноваться;
- За полчаса – час до забора крови запрещено курить.
Исследование не проводится на фоне медикаментозного лечения и витаминотерапии, а также сразу после прохождения других лечебно-диагностических процедур: КТ, рентген, УЗИ, ректальное обследование, флюорография, МРТ, физиотерапия и т.д.
Некоторые исследования при беременности
- Мазки при беременности
- Анализы при беременности по триместрам
- УЗИ при беременности
- Общий анализ мочи при беременности
- Коагулограмма
- Установка пессария
- Глюкозотолерантный тест
- Гомоцистеин при беременности
- Амниоцентез
- Анестезия в родах
- КТГ плода (кардиотокография)
- Кордоцентез
- Эпидуральная анестезия в родах
Осложнения и риски
Преэклампсия – потенциально опасное осложнение беременности как для беременной, так и для будущего ребенка.
Возможные последствия преэклампсии для беременной:
- При пренебрежении преэклампсия может вызвать серьезные повреждения органов, особенно головного мозга, почек и печени, даже необратимые. Если не дать соответствующую терапию, могут возникнуть состояния спутанности сознания, нарушения свертывания крови, клонии, печеночная боль, одышка, отек легких, олигурия, острая почечная недостаточность, кровоизлияние в мозг или сердечный приступ.
- Преэклампсия также может прогрессировать до HELLP-синдрома, клинического состояния, характеризующегося гемолизом, повышением активности печеночных ферментов и тромбоцитопенией.
Возможные последствия преэклампсии для плода:
- Главный признак преэклампсии у плода – задержка роста из-за сбоя в работе плаценты.
- Основным осложнением преэклампсии является преждевременная отслойка плаценты, проявляющаяся в кровотечении у матери.
- Еще одно возможное последствие – рождение очень недоношенного ребенка (примечание: преждевременные роды могут произойти с 28-й по 34-ю неделю, в зависимости от конкретного случая, с более или менее серьезными последствиями).
Нормы D-димера
Стандартные референсные значения:
Общепринятая единица измерения – мкг FEU/мл
В норме D-димер не должен превышать 0,55 мкг FEU/мл.
Референсные значения при беременности:
| Неделя беременности | Референсные значения |
| До 13-й | 0 – 0,55 мкг FEU /мл |
| 13-21-я | 0,2 – 1,4 мкг FEU /мл |
| 21-29-я | 0,3 – 1,7 мкг FEU /мл |
| 29-35-я | 0,3 – 3 мкг FEU /мл |
| Больше 35-й | 0,4 – 3,1 мкг FEU /мл |
Нормы лаборатории Инвитрозначения Инвитро несколько отличаются от стандартных, поскольку более современное оборудование этой лаборатории позволяет проводить замеры с большей точностью.
Единицей измерения в Инвитро является нг/мл.
Норма D-димера – менее 243 нг/мл.
Пороговые значения для беременных в Инвитро:
|
Триместр |
D-димер, нг/мл |
| 1-й | до 286 |
| 2-й | до 457 |
| 3-й | до 644 |
Примечание: если анализ демонстрирует резкое повышение уровня D-димера, то необходимо исключить значительное количество тромбов в кровотоке. Такое состояние возникает при венозной тромбоэмболии (закупорка тромбами вен), ДВС-синдроме (тромбообразование в мелких сосудах). Однако необходимо понимать, что тест на D-димер не позволяет определить местоположение тромбов, их размер и количество.
Важно! Интерпретация результатов всегда проводится комплексно. Поставить точный диагноз на основании только одного анализа невозможно.
Общее описание
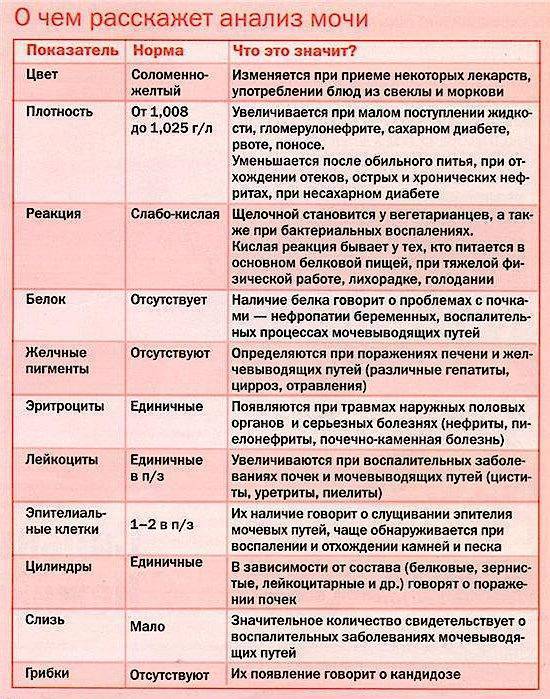
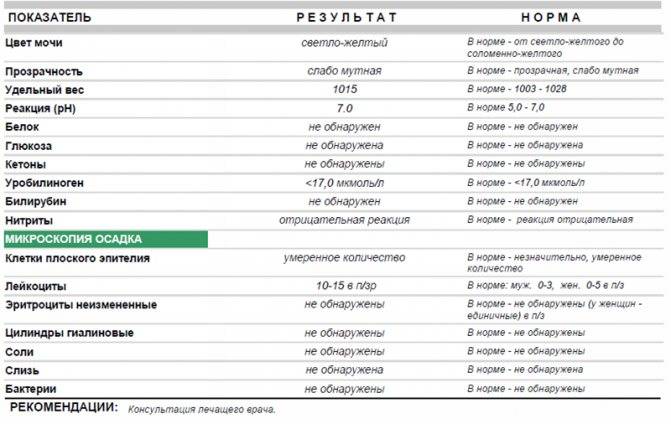
Как правило, показатели в любых анализах мочи у беременных и небеременных здоровых женщин практически не отличаются. Общий анализ мочи сдается для определения каких-либо отклонений в течении беременности и должен сопровождать каждый визит к врачу на всех сроках беременности. Анализ мочи является обязательным этапом пренатальной диагностики.
 Цвет и прозрачность
Цвет и прозрачность
Малейшее помутнение указывает на отклонение от нормы и может свидетельствовать о наличии мочекаменной болезни, солей, бактерий, лейкоцитов, других форменных элементов.
Реакция мочи (рН)
Понижение нормы рН мочи беременной свидетельствует о выраженном раннем токсикозе или пищевом отравлении, которые сопровождаются рвотой, поносом, т. е. потерей жидкости организмом. Понижение рН происходит также при недостатке калия и магния в организме.
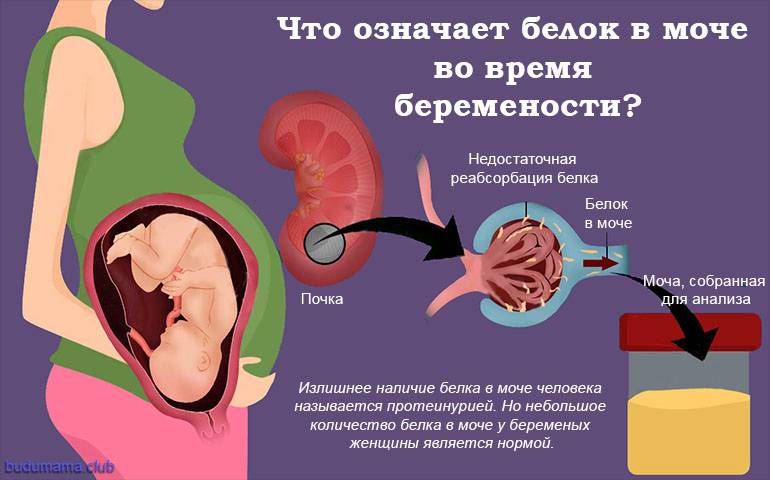
Белок в моче
Более 300 мг (протеинурия) в сутки белка в моче беременной свидетельствует о заболевании почек. В период беременности может происходить обострение хронических заболеваний почек. Если белок присутствует в больших титрах, значит у беременной развилось одно из грозных состояний: пиелонефрит или гестоз (поздний токсикоз). Протеинурия беременных на 32 неделе указывает на развитие нефропатии.
Глюкоза (сахар) в моче
Если уровень сахара в моче остается стабильно высоким — то речь, скорее всего, идет о преддиабете или сахарном диабете. Для подтверждения (опровержения) диагноза необходимо сдать кровь на сахар и пройти тест на толерантность к глюкозе.
Эритроциты в моче
Их наличие может являться признаком многих заболеваний мочевыделительной сферы и гинекологической патологии и требует детального углубленного обследования.
 Лейкоциты в моче
Лейкоциты в моче
Небольшое превышение нормы (лейкоцитурия) — до 10-20 в поле зрения, может быть следствием вялотекущего воспаления или недостаточно тщательной обработки (мытья) наружных половых органов перед сдачей анализов. Лейкоцитурия с повышением лейкоцитов до 40 и более в поле зрения во время беременности — признак пиелонефрита и других инфекционных заболеваний почек.
Бактериурия (наличие бактерий в моче)
Бактериурия (наличие бактерий в моче) у беременных — свидетельство цистита или почечных заболеваний. Появление бактерий совместно с повышением лейкоцитов свидетельствует о заболевании инфекционной природы. Наиболее часто это признак острого пиелонефрита. В моче беременных женщин при этом обычно обнаруживают кишечную палочку (Escherihia coli). Чтобы лечение дало ожидаемый эффект, должен обязательно проводиться посев мочи на флору и чувствительность к антибиотикам.
Пониженный белок в моче при беременности
Это состояние, противоположное протеинурии, которое называется гипопротеинемия. Она может быть обусловлена высокими физическими нагрузками, несбалансированным питанием (недостаточное количество белка в рационе, монодиеты, голодание), обезвоживанием организма. При устранении этих факторов показатель белка приходит в норму.
Если же говорить о патологических состояниях, сопровождающихся гипопротеинемией, это могут быть острые инфекции, заболевания печени, онкопатологии, тяжелая анемия и большие кровопотери.
Если белок в моче находится ниже нормы при беременности, необходимо выяснить причину такого состояния и как можно скорее устранить ее. Гипопротеинемия ослабляет иммунитет будущей матери и делает ее беззащитной перед вирусными и инфекционными заболеваниями.
Сдать анализ на белок в моче при беременности можно в клинике «Айвимед». С результатами исследования женщина может проконсультироваться у акушеров-гинекологов, которые принимают в клинике. Для записи на прием необходимо заполнить форму в разделе «Контакты».