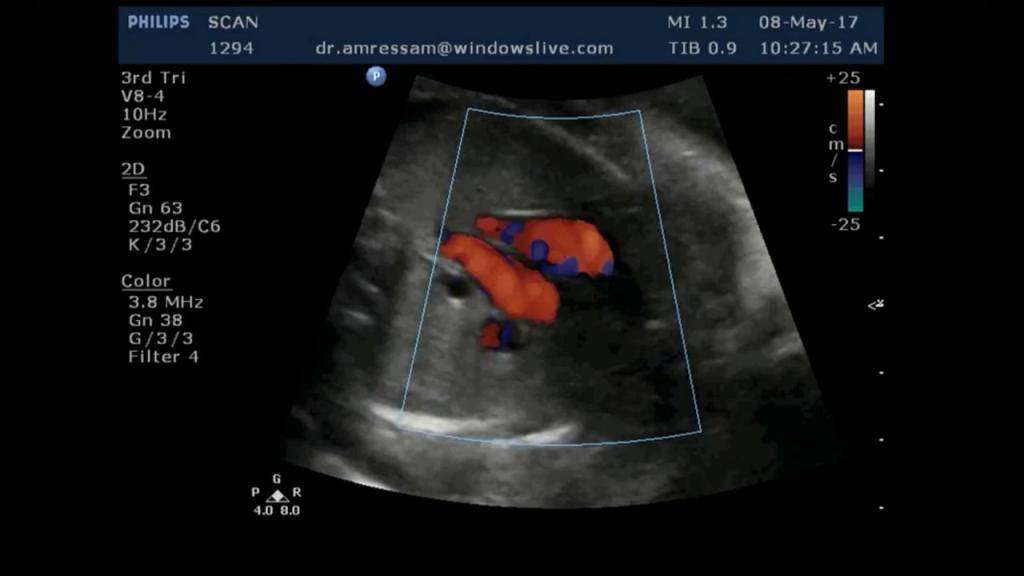
Как подготовить ребенка к УЗИ брюшной полости?
Оденьте ребенка так, чтобы можно было легко обеспечить доступ к зоне обследования.
Если ребенок в настоящий момент проходит медикаментозную терапию, предупредите об этом врача.
Желательно принести результаты предыдущих ультразвуковых исследований, если они были, для оценки динамики изменений.
Следование всем правилам о том, как готовиться к УЗИ брюшной полости ребенку, поможет получить наиболее полную картину состояния органов.
УЗИ для новорожденных детей до года
При исследовании УЗИ брюшной полости у новорожденных необходимо:
не кормить 2 часа до процедуры или прийти на исследование перед очередным кормление;
не поить за 1 час до исследования.
УЗИ для детей старше года
УЗИ брюшной полости детям от года до 3 лет:
не есть за 4 часа;
не пить за 1 час до исследования.
Для детей старше 3 лет:
не есть не менее 6 часов перед процедурой;
не пить за 1 час до исследования.
Непосредственно перед УЗИ брюшной полости не рекомендуется употреблять жевательную резинку и леденцы.
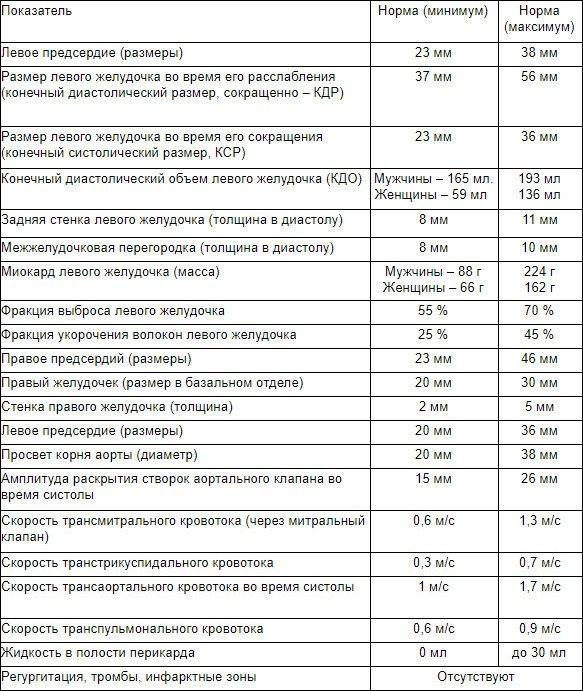
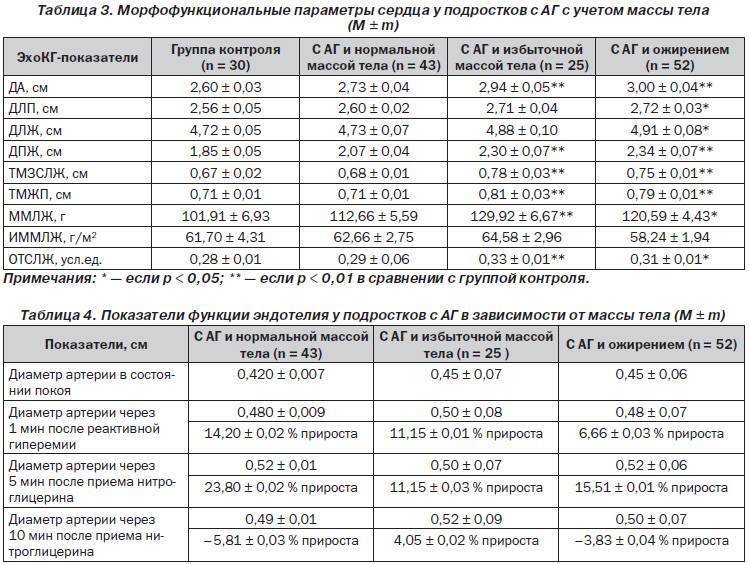
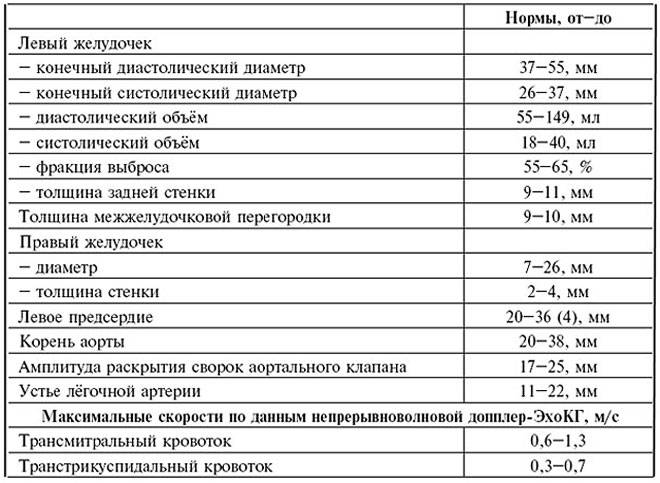
Нормативы для взрослых
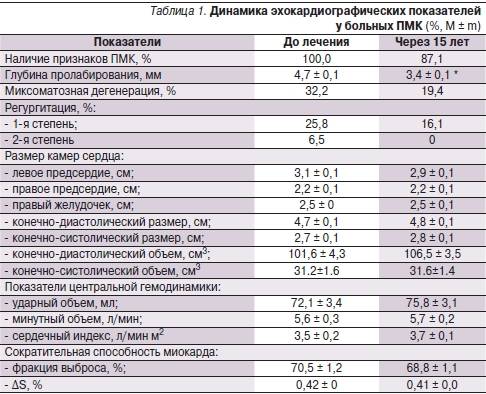
Заключение не ставится только на основании результатов. Полученные нормальные показатели УЗИ сердца лечащий врач сравнивает с другой информацией о пациенте — лабораторными анализами, клиническими проявлениями. Оценивать ЭхоКГ как самостоятельный способ выявления патологий не стоит.
Нормальные значения клапанов
Отверстие аорты при нормальных показателях является 25-30 мм2. Пониженные значения говорят о сужении сосуда. В клапанах на УЗИ не должно быть выявлено опухолей и тромбозов.
Анализ функционирования клапанов проводится сравнением размеров сердца в норме и отклонения значений от них по 4 уровням:
- I – 2–3;
- II – 3–6;
- II – 6–9;
- IV – свыше 9.
Нормальные значения всего органа
Нормальный диапазон показателей и норма фракции выброса сердца у взрослых представлен в таблице:
| Наименование параметров | Женщины | Мужчины |
| Общая масса ЛЖ | 95-141 | 135-142 |
| Индекс массы миокарда левого желудочка норма | 71-89 | 71-94 |
| Конечный систолический размер | 46-57 | 31-43 |
| ЛЖ во время расслабления | 1.1 | |
| Выброс крови в период сокращения | 50-55% | |
| Число выбрасываемой в сосуд плазмы | 60-1000 мл | |
| ПЖ | От 0.75 до 1.25 см/м2 | |
| Стенка ПЖ | до ½ см | |
| Конечный диастолический объем | от 20 мл до 1/10 л | |
| ЛП | 18,5–33 | |
| КДР ПЖ | 0,95 см–2,05 см |
Что такое КДР (конечный диастолический размер) каждого желудочка и какие показатели являются отклонением расскажет лечащий врач при исследовании результатов диагностики.
Расшифровка УЗИ сердца
Для того чтобы расшифровка ЭхоКГ сердца была выполнена без ошибок и полностью, учитывают возраст пациента, общее состояние его здоровья, наличие заболеваний, протекающих в хронической форме (панкреатит, тонзиллит, астма, васкулит и др.). Самостоятельно (без знаний и опыта) определить патологию невозможно. Правильно оценить ответ может только врач. Здесь нет места экспериментам и догадкам. Нецелесообразно искать ответы в интернете на сайтах компаний с сомнительной репутацией. Доверяйте свое здоровье профессионалам, которые дают гарантии и ценят каждого пациента.
Параметры исследования
Благодаря ультразвуковым волнам можно точно определить:
- параметры миокарда (размеры всех его частей);
- тканевую структуру, плотность стенок;
- ритмы, сокращения, прочее.
Визуализация поможет обнаружить рубцевание, тромбоз, доброкачественные и злокачественные опухоли. Тест информирует о состоянии митрального клапана, объемах крови и уровне сосудистой закупорки.
За счет расшифровки эхокардиографии сердца можно установить наличие/отсутствие следующих болезней:
- ишемии, когда прослеживается стойкое нарушение кровоснабжения на фоне сосудистых закупорок;
- некроза, во время которого происходит омертвление тканей (инфаркт);
- артериального давления выше или ниже нормы (гипо-, гипертония);
- порока, то есть структурного дефекта приобретенного/врожденного типа;
- декомпенсации, когда заметен целый синдром сбоев;
- клапанной дисфункции;
- ритмичных сбоев;
- ревматизма, когда прослеживается воспаление;
- перикардита, при котором есть воспаление оболочки;
- стеноза, что свидетельствует о сужении аортного просвета;
- вегетососудистой дистонии.
Грамотное декодирование изображения – основа для успеха. Ведь именно благодаря нему можно установить факт, есть болезнь или нет.
Среди исследовательских параметров выделяют несколько основных участков. При расшифровке УЗИ сердца у детей и лиц старше 13-ти лет устанавливают диаметр ЛП и ЛЖ, толщину задней стенки ЛЖ и другое. Каждая цифра имеет значение в отдельности. Также все показатели учитываются вместе, ведь многие из них связаны друг с другом и нередко образуют единую клиническую картину.
Как происходит
Безболезненное обследование проводится в условиях стационара или на дому, если этого требует ситуация. Занимает манипуляция от 20-ти до 45-ти минут. Это безопасный способ оценки работы сердечной мышцы и сосудов, который не имеет противопоказаний и не вредит здоровью. Пошагово обычно это выглядит так:
- Посетитель оголяет торс, раздевается до пояса и принимает горизонтальное положение, ложась на спину головой к диагносту.
- На область грудной клетки наносится специальный гель, помогающий лучше проводить ультразвуковые волны.
- Задействуется специальный датчик, благодаря которому диагност осуществляет осмотр. Детектор медленно перемещают по исследуемой области, чтобы ничего не упустить. Внимательность диагноста поможет при ЭхоКГ расшифровке.
- Специалист может корректировать положение и состояние пациента, например, просить задержать дыхание, перевернуться, поднять руку, согнуть ноги в коленях и другое.
Оценка ответа осуществляется компетентным специалистом, врачом
Важно, чтобы учитывались все показатели, а также индивидуальные параметры работы организма пациента
Во внимание берется время проведения диагностической манипуляции, состояние здоровья, то есть самочувствие диагностируемого человека. Просматриваются нормы и фактические цифры
Проводится сопоставление. Только после досконального изучения может быть установлен диагноз и сформирован курс терапии. Человек, не имеющий никакого отношения к современной кардиологии, не сможет разобраться в показателях, даже если будет использовать для этого табличку с нормативными цифрами. Заниматься формированием вывода должен только врач должной квалификации!
Различия у мужчин, женщин и детей
В норме данные по возрасту и полу разные. ЭхоКГ расшифровка помогает проанализировать полный цикл работы миокарда (1 систола + 1 диастола). При сердцебиении в 70 ударов за 60 секунд, 1 цикл в норме составляет 0,85 секунды.
У взрослых женщин и мужчин, а также детей показатели по норме разные. К примеру, масса сердца у представителя сильного пола в возрасте 25-30-ти лет составляет порядка 135 г. У женщины – до 100 г. КДО левого желудочка у мужчин доходит в норме до 193 мл, у женщины не превышает 136 мл.
Индекс массы стенки ЛЖ – это показатель соотношения веса органа с площадью поверхности человеческого тела. Для сильной половины человечества характерны показатели от 71 до 95 г/м2, представительницам прекрасного пола свойственна разбежность от 71 до 90 г/м2.
Графическая расшифровка обследования на экране
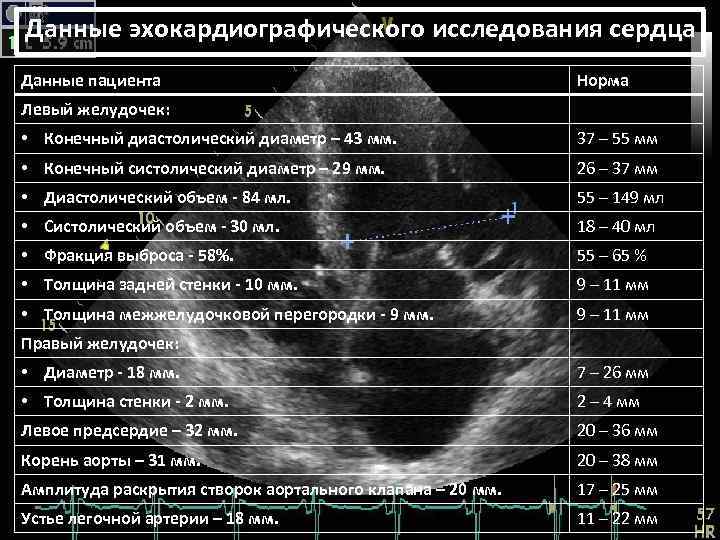
Чтобы лучше понять показатели обследования КДР, можно предварительно ознакомиться с изображением сердца в разрезе, поскольку именно в таком положении оно и будет показано на экране. Самое первое, что можно будет увидеть на экране во время процедуры – это эхограмма желудочка и его размер с продольным сечением.
Она получается из парастернального доступа в диастолу. Вверху будет видна лишь небольшая часть правого желудочка. Чуть ниже будет расположена межжелудочковая перегородка, и далее за ней идет задняя стенка левого желудочка. Также следует заметить, что на данном виде обследования будут видны только базальные и средние отделы левого желудочка. Верхушка его в этой проекции обычно не визуализируется, так как она не попадает в плоскость сканирования. Кроме того, на изображении должна быть видна миокарда левого желудочка.
КДР – это вид обследования, который предназначен исследования сердца, сердечного клапана, желудочков. Перед тем как приступить к процессу обследования, кардиолог должен выполнить некоторые подготовительные работы, чтобы изображение на мониторе, а также его расшифровка были хорошо видны. В результате будут получены следующие показатели: будет показано, в каком состоянии находится сердце, клапаны, также будет показана расшифровка состояния желудочков, их объем и размер.
Обследования
В возрасте одного месяца малышу показаны следующие обследования и процедуры:
- УЗИ головного мозга;
- УЗИ тазобедренных суставов;
- УЗИ брюшной полости;
- УЗИ сердца;
- аудиологический скрининг.
Ранняя диагностика патологий позволяет полностью справиться с проблемой или провести коррекцию. Прохождение процедур желательно до первого приема у педиатра, чтобы врач мог получить полную картину состояния ребенка.
УЗИ головного мозга
УЗИ назначают детям, достигшим 1 месяца, для выявления возможных отклонений в развитии нервной системы. Обследование ультразвуком актуально:
- для малышей, родившихся недоношенными;
- если при родах возникли осложнения;
- при низкой оценке по шкале Апгар у ребенка;
- если наблюдается гипер- или гипотонус мышц;
- при задержке физического или нервно-психического развития.
УЗИ тазобедренных суставов
С помощью исследования выявляют патологические нарушения, дисплазию, врожденные вывихи тазобедренных суставов. Лечение заболеваний эффективно на первом году жизни, пока малыш не пошел. При диагностике проблем врач дает рекомендации, направляет на массаж и необходимые восстановительные процедуры.
УЗИ брюшной полости
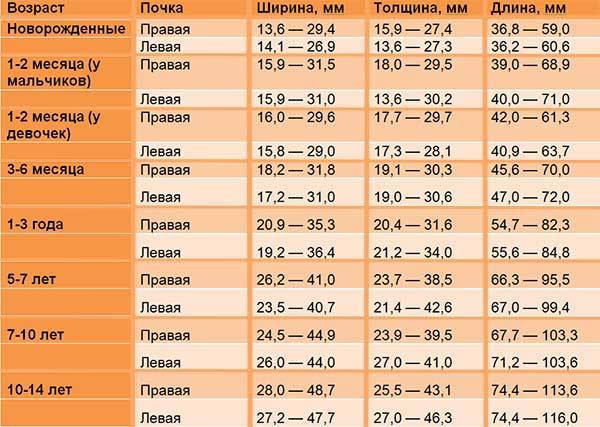
Обследование назначают всем месячным малышам для выявления врожденных патологий. На плановой процедуре оценивают соответствие внутренних органов возрасту ребенка. Существует шкала соотношения возраста размерам внутренних органов, которой придерживаются при оценке развития. Обследование позволяет увидеть признаки отклонений от нормы и своевременно принять меры.
УЗИ сердца
Исследование ультразвуком назначают в период с 1 до 1,5 месяцев. Если есть подозрения на пороки и аномальное развитие, процедура проводится в первые дни жизни. УЗИ абсолютно безопасно для малыша, позволяет оценить развитие сердечно-сосудистой системы. Эхокардиография не имеет противопоказаний.
Аудиологический скрининг
Обследование направлено на определение возможных отклонений в развитии органов слуха и речи. Благодаря современному обнаружению, проблемы можно выявить на ранних стадиях, когда лечение наиболее эффективно. Процедуру проводят детям до 3 месяцев включительно, если она не была пройдена ранее. При проверке используют новейшие методы диагностики.
Подготовка к эхокардиографии сердца
УЗИ сердца не подразумевает специальных приготовлений. Накануне процедуры пациент волен питаться, как привык, и совершать обычные действия. Единственное, чего от него попросят, – это отказаться от спиртного, кофеинсодержащих напитков, крепкого чая.
Если пациент постоянно принимает лекарства, об этом необходимо заранее предупредить, дабы результаты исследования не были искажены.
На каждое последующее УЗИ сердца следует брать расшифровку предыдущего. Это поможет врачу увидеть процесс в динамике и сделать верные выводы о вашем состоянии.
Само исследование занимает от 15 до 30 минут.
Пациент, раздетый до пояса, находится в положении лежа на спине или на боку. На его грудную клетку наносят специальный гель, обеспечивающий более легкое скольжение датчика по исследуемой области (пациент при этом не испытывает дискомфорта).
Специалисту, проводящему ЭхоКГ, доступны любые участки сердечной мышцы – это достигается за счет изменения угла наклона датчика.
Иногда стандартное УЗИ сердца не дает полного объема информации о работе сердца, поэтому применяются другие виды ЭхоКГ. Например, жировая прослойка на грудной клетке у человека с ожирением может мешать прохождению ультразвуковых волн. В таком случае показана чреспищеводная эхокардиография. Как следует из названия, ультразвуковой датчик вводят прямо в пищевод, максимально близко к левому предсердию.
А для скрининга сердечной работы в состоянии нагрузки пациенту может быть назначена стресс-ЭхоКГ. От обычного это исследование отличается тем, что выполняется с нагрузкой на сердце, достигаемой физическими упражнениями, спецпрепаратами или под воздействием электрических импульсов. Используется преимущественно для выявления ишемии миокарда и риска осложнений ИБС, а также при некоторых пороках сердца для подтверждения необходимости хирургической операции.
Показания для проведения ВЭМ
Велоэргометрия назначается:
- при подозрениях на скрытые формы коронарной недостаточности и ишемической болезни;
- для выявления безболевой ишемии миокарда;
- для оценки степени устойчивости организма к нагрузкам при диагностированной ИБС;
- при врожденных и приобретенных пороках сердца;
- при аритмиях, для выявления их связи с физической нагрузкой;
- при тестировании пациентов после инфарктов миокарда и оперативных вмешательств на сердце;
- как метод диагностики ИБС при атипичной стенокардии, кардиалгическом синдроме и изменениях на ЭКГ, не позволяющих исключить ишемию миокарда;
- категориям граждан, у которых высок риск развития ИБС (возраст 40 лет и старше, представители определенных профессий – водители, пилоты, водолазы и проч.).
Также показаниями к ВЭМ могут явиться жалобы на одышку. В качестве профилактического обследования велоэргометрия рекомендуется мужчинам с 40 лет и женщинам с 50 лет.
1
Велоэргометрия в «МедикСити»
2
ЭКГ с нагрузкой в «МедикСити»
3
ВЭМ при заболеваниях сердца
Кому нельзя проходить ВЭМ
Список противопоказаний к велоэргометрии достаточно обширен. В обследовании может быть отказано при таких болезнях и состояниях, как:
- Инсульт (в остром периоде);
- инфаркт миокарда (в остром периоде);
- нестабильная стенокардия (острый коронарный синдром);
- воспалительные процессы в сердце (острый перикардит, острый миокардит);
- наличие тромба в полостях сердца;
- инфаркт легкого, тромбоэмболия легочной артерии;
- тяжелая степень артериальной гипертонии;
- тяжелая, застойная сердечная недостаточность;
- острые инфекционные заболевания, лихорадка;
- тяжелые нарушения проводимости и ритма;
- острый тромбофлебит нижних конечностей;
- аневризмы крупных артерий;
- тяжелая дыхательная недостаточность;
- выраженная артериальная гипотония;
- заболевания или состояния, требующие ограничения физической активности;
- парезы, параличи нижних конечностей;
- тяжелые артрозы и артриты крупных суставов нижних конечностей;
- выраженные заболевания артерий нижних конечностей;
- выраженные нарушения психики;
- отказ пациента от проведения исследования.
Нормы и расшифровка
Нормы детской эхокардиографии определяют по следующим параметрам:
- Насколько эффективно работает сердце.
- Рассматривают структуру и размеры органа.
- Как функционирует кровоток.
- Были ли замечены новообразования.
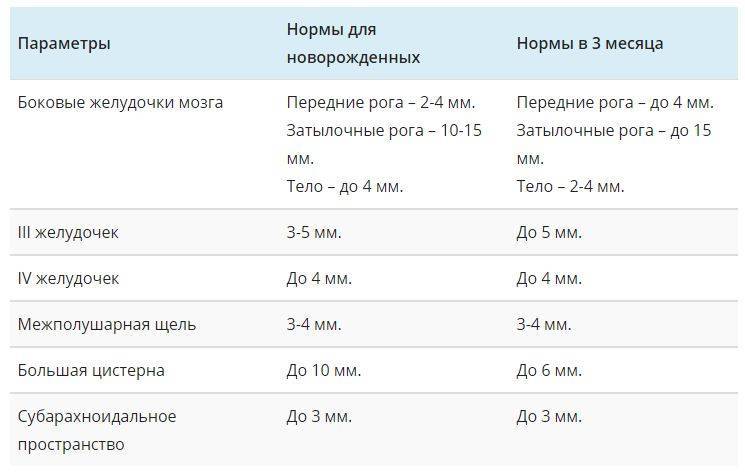
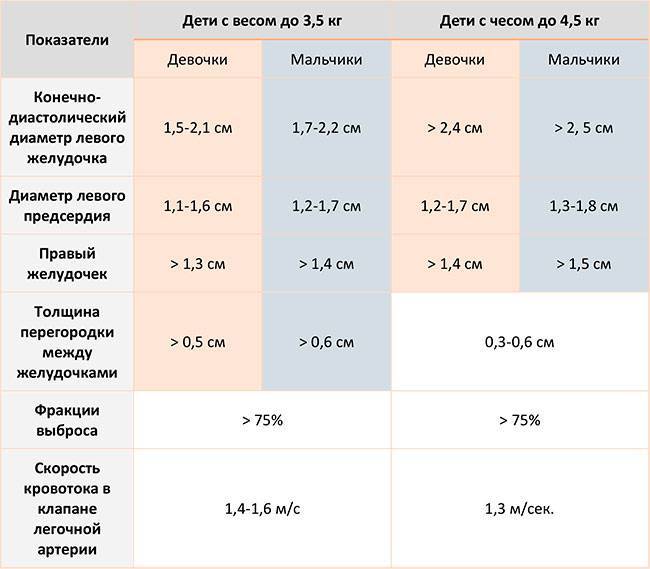
Нормы для новорожденного:
- Левый желудочек, толщина стенки: 4,5 мм.
- Правый желудочек, здесь толщина: 3,3 мм.
- Мышца сердца, частота сокращений в минуту: 120 – 140.
- Межжелудочковая перегородка: 3 – 9 мм.
- Диаметр аорты: точных данных нет.
- Левый желудочек, фракция выброса: 66 – 76%.
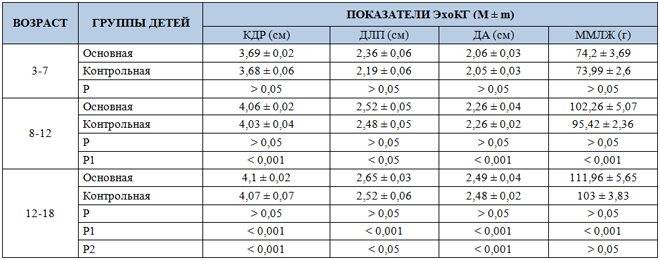
Норма для детей старше:
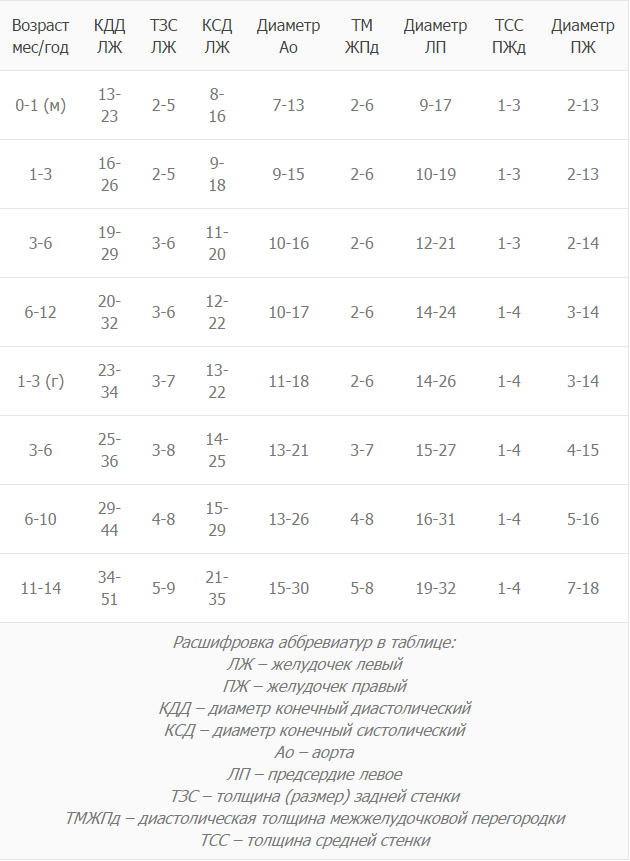
Таблица норм результатов ЭхоКГ для детей от рождения.
Все данные примерны и зависят от возраста и пола ребенка
Точную расшифровку может сделать только специалист, поэтому заострять на этом внимание дилетанту не стоит
Как проводится диагностика

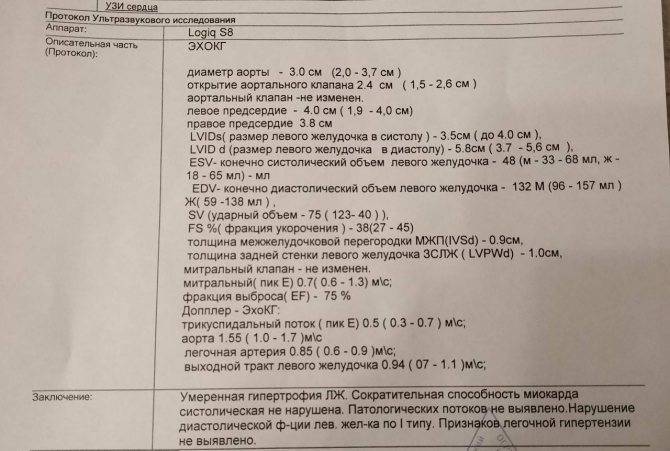
Ультразвуковое исследование проводится в положении пациента на спине (взрослым рекомендуется выполнять, лежа на левом боку). Расстегнуть одежду на груди или полностью ее снять. На область проекции границ сердца врач наносит гипоаллергенный гель – проводник ультразвуковых волн. Затем он водит датчиком по поверхности грудной клетки. Волны отражаются от сердечных полостей, мышечных волокон и приобретают разную длину. Прибор фиксирует отраженные импульсы и выводит их на экран в виде рисунка. Параллельно происходит расчет заданных параметров, которые изображаются в сводной таблице отчета.
Существует несколько видов диагностики:
- рутинное УЗ-исследование;
- чрезпищеводная эхокардиография;
- стресс-тест.
Получаемые результаты
Результат обследования зависит от того, по каким показаниям оно проводилось. Скрининговые УЗИ сердца обычно показывают здоровый орган. Исследование при наличии жалоб выявляет различные заболевания.
На УЗИ смотрят следующие показатели:
- размер и масса органа;
- размеры сердечных камер — предсердий и желудочков;
- состояние сердечных клапанов;
- диаметр и просвет сосудов.
На снимке сердце выглядит как темное пятно округлой формы со светлыми контурами. Темные участки — это полости сердца. Светлые контуры — его стенки, межжелудочковая и межпредсердная перегородки.
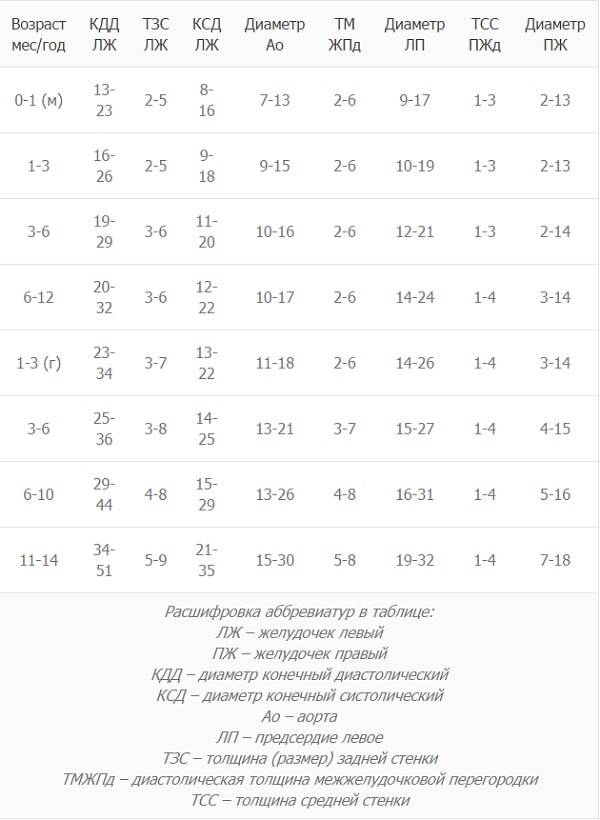
Норма УЗИ сердца у маленьких детей определяется несколькими критериями, которые представлены в таблице:
| Осматриваемый участок | Нормальные показатели |
| Левый желудочек | До года — 16-24 мм; 5-6 лет — 34-51 мм |
| Левое предсердие | 10-19 мм; 19-32 мм |
| Толщина мышечной стенки | 9-18 мм; 21-35 мм |
| Диаметр аорты | 9-15 мм; 15-30 мм |
| Объем крови, выбрасываемой левым желудочков за минуту | 65-75%; 55-60% |
Профилактическое УЗИ сердца назначают в 1 месяц жизни ребенка, затем к 6-7 годам.
Что показывает ультразвук при заболеваниях
Ультразвук, в отличие от кардиограммы, выявляет почти все сердечные заболевания.
- Частый порок сердца у новорожденных — открытое овальное окно. Это отверстие в межпредсердной перегородке должно зарасти к году. Если этого не происходит — диагностируется порок. На снимке он выглядит как темное округлое пятно в светлой перегородке.
- Стеноз митрального клапана. Сужение отверстия между левыми сердечными камерами. На снимке отмечается уменьшение темного пространства между светлыми перегородками.
- Стеноз аортального клапана. Сужение перехода между левым желудочком и аортой. Снимок показывает уменьшение темного отверстия между светлыми стенками желудочка и аорты.
- Эндокардит. Воспаление внутренней оболочки органа. Снимок показывает утолщение светлого контура внутри камер сердца.
- Миокардит. Воспаление мышечного слоя органа. Увеличивается ширина светлой сердечной стенки.
- Опухоль сердца. В камерах или на поверхности органа обнаруживается темное пятно.
Расшифровку результатов УЗИ сердца у детей делает педиатр. Специалист, который обследует малыша, пишет только заключение об увиденном состоянии органа. Расшифровка результатов должна проводиться с учетом данных других методов диагностики, которые есть только у педиатра.
Какая процедура нужна для постановки диагноза, ЭКГ или УЗИ сердца, тоже решает педиатр. Ультразвук не покажет сердечную аритмию, но ее выявит кардиограмма.
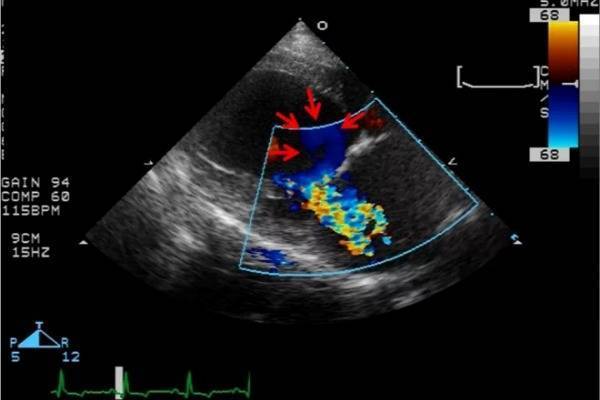
Есть ли вред от процедуры
Мамы могут не беспокоиться, не вредно часто делать УЗИ сердца ребенку. Ультразвук безопасен для организма человека и не вызывает в нем никаких изменений. Процедуру можно делать столько раз, сколько это требуется. Выдерживать временной промежуток между процедурами нет необходимости.
Смотрите видео как своевременно выявить патологии сердца у ребенка:
Стоимость УЗИ
Сделать ребенку УЗИ сердца можно в поликлинике по месту жительства или любом частном медицинском центре. Поликлиники проводят обследование бесплатно по направлению педиатра.
Стоимость платного обследования зависит от его объема — осмотр только сердца или дополнительный осмотр сосудов:
| Город | Цена, рубли |
| Москва | 300-2500 |
| Санкт-Петербург | 400-2500 |
| Екатеринбург | 350-3000 |
| Новосибирск | 450-3000 |
| Средняя стоимость | 375-2750 |
ЭХОКГ делают здоровым детям для профилактического обследования или подтверждения предполагаемого диагноза у больных. Процедура безопасна для детского здоровья, легко переносится в любом возрасте. Делают ее бесплатно по месту жительства или в частных центрах за относительно небольшую стоимость.
Делитесь своим опытом о прохождении УЗИ сердца, оставляйте комментарии. Расскажите друзьям прочитанную информацию. Всего доброго.
Как снизить уровень щелочной фосфатазы?
Выясните, вызывают ли ваши лекарства повышение щелочной фосфатазы
Некоторые лекарства имеют побочный эффект в виде повышения уровня фосфатазы. Ваш врач при подобном побочном эффекте, скорее всего, попросит вас прекратить прием одного или нескольких из этих препаратов на определенное время (например, неделю), а затем попросит сдать новый анализ крови. Если ваш уровень щелочной фосфатазы не снизится, вам, возможно, потребуется отменить на неделю другое лекарство, чтобы выявить лекарственную причину роста фермента.
Лекарственные препараты, приводящие к высоким уровням щелочной фосфатазы ():
- Противозачаточные таблетки и гормональные препараты
- Антидепрессанты и противовоспалительные препараты (НПВП)
- Различные стероиды и наркотики
Помогите работе своей печени
Если ваши уровни щелочной фосфатазы высоки потому, что у вас диагностировано повреждение печени из-за болезни, то обратите внимание на дополнительные возможности для поддержания здоровья этого органа. Ваша печень обладает способностью к регенерации, поэтому для этого будет полезен прием различных защитных растительных и питательных веществ, адаптация типа питания и уменьшение потребления алкоголя
Дополнительные вещества для защиты печени:
- Расторопша
- Ацетилцистеин (NAC, примерно 300 мг в сутки согласно исследованиям)
- Таурин (500 мг)
- Витамин С (500 мг)
- Витамины группы В (низкие дозы)
- Липоевая кислота
Овощи, такие как брокколи (), лук (), зелень одуванчика, капуста, цветная капуста и брюссельская капуста () также оказывают очищающее и регенерирующее воздействие на печень.
ЧТО УХУДШАЕТ РАБОТУ И ЗДОРОВЬЕ ВАШЕЙ ПЕЧЕНИ
Исключите продукты с высоким содержанием цинка из вашего питания
Цинк является структурным элементом фермента – щелочной фосфатазы. Значит, исключение из вашего рациона продуктов с высоким содержанием цинка автоматически уменьшит количество в вашем организме. () Изучайте этикетки на продуктах питания, если вы не уверены, сколько цинка они содержат.
Продукты, которые содержат большое количество цинка:
- Баранина
- Говядина
- Тыквенные семечки
- Устрицы
- Шпинат
Ешьте продукты с высоким содержанием меди
Медь важна в регулировать уровней различных ферментов нашего организма, и было показано, что она помогает уменьшить высокие уровни щелочной фосфатазы. ()
Продукты, богатые медью:
- Семена подсолнечника
- Миндаль
- Чечевица
- Спаржа
- Курага
- Темный шоколад
Стоит учесть, что взрослым людям старше 19 лет следует избегать употребления меди более 10 мг (0,010 г) в сутки. ()
Практикуйте периодическое голодание
Голодание и периодическое голодание снижают уровень щелочной фосфатазы в кишечнике. Прерывистое голодание – это отличный способ получить пользу от поста, не совершая многих жертв длительного отказа от пищи. ()
Увеличьте в питании Омега-3 жирные кислоты
Омега-3 жирные кислоты снижают уровень кишечной щелочной фосфатазы, тогда как омега-6 жирная кислота – повышает уровень этого фермента в кишечнике. ()
Цинакалцет (Cinacalcet)
Цинакалцент (Cinacalcet) – лекарство для лечения хронической болезни почек, может уменьшить уровни щелочной фосфатазы в крови больше чем на 20% у пациентов после 26 недель его приема. Однако, этот препарат должен быть назначен врачом. ()
Практикуйте силовые физические упражнения
У нетренированных мужчин выработка резистентности к физической нагрузке (приспособление к этой нагрузке, нормальное существование в новых условиях) может привести к значительному снижению активности костной щелочной фосфатазы через 2-3 дня после выполнения силовых физический упражнений. () И, наоборот, очень интенсивные физические нагрузки увеличивают уровень щелочной фосфатазы. (, )
Получайте солнечные лучи и поддерживайте здоровый уровень витамина D
Поскольку дефицит витамина D связан с высоким уровнем щелочной фосфатазы, обязательно проверьте содержание этого витамина в своей крови. Статические данные показывают, что более 80% населения России имеет недостаток витамина D. Если вы страдаете дефицитом, принимайте больше солнечных ванн или получайте витамин в виде добавок. Однако, воздействие солнечных лучей – это лучший способ увеличить уровень витамина D, чем добавки.
ТРЕБУЕМЫЙ УРОВЕНЬ ВИТАМИНА D ДЛЯ СНИЖЕНИЯ РИСКОВ РАЗЛИЧНЫХ ЗАБОЛЕВАНИЙ
Попробуйте ежедневно проводить по крайней мере 20 минут под солнечными лучами, чтобы помочь снизить ваш уровень щелочной фосфатазы. В случае проживания в северных регионах, или в зимнее время, ваш лучший выбор – дополнительный прием витамина D.
Показания
Уникальность функциональной диагностики (Эхо КГ) заключается в отсутствии противопоказаний и возрастных
ограничений. Существуют аппараты, позволяющие проводить внутриутробное исследование. Делать манипуляцию можно
неоднократно. Выявленная патология — повод ежегодного обследования. Показаниями для исследования работы сердца
ребёнка служат:
- отклонения на рентгеновских снимках, электрокардиограмме;
- шумы неясной этиологии;
- одышка (в том числе травматической, ревматической пульмонологической природы);
- акроцианоз (синюшная окраска пальчиков, носогубного треугольника, губ);
- гипотрофия, отсутствие аппетита;
- быстрая утомляемость, головные боли, повышенная потливость;
- обмороки;
- болевой синдром в области грудной клетки;
- аритмии;
- неустойчивое артериальное давление;
- отёки ног;
- постоперационный период;
- тяжёлый грипп, ангина, онкология, противовоспалительное лечение;
- задержка развития.
Часто ли разрешено проходить обследование абдоминальной области с помощью ультразвуковых волн?
В целом, на вопрос как часто можно делать УЗИ брюшной полости взрослому врачи отвечают «по показаниям».
Здоровым людям достаточно проходить обследование 1 раз в год, в рамках диспансеризации. После перенесенной холецистэктомии придется приходить на УЗИ раз в три месяца, чтобы проконтролировать работу внутренних органов. Если был диагностирован панкреатит, то на вопрос как часто надо делать УЗИ брюшной полости, врачи обычно дают ответ: раз в два месяца.
Нет никаких доказательств того, что воздействие ультразвуковых волн вредно (при условии правильной настройки аппарата). Разобравшись с тем, как часто надо делать УЗИ брюшной полости для профилактики взрослым людям, необходимо понять, как часто отводить на процедуру детей. На самом деле без показаний УЗИ детям до 14 лет не проводится. Консультативно приводятся следующие показатели:
- младенцы до 1 года: не чаще трех раз за 12 месяцев;
- дети 1-3 года: 2-3 раза в полгода;
- старше трех лет: примерно 1-2 раза в месяц.
Особенности детской диагностики
Тазобедренный сустав – шаровидный, многоосный сустав человеческого тела. Он образуется полулунной поверхностью тазовой кости и суставной поверхностью головки бедренной кости. Основные свойства – круговое вращение, сгибание, разгибание, отведение, приведение бедра. Функциональность опорно-двигательного аппарата во многом зависит от внутриутробного развития. Изначально малыш рождается с «мягкими» костями, чтобы благополучно пройти по родовым путям и появится на свет. Но уже в первые месяцы жизни костный скелет крепнет, что дает возможность отследить нормы и патологии.
УЗИ тазобедренного сустава – обязательная процедура в рамках скрининга новорожденных. Ее проходят в 1 или 1,5 месяца, чтобы подтвердить/опровергнуть дисплазию. Диагностика помогает выявить изменения структуры, позиции суставной впадины, степень и особенности формирования головки бедренной кости, гибкость связок и прочее.
В лечении дисплазии принципиально важен возраст ребенка и своевременность диагностики. В период с первого по шестой месяц терапия будет состоять из массажа, мягкого пеленания или его отсутствия, ношения малыша в слинге и других комфортных манипуляций. После полугода, чтобы избавиться от дисплазии, ребенку придется носить жесткие гипсовые распорки. Они ограничивают подвижность, а при длительной носке запускают процесс мышечной атрофии. Это нарушает естественное развитие малыша и может отразиться на психологическом здоровье.
Не игнорируйте профилактические осмотры и обеспечьте ребенку квалифицированную медицинскую помощь. Своевременная диагностика ускорит процесс лечения, не повлияв на качество жизни малыша.
Дисплазия тазобедренного сустава
Дисплазия – врожденная неполноценность тазобедренного сустава. Патология обусловлена неправильным развитием подвижного костного соединения и приводит к вывиху/подвывиху головки бедренной кости.
Согласно статистике, болезнь диагностируют у 2-3% новорожденных во всем мире. В 80% случаев дисплазия встречается у девочек. Чаще всего проблемы возникают с левым тазобедренным суставом (60%), реже – с правым (20%) или с двумя одновременно (20%).
При дисплазии диагностируют изменение формы/размера/структуры сустава. Нагрузка распределяется неравномерно, что и определяет замедление/ускорение костного роста. Проявления, финальная форма и общее состояние костей определяется в индивидуальном порядке. У новорожденных малышей тазобедренный сустав является незрелой биомеханической структурой. Его связки слишком эластичны, а суставная впадина утолщена и вертикальна. От характера развития подвижного костного соединения зависит общая функциональность тела. Именно поэтому ранняя диагностика так важна для полноценного здоровья опорно-двигательного аппарата.
Выделяют несколько стадий дисплазии – предвывих, подвывих, вывих. При предвывихе сустав не может удерживаться в границах суставной впадины. Подвывих характеризуется частичным смещением головки бедренной кости. При вывихе головка бедренной кости смещается полностью. Ультразвуковое исследование помогает выявить все стадии дисплазии. Если диагностика и лечение проигнорированы, ребенок начинает хромать, чувствовать сильную боль, возможны нарушения роста/развития организма, что приводит к серьезным проблемам в будущем.
Для чего проводят
Ультразвуковое исследование способствует полной оценке работы сердца ребенка, визуализации его структуры и строения. Процедура очень важна для выявления на ранних сроках заболеваний или подозрений на патологию и начало их устранения.
Пройти эхокардиографию предлагают в следующих случаях:
- Если во время обычного медосмотра педиатр заметил сердечные шумы.
- Ваш малыш периодически жалуется на болевые ощущения в грудной клетке с левой стороны.
- Новорожденный отказывается от груди или сосет ее с трудом, но при этом осмотр педиатра не показал никаких отклонений в его здоровье.
- Когда ребенок плачет, у него синеют губки и область вокруг рта.
- Ручки и ножки чада часто бывают холодными.
- В частных случаях наблюдаются беспричинные обмороки.
- Ребенок постоянно ощущает упадок сил и усталость, способен страдать одышкой и повышенной потливостью.
- Если родители стали замечать, что их отпрыск очень часто страдает простудными заболеваниями, в частности, у него постоянно возникает воспаление легких.
- Температура тела длительное время находится ниже нормы.
- Наблюдается сухой кашель, не являющийся признаком простуды.
- При ощупывании под ложечкой чувствуется дрожание, а на шее пульсация в области вен.
- Ребенок плохо набирает вес.
- В семье есть сердечники, значит, плохая наследственность.
- ЭКГ показало неоднозначные результаты.
- Младенцу УЗИ положено делать планово в один месяц и год.
У ребенка появились шумы в сердце? Не стоит беспокоиться, но следует посетить врача. Шумы существуют двух видов: функциональные и органические. Следует узнать у врача почему же они появились и какому виду принадлежат.
Кардиопатия способна настигнуть ребенка в любом возрасте, будьте бдительны, выражается она одышкой, нехваткой кислорода при дыхании, бледностью кожи, головокружением и аритмией.
https://youtube.com/watch?v=1jE5TPJ0TDw
Опухоли
«Прерогатива» маленьких детей ‒ гематоонкология, т. е. опухолевые заболевания крови и лимфоидной системы, а также тератомы. К сожалению, они могут развиться буквально сразу после рождения и поразить весь организм. Кроме того, одной из распространенных проблем является нефробластома, которая иначе называется опухолью Вильмса. Чаще всего она сочетается с врожденными аномалиями развития. Она исходит из почки, поэтому для обнаружения требуется проверить и этот орган, однако на УЗИ видна хорошо. Ее особенность ‒ возможность полного излечения с отсутствием вероятности рецидива
Поэтому очень важно обнаружить ее на самом раннем этапе
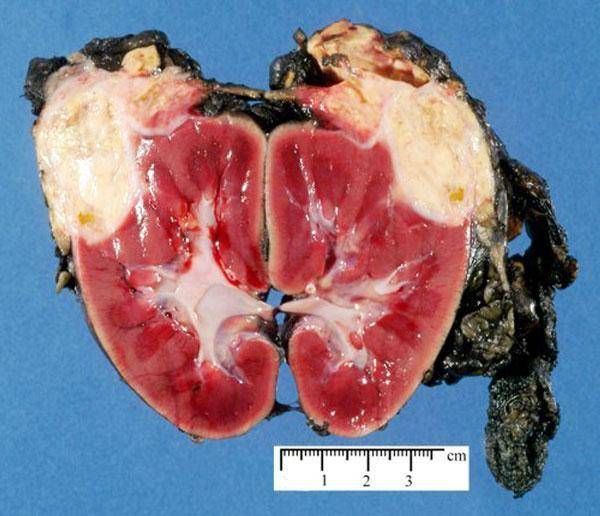
Нефробластома у детей
Таким образом, УЗИ у новорожденных может выявить огромное количество разных заболеваний, большинство из которых можно успешно пролечить.