2.Симптомы лимфомы Беркитта
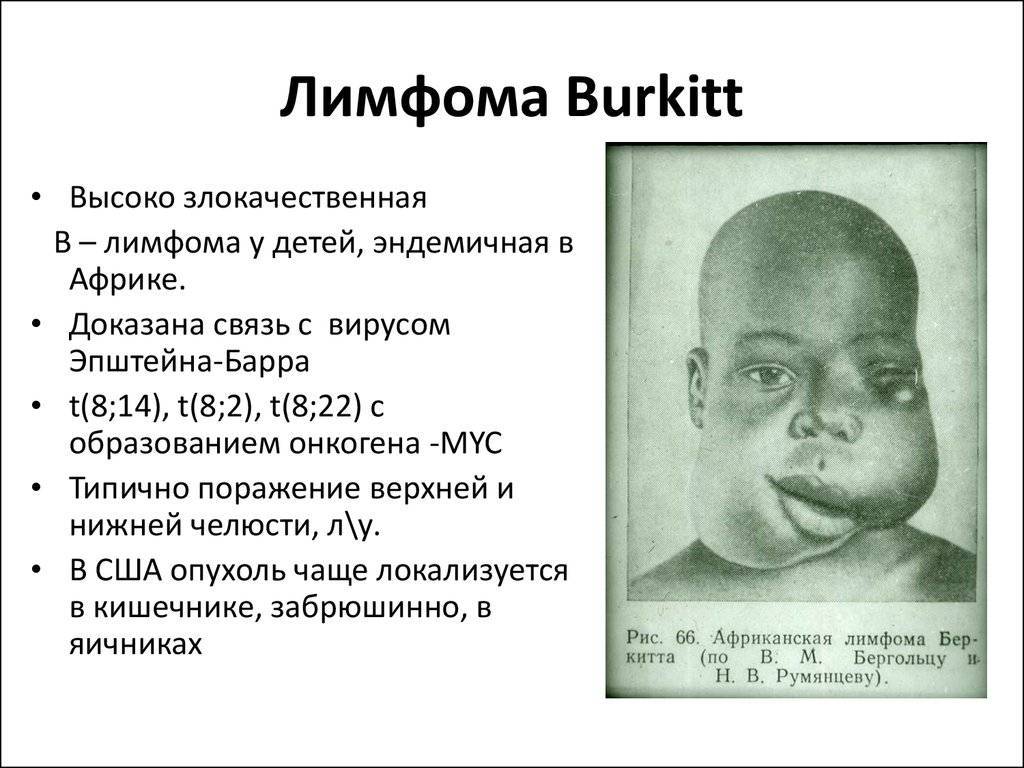
Симптомы лимфомы Беркитта зависят от ее типа. Эндемическая (африканская) лимфома обычно начинается с опухоли челюсти или других лицевых костей. Кроме того, она может влиять на желудочно-кишечный тракт, грудь и яичники, а также распространяться на центральную нервную систему, вызывая повреждение нервов, слабость и паралич.
Спорадическая и иммунодефицитная лимфомы Беркитта обычно начинаются в кишечнике и образуют большие опухоли в брюшной полости. Позже зачастую поражается печень, селезенка и костный мозг. Рост раковых клеток при лимфоме Беркитта может начаться и в яичниках, яичках или других органах, распространяясь на мозг и спинномозговую жидкость.
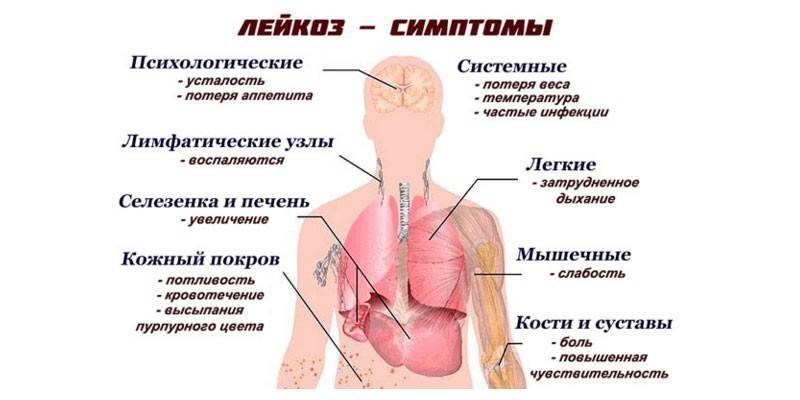
Помимо роста опухоли симптомами лимфомы Беркитта могут быть:
- Потеря аппетита;
- Потеря веса;
- Усталость;
- Потоотделение по ночам;
- Необъяснимое повышение температуры.
Симптомы Лимфомы у детей:
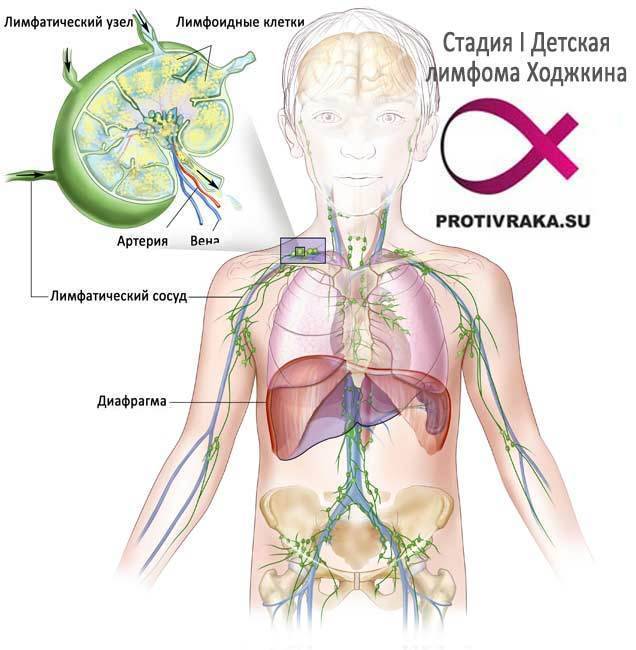
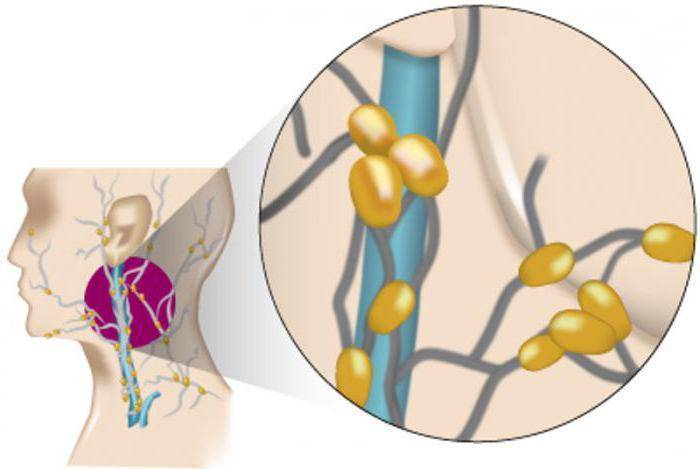
Первыми симптомами лимфомы Ходжкина у детей являются увеличения лимфатических узлов или одного лимфоузла. Рост их может быть медленным. Болевых ощущений это, как правило, не вызывает. Чаще всего лимфатические узлы увеличиваются в шейной области и на затылке, могут также наблюдаться в подмышечной области, в надключичной впадине, в паху и т.д. Незаметное глазу увеличение лимфоузлов у детей может происходить в животе, грудной клетке, в области позвоночника или в тазу.
В грудной клетке увеличенные лимфоузлы располагаются в средостении, потому начинается давление на трахею и легкие. Могут возникнуть такие симптомы как одышка или сухой кашель приступами. Поражение лимфоузлов в верхней и в нижней части живота может вызвать ощущение тяжести, боли, может быть и понос. В некоторых случаях наблюдается увеличение селезенки и печени, если туда попали лимфомные клетки. В медлитературе это именуется гепатомегалия или спленомегалия.
При попадании лимфомных клеток в костный мозг у ребёнка снижается уровень красных клеток крови, что приводит к анемии. Но такие случаи крайне редки.
Вероятны общие симптомы болезнени:
- уменьшение массы тела
- повышенная температура
- потливость (особенно в ночное время суток)
- слабость
- быстрая утомляемость
Системными называют три из выше перечисленных симптомов в комплексе: потеря веса, повышенная температура и потливость.
Среди проявлений лимфомы у детей также выделяют кожный зуд всего тела. К специфическим симптомам болезни Ходжкина у детей относят бледность кожи и боль костей и суставов (не всегда). Прогрессируют все симптомы медленными темпами – 2-3 недели или 3-4 месяца. Увеличенные лимфатические узлы не всегда являются признаком лимфомы у ребенка! Часто они увеличиваются при вирусных инфекциях. Потому самолечение запрещено, следует срочно обратиться к врачу!
Что провоцирует / Причины Лимфомы у детей:
Лимфома у детей (лимфома Ходжкина) возникает по причине мутаций – злокачественных изменений В-лимфоцитов. Они представляют собой белые клетки крови, преобладающие в лимфатической ткани. Они чаще всего появляются в лимфоузлах, но вероятно поражение костного мозга, печени, селезенки, легких. Такие поражения встречаются на всегда, в основном на поздних стадиях заболевания.
Причины лимфомы у детей точно не известны. Исследователи точно уверены, что начинается болезнь со злокачественными изменениями в клетках лимфосистемы. Вместе с этим начинается мутация генетики клетки. Но начало генетических изменений непонятно. Предположительно, дети заболевают, когда на них влияют несколько факторов риска.
Лимфома Ходжкина встречается в основном среди белокожих людей, потому исследователи предполагают генетическую и этническую предрасположенность. Рис заболеть повышается у детей с некоторыми врожденными заболеваниями иммунной сисатемы, например, с синдромом Луи-Бара или Вискотта-Олдрича. Также в группе риска дети с ВИЧ/СПИД.
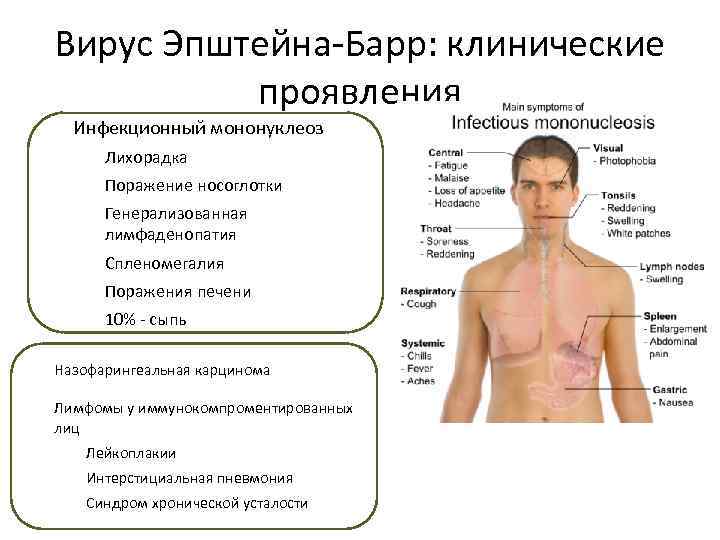
У части малышей инфекция вируса Эппштейна-Барр может вызвать лимфому Ходжкина. Сегодня влияние токсических веществ на организм как провоцирующих факторов находится на стадии активного изучения.
Почему дети заболевают лимфомой Ходжкина?
Никто точно не знает, почему дети заболевают лимфомой Ходжкина. Мы знаем, что болезнь появляется тогда, когда клетки лимфатической системы мутируют (то есть злокачественно изменяются) и с этих повреждений начинается генетическая мутация клетки. Но остаётся непонятным, почему произошли генетические изменения, и почему одни дети с такими изменениями заболели, а другие – нет. Сегодня специалисты считают, что сначала одновременно должны совпасть несколько разных факторов риска, прежде чем ребёнок заболевает.
Т.к. чаще всего болезнь находят у белокожих людей, то по всей вероятности есть определённая этническя и генетическая предрасположенность. Также известно, что у детей с некоторыми врождёнными болезнями иммунной системы (такими, например, как , ), или у детей с приобретёнными иммунодефицитными заболеваниями (например, из-за заражения вирусом ) увеличивается риск заболеть лимфомой Ходжкина.
Кроме того исследования показывают, что , который вызывает , способен у некоторых детей привести к лимфоме Ходжкина. Также проводятся исследования, могут ли токсичные вещества из окружающей среды (например, пестициды) стать причиной появления болезни Ходжкина. Но у большинства детей не находят какую-то точную причину, которая спровоцировала появление лимфомы.
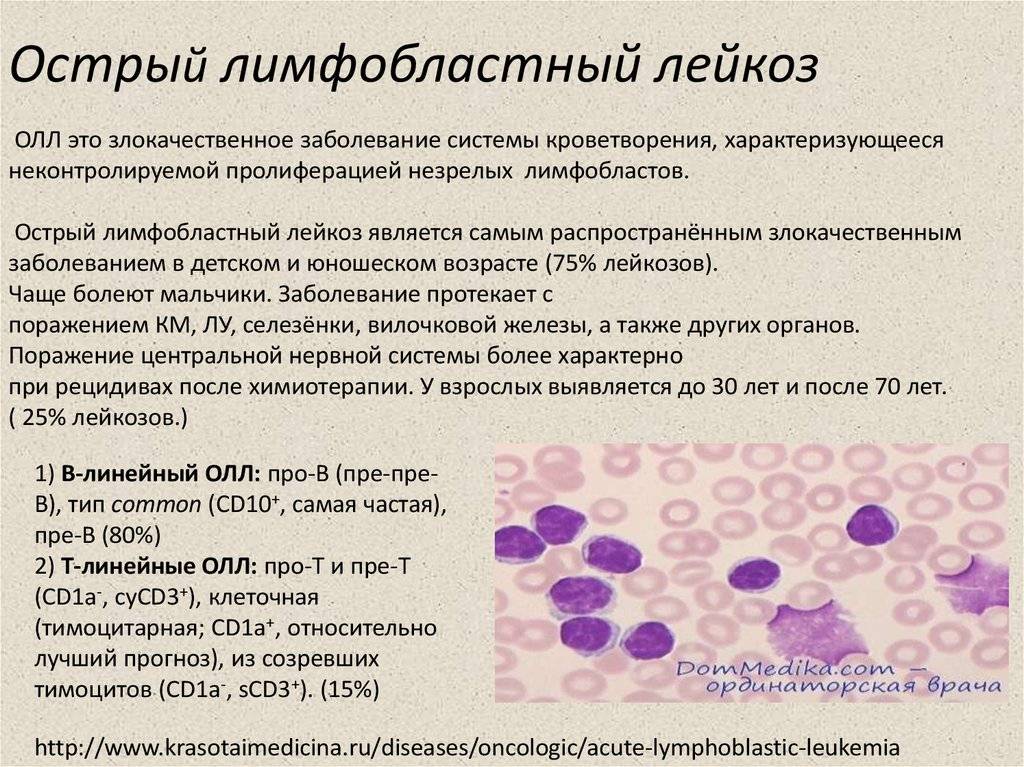
1.Лимфома Беркитта и ее типы
Лимфома Беркитта – это одна из форм неходжкинской лимфомы, при которой рак начинается в иммунных клетках. Лимфома Беркитта признана самой быстрорастущей опухолью у человека, и если вовремя не начать лечение, она быстро приводит к смертельному исходу. Но интенсивная химиотерапия более чем в половине случаев помогает существенно продлить жизнь пациентам с лимфомой Беркитта.
Лимфома Беркитта названа в честь британского хирурга Дениса Беркитта, который впервые диагностировал это заболевание в 1956 году среди африканских детей. В Африке лимфомой болеют дети, у которых также есть малярия и вирус Эпштейна-Барра, вызывающий инфекционный мононуклеоз. Вероятно, что малярия ослабляет реакцию иммунной системы на вирус Эпштейна-Барра, и это позволяет ему влиять на зараженные клетки, превращая их в раковые.
За пределами Африки лимфома Беркитта встречается редко. К появлению этого заболевания более склонны люди, инфицированные ВИЧ – вирусом иммунодефицита человека. По статистике, заболеваемость лимфомой Беркитта у ВИЧ-положительных людей в 1000 раз выше, чем у тех, кто не инфицирован.
Типы лимфомы Беркитта
В классификации Всемирной организации здравоохранения выделены три типа лимфомы Беркитта:
- Эндемическая (африканская лимфома), о которой мы рассказали выше;
- Спорадическая лимфома Беркитта. Эта форма лимфомы встречается во всем мире. По статистике, на долю спорадической лимфомы Беркитта приходится от 1 до 2% всех случаев лимфомы у взрослого населения.
- Лимфома, связанная с иммунодефицитом. Этот тип лимфомы Беркитта чаще всего встречается у людей с ВИЧ/СПИДом. Но может развиться и у людей с врожденными условиями, вызывающими иммунодефицит, а также у пациентов, перенесших пересадку органов и принимающих иммуносупрессивные препараты (подавляющие иммунную систему).
2.Причины
Этиопатогенез лимфом, в том числе лимфомы кишечника, к настоящему времени изучен и прояснен недостаточно.
Считается, что предрасполагающим фактором является общая слабость иммунной системы, т.е. больные, например, с ВИЧ/СПИД однозначно попадают в группу риска. Есть также данные о том, что вероятность «запуска» лимфомы значимо повышается при длительном приеме гормонсодержащих препаратов, а также при наличии кишечного паразитоза (отсюда определенная эндемичность заболевания: в беднейших африканских странах его распространенность выше). Кроме того, установлены определенные возрастные и половые тенденции: пик заболеваемости приходится на категорию лиц старше 50 лет, большинство из которых составляют мужчины.
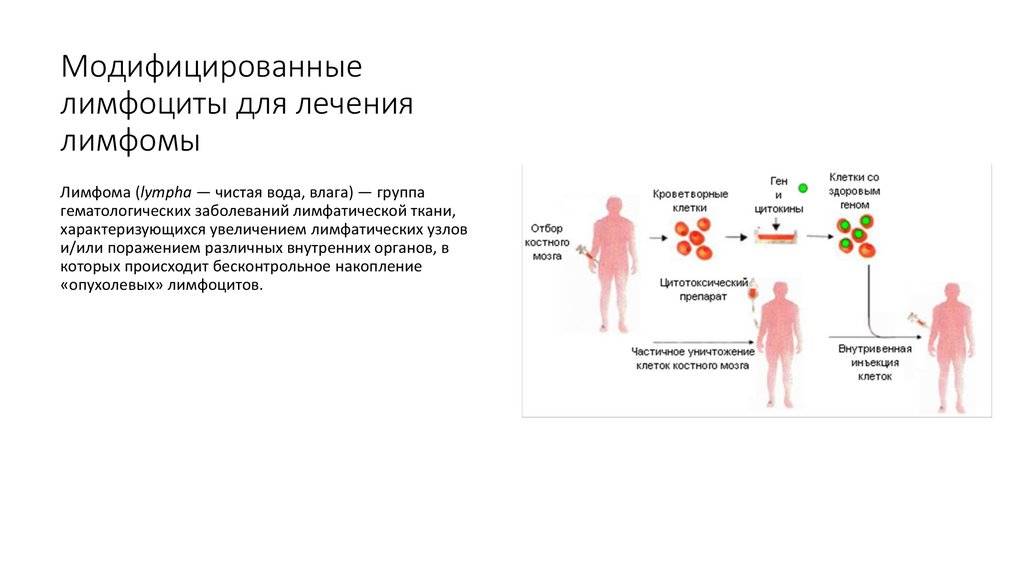
Лечение лимфомы
Терапия разрабатывается исходя из стадии развития патологии, локализации опухоли и прочих индивидуальных особенностей клинической картины. Лечением заболевания занимается врач-онколог или гематолог. Терапия включает в себя следующие направления:
- лучевую терапию,
- химиотерапию,
- таргетную терапию,
- иммунотерапию,
- хирургические методы.
Лучевая терапия призвана уничтожить раковые клетки лимфомы. Она используется для пациентов с болезнью на первой стадии при отсутствии массивного поражения лимфоузлов и выраженной интоксикации.
Химиотерапия основана на применении медикаментов, угнетающих быстро делящиеся раковые клетки (препараты-цитостатики). Их цель — достижение максимальной ремиссии опухоли. Такими лекарственными препаратами являются, например, алкилирующие средства, антиметаболиты, противоопухолевые антибиотики, алкалоиды.
Таргетная терапия является разновидностью химиотерапии, при которой применяются т. н. таргетные препараты, т. е. направленные на определенную молекулярную мишень в клетке. Примером таргетной терапии лимфом является лечение Ритуксимабом, мишенью которого является рецептор CD20 на поверхности В-лимфоцитов.
Комбинированная химиолучевая терапия лимфомы проводится пациентам со второй стадией при массивном поражении лимфатических узлов и значительной интоксикации.
Иммунотерапия направлена на усиление иммунного ответа против опухолевых клеток в организме человека. Одни иммунопрепараты являются по сути действия таргетными (например, Ритуксимаб), тогда как другие неспецифически усиливают иммунный ответ организма (например, Интерферон).
Прогноз при лимфоме Ходжкина является благоприятным. У пациентов с первой стадией выживаемость в течение 5 лет составляет 95 %, с четвертой стадией — 65 %.
При неходжкинских лимфомах слюнных желез, ЖКТ, легких, орбиты глаза пятилетняя выживаемость больных достигает 60 %. Высокая степень злокачественности лимфоидных опухолей молочной железы, яичников, ЦНС, костей обуславливает менее оптимистичные прогнозы.
Online-консультации врачей
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация дерматолога |
| Консультация диагноста (лабораторная, радиологическая, клиническая диагностика) |
| Консультация сосудистого хирурга |
| Консультация педиатра-аллерголога |
| Консультация ортопеда-травматолога |
| Консультация иммунолога |
| Консультация онколога-маммолога |
| Консультация невролога |
| Консультация специалиста банка пуповинной крови |
| Консультация специалиста по лечению за рубежом |
| Консультация гастроэнтеролога |
| Консультация эндокринолога |
| Консультация косметолога |
| Консультация гинеколога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
“Умная перчатка” возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Патогенез (что происходит?) во время Лимфомы у детей:
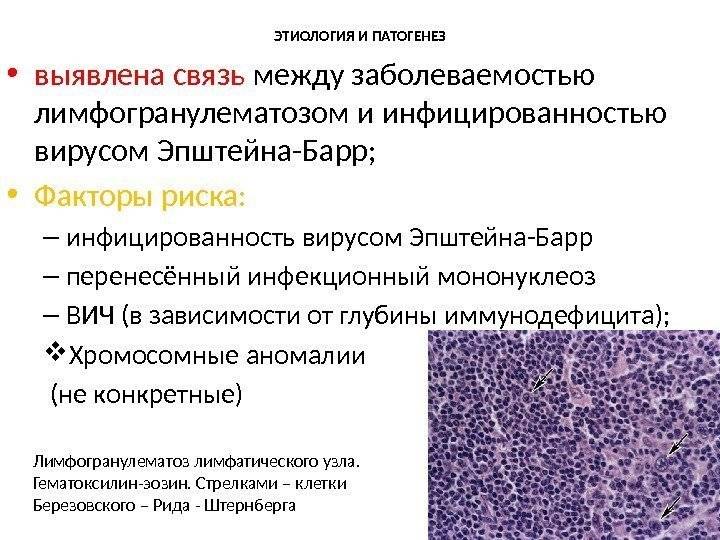
Заболевание начитается в того, что в лимфоцитах происходят патологические изменения, они перерождаются в клетки лимфомы. Количество их регулярно увеличивается, формируются плотные скопления, которые находятся в основном в лимфоузлах. Если не провести вовремя лечение, пораженные раком клетки будут значительно преобладать над количеством лимфоцитов. Потому иммунитет не будет способен дать отпор инфекциям. Лимфома Ходжкина отличается от других лимфом у детей наличием клеток Рида-Штернберга.
Морфология лимфомы Ходжкина
Морфологический субстрат лимфомы Ходжкина – клетки Березовского-Рид-Штернберга, которые местами локализируются между эозинофилами, лимфоцитами, плазматическими клетками и гистиоцитами. Бывают также единичные крупные одноядерные клетки Ходжкина. Клетки опухоли – это меньшинство клеточной популяции. А большинство – нормальные клетки воспаления.
Клетки Березовского-Рид-Штернберга представляют собой крупные, в основном двуядерные клетки с содержанием в ядрах крупной эозинофильной нуклеолы. При нодулярном склерозе преобладают локализованные стадии с поражением лимфатических узлов только выше диафрагмы. Смешанноклеточный вариант практически не встречается у детей.
Богатый лимфоцитами вариант классической лимфомы Ходжкина в лимфатическом узле среди реактивных клеток преобладают малые лимфоциты, а клеток Штернберга-Рид и Ходжкина – небольшое количество. Форма лимфомы с лимфоидным истощением бывает в редких случаях. При ней небольшие скопления клеток, в которых преобладают опухолевые клетки Березовского-Штернберга-Рид, находятся среди диффузного фиброза. В 2001 году ВОЗ был выделен еще один вид болезни – нодулярная с лимфоидным преобладанием лимфома Ходжкина. При ней морфологическая картина по клеточному составу сходна с лимфомой Ходжкина, но который имеет иной иммунологический фенотип. Патологические изменения прогрессируют медленными темпами.
Диагностика лимфомы
После тщательного осмотра и опроса пациенту назначаются лабораторные и инструментальные исследования:
- анализы крови (общий, биохимический);
- биопсия тканей опухоли;
- УЗИ, МРТ, КТ;
- молекулярно-генетические исследования;
- рентгенография.
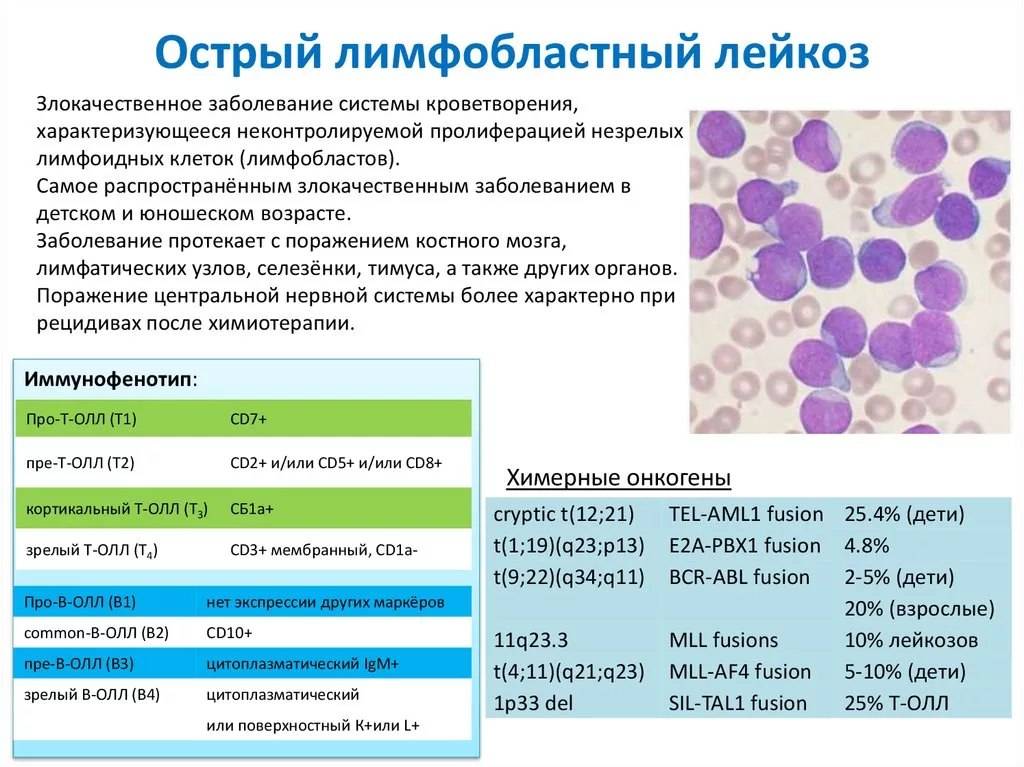
Лимфомы характеризуются большим разнообразием форм и молекулярно-генетической гетерогенностью. В настоящее время диагностика заболевания основывается на морфологических, иммуногистохимических и молекулярно-генетических исследованиях. К числу молекулярно-генетических тестов относится, в частности, выявление мутаций (в первую очередь транслокаций) в клетках опухоли.
Транслокации, характерные для различных типов лимфом
|
Заболевание |
Транслокация |
Онкогены/онкосупрессоры |
|---|---|---|
|
Фолликулярная лимфома |
t(14;18) |
BCL2 |
|
Лимфоплазмоцитарная лимфома |
t(9;14) |
PAX5 |
|
Мантийноклеточная лимфома |
t(11;14) |
CCND1 (BCL1) |
|
Лимфома Беркитта |
t(8;14) |
MYC (c-MYC) |
|
Диффузная В-крупноклеточная лимфома |
Транслокации с вовлечением 3q27 |
BCL6 |
|
Анапластическая крупноклеточная лимфома |
t(2;5) |
ALK |
Определение клональности B- и Т-лимфоцитов – еще один эффективный способ диагностики лимфом. Оно основано на таких молекулярных маркерах, как перестройки генов Т-клеточных рецепторов (TCR) и генов тяжелых цепей иммуноглобулинов (IGH).
Лечение лимфомы Ходжкина
Современные возможности терапии позволяют полностью излечить 80-95% заболевших, даже при большой распространенности процесса добиться длительной и стойкой ремиссии. Лечение представляет собой длительный и сложный процесс с использованием комплексных подходов, и сопровождается нередко развитием осложнений разной степени выраженности и побочными эффектами. План лечения определяется в каждом случае индивидуально и зависит от стадии заболевания, факторов прогноза, наличия общих симптомов. Тактика для конкретного больного зависит также от его возраста и общего состояния здоровья.
Лечение проводится при участии нескольких врачей, в том числе онкогематолога, специалиста по лучевой терапии, а в некоторых случаях – трансплантолога (врача, занимающегося пересадкой костного мозга). Как правило, для лечения ЛХ используют лекарственные противоопухолевые препараты или их комбинации с лучевой терапией.
К каким докторам следует обращаться если у Вас Лимфогранулематоз у детей:
Педиатр
Гематолог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Лимфогранулематоза у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Методы лечения
Лечение любой онкологии может быть долгим, и, к сожалению, оно пока не дает полной уверенности в выздоровлении человека. Лимфома это смертельная болезнь. Без своевременного лечения, игнорирования симптомов она прогрессирует, и в итоге наступает летальный исход. Также самолечение народными средствами могут сильно усугубить картину.
Выживаемость при лимфоме зависит от стадии заболевания, корректности проводимого лечения, возраста больного и состояния его иммунной системы. Достижение продолжительной (не менее 5 лет) ремиссии (затихание симптомов) возможно в тех случаях, когда опухоль диагностирована на первой или второй стадии, и факторы риска полностью отсутствуют.
В целом, согласно статистике, успешные результаты лечения достигают в среднем от 70 процентов (при обнаружении опухоли на 2 стадии) до 90 процентов (при обнаружении болезни на 1 стадии) больных.
Вылечить лимфому возможно, если начать своевременное лечение, и обращать внимание на симптомы, как у взрослых, так и у детей. Однако все зависит от иммунной системы человека, его возраста и реакции на лечение
Своевременное обращение в онкологический центр значительно повышает вероятность полного выздоровления.
https://yandex.ru/turbo?d=1&text=https%3A%2F%2Fwww.tiensmed.ru%2Fnews%2Fpost_new10187.html
Диагностика неходжкинских лимфом
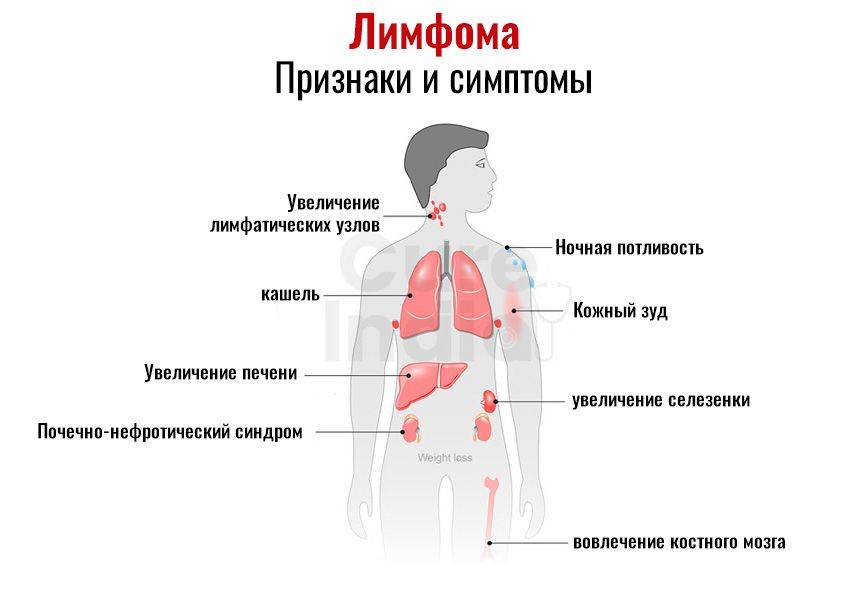
Признаки и симптомы НХЛ зависят от месторасположения опухоли. В случае возникновения НХЛ в лимфатических узлах близко к поверхности тела (на шее, в надключичной, подмышечной или паховой областях) опухоль не трудно увидеть.
При расположении опухоли в животе отмечается его увеличение. Появление жидкости в животе приводит к его еще большему увеличению. Рост опухоли в животе может привести к сдавлению органов брюшной полости и нарушению функции почек, а также к кишечной непроходимости. Все это сопровождается потерей аппетита, тошнотой, рвотой, болью в животе.
Возникновение и рост опухоли в грудной полости может привести к кашлю, одышке, отеку верхней половины тела.
При локализации опухоли в носоглотке появляется затрудненное носовое дыхание, храпящее дыхание во сне, сукровичные выделения из носа.
Кроме местных симптомов, НХЛ может сопровождаться и общими симптомами, включая повышение температуры, озноб и потливость.
При подозрении на НХЛ необходимо получить опухолевый материал для исследования. Это выполняется с помощью пункции или небольшой операции (биопсии), когда удаляется часть или весь лимфатический узел.
Пункция костного мозга позволяет выявить его поражение и уточнить стадию заболевания.
Спинно-мозговая пункция дает возможность определить, имеется ли распространение опухоли на оболочки головного и спинного мозга.
Исследование жидкости (выпота) плевральной и брюшной полостей позволяет выявить опухолевые клетки, что указывает на поражение плевры и брюшины.
К другим методам исследования относятся:
1. Проточная цитометрия – позволяет отличить доброкачественный процесс от опухоли и уточнить тип НХЛ.
2. Иммуногистохимия, которая уточнит тип НХЛ.
3. Цитогенетика – по изменениям в хромосомах определяется тип НХЛ.
4. Молекулярно-генетические исследования позволяют диагностировать подтипы НХЛ.
Как составляют план лечения?
После того, как поставили окончательный диагноз, врачи составляют план лечения. Специалисты, которые ведут ребёнка, составляют индивидуальную программу лечения (т.н. риск-адаптированное лечение), в которой учитываются определённые моменты. Их называют факторами риска (также можно встретить термин “прогностические факторы”), и от них зависит болезни.
Важные , а значит и важные критерии, по которым составляют план лечения, это:
- Гистологический тип лимфомы Ходжкина: Решение, по какому протоколу будут лечить ребёнка, зависит от того, какой конкретно вариант опухоли у него нашли (у болезни Ходжкина есть несколько форм).
-
Стадия болезни: У специалистов есть определённые параметры, по которым они принимают решение, в какую терапевтическую группу попадёт ребёнок и терапию какой стадии он будет получать. Такими параметрами являются: в какой именно лимфоидной ткани (лимфатической ткани) нашли опухоль и в какие другие соседние ткани она успела попасть; какие другие факторы, важные для определения стадии, есть у ребёнка и каких факторов у ребёнка нет (, повышенный уровень (скорость оседания эритроцитов), большой размер опухолевой массы). Сегодня детей лечат по трём терапевтическим группам: группа для пациентов на ранней стадии болезни, на средней стадии болезни и на поздней стадии болезни. Программы лечения в этих группах отличаются между собой по степени интенсивности. И таким образом удаётся достичь эффективности в лечении детей в том числе и на поздних стадиях болезни.
- влияют успела ли она уйти за пределы этой лимфатической ткани Насколько болезнь успела разойтись по лимфатическим тканям и лимфатическим органам, по каким другим тканям и органам она успела разойтись.
- Как болезнь отвечает на курсы химиотерапии: это важный критерий эффективности лечения, потому что в зависимости от ответа на лечение специалисты принимают решение о том, нужна ли ребёнку лучевая терапия, или нет.
Ниже мы дадим важную информацию о том, на какие виды делится лимфома Ходжкина по гистологическим параметрам, и какие стадии бывают у болезни Ходжкина. Более подробнопо этим пунктам пока можно прочитать только на немецком языке.
Im Anschluss finden Sie die wichtigsten Informationen zur feingeweblichen Einteilung der Hodgkin-Lymphome sowie zu den Krankheitsstadien. Ausführliche Informationen zu allen Kriterien der Therapieplanung erhalten Sie in unserem ausführlichen Patiententext.
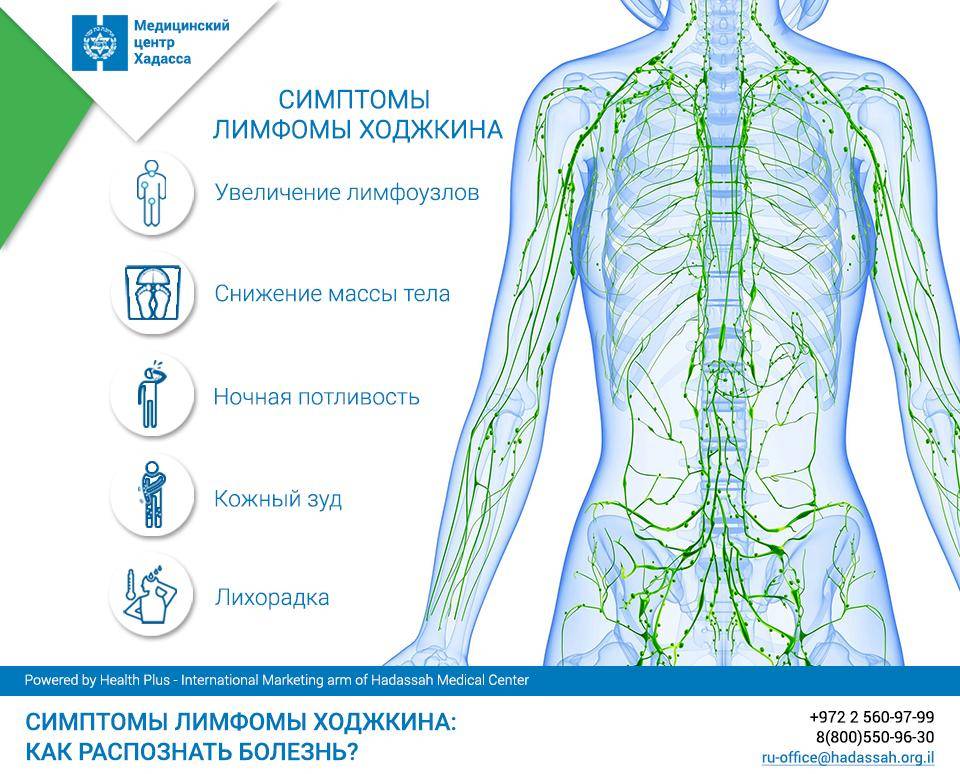
Симптоматика и клиническая картина при лимфоме Ходжкина
Как правило, заболевание начинается с увеличения лимфоузлов (обычно шейных или надключичных). В результате поражения лимфатической ткани первым признаком лимфомы Ходжкина могут быть проблемы с дыханием или появление кашля вследствие давления на легкие. Узлы могут спонтанно уменьшаться и увеличиваться в размерах, что существенно затрудняет диагностику.
У небольшой группы пациентов наблюдаются следующие симптомы:
- повышение температуры;
- ночная потливость;
- потеря аппетита;
- снижение массы тела.
Иногда возможно проявление кожного зуда и болевых ощущений в пораженных узлах. Последний признак особо характерен после употребления алкоголя.
На поздних стадиях лимфомы Ходжкина поражаются внутренние органы — селезенка (в 35 % случаев), печень (5 %), легкие (10–15 %) и костный мозг (20–40 %). В результате нарушения клеточного иммунитета часто развиваются инфекции: чаще всего это вирус герпеса и кандидоз.
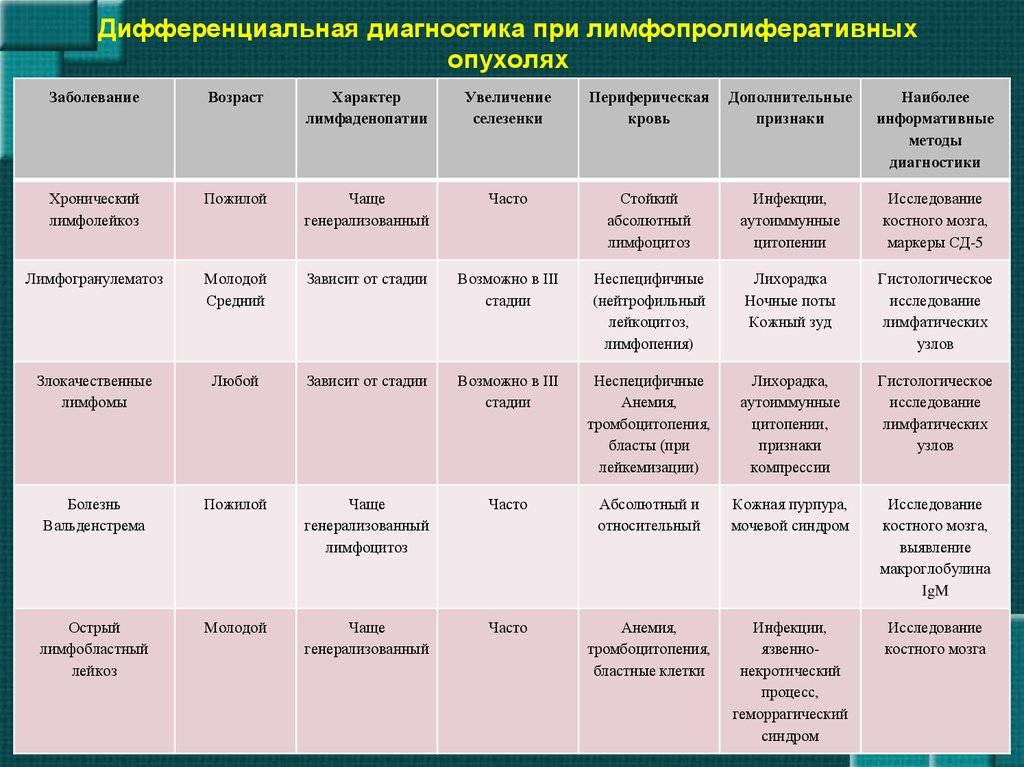
3.Диагностика неходжкинской лимфомы
Для диагностики лимфомы обычно делается биопсия тканей. Если у пациента есть увеличенный лимфатический узел, который не болит и не связан с инфекцией, необходимо сделать биопсию.
Во время биопсии врач возьмет кусочек ткани из лимфатического узла или даже удалит весь лимфоузел. И если биопсия покажет неходжкинскую лимфому, будут нужны дальнейшие исследования, чтобы определить подтип болезни и стадию заболевания. Для этого могут понадобиться:
- Анализ крови;
- Биопсия костного мозга;
- Рентгенограмма грудной клетки;
- Компьютерная томография шеи, груди, живота и таза;
- Спинномозговая пункция;
- Рентген тонкой кишки;
- Эндоскопия верхних отделов ЖКТ;
- МРТ для спинальной или эпидуральной лимфомы;
- УЗИ яичка;
- Обследование головы и шеи.
Все эти тесты дадут важную информацию о состоянии здоровья пациента и помогут подобрать оптимальную схему лечения лимфомы.
Патогенез (что происходит?) во время Лимфомы у детей:
Заболевание начитается в того, что в лимфоцитах происходят патологические изменения, они перерождаются в клетки лимфомы. Количество их регулярно увеличивается, формируются плотные скопления, которые находятся в основном в лимфоузлах. Если не провести вовремя лечение, пораженные раком клетки будут значительно преобладать над количеством лимфоцитов. Потому иммунитет не будет способен дать отпор инфекциям. Лимфома Ходжкина отличается от других лимфом у детей наличием клеток Рида-Штернберга.
Морфология лимфомы Ходжкина
Морфологический субстрат лимфомы Ходжкина – клетки Березовского-Рид-Штернберга, которые местами локализируются между эозинофилами, лимфоцитами, плазматическими клетками и гистиоцитами. Бывают также единичные крупные одноядерные клетки Ходжкина. Клетки опухоли – это меньшинство клеточной популяции. А большинство – нормальные клетки воспаления.
Клетки Березовского-Рид-Штернберга представляют собой крупные, в основном двуядерные клетки с содержанием в ядрах крупной эозинофильной нуклеолы. При нодулярном склерозе преобладают локализованные стадии с поражением лимфатических узлов только выше диафрагмы. Смешанноклеточный вариант практически не встречается у детей.
Богатый лимфоцитами вариант классической лимфомы Ходжкина в лимфатическом узле среди реактивных клеток преобладают малые лимфоциты, а клеток Штернберга-Рид и Ходжкина – небольшое количество. Форма лимфомы с лимфоидным истощением бывает в редких случаях. При ней небольшие скопления клеток, в которых преобладают опухолевые клетки Березовского-Штернберга-Рид, находятся среди диффузного фиброза. В 2001 году ВОЗ был выделен еще один вид болезни – нодулярная с лимфоидным преобладанием лимфома Ходжкина. При ней морфологическая картина по клеточному составу сходна с лимфомой Ходжкина, но который имеет иной иммунологический фенотип. Патологические изменения прогрессируют медленными темпами.
Что провоцирует / Причины Лимфомы у детей:
Лимфома у детей (лимфома Ходжкина) возникает по причине мутаций – злокачественных изменений В-лимфоцитов. Они представляют собой белые клетки крови, преобладающие в лимфатической ткани. Они чаще всего появляются в лимфоузлах, но вероятно поражение костного мозга, печени, селезенки, легких. Такие поражения встречаются на всегда, в основном на поздних стадиях заболевания.
Причины лимфомы у детей точно не известны. Исследователи точно уверены, что начинается болезнь со злокачественными изменениями в клетках лимфосистемы. Вместе с этим начинается мутация генетики клетки. Но начало генетических изменений непонятно. Предположительно, дети заболевают, когда на них влияют несколько факторов риска.
Лимфома Ходжкина встречается в основном среди белокожих людей, потому исследователи предполагают генетическую и этническую предрасположенность. Рис заболеть повышается у детей с некоторыми врожденными заболеваниями иммунной сисатемы, например, с синдромом Луи-Бара или Вискотта-Олдрича. Также в группе риска дети с ВИЧ/СПИД.
У части малышей инфекция вируса Эппштейна-Барр может вызвать лимфому Ходжкина. Сегодня влияние токсических веществ на организм как провоцирующих факторов находится на стадии активного изучения.
Клиническая картина лимфомы Ходжкина
Как правило, одним из первых симптомов заболевания ЛХ является безболезненное увеличение одного или нескольких лимфатических узлов, обычно на шее, реже в подмышечных областях, в паху. Отмечается медленно увеличение размеров увеличенных лимфатических узлов. В ряде случае рост лимфатических узлов происходит в местах недоступных для осмотра, чаще всего это область грудной клетки (средостение), в этих случаях увеличенные узлы могут сдавливать соседние органы (трахеи, бронхи), вызывать кашель, затруднение дыхания. Одновременно с увеличением лимфатических узлов могут наблюдаться: повышение температуры тела, снижение веса, ночные поты, общая слабость, утомляемость, эти симптомы обязательно учитываются как наличие -симптомов при определении стадии заболевания.
К каким докторам следует обращаться если у Вас Лимфома у детей:
Педиатр
Гематолог
Онколог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Лимфомы у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.