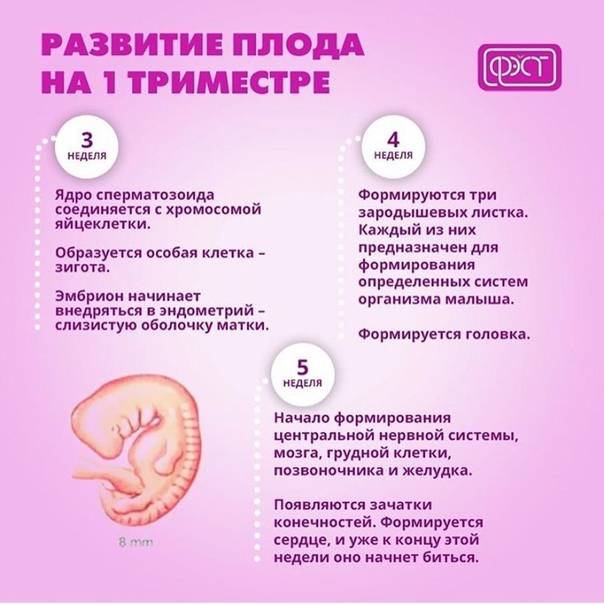
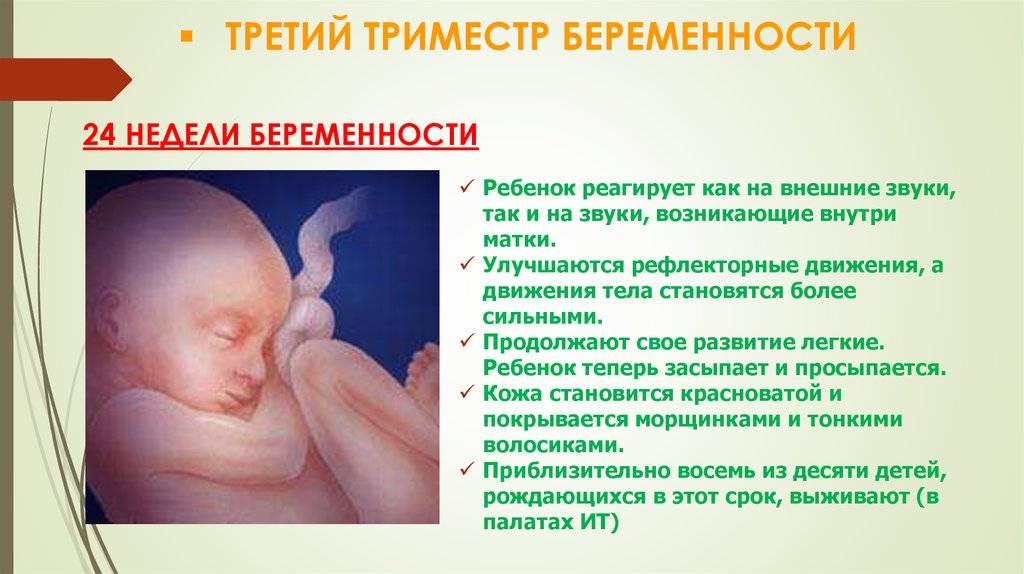
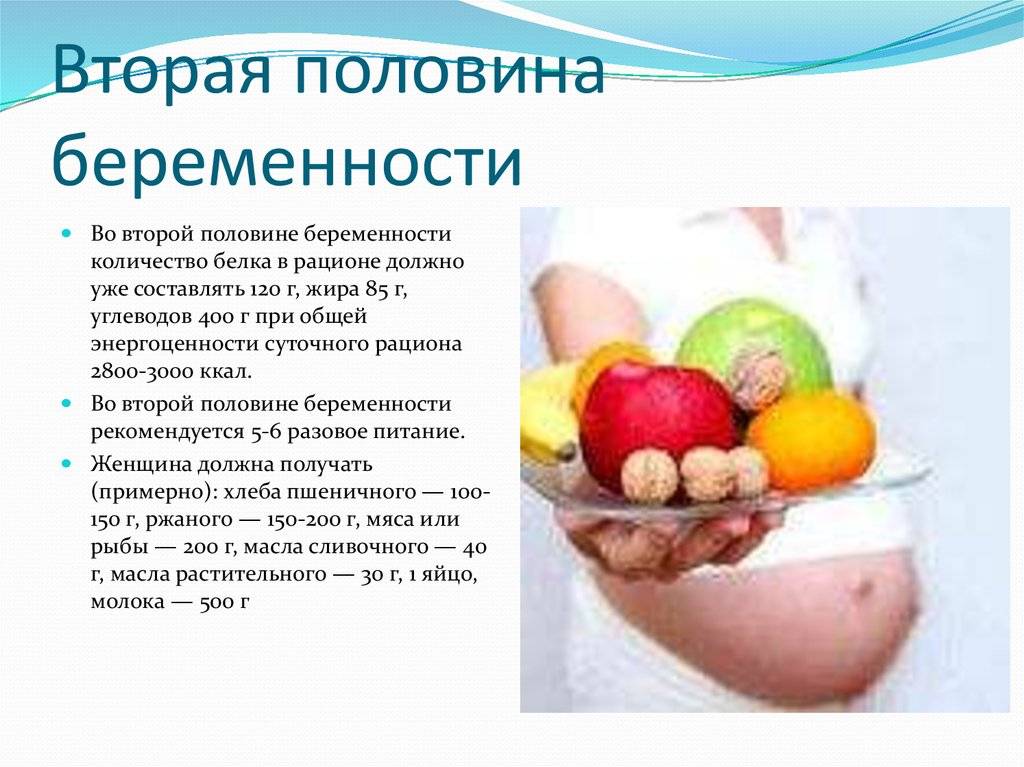
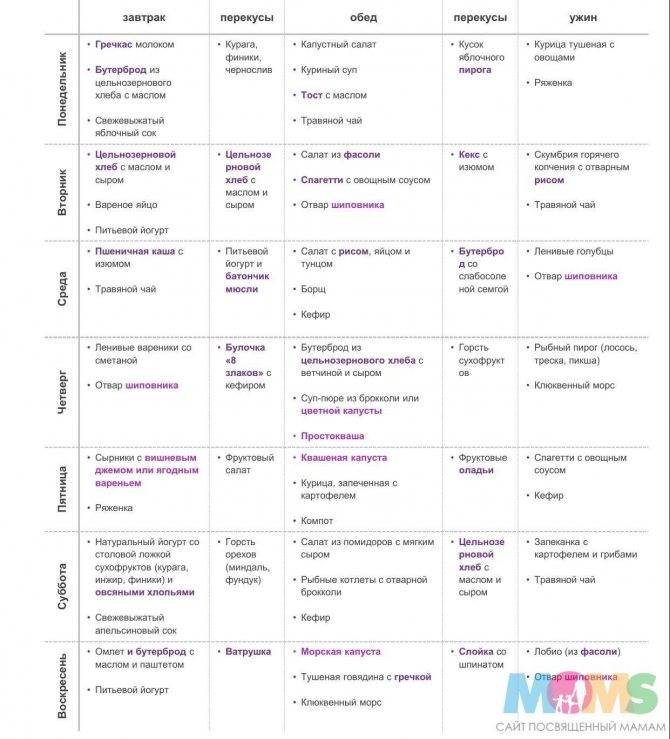
Чем опасны простуда и грипп у беременных?
Респираторные инфекции несут две угрозы. Во-первых, они могут сопровождаться лихорадкой, способной привести к дефектам развития плода. А во‑вторых, грипп и ОРВИ при беременности могут привести к развитию осложнений. Во время беременности происходит ряд изменений в иммунном ответе, а также в работе сердца и легких, вследствие чего материнский организм становится особенно уязвимым. Поэтому простуда и грипп у будущих мам протекают гораздо тяжелее, чем у небеременных женщин и нередко осложняются бактериальными инфекциями, в том числе бронхитом и воспалением легких.
Всемирная организация здравоохранения включила беременных женщин в группу риска развития тяжелого и/или осложненного течения гриппа. Доказано, что беременные женщины, заболевшие гриппом, нуждаются в госпитализации в 4 раза чаще, чем не беременные. Среди больных в III триместре 8 % требуют госпитализации в отделения интенсивной терапии .
Предотвратить инфицирование вирусом гриппа во время беременности позволяет своевременная вакцинация. Если же заражение уже произошло, женщине необходимо начать лечение ОРВИ или гриппа во время беременности как можно раньше.
Популярные вопросы
У меня беременность 8-9 недель
Срочно нужна помощь, у меня запор, скажите, пожалуйста, какое мне можно принимать слабительное?
Во время беременности очень важно следить за регулярностью стула, так как запор может провоцировать угрозу прерывания беременности. Для коррекции используются : миниральная вода с магнием, препараты с лактулозой, микролакс и т.д
В каждом случае сочетание препаратов подбирается индивидуально. Этот вопрос решается с гастроэнтерологом.
Беременность 35 недель. Уже 6 дней периодические схватки, приводящие к активной чистке организма. Сегодня взвесилась – минус 3 кг. К врачу в понедельник. Ехать в стационар или это нормально?
Вам следует обратится в род.дом для оценки риска преждевременных родов.
Что нужно сделать во втором триместре
- Пересмотреть гардероб. Вам понадобятся не только специальная одежда для беременных, но и удобная обувь. Откажитесь от обуви на высоком каблуке — она увеличивает риски падений и создает дополнительную нагрузку на стопы.
- Перестать спать на животе. Начиная с 4 месяца, самое удобная и безопасная поза для сна — на левом боку с подушкой между ног. Такое положение улучшает кровоснабжение плаценты и питание плода.
- Увеличить калорийность рациона. Во втором триместре вам потребуется потреблять в день на 300-350 килокалорий больше (примерно такое количество калорий содержится в 2 стаканах молока или тарелке овсяной каши). Дополнительный прием витаминов в этот период, как правило, не требуется. Но если вы считаете, что ваш рацион недостаточно сбалансирован, посоветуйтесь с врачом — он порекомендует вам подходящие поливитаминные комплексы.
- Приобрести вещи для ребенка. Купите самое необходимое, пока у вас есть силы. В третьем триместре прогулки по магазинам будут для вас утомительны.
- Выбрать роддом. Подберите один-два варианта на случай преждевременных родов.
2-й триместр: 13—26-я недели
Большинство женщин получают от 2-го триместра беременности больше удовольствия, чем от первого, с исчезновением утреннего недомогания, болезненности молочных желез и чувства усталости. Но будьте готовы к появлению некоторых других симптомов!
Боли. В результате растяжения тканей тела Вы можете испытывать боль в боках и под животом. Прибавка в весе может вызывать боли в спине и судороги ног
Врач посоветует Вам простые упражнения для подобных случаев.
Заложенный нос. Повышение уровня гормонов может приводить к заложенности носа и носовым кровотечениям.
Мягкие десны. Ваши десны приобретают склонность к кровоточивости, поэтому гигиена полости рта требует особого внимания и осторожного пользования зубной щеткой.
Кожный зуд. Кожа живота может чесаться в результате растягивания, связанного с ростом ребенка. Старайтесь ежедневно пользоваться увлажняющим кремом, чтобы избежать растяжек.
Варикозное расширение вен и геморрой. Во время беременности Вы будете более подвержены варикозному расширению вен и геморрою
Старайтесь не стоять и не сидеть слишком долго, а также не скрещивать ноги в сидячем положении. При возникновении дискомфорта или болезненности в районе анального отверстия, врач может назначить средство от геморроя.
Выделения из влагалища. Жидкие выделения из влагалища белого цвета, называемые лейкореей, являются нормальным явлением для этого периода беременности. Такие выделения помогают сохранить влагалище в здоровом состоянии. Если вы обнаружите выделения другого вида или цвета, обратитесь для консультации к врачу.
Нарушение пигментации кожи. Гормоны беременности могут способствовать появлению темных пятен на лице и животе. Солнце может усиливать появление пятен, поэтому, выходя на улицу, пользуйтесь солнцезащитным кремом. Пребывание на солнце без защиты кожи противопоказано!
Одышка. По мере того как Ваши легкие пропускают все больше кислорода для обеспечения потребностей малыша, у Вас может появиться одышка или более быстрый темп дыхания.
Усиление аппетита. С ростом ребенка Вы можете постоянно ощущать чувство голода, однако нет необходимости «есть за двоих». Если Вам требуется перекусить, выбирайте здоровую пищу, такую как фрукты или йогурт.
Основные этапы 2-го триместра беременности
- В первый раз Вы можете ощутить шевеление ребенка на 18—20-й неделях беременности. Это явление называется «оживлением» и вначале ощущается как трепет в животе.
- С ростом ребенка у Вас будет увеличиваться живот.
Надо ли женщине менять свой образ жизни?
Обычно все волнения по поводу нового положения женщины уже позади, токсикоз окончен, будущая мама начинает ощущать радость от своего состояния
Очень важно во втором триместре не ограничивать себя в движении, не закрывать себя дома, лежа в кровати. Умеренная активность пойдет на пользу сердцу и сосудам, следовательно, поможет насытить кровь малыша кислородом
Также движение полезно для функций нервной, эндокринной систем.
У гиподинамии одни минусы:
- Запоры;
- Плохой тонус мышц матки и живота;
- Обменные нарушения;
- Набор лишнего веса;
- Неправильное предлежание плода;
- Проблемы плаценты;
- Слабость родовой деятельности.
Если врач не против, то женщине со второго триместра можно посещать бассейн, например, в специальных группах для будущих мам.
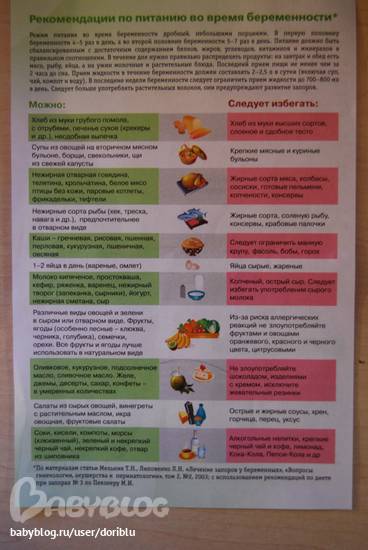
Каким должно быть питание?
Переедать женщине во втором триместре не стоит. Матка начинает усиленно набирать в размерах, поэтому излишнее наполнение желудка и кишечника приводит к малоприятным ощущениям. Идеальный вариант – кушать дробно, 5- 6 раз в день малыми порциями, и тогда проблем с перевариванием и усвоением продуктов не будет.
Прочие особенности рациона второго триместра:
- Минимальное количество жирной пищи;
- Основа меню – углеводы (макароны из твердых сортов злаков, овощи, фрукты, крупы) и белки. Мясо нужно кушать в умеренном количестве;
- Рыбы желательно кушать больше, чем мяса, а последнее должно быть нежирным, диетическим;
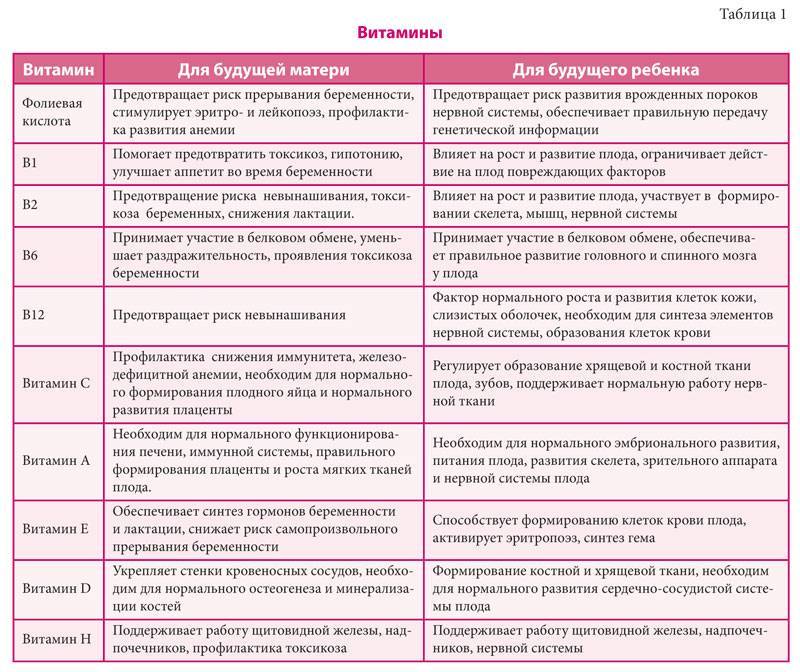
- Для предупреждения дефицита питательных веществ и нарушений в развитии ребенка с 4-го месяца следует принимать специальные комплексы витаминов и минералов для беременных женщин.
Кому показан пренатальный скрининг
Биохимическую и ультразвуковую пренатальную диагностику рекомендуется проводить всем беременным женщинам. Полученные в результате скринингов данные позволяют выделить группы риска осложнений беременности и риска врожденных пороков у плода.
При этом отнесение женщины и плода по результатам пренатального скрининга к группе риска по какой-либо патологии вовсе не означает, что это осложнение неминуемо разовьется. Правильнее будет сказать, что вероятность развития определенного вида патологии у ребенка этой пациентки выше, чем у остальных.
Также в группы риска автоматически входят пациентки:
- в возрасте 35+ (и/ или если будущий отец старше 40 лет);
- имеющие в роду генетические аномалии развития плода;
- принимавшие препараты, способные негативно повлиять на развитие плода;
- подвергшиеся вредному облучению;
- перенесшие инфекционные или вирусные заболевания в первом триместре беременности;
- с отягощенным анамнезом (замершая беременность, мертворождение, невынашивание в прошлом).
Какие параметры учитывает биохимический пренатальный скрининг:
Двойной тест (скрининг первого триместра). Сдается на 10-13 неделе беременности (на более поздних сроках анализ не проводится, поскольку становится неинформативным).
В ходе исследования определяются:
- свободная b-субъединица хорионического гонадотропина человека (ХГЧ) – гормон, вырабатываемый на всем протяжении беременности и регулирующий множество важнейших процессов в развитии плода.
- РАРР-А (pregnancy associated plasma protein A) – плазменный протеин А, вырабатываемый плацентой. Его концентрация растет постепенно в течение беременности.
Просчитать риски хромосомных аномалий у плода позволяет специальное программное обеспечение. Причем учитываются не сами показатели концентрации ХГЧ и РАРР-А в крови беременной женщины – эти данные программа переводит в специальные величины, именуемые МоМ. А уже по МоМ вычисляется, насколько близок к норме или далек от нее искомый показатель в соответствии с данным сроком беременности. В норме значения МоМ варьируются от 0,5 до 2. Отклонения от этих величин могут указывать на генетические дефекты.
Хромосомные патологии регистрируются примерно у 0,6-1% новорожденных. Наиболее распространенными являются синдром Дауна (встречается у 1 ребенка на 600-700 новорожденных), синдром Эдвардса (1:6500), синдром Патау (1:7800), синдром Шерешевского-Тернера (1:3000).
Анализ крови всегда делается после ультразвукового исследования плода. Каждое из обследований дает свой объем информации о беременности и помогает врачу максимально верно объединить результаты в общую картину.
Тройной тест. Данная биохимическая диагностика проводится на 16-20 неделе беременности (оптимально на – 16-18 неделе).
Тройным тест называется из-за того, что в его ходе определяются три показателя:
- общий хорионический гонадотропин (ХГЧ);
- эстриол – гормон беременности, вырабатываемый плацентой. При нормально протекающей беременности его концентрация неуклонно растет;
- альфа-фетопротеин (АФП) – белок, вырабатываемый при беременности. Его концентрация возрастает по мере увеличения срока, затем постепенно уменьшается.
Иногда в исследование еще включают гормон ингибин А. Его уровень в норме также изменяется в ходе беременности – в сторону понижения концентрации к поздним срокам.
Информативность тройного теста такова, что позволяет в 80% выявить пороки развития нервной трубки (то есть позвоночника, спинного и головного мозга) и ряд генетических дефектов (синдромы Дауна, Эдвардса, Клайнфельтера).
Опираясь на все полученные данные, врач корректирует тактику ведения беременности, либо (при худшем сценарии) решается вопрос о возможности пролонгирования беременности.
Важно: не следует интерпретировать результаты пренатального скрининга самостоятельно, опираясь на советы «экспертов» из интернета. Только опытный специалист, получивший специальное образование, имеет право трактовать данные исследований, заниматься расшифровкой данных
Беременность – не то состояние, при котором возможны самодиагностика или самолечение!
В третьем триместре в пренатальный скрининг входит только УЗИ. Вся информативная ценность стандартных биохимических тестов к этому времени уже исчерпана.
Неинвазивный пренатальный тест ДНК.
Сегодня появился еще один метод определения хромосомных отклонений – неинвазивный пренатальный тест ДНК. Исследование информативно и безопасно как для женщины, так и для плода. А сдать кровь на анализ можно уже после 9 недель беременности. К сожалению, на сегодня этот тест еще мало распространен и весьма дорогостоящ.
Нужно ли сбивать высокую температуру во время беременности и какие препараты можно использовать?
Лихорадку у беременных женщин важно своевременно купировать, поскольку высокая температура может негативно сказаться на беременности. Особенно опасна она в первые 12 недель, когда происходит закладка всех органов и систем
Гипертермия у беременных женщин в течение первого триместра удваивает вероятность развития дефектов нервной трубки (в будущем это головной и спинной мозг), а также может быть связана с другими врожденными дефектами и неблагоприятными исходами у малыша .
Достоверно неизвестно, превышение какого температурного показателя несет наибольшую опасность. Так, данные когортного исследования с участием более 77 тысяч женщин показали, что частота пороков развития была примерно одинаковой среди тех, кто отмечал лихорадку ниже 39 и выше 39 градусов в первом триместре .
Препаратом выбора для снижения температуры считается парацетамол, который разрешен к применению в течение всей беременности . Кроме того, в I и II триместрах в качестве жаропонижающего и анальгетика применяют ибупрофен. Снизить риск возникновения дефектов развития вследствие гипертермии позволяют мультивитамины, содержащие фолиевую кислоту .
Можно ли при беременности лечиться настоями, отварами лекарственных трав или фиточаями?
Несмотря на натуральное происхождение, не все препараты на основе лекарственных растений, в том числе и фиточаи, безопасны во время беременности. Травы могут содержать активные вещества, негативно влияющие на развитие плода или усиливающие тонус матки. Травы могут спровоцировать выкидыш или стимулировать преждевременные роды. К небезопасным во время беременности лекарственным растениям относятся :
- ромашка — может способствовать сокращению матки;
- корень солодки — может способствовать повышению риска преждевременных родов;
- слабительные травяные чаи на основе сенны и других растений — активная перистальтика кишечника может стимулировать и сократительную активность матки;
- прутняк обыкновенный — стимулирует выработку эстрогена, может повышать риск выкидыша;
- эхинацея — активизирует синтез окситоцина алоэ вера — стимулирует сократительную деятельность матки;
- календула — оказывает абортивное действие и многие другие.
Однако, есть и лекарственные растения, доказавшие безопасность во время беременности. Среди них :
- листья малины;
- листья перечной мяты;
- оболочка семян подорожника овального;
- чеснок.
Поскольку перечень лекарственных растений, небезопасных во время беременности, довольно велик, принимать фитопрепараты в этот период всё же лучше после согласования с врачом.
Применение препарата МИКРОГИНОН® при беременности и кормлении грудью
Микрогинон не назначается во время беременности и в период кормления грудью.
Если беременность выявляется во время приема Микрогинона, препарат сразу же отменяется
Однако обширные эпидемиологические исследования не выявили никакого повышенного риска дефектов развития у детей, рожденных женщинами, получавших половые гормоны до беременности или тератогенного действия, когда половые гормоны принимались по неосторожности в ранние сроки беременности
Прием комбинированных пероральных контрацептивов может уменьшать количество грудного молока и изменять его состав, поэтому, их использование противопоказано при лактации. Небольшое количество половых стероидов и/или их метаболитов может выводиться с молоком, однако не имеется подтверждения их негативного воздействия на здоровье новорожденного.
Способы употребления
Специалисты по грудному вскармливанию рекомендуют употреблять шалфей для прекращения лактации в виде чая (настоя). Однако существуют и другие формы приёма этого лекарственного средства.
Таблетки. Комбинированные препараты с шалфеем, как правило, предназначены для лечения кашля и заболеваний дыхательных путей. Однако некоторые мамы предпочитают применять данную форму и для прекращения лактации. Дозировка и кратность приёма зависят от массы тела женщины и особенностей состава препарата, рассчитываются индивидуально. Спиртовая настойка. Считается более эффективной, чем чай или настой, но противопоказана, если мама ещё кормит грудью малыша. Для приготовления сухой шалфей заливают водкой и настаивают на протяжении нескольких дней. Принимают внутрь по 30–50 капель 4–6 раз в день в течение недели. Экстракт. Концентрированную вытяжку из шалфея можно купить в аптеке
Важно строго соблюдать дозировку и инструкцию по применению, чтобы избежать негативной реакции организма. Внутрь принимают в разведённом водой виде (1 мл экстракта на 50 мл воды в сутки) 3 раза в день на протяжении 5 дней
Рецепт чая (настоя)
Ингредиенты:
- молотый шалфей 1 ч. л. (или 1 фильтр-пакет);
- вода 1 стакан.
Процесс приготовления
- Насыпьте шалфей в заварочный чайник.
- Воду вскипятите.
- Залейте шалфей водой.
- Дайте настояться 10–15 минут.
- При необходимости добавьте сахар или мёд.
- Принимайте 3 раза в день.
Длительность курса приёма чая с шалфеем для прекращения лактации определяется индивидуально. Строгих ограничений относительно срока регулярного приёма нет. Пить настой можно ежедневно до тех пор, пока количество грудного питания не сократится до желаемого объёма или не исчезнет совсем.
Чай с шалфеем — хорошее вспомогательное средство для прекращения лактации или её временного угнетения. Соблюдайте правила приёма настоя и тактику поведения с целью закончить грудное вскармливание при необходимости. Это позволит естественным образом завершить лактацию без вреда для организма мамы и самочувствия малыша.
Источник
Профилактика и лечение геморроя
Лучший способ предотвратить геморрой – сделать стул мягким, легко проходящим через анальный канал. Независимо от размера или опухоли геморроя, лечение не требуется, если симптомы отсутствуют. Профилактика, пожалуй, самое эффективное лечение. Диета и адекватная гидратация очень важны для поддержания нормальной дефекации. Симптомы геморроя могут возникать при отхождении твердого стула и запорах, а также при диарее и частом испражнении. Людям с запорами может потребоваться диета с высоким содержанием клетчатки, достаточное количество жидкости и смягчители стула. Людям со слишком частым опорожнением кишечника могут потребоваться противодиарейные препараты и корректировка диеты. Эти профилактические меры уменьшают напряжение, необходимое для опорожнения кишечника, тем самым снижая давление в кровеносных сосудах и предотвращая отек. Внутренний геморрой всегда остается выпуклым или выпавшим и подвержен риску тромбоза или удушения в случае спазма анальных мышц.
Геморрой 1 степени лечат симптоматически. Возможен спазм анальных мышц. Могут помочь теплые сидячие ванны, сидение в теплой ванне в течение 20 минут два или три раза в день. Избегание острой пищи также может предотвратить анальный зуд. Могут быть полезны лекарства, отпускаемые без рецепта.
Чтобы предотвратить геморрой и уменьшить его симптомы, следуйте этим советам:
Ешьте продукты с высоким содержанием клетчатки. Налегайте на фрукты, овощи и цельнозерновые продуктя. Это смягчит стул и увеличит его объем, что поможет избежать напряжения, которое вызывает геморрой. Добавляйте клетчатку в свой рацион медленно, чтобы избежать проблем с газами.
Пейте много жидкости. Желательно, от шести до восьми стаканов воды и других жидкостей (не считая алкоголя) в день, чтобы стул оставался мягким.
Подумайте о пищевых добавках с клетчаткой. Большинство людей не получают достаточного количества клетчатки (от 20 до 30 граммов в сутки) в своем рационе. Исследования показали, что добавки с клетчаткой, отпускаемые без рецепта, такие как псиллиум (метамуцил) или метилцеллюлоза (цитруцел), улучшают общие симптомы и кровотечение при геморрое.
Не напрягайтесь. Напряжение и задержка дыхания при попытке дефекации создают повышенное давление в венах нижней части прямой кишки.
Идите в туалет, как только почувствуете позыв. Если позывы пройдут, ваш стул может высохнуть, и ему будет труднее пройти.
Выполняйте упражнения. Сохраняйте активный образ жизни, чтобы предотвратить запоры и снизить давление на вены, возникающее при длительном стоянии или сидении. Упражнения также могут помочь вам сбросить лишний вес, который может способствовать развитию геморроя.
Избегайте длительного сидения. Слишком долгое сидение, особенно на унитазе, усиливает давление на вены в анусе.
Принимайте сидячую ванну. Ванна с теплой водой позволяет уменьшить зуд, раздражение и спазм мышцы сфинктера. В аптеках продаются небольшие пластиковые ванночки, которые надеваются на сиденье унитаза, или вы можете сесть в обычную теплую ванну. Большинство экспертов рекомендуют 20-минутную сидячую ванну после каждого опорожнения кишечника (что сложно представить в реальной жизни) или хотя бы два или три раза в неделю
Постарайтесь после этого осторожно промокнуть анальную область; не трите и не протирайте сильно. Вы также можете использовать фен, чтобы высушить эту область.
Ищите средства для местного облегчения геморроя
Безрецептурные кремы от геморроя, содержащие местный анестетик, могут временно облегчить боль. Салфетки из гамамелиса успокаивают и не оказывают вредного воздействия. Небольшой пакет со льдом, приложенный к анальной области на несколько минут, также может помочь предотвратить боль. Наконец, сидение на подушке, а не на твердой поверхности помогает уменьшить отек уже имеющихся геморроидальных узлов и предотвращает образование новых.
Ощущения будущей мамы
Живот заметно округлится, и уже в середине 2 триместра беременности ваше положение станет заметным всем окружающим. Тошнота, слабость и головокружения, свойственные первому триместру, прекращаются. Надеемся, вы чувствуете себя полной сил и энергии.
Матку на этом сроке гинеколог сможет пальпировать через переднюю брюшную стенку. Если в начале триместра ее дно располагается в 13 см от лобкового сочленения, то к концу она поднимается в среднем на 26 см. Из-за давления, которое она оказывает на соседние органы, вы можете чувствовать тяжесть в животе, изжогу, одышку.
Запор в этот период беременности возникает из-за нарушений в питании. Другой фактор – прогестерон, расслабляющий гладкую мускулатуру. Поэтому не забывайте о продуктах, богатых клетчаткой, и питьевом режиме.
Вагинальные выделения
В норме должны быть бесцветными или белесыми, без запаха или с незначительным кисловатым. Проконсультируйтесь с гинекологом, если вдруг они приобрели:
- желто-гнойный или зеленоватый оттенок;
- творожистую консистенцию;
- резкий запах.
Это возможные симптомы молочницы или инфекционных заболеваний. Во втором триместре беременности разрешен прием многих лекарственных средств, поэтому с проблемой справиться проще.
Как отличить выделения от околоплодных вод?
Воды полностью прозрачные и жидкие, впитываются в белье. Подтекание амниотической жидкости – состояние, требующее немедленного обращения в стационар. Поэтому при подозрении на разрыв плодного пузыря обратитесь к гинекологу.
Лечение предродовой депрессии
Трудность терапии такого вида депрессии заключается в том, что перечень медикаментов и методов лечения у беременных весьма ограничен. Прежде всего, родственники беременной женщины должны создать для нее психологические и бытовые комфортные условия проживания. Следует открыто беседовать с супругом о проблемах. В случае неэффективности самостоятельных разговоров, беседы можно переместить в кабинет психотерапевта. Из психотерапевтических методов положительный эффект оказывают: арт-терапия, аутотренинг, гештальт терапия, психоанализ и др. Также есть сведения о том, что легкая физическая нагрузка уменьшает проявления предродовой депрессии и нормализует течение беременности.
Правда о предродовой депрессии
Согласно данным статистики каждая четвертая беременная переживает предродовую депрессию. Это нарушение опасно не только для самой женщины, но и для ее ребенка. У испытавших предродовую депрессию беременных повышается риск недонашивания плода. Объясняется это тем, что женщины, у которых во время беременности наблюдались депрессивные расстройства, имеют в крови значительное повышение уровня гормона стресса. Этот гормон, как известно, способен спровоцировать преждевременное начало родовой деятельности. Именно поэтому очень важным является раннее выявление предродовой депрессии и ее своевременная коррекция. Особенно потому, что половина женщин, пережившая ее, продолжает страдать депрессией и после того, как родили.
Признаки предродовой депрессии:
– сниженная трудоспособность;- сниженное внимание, невозможность сосредоточиться на каком-то конкретном деле;- определенные сложности в принятии решений;- повышенная тревожность и раздражительность;- плаксивость;- бессонница, нарушения сна, несвязанные с беременностью;- усиленный аппетит, или наоборот, его отсутствие;- быстрый набор или снижение веса, несвязанные с беременностью;- постоянная грусть или чувство вины;- снижение интереса к сексуальным отношениям;- боязнь быть родителями;- мысли о смерти и самоубийстве. Беременной женщине слишком трудно определить наличие или отсутствие у себя упомянутых симптомов
Важную роль в этом играют ее близкие, находящиеся рядом (муж, родители, братья, сестры, подруги)
Беременной женщине слишком трудно определить наличие или отсутствие у себя упомянутых симптомов. Важную роль в этом играют ее близкие, находящиеся рядом (муж, родители, братья, сестры, подруги).
УЗИ на 2 триместре беременности и другие анализы
Во время второго периода беременности женщина получает возможность понаблюдать за своим ребенком, проверить его состояние и почувствовать движение плода. На 16 неделе можно сделать УЗИ, которое представит четкую картину и поможет выявить особенности развития.
Также будущей роженице назначают такие анализы:
-
– Общий анализ крови, мочи.
-
– Резус-тест (по показаниям врача).
-
– Анализ на ВИЧ.
-
– Тесты на сифилис.
-
– Допплерометрия.
Если были выявлены недостатки, проводится профилактика плацентарной недостаточности. Также измеряют высоту стояния дна матки.
Женщина, вне зависимости от того, сколько ей лет и какая это беременность, должна проходить осмотр не реже, чем 1 раз в 2 недели. Эта регулярность является оптимальной и позволяет врачу полностью контролировать состояние беременной.