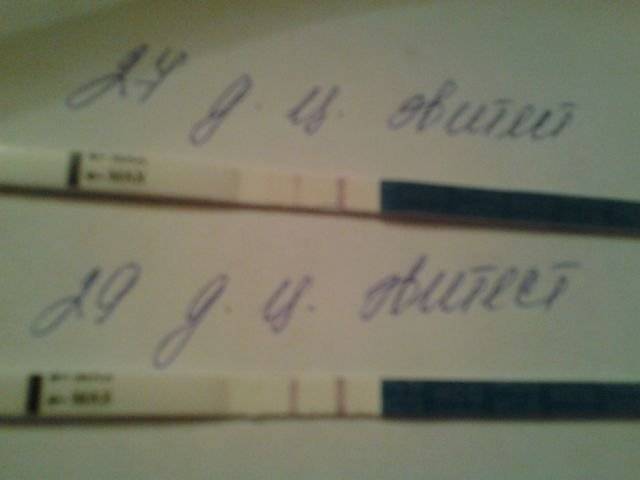Продуцирование гормона при беременности
В моче и крови беременных присутствуют различные виды гормона – деградированные, гипер- и гипогликозилированные молекулы, свободные субъединицы, большие субъединицы и их фрагменты. Основным показателем беременности является присутствие свободного β-ХГЧ.
Хорионический гонадотропин используется как маркёр и в тестах на беременность для самостоятельного использования дома, и в клинических лабораториях. Иммунохимическое исследование на ХГЧ в моче и крови является основным методом диагностирования нормально протекающей беременности.
Пониженное продуцирование гормона наблюдается:
- при задержке или прекращении развития плода;
- при внематочной беременности;
- при хромосомном синдроме Эдвардса у плода.
Повышенная секреция хорионического гонадотропина отмечается:
- при многоплодной беременности;
- при внутриматочной инфекции;
- при некоторых пороках развития плода (например, болезни Дауна).
Также могут проводиться исследования различных гликозилированных форм ХГЧ. Если в день внедрения гликозилированные формы гормона составляют в моче менее 50% от общего ХГЧ, это повышает риск невынашивания плода.
По содержанию β-ХГЧ в крови можно судить не только о течении беременности, ее осложнениях, но и о других проблемах со здоровьем.
Неинвазивный Пренатальный Генетический Тест
Неинвазивный пренатальный тестпренатальной диагностики
| Сроки выполнения |
до 14 дней |
| Синонимы (rus) | Неинвазивный тест Prenetix, пренатальное неивазивное тестирование, неинвазивный анализ ДНК плода, ДОТ-тест |
| Cинонимы (eng) | NIPT, Non-invasive prenatal test |
| Методы | Тест цитогенетики, метод полногеномного массового параллельного секвенирования |
| Единицы измерения | Не существует. Результат показывает обнаруженный вариант хромосомного набора |
| Подготовка к исследованию | Соблюдение общих правил подготовки к анализам: забор биоматериала в утренние часы, обязательно натощак. |
| Перед забором анализа разрешается выпить стакан чая или воды. | |
| Специальных мероприятий подготовки не требуется. | |
| Тип биоматериала и способы его взятия | Пункция периферической вены с забором около 20 мл венозной крови |
Что это за исследование
Неинвазивный пренатальный тестдиагностики генетических заболеванийхромосомными нарушениями
- Абсолютной безопасности для матери и плода, так как не требует инвазивных способов забора биологического материала для исследования;
- Возможности диагностировать как грубые, так и мелкие нарушения хромосомного набора у эмбриона с ранних сроков беременности (после 10 недель);
- Высокой достоверности полученных результатов (не менее 99%).
внеклеточная ДНКгенетических заболеваний эмбриона
Диагностические возможности метода
хромосомные аномалиинаборе хромосоммоносомиятрисомияделеция
| Стандартный тест по идентификации изменений аутосом (хромосом, ответственных за формирование органов и систем, индивидуальных особенностей организма) |
|
| Стандартный тест по идентификации патологии половых хромосом |
|
| Расширенное пренатальное тестирование, проводимое дополнительно с целью обнаружения тонких хромосомных аберраций |
|
генетическое отклонение
Этапы исследования – три простых шага
- Сдать кровь из вены в сроке от 10 до 22 недель гестации.
- Провести тестирование исследуемого биологического материала при помощи высокоточных электронных систем.
- Получить результаты исследования и правильно оценить их.
Показания и ограничения для неинвазивного пренатального тестирования
- Возрастной критерий – беременные в возрасте 35 лет и старше. Показание относительное, поскольку частота рождения детей с синдромом Дауна практически одинакова во всех возрастных группах женщин;
- Подтвержденное носительство хромосомных аномалий или высокий рисках носительства у одного или обоих супругов;
- Отягощенный семейный анамнез в виде рождения детей с хромосомными аномалиями или прерывания беременности по медицинским показаниям в связи с их наличием;
- Изменения показателей биохимических методов пренатального скрининга, настораживающие в отношении хромосомных аномалий.
- При многоплодной беременности;
- Беременности, достигнутой при помощи ЭКО методом суррогатного материнства и донорских яйцеклеток;
- Наличии в анамнезе пересадки стволовых клеток или трансплантации костного мозга.
Исследование буккального эпителия: инструкция по забору биоматериала
- За 30-40 минут до забор мазка исключается прием пищи;
- Перед забором анализа ротовая полость прополаскивается небольшим количеством чистой воды;
- Заполнить все пункты на направлении и на этикетке пробирки;
- Туба с тампоном вскрывается, снимается колпачок;
- Палочку с тампоном извлечь из пробирки и протереть внутреннюю поверхность щеки в течении минуты. Движения не должны вызывать боль;
- Установить палочку с тампоном в пробирку и дать возможность биоматериалу подсохнуть на ровной поверхности, не закрывая колпачок;
- Через 15 минут колпачок плотно закрывается. Пробирка отправляется в лабораторию.
Сравнительные характеристики амниоцентеза с неинвазивным пренатальным тестом
- Кордоцентез – забор крови из пуповинных сосудов плода (производится крайне редко);
- Амниоцентез – пункционный забор образцов околоплодных вод (производится наиболее часто).
| Критерий | Амниоцентез | Неинвазивныйпренатальный тест |
| Объект воздействия | Мать и плод |
Только мать |
| Необходимость повреждения плодных структур | Есть | Нет |
| Материал для исследования | Околоплодная воды |
Венозная кровь матери |
| Метод исследования | Цитогенетика | Цитогенетика |
| Риск исследования | Высокий для матери и плода |
Отсутствует |
| Информативность и достоверность | 99.9% | 99,90% |
| Что формирует стоимость | Цитогенетический тест + набор для амниоцентеза |
Только цитогенетический тест |
Причина 2. Недавний выкидыш или аборт
После прерывания беременности (естественного или искусственного) уровень ХГЧ в организме женщины снижается, но, естественно, не моментально. В отдельных случаях может потребоваться до 35 дней, прежде чем концентрация этого гормона придет в норму, а средний временной интервал установления гормонального баланса – 19 дней. Разумеется, тест на беременность в этот период покажет ложноположительный результат.
Если у вас был выкидыш или аборт, вы предохранялись от беременности, а тест на беременность остается положительным спустя три недели – это причина пройти медицинское обследование. Ткани плаценты могут частично остаться в матке, которая продолжает производить ХГЧ. Если не предпринять никаких мер, то в дальнейшем это приведет к воспалению и серьезным проблемам со здоровьем.
Что такое плодное яйцо
Плодное яйцо – это зародышевые оболочки и зародыш. Данный период беременности является ее первой стадией развития. А начинается все со слияния двух клеток – мужской и женской.
Дальше оплодотворенная яйцеклетка активно начинает делиться, вначале на две части, потом на четыре и так далее. Количество клеток, как и размер плода, растет постоянно. И вся группа клеток, которые продолжают процесс деления, осуществляет передвижение по маточной трубе к зоне своей имплантации. Данная группа клеток и является плодным яйцом.
Достигнув своей цели, плодное яйцо прикрепляется к одной из стенок матки женщины. Это происходит через неделю после оплодотворения. До этого времени плодное яйцо получает питательные вещества из самой яйцеклетке.
Плодное яйцо 2 недели после внедрения в полость матки, осуществляет питание набухшей слизистой этого детородного органа, который уже подготовлен к процессу развития и питания плода до времени образования плаценты.
Детское место, или плацента, создается из внешней оболочки плодного яйца на 3 неделе, которое в это время уже густо покрыто ворсинками. Данными ворсинками в месте закрепления плодного яйца уничтожаются небольшой участок слизистой оболочки матки, а также сосудистые стенки. Потом они заполняют его кровью и осуществляют погружение в подготовленное местечко.
Вообще, плодное яйцо является самым первым признаком нормально текущей беременности. Его можно рассмотреть на ультразвуковом исследовании уже после двух недель задержки менструации. Обычно в данном случае видно плодное яйцо 3-4 недели. Эмбрион же становится заметен только на 5 неделе беременности. Однако если врач диагностирует отсутствие эмбриона в плодном яйце 5 недели – другими словами, пустое плодное яйцо, тогда УЗИ через пару недель повторяют вновь.
Обычно в такой ситуации случае на 6-7 неделе плод и его сердцебиение начинают визуализироваться. Когда же плодное яйцо в 7 недель по-прежнему является пустым, это свидетельствует о неразвивающейся беременности
Помимо данного осложнения, на раннем сроке беременности могут появиться и другие – неправильное расположение плодного яйца, его неправильная форма, отслойки и прочие.
Именно по этой причине важно пройти ультразвуковое обследование как можно раньше, чтоб можно было изменить ситуацию, в случае, если она поддается коррекции. Поскольку в первом триместре (плодное яйцо до 10 недели) велика вероятность самопроизвольного выкидыша, отслойки и других патологий
Однако достаточно о грустном.
Плодное яйцо на 6 неделе и до этого срока беременности имеет овальную форму. И на ультразвуковом исследовании обычно производится оценивание внутреннего его диаметра – СВД плодного яйца. Так как размер плодного яйца 7 недель или на другом сроке беременности является величиной вариабельной, то есть погрешность в выявлении срока беременности по этому фетометрическому показателю.
В среднем подобная погрешность составляет 10 дней. Срок беременности обычно определяется не только по данному показателю, но также используется значения копчико-теменного размера плода и прочие показатели, которые также очень важны
Типы
Хорионический гонадотропин человека (ХГЧ)
Выявленный в начале 20 века хорионический гонадотропин человека (ХГЧ) представляет собой гликопротеиновый гормон , уровень которого быстро повышается в первые несколько недель беременности, обычно достигая пика в сроке гестации 8-10 недель . ХГЧ вырабатывается тем, что станет плацентой . Тест на ХГЧ можно проводить с образцом крови ( сыворотки ) (обычно это делается в медицинском учреждении) или с мочой (что может быть выполнено в медицинском учреждении или дома). Анализы, используемые для обнаружения ХГЧ в крови или моче, обычно надежны и недороги. Секреция ХГЧ может происходить уже через 6 дней после овуляции и в среднем через 8-10 дней после овуляции; это самый ранний ХГЧ, который может быть обнаружен в образце крови. Концентрация ХГЧ в крови выше, чем в моче. Таким образом, анализ крови может быть положительным, а анализ мочи – отрицательным.
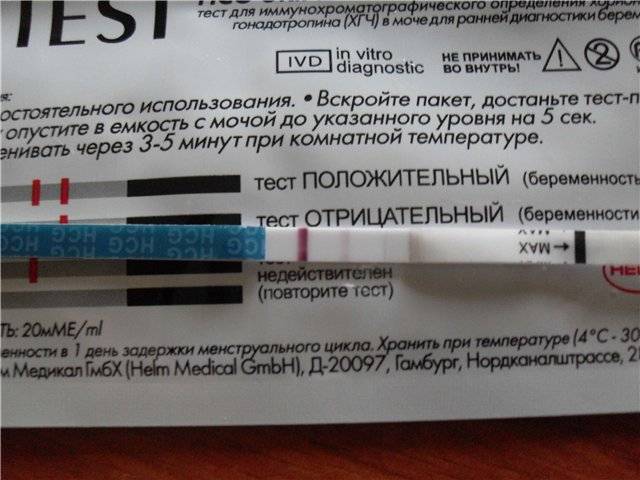
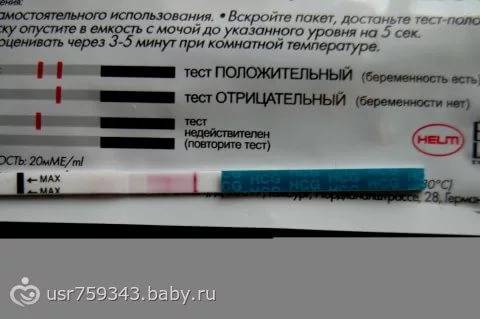
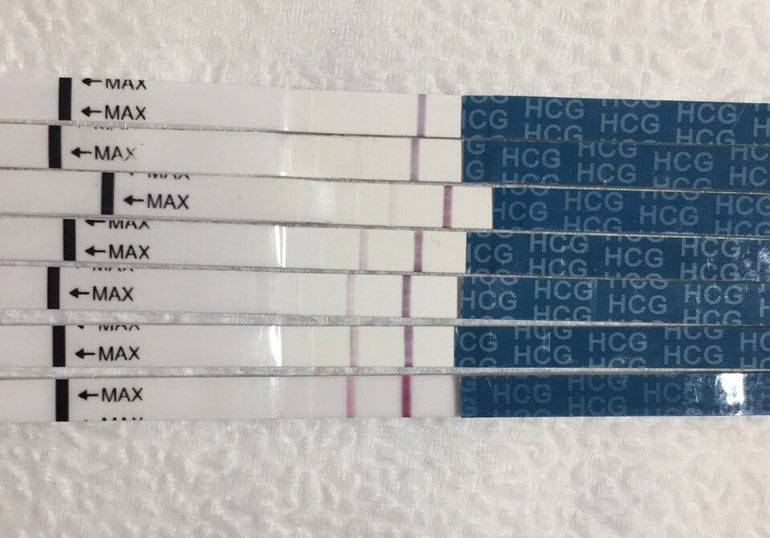
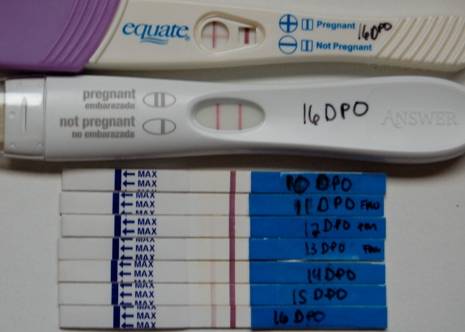
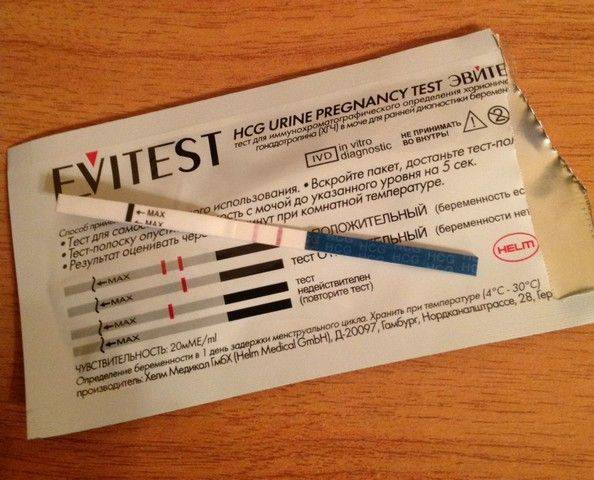
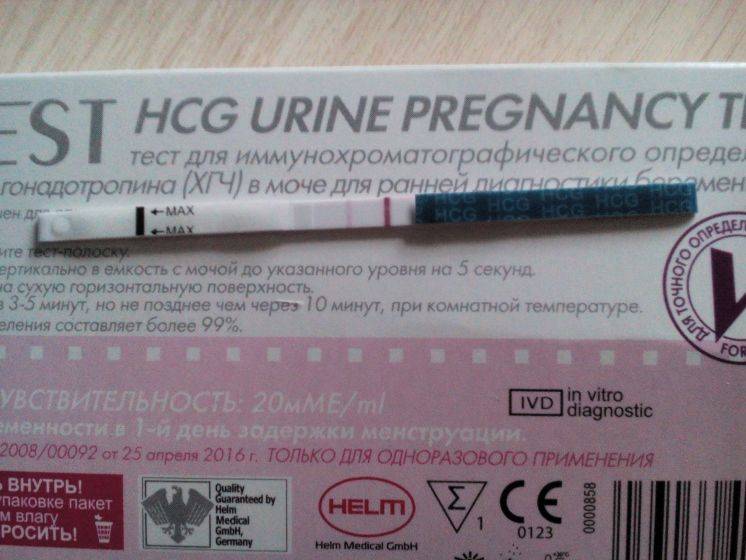
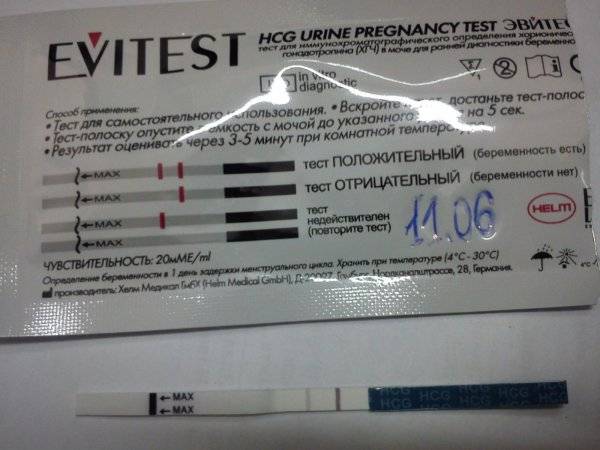
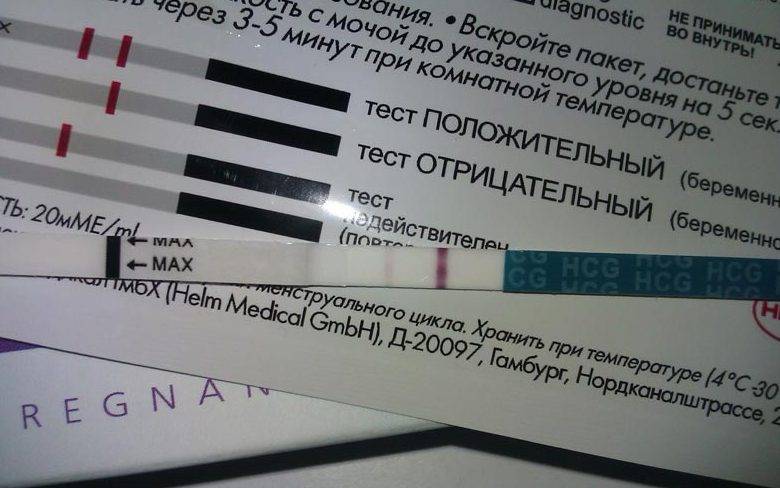
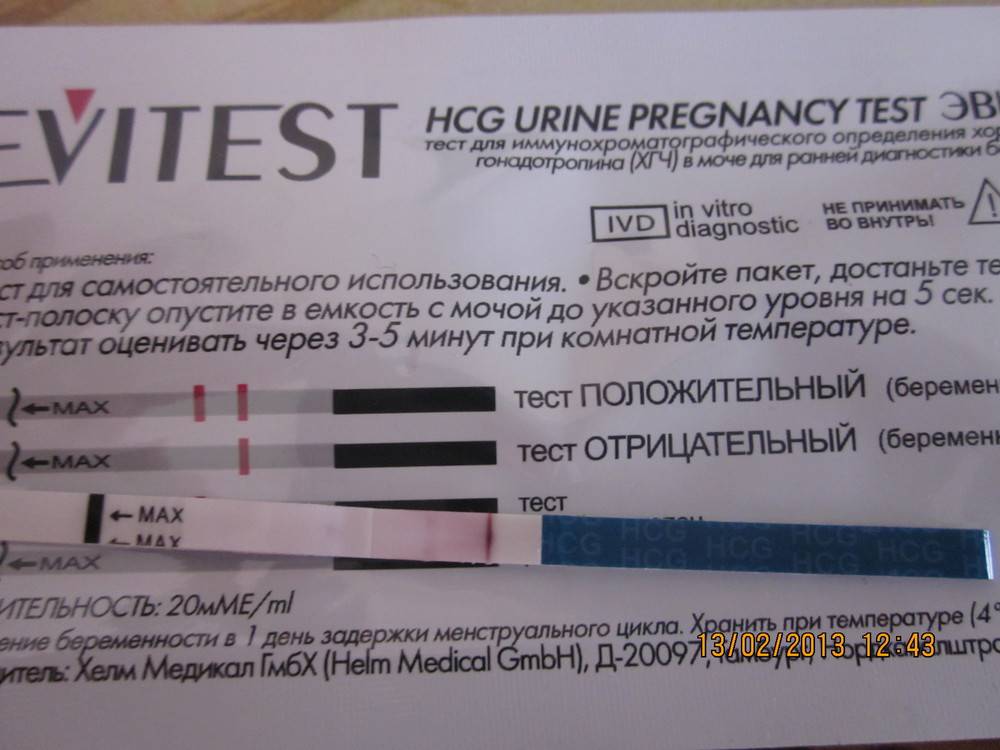
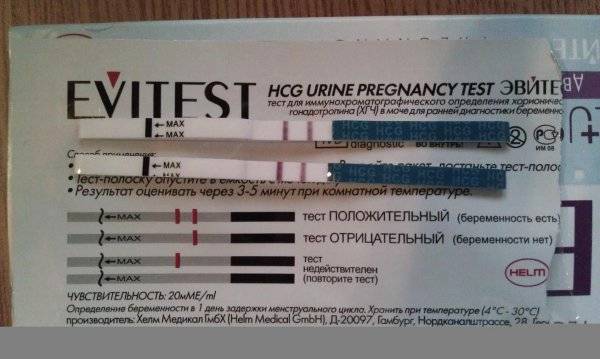
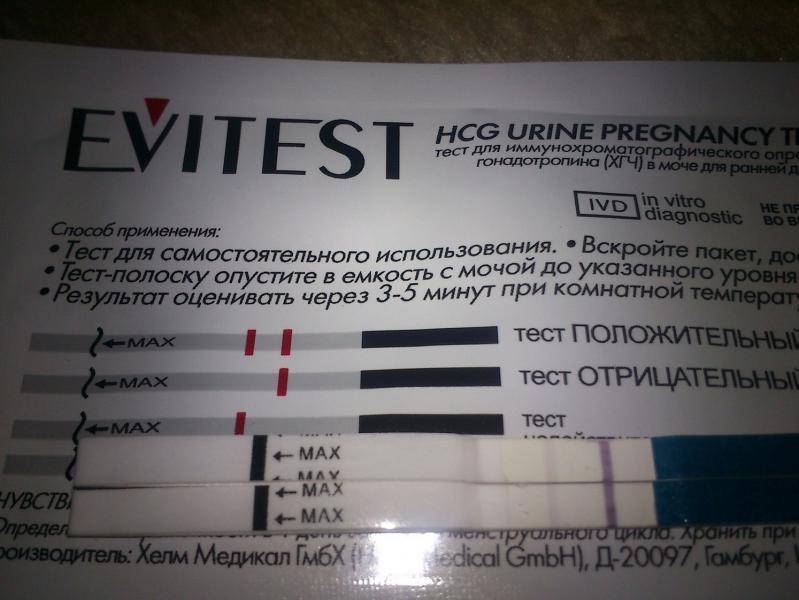
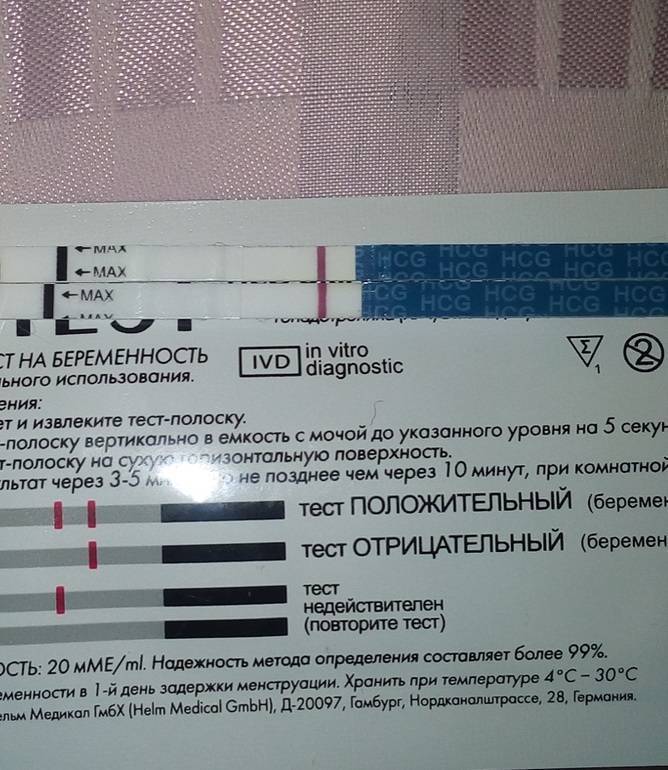
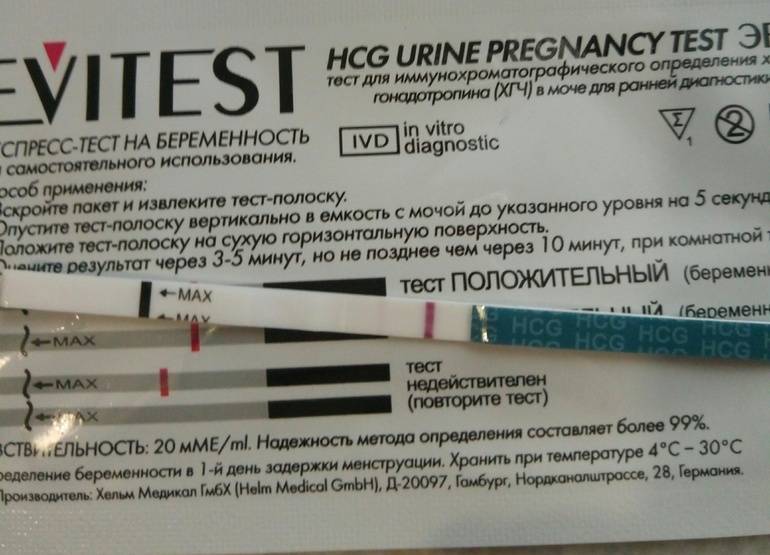
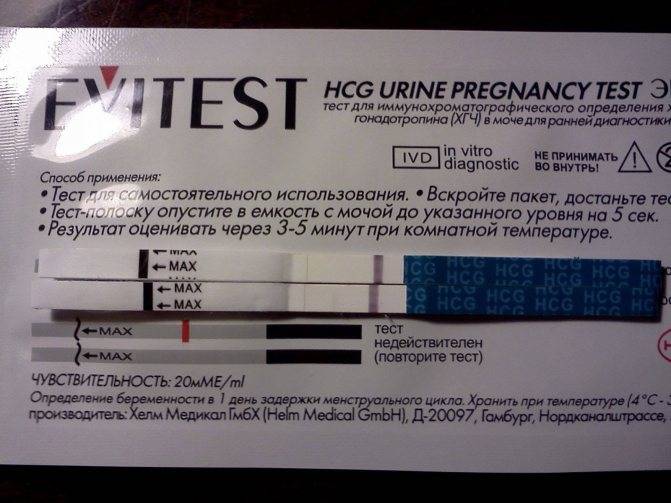
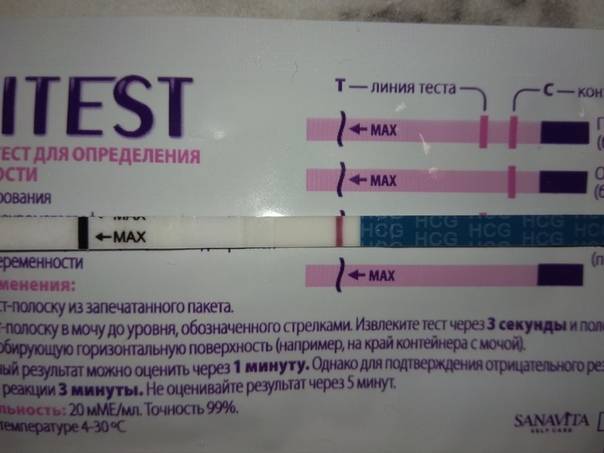
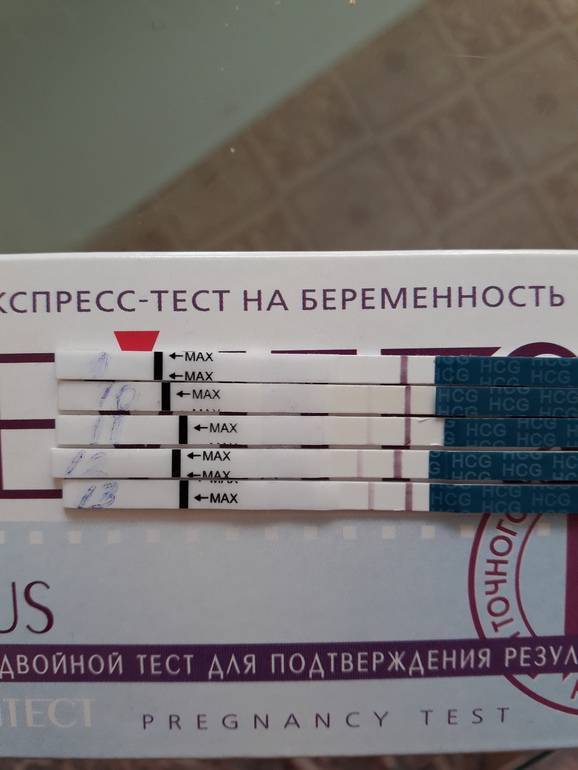
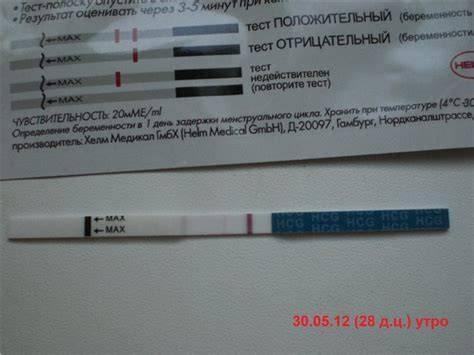
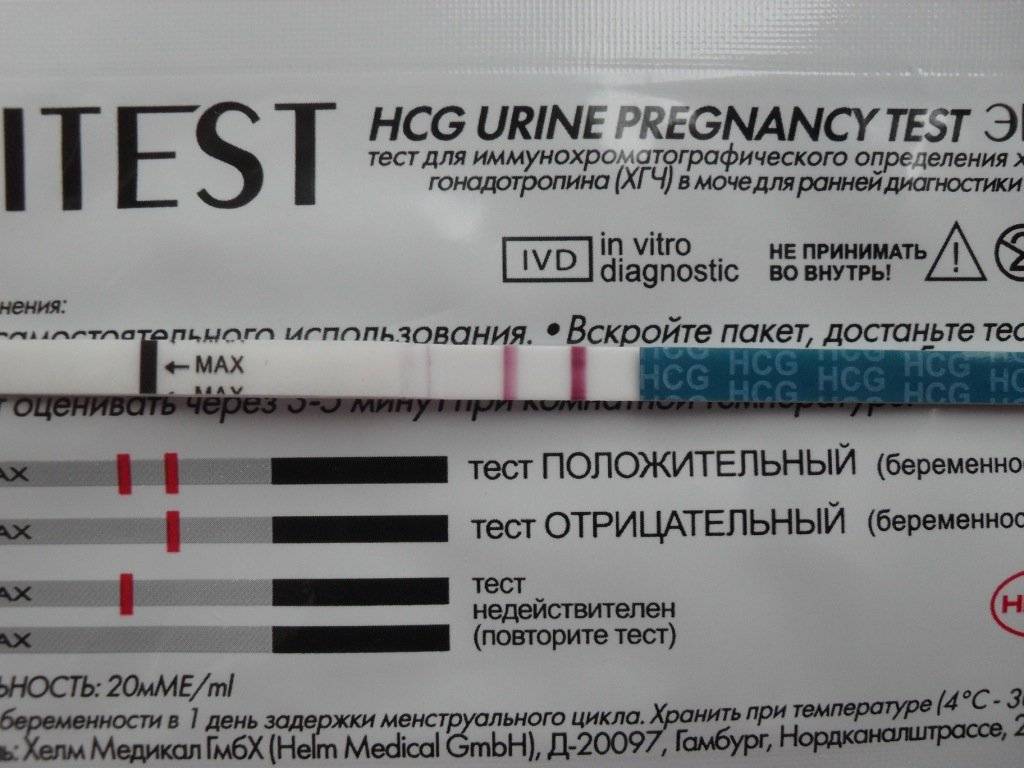
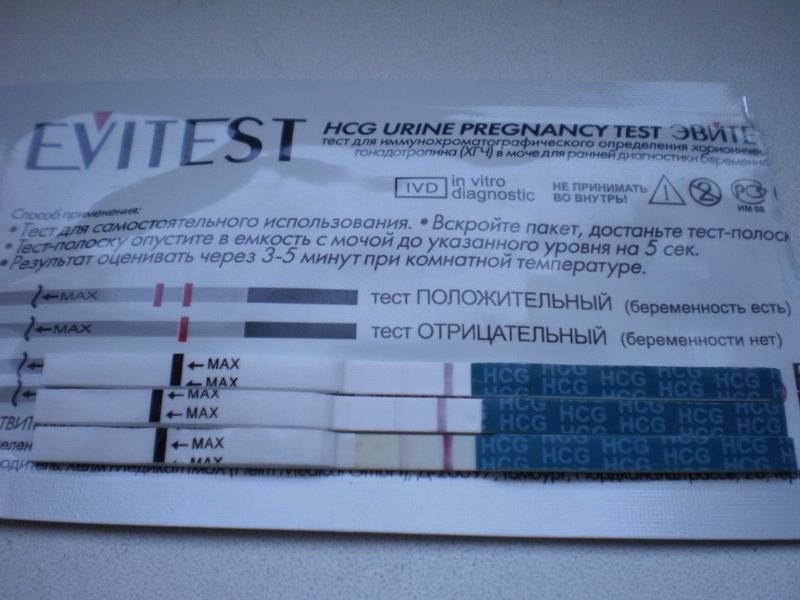
Качественные тесты (да / нет или положительные / отрицательные результаты) проверяют наличие бета-субъединицы хорионического гонадотропина человека (ХГЧ) в крови или моче. Для качественного теста пороги для положительного теста обычно определяются пороговым значением ХГЧ, при котором не менее 95% беременных получают положительный результат в день их первого пропущенного цикла. Качественные тесты мочи на беременность различаются по чувствительности. Чаще встречаются высокочувствительные тесты, которые обычно определяют уровень ХГЧ в пределах 20-50 милли-международных единиц / мл (мМЕ / мл). Тесты с низкой чувствительностью обнаруживают уровни ХГЧ между 1500-2000 мМЕ / мл и имеют уникальные клинические применения, включая подтверждение успеха медикаментозного аборта. Качественные анализы мочи, доступные для домашнего использования, обычно представляют собой тесты на боковой поток .
Количественные тесты определяют точное количество ХГЧ в образце. Анализы крови могут определить уровень ХГЧ до 1 мМЕ / мл, и обычно врачи диагностируют положительный тест на беременность при 5 мМЕ / мл.
| Тест на беременность в моче | Анализ крови на беременность | |
|---|---|---|
| Пороги обнаружения |
Высокая чувствительность:
Качественный тест: от 20 до 50 мМЕ / мл, в зависимости от теста Низкая чувствительность: Качественный тест: 1500-2000 мМЕ / мл, в зависимости от теста |
Качественный тест:
От 5 до 10 мМЕ / мл, в зависимости от теста Количественный тест: От 1 до 2 мМЕ / мл для сверхчувствительного теста |
Существует многоуровневый тест на беременность (MLPT), который полуколичественно измеряет уровень ХГЧ. Уровни ХГЧ измеряются при <25, от 25 до 99, от 100 до 499, от 500 до 1999, от 2000 до 9999 и> 10 000 мМЕ / мл. Этот тест полезен для определения успешности медикаментозного аборта.
УЗИ
Акушерское ультразвуковое исследование также может использоваться для выявления и диагностики беременности. Очень часто перед УЗИ бывает положительный домашний тест на беременность. И в животе и вагинальное ультразвуковое исследование может быть использовано, но вагинальный УЗИ позволяет более раннюю визуализации беременности. С акушерской ультрасонографии плодного яйца (внутриутробное сбор жидкости) могут быть визуализированы на 4,5 до 5 недель беременности , в желточного мешка в 5 до 6 недель беременности, и плода полюса на 5,5 до 6 недель беременности. Ультразвук используется для диагностики многоплодной беременности .
В последнюю неделю я болела и была вынуждена принимать много лекарств. Боюсь, как бы это не повлияло на результаты теста.
Существует только один препарат, который может повлиять на ситуацию с «беременными» полосками. Это хорионический гонадотропин — тот самый гормон, который вырабатывается при беременности. Препараты, которые его содержат, применяются для стимуляции овуляции в репродуктивных программах (ЭКО). Если женщине вводился ХГЧ, какое-то время он будет присутствовать в моче и крови и при проведении тестов давать ложноположительные результаты. Кроме того, высокие дозы мочегонных препаратов, особенно на начальных этапах беременности, когда уровень ХГЧ в крови невелик, могут способствовать еще большему снижению концентрации гормона в моче и не позволять тесту «найти» его. Все остальные лекарства оказать какое-либо влияние на полоски и их появление не могут.
УЗИ
Это одно из наиболее универсальных и безопасных обследований для диагностики трисомии. Первое УЗИ обычно приходится на 12 неделю беременности
Существуют определенные маркеры, на которые обращает внимание врач во время первого УЗИ и которые могут сигнализировать о наличии у плода отклонений:
- утолщение зоны воротникового пространства;
- отсутствие носовой кости;
- отставание роста и веса плода от нормы на 8 – 10%.
На УЗИ второго триместра специалист обращает внимание на наличие следующих признаков болезни:
- брахицефалическая форма головы (короткоголовость);
- увеличенный объем сердечных желудочков;
- киста в задней черепной ямке;
- недоразвитость костей лицевых структур;
- дополнительная складка на шее;
- непроходимость кишечника;
- пороки сердца;
- короткие трубчатые кости конечностей;
- аномалии развития пальцев;
- гидронефроз почек.
Согласно статистике, при наличии 3 – 4 из указанных признаков вероятность подтверждения диагноза трисомия 21 будет составлять 15 – 25%
Стоит принять во внимание, что ни один врач не будет ставить диагноз исключительно по данным УЗИ. Для составления полной картины необходимо провести и другие исследования, в том числе, биохимический анализ крови
Исследование крови матери
Сывороточными маркерами называют вещества, которые возникают в крови женщины на разных сроках беременности. Было установлено, что концентрация этих маркеров заметно повышена или снижена относительно нормы у тех женщин, которые беременны ребенком с трисомией 21.
В первом триместре беременные сдают кровь на уровень хорионического гонадотропина человека (ХГЧ) и плазменного протеина А (PAPP-A). Во втором триместре таких маркеров будет три: ХГЧ, альфа-фетопротеин (АФП), эстриол свободный. Маркеры первого триместра целесообразно проверить с 10 по 14 неделю беременности, а во втором триместре сдать анализ между 16 и 18 неделями. Полученные показатели будут оцениваться относительно норм, предусмотренных для конкретной недели беременности.
Результаты УЗИ и биохимического скрининга всегда оцениваются в совокупности. Для вычисления индивидуального риска по трисомии 21 учитываются:
- данные УЗИ на сроке 11 – 13 недель;
- анализ крови на сывороточные маркеры;
- индивидуальные особенности беременной (возраст, вредные привычки, хронические заболевания).
Эти показатели обрабатываются компьютерной программой, которая и вычисляет вероятность того, что у плода могут быть отклонения. Например, результат скрининга 35-летней беременной – 1:95. Такие цифры говорят о высоком риске и о необходимости прибегнуть к дополнительным видам обследования. Для подтверждения или опровержения диагноза врачи направляют женщин из группы риска на инвазивные обследования. В зависимости от срока беременности это может быть: биопсия хориона, амниоцентез или кордоцентез.
Каждый из этих методов предполагает хирургическое вмешательство – пункцию брюшной стенки матери с целью забора материала, который содержит информацию о ДНК плода (ворсины хориона, околоплодная жидкость, пуповинная кровь). Методы эти очень точны (около 99%), но не совсем безопасны. В ряде случаев они могут спровоцировать выкидыш (вероятность около 1,5%).
В арсенале у современной медицины среди высокоточных способов пренатальной диагностики есть и безопасные методы, которые подразумевают лишь взятие венозной крови матери. Таким методом является неинвазивный пренатальный ДНК тест, который эффективен уже с 9 недели беременности и способен выявить широкий спектр хромосомных патологий, одна из которых как раз трисомия 21. Подробная расшифровка теста предоставляется будущим родителям в течение 14 дней с момента сдачи анализа.
Своевременное выявление синдрома Дауна позволяет семейной паре принять ответственное решение относительно того, готовы ли они к рождению больного ребенка и будет ли сохранена беременность.
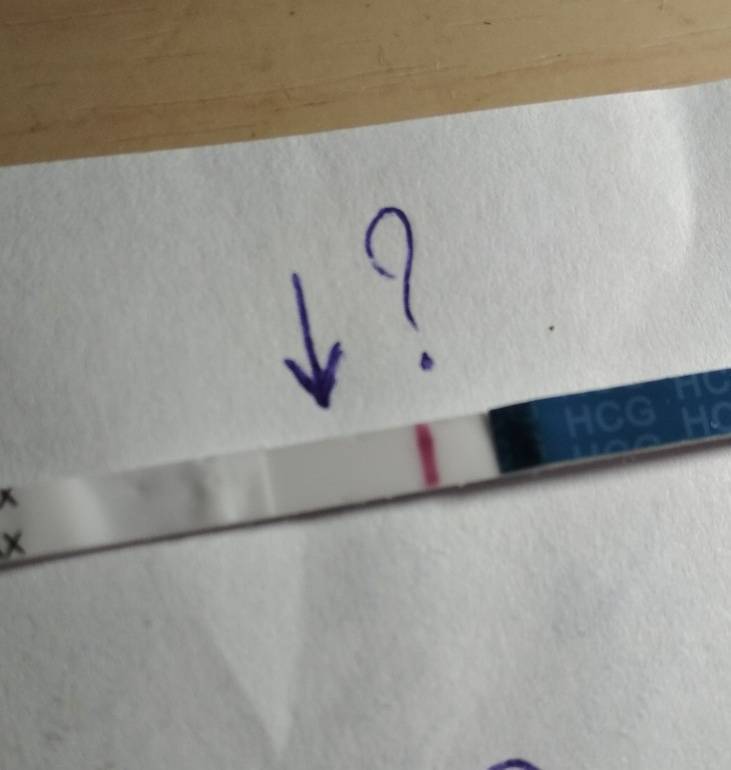
Как определить, ошибается ли тест на беременность
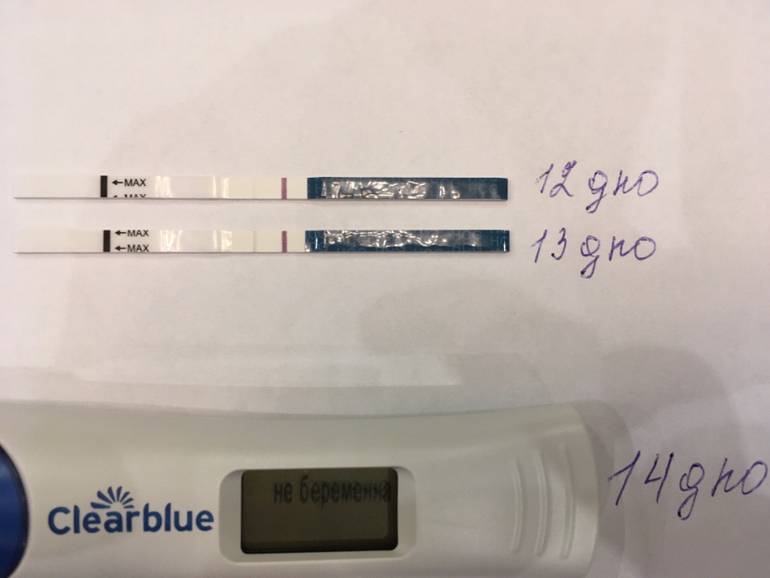
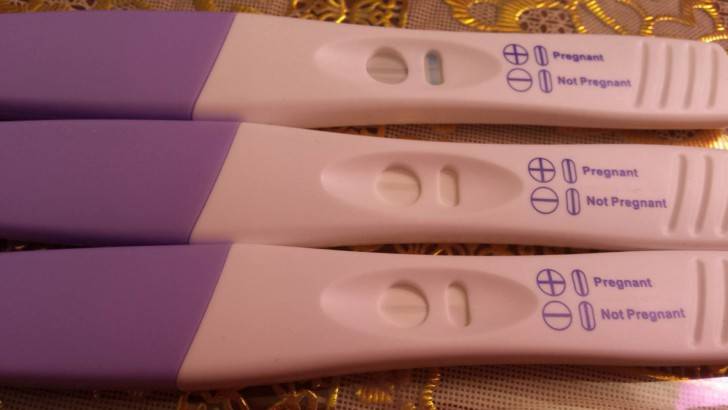
Без проведения дополнительных исследований нельзя точно узнать, ошибается тест на беременность или нет. При малейших сомнениях врачи советуют проводить еще один тест через 1-2 дня после первого. Если несколько тестов подряд показывают отрицательный ответ, но менструальный цикл сильно задерживается, необходимо обратиться к гинекологу для определения причины задержки.
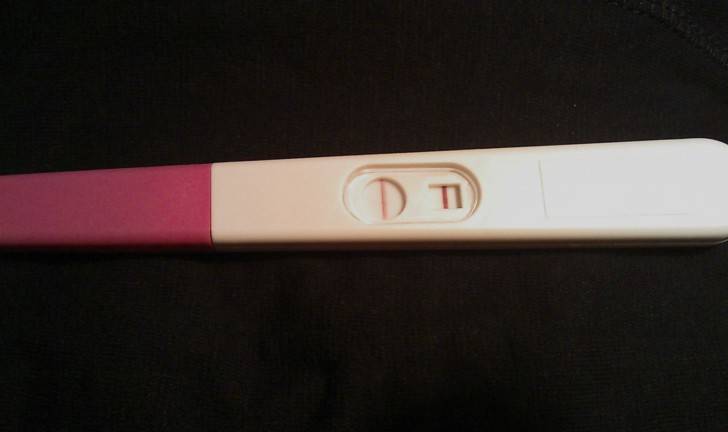
Если же тесты показывают вторую полоску, неважно, слабую или четкую, женщине также рекомендуется обратиться к врачу. В случае подтверждения беременности женщина будет направлена на УЗИ органов малого таза для исключения внематочной беременности и замирания плода
Если же женщина не планирует сохранять беременность, ей также необходимо пройти процедуру УЗИ перед прерыванием беременности.
Определить достоверность теста на беременность можно как при помощи врача, так и анализа крови на ХГЧ. Этот способ помогает определить беременность примерно через 10 дней после зачатия.
УЗИ после ЭКО
Только после проведения ультразвукового исследования можно судить об успешности процедуры ЭКО. Первое УЗИ проводится через 21 день после подсадки эмбрионов в матку
Во время аппаратного обследования специалист обращает особое внимание на такие показатели, как:
- локализация эмбриона;
- факт прикрепления зародыша к эндометрию;
- наличие гипертонуса матки;
- отслоение зародыша;
- состояние половых желез.
С помощью первого УЗИ не просто подтверждают беременность, но и выявляют возможные патологии. Если эмбрион закрепился в маточной трубе или внутри яичника, гестацию прерывают. Гипертонус миометрия свидетельствует о высокой вероятности самопроизвольного аборта. Поэтому в случае обнаружения проблемы проводят соответствующее лечение.
Типы ультразвукового обследования
Для контроля особенностей течения гестации могут использоваться 2 типа УЗИ:
- Трансабдоминальное (внешнее) – проводится с помощью датчика, который располагается на наружной стенке брюшной полости. Такой тип УЗИ чаще всего используют на более поздних сроках гестации – во 2 и 3 триместрах;
- Трансвагинальное – осуществляется с помощью чувствительного датчика, который вводится во влагалище. Данный метод является более точным и позволяет диагностировать беременность на ранних сроках.
Согласно статистическим данным, экстракорпоральное оплодотворение завершается успешно в 40% случаев. Часто во время завершающего этапа ЭКО в полость матки переносят несколько эмбрионов. В большинстве случаев в эндометрий имплантируется только один из них, однако исключать вероятность многоплодной беременности нельзя. Также первое УЗИ позволяет выявить внематочную беременность, развитие которой чревато не только гибелью плода, но и разрывом фаллопиевой трубы.
Какова точность теста НИПТ?
НИПТ является высокоточным методом. Его точность по результатам многочисленных исследований составляет до 99,9%. При этом отмечен низкий процент необходимости перезабора крови в связи с недостатком плодовой ДНК в образце (менее 3% случаев), низкий процент ложно положительных результатов (то есть тех случаев, когда при положительном результате теста ребенок оказывается здоров – не более 0,72% или 1 случая на 140). Это означает, что лишь в 1 случае из 140 положительных результатов теста патология плода не будет подтверждена, а в 139 случаях – тест позволит ее выявить.
Частота ложноотрицательных результатов (то есть случаев, когда тест будет отрицательным при имеющейся патологии плода) составляет не более 1 случая на 10 000 тестов.
Тем не менее, принимая решение о проведении теста, нужно полностью отдавать себе отчет в том, что данный тест не является диагнозом, а лишь с очень высокой вероятностью позволяет заподозрить хромосомную патологию плода. В случае если будет заподозрена серьезная патология плода и будет обсуждаться вопрос о возможности/ невозможности сохранения беременности – потребуется подтверждение с помощью дополнительных тестов – биопсии ворсин хориона, амниоцентеза и пр., т.е. инвазивной диагностики. Однако, в связи с крайне низким процентом ложноположительных результатов такие исследования потребуются на порядок реже, чем при проведении стандартного скрининга.
Беременна или нет? Нет! Причина 5: ложная (мнимая) беременность
Это состояние возникает у дам, страстно желающих иметь ребенка, или наоборот, когда женщина панически боится оказаться в положении. Иногда психологическое влияние оказывает рождение малыша у близкой подруги или родственницы. С этим явлением не раз сталкивались царственные особы, которым не удавалось произвести на свет наследников престола. Последней жертвой ложной беременности стала Александра — жена Николая II, у которой долго не рождался сын.
Женщина внушает себе мысль о беременности, и у нее возникает токсикоз, увеличивается грудь и прекращаются месячные. Самовнушение бывает настолько сильным, что организм каким-то неведомым образом начинает вырабатывать ХГЧ и на тесте появляется слабая вторая полоска.
Самое сложное для врача – убедить женщину, что беременности нет. Иногда для этого приходится прибегать к помощи психолога. Некоторые пациентки успокаиваются только после многократного прохождения УЗИ и нескольких сеансов гипноза.
Прошли времена, когда женщин госпитализировали с ложными схватками, сопровождающими мнимую беременность и разросшимися пузырными заносами. Родоразрешение по поводу доношенной внематочной брюшной беременности тоже стали уникальными. Ультразвук, диагностирующий отсутствие эмбриона в матке, избавил женщин от опасных осложнений.
Причина 5. Заболевания
Различные заболевания могут влиять на уровень ХГЧ в организме. Он меняется при:
- пременопаузе или менопаузе;
- онкозаболеваниях яичников, мочевого пузыря, почек, печени, легких, толстой кишки, груди и желудка;
- заболеваниях почек или инфекции мочевых путей;
- кисте яичников.
Кроме того, существует так называемый «фантомный ХГЧ» – химикаты в тесте на беременность могут реагировать с ними тем же образом, что и с самим гормоном. То, что речь идет о «фантомном ХГЧ» врач выясняет, определив содержание хорионического гонадотропина другими методами. Если результаты разных испытаний будет существенно отличаться (иногда в десятки раз), то речь идет именно о такой ошибке.
Какие анализы сдают на беременность
Основной анализ называется кратко “ХГЧ” и основывается на выявлении в крови концентрации специфического маркера зачатия. Это особый гормон у беременной женщины. Он вырабатывается клетками хориона (оболочки зародыша), обеспечивая существование желтого тела и развитие эмбриона.
Определение ХГЧ в сыворотке крови – основа анализа на беременность: его концентрация в крови растет в геометрической прогрессии и в первый день задержки менструального цикла достигает 25 мМЕ/мл. На основании этого исследования гинеколог определяет присутствие в организме хориальной ткани, а значит – зачатие ребенка у женщины. Сдача крови на беременность делает возможным уже на 9-12 день после полового акта установить факт оплодотворения. Пик концентрации ХГЧ – между 8-10 неделями беременности, затем начинает снижаться. При многоплодной беременности в анализах уровень ХГЧ будет выше.
Сроки беременности по крови – норма ХГЧ по неделям
| Недели беременности * | Норма, мМЕ/мл |
|---|---|
| Беременность 2-3 недели | 10,0-50,0 |
| 4 недели | 40,0-6.000 |
| 5 недели | 1.000-20.700 |
| 6 недель | 2.200-74.200 |
| 7 недель | 6.000-130.000 |
| 8 недель | 12.900-190.000 |
| 9 недель | 18.500-205.000 |
| 10 недель | 18.000-290.000 |
| 11 недель | 16.500-180.000 |
| 12 недель | 14.500-125.000 |
| 13 недель | 12.500-95.000 |
| 14 недель | 10.500-80.000 |
| 15 недель | 9.000-70.000 |
| 16 недель | 7.000-64.000 |
| 17 недель | 5.500-56.000 |
| 18 недель | 4.500-50.000 |
| 19 недель | 3.300-40.000 |
| 20 недель | 2.500-32.000 |
| 21-26 недели | 1.800-25.000 |
| 26-43 недели | 1.800-59.000 |
| Мужчины | ХГЧ < 5,0 |
| Небеременные женщины | ХГЧ < 5,0 |
* Указаны акушерские недели. Акушерский срок начинается с первого дня последней менструации.
Когда еще нужно сдать кровь при беременности
Регулярный мониторинг показателей ХГЧ во время вынашивания плода является методом контроля за нормальным его развитием, т.н. “пренатальный скрининг”. Сдают анаизы на ХГЧ в установленные сроки для выявления возможных патологий. Пониженный уровень гормона в крови может свидетельствовать о неразвивающейся или внематочной беременности, угрозе выкидыша.
Однако, чтобы пренатальная диагностика была более достоверной, сдают не один ХГЧ. Вместе с ним проверяются следующие маркеры: АФП, Е3 (альфа-фетопротеин, свободный эстриол), делается УЗИ скрининг с последующей интерпретацией результатов согласно установленных регламентов.
Правила сдачи анализа на беременность
- Сроки, когда анализ покажет беременность – это 1-2 день задержки менструации и более;
- Какая достоверность – около 99%, меньще – если тест проводится до задержки;
- Сдают этот анализ натощак (не менее 3-4 и не более 14 часов голодания). Без ограничений можно пить воду без газа.
- Сроки готовности теста – 6-8 часов с момента сдачи.
- Как можно получить ответ быстрее? Кровь у нас в клинике сдаётся с 10.00 – 20.00. по будням, и до 17.00 в субботу и воскресенье. Если Вы хотите ускорить получение результата анализа и узнать, есть беременность или нет в тот же день, постарайтесь быть у нас с 10.00 до 12.00!
Цена анализа крови на беременность – 550 рублей;Взятие крови из вены – 450 рублей.
home
Где сдать кровь на беременность в Москве
Если есть хоть сомнения в наличии или отсутствии беременности, сдайте анализ на беременность с первого дня задержки месячных. При положительном результате сделайте УЗИ для уточнения расположения плодного яйца и посетите гинеколога. В случае, если кровь покажет отрицательный результат, а задержка есть и нет месячных, то посетите гинеколога-эндокринолога для уточнения причин нарушения цикла. Приглашаем в наш медицинский центр!
Взятие материала в течении всего рабочего дня, с 10-00. Срок готовности: если сдать анализы крови с 10 до 12-00 – то результат можно получить в тот же день вечером; если сдаете после 12-00 – то на следующий день. Узнать ответ можно по телефону или получить на электронную почту.
Положительный анализ на беременность?Что делать дальше:Ведение
беременности Прерывание
беременности
Причины явления
- У мужчин и небеременных женщин повышение концентрации ХГЧ – вероятный признак роста злокачественной опухоли.
- Положительным тест может быть у небеременных женщин в менопаузе. Это связано с повышением уровня β-ХГЧ в этот период. Хорионический гонадотропин продуцируется в гипофизе. Его уровень его в климактерический период составляет 6,4 +/ 3,2 МЕ/л, а после полного прекращения выработки яичниками половых гормонов – 11,6 +/ 7,0 МЕ/л и выше.
- Ложноположительные результаты анализа хорионического гонадотропина могут появляться в результате определения молекулы ХГЧ, которая продуцируется не трофобластом, а в других тканях. Это ХГЧ-подобные молекулы, лишенные углеводного компонента.
Иногда причина повышения уровня хорионического гонадотропина остается невыясненной. Таким пациентам рекомендуется регулярно проводить обследование для раннего выявления роста злокачественных опухолей, так как клинически она может проявиться через несколько месяцев и даже лет.