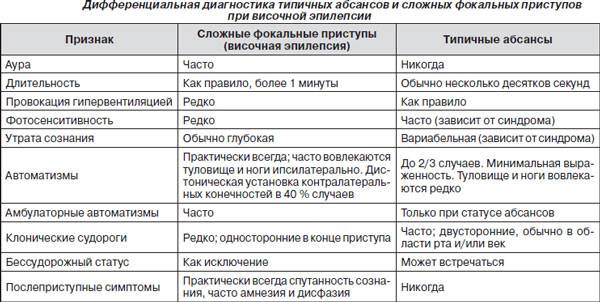
Эпилепсии во сне, похожие на нарушения сна
Какие формы эпилепсии часто пропускают, а лечение проводят как неэпилептические нарушения во сне:
- Симптоматическая фокальная височная эпилепсия, сложные фокальные приступы со сложной симптоматикой.
- Симптоматическая фокальная лобная эпилепсия, сложные фокальные приступы.
- Аутосомно-доминантную ночную лобную эпилепсию.
Клинические проявления при этих фокальных эпилепсиях схожи с нарушением сна неэпилептического генеза. Но ещё и в диагностике возникает сложность: при проведении ЭЭГ, в том числе ЭЭГ сна с депривацией сна, далеко не всегда можно выявить наличие эпиактивности. Данные МРТ головного мозга тоже не всегда могут выявить морфологический дефект.
Для точной диагностики эпилепсии во сне следует:
- тщательно собирать анамнез,
- изучить жалобы с подробным описанием приступов,
- настоятельно рекомендовать пациентам сделать видеозапись приступов во сне и продемонстрировать на приёме врача,
- проведение неврологического осмотра;
- ЭЭГ с депривацией сна с записью сна, при возможности и необходимости запись видео ЭЭГ мониторинга;
- МРТ головного мозга;
- индивидуально, по показаниям проводить другие диагностические методы (биохимический анализ, консультация отоларинтолога, генетика и прочие).
В сложных случаях назначаем пробное лечение противоэпилептическими препаратами и оцениваем эффект от терапии.
А иногда, когда есть явные сомнения в правильности диагноза эпилепсия, в условиях стационара следует отменить ранее назначенные противосудорожные; и сделать заключение по эффекту от отмены.
Итак, из всего разнообразия и сложности темы ночной эпилепсии отметим, что около трети пациентов с эпилепсией имеют приступы во сне; ночные приступы могут быть проявлениями разных форм эпилепсии, чаще идиопатической генерализованной у детей или фокальных (височных и лобных) эпилепсий; ночные приступы могут быть как проявлением эпилепсии, так и нарушением сна неэпилептического генеза.
Из статьи мы узнали: что такое ночная эпилепсия или эпилепсия во сне, какие бывают приступы эпилепсии во сне, причины эпилепсии во сне, об эпилепсии во сне у детей, какие приступы во сне не являются эпилепсией, об отличиях эпилепсии во сне от нарушений сна, о нарушениях сна при эпилепсии, о парасомнии.
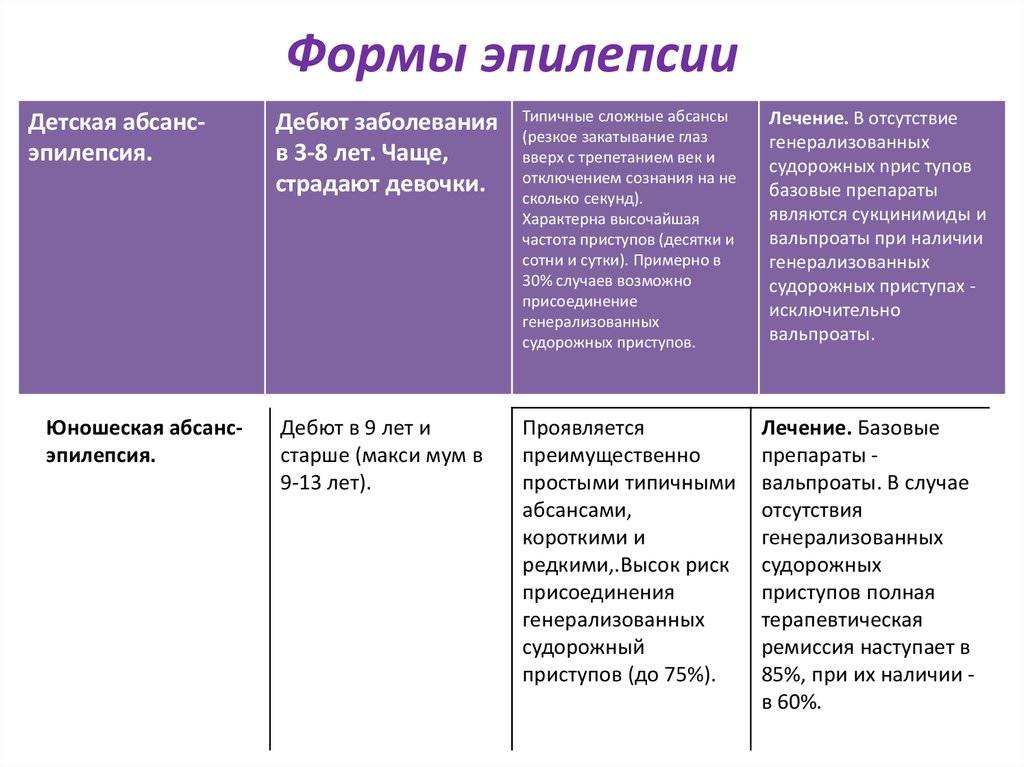
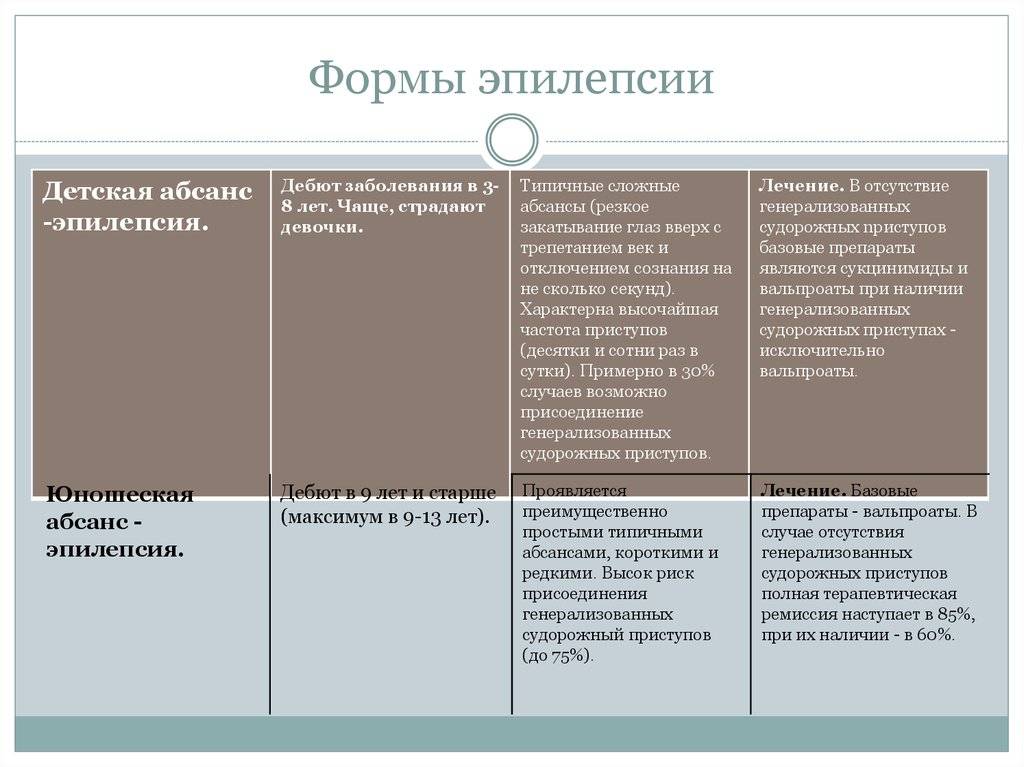
Лечение ювенильной абсансной эпилепсии
Назначаются атиконвульсанты. Назначается только после подтверждения диагноза врачом-специалистом.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
- Вальпроат натрия (противосудорожное, противоэпилептическое средство). Режим дозирования: внутрь, во время или сразу после еды, не разжевывая: взрослым и подросткам 20–30 мг/кг массы тела или 300–500 мг/сут., затем постепенное повышение на 200 мг/сут. с интервалом в 3-4 дня до 0,9-1,5 г/сут. (по 300-450 мг 2-3 раза в сутки), максимальная суточная доза 50 мг/кг или 2,4 г. При необходимости дозу превышают, но только в условиях обязательного контроля концентрации препарата в крови.
- Ламотриджин (противоэпилептическое средство). Режим дозирования: внутрь, взрослым и детям старше 12 лет от 25 до 200 мг/сут. в 2 приема (до 700 мг/сут.); детям 2-12 лет от 2 до 15 мг/кг/сут. в 2 приема (максимально — 400 мг/сут.).
- Леветирацетам (противоэпилептическое средство). Режим дозирования: внутрь, взрослым и подросткам старше 16 лет в начальной дозе по 500 мг, разделенной на 2 приема (по 250 мг 2 р/сут.). Через 2 недели доза может быть увеличена до начальной терапевтической — 1 г (по 500 мг 2 р/сут.). Максимальная суточная доза — 3 г (по 1,5 г 2 р/сут).
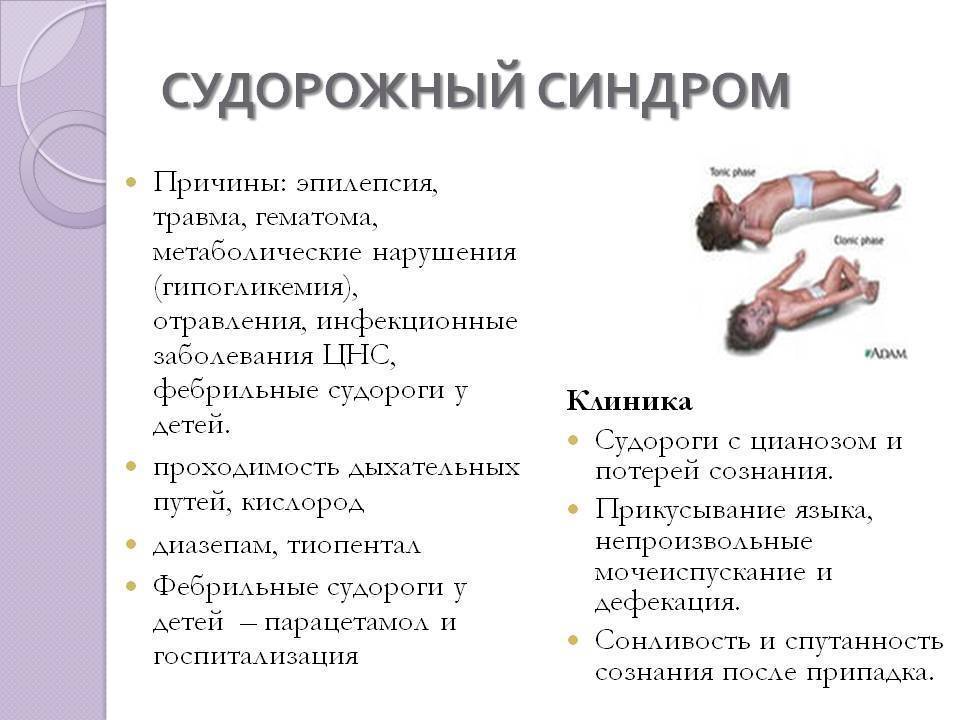
Клиническая картина
Для заболевания характерно спонтанное возникновение коротких периодов «замирания», «отключения сознания» в течение нескольких секунд. Отмечается прекращение деятельности на период «замираний», «отсутствующий» взгляд во время приступа. Продолжительность приступа — несколько секунд. Пациент сам не замечает «отключений» сознания. Эпизоды «отключения» сознания могут повторяться до нескольких раз в день. Приступы возникают при пробуждении, нарушении сна (60%). Могут периодически возникать приступы судорог во всем теле с прикусом языка и/или упусканием мочи (70%).
При объективном осмотре пациента отсутствуют патологические отклонения в неврологическом статусе, можно выявить абсансы, генерализованные тонико-клонические приступы.
Лечение
 В основе терапии лежит регулярное употребление антиконвульсантов. Базой служат составляющие вальпроевой кислоты и сукцинимиды. Иногда, когда это необходимо, они комбинируются. Монотерапия вальпроатами актуальна при ГТКП. Успешны в лечении ЮАЭ одни из последних противоэпилептических препаратов: ламотриджин, леветирацетам. Они находят применение как монотерапия и в сочетании с вальпроатами.
В основе терапии лежит регулярное употребление антиконвульсантов. Базой служат составляющие вальпроевой кислоты и сукцинимиды. Иногда, когда это необходимо, они комбинируются. Монотерапия вальпроатами актуальна при ГТКП. Успешны в лечении ЮАЭ одни из последних противоэпилептических препаратов: ламотриджин, леветирацетам. Они находят применение как монотерапия и в сочетании с вальпроатами.
Ламотриджин хорошо подходит женщинам детородного возраста, потому что вальпроаты имеют тератогенный эффект. Подбор лекарственных средств, дозу, способы приема определяется неврологом, который регулярно наблюдает пациента, а также учитывается ЭЭГ-контроль и рекомендации нейрофизиолога. Снизить дозу антиконвульсанта допустимо при годовом отсутствии пароксизмов. Больным необходимо владеть базовой информацией о провоцирующих факторах и по возможности их исключить.
Что делать во время припадка?
Родители не сразу могут заметить приступы эпилепсии у ребенка, так как они возникают ночью. Приступы могут быть единичные и редкие, но как и любая форма эпилепсии, она нуждается в наблюдении врача-эпиептолога и невролога
Важно своевременно диагностировать роландическую эпилепсию. Если необходимо, начать лечение медикаментозно, что, конечно, назначается индивидуально в каждом случае
Также в более пристальном наблюдении нуждается доброкачественная роландическая эпилепсия, которая впервые проявила себя в раннем возрасте, так как возможно приступы будут учащаться из-за того, что нервные клетки еще незрелы.
Эпидемиология
Заболеваемость эпилепсией имеет ряд факторов, которые могли бы спровоцировать ее развитие. По словам эпилептологов, болезнь отличается наличием бимодального характера. Чаще всего такой диагноз ставят новорожденным и маленьким детям, а также пожилым людям возрастом от 60 лет. Согласно медицинской статистике, эпилепсия диагностируется чаще всего именно среди людей преклонного возраста. У такой группы пациентов проявляются судорожные приступы, которые были неспровоцированными. Иногда патология бывает связана с острыми процессами, происходящими в организме.
По полученным данным, первый судорожный припадок среди пожилых лиц зафиксирован в 136 случаях среди 100 тысяч исследуемых. Активная эпилепсия среди пожилых людей наблюдается в 1,5%. Среди пациентов, которые находятся в доме престарелых, активная форма наблюдается у 5%. С каждым годом распространенность этой патологии растет.
Диагностировать эпилепсию в пожилом возрасте крайне непросто. Для установки точного диагноза лечащий врач полностью изучает анамнез больного, анализирует частоту и характер жалоб
Во внимание берутся и свидетельства очевидцев, которые могли присутствовать при эпилептических приступах. Чаще всего приступы начинаются тогда, когда болезнь прогрессирует
Вероятно, что показатели распространенности эпилепсии среди людей от 60 лет ниже, чем данные, которые сообщают. Однако распространенность болезни среди такой группы населения гораздо выше, чем среди молодых людей. Показатель превышает в два раза.
Ночная эпилепсия причины
Вероятность возникновения приступов эпилепсии во сне определяется физиологией сна. Узнаем, что происходит в коре головного мозга при эпилепсии во сне.
Во время сна меняется возбудимость нервных клеток, работа их становится асинхронной.
Сон может нарушаться при эпилепсии, чаще при фокальных формах.
На ЭЭГ во время эпиприступов отмечается усиление или нарастание индекса эпиактивности в фазу медленного сна. В фазу сна быстрого движения глаз – отмечается нарушение синхронности биоэлектрической активности. За счёт асинхронности разрядов в фазу сна быстрого движения глаз идёт подавление распространения разрядов на другие отделы мозга.
При нарушении фаз сна, с укорочением фазы сна быстрого движения глаз отмечается возбудимость, а на ЭЭГ усиление распространения разрядов, что иногда называют термином снижение порога судорожной готовности.
При депривации сна возникает повышенная сонливость, что способствует засыпанию во время записи ЭЭГ. При записи электроэнцефалограммы во время сна с большей вероятностью удается выявить патологическую активность.
Кроме депривации (лишения) сна провоцировать эпиактивность могут насильственное пробуждение, сытная еда, некоторые медикаменты (легкие седативные препараты).
Как проявляется роландическая эпилепсия?
Существует два вида приступов роландической эпилепсии:
- Простые парциальные припадки. Характеризуются непродолжительными судорогами одной половины лица, а так же односторонними короткими подергиваниями, обездвиживанием и онемением мышц глотки, гортани, губ и языка.
- Сложные парциальные припадки. Могут проявляться в виде моторных и вторично-генерализованных приступов. При моторных приступах происходят тонические судороги языка, глотки, сопровождающиеся повышенным отделением слюны и нарушением речи. При вторично-генерализованных приступах наблюдается переход в генерализованный судорожный приступ.
Рассмотрим характерные черты роландической эпилепсии у детей:
- Приступы эпилепсии возникают в ночное время суток. Чаще наблюдаются при пробуждении и засыпании ребенка;
- Приступ начинается с ощущения онемения, начинает пощипывать, покалывать в области глотки, языка, а затем в области десен. Дальше развивается сам приступ;
- Одним из более характерных проявлений простого припадка являются нестандартные звуки. Например: «бульканье в горле» или «хрюканье»;
- Продолжительность припадков может начинаться от 5-10 секунд и достигать 2-3 минут;
- Роландическая эпилепсия сложнее протекает у детей раннего возраста, и сопровождается более частыми припадками. Это связано с тем, что нервная система перестраивается и повышается выработка специфических веществ, которые начинают активируют передачу нервных импульсов. Со временем, по мере роста, припадки наблюдаются реже.
- Прогноз лечения роландической эпилепсии благоприятный. Кроме тяжелой злокачественной формы, всегда заканчивается самопроизвольной ремиссией.
Диагностика данного вида эпилепсии начинается с жалоб пациента, осмотра. Затем проводятся специфические тесты и электроэнцефалография.
ЭЭГ (электроэнцефалография) является одним из главных методов диагностики данного вида эпилепсии. Обнаруживается наличием высокоамплитудных пиков, а так же волн в центральных височных отделениях головного мозга (так называемый «роландический комплекс»). Эти волны локализуются на той стороне, которая является противоположной судорожному приступу.
Сложность диагностики может возникнуть из-за наступления приступов в ночное время. Например, если проведенное в дневное время ЭЭГ нормальное, но приступы сохраняются, то следует дополнительно провести полисомнографию. Полисомнография – это ЭЭГ, проведенное в ночное время.
Так же, при необходимости, для полной диагностики с другими неврологическими заболеваниями проводится КТ и МРТ (компьютерная томография и магниторезонансная томография).
Генерализованные эпилепсии и сон
Приступы во сне характерны для идиопатических генерализованных эпилепсий. Объясняется эта связь повреждением таламокортикальных структур.
При идиопатических генерализованных эпилепсиях депривация сна стимулирует эпиактивность и увеличивает вероятность эпиприступа.
Приступы чаще возникают при засыпании или пробуждении, особенно при раннем насильственном пробуживании.
Так, в первые 15 минут – 1 час после подъёма у пациентов с ювенильной миоклонической эпилепсии отмечаются эпиприступы: миоклонии (чаще по типу подергиваний в руках) или, особенно при неэффективной терапии, генерализованные тонико-клонические приступы.
При эпилептических энцефалопатиях с электрическим статусом медленного сна (ESES), даже по названию видно, что проявления заболевания связаны со сном. Особенностью этих форм эпилепсии является наличие продолженной эпилептиформной активности с высоким индексом эпиактивности (более 80%) в фазу медленного сна. А в фазу сна быстрого движения глаз индекс эпиактивности снижается.
Ночные приступы при эпилептических энцефалопатиях с электрическим статусом медленного сна могут быть в виде: фокальных моторных приступов во время сна, генерализованных тонико-клонических приступов. Возможны также и дневные приступы как фокальные, так и генерализованные.
Симптоматическая вторично-генерализованная эпилепсия меньше зависит от циклов сон-бодрствование. При этой форме эпилепсии эпилептиформная активность и эпиприступы могут быть в любое время суток с равной вероятностью.
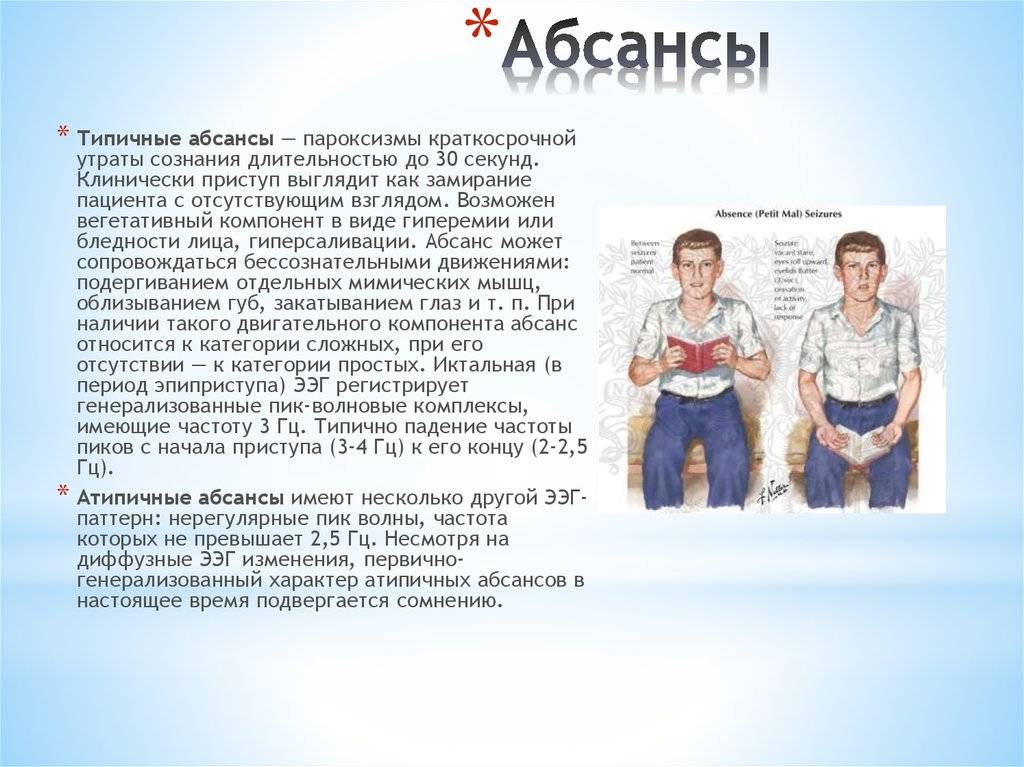
Симптомы ЮАЭ
В основном заболевание берет начало с абсансов, это подтверждают 70% практических наблюдений. Краткие отключения сознания (по времени 4-30 сек.), как правило не сочетаются с двигательной активностью. Отличны они своим спорадическим характером – возникновение пароксизмов не имеет какого-либо регулярного ритма. Иногда течение абсанса сопровождается миоклоническим компонентом (содрогание век и уголков рта).
Приступ ощущается как нарушение внимания, транс, заторможенность, затмение в голове. В некоторых случаях пациентами отмечается чувство отрешения от действительности, какое-то непонятное и странное ощущение. Со стороны человек, подверженный данному состоянию, кажется замершим на одной точке с «каменным» лицом. Краткосрочные пароксизмы зачастую не заметны близким и окружающим людям. Могут иметь скрытую форму в течении длительного времени.
На треть всех случаев ЮАЭ дебютом служит генерализованный эпилептический пароксизм с судорогами на всем теле клонико-тонического характера. Для эпизода свойственны: полная потеря сознания, падение, прикусывание языка. Приступы такой формы отмечены у 75-80% представителей заболевания.
При поражении, начинающимся с абсансов, возникновение ГТКП может быть через 1-10 лет, а также могут послужить причиной выявления эпилепсии. Периодичность генерализованного пароксизма в основном 1 раз в месяц. Возникают в вечернее время, при пробуждении, под влиянием провоцирующих факторов, реже во сне.
Практически всегда абсанс эпилепсия юношеского периода сопровождается доброкачественным течением, без остальных неврологических патологий. Но увы, заболевание присутствует весь жизненный путь и не обходится без регулярной противоэпилептической терапии.
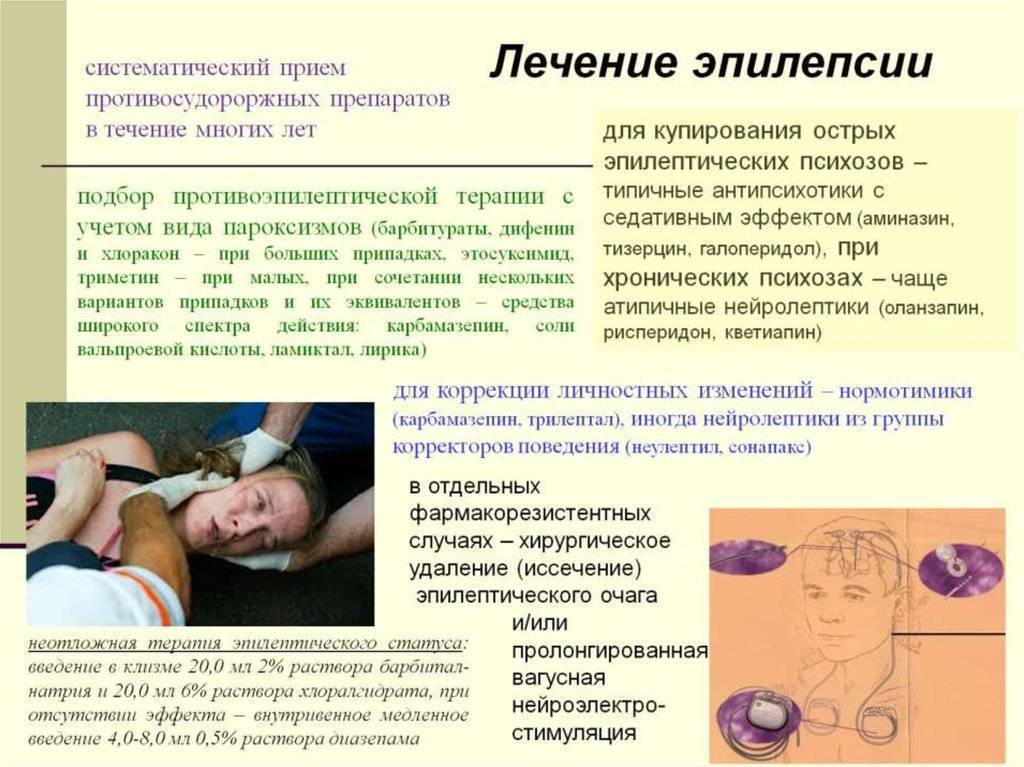
Лечение эпилепсии. Лечение в клинике «Эхинацея»
Мы ставим перед собой несколько задач в лечении эпилепсии: в первую очередь необходимо остановить эпилептические приступы, исключив провоцирующие факторы. Во-вторых, мы проводим лечение причины, насколько это возможно.
Лечение эпилепсии строится в зависимости от природы заболевания. Врожденная эпилепсия не поддается полному излечению, т.к. изменить сложившуюся структуру мозга невозможно. Мы предложим Вам лечение, направленное на снижение судорожной готовности. Чем комфортнее чувствует себя мозг, тем меньше эпилептическая активность. Поэтому мы предложим Вам и меры по нормализации работы нервной системы в целом (регуляция ночного сна, снижение стресса, регуляция обмена веществ). В некоторых случаях при соблюдении режима не требуется прием противосудорожных лекарств. Приобретенная эпилепсия (симптоматическая) купируется противосудорожными лекарствами. Лечение симптоматической эпилепсии подразумевает и лечение основного заболевания, запустившего эпилепсию (ДЭП, ЧМТ).
Лечение эпилепсии проводится в нескольких направлениях:
- Противосудорожные препараты назначаются, как правило, на период от полугода и более. Мы проводим лечение под регулярным контролем содержания в крови препарата и ЭЭГ-контролем. Это нужно для контроля эффективности проводимого лечения, коррекции дозы, смены или полной отмены препарата, если это требуется. В большинстве случаев современные лекарства позволяют получить полный контроль над проявлениями эпилепсии.
- Нейропротекторы улучшают прогноз и повышают шанс в будущем отменить противосудорожную терапию. В нервной системе постоянно идет обновление клеток – нейронов. Поэтому представляется перспективным лечение, направленное на восстановление и улучшение работы и регенерации нервной системы.
- Психотерапию советуем при повышенном уровне нервного напряжения т.к. стресс прямо влияет на эпилептическую активность.
Можно ли вести полноценный образ жизни с диагнозом «эпилепсия»?Это возможно при соблюдении некоторых рекомендаций:
- Оптимальный трудовой режим. Сон имеет большое значение в восстановлении нервной системы. Желателен ночной сон минимум 8 часов в сутки без пробуждений с засыпанием до полуночи.
- При эпилепсии лучше исключить приём алкоголя, наркотических веществ и стимулирующих лекарственных препаратов (ноотропил – пирацетам, энцефабол, психостимуляторы и некоторые другие).
Многим пациентам достаточно соблюдать эти простые правила и ЭЭГ приходит в норму, а судорожные приступы прекращаются.
Причины роландической эпилепсии
В большинстве случаев причиной роландической эпилепсии является наследственный фактор, который сочетается с незрелостью нервных клеток, а так же других структур головного мозга. В области роландовой борозды формируется зона судорожной готовности. Считается, что роландическая эпилепсия является возрастозависимым заболеванием. Нейроны, по мере их созревания, снижают возбудимость, тем самым происходит постепенное исчезновение очагов судорожной готовности. Следует отметить, что в процессе роста ребенка наблюдается уменьшение эпилептических припадков. До достижения подросткового возраста наблюдается полное выздоровление.
Вопросы пользователей (3)
-
ольга
2016-06-18 14:26:55Добрый день! Мне поставили диагноз криптогенная эпилепсия локализованная форма.Приступы частые,препараты -карбомазепин и ламотрикс только учащают приступы, и о них только хуже.Скорая предлагает ехать… -
Мария
2016-01-13 21:40:09Возможен переход ювенильной абсансной эпилепсии в генерализованную тонико- клиническую форму -
Светлана
2015-05-26 13:47:05Первый раз ювенильная эпилепсия дала знать в 15 лет! Сейчас мне 19,врач прописал пить Пантогам,около 3 месяцев уже его пью но каждый день бывают судороги без потери сознания!Жду прибытия лекарства…
Патогенез
 Неврология в современной медицине систему развития ЮАЭ до конца не выяснила. Практические опыты на животных показывают имеющиеся гиперсинхронные разряды, направленные от таламуса к мозговой коре. При подробном изучении нейронов коры в головном мозге у кошек во время спровоцированного абсанса искусственным путем выяснилось нарушение деполяризации мембран. Это послужило поводом считать, что главную составляющую идиопатической абсанс эпилепсии характеризует генетически детерминированный дефект системы нейронов мозговой коры.
Неврология в современной медицине систему развития ЮАЭ до конца не выяснила. Практические опыты на животных показывают имеющиеся гиперсинхронные разряды, направленные от таламуса к мозговой коре. При подробном изучении нейронов коры в головном мозге у кошек во время спровоцированного абсанса искусственным путем выяснилось нарушение деполяризации мембран. Это послужило поводом считать, что главную составляющую идиопатической абсанс эпилепсии характеризует генетически детерминированный дефект системы нейронов мозговой коры.
Диффузное возбуждение коры с прогрессирующим фактором генерализованного эпилептического приступа является причиной пароксизмальной деполяризации нейронов. Различия между клиническими типами эпилепсии объяснимы вариабельностью дефектов K-Na-каналов.
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст,лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-возаболевших | 70 | 10 | 10 | 68 | 5 | 5 |
Что нужно пройти при подозрении на заболевание
- 1. Биохимический анализ крови
- 2. Биохимическое исследование мочи
- 3. Электроэнцефалография
- 4. Анализ крови на сахар (глюкозу)
-
При эпилепсии может наблюдаться превышение верхнего предела нормы содержания креатинкиназы в 5-10 раз.
-
Для эпилепсии характерно увеличение концентрации креатина, мочевой кислоты в моче.
-
На ЭЭГ при эпилепсии можно установить участки головного мозга, которые задействованы в генерации приступов эпилепсии, проследить за эффектом противоэпилептических средств. У 90% больных эпилепсией удается выявить изменения ЭЭГ.
| Вcтречаемость(насколько часто симптом проявляется при данном заболевании) | |
|---|---|
| Приступы судорог с потерей сознания или без (судороги, судорожные припадки, судорожный синдром, конвульсия) | 100% |
| Приступы «отключения» сознания | 90% |
| Подергивания в мышцах рук | 20% |
Ночная эпилепсия симптомы
При аутосомно-доминантной ночной лобной эпилепсии отмечаются такие ночные приступы:
- приступы при внезапном ночном пробуждении, могут быть короткими, иногда пропускаются пациентами, могут быть с криком, аффектом (испугом);
- приступы гипермоторные (высокоамплитудные, вычурные движения), тонические (вытягивания, выгибания), клонические (резкие сокращения мышц конечностей, туловища), состоящие из циклических движений (боксирование, педалирование) или толчков;
- ночные приступы, похожие на снохождения, сопровождающиеся страхом (например, вскакивает с кровати, бежит, озирается, кричит, говорит членораздельные фразы);
- могут быть различные сочетания этих приступов во сне.
Особенности симптомов аутосомно-доминантной ночной лобной эпилепсии:
- семейный анамнез по эпилепсии отягощен (у родственников есть случаи эпилепсии или парасомний);
- начало эпилепсии в пубертатном возрасте (10-14 лет);
- могут быть только ночные приступы или преимущественно во время сна с редкими дневными;
- приступы частые, могут быть каждую ночь по 1-5 приступов за ночь;
- провокатором приступа служит эмоциональные и физические нагрузки, изменение погоды, менструация, нарушения режима сна;
- в лечении используются окскарбазепин, комбинации противоэпилептических препаратов; но треть пациентов фармакорезистентные.
«Ночная эпилепсия взрослых», «Ночная эпилепсия у детей», «эпилепсия во сне» — так пациенты чаще называют именно Аутосомно-доминантную ночную лобную эпилепсию. Такая эпилепсия может начинаться в любом возрасте: в детском и во взрослом. У 30% пациентов она устойчива к противоэпилептическим препаратам, поэтому может продолжаться в течение всей жизни пациентов. От применения политерапии этой формы удается добиться лишь незначительное снижение силы, частоты и продолжительности ночных приступов эпилепсии.
Диагностика
Диагностирование затруднено в случаях, когда заболевание берет свое начало с кратковременных абсансов. Особенности подросткового периода пациентов также могут повлечь за собой осложнения при диагностике. Основная задача обследования заключается в выявлении пароксизмальной активности и подтверждении идиопатического течения эпилепсии.
Обследование содержит:
- Неврологический осмотр. Патологии не диагностируются путем изучения неврологического статуса больного. При оценке психического статуса можно выявить определенные особенности психического состояния пациента.
- Консультация эпилептолога. Дает возможность подтвердить диагноз, позже необходимо повторить для корректировки методов лечения.
- Консультация генетика. Здесь проводится анализ, касательно родственных связей пациента, определяются возможные случаи данного заболевания у близких.
- Электроэнцефалография. Дает понимание того, имеется ли эпилептическая активность мозга, и ее типичные признаки. Для ЮАЭ характерны наличие генерализованных спаек, частота которых 3,5-4,5 Гц, либо полиспайки. При исследовании часто применяется ЭЭГ с провокационными пробами либо суточному ЭЭГ-мониторингу. Интериктальной ЭЭГ определяется нормальная базовая биоэлектрическая активность мозга, на ее фоне появляются фокальные эпилептиформные разряды.
- МРТ головного мозга. Назначается для того, чтобы исключить органическую патологию и вторичный характер абсанс эпилепсии.
Для юношеской миоклонической эпилепсии, эпилепсии пробуждения с ГТКП, ДАЭ необходимо дифференциальное диагностирование. Эпилепсия пробуждения отличается наличием генерализованных судорожных приступов, возникают которые при переходе сон-бодрствование. Детская абсанс эпилепсия отлична ранним началом, ежедневными частыми абсансами, редким возникновением ГТКП, стойкой ремиссией в возрасте 12 лет.
Эпилепсия во сне или нарушение сна
Как отличить ночные приступы, являются ли приступы проявлением эпилепсии во сне или это нарушение сна?
Дифференциальный диагноз пароксизмальных событий во сне
Для уточнения характера ночных приступов объективным методом исследование является проведение видео ЭЭГ-полисомнография. Вариантом диагностики эпилепсии во сне является видео ЭЭГ – мониторинг, исследования более информативно после проведения депривации сна.
Если во время пароксизма одновременно регистрируется эпиактивность на ЭЭГ сна, то эти пароксизмы эпилептического генеза, то есть это эпилептические приступы во сне.
Ночные приступы могут быть короткими, и не сопровождаться эпилептиформными ЭЭГ разрядами, то эти нарушения не эпилептического генеза, относятся чаще к разряду парасомний.
Нарушения сна часто привязаны к определенным стадиям сна и имеют характерную клиническую картину.
На приёме эпилептолога встречаются и такие варианты, когда у пациента есть ночные приступы и эпиактивность, но это не эпилепсия.
Приведём клинический пример приступов во сне, сопровождающихся эпилептиформной активностью на ЭЭГ, но не относящихся к эпилепсии.
Обратился на приём мальчик, 3 лет, с ночными пароксизмами в виде снохождения, сноговорения. Со слов мамы: «Через 2 часа после засыпания встаёт с кровати говорит, идёт по квартире. Как- будто он что-то ищет. Чаще что-то невнятно. Часть слов понять можно, связаны со сном, с событиями дня. Иногда сын смеётся, плачет, стонет, боится, торопится. Глаза открыты, но взгляд неосознанный или «дикий». Через минут 10 мне удается его успокоить, уложить. Он спокойно засыпает. После лечения успокоительными препаратами был перерыв в его лунатизме 4 месяца, а затем постепенно участились до 2-4 раз за месяц». На ЭЭГ у пациента есть эпиактивность типа доброкачественных эпилептиформных разрядов детства в небольшом количестве в фоне и во сне. При проведении ЭЭГ с депривацией сна: во время записи сна нейрофизиологами описан пароксизм (сел на кровать, не реагировал, сказал несколько слов), но в этот момент эпиактивности по ЭЭГ не отмечалось. Поставлен диагноз: Парасомнии (снохождение, сноговорение). Сопутствующий диагноз: Доброкачественные эпилептиформные нарушения детства. Данных за активную эпилепсию в настоящее время нет. Противоэпилептические препараты никогда не назначались этому пациенту. Делался акцент на необходимости соблюдать рациональный режим дня. В терапии он получал седативные препараты или ноотропы в возрастных дозах виде монотерапии (пантотеновую кислоту, адаптол, атаракс, фенибут, отвар седативных трав, новопассит) курсами на 1-2 месяца, 1-3 курса в год. Ответ на такую терапию всегда хороший: вышеописанные парасомнии полностью прекращались на 4-8 месяцев или значительно уменьшались; могли носить стертый характер (садится на кровать во сне, сидит 3-5 секунд, сам ложится и спит дальше; не чаще 1-2 раз в месяц). Ребенок наблюдается у эпилептолога в течение нескольких лет. С течением времени постепенно жалоб на нарушение сна становится всё меньше. По ЭЭГ эпиактивность типа ДЭРД персистирует: в разных записях может быть в небольшом индексе или отсутствует.
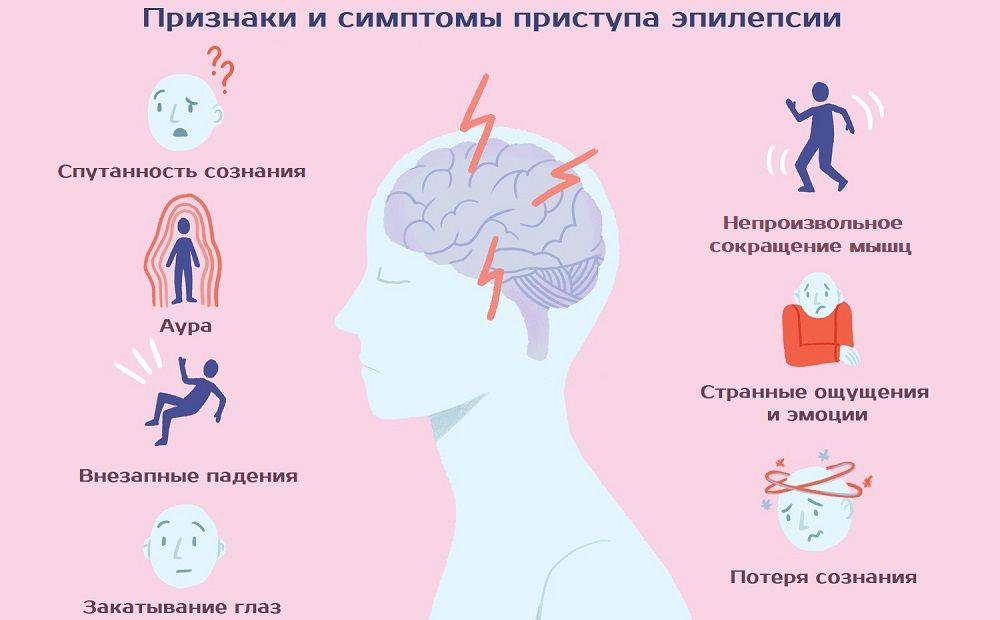
Причины и проявления эпилепсии
Эпилепсия – это заболевание, связанное с повышенной биоэлектрическою активностью в некоторых участках мозга (гиперсинхронный нейронный разряд). При приступе повышенная биоэлектрическая активность захватывает большую часть мозговой коры. Это состояние может приводить к судорогам или бессудорожным проявлениям эпилепсии.
Симптоматическая, идиопатическая и криптогенная эпилепсия. Источником эпилептической активности может быть поврежденный чем-либо участок мозга, в этом случае речь идет о симптоматической эпилепсии. Поэтому при впервые выявленной эпилепсии мы всегда рекомендуем методы визуализации мозга, в первую очередь МРТ. Находками при МРТ бывают врожденные аномалии строения мозга, следы черепно-мозговых травм, воспалительных процессов, кисты и опухоли мозга. Возможна и эпилепсия из-за врожденных особенностей строения мозга – это идиопатическая (возникающая самостоятельно), криптогенная эпилепсия.
Симптомы и признаки эпилепсии зависят от того, в каком участке мозга появляется эпилептическая активность. Так, если изменения захватывают отделы, управляющие движением, возникают судороги: спазм отдельной группы мышц или генерализованные (захватывающие всё тело) судорожные приступы. При поражении отдела, отвечающего за психику и поведение возможны потеря сознания и нарушение поведения, «отключение» без полной потери сознания (абсанс, автоматизм). Намного реже приступы проявляются слуховыми или зрительными галлюцинациями, снохождением и сноговорением. Генерализованный судорожный приступ характеризуется судорогами всего тела и потерей сознания т.к. патологические изменения происходят во многих отделах головного мозга.
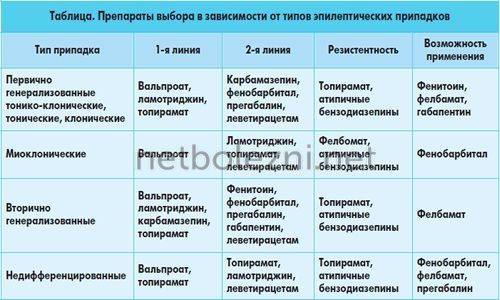
Тип и причина эпилептических приступов влияют на выбор схемы лечения, для каждого случая свой вариант противосудорожного лечения
Поэтому важно точно определить причину и характер судорог. Для этого мы предложим Вам ЭЭГ – регистрацию электрической активности мозга, МР-томографию мозга и помощь врача эпилептолога
 На приеме у врача невролога-эпилептолога. Лечение эпилепсии у взрослых и детей в клинике “Эхинацея”
На приеме у врача невролога-эпилептолога. Лечение эпилепсии у взрослых и детей в клинике “Эхинацея”
Прогнозирование и профилактические действия
Юношеская абсанс эпилепсия имеет положительную динамику в отношении проводимой антиконвульсантной терапии. Львиная доля больных, а именно 80% достигают стойкую фармакологическую ремиссию, а это в свою очередь предполагает отсутствие абсансов и ГТКП. Своевременное лечение больных с абсансами, то есть раннее способно предотвратить появление ГТКП.
При позднем начале лечения определяются некоторые сложности. Профилактических действий специфичной данному заболеванию не разработано. Вторичная профилактика характерна соблюдением нормального режима, качественным и достаточным сном, отсутствием психических и физических нагрузок, исключением алкогольных напитков.