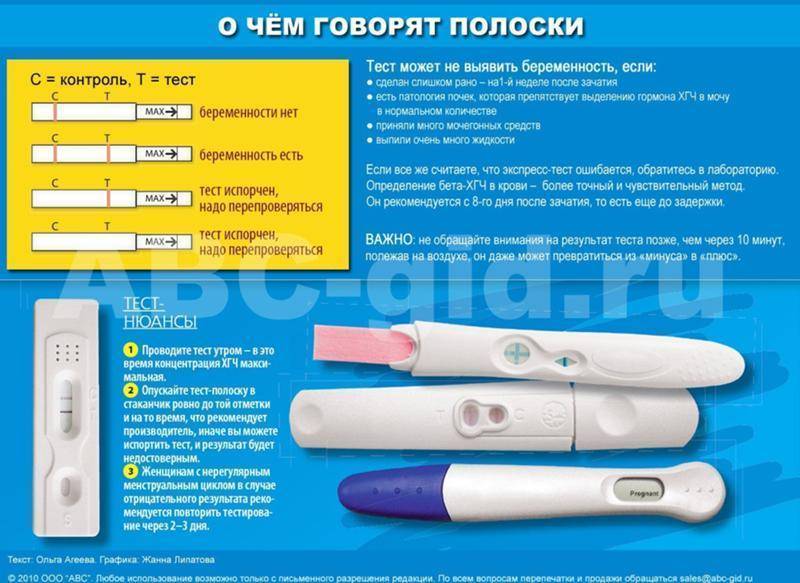
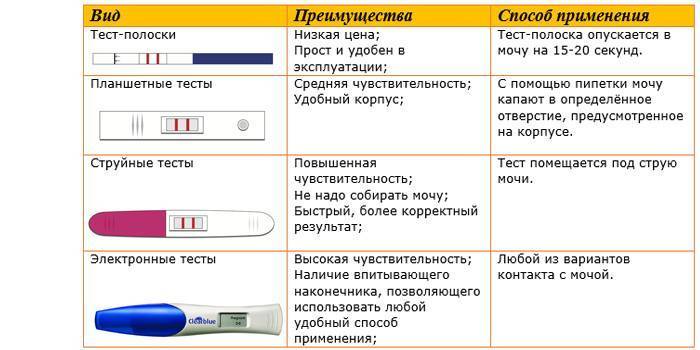
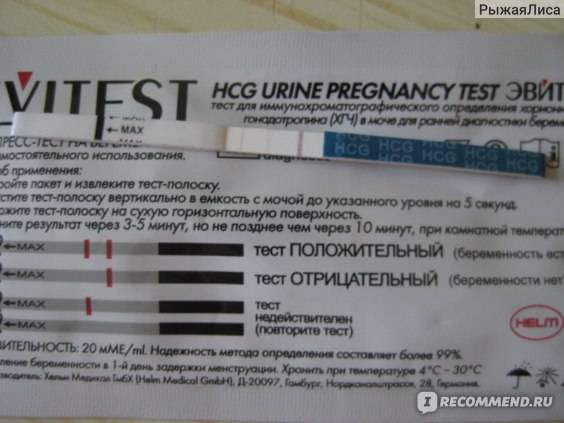
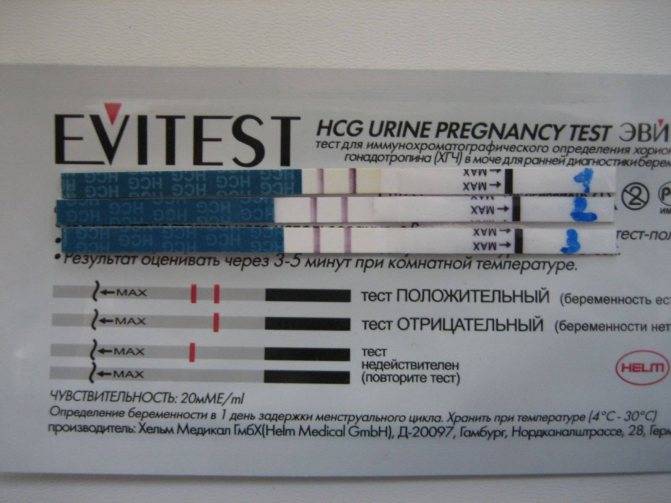
Излитие околоплодных вод
При обнаружении водянистых выделений на любом сроке тоже необходимо в самое ближайшее время проконсультироваться с врачом. Это может быть признаком преждевременного излития вод. При доношенной беременности чаще всего в течение 12 часов после излития вод начинаются регулярные схватки. В период от излития околоплодных вод до начала родовой деятельности необходимо находиться под присмотром врача: провести УЗИ, регулярно оценивать состояние плода на основании данных кардиотокограммы (КТГ) и качества подтекающих околоплодных вод, контролировать температуру тела, следить за развитием регулярной родовой деятельности.
При отсутствии родовой деятельности в течение 12 часов врач принимает решение о методе родовозбуждения, так как длительный безводный промежуток чреват инфицированием полости матки и другими осложнениями.
Но за водянистыми выделениями могут маскироваться и половые инфекции, кольпиты и нарушения нормальной флоры влагалища. В таких случаях врач берет анализы и обязательно назначает лечение, так как инфекция может проникнуть к ребенку.
На каком сроке гинеколог может определить беременность
Если производители высокочувствительных домашних тестов на определение беременности утверждают, что их приспособления с легкостью покажут достоверный результат уже через 10 дней после зачатия, то врачи такие заявления не делают. Дело в том, что определить беременность до задержки путем осмотра на гинекологическом кресле не сможет ни один самый высококвалифицированный врач. Объясним почему.
Как только состоялось зачатие, оплодотворенная яйцеклетка начинает свой тернистый путь к маточной полости, чтобы достигнув ее, надежно туда имплантироваться. На это нужно время: для достижения поставленной цели яйцеклетке понадобится около недели. А учитывая то, что зачатие наступает в период овуляции (это примерно середина цикла), внедрение зиготы в маточную полость состоится незадолго до начала предполагаемых месячных. В это время гормональная перестройка только начинается, она слишком незначительна, чтобы это было заметно.
С того момента, как имплантация состоялась, вся репродуктивная система женщины начинает «работать» в измененном режиме: постепенно меняется форма, размер и цвет половых губ, матки и т.д.
По этим признакам гинеколог и определяет наступившее зачатие, это обычно происходит уже после задержки. Соответственно, чем больше срок беременности, тем большие изменения может увидеть врач. Деликатный осмотр на кресле на раннем сроке беременности, вопреки распространенному мнению, не может навредить будущему эмбриону. Но перед осмотром нужно сказать доктору о своих подозрениях, чтобы он был предельно осторожен!
Как проходит первый осмотр у гинеколога?
При первом посещении гинеколог проводит стандартный осмотр и заводит карту. Также доктор беседует с беременной, тем самым собирая анамнез: расспрашивает о перенесенных ранее заболеваниях и операциях, об условиях работы, образе жизни, наличии вредных привычек и т.д. Доктору понадобятся сведения практически обо всем происходящем в вашей жизни – это поможет ему определиться с планом ведения беременности и дать вам необходимые рекомендации, которых нужно придерживаться.
Также доктор измеряет рост, вес и размер таза беременной, производит замер температуры и артериального давления.Производиться также внешний осмотр беременной и осмотр на гинекологическом кресле.
В конце приема доктор выпишет направления на анализы и ультразвуковое исследование, которое поможет определить, где закрепился плод.
Если у вас не первая беременность, она протекает хорошо и вас ничего не беспокоит, то можно не торопиться с обращением в женскую консультацию. Однако если вы беременны в первый раз или до этого у вас были проблемы с зачатием или вынашиванием ребенка – при обнаружении беременности следует сразу же обратиться к гинекологу.
Когда к гинекологу после рождения ребёнка?
Если роды прошли естественным путем и никаких осложнений не возникло, идти к врачу рекомендуется через 8 недель после рождения малыша. Наличие лохий – не повод для того, чтобы откладывать посещение гинеколога. Если накладывались швы либо родовой процесс сопровождался различными дополнительными действиями врачей, обращаться к специалисту нужно через 14-21 дней после появления ребенка на свет. После первого визита врач определяет оптимальное время следующих посещений с учетом индивидуальных особенностей.
Если роды происходили путем кесарева сечения, обращаться к врачу нужно с учетом иных рекомендаций. Самостоятельное перемещение женщины после рождения ребёнка в таком случае возможно через 6-12 часов. Однако проходить гинекологический осмотр в случае нормального заживления швов необходимо через 30 дней. Гинеколог проверяет процесс рубцевания полости матки и осматривает половые органы.
Каждый случай индивидуален, поэтому сроки могут отличаться. У некоторых женщин наблюдаются проблемы со швами, другие проходят кесарево сечение не первый раз. В связи с этим в процессе выписки из роддома специалист определяет оптимальную дату следующего осмотра.
Когда пойти к гинекологу после долгой задержки?
Нормой считается задержка менструации до семи дней, более длительная задержка является признаком патологии. Если у женщины произошла длительная задержка менструального цикла, при этом тест на беременность и анализ крови на ХГЧ показывают отрицательный результат, необходимо как можно скорее записаться к врачу.
Гинеколог проведет осмотр и УЗИ малого таза для исключения внематочной беременности, а также для выявления причины, вызвавшей задержку. Не стоит откладывать визит к врачу, особенно если долгие задержки возникали не один раз. Это может быть признаком серьезной патологии или гормонального сбоя, который требует лечения.
Как проходит обследование при беременности ранних сроках
При постановке на учет, и еще несколько раз за все время беременности врач обязательно проводит осмотр в гинекологическом кресле с помощью специальных зеркал. Процедура не очень приятная, но если вы расслабитесь, то дискомфорта не почувствуете.

Что позволяет выявить гинекологический осмотр
- Гинеколог осматривает внешнее состояние половых органов, затем вводит зеркала для осмотра состояние влагалища, шейки матки внутри. Это позволяет выявить очаги воспаления, эрозии, наличие полипов и других новообразований.
- Врач осматривает состояние наружного зева матки, по внешнему виду можно определить риск возможной угрозы выкидыша, выявить истмико-цервикальную недостаточность.
- Гинеколог оценивает характер влагалищных выделений – примеси крови свидетельствуют о сильном воспалительном процессе, возможной угрозе прерывания беременности, гнойные, пенистые выделения свидетельствуют о половых инфекциях.
- Обязательно берут мазки на флору с поверхности влагалища, цервикального канала, влагалища для выявления патогенных микроорганизмов, воспалительных процессов, половых инфекций.
- Врач берет образцы материала с поверхности шейки матки и свода влагалища для цитологического исследования – этот метод диагностики позволяет выявить наличие раковых клеток, определить гормональный статус.
- После осмотра при помощи зеркал гинеколог проводит исследование руками для определения положения и размера матки, оценки состояния яичников, шейки матки и маточных труб.
- Помимо осмотра и сбора анамнеза, при первом посещении измеряют вес, рост, размер таза, фиксируют артериальные показатели, проводят пальпацию молочных желез.
После первого осмотра гинеколог определяет срок беременности и предполагаемую дату родов, в дальнейшем проводит оценку самочувствия мамы, контролирует развитие плода.
Помните, любые обследования у гинеколога абсолютно безопасны, не причиняют вреда вашему здоровью, не могут стать причиной выкидыша, никак не влияют на развитие плода. Все сложные исследования проводят только после вашего письменного соглашения.
Правильные сроки обследования
Впервые плодное яйцо при правильном его расположении внутри матки начинает определяться при прохождении УЗИ лишь с 5 недели беременности. Имеется в виду пятая акушерская неделя, которая соответствует 3 неделе после предполагаемого зачатия. Вы помните дату начала последней менструации? Отсчитайте от нее ровно пять недель, и записывайтесь к специалисту ультразвуковой диагностики.
На обследовании можно установить не только, беременны ли вы, но и нормальна ли ваша беременность, не является ли она внематочной, замершей.
К гинекологу нужно идти еще позднее, поскольку физиологические изменения, которые указывают на наступление «интересного» положения, требуют времени.

В кабинете вас ждет обычный гинекологический осмотр на кресле. Если вы беременны, то уже через пару недель после начала задержки доктор может определить:
- небольшой рост размера матки и изменение ее формы;
- умеренная отечность половых губ и изменение их окраса на синеватый по причине усиленного кровоснабжения.
Изменения, которые в итоге и заметит врач, начинаются сразу после имплантации, но заметными они становятся постепенно. О каких признаках речь? В первую очередь оценивают внешний вид наружных половых губ, потом при помощи гинекологического зеркала осматривают шейку матки. Если беременность есть, то она тоже незначительно отечна, а центр ее смещен.
Двуручное исследование матки отображает довольно характерную картину — стенки матки более мягкие, чем у небеременных женщин. Матка становится более похожей по форме на шарик, тогда как при отсутствии беременности она имеет форму груши.
Так называемый акушерский признак Русина — повышенная подвижность шейки матки при ощупывании — тоже признак, которому доверяют акушеры. Размягчение перешейка происходит при воздействии прогестерона. А самая мягкость шейки носит название признака Гуделла. После 7 акушерских недель определяется небольшая асимметрия матки — угол, в котором прикрепился плод, начинает немного выпирать. Это признак Пискачека.

Когда идти к врачу после положительного теста на беременность?
Если после задержки тест показал наличие беременности, сразу обращаться к гинекологу не нужно. Проходить осмотр в кресле на ранних сроках нежелательно, поскольку это может прервать беременность. Такие случаи встречаются крайне редко и сопровождаются предрасположенностью женщины, однако риск неоправдан, поэтому лучше отложить визит на несколько недель.
Идти к врачу можно на сроке 9-12 недель. Если же у кого-то из вашей семьи были ситуации с внематочной беременностью, рекомендуется пройти ультразвуковое исследование. Оно сможет подтвердить наличие плодного яйца в матке и исключить вероятность внематочной беременности.
Третий и четвертый плановый осмотры у гинеколога-акушера
Через 6-8 месяцев мама с ребенком проходят третий плановый осмотр. Даже если пациентка чувствует себя хорошо и ребенок после родов нормально развивается, следует прийти на прием к врачу, чтобы оценить состояние шейки матки (требуется ли лечение шейки матки после родов, чтобы обсудить восстановление менструального цикла, вопросы конрацепции и планирования последующей беременности.
Четвертый плановый визит назначен на 12 месяц после появления малыша на свет. Кроме консультации у акушера-гинеколога, нужно УЗИ молочных желез и органов малого таза. По результатам анализов можно судить, насколько организм пришел в норму.
Правильные сроки обследования
Впервые плодное яйцо при правильном его расположении внутри матки начинает определяться при прохождении УЗИ лишь с 5 недели беременности. Имеется в виду пятая акушерская неделя, которая соответствует 3 неделе после предполагаемого зачатия. Вы помните дату начала последней менструации? Отсчитайте от нее ровно пять недель, и записывайтесь к специалисту ультразвуковой диагностики.
На обследовании можно установить не только, беременны ли вы, но и нормальна ли ваша беременность, не является ли она внематочной, замершей.
К гинекологу нужно идти еще позднее, поскольку физиологические изменения, которые указывают на наступление «интересного» положения, требуют времени.

В кабинете вас ждет обычный гинекологический осмотр на кресле. Если вы беременны, то уже через пару недель после начала задержки доктор может определить:
- небольшой рост размера матки и изменение ее формы;
- умеренная отечность половых губ и изменение их окраса на синеватый по причине усиленного кровоснабжения.
Изменения, которые в итоге и заметит врач, начинаются сразу после имплантации, но заметными они становятся постепенно. О каких признаках речь? В первую очередь оценивают внешний вид наружных половых губ, потом при помощи гинекологического зеркала осматривают шейку матки. Если беременность есть, то она тоже незначительно отечна, а центр ее смещен.
Двуручное исследование матки отображает довольно характерную картину — стенки матки более мягкие, чем у небеременных женщин. Матка становится более похожей по форме на шарик, тогда как при отсутствии беременности она имеет форму груши.
Так называемый акушерский признак Русина — повышенная подвижность шейки матки при ощупывании — тоже признак, которому доверяют акушеры. Размягчение перешейка происходит при воздействии прогестерона. А самая мягкость шейки носит название признака Гуделла. После 7 акушерских недель определяется небольшая асимметрия матки — угол, в котором прикрепился плод, начинает немного выпирать. Это признак Пискачека.

Как определить пол ребенка на раннем сроке?
Следующий вопрос, который волнует будущих родителей, конечно же связан с полом ребенка. Папы хотят мальчиков, мамы девочек, ну а точно сказать может только врач, проводящий УЗИ. На сроке в 12 недель делают скрининг, который так же включает УЗИ — по его результатам врач уже может предположительно назвать пол ребенка. Более точное исследование в 20 недель позволит узнать пол ребенка безошибочно.
Также существуют различные способы определения пола:
- по обновлению крови у отца и матери, у мужчин кровь обновляется реже
- по таблице Ванги, зная месяц зачатия и возраст матери
- японские таблицы определения пола ребенка по месяцу зачатия и возрасту матери и отца

Постоянное посещение гинеколога не входит в список любимых женских задач, но именно на одном из приемов можно услышать заветные и желанные слова, с которых начинается новый жизненный этап. Заботясь о своем здоровье, вы думаете и своих будущих детях
Поэтому не пропускайте плановые приемы и обратите внимание на постоянство цикла. Здоровья вам и вашим детям!
Что взять с собой на гинекологический осмотр?
Если вы отправляетесь на визит впервые, понадобятся паспорт и медицинская карта. Также возьмите полотенце, стерильные перчатки и пеленку, которую надо будет подстелить на кресло. Набор инструментов у врача есть.
В продаже также представлены готовые наборы для гинекологического осмотра, которые включают в себя следующие компоненты:
- стерильные перчатки;
- перчатки одноразовые;
- стекло для нанесения биологического материала;
- одноразовое влагалищное зеркало из пластика (в случае его отсутствия врач воспользуется металлическим зеркалом, которое проходит стерилизацию).
Данный набор является стандартным, но есть и другие комплекты со шпателем Эйера и ложкой Фолькмана. Перед визитом к врачу обязательно следует провести гигиенические процедуры.
Гестоз беременных
Частым осложнением второй половины беременности является гестоз. Проявляться он может отеками разной степени, повышением артериального давления (АД), изменениями в анализе мочи, биохимическом и клиническом анализах крови. Повышение АД иногда сопровождается головной болью, особенно локализующейся в затылочной области, головокружением, появлением «мушек» перед глазами, тошнотой или рвотой. Любое изменение самочувствия, особенно если ранее врачом были выявлены признаки гестоза, требует контрольного измерения артериального давления.
Иногда резкое ухудшение течения гестоза может привести к досрочному родоразрешению, так как при повышении давления страдает не только сердце, почки и головной мозг матери, но и резко сокращается приток крови к плаценте и ребенку, из-за чего малыш может испытывать кислородное голодание. Задача врача — вовремя обнаружить угрозу здоровью матери или плода и провести соответствующее лечение либо определиться с тактикой родоразрешения.
При повышенном значении АД и плохом самочувствии даже при постоянном приеме препаратов для снижения давления необходимо немедленно вызвать «скорую помощь».
Когда идти к гинекологу после получения положительного результата теста на беременность?
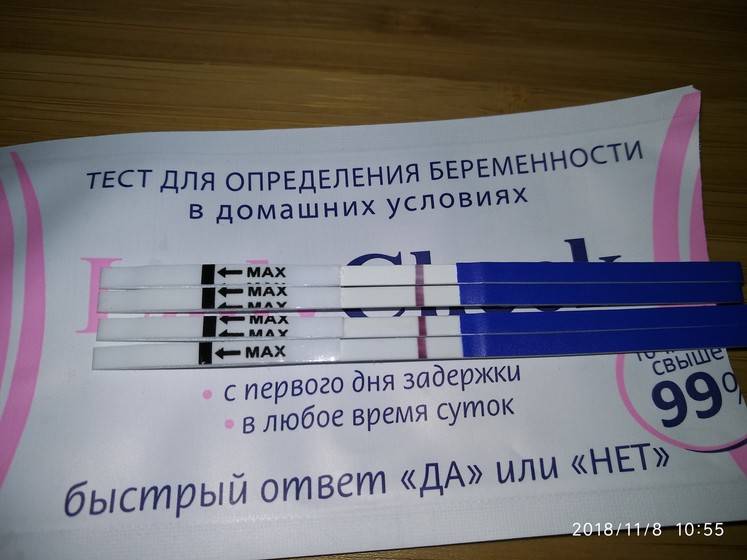
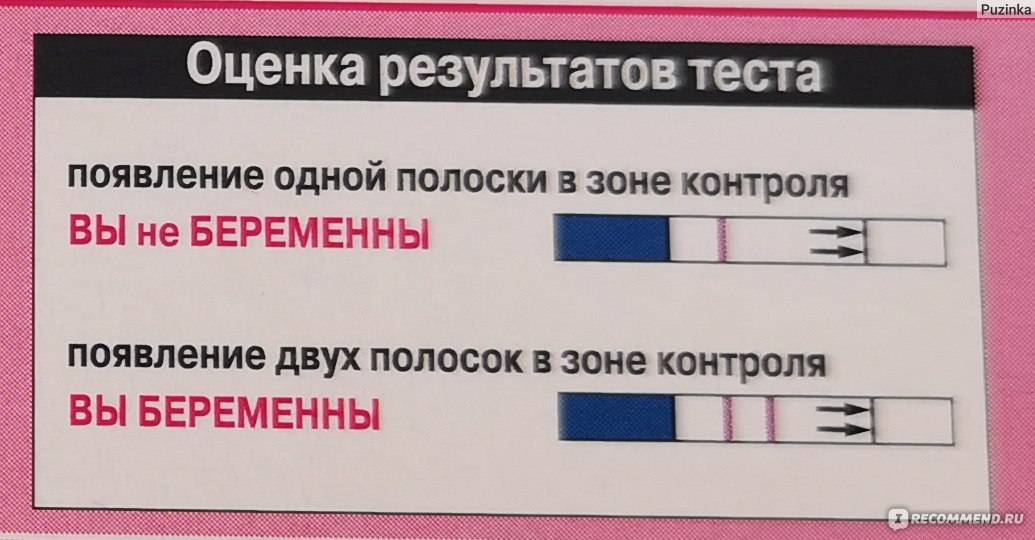
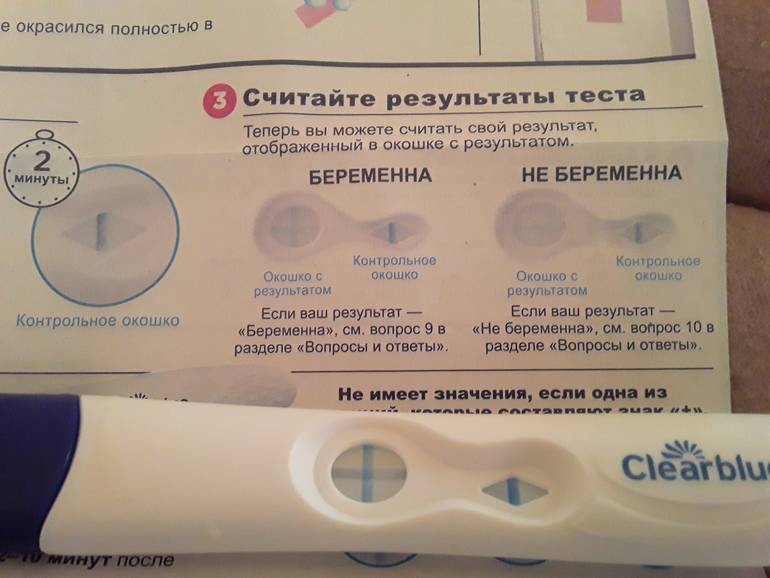
После того как тест показывает заветные две полоски, у женщины невольно возникает вопрос, а когда же нужно идти к доктору, вставать на учет и сдавать анализы. Сразу после теста делать этого точно не стоит — чтобы подтвердить наличие беременности, врачу нужны особые признаки, и полосатым тестом его не убедить.
Что важно для врача?
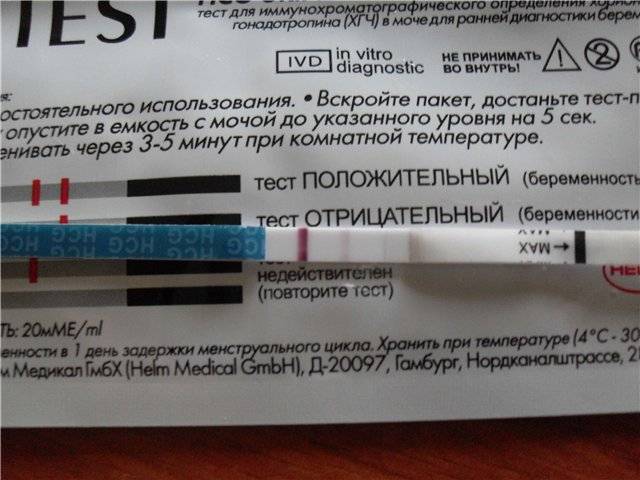
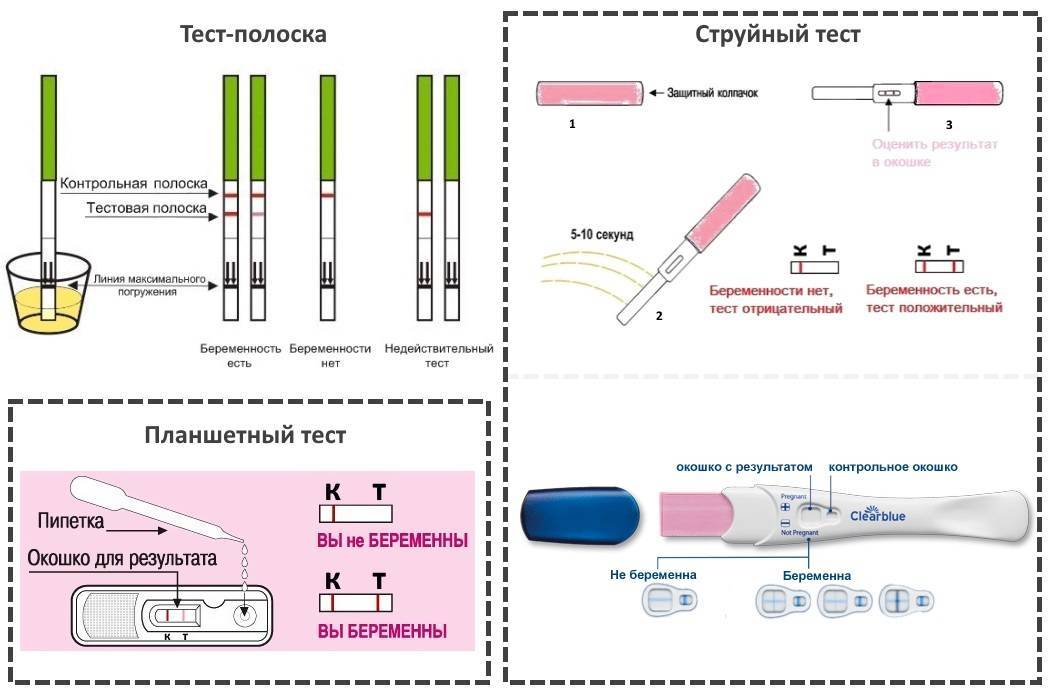
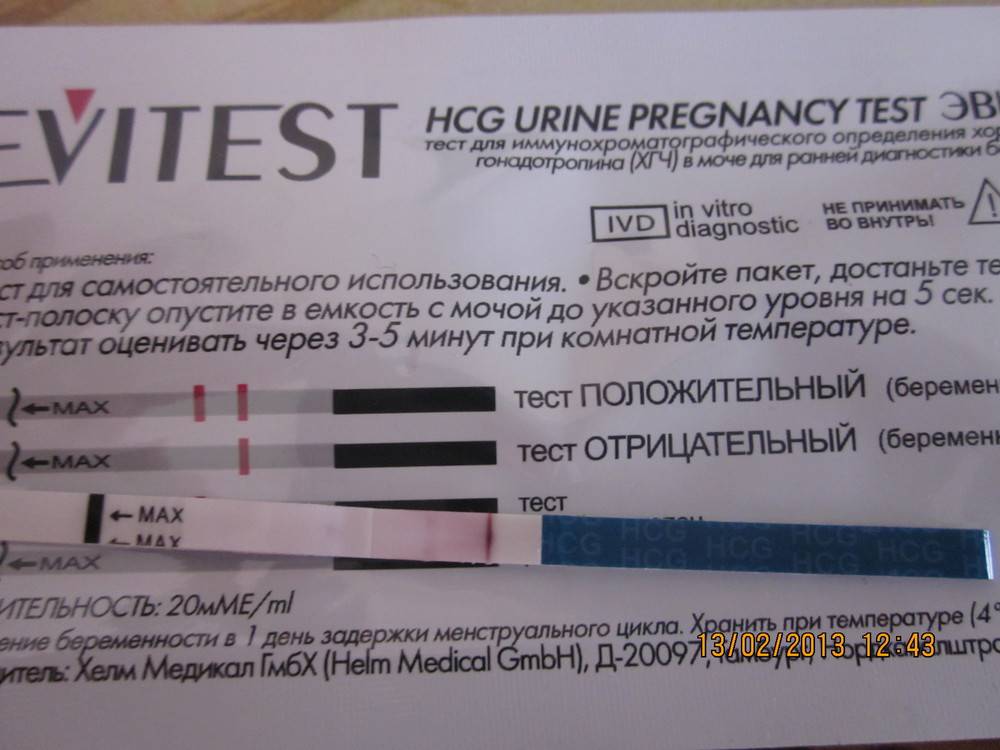
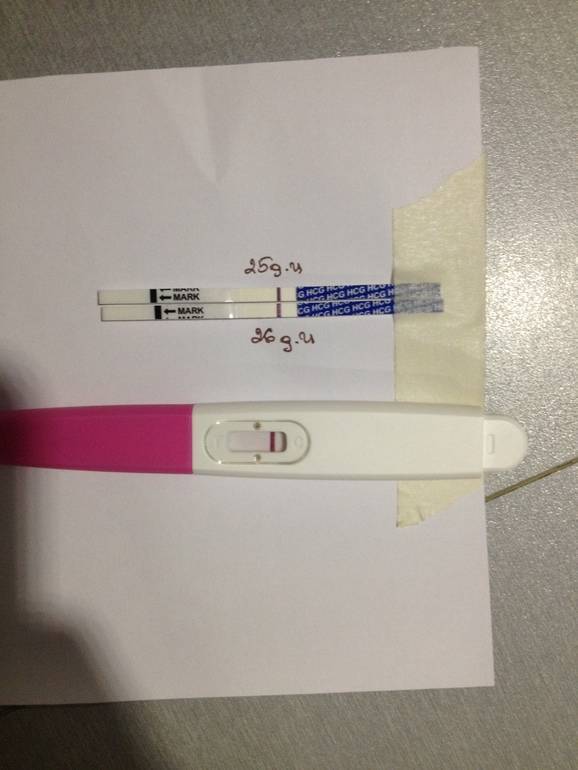
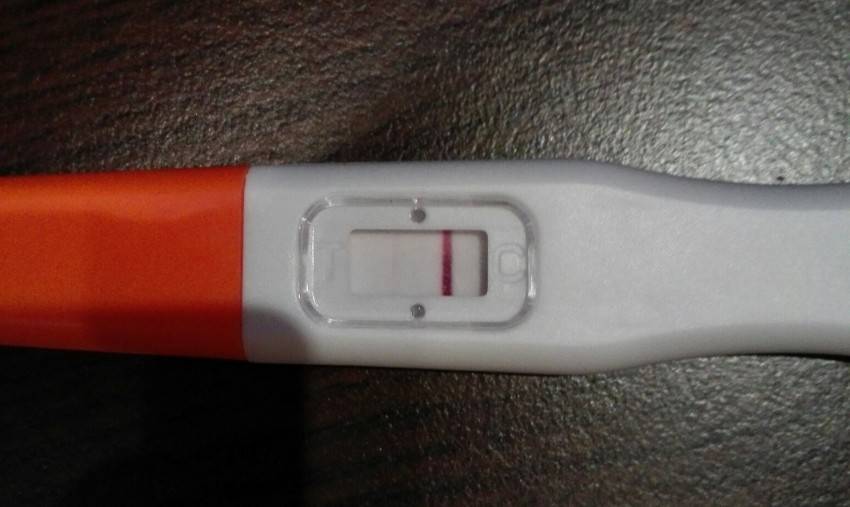
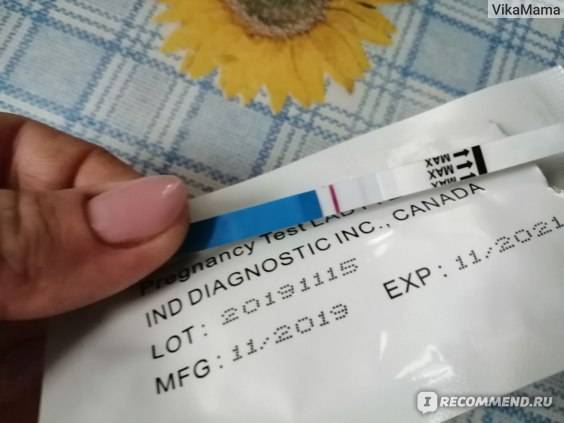
Допустим, вы совершенно уверены в беременности, есть и тошнота, поменялись вкусы и запахи, и в довершение всего тест показал положительный результат. Тесту можно верить. Он определяет присутствие в моче гормона ХГЧ, который начинает продуцироваться приблизительно через неделю после зачатия ворсинками хориона, которыми зародыш крепится к стенке матки. Таким образом, положительный тест — это присутствие ХГЧ, и вас можно поздравить.
Но пора ли идти к врачу? Нет. Ни при стандартном гинекологическом осмотре, ни на УЗИ в первые дни задержки менструации ничего не будет видно.

Для гинеколога важно получить достоверные признаки беременности, чтобы поставить вас на диспансерный учет, выдать обменную карту и начать наблюдать уже в новом статусе будущей мамы. Ни полосатый тест, ни ваши субъективные ощущения (тошнит, болит, колет, тянет), ни даже задержка менструации достоверными акушерскими признаками не считаются
Тест может быть ошибочным, тошнить может при отравлении, а месячные могут отсутствовать при гормональном нарушении или при любом другом недуге органов репродуктивной системы.
Для гинеколога важны две вещи:
- наличие подтверждения УЗИ;
- наличие объективных акушерских признаков.
Правильные сроки обследования
Впервые плодное яйцо при правильном его расположении внутри матки начинает определяться при прохождении УЗИ лишь с 5 недели беременности. Имеется в виду пятая акушерская неделя, которая соответствует 3 неделе после предполагаемого зачатия. Вы помните дату начала последней менструации? Отсчитайте от нее ровно пять недель, и записывайтесь к специалисту ультразвуковой диагностики.
На обследовании можно установить не только, беременны ли вы, но и нормальна ли ваша беременность, не является ли она внематочной, замершей.
К гинекологу нужно идти еще позднее, поскольку физиологические изменения, которые указывают на наступление «интересного» положения, требуют времени.

В кабинете вас ждет обычный гинекологический осмотр на кресле. Если вы беременны, то уже через пару недель после начала задержки доктор может определить:
- небольшой рост размера матки и изменение ее формы;
- умеренная отечность половых губ и изменение их окраса на синеватый по причине усиленного кровоснабжения.
Изменения, которые в итоге и заметит врач, начинаются сразу после имплантации, но заметными они становятся постепенно. О каких признаках речь? В первую очередь оценивают внешний вид наружных половых губ, потом при помощи гинекологического зеркала осматривают шейку матки. Если беременность есть, то она тоже незначительно отечна, а центр ее смещен.

Двуручное исследование матки отображает довольно характерную картину — стенки матки более мягкие, чем у небеременных женщин. Матка становится более похожей по форме на шарик, тогда как при отсутствии беременности она имеет форму груши.
Так называемый акушерский признак Русина — повышенная подвижность шейки матки при ощупывании — тоже признак, которому доверяют акушеры. Размягчение перешейка происходит при воздействии прогестерона. А самая мягкость шейки носит название признака Гуделла. После 7 акушерских недель определяется небольшая асимметрия матки — угол, в котором прикрепился плод, начинает немного выпирать. Это признак Пискачека.

Опасен ли осмотр?
Сложно сказать, откуда взялся миф об опасности гинекологического осмотра на раннем сроке беременности, но именно ему почему-то верят многие женщины и стараются отложить визит к врачу как можно дольше. Опасность мнимая, ее на самом деле нет. Врач во время инструментального и двуручного исследования не делает ничего такого, что может привести к выкидышу или другим негативным последствиям.

А как же розовые, кровянистые или другие ненормальный выделения после осмотра, спросите вы? Да просто слизистые влагалища с наступлением беременности под действием прогестерона становятся более рыхлыми и лучше снабжаются кровью. А потому их появление после осмотра — не более, чем микротравмы сосудов слизистой оболочки. Это состояние неопасно, не приводит к выкидышу, не влияет на частоту возникновения осложнений при беременности.
Не стоит откладывать визит к врачу слишком на большой срок. Многие анализы и обследования именно на раннем сроке имеют большую ценность и информативность.

Как часто необходимо посещать акушера-гинеколога
Частота посещений врача акушера-гинеколога зависит от срока беременности.
- На ранних сроках врача необходимо посещать приблизительно раз в месяц.
- Начиная со второго триместра, посещать акушера желательно раз в две недели.
- За месяц до родов к врачу на осмотр нужно ходить еженедельно.
Во время посещений врач проводит необходимую диагностику, включая анализы на генетические заболевания и УЗИ, корректирует сроки родов и, что очень важно, отслеживает жизнеспособность плода. Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Как гинеколог может определить беременность до задержки?
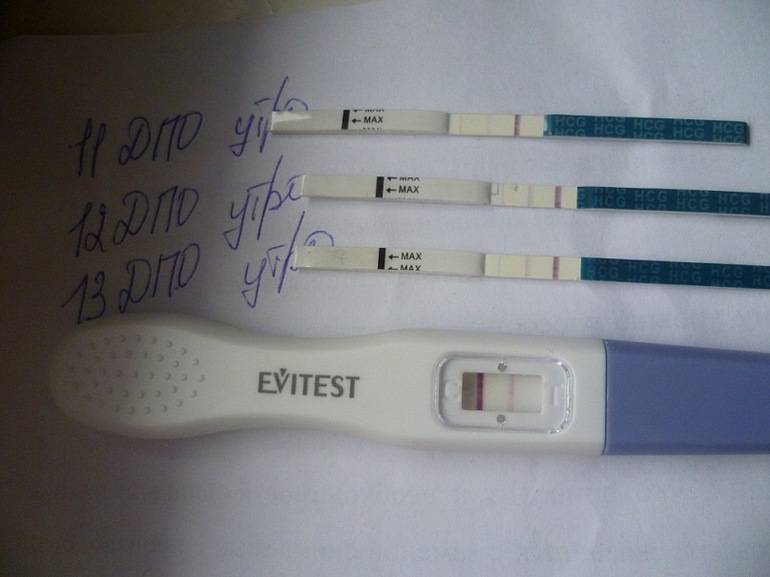
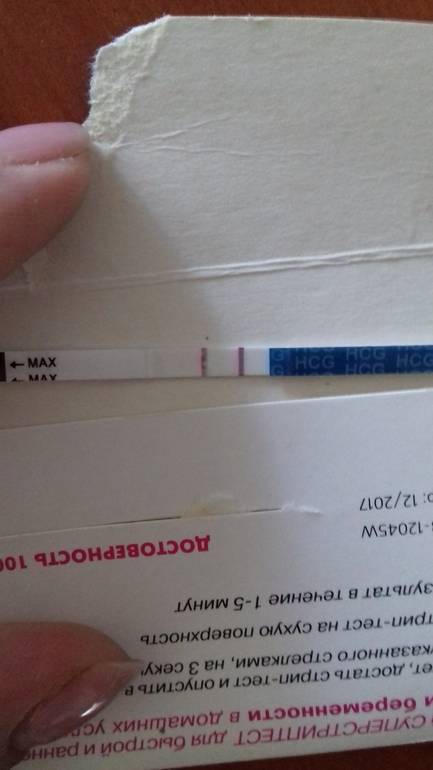
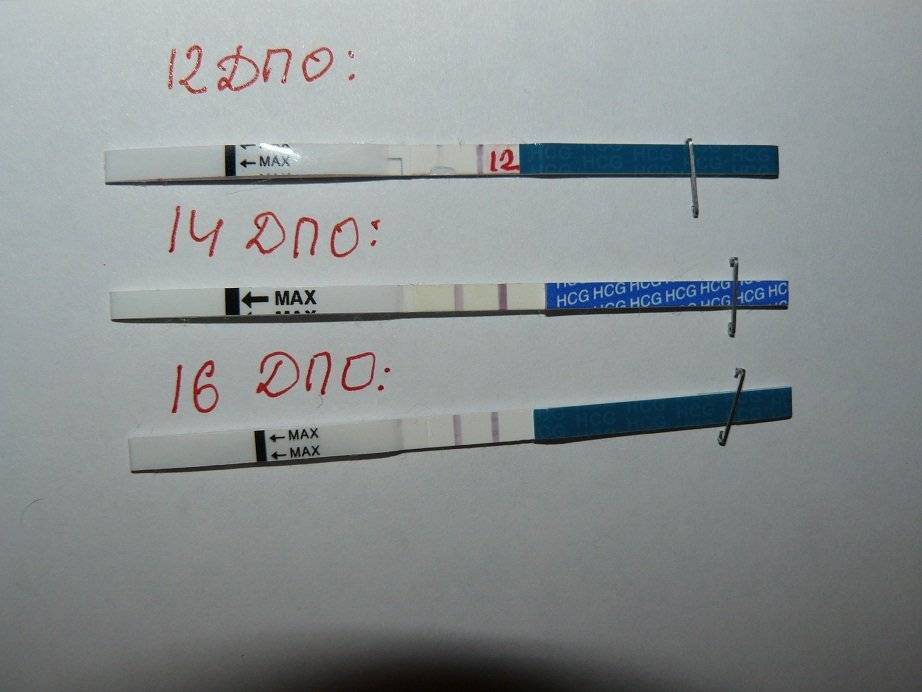
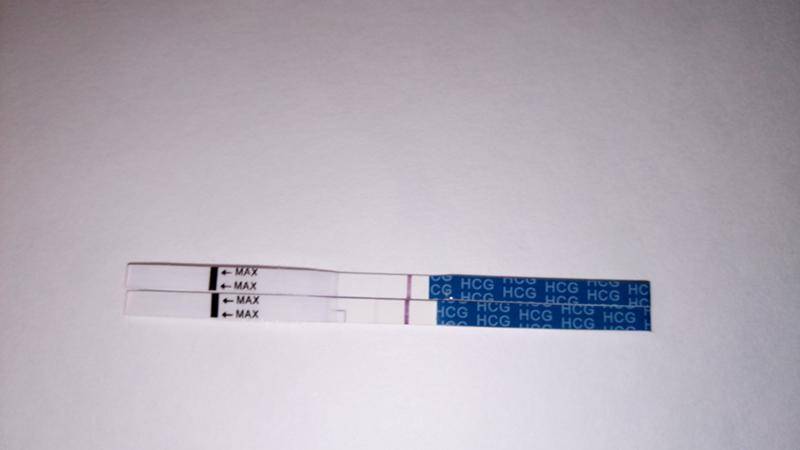
Другой способ выявления беременности основывается на измерении уровня хорионического гонадотропина (ХГЧ) в крови. Уже на 6 -8 день после зачатия, то есть за 5-10 дней (в зависимости от цикла) до задержки, уровень ХГЧ в крови резко возрастает. При этом, если беременность многоплодная, уровень ХГЧ нарастает в несколько раз быстрее.
ХГЧ будет расти постоянно до 8-9 акушерской недели беременности, затем постепенно значение вернется к норме. Именно этот гормон отвечает за нормальное развитие беременности в первом триместре, он образуется плацентой, поэтому ни в каком другом случае, кроме беременности, не образуется.
- не беременные женщины – ХГЧ = 0-5 мЕд/мл
- через 5-14 дней от зачатия — ХГЧ= 25-150 мЕд/мл
- через 15- 21 день после зачатия — ХГЧ= 100-4870 мЕд/мл
На точность результата на уровень ХГЧ в крови могут повлиять различные факторы, среди которых:
- прием гормонов
- наличие ХГЧ после прошлой беременности
- токсикоз
- гестоз
- многоплодная беременность
- сахарный диабет
- и пр.
Процесс оформления в ЖК
Беременная женщина имеет право обратиться не только в городскую поликлинику по месту прописки, но и прикрепиться к любой другой – по желанию. Удобное расположение – немаловажный критерий, так как к врачам придётся наведываться регулярно. Кроме того, можно выбрать «своего врача», знакомого или по рекомендации, и встать на учёт в его поликлинике. Перед тем, как записаться к гинекологу, нужно будет прикрепиться к ЖК – принести полис ОМС и паспорт, написать заявление.
Государственные поликлиники работают по участковому принципу, когда за каждым доктором закреплён определённый участок. Беременную направляют к «её» врачу. Но она может выбрать гинеколога самостоятельно и наблюдаться у него (с согласия доктора). Пациент имеет право поменять врача во время беременности в случае отсутствия взаимопонимания и других причин.
Когда гинеколог проведёт первичный осмотр, женщина ещё раз пишет заявление (на имя заведующей ЖК), а гинеколог заводит амбулаторную карту, которая хранится у него в кабинете
Важно собрать анамнез, выяснить, какие заболевания (наследственные и хронические) имеются у будущей мамы, были ли проблемы с ведением беременности в прошлом (аборты, выкидыши) и так далее. К карте женщина прилагает необходимые документы и их копии:
- паспорт;
- полис ОМС, дающий право на получение бесплатной медицинской помощи;
- карточка пенсионного страхования СНИЛС.
Как и почему изменилась медицинская поддержка матерей
Всемирная организация здравоохранения и Американская коллегия акушеров и гинекологов все чаще поднимают вопрос важности грамотного медицинского наблюдения за женщиной в послеродовом периоде. Специалисты настаивают на пересмотре врачебной поддержки матерей: это должен быть процесс, а не событие
Поэтому современное медобслуживание существенно отличается от того, которое получали наши матери и бабушки.
Долгое время считалось, что визита к акушеру-гинекологу раз в 6 недель достаточно. Для экстренных ситуаций была предусмотрена телефонная связь с лечащим врачом. Экстренными признавались ситуации, угрожающие жизни матери: кровотечения, которые невозможно остановить, сильные боли в животе и прочее. Если женщина сталкивалась с такой ситуацией, ей предлагалось набрать врача и согласовать с ним дальнейшие действия: возможно, специалист порекомендует госпитализацию.
Сейчас специалисты настаивают, что вопросы послеродового наблюдения нужно обсуждать еще до родов. Образ жизни, график матери сильно изменится после появления малыша, она должна быть готова к этому. Многих проблем можно избежать, если предупредить о них заранее или хотя бы оговорить вероятность их появления: молодые мамы часто замалчивают тревожные симптомы, которые испытывают, потому что не считают их существенными или думают, будто не стоит лишний раз жаловаться.
Акушер-гинеколог должен подготовить роженицу к родительству, объяснить азы заботы о собственном здоровье и здоровье малыша. Пациентка должна заранее понимать, к какому врачу обращаться после родов, в каких ситуациях это необходимо.
Диеты и детский гинеколог
Казалось бы, диетология и правильное питание мало пересекаются со сферой детской гинекологии. Но на самом деле повсеместное увлечение молодых девушек диетами и доведение себя до «идеала» с непременно худощавым телосложением часто выливается в недоедание, которое очень опасно для растущего организма.
Недостаточная масса тела отрицательно влияет на функционирование репродуктивной системы и может привести к гормональному сбою и нарушениям в развитии внутренних половых органов. И то, и другое — прямой путь к появлению проблем с либидо и возможностью выносить и родить ребенка
Поэтому так важно родителям вовремя заметить проблемы и не только помочь дочери наладить режим питания, но и обратиться к детскому гинекологу
Как часто нужно посещать врача?
В кабинете гинеколога, к которому ходит женщина, имеется картотека, где хранятся все амбулаторные карты беременных. Доктор отслеживает, кроме того, по компьютерной базе, когда и какая пациентка приходит на приём. Если нет отклонений, посещать гинеколога придётся каждые 2-3 недели. Плюс к этому, регулярно сдавать анализы (крови, урины), проходить консультации специалистов.
Ситуацию осложняет возможная несовместимость резус-факторов матери и ребёнка, тогда необходимо сдавать кровь на определение антител не реже раза в месяц (раз в 4-2 недели в зависимости от срока). Будущей матери придётся побегать, но всё делается ради здоровья малыша и самой женщины. Чем раньше удастся диагностировать возможную проблему, тем быстрее её устранят.

Когда идти к гинекологу после проведения назначенного лечения?
Как правило, врач назначает дату повторного визита сам, в зависимости от вида заболевания и способа его лечения. Например, если у женщины было инфекционное заболевание, для лечения которого использовались антибиотики, не имеет смысла идти к врачу раньше, чем через две недели после окончания лечения.
Это связано с тем, что для сдачи повторного анализа необходимо, чтобы прошло 10-14 дней после окончания приема антибактериальных препаратов. В противном случае анализ будет неинформативен. Если лечение не действует и женщина продолжает ощущать симптомы заболевания, следует пойти к врачу раньше назначенной даты, чтобы скорректировать лечение.
Обязательно ли идти к гинекологу девственнице?
Бытует ошибочное мнение, что девственницам нечего делать в кабинете у гинеколога. Такое мнение, к сожалению, привело уже не одну юную особу к серьезным гинекологическим заболеваниям в тяжелой форме. Как уже было отмечено, первый осмотр гинеколога рекомендуется проводить в 14–15 лет. Именно в этом возрасте есть возможность исправить всевозможные аномалии развития половой системы девочек. Бывают случаи, когда девственницы впервые обращаются за консультацией в 19–20 лет, надеясь на свою «чистоту», а момент уже утерян.
Поэтому посещение гинеколога необходимо и девственницам. Если же боязнь вызвана самой процедурой, то это не больно, а врач берет мазок и осматривает влагалище без ущерба для девственной плевы.
Анализы при беременности
Чтобы подтвердить наличие беременности, нужно будет сдать анализ крови на хорионический гонадотропин человека (сокращенно ХГЧ). Его могут назначить вскоре после визита к гинекологу или перенести на более поздний период, ближе к тому времени, когда будет проводиться ультразвуковая диагностика.
УЗИ делают на 11-12 неделе. На этом сроке уже отчётливо виден плод. Можно точно определить его местоположение. Если диагностируется внематочная беременность, то её прерывают. На этих сроках ещё возможно обойтись без хирургического вмешательства.
Кроме этого, после УЗИ придётся сдать кровь на содержание определённых видов белков. Это позволит на ранних сроках диагностировать наличие или отсутствие пороков, отклонений в развитии плода.
Будущей маме нужно будет в начале беременности посетить, помимо гинеколога, нескольких специалистов: ЛОРа, окулиста, терапевта. Повторный визит потребуется ближе к родам. В некоторых случаях эти специалисты могут дать рекомендацию к проведению кесарева сечения (например, окулист будет настаивать на операции, когда у женщины установлена сильная близорукость, проблема с глазным дном или сетчаткой).
Повторно сдавать анализы и проходить УЗИ придётся на 21-23 и 31-33 неделях. Если беременность протекает нормально, то много времени находиться в больницах не придётся, будет достаточно нескольких визитов к различным специалистам.
Женщине необходимо подготовиться в первую очередь морально как к самой беременности, так и к будущему материнству. Только такой трезвый и рассудительный подход к делу поможет избежать множества проблем.
Когда девушка видит на тесте для определения беременности две полоски, она понимает, что беременна. В голове появляется сразу столько важных вопросов по поводу нового образа жизни, девушка начинает спрашивать себя о том, что можно делать, что нельзя. И самый непонятный и главный вопрос: «когда идти к врачу — я беременна!»
Как гинеколог определяет беременность?
Врач, который диагностирует беременность, называется гинеколог. На прием к нему необходимо записаться в поликлинике или женской консультации по месту жительства или же в медицинском центре. Выявить беременность может любой врач — гинеколог, а вот дальнейшее наблюдение за беременной осуществляет только врач, имеющий квалификацию акушер-гинеколог.

Согласно рекомендациям врачей, женщины должны посещать гинеколога не реже, чем 2 раза в год. Иногда, на одном из таких привычных походов вам могут преподнести неожиданную новость о том, что вы беременны.
Свой вывод врач основывает на следующих параметрах:
- Гинекологический осмотр позволяет выявить увеличена ли матка, увеличены ли яичники или один из них, изменения цвета влагалища и отечность половых губ
- Анализ крови на ХЧГ позволет оценить наличие беременности
- На УЗИ видно месторасположение плода

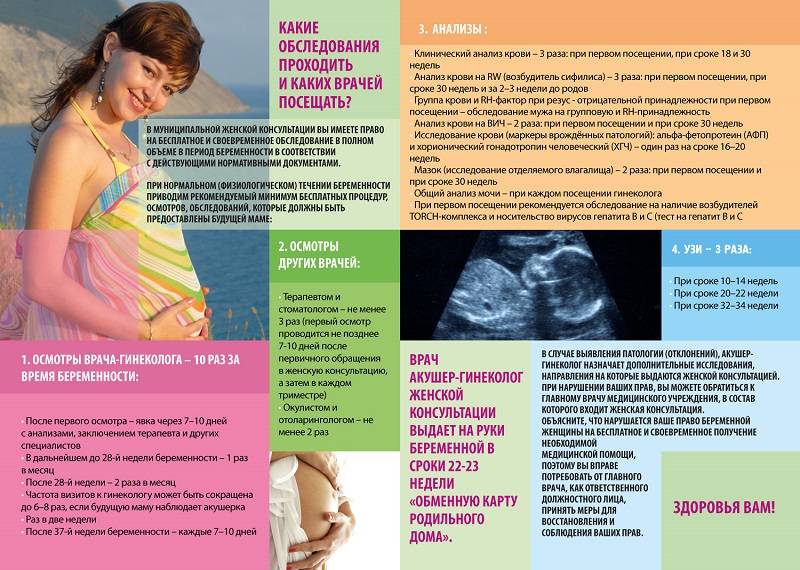
Осмотры врачами
|
Специалисты |
Кратность |
Для чего |
|
Акушер-гинеколог |
Не менее 7 раз в течение всей беременности. |
Осмотр с проведением измерений, оценка течения беременности, оценка состояния плода и здоровья беременной. |
|
Терапевт |
Первый раз — при постановке на учет, второй — в II или III триместрах. |
Определяет состояние здоровья матери и наличие у неё хронических заболеваний. При необходимости назначает лечение. |
|
Стоматолог |
Первый раз — при постановке на учёт, второй — во II или III триместрах. |
Осмотр, лечение кариозных зубов и воспаленных дёсен. |
|
ЛОР |
Один раз при постановке на учёт, далее — по необходимости |
Осмотр, лечение заболеваний ЛОР-органов. |
|
Окулист |
Не позднее 10 дней после первого обращения в ЖК. При хорошем зрении — один раз, отклонениях — чаще. |
При изменениях со стороны глаз врач может принять решение о проведении операции кесарева сечения. |
* осмотр эндокринолога необязателен, но рекомендуется;
* консультация генетика — по показаниям, подробнее — https://www.u-mama.ru/read/waiting/pregnancy/2055.html
* посещение других специалистов — по необходимости при наличии проблем со здоровьем.
 |
Становясь на учет у гинеколога, кроме стандартного объема исследований, вы получаете направления для посещения и врачей других специальностей. Подробнее о специалистах читайте далее. |
Вес и беременность
За счёт массы плода, околоплодных вод и плаценты за 9 месяцев при одноплодной беременности женщина набирает около 10-12 кг, двуплодной — 16-21 кг. Точный расчёт веса по неделям беременности проводит акушер-гинеколог при каждом посещении женщиной ЖК.
ВИЧ и беременность
Исследование на антитела к ВИЧ проводится: первый раз — при постановке на учет, при отрицательном результате повторно — в 28-30 недель. Женщинам из группы риска — в 36 недель.
При положительном ВИЧ-статусе женщину наблюдает акушер-гинеколог в ЖК по месту жительства и инфекционист территориального Центра по профилактике и борьбе со СПИДом. Решается вопрос об антиретровирусном лечении. Подробнее — https://www.u-mama.ru/read/waiting/7658.html
Резус-конфликт
Развивается, когда мама Rh–, а малыш Rh+ (резус наследуется от папы). Иммунная система мамы начинает вырабатывать А/Т, проникающие через плаценту и разрушающие клетки крови малыша.
Для диагностики в крови беременной определяются титры А/Т: до1:4 включительно — норма, 1:64, 1:128 и более — резус-конфликт.
Как часто выполняется исследование?
* При первой беременности: с 18-20 и до 30 недели —1 раз в месяц, с 30 до 36 недели — 2 раза в месяц, с 36 недели и до родов — 1 раз в неделю.
* При повторных беременностях А/Т начинают определять с 7-8 недели. Если титр до 1:4, исследование проводится как при первой беременности, высоких титрах — один раз в 1-2 недели.
Профилактика: женщине вводится антирезусный иммуноглобулин: первый раз — на сроке 28-32 недель, второй — сразу после родов.
P.S. Приведенная информация касается течения нормальной/физиологической беременности. При проблемах со здоровьем у будущей мамы, выявлении отклонений в течение беременности или патологий у плода, составляется индивидуальный план ведения женщины.
врач-ординатор детского отделения