Какую диагностику проводят при болях в промежности?
Нередко при возникновении болевой симптоматики в промежности пациент не знает, к какому именно врачу ему нужно обратиться. В первую очередь, следует записаться на приём к терапевту, который, в зависимости от ситуации, даст направление к , гинекологу, или хирургу. Методы проведения диагностики во всех случаях являются специфическими, основными из них являются следующие:
- опрос пациента с целью определения характера болей и наличия дополнительной симптоматики;
- физикальный осмотр у гинеколога или уролога;
- тщательный сбор анамнеза;
- общий и биохимический анализ крови;
- общий анализ мочи;
- бактериоскопия у женщин, мазок на флору из уретры у мужчин;
- рентгенография;
- ;
- кишечника;
- осмотр слизистой прямой кишки;
- компьютерная и магниторезонансная томография;
- рентгенография толстой кишки мочевого пузыря с введением в неё контрастного вещества.
Лечение
Первым делом необходимо выяснить причину возникновения таких неприятных ощущений. Для этого нужно обратиться к наблюдающему беременность акушеру-гинекологу для осмотра. Это поможет исключить такие опасные состояния как угрожающие преждевременные роды и острую патологию внутренних органов.
При подозрении на бедренную грыжу, варикозную болезнь, аппендицит или другие хирургические патологии нужно проконсультироваться с хирургом
Для предотвращения развития различных болей необходимо тщательно следить за своим здоровьем, а особенно это важно делать в период беременности. В это время нужно выполнять все рекомендации врача
Питание
 Для борьбы с дефицитом витаминов и минеральных веществ, включая кальций, а также с запорами нужно максимально упорядочить рацион и режим питания. Беременная женщина должна получать достаточное количество молочных и кисломолочных продуктов, сыра, свежих овощей и фруктов, богатых клетчаткой.
Для борьбы с дефицитом витаминов и минеральных веществ, включая кальций, а также с запорами нужно максимально упорядочить рацион и режим питания. Беременная женщина должна получать достаточное количество молочных и кисломолочных продуктов, сыра, свежих овощей и фруктов, богатых клетчаткой.
Для адекватной работы кишечника очень важен достаточный питьевой режим. По мере надобности гинеколог посоветует будущей маме препараты кальция или поливитаминный комплекс для беременных.
Физическая активность
Многим читателям этот совет покажется банальным, но на самом деле дозированная физическая нагрузка жизненно необходима будущим мамам. Движение помогает нормализовать работу кишечника, уменьшает отеки и венозный застой в ногах и малом тазу, препятствует чрезмерной прибавке массы тела и тем самым уменьшает нагрузку на нижние конечности. Отличными вариантами физкультуры для беременных являются ходьба, плавание, йога и пилатес, аквааэробика.
Прогулки
Очень важно ежедневно гулять и попадать под рассеянный ультрафиолет, так как именно эти лучи заставляют нашу кожу вырабатывать витамин Д, необходимый для усвоения кальция. Недаром, облучение в специальных соляриях входит в комплекс для лечения симфизиопатий у беременных
Гулять под солнечными лучами нужно утром или после обеда, не забыв о головном уборе и солнцезащитном креме.
Бандаж
Ношение бандажа, особенно в третьем триместре, значительно облегчает болевой синдром при симфизите и предупреждает преждевременное опускание плода
Очень важно, чтобы бандаж был подобран и надет правильно, иначе толку от него нет. Для этого перед покупкой стоит посоветоваться с гинекологом, а после приобретения попросить врача показать, как правильно надевать бандаж
Компрессионный трикотаж
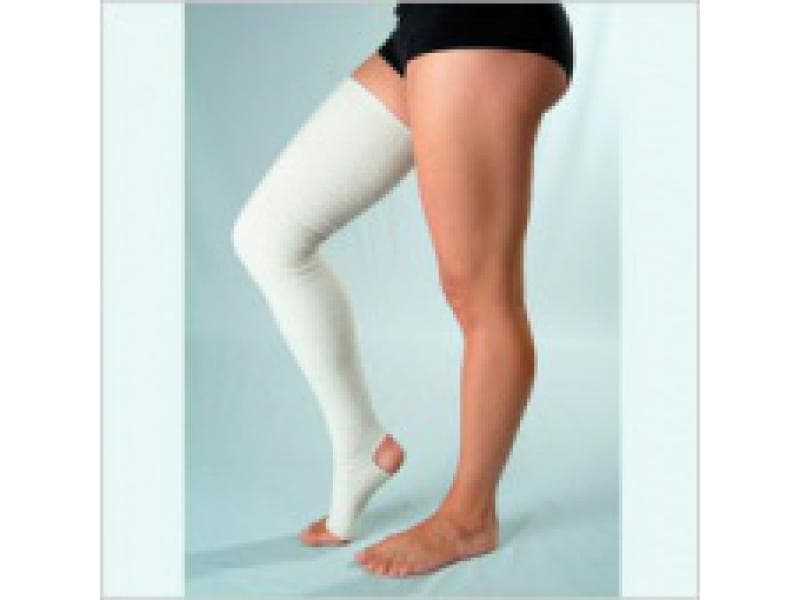 Ношение компрессионного трикотажа — гольфов, чулков, колгот — отличное средство лечения и профилактики отеков и варикозной болезни. У пациенток с уже доказанным варикозом компрессионный трикотаж рекомендован Всемирной организацией здравоохранения как обязательный атрибут всей беременности, периода родов и послеродового восстановления.
Ношение компрессионного трикотажа — гольфов, чулков, колгот — отличное средство лечения и профилактики отеков и варикозной болезни. У пациенток с уже доказанным варикозом компрессионный трикотаж рекомендован Всемирной организацией здравоохранения как обязательный атрибут всей беременности, периода родов и послеродового восстановления.
Массаж
Массаж нижних конечностей также очень хорошо помогает при отеке ног, судорогах и болях
Важно выполнять такую процедуру регулярно и соблюдать направление массажных движений — от стопы к бедру. Массаж можно выполнять самостоятельно, с помощью родных или обратиться к профессионалам
Важно помнить, что для беременных женщин «стоп-зонами» являются область пятки, голеностопный сустав и крестец — тут локализованы точки, активация которых способна спровоцировать преждевременные роды.
Контрастный душ или ножные ванны улучшают кровообращение в ногах, уменьшают отеки и болевой синдром, особенно в сочетании с массажем.
С разрешения врачей можно использовать местные средства- крема, гели или растирания для облегчения болевого синдрома и отеков. Это могут быть как лекарственные средства, так и препараты на растительной основе.
Меры профилактики

Предотвратить неприятные ощущения в паховой области помогут:
- ношение удобной обуви и компрессионного белья (по медицинским показаниям);
- правильное питание, которое исключает возникновение запоров и набор лишнего веса;
- занятия плаванием, йогой;
- не следует долго стоять, особенно на последних сроках вынашивания, когда ноги отекают и болят (подробнее в статье: что делать, если на поздних сроках беременности отекают ноги?);
- в положении сидя не стоит скрещивать ноги во избежание застоя крови (подробнее в статье: почему при беременности нельзя скрещивать ноги?);
- лучшая поза для сна с 20 недели — на левом боку;
- соблюдение питьевого режима (желательно пить чистую негазированную воду, несладкие компоты, некрепкий чай);
- контрастные ванночки для ног (по согласованию с доктором).
В каких случаях необходимо срочно обращаться к врачу?
Иногда возникают ситуации, при которых боль в области поясницы и промежности может нести угрозу матери и младенцу. Ощущения в этом случае ноющие, тянущие, имеют специфический и непривычный характер. Их описывают как спазмы при менструациях или родовых схватках, что является признаком сократительной способности матки
Об этом важно срочно сообщить гинекологу, особенно если боли сопровождаются мажущими кровянистыми выделениями. Возможно, будет показана госпитализация для предупреждения преждевременного родоразрешения
Внимания при беременности требуют и хронические патологии спины, старые травмы. Они могут неприятно напомнить о себе перед схватками, осложнить процесс рождения малыша, стать причиной тяжелых патологических родов.
Боли в промежности у беременных женщин
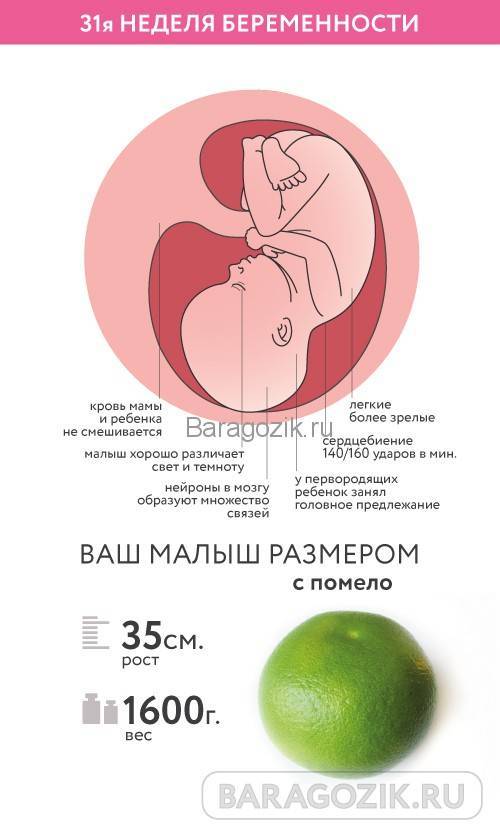
В отделение нашей клиники нередко обращаются пациентки с вопросом о том, почему при беременности болит промежность и насколько это опасно. В норме такая симптоматика связана с ростом плода и его опусканием вниз. Она характерна для 3-го триместра — именно в этот период, вследствие развития ребёнка, наблюдается воздействие на связки, нервы и мышцы организма матери, которые растягиваются. Однако, возникновение такой симптоматики на ранних сроках может быть признаком того, что существует высокий риск выкидыша.
Нередки случаи, когда плод оказывает давление на нерв, который проходит рядом. Боли, возникающие при этом, ограничивают движения и не прекращаются до тех пор, пока плод не поменяет положение. Современная медицина помочь в данном случае не может.
Болит промежность перед родами
Сильная болевая симптоматика, возникающая на больших сроках — признак того, что роды приближаются. Её вызывает раздвижение костей таза и другие процессы подготовки к процессу, наряду с приближением плода к родовым путям.
Болит промежность после родов
Болевая симптоматика после ощущается практически всеми женщинами, хотя её сила может быть разной. Она зависит от наличия/отсутствия травм в процессе родов. Так, она проходит через 3-4 дня после родов при возникновении вследствие отёков и растяжения тканей, сохраняется намного дольше при разрывах промежности и наложении швов.
Особенности лечения
Перед тем, как лечить мигрень при беременности, женщине необходимо взвесить все за и против, посоветоваться с гинекологом, ведущим беременность. Для будущих мам подбирается комплекс лекарственных средств, оказывающих минимальное влияние на организм ребенка.

Медикаментозная терапия
Есть ряд простых препаратов, помогающих от мигрени, например – Цитрамон, Аспирин. Но их применение во время беременности недопустимо из-за негативного воздействия на плод. Какие препараты может порекомендовать невропатолог для регулярного приема?
Нестероидные противовоспалительные лекарственные средства, в частности, Парацетамол. Этот препарат подавляет выработку простагландинов, помогая снять боль и воспаление.
Спазмолитики – Но-шпу, Дротаверин, Папаверин. За счет спастического действия этих лекарств достигается расслабление сосудистых стенок. Также снижается мышечное напряжение, что помогает снизить боль.
Витамины. Если у женщины развивается мигрень при беременности, лечение дополняется приемом витаминных комплексов, в состав которых входит Магний. Этот микроэлемент помогает укрепить сосуды мозга, нормализует обмен веществ и улучшает передачу нервных импульсов между нейронами головного мозга.
Лекарства группы триптанов. Беременным разрешено принимать Зомиг (основное действующее вещество золмитриптан). Препарат отличается быстрым действием, головная боль устраняется буквально через 20 минут после приема
Еще одно лекарство – Релпакс (элетриптан), почти не имеет побочных эффектов, но его с осторожностью нужно сочетать с антибактериальными препаратами.
Если нет доступа к назначенным препаратам, а терпеть боль нет сил, можно принять один раз привычный Цитрамон или Аспирин. Главное, не забывать, что мигрень на ранних сроках беременности нельзя лечить аспириносодержащими препаратами, так как это может привести к патологиям в развитии кровеносной и нервной системы будущего ребенка.
Чтобы снять тревожность, нормализовать психическое и эмоциональное состояние, врач может назначить беременной прием таблеток Валерианы. Они не предназначены для лечения мигрени, но помогают предупредить развитие приступов, которые провоцируются стрессами.
При необходимости будущей маме назначаются сеансы психотерапии, которые помогают научиться правильно реагировать на стрессовые раздражители, избегать неврозов.
Массаж и мануальная терапия
Приступ мигрени женщина может снять самостоятельно помассировав шею, затылок, виски круговыми движениями пальцев. Невропатологи редко назначают беременным курсы массажа, считается, что даже на ранних сроках интенсивное воздействие на активные точки организма может привести к угрозе выкидыша. Если женщине помогает мануальная терапия от мигренозных приступов, лучше обращаться к опытному специалисту, который уже проводил с ней лечение.
Если женщину донимает мигрень и беременность является противопоказанием для лечебных манипуляций, массаж и мануальную терапию можно заменить использованием специальных массажных приспособлений:
- Аппликатор Кузнецова. На тканевую основу в определенном порядке наклеены силиконовые или пластмассовые иголки.
- Аппликатор Ляпко. Резиновый коврик, в который вставлены металлические иголки (серебро, никель, железо, медь и другие).
Можно использовать аппликатор во время приступа мигрени, чтобы снять неприятные ощущения. Подходит это приспособление и для регулярного лечения. Процедура проходит так: женщине нужно лечь, подложить под шею валик или свернутое полотенце, на него – аппликатор. Желательно расположиться так, чтобы иголки равномерно впивались в шею, позвоночник, затылочную часть головы. Время процедуры не ограничено.
Рецепты народной медицины

Снять головную боль можно с помощью народных методов. Если у пациентки появилась мигрень при беременности, чем лечить приступы нужно решить вместе с врачом, что является обязательным условием успешной терапии. Обычно невропатологи одобряют народное лечение и даже могут порекомендовать несколько действенных рецептов.
- Компрессы. К точкам боли можно прикладывать теплые или холодные компрессы, мешочки со льдом или марлевые повязки с кашицей тертого картофеля, тыквы, лопуха, капусты.
- Травяные чаи. Для лечения мигрени подходит крапива, ромашка, китайский лимонник.
- Ароматерапия. Если нет токсикоза, можно нанести пару капель чайного дерева, розмарина, лаванды на запястье или подушку.
Главное условие лечения – не навредить. Если вместо облегчения состояния женщина чувствует усиление головной боли, головокружение, следует срочно обратиться к врачу.
Как избавиться от болей
Боль в промежности временами может быть слишком сильной. Если он вас так дразнит, что вы не можете даже перевернуться, сделать шаг или наклониться, стоит попробовать физиотерапию, надеть специальный ортопедический (поддерживающий) пояс, отдохнуть и не поднимать тяжелые предметы.
В крайнем случае грамотный специалист может назначить беременной обезболивающие и противовоспалительные препараты. Также рекомендуется правильная диета для усиления синхондроза. Наилучший эффект дает диета, богатая желатином. Вы также можете принимать лекарства для укрепления хрящевой ткани, которые продаются без рецепта в аптеке. Значительного облегчения можно добиться, если правильно зафиксировать таз с помощью специального ремня или повязки.
Как уменьшить боль?
В случаях, когда болит между ног при беременности, женщине нужно предпринять следующее:
- нормализовать режим дня;
- обеспечить достаточный ночной сон;
- больше двигаться и быть на свежем воздухе;
- полноценно питаться и исключить излишнее питье и еду перед сном;
- перед поездкой в роддом можно уменьшить боли, перекусив любимой едой, немного походив, придерживая животик;
- применение релаксационных техник для сброса эмоционального напряжения.
Если при беременности болит пах, важно выполнять комплекс упражнений, который рекомендует врач-гинеколог. Они предназначены для растяжения и увеличения эластичности мышц и связок таза и тазобедренных суставов
Упражнения нужно делать с удовольствием, понимая, что они уменьшат неприятные ощущения в промежности и облегчат процесс родов.
Наиболее простыми и безопасными являются неглубокие приседания с широко разведенными коленями и махи ногами в положении стоя. Выполнять упражнения лучше с опорой рукой на спинку стула. Нагрузку должен дозировать врач. Появление неприятных ощущений служит сигналом к немедленному прекращению занятия.
При наличии варикозной болезни назначают венотоники и сосудистые препараты с лечебной и профилактической целью, которые не повредят будущему младенцу. Хорошо помогает ношение бандажа, который поддерживает живот и предотвращает его излишнее провисание.
Любая боль является сигналом о неблагополучии и служит поводом относиться к себе с повышенным вниманием, особенно это касается будущих мам. Если боль возникает в начале беременности, сопровождается выделениями из влагалища и нарушением общего состояния, нужно срочно обращаться к акушеру-гинекологу
Своевременно назначенная терапия в стационарных условиях предотвратит выкидыш и спасет малышу жизнь. То, что при беременности болит промежность, может расцениваться как норма только на поздних сроках, но в любом случае необходимо обследование, чтобы не пропустить патологию.
Причины возникновения боли при беременности на разных сроках
Неприятные ощущения возникают по следующим причинам:
- угроза выкидыша;
- обострение варикоза вследствие гормональной перестройки и истончения стенок вен (является угрозой кровоизлияния в мышцы таза, нарушения кровоснабжения малыша).
Болевые ощущения в паху с 37 недели связаны в основном с физиологическими переменами и постепенным продвижением головки ребенка вниз. Дискомфорт при этом чувствуют все будущие роженицы, степень его выраженности зависит от особенностей протекания гестации и состояния здоровья. Боль и покалывание в более поздний период провоцируют:
- размягчение костей таза;
- сдавливание нервов в тазовом сплетении;
- растяжение суставных связок;
- повышенная нагрузка на сосуды, гипотонус их стенок.
В промежности
Боль в этом случае имеет тянущий характер, возникает с одной или двух сторон, беспокоит в области лобка. Кроме вышеуказанных причин, на ранних сроках ее могут вызвать дефицит кальция, пиелонефрит или уретрит. После 36 недели вероятная причина дискомфорта – высокая активность малыша, при которой болит от пупка до ануса (рекомендуем прочитать: что делать, если во время беременности вылез пупок?). Постреливающие ощущения свидетельствуют о скором выходе слизистой пробки. Болеть между ног может, если женщина по каким-то причинам мало двигается.
В паховых мышцах
Почему стреляет и болит паху? Причинами неприятных ощущений могут быть:
- в первом триместре – формирование временного желтого тела, которое до 16 недели вырабатывает прогестерон (важный стероидный гормон для имплантации оплодотворенной яйцеклетки и вынашивания ребенка);
- с 20 недели – дефицит кальция, магния, нагрузка на ноги, размягчение хрящей.
Боль в паху обычно носит острый или ноющий характер. Особенно трудно ее перенести на 38-40 неделях, когда головка малыша опускается и находится внизу. Это провоцирует сильное растяжение паховых связок, вызывая болевой дискомфорт.
Характер болезненных ощущений
Боли в мышцах и костях проявляются по-разному. Мышечный дискомфорт связан с давлением на связки матки и расхождением вследствие этого костей таза. Нормой для беременной считается легкий дискомфорт и тянущие ощущения. Они напоминают те, которые испытывают спортсмены после хорошей растяжки. Неприятное чувство при ходьбе может косвенно подтверждать плоскостопие. При этом возможны резкие, «стреляющие» боли, а к концу дня нижние конечности могут отекать.

Неприятные ощущения в икроножных мышцах носят ноющий характер, могут привести к развитию варикоза. Если беспокоит область копчика, паха или спины, доктор оценивает состояние позвоночника. Тупая боль возможна при грыже, смещении позвоночных дисков, обострении последствий старых травм. В период с 22 по 31 неделю вынашивания многие мамы жалуются на прострелы и спазмы в области ног и лобка. Это тревожный симптом, поэтому консультация доктора необходима.
Нестерпимая и непрекращающаяся боль в костях нередко является свидетельством воспалительных процессов малого таза. В этом случае врач по медицинским показаниям принимает решение о способе родоразрешения путем кесарева сечения. Несильные периодические неприятные ощущения говорят о расхождении костей таза перед родами. Если боль носит постоянный характер, следует исключить дефицит минералов.
Классификация болей в промежности
Выделение различных групп, категорий или классов болевой симптоматики, возникающей в паху, происходит исходя из различных параметров. Все они представлены в нашей таблице ниже.
| Вид боли | Отличительные особенности |
|---|---|
| Классификация, исходя из предрасполагающего фактора | |
| Первичная | Развивается вследствие травмы промежности или по причине нарушения неврологического характера. |
| Вторичная | Боль, отдающая в промежность из-за имеющихся заболеваний внутренних органов. |
| Классификация по происхождению | |
| Висцеральная | Возникает вследствие компрессии или раздражения нервов, расположенных в органах мочеполовой системы. |
| Нейрогенная | Возникает вследствие поражения нервных тканей в области промежности. |
| Психогенная | Возникает вследствие нарушений психоэмоционального состояния пациента при стрессах, депрессиях, неврозах. |
| Классификация по длительности проявления | |
| Острая | Проявляется ярко и длится в течение недлительного времени: от пары минут до нескольких часов, но не более 24-х часов. |
| Хроническая | Отличается слабой выраженностью и длится в течение длительного времени: несколько месяцев. |
| Классификация по характеру проявления | |
| Тянущая | Такая болевая симптоматика характеризуется длительностью и нередко усиливается в положении сидя или при дефекации. Она характерна для послеродового периода и возникает вследствие отёков и растяжений, а также развивается при следующих заболеваниях:
|
| Резкая, острая | Характерна для любых травм промежностей, начиная с обычных ушибов и заканчивая разрывами мышц. Отличается большой интенсивностью и даже может стать причиной утраты сознания. Может, также, возникать при таких заболеваниях, как:
|
| Распирающая | Чаще всего возникает у женщин перед родами, когда организм готовится к этому процессу, а также при воспалительных процессах слизистой оболочки влагалища. |
Болевой синдром
Очень часто вынашивание ребенка сопровождается различными болевыми ощущениями, это связано с физиологическими изменениями, вызванными гормональными перестройками для вынашивания ребенка. Не всегда такие симптомы являются патологией. Но нужно четко различать ситуации, в которых боль – просто неприятный симптом нормально протекающей беременности или признак серьезных нарушений в состоянии здоровья беременной женщины и ее ребенка.
В начале беременности нормальным считается возникновение слабых болевых ощущений внизу живота, в нижней части спины – пояснице, в животе или в увеличивающихся молочных железах.
Такие неприятные ощущения связаны с давлением растущей матки на органы и сосуды, с растяжением связок, с перестройкой молочных желез. Они кратковременные, не слишком интенсивные и быстро проходят.
Если же боль сильная, схваткообразная, не проходит в течение длительного времени, возникла в области половых органов, матки или в области поясницы, это состояние требует квалифицированной медицинской помощи и нужно, не откладывая позаботиться о своем здоровье.
При появлении очень сильных болевых ощущений рекомендуется вызывать неотложной помощь, а до приезда врачей, лечь в постель и принять спазмолитики – но-шпу, метацин, свечи с папаверином.
Головная боль во время вынашивания ребенка может быть одним из первых признаком гестоза. Скорую помощь стоит вызывать, если появились такие признаки патологии, как сильная давящая боль в области висков или затылка, темнота в глазах, мелькание «мушек» или разноцветные пятна перед глазами, мучают тошнота и рвотные позывы, повышение артериального давления, немотивированное возбуждение или угнетение. Все это признаки развивающегося гестоза – особого патологического состояния беременных, требующих немедленного медицинского вмешательства. Кроме головной боли, при гестозе возникает сильное повышение давления, появляются отеки и в анализах мочи обнаруживают белок. В более сложных случаях возможно сильное утяжеление общего состояния больной, кратковременное оглушение или потеря сознания, возникновение судорожных движений. При наступлении подобных симптомов требуется срочно вызвать скорую помощь для беременных. До приезда врачей больная должна быть уложена в темной комнате, в полной тишине, для облегчения состояния придать возвышенное положение в постели и следить за состоянием больной. Если врачом были прописаны препараты, понижающие давление, можно до приезда «скорой помощи» принять их.
Что делать, когда во время беременности расходятся кости в тазу?
Проявление несильных болезненных ощущений или дискомфорта в области лонного сочленения является нормой и не рассматривается профессиональными врачами как ситуация, требующая неотложного медицинского вмешательства. Однако, при аномальной симфизиопатии показано применение следующих мер, направленных на уменьшение болевых ощущений и сохранение целостности лонного сочленения:
- Ношение поддерживающего бандажа, частично снимающего нагрузку с костей таза;
- Ограничение физических нагрузок, назначающееся при проявлении болезненных ощущений любой природы;
- Ограничение подвижности, в том числе долгой ходьбы, женщинам также рекомендуется принимать лежачее и полулежачее положение;
- В тяжелых случаях, сопровождающихся сильной болью и угрозой разрыва симфиза, может назначаться строгий постельный режим;
- Прием витаминных комплексов, содержащих кальций, магний, цинк, марганец, витамин D и другие компоненты, необходимые для формирования прочной и эластичной соединительной ткани;
- Физиотерапевтические процедуры, направленные на уменьшение болезненных ощущений (массаж, иглоукалывание и т. д.);
- Коррекция режима питания, направленная на улучшение всасываемости кальция, употребление в пищу продуктов, содержащих этот элемент;
- Прием противовоспалительных препаратов, препятствующих развитию воспаления и сопутствующей ему склеротизации хрящевой ткани.
В том случае, когда тяжесть заболевания серьезно повышает риск полного разрыва симфиза, женщине может быть назначено кесарево сечение. Такая мера оправдана тем, что при нарушении целостности этой связки пациентка может потерять возможность ходить. Даже с учетом того, что симфиз можно восстановить естественным или хирургическим путем, реабилитационный период займет длительное время.
Эти меры применяются в том случае, если тазовые кости беременной разошлись до аномального состояния. Но можно ли вообще предотвратить такую патологию? Для этого предусмотрены следующие профилактические меры:
- Употребление поливитаминных комплексов для беременности и пищевых продуктов, содержащих указанные выше элементы и соединения, необходимые для поддержания нормального состояния костей и связок;
- Применение дородового бондажа может как помочь с уже имеющейся проблемой, так и предотвратить ее появление;
- Также высокую эффективность демонстрируют занятия йогой и пилатесом, положительно влияющие на прочность и эластичность связок.
Важное значение для предупреждения симфизиопатии и полного разрыва лонного сочленения является своевременная диагностика этого состояния. При выраженных болевых ощущениях в лонном сочленении женщине назначается осмотр для выявления сопутствующих признаков:
- Нарушения подвижности и чувствительности ног;
- Общего или локального повышения температуры;
- Отека и покраснения в лобковой области.
Для уточнения диагноза и определения степени тяжести заболевания проводятся ультразвуковое обследование или рентгенография. Беременная женщина с подозрением на аномальное растяжение лобковой связки должна регулярно наблюдаться у лечащего врача для своевременного купирования болевых ощущений и предотвращения дальнейшего развития патологии.
В любом случае, перед каким-либо вмешательством или при наличии проблем, описанных выше, проконсультируйтесь с нашими специалистами, оставив заявку на звонок через форму ниже
Признаки диастаза мышц живота
Длительное время патология имеет бессимптомное течение. Проявления нарастают по мере развития расхождения и появления осложнений. И если у женщин признаки диастаза прямых мышц живота максимально проявляются после беременности и родов, то у мужчин — только тогда, когда патология уже находится в запущенном состоянии.
Главным и самым заметным проявлением патологии является округлое выпячивание по вертикали живота. Если намеренно напрячь мышцы пресса, становится виден желобок между правой и левой половинами корпуса. При этом у мужчин даже при интенсивных силовых тренировках пресс не прорабатывается в достаточной мере и не приобретает желаемый рельеф.
Если болезнь прогрессирует, патологическое строение мышечной ткани и нарушения в работе мышц становятся причиной и других, более опасных характерных проявлений. Возникают:
- болевые ощущения в позвоночнике, пояснице;
- нарушения осанки;
- повышенная утомляемость;
- дисфункция желудочно-кишечного тракта, которая сопровождается изжогой, отрыжкой, болями, запорами, метеоризмом.
На третьей стадии патологии возможны опасные осложнения, которые проявляются в виде:
- птоза, опущения внутренних органов;
- кишечной непроходимости;
- недержания мочи;
- почечных колик;
- чувства тяжести в ногах во время ходьбы;
- атрофии мускулатуры в области живота.
Почему появляется кожный зуд при беременности: причины возникновения
Во время вынашивания малыша организм женщины подвергается серьезным изменениям: перестраивается принцип работы его органов и систем, меняется гормональный фон и т. д. Кроме того, на ранних сроках происходит снижение защитных сил организма: оно необходимо для того, чтобы иммунная система не отвергла плод как чужеродный объект.
Снижение иммунитета приводит к обострению хронических заболеваний и уязвимости организма будущей матери перед патогенными агентами.
Среди наиболее распространенных причин развития кожного зуда при беременности называют следующее:
- Полиморфный дерматоз и пемфигоид (Pemphigoidum) беременных. Полиморфный дерматоз является относительно распространенным осложнением беременности: по статистике, на 160 беременностей приходится 1 случай данной патологии. Это доброкачественное воспалительное заболевание, которое чаще всего проявляется при вынашивании двойни, тройни или крупного плода. Полиморфный дерматоз проявляется в виде возникновения на животе (за исключение пупочной области) папул, сопровождающихся сильным зудом во время беременности. Пемфигоид беременных представляет собой редко встречающуюся (в 0,002% случаев) аутоиммунную патологию, представленную образованием на кожных покровах зудящих пузырьков, булл и эритематозных бляшек, которые сильно зудят.
- Атопические поражения кожи. Обострение атопического дерматита на фоне беременности – весьма распространенное явление, наблюдающееся в 50% случаев. Активация симптомов АД обычно объясняется угнетением клеточного иммунитета и усилением гуморального. Патологический процесс представлен образованием на коже красных пятен, узелковой сыпи, шелушением и зудом кожи во время беременности.
- Кожные растяжки. Зуд на груди, животе и ногах может объясняться появлением растяжек. Они возникают, когда тело набирает объем вместе с растущим внутри ребенком. Растяжки на животе при беременностиПомимо увеличения объема тела, во время беременности наблюдается размягчение и растяжение волокон кожи, обусловленное изменением гормонального фона. Увлажняйте и питайте кожу специальными кремами и маслами, чтобы смягчить неприятные ощущения.
Мнение эксперта
По статистике, стрии являются самой распространенной кожной проблемой, с которой сталкиваются беременные: их появление отмечает до 90% женщин в период гестации. Причем было отмечено, что на вероятность их образования во многом влияет генетическая предрасположенность.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
-
Системные нарушения. Во время гестации возможно изменение работы отдельных внутренних органов и целых систем организма. Например, актуальной проблемой современного акушерства является внутрипеченочной холестаз (Cholestasis) беременных. Его развитие происходит во II/III триместрах под воздействием повышения содержания желчных кислот в сыворотке крови. ВХБ характеризуется развитием выраженного зуд тела при беременности, к которому может присоединиться желтуха (Icterus). Точных данных относительно причин возникновения ВХБ у современной медицины нет, однако считается, что предпосылками к его развитию могут быть генетические и гормональные факторы.
-
Стресс. Во время беременности зачастую растет нервное напряжение, вызванное переживаниями о будущих родах и здоровье малыша, огорчением по поводу изменений внешнего вида и пр. Все это приводит к изменениям в периферической нервной системе и вызывает кожный зуд у беременных.
- Недостаток витаминов и необходимых микроэлементов. Во время гестации потребность организма в полезных веществах увеличивается примерно в 1,5-2 раза, за счет чего у женщины может развиться их недостаток. Например, при беременности может начаться гиповитаминоз витамина D, нарушение всасывания витамина К и нехватка железа, которые чреваты возникновением зуда. Чтобы помочь организму восполнить недостаток полезных веществ, необходимо сбалансированно питаться и принимать витаминно-минеральные комплексы (после согласования с акушером-гинекологом).
Этиология болей в промежности
Если у Вас болит промежность, спешите записаться на консультацию к врачу. Данное клиническое проявление быть признаком развития опасного патологического состояния, правильное и своевременное лечение которого избавит Вас от более тяжёлых осложнений. Современные медики выделяют ряд общих причин болей, характерных для представителей обоих полов. Помимо этого, существуют и исключительно «женские» или «мужские». Все они представлены в нашей таблице ниже:
| Общие причины | Причины болей у женщин | Причины болей у мужчин |
|---|---|---|
|
|
|