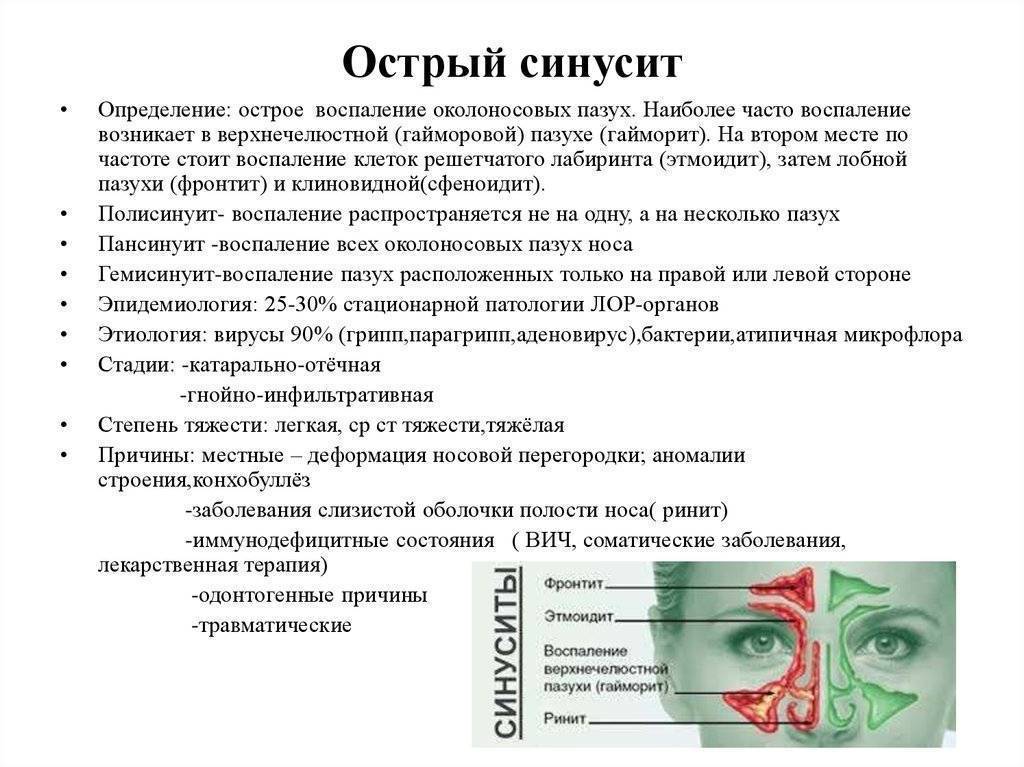
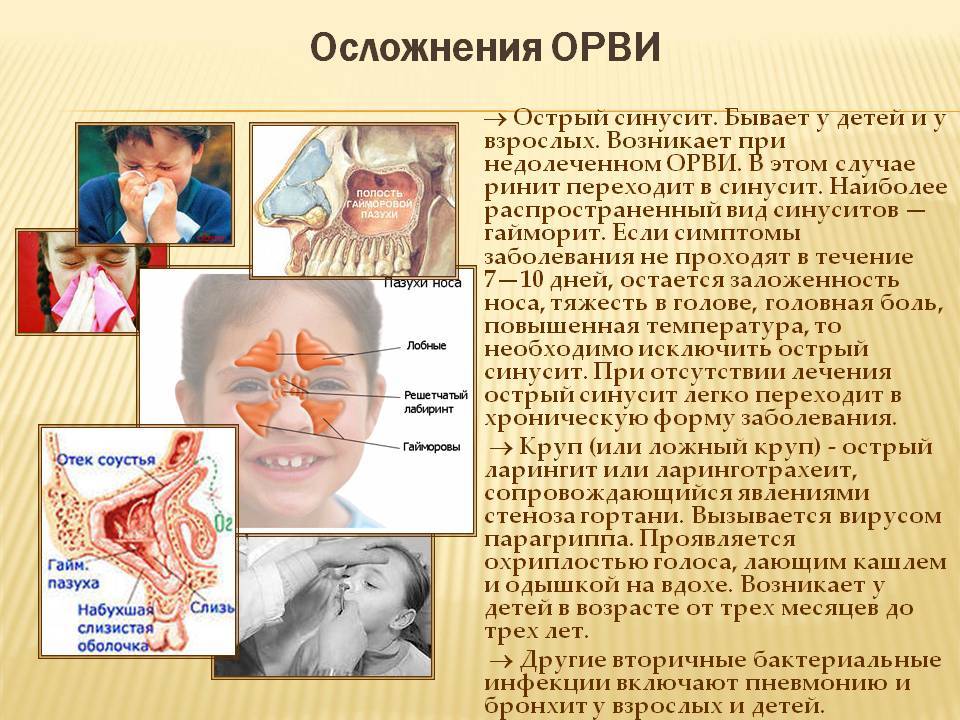
Анатомия пазух
Околоносовые (придаточные) пазухи носа — это своеобразные воздухоносные «карманы» в черепе. Они расположены вокруг носовой полости и связаны с ней посредством соустий (небольших отверстий).
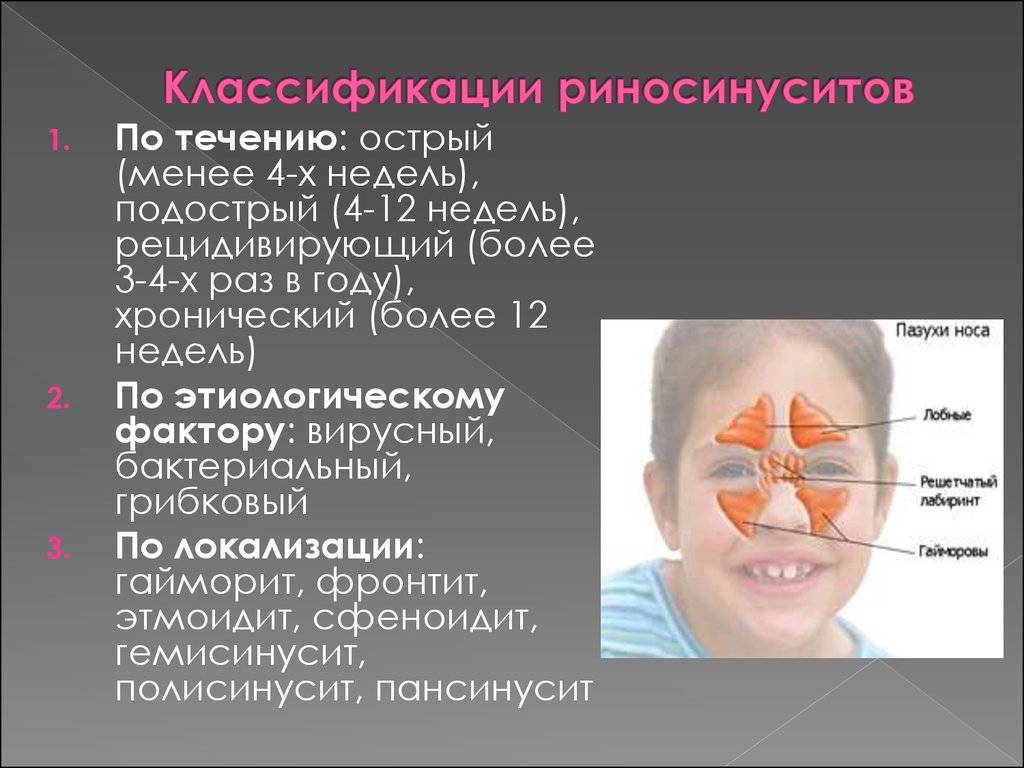
Выделяют четыре группы пазух. Исходя из их названий, можно сразу понять место их расположения:
- верхнечелюстные (гайморовы) — парные;
- лобные (фронтальные) — парные;
- клетки решётчатого лабиринта — парные;
- клиновидная- вариабельная, бывает парной или непарной.
Они выполняют несколько важных функций: рецепторную (при поступлении воздуха в пазуху из носа, она даёт сигнал мозгу, насколько её слизистая оболочка должна быть насторожена: нужно ли отреагировать отёком при поступлении, например, слишком холодного воздуха), защитную (если в носовую полость попали посторонние частицы, возникает раздражение и желание чихнуть, посредством чего носовые ходы прочищаются) и обонятельную.
Наполненные воздухом они также уменьшают вес черепа, участвуют в формировании голоса и являются своеобразной «подушкой безопасности» при травмах лица.
https://youtube.com/watch?v=c9NiDddHe8Q
Виды
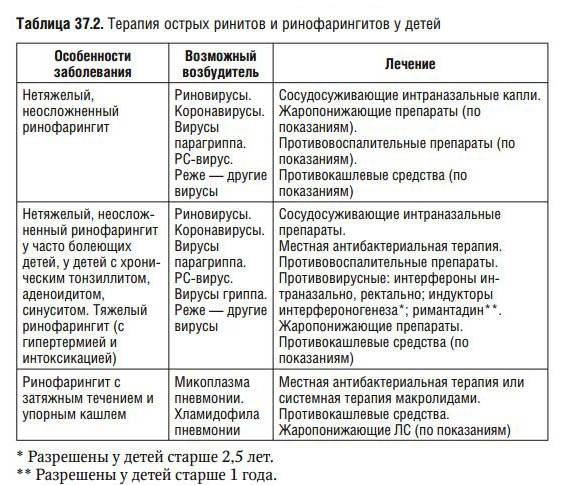
Острый фарингит обычно является катаральным, то есть поверхностным. Реже встречаются гнойные формы.
Разновидности хронического фарингита:
- катаральный, сопровождающийся длительным поверхностным воспалением и нарушением кровообращения, что приводит к венозному застою и постоянной отечности тканей;
- гипертрофический, при котором происходит утолщение всех слоев глоточной стенки, а также гипертрофия лимфоидных фолликулов;
- атрофический с уменьшением числа слизистых желез, истончением, сухостью и повышенной травмируемостью стенок глотки.
Способы лечения фарингита зависят от его формы: если при остром процессе назначаются антимикробные и противовоспалительные препараты, то при хроническом большее значение имеет локальная терапия и физиотерапевтические методы, направленные на регенерацию нормальных тканей глотки.
Профилактика
Придерживайтесь следующих действий, чтобы уменьшить риск хронического риносинусита:
- избегайте инфицирования верхних дыхательных путей;
- уменьшите контакт с людьми, страдающими респираторными заболеваниями (простуда, ОРВИ);
- если симптомы простуды затянулись (7 и более дней) – не затягивайте поход к врачу;
- управляйте своей аллергией. Работайте с врачом над тем, чтобы держать симптомы под контролем;
- избегайте табачного дыма, загрязненного воздуха, вовремя заменяйте фильтры в автомобиле, производите своевременную очистку кондиционера;
- увлажняйте воздух в доме при низкой влажности;
- избегайте переохлаждений.
Профилактика у взрослых
Для предотвращения острого гайморита или развития хронического есть простые меры профилактики. Прежде всего, нужно полностью долечивать любые простуды, сопровождающиеся насморком и заложенностью носа. При затяжном насморке обязательно нужно обращаться к врачу. Также полезны следующие рекомендации:
- Регулярное посещение стоматолога, своевременное лечение кариозных поражений, болезни десен.
- Отказ от пребывания в пыльных, загазованных помещениях с сухим воздухом, наличием дыма.
- При наличии аллергии – обязательное посещение аллерголога и лора для подбора адекватных препаратов для профилактики гайморита у взрослых на фоне поллиноза или круглогодичного ринита.
- Употребление большого количества свежих плодов (сезонные овощи, различные фрукты, ягоды) для стимуляции, поддержки иммунитета.
- Разобщение с людьми, имеющими признаки различных инфекций, использование в общественных местах одноразовой защитной маски с ее регулярной сменой.
- Использование капель от насморка строго по инструкции, без злоупотреблений. Хотя капли в нос применяются для профилактики гайморита, чтобы не создавать застоя слизи, их длительный прием только ухудшает отечность.
- Употребление как можно большего количества обычной питьевой воды для увлажнения слизистых.
- Промывание полости носа растворами с содержанием морской или обычной соли или использование специальных солевых спреев.
Людям, имеющим склонность к гаймориту или риск перехода в хроническое течение, могут быть рекомендованы таблетки или капли для профилактики гайморита (на растительной основе или с синтетическими компонентами). Им нужно избегать бассейнов с хлором, увлажнять воздух в помещениях, реже бывать на холодном воздухе.
После перенесенного гайморита профилактика строится на тех же принципах. Но при развитии насморка нужно сразу активно его лечить. Промывание носа солевыми спреями, отварами лекарственных трав, прием витаминов и минеральных добавок не позволит инфекции распространяться.
Кроме того, важно немедленное обращение к врачу при наличии первых же признаков обострения воспаления или острого гайморита. Профилактика болезни всегда гораздо лучше, чем ее длительное лечение
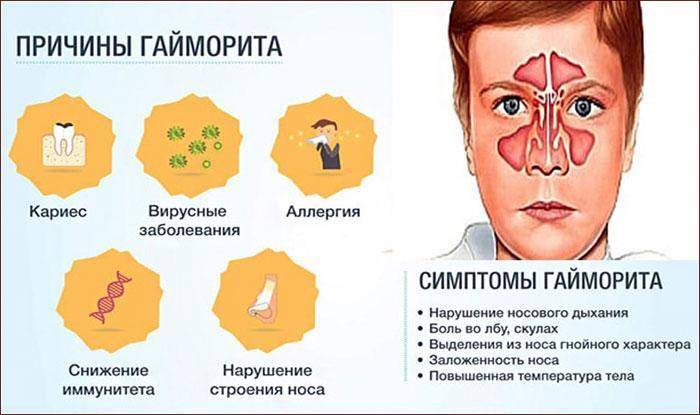
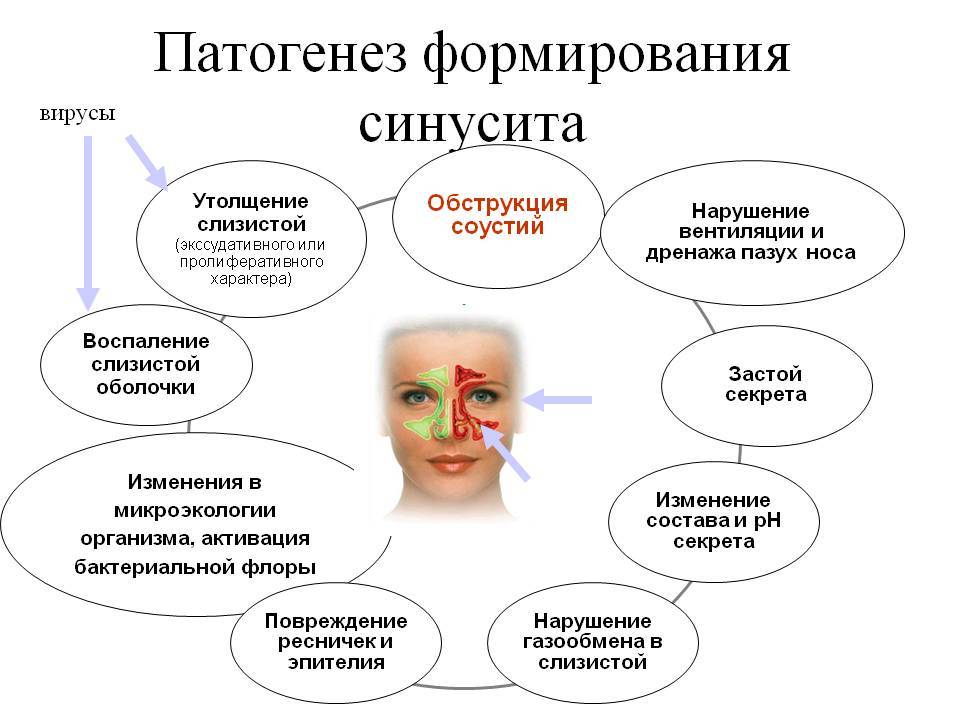
Причины возникновения синусита
Причин воспаления носовых пазух может быть множество. Любое заболевание, которое приводит к появлению отечности в области придаточных носовых пазух, может спровоцировать развитие гайморита, этмоидита и фронтита. Причиной появления сфеноидита выступают различные опухоли и абсцессы.
К распространенным причинам развития острой формы болезни относятся:
- насморк простудного или аллергического характера, наблюдающийся на протяжении длительного периода;
- переохлаждение в сочетании со слабой иммунной системой;
- искривление носа и аномалии строения носовых пазух, из-за которых естественное отхождение слизи затрудняется;
- опухоли, абсцессы, полипы;
- инфекционные заражения;
- аденоиды.
Также синусит часто появляется при запущенном рините или неправильном лечении ОРВИ. Причины синусита определяют дальнейший вид, форму и тип болезни. Так, при запущенном пародонтозе может возникнуть только гайморит.
Медикаментозное лечение
Катаральный синусит лечится препаратами различных групп:
- Противовирусные. Применяются перорально, эффективно устраняют инфекцию и улучшают сопротивляемость организма.
- Сосудосуживающие. Спрей от насморка сосудосуживающего действия убирает отек в пазухах.
- Жаропонижающие. Если температура превысила 38,5 градусов Цельсия, используются препараты данной группы. При более низкой температуре пить жаропонижающие препараты не рекомендуется.
- Муколитики. Помогают вывести слизь из носовых ходов.
- Антигистаминные. Применяются для ликвидации отечности и аллергической реакции.
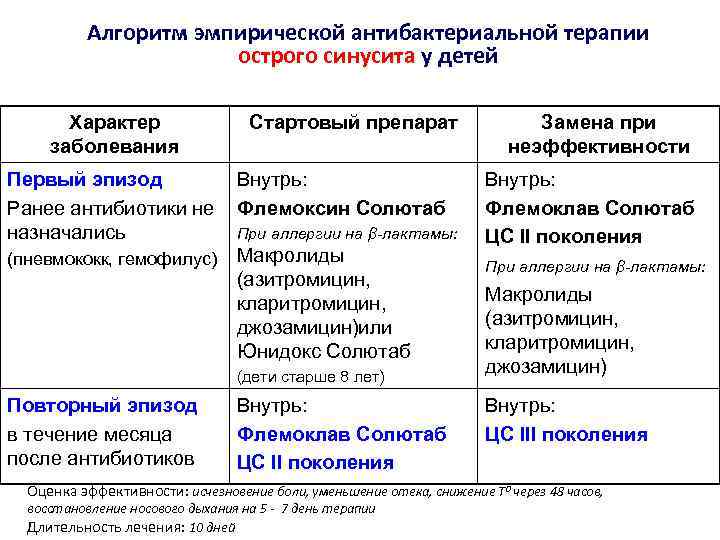
- Антибиотики не применяют при легкой стадии, а при наличии гноя или при распространении воспаления на соседние ткани. Препараты данной группы назначает врач.
Методы лечения синусита
Синусит – серьёзное заболевание, требующее комплексного подхода к лечению.
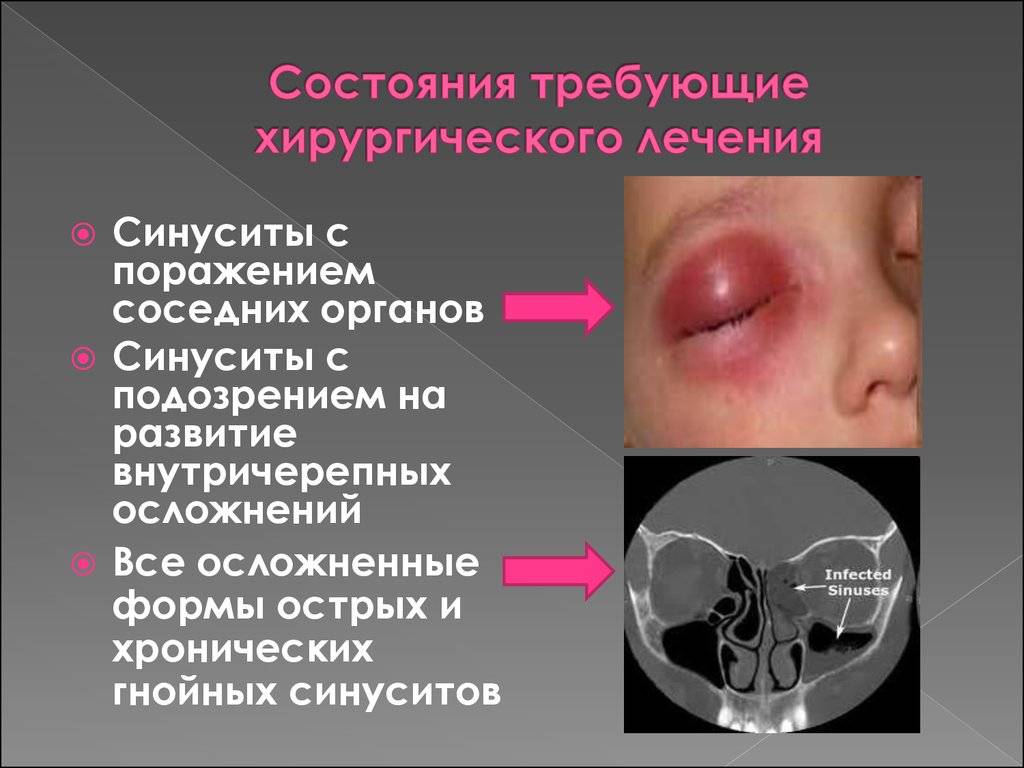
Заниматься самолечением синусита опасно – болезнь может перейти в хроническую форму. Запущенный синусит чреват осложнениями со стороны внутренних органов. Чтобы избежать этого, необходимо обратиться к врачу-отоларингологу (ЛОРу). Сделать это желательно сразу же после появления первых симптомов синусита.
Если Вы ищете, куда обратиться по поводу синусита в Москве, обратитесь в АО “Семейный доктор”. В поликлиниках “Семейного доктора” проводится лечение синуситов как у взрослых, так и у детей.
Промывание носа
В первую очередь лечение синусита предусматривает удаление гноя из околоносовых пазух. С этой целью проводится промывание носа по Проетцу (методом “кукушка”). Промывание проводится на специальном оборудовании (лор-комбайне).
Удаление гноя синус-катетером ЯМИК
Удаление гноя из пазух может быть выполнено с помощью синус-катетера ЯМИК, действующего за счёт создания в полости носа и околоносовых пазухах управляемого давления.
Прокол носовой пазухи
В тех случаях, когда другие методы оказываются неэффективны, удаление гноя проводится с помощью пункции (прокола пазухи).
Антибактериальная терапия
Для подавления активности бактериальной инфекции и предотвращения осложнений врач может назначить антибиотики.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
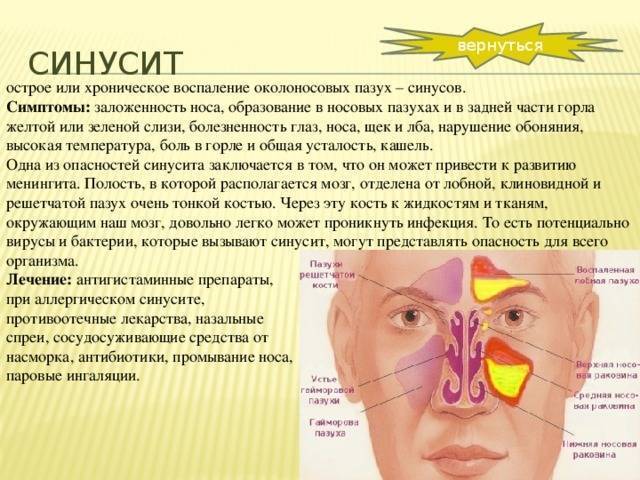
Виды, формы, типы синусита
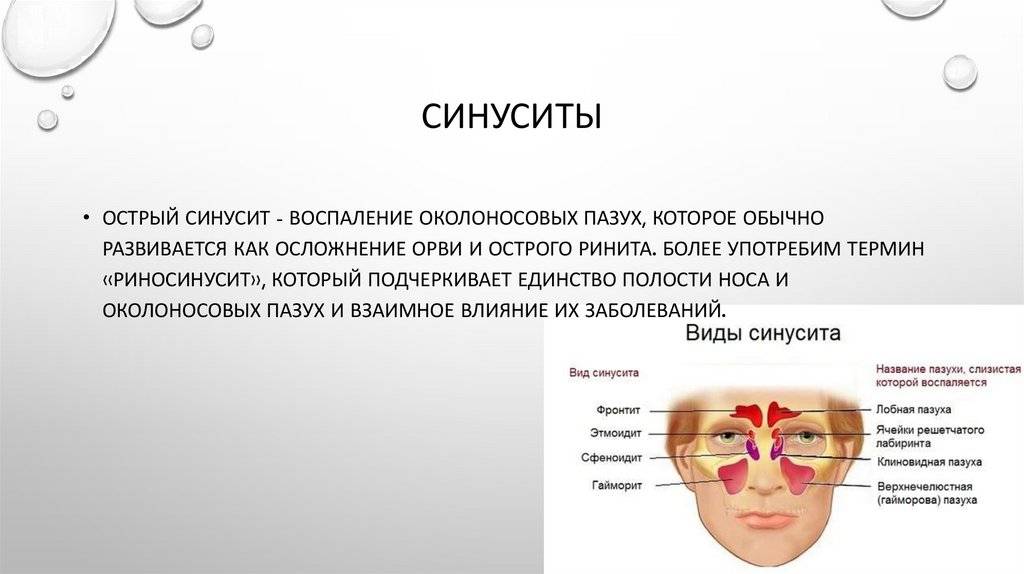
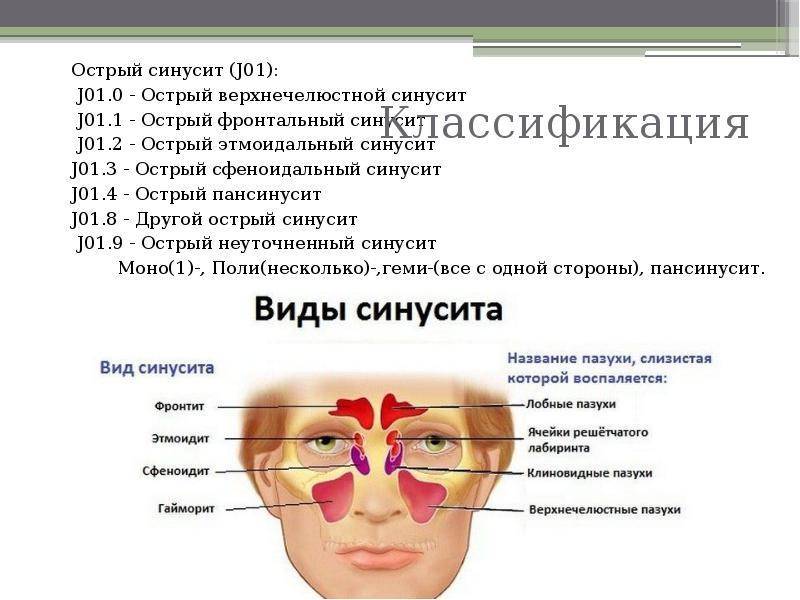
От того, в какой области носовых пазух локализуется очаг болезни, зависит ее разновидность. В классической медицине их насчитывают четыре:
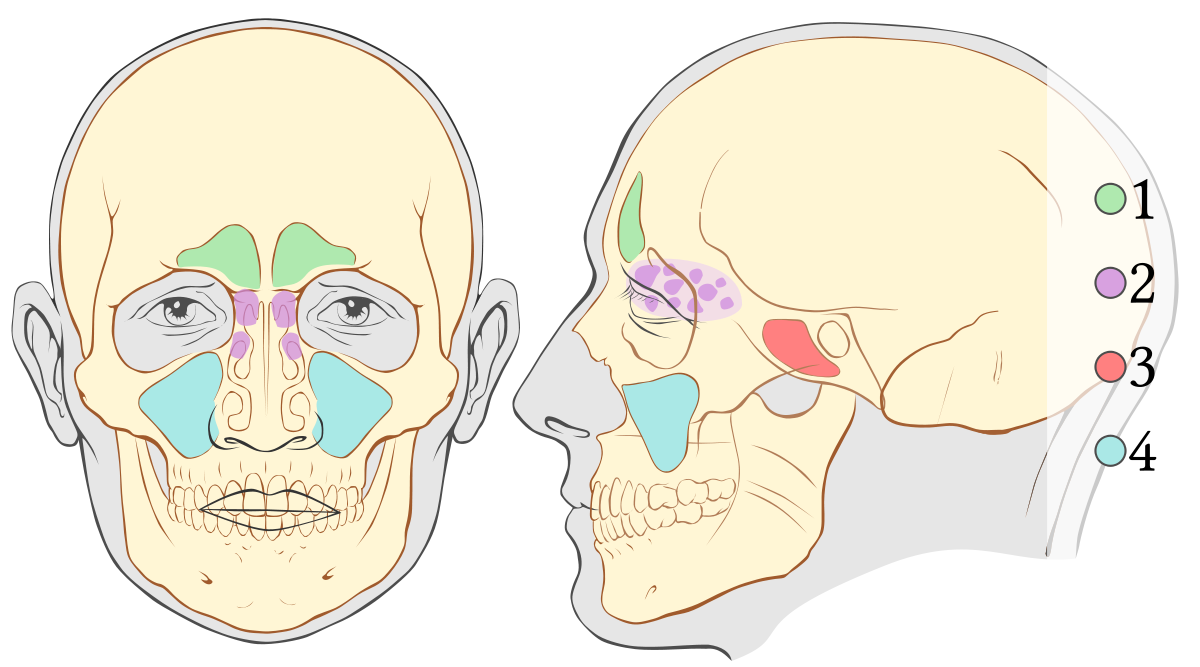
- фронтит (лобные пазухи);
- этмоидит (ячейки решетчатого лабиринта);
- сфеноидит (клиновидные пазухи);
- гайморит (гайморовы или верхнечелюстные пазухи).
Сфеноидит представляет собой воспаление носовых пазух клиновидной полости, а потому встречается реже всего. Его сопровождает головная боль в затылке, зрительные аномалии. Одна из причин развития сфеноидита – различные опухоли в пазухах и искривление носа. Поэтому лечат его преимущественно хирургическим путем.
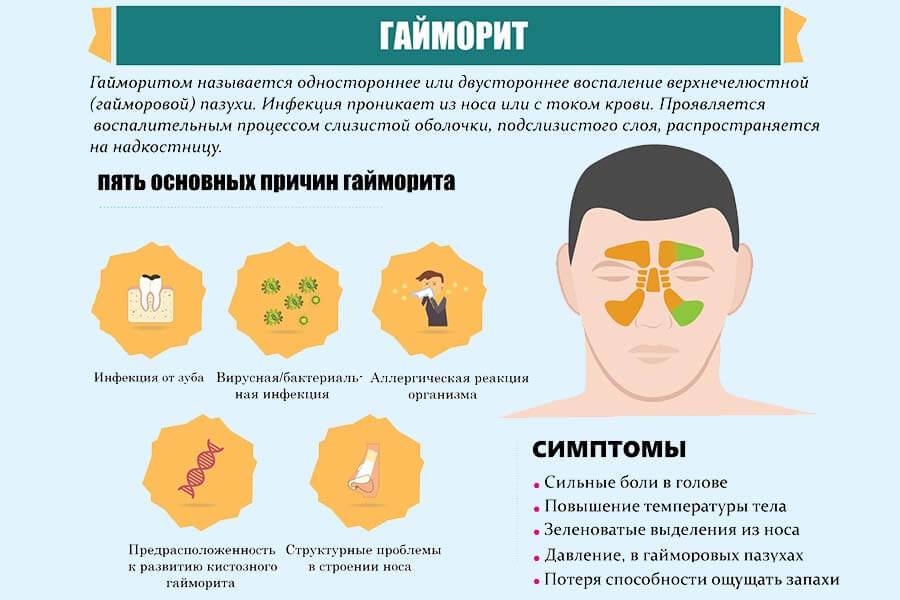
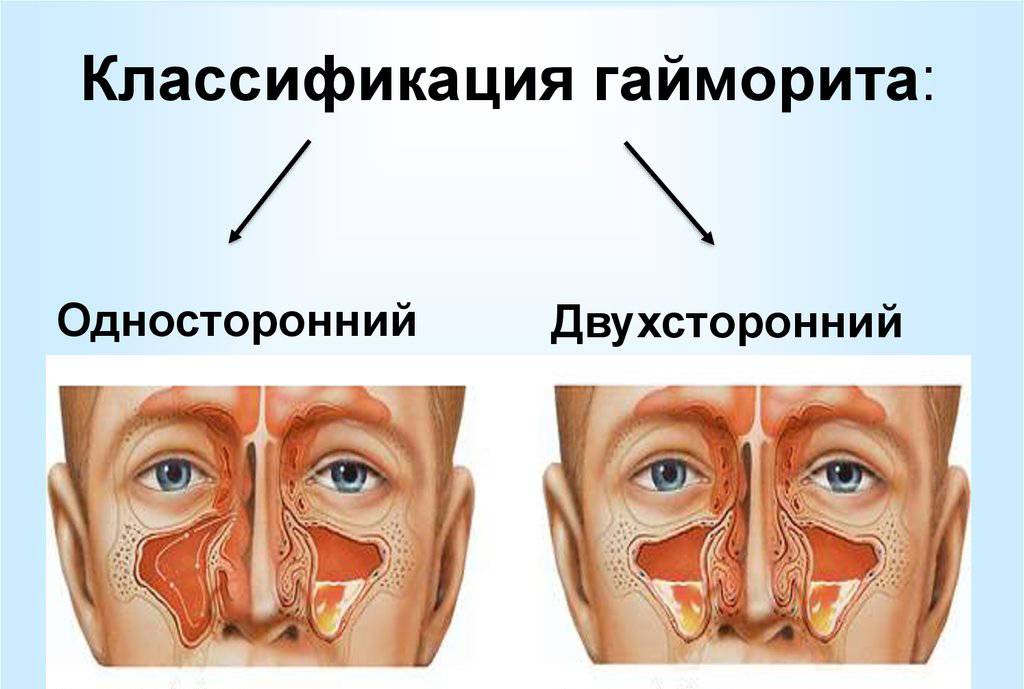
Гайморит или верхнечелюстной синусит характеризуется воспалением гайморовых пазух. Он сопровождается головными болями в лобных долях, слизистыми выделениями из носа, повышенной температурой и отечностью. В отличие от сфеноидита, гайморит — самая распространенная разновидность синусита. Причиной гайморита может стать бактериальное или вирусное заражение, аллергические реакции и даже воспаление верхнего зубного ряда. В зависимости от локализации очагов болезни различают двусторонний, правосторонний и левосторонний верхнечелюстной синусит.
Этмоидит – это разновидность воспаления решетчатых полостей. Он часто наблюдается у пациентов школьного и дошкольного возраста, и становится причиной возникновения отечности глаз и конъюнктивита. Особенность этмоидита состоит в том, что он проявляется в комплексе с гайморитом и фронтитом. В связи с этим лечат его так же комплексно, совмещая медикаментозное лечение, физиотерапию и хирургические процедуры.
Фронтит представляет собой тяжелое воспаление лобных пазух. Он сопровождается явно выраженной симптоматикой, позволяющей быстро диагностировать заболевание: головными болями в лобных долях, увеличивающимися при надавливании. Вылечить фронтит сложно – необходимо комбинировать медикаментозную терапию, физиопроцедуры и пункции.
Формы синусита по МКБ 10 определены кодом J01 «Острый синусит» и J32 «Хронический синусит».
Острая форма характеризуется длительностью заболевания от одной до трех недель, ярким проявлением симптоматики, высокой температурой. Она возникает преимущественно из-за вирусных и простудных болезней, инфекций, других болезней, провоцирующих отек слизистой.
Хроническая форма отличается более длительным периодом протекания (до нескольких месяцев) и слабостью. Она возникает преимущественно из-за инфекционных заражений и нарушения схемы употребления антибиотиков.
Что касается типологии болезни, принято делить синусит на три типа:
- гнойный;
- отечно-катаральный;
- смешанный гнойно-слизистый.
Острый бактериальный синусит относится к гнойному типу. Он характеризуется повышенной температурой тела и наличием патогенов в пазухах. Несвоевременное лечение этого типа болезни приводит к воспалению костей, переходу в заболевания в хроническую форму, другим негативным последствиям.
Отечно-катаральный тип наблюдается на первых этапах хронических форм заболевания. Обычно он является последствием запущенных простуд и ОРВИ.
Начальную стадию развития синусита символизирует катаральный тип. Ему свойственно наличие слизистых выделений из носа и отека слизистых в пазухах. Этот этап хорошо поддается лечению, которое, как правило, не отличается большой продолжительностью. Полезно будет узнать, что основной причиной катарального синусита является недолеченный насморк.
Смешанный тип характеризуется гнойно-слизистыми выделениями и другой симптоматикой, свойственной всем видам заболевания.
Консервативные способы лечения. Эффективны ли они?
Лечение острого тонзиллита у детей разного возраста и у взрослых традиционно проводится консервативным путем. Но такая терапия имеет ряд недостатков:
- Антисептические местные средства от боли в горле действуют поверхностно и непродолжительно, к тому же быстро смываются слюной. Поэтому при их использовании невозможно добиться полноценного очищения крипт миндалин, справиться с глубоко расположенными очагами воспаления.
- Местное лечение острого тонзиллита у детей нередко сопряжено с определенными сложностями. Родители сталкиваются с недостаточной эффективностью полосканий, негативным отношением ребенка к использованию спреев и ингаляций.
- Применение антибиотиков сопряжено с угнетением собственной микрофлоры полости рта, кишечника, половых органов. Развивающийся при этом дисбиоз (дисбактериоз) негативно сказывается на самочувствии и пищеварении, нарушает работу иммунной системы. Поэтому многие родители предпочитают вылечивать заболевание у ребенка без применения антибиотиков, повышая риск осложнений.
- Противомикробные средства следует подбирать с учетом чувствительности выделенной из гланд микрофлоры, а необходимый для этого бактериологический анализ выполняется нескольких суток и не всегда доступен.
- Пациенты нередко завершают лечение сразу после исчезновения боли в горле, не соблюдая рекомендованные сроки антибиотикотерапии. Это чревато сохранением дремлющего инфекционного очага, создает условия для рецидива болезни и развития резистентности микрофлоры.
- В большинстве случаев не удается ограничиться применением только одного препарата, а комплексная терапия требует времени и соблюдения определенной лечебной схемы.
Полноценно вылечить острый тонзиллит означает не только избавить пациента от интоксикации и боли в горле. Грамотный врач старается добиться полноценной санации (очищения) миндалин и устранения воспалительной реакции, но консервативная терапия не всегда может обеспечить адекватное решение этой задачи.
Прогноз тиреоидитов
При ранней диагностике острый тиреоидит проходит полностью, пациент выздоравливает через 1-2 месяца после начала лечения. Гнойные формы болезни могут вызывать гипотиреоз.
Подострый тиреоидит заканчивается выздоровлением через 2-3 месяца после начала лечения. В запущенных случаях заболевание в данной форме приобретает длительное течение или становится хроническим.
Аутоиммунный тиреоидит удается замедлить или полностью остановить при грамотном подборе препаратов. Качество жизни пациентов может сохраняться до преклонного возраста.
Тиреоидит Риделя протекает в течение многих лет с прогрессированием фиброзных процессов и снижением функции щитовидной железы.
Симптомы
Воспалительная реакция на попадание в слизистую оболочку глотки возбудителя вызывает такие симптомы фарингита:
- неприятные ощущения в горле: першение, саднение, боль, сухость и жжение;
- осиплость голоса, чувство заложенности ушей;
- усиление боли при глотании, ее иррадиация в уши, ощущение постороннего предмета или кома в горле.
Лихорадка для изолированного фарингита нехарактерна. Однако в тяжелых случаях, при стрептококковой природе заболевания, а также при поражении других ЛОР-органов возможно повышение температуры, увеличение шейных лимфоузлов.
Если болезнь вызвана вирусами, она может сопровождаться другими признаками ОРВИ – насморком, заложенностью носа, покраснением глаз, сухим кашлем или охриплостью голоса. У детей нередко присоединяется диарея.
При бактериальной природе болезни симптомы фарингита могут включать небольшой кашель с выделением светлой, а в запущенных случаях – гнойной мокроты. В этом случае у детей также не исключены боли в животе и жидкий стул.
Для хронического течения характерно постоянное затруднение глотания, сухость в горле, неприятный запах изо рта.
Симптомы, требующие срочной медицинской помощи:
- невозможность глотания воды и жидкой пищи;
- затрудненное, шумное дыхание через рот, удушье, обильное слюнотечение;
- сильная лихорадка, не поддающаяся лечению жаропонижающими средствами, особенно у маленьких детей при судорогах или нарушении сознания.
Гайморит и этмоидит
При гайморите происходит воспаление одной или двух гайморовых (верхнечелюстных) пазух. Это самый часто встречающийся вид воспаления синусов. Болезнь начинается с отёка слизистой оболочки, из-за чего соустья блокируются (закрываются), а вырабатываемая слизь не может выйти наружу, скапливается, при присоединении бактериальной инфекции и появляется гной. Больному кажется, что пазухи «распирает» – это гной давит на их стенки. Если не лечить болезни, может произойти хронизация острого состояния.
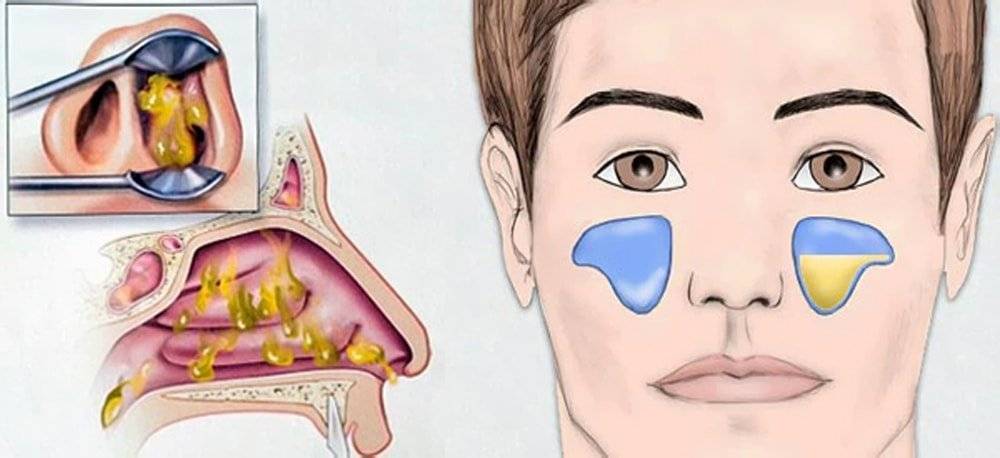
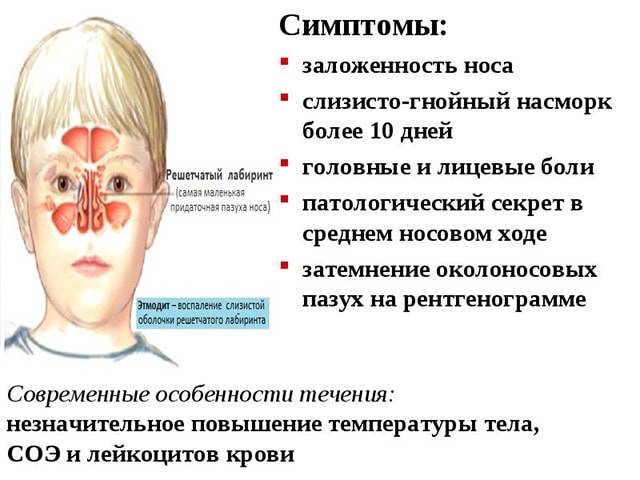
Этмоидит — воспаление пазух решётчатой кости. Чаще болезнь случается после острого ринита и других инфекционных заболеваний. В основном этому недугу подвержены люди с узкими ходами решетчатых пазух или с деформированной носовой перегородкой: это мешает нормальному выходу слизи. Болезнь не так сильно распространена, как, например, гайморит, но для маленьких детей и людей со сниженным иммунитетом, она представляет опасность: воспаление может привести к разрушению части клеток и появлению скрытых гнойничков. Если гной из них вырвется наружу, он может попасть в глазницу, а это чревато серьёзными осложнениями для глаза и общего состояния в целом.

Народные способы лечения
Применение народных средств в борьбе с заболеванием является дополнительной, но никак не основной мерой. Сюда относятся ингаляции, проводить которые можно только при нормальной температуре.
Один из распространенных рецептов: в 0,5 литра кипятка добавить 15 капель масла чайного дерева и такого же количества масла пихты, либо вместо масел добавляется соцветие календулы 1 ст. л., листья малины 3 ст. л., пару капель эвкалипта.
Выполнять ингаляции нужно наклонившись вниз над емкостью и накрыв голову полотенцем. Вдыхать пар нужно ртом, а носом выдыхать. Продолжать ингаляцию следует не более 10 минут. Продолжительность лечения – 1 неделя, по 4 раза в день.
Профилактика панкреатита
- Отказаться от спиртных напитков. Алкоголь является главным провоцирующим фактором воспаления тканей. Употреблять спиртные напитки допустимо в небольших количествах 1-2 раза в месяц.
- Бросить курить. Никотин и другие вещества, входящие в состав сигаретного дыма, оказывают негативное воздействие на все внутренние органы. Канцерогенные вещества повреждают клетки ПЖ, приводя к панкреатиту.
- Исключить вредные продукты и придерживаться правильного питания. Достаточно отказаться от острых, чрезмерно соленых, жареных и жирных блюд. В рационе не должны присутствовать продукты, содержащие ароматизаторы, красители и другие искусственные добавки. Они не только повреждают клетки ПЖ, но и препятствуют их восстановлению.
- Вести здоровый и активный образ жизни. Ежедневно нужно совершать пешие прогулки на свежем воздухе, обеспечивать полноценный ночной отдых, исключить стрессы. Для повышения устойчивости организма обязательны умеренные физические нагрузки.
https://cyberleninka.ru/article/n/hronicheskiy-pankreatit-klassifikatsiya-diagnostika-i-lecheniehttps://www.eurolab.ua/encyclopedia/565/46026/https://www.1spbgmu.ru/images/home/universitet/Struktura/Kafedry/Kafedra_terapii_fakultetskoy/lektsi…http://rep.bsmu.by/bitstream/handle/BSMU/7871/366040-бр..pdf?sequence=3&isAllowed=y
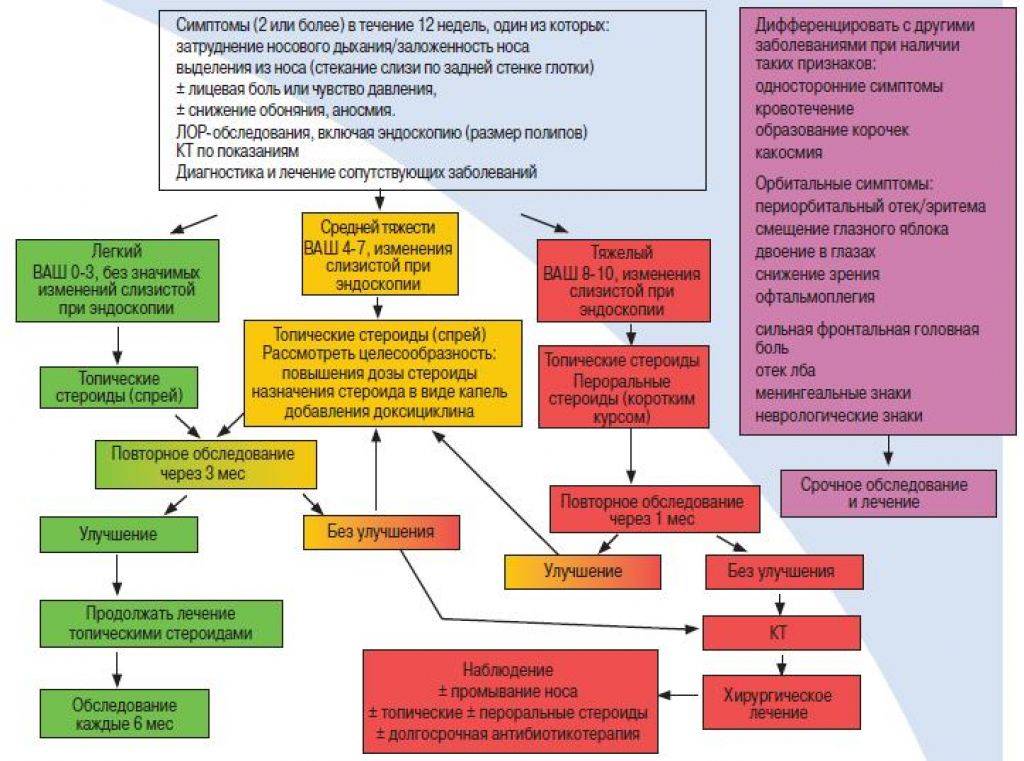
Лечение хронического риносинусита
Целью лечения является уменьшение количества обострений синусита, уменьшение или исчезновение симптомов заболевания. Основная терапия нацелена на улучшение дренажа околоносовых синусов, а также на улучшение работы местного иммунитета слизистых. Для этого нужно устранить блокирование синусоназальных соустий, уменьшить вязкость слизистого секрета, провести иммунотерапию. Иногда для очистки пазух требуется хирургическое лечение.
Лекарственная терапия
Первым этапом лечения хронического риносинусита является консервативная терапия.
Она включает в себя:
- Регулярное очищение полости носа и пазух изотоническим раствором натрия хлорида (стерильный солевой раствор).
- Назальные топические кортикостероиды. Это назальные спреи, которые помогают уменьшить воспаление и отек в области соустий пазух, улучшить дренаж (мометазон, флутиказон, беклометазон).
- Ингаляционное введение в пазухи носа раствора антибиотиков, кортикостероидов, муколитиков. Использование ингаляторов для пазух (ингаляторы Пари) позволяет вводить лекарственные вещества точно в пазухи.
- Системный прием кортикостероидов дает сильный противоотечный, противовоспалительный эффект, сокращает носовые полипы, улучшает дренаж, но имеет серьезные побочные действия при длительном использовании препаратов.
- Местное и системное использование антибактериальных, противогрибковых средств. Применение противомикробных средств при инфекционном хроническом риносинусите позволяет справиться с обострением заболевания.
- Иммунотерапия — ваш аллерголог-иммунолог может добавить к лечению синусита препараты, направленные на повышение иммунитета или препараты, регулирующие аллергию.
Хирургическое лечение
При низкой эффективности консервативной терапии показано хирургическое лечение хронического риносинусита. Оно направлено на устранение механического препятствия дренажа пазухи (увеличенная носовая раковина, деформированная перегородка носа, анатомическое сужение области соустья пазухи, полип в области соустья и др.), а также на очищение пазух от инородных включений (грибковые тела, корни зубов, пломбировочный материал, материал для синуслифтинга), кист, полипов.
Эндоскопическая хирургия пазух
Для этой процедуры врач использует оптическую систему, состоящую из тонкой трубки с увеличительными объективами и камерой, которая переводит изображение на экран. Хорошая визуализация оперируемой области, возможность изменить угол обзора обеспечивает деликатное и безопасное устранение препятствия на выходе из пазухи, а также позволяет очистить ее от инородных включений.
Проведенное оперативное лечение создает лишь условия для улучшения дренажа и очистки, поэтому необходимо продолжить послеоперационное лечение для достижения продолжительного эффекта.
Симптомы и диагностика
Конечно, при развитии гайморита нужно немедленно обращаться к врачу, но как понять, что гайморит начался? Начальные признаки неспецифичные – это повышение температуры от незначительной до высокой, сильная слабость, заложенность носа или обильные густые выделения, болезненность в проекции пазух или в области лица.
Боль при гайморите может быть различной – от тупой, давящей до сильной, мучительной. Она локализуется в подглазничной области, может отдавать в область переносицы, лобную зону или верхние зубы. При надавливании на область пазух или наклонах головы вперед она усиливается, распространяясь по подглазничной области. Могут краснеть и отекать веки.
Врачи отмечают некоторые особенности того, как проявляется болезнь в определенных возрастных группах. Так, у взрослых самым ключевым признаком могут быть болевые ощущения, головная боль, нарушение восприятия запахов. Может меняться голос, он становится гнусавым, нос сильно заложен, выделяется полупрозрачная или желто-зеленая слизь. Высокая лихорадка типична для острой формы, при хроническом или аллергическом гайморите болезнь может протекать без температуры.
На фоне поражения пазух возможно слезотечение, неприятный привкус во рту, слабость, постоянное утомление, нарушения аппетита, расстройства сна, ознобы и приступы кашля.
Заразен ли гайморит? Само по себе воспаление – это результат влияния патогенных факторов, и это не заразно. Бактерии или вирусы, которые спровоцировали заболевание, могут передаваться от человека к человеку, но не обязательно вызовут поражение пазух.
Диагноз гайморита ставит лор-врач после проведения ряда тестов и осмотра пациента
Важно подробно рассказать, как началось заболевание, какие жалобы были ранее и имеются в данный момент. Врач осмотрит полость носа и глотку, прощупает проекцию пазух, определяя болезненность
Дополнительно могут понадобиться КТ или МРТ придаточных пазух, рентгенограмма, УЗИ исследование, эндоскопия носоглотки, при необходимости – биопсия полипозных образований. Назначаются анализы крови, посевы отделяемой из носа слизи для определения флоры, чтобы подобрать необходимые препараты.
Физиотерапия
При фарингите лечение у взрослых и детей дополняется физиотерапевтическими методами. Их назначают в период выздоровления после острой формы болезни или в стадии ремиссии при хроническом течении. Назначается электрофорез с калия йодидом, терапия УВЧ, ультразвуковые процедуры, аппликации парафина или озокерита на подчелюстную область.
Эффективные процедуры при гипертрофическом гранулезном хроническом фарингите – лазеротерапия и радиоволновая дезинтеграция. С помощью этих методов разрушается гранулезная ткань, образующаяся на задней стенке глотки.
При хроническом фарингите полезно лечение на бальнеологических и морских курортах.
Симптомы острого ринита у детей старшего возраста
У детей более старшего возраста острый насморк развивается скоротечно. Сначала заметно чувство неприятного жжения, щекотания, зуда в носовой полости. Потом начинаются частые слизистые выделения, чихание, заложенность, боли в голове, слезливость, снижение восприятия запахов, чувство сдавливания в зоне переносицы, раздражение на коже под носом.
Острый ринит имеет быструю фазу течения – уменьшение общих симптомов, стабилизация состояния наступает уже примерно через неделю. Однако это не значит, что в этот период нужно ждать самостоятельного выздоровления и не обращаться к педиатру. Недолеченный или неэффективно вылеченный острый ринит может перейти в хроническую форму или дать осложнения.
Средства местного действия
При вирусном фарингите, а также как дополнение к лечению бактериального назначаются препараты местного действия:
- Антисептики предотвращают размножение болезнетворных микроорганизмов, очищают слизистую носоглотки. К ним относятся Фарингосепт (таблетки для рассасывания), Антиангин-Формула (пастилки), Септолете нео (пастилки), растворы Вокадин и Мирамистин, аэрозоли Гексаспрей и Гексорал, таблетки Фарингосепт.
- Антибиотики для локальной терапии: Грамицидин С, Граммидин.
- Противовоспалительные и обезболивающие средства – Стрепсилс Интенсив, Тантум Верде.
- Растительные препараты: растворы Ромазулан (с ромашкой), Ротокан (с ромашкой, календулой и тысячелистником), Эвкалимин (с эвкалиптом).
- Стимуляторы местного иммунитета – Имудон.
Часто одно средство содержит несколько действующих компонентов:
- пастилки Ангидин: два антисептика и витамин С;
- таблетки Анти-Ангин: обезболивающее, антисептик, витамин С и ментол;
- таблетки Гексализ: обезболивающее, противовоспалительное, антисептик;
- пастилки Дрилл: обезболивающее и антисептик;
- аэрозоль Ингалипт: антимикробное, антисептик, эфирные масла;
- аэрозоль Каметон: камфора, ментол, эвкалиптовое масло, антисептик;
- леденцы Нео-ангин: обезболивающее, охлаждающее, антисептическое;
- аэрозоль Пропосол: прополис, глицерин, этанол;
- таблетки Себидин: антисептик и витамин С;
- таблетки Септогал и пастилки Септолете: ментол, антисептик, эфирные масла.
Выбирать эти средства лучше по назначению врача. Препараты с содержанием хлоргексидина нежелательно использовать у детей, растительные компоненты – у лиц с аллергической предрасположенностью.