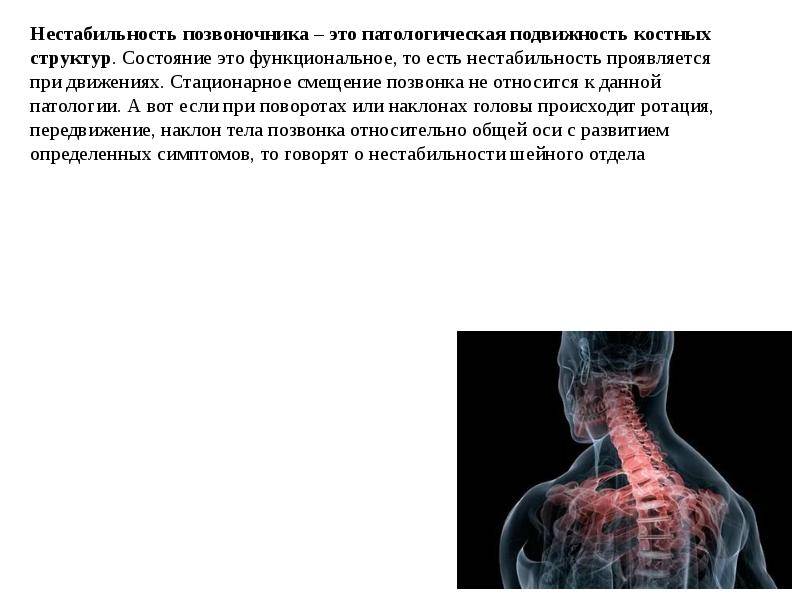
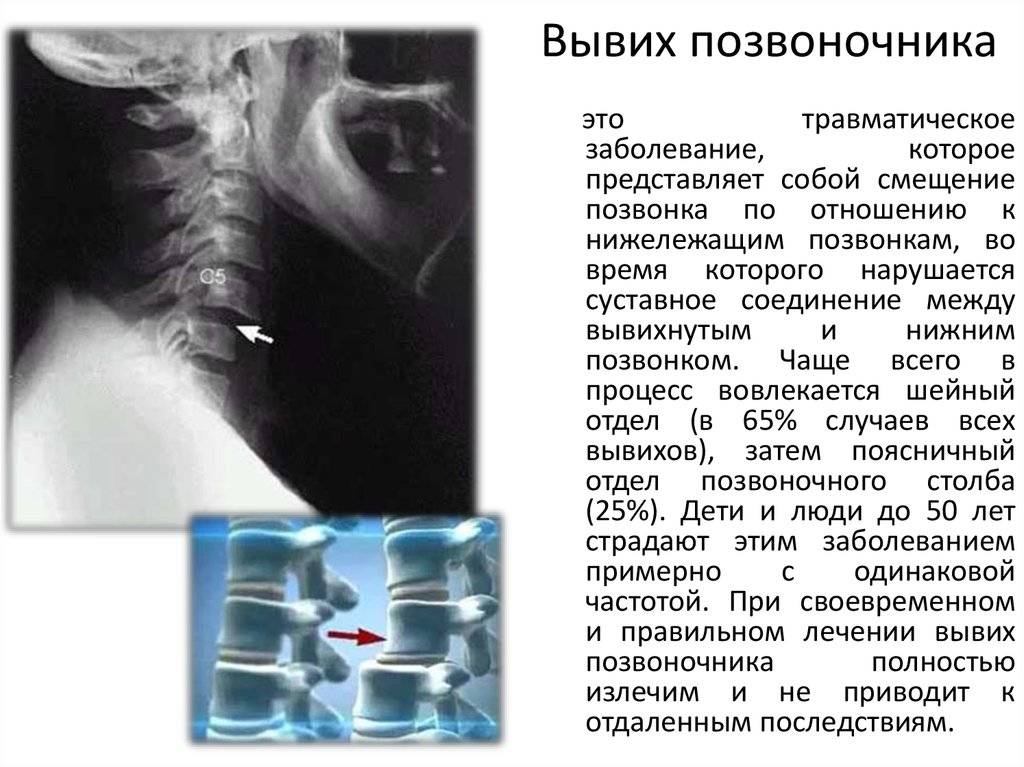
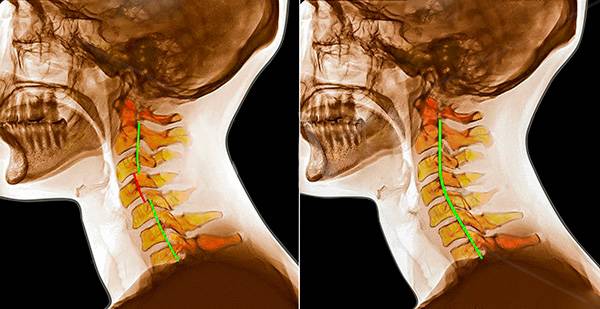
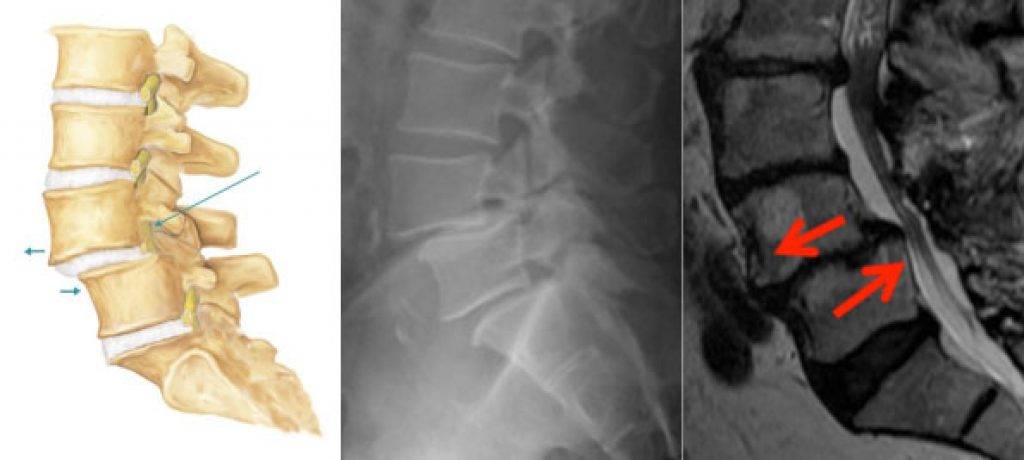
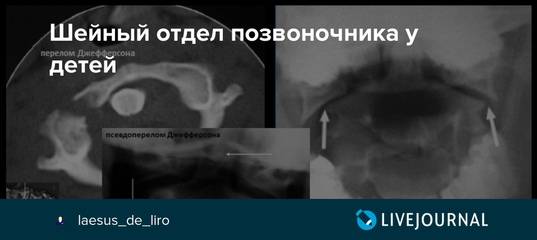
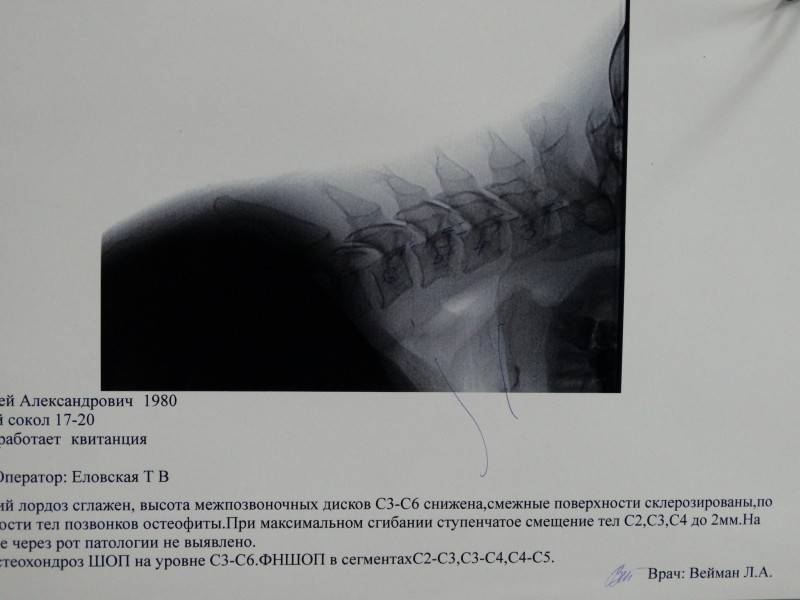
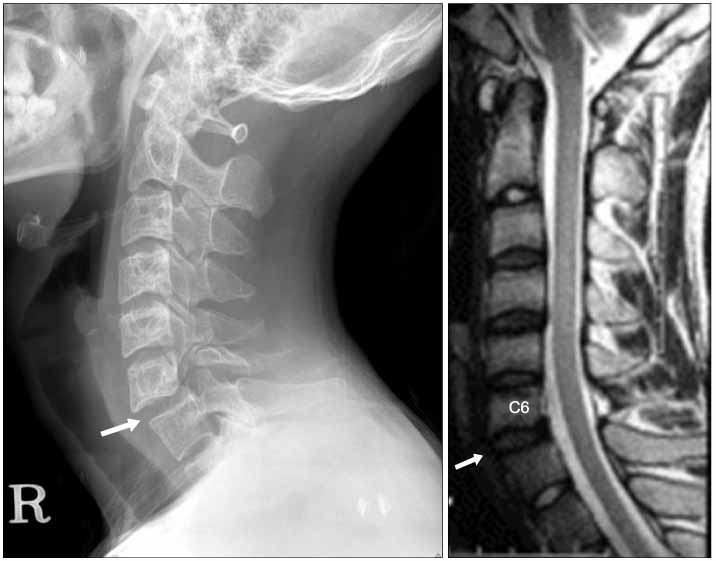
Диагностика
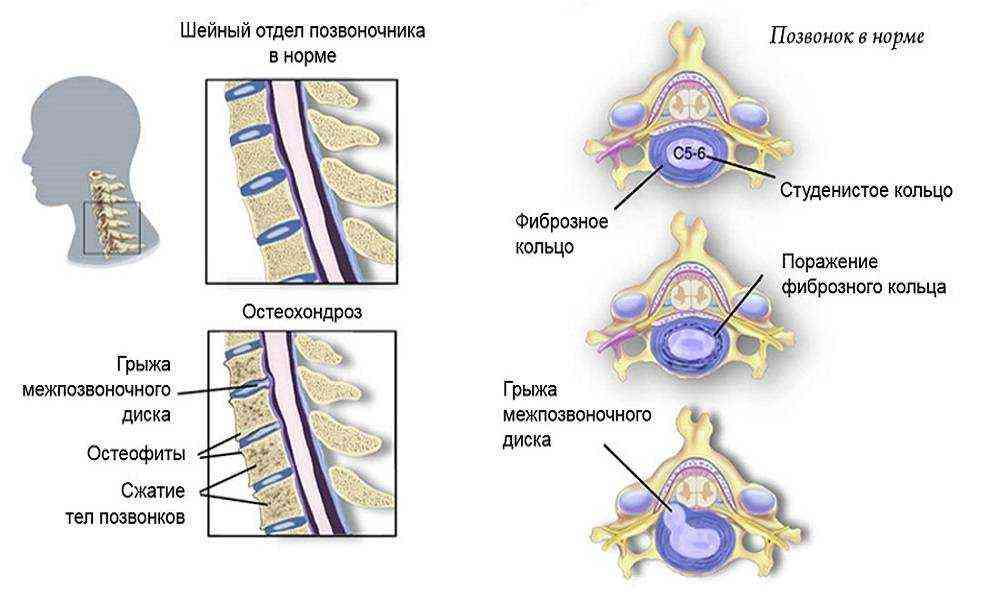
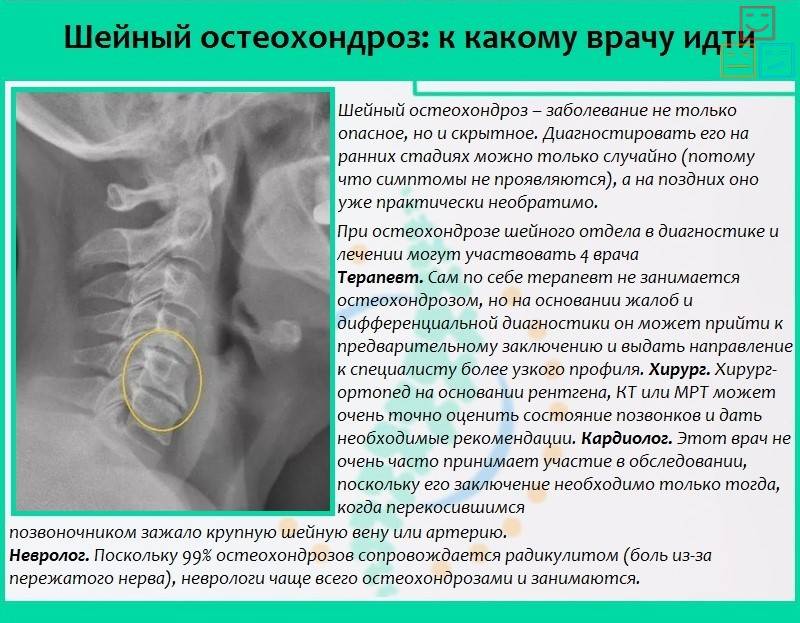
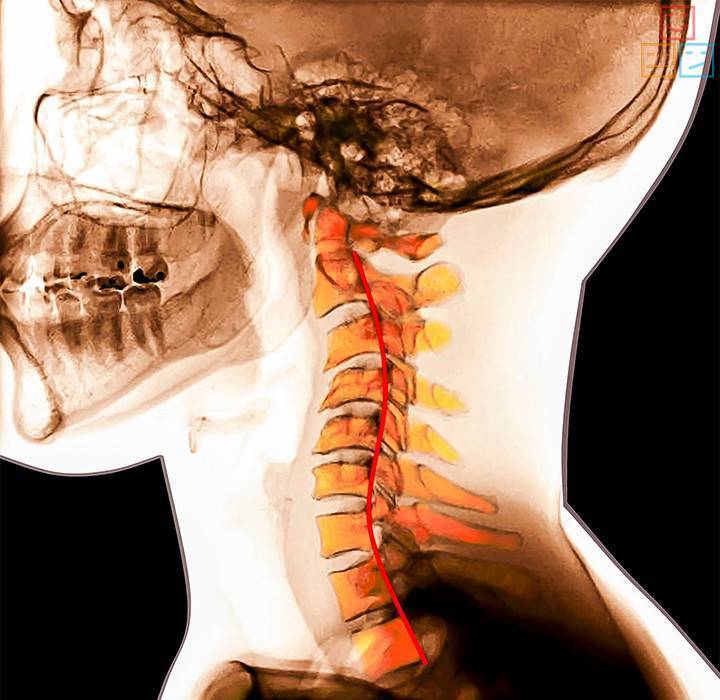
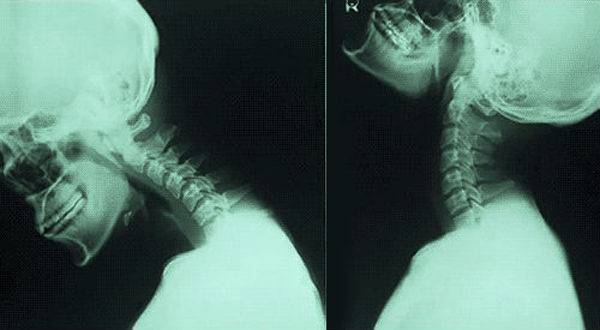
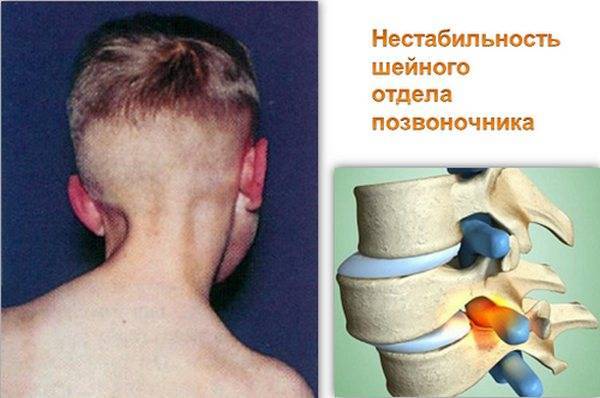
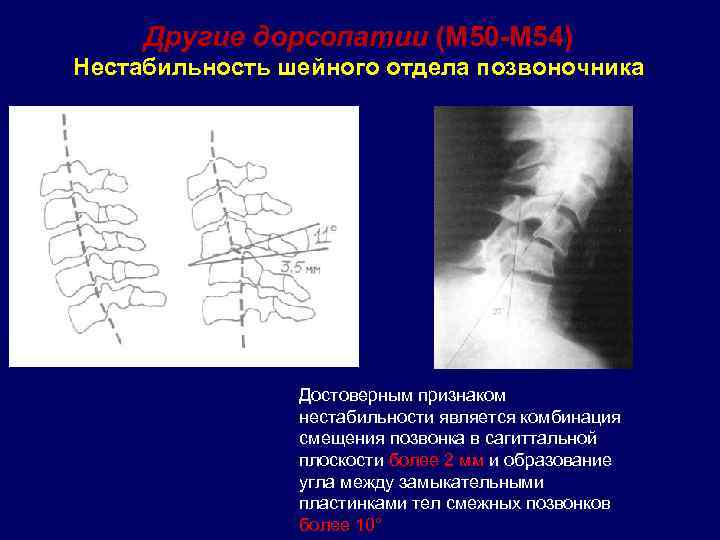
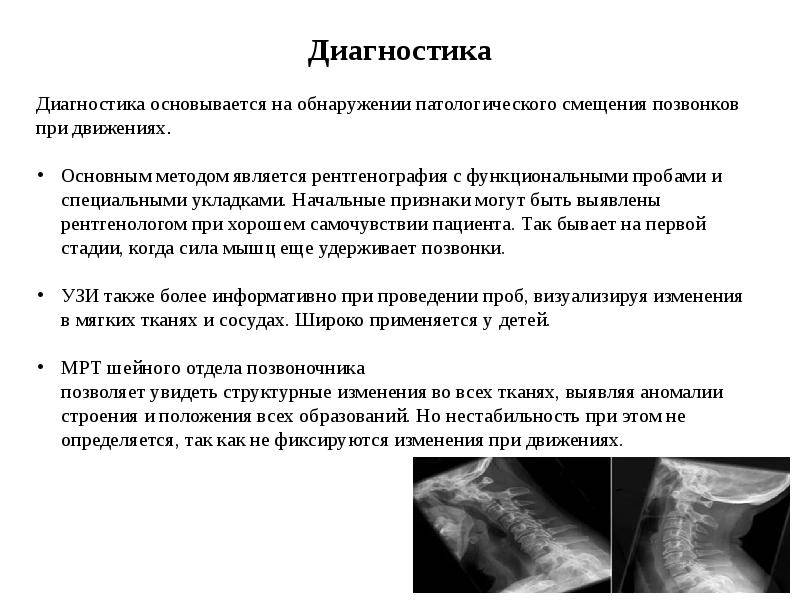
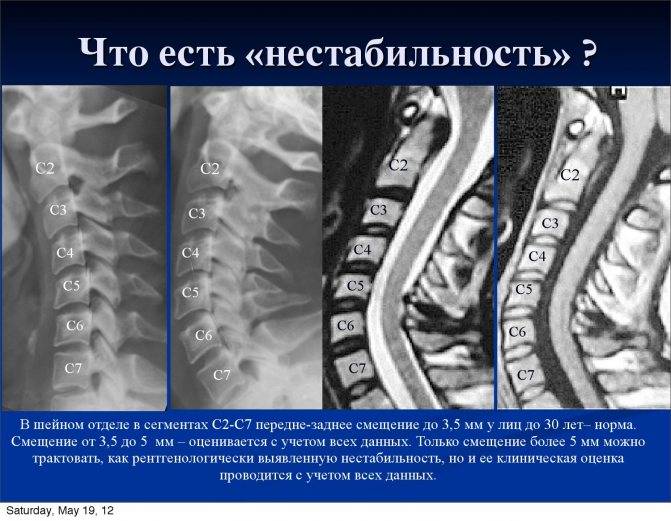
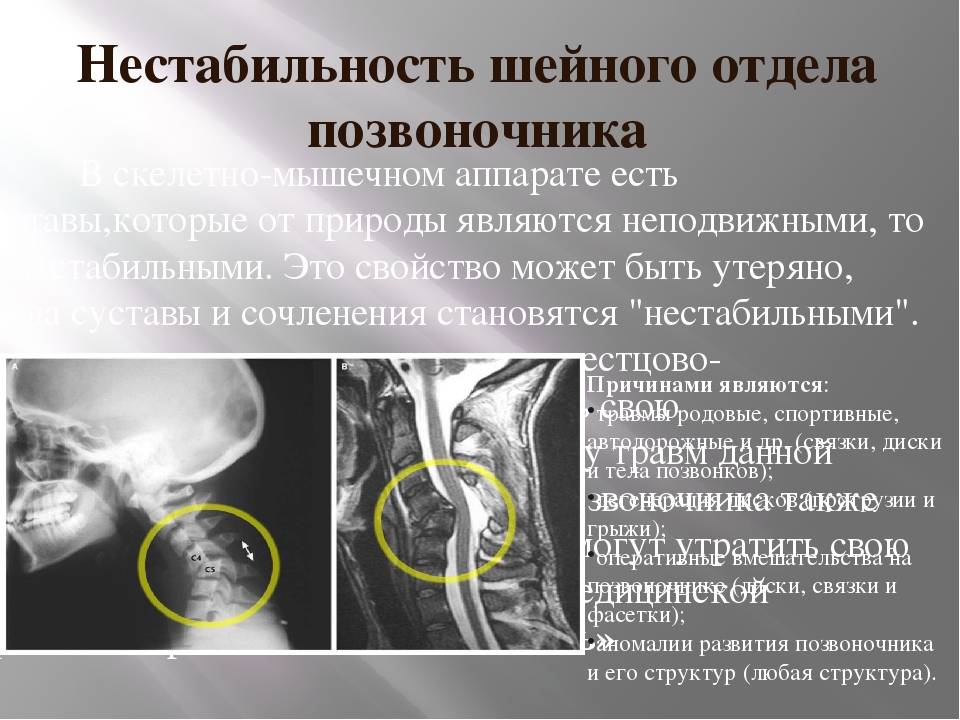
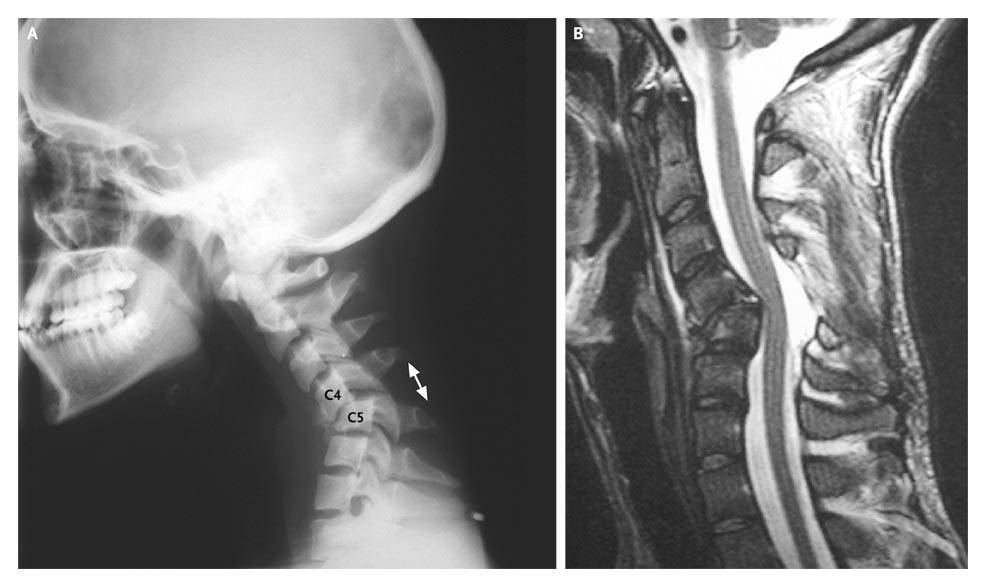
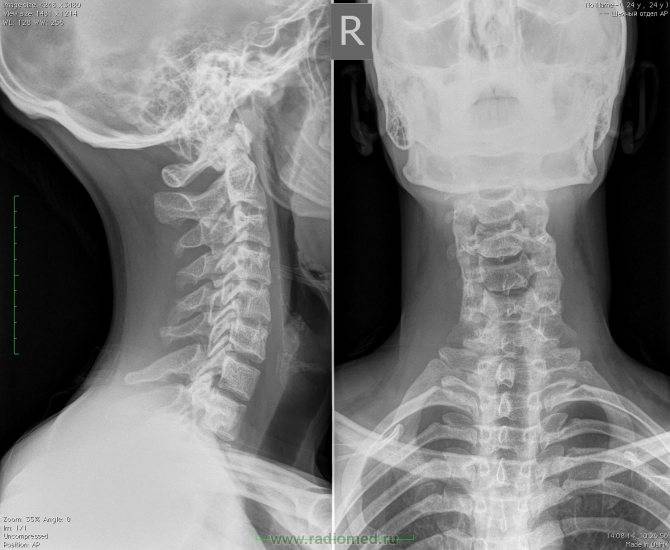
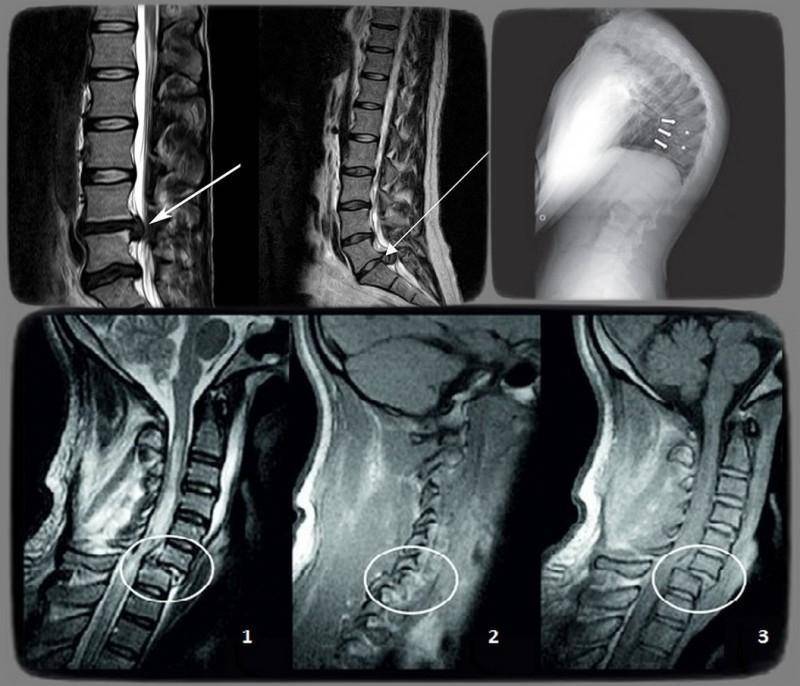
Диагностика нестабильности сегментов различных отделов позвоночника базируется на основане жалоб пациента,истории болезни, осмотра, неврологического статуса, результатов инструментальных методов исследования. Оценивается наличие деформаций, объема движений в различных отделах позвоночника, наличие функциональных блоков, мышечного спазма,усиление болезненности при определенных движениях . Из инструментальных методов исследования прежде всего используется рентгенография, как стандартная, так и более информативное исследование — рентгенография с функциональными пробами. Смещение позвонка вперед или назад более 2-3 мм при проведении рентгенографии с наклоном вперед и разгибанием является признаком наличия нестабильности позвоночника.Но рентгенография позволяет визуализировать изменения только в костных структурах и при необходимости диагностики морфологических изменений в мягких тканях ( хрящевая ткань,связки, мышцы, нервные структуры ) необходима томография ( КТ или МРТ). МРТ является наиболее достоверным диагностическим методом диагностики таких изменений в позвоночника, как стеноз спинномозгового канала грыжа диска компрессия корешка и т.д. При необходимости выявления ликвородинамических нарушений возможно проведение миелографии. Применение ЭМГ необходимо при наличии компрессии периферических нервов. Лабораторная диагностика назначается при необходимости дифференциации с системными инфекционными или онкологическими заболеваниями. Диагностика позволяет определиться как с диагнозом, так и тактикой лечения (консервативное так и оперативное ).
Обсуждение упражнений
Следующий пример (Таблица №1) – пример занятия для клиента с грыжей шейного диска в истории болезни.
Таблица 1. Программа для начинающего, рассчитанная на клиентов с грыжей шейного диска в истории болезни
| Упражнения | Целевые мышцы | Схема выполнения |
| Беговая дорожка или эллиптический лыжник (разминка) | Шеи и верхней конечности | 50% максимальной ЧСС, 5 – 10 мин. |
| Поднимание головы/подбородок к груди | Глубокие сгибатели шеи |
≥10 с удержания ≥12 повторений, 1 – 3 подхода <30 с, отдых |
| Ретракция шеи | Глубокие разгибатели шеи |
≥10 с удержания ≥12 повторений, 1 – 3 подхода <30 с, отдых |
| Отжимания протракцией | Передняя зубчатая мышца |
≥10 с удержания ≥12 повторений, 1 – 3 подхода <30 с, отдых |
| Горизонтальное отведение на 90, лёжа на животе | Средняя трапециевидная мышца |
≥10 с удержания ≥12 повторений, 1 – 3 подхода <30 с, отдых |
| Горизонтальное отведение на 130, лёжа на животе | Нижняя трапециевидная мышца |
≥10 с удержания ≥12 повторений, 1 – 3 подхода <30 с, отдых |
| Растягивания на пенном ролике | Малая грудная мышца |
15 – 30 с сохранения положения >2 подходов |
Описана программа, разработанная для асимптоматических клиентов на этапе пост-реабилитации и, как упоминалось выше, рекомендуется допуск от врача, прежде чем приступить к предложенной программе. Занятия проводятся три раза в неделю, с отдыхом между тренировками не менее одного дня, что позволяет достаточно восстановиться предрасположенным к повреждениям тканям. Упражнения выбраны для укрепления мышц шеи и плечевого пояса, а также улучшения осанки клиента. Акцент в программе на исключении сгибания и выдвижения головы вперёд при выполнении упражнений (Рисунки 7, 8, 9).
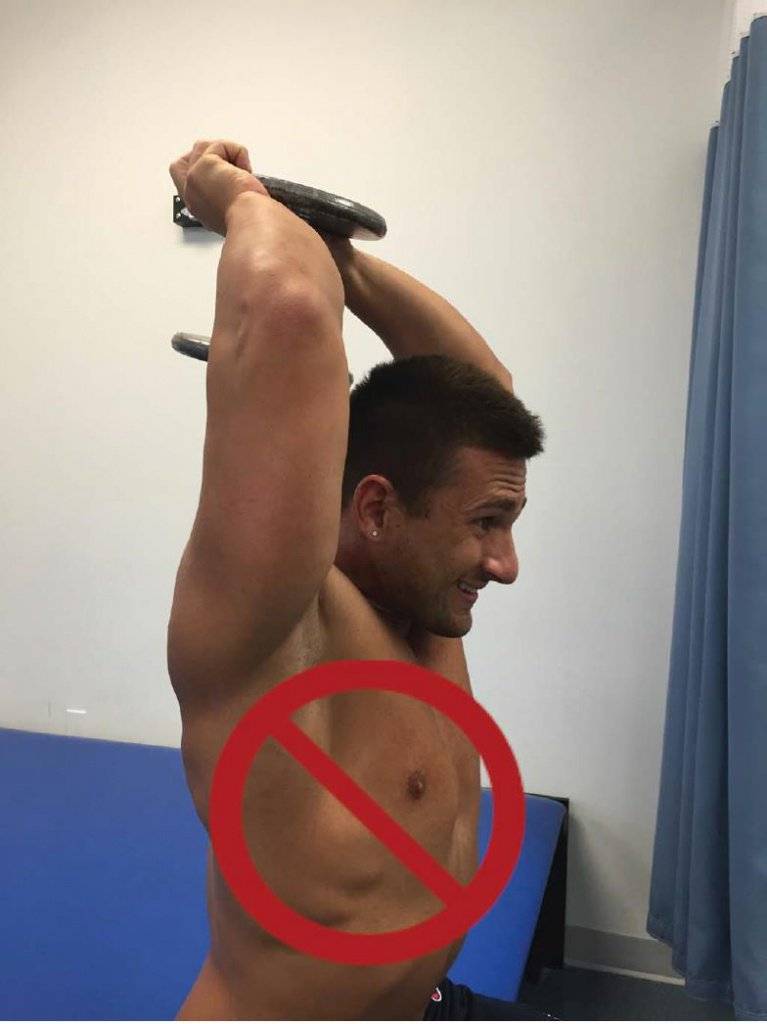
Рис. 7. Разгибание предплечий из-за головы сидя: клиенту нужна ретракция шейного отдела позвоночника при выполнении упражнения, а не выдвижение головы вперёд, как показано на снимке.
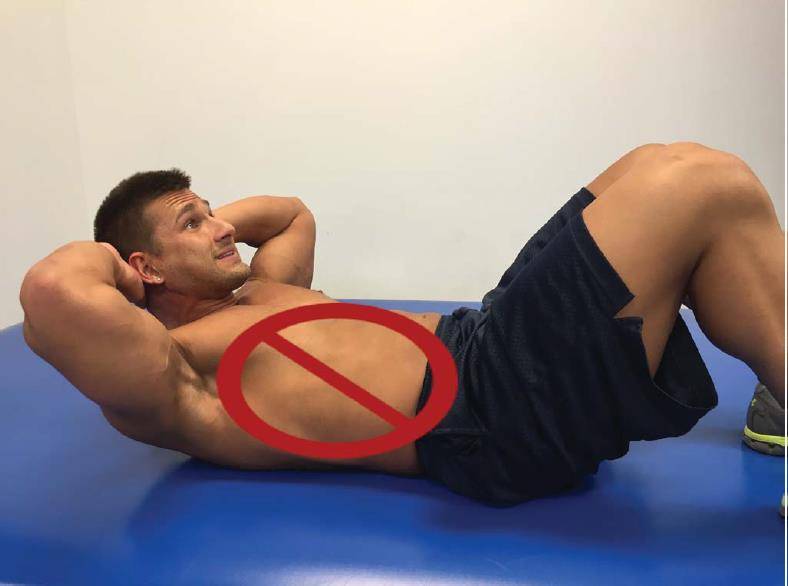
Рис. 8. Скручивания: клиенту нужно сохранять положение некоторой ретракции шеи при выполнении упражнения, а не тянуть шею в сгибание.

Рис. 9. Тяга за голову: для обеспечения правильной осанки клиенту нужно тянуть рукоятку к груди, одновременно сохраняя небольшую ретракцию шеи.
Программа упражнений с отягощениями сосредоточена на выносливости мышц с высоким количеством повторений, долгими удержаниями, небольшими отягощениями и короткими периодами отдыха, так как основная целевая мускулатура – сегментные стабилизаторы, в значительной степени состоящие из аэробных, производящих относительно невысокое усилие волокон типа 1 (4, 7, 35, 43). Применение программы может вызвать болезненность мышц через 24 – 48; тем не менее, симптомы, такие как тупая, жгучая или острая боль в шее и верхних конечностях, ожидать не следует
Осторожность нужна, если клиент в настоящее время принимает лекарственные средства. НПВС, анальгетики и кортикостероиды могут повышать переносимость боли, что в свою очередь предрасполагает клиента к травме из-за возможного нарушения сознательного контроля повреждения тканей (34)
И наконец, упражнения программы нужно выполнять без задержки дыхания в связи с возможным повышением и возобновлением у клиента болей в шее и руке (50).
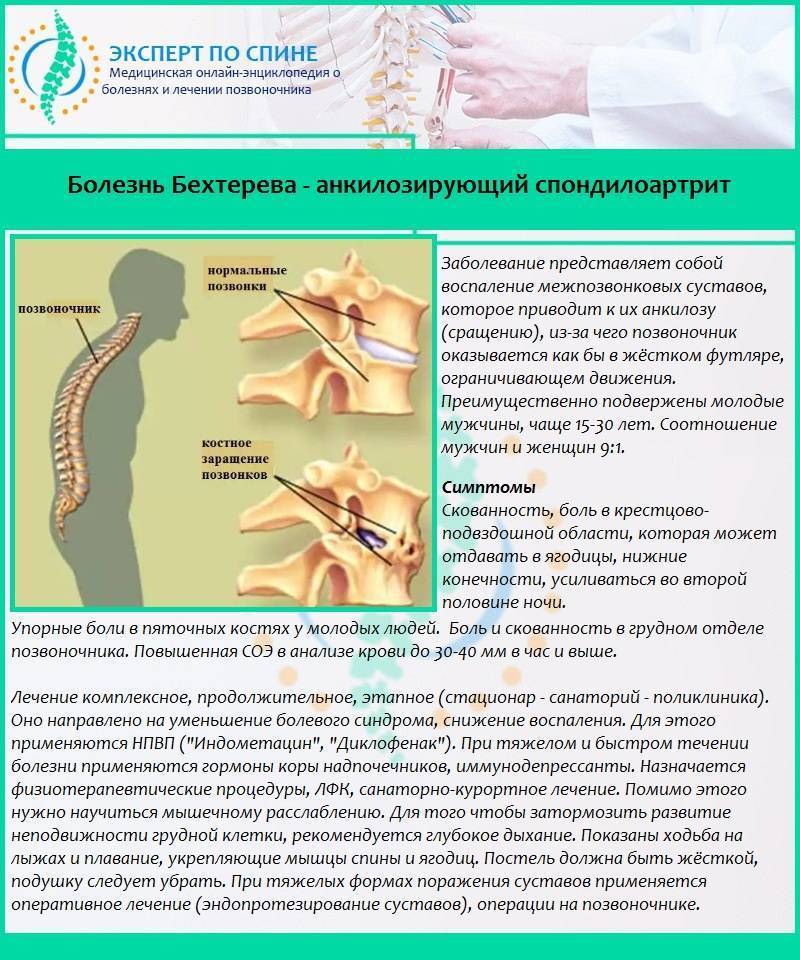
Симптомы
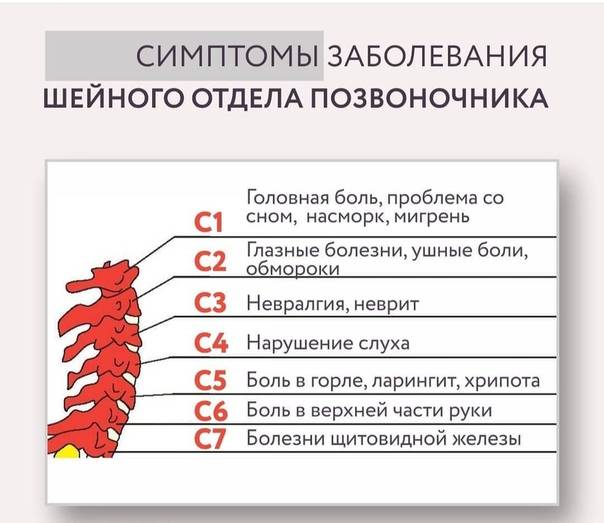
Симптомы зависят как от локализации нестабильности ПДС, так и степени воздействия на невральные структуры. При нестабильности в шейном отделе позвоночника основным симптомом является боль в шее, которая усиливается при физической нагрузке. Причиной болевого синдрома является перенапряжение мышц шеи, вследствие этого возникает мышечный спазм, ухудшается микроциркуляция и тонус в мышцах.Вследствие этого со временем у человека снижается возможность выполнять обычные физические нагрузки. По мере прогрессирования нестабильности и развития стеноза спинномозгового канала возникает воздействие на спинной мозг и нервные структуры и могут появиться следующие осложнения:
- радикулопатия,
- цервикалгия,
- мышечно-тонические синдромы ( синдром передней лестничной мышцы,
- синдром малой грудной мышцы,
- плечелопаточный периартрит,
- синдром позвоночной артерии,
- компрессия спинного мозга, кардиальный синдром).
При локализации нестабильности в поясничном отделе появляется картина спондилолистеза. Спондилолистез развивается постепенно и вначале проявляется эпизодическим болями в пояснице, которые усиливаются после физических нагрузок и могут иррадиировать в в ноги ( особенно при наклонах туловища ). Кроме того возможно слабость в ногах, болезненные ощущения в тазобедренных суставах, бедрах,голени. Спазм мышечных групп в пояснице при нестабильности сегментов в этом отделе приводит к уменьшению объема пассивных и активных движений . Выраженность клинической симптоматики зависят от размера листеза и степени воздействия на нервные структуры.При выраженной компрессии невральных структур возникают такие клинические проявления, как парезы, гипотрофия мышц, нарушения чувствительности, вегетативные нарушения, иногда развитие синдрома конского хвоста ( сильные боли, моторные нарушения,нарушения функции мочевого пузыря, кишечника).
Техники мануальной терапии шейного отдела позвоночника
Проведение сеансов терапии направлено на освобождение нервных корешков спинного мозга, зажатых вследствие смещения позвонков, мышечных спазмов или отеков. С этой целью, в зависимости от возраста и состояния здоровья пациента, используются различные техники и методы мануальной терапии:
- Манипуляция. Техника нормализации естественного положения позвоночника посредством коротких и не очень сильных толчкообразных движений. Манипуляция часто сопровождается щелчками. Такое воздействие помогает избавиться от болезненного напряжения мышц шеи, снять головные боли, стабилизировать давление.
- Мобилизация. Метод увеличения подвижности в шейном отделе позвоночника, восстановления кровообращения и устранения отеков при остеохондрозе. Повторяющиеся ритмичные техники пассивного перемещения частей тела позволяют восстановить подвижность позвонков и убрать болевые ощущения.
- Постизометрическая релаксация (ПИР). Позволяет расслабить мышцы и связки путем изометрического напряжения и последующего растяжения мышц.
Мануальная терапия шейно-грудного отдела включает также лечебный массаж шейно-воротниковой зоны. По завершении сеанса рекомендуется избегать резких движений, наклонов и поворотов головы. Полный курс восстановление подвижности спины и шеи требует порядка 10 посещений врача. Необходимую методику воздействия специалист подбирает на основании анамнеза и обследования пациента, а количество курсов — по общей динамике лечения.
Лечение
Лечение шейного остеохондроза требует комплексного подхода и включает в себя:
- медикаментозное воздействие;
- физиотерапию;
- лечебную физкультуру;
- массаж;
- хирургическое лечение.
Медикаментозное лечение
Основная цель медикаментозного лечения: снять боль и головокружение, восстановить нормальное функционирование нервных корешков, а также по возможности остановить или замедлить разрушение хрящевой ткани. В зависимости от ситуации назначаются:
- нестероидные противовоспалительные препараты (мелоксикам, диклофенак, нимесулид и т.п.): направлены на снятие болевого синдрома и воспаления; применяются в виде таблеток, инъекций, мазей, пластырей;
- стероидные препараты (гидрокортизон, дексаметазон): также используются для снятия воспаления при неэффективности НПВС;
- миорелаксанты (мидокалм): препараты, устраняющие рефлекторные мышечные спазмы, за счет чего уменьшается боль и улучшается кровообращение;
- витамины группы B в виде инъекционных или таблетированных препаратов (мильгамма, нейромультивит): способствуют улучшению проведения нервных импульсов;
- седативные препараты при выраженном болевом синдроме для улучшения сна и уменьшения эмоциональной составляющей боли;
- противоотечные средства при защемлении нервного корешка;
- хондропротекторы: препараты, способствующие восстановлению хрящевой ткани.
В зависимости от симптомов, могут быть также назначены средства для улучшения микроциркуляции в сосудах головного мозга, препараты, блокирующие тошноту и головокружение и т.п.
Немедикаментозное лечение
Немедикаментозные методы лечения используются вне обострения. В зависимости от клинической ситуации используются:
- физиотерапия:
- лазерная терапия;
- магнитотерапия;
- УВЧ-терапия;
- фонофорез и электрофорез;
- массаж;
- лечебная физкультура;
- иглорефлексотерапия;
- мануальная терапия;
- подводное вытяжение.
Немедикаментозное лечение способствует снижению выраженности симптоматики и уменьшает частоту и силу обострений. Оно действует опосредованно:
- улучшает кровоснабжение пораженной области, обмен веществ и процессы регенерации;
- усиливает действие препаратов;
- способствует укреплению мышечного каркаса и стабилизации позвоночного столба;
- снижает нагрузку на позвоночные диски;
- устраняет мышечные спазмы и блоки.
Хирургическое лечение
Помощь хирургов необходима в запущенных случаях заболевания, когда медикаментозные методы уже неэффективны. В настоящее время используется несколько операций:
- хирургическое удаление грыжи диска (микродискэктомия, эндоскопическая или трансфасеточная операция);
- ламинэктомия: удаление остистых отростков или дужки позвонка, за счет чего снижается нагрузка на корешок спинного мозга;
- нуклеопластика: устранение грыжи путем удаления части ядра межпозвонкового диска.
Важно помнить, что только врач может решать, как лечить остеохондроз шейного отдела позвоночника. Схема составляется индивидуально с учетом стадии болезни, сопутствующих патологий и индивидуальных особенностей организма пациента.
Наши медицинские центры
-
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
-
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 – выходной
Клиническое отделение
-
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (многопрофильное отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)ПН-СБ: с 8:00 до 17:00, ВС: выходной (клиническое отделение)
Многопрофильное отделение
Тренировка с отягощениями для шейной мускулатуры
Тренировка мышц шейного отдела позвоночника играет ключевую роль при лечении и предотвращении дискогенной боли. ССКТ нужно рассмотреть возможность включения упражнений, направленных на глубокие сгибатели шеи (ГСШ), поскольку исследования показали, что у пациентов с болью в шее, как правило, наблюдается слабость длинной мышцы шеи и головы, ответственных за сгибание шеи (17). Устранение слабости ГСШ существенно уменьшает боль, улучшает осанку и уменьшает вероятность будущих осложнений (16, 45). Подъём головы и касание подбородком груди эффективно укрепляют ГСШ. Подъёмы головы зачастую выполняются в положение клиента лёжа на спине лицом вверх. Клиенту предлагается коснуться подбородком груди и поддерживать достигнутое положение. Голова приподнимается над поверхностью на 5 – 7,5 см (Рисунок 2).
Рис. 2. Касание груди подбородном. Клиенту предлагают коснуться подбородком груди насколько это возможно и сохранить положение, приподняв голову на 5 – 7,5 см над поверхностью. В данном случае над столом
Необходима осторожность, не нужно поднимать голову выше 5 – 7,5 см и избегать движения головы вперёд над грудью (выделить сгибание шейного отдела).
Нужна осторожность, нельзя приподнимать голову выше, чем 5 – 7,5 см, поскольку это существенно повышает вероятность перегрузки дисков и воспроизведения симптомов. Голову нужно удерживать приподнятой не менее 10 с в 12 повторениях
Упражнение можно усложнить, увеличив продолжительность удержания, сократив отдых и увеличив количество повторений. Если клиент не в состоянии сохранить касание подбородком груди (достигнутое положение) 10 секунд, упражнение можно упростить, положив клиента на наклонную поверхность, головой вверх. У людей со слабостью ГСШ при упражнении могут проявляться компенсации в виде движения головы вперёд (нижняя челюсть движется над грудью) или чрезмерное сгибание шеи (приподнимание головы более 7,5 см и движение подбородком по поверхности груди). Для получения более подробной информации об улучшении работы мышц ГСШ обратитесь к работе Hanney and Kolber Improving Muscle Performance of The Deep Neck (25).
ССКТ необходимо также включить упражнения для тренировки глубоких разгибателей шеи (ГРШ), играющих важную роль в обеспечении стабильности шейного отдела позвоночника (8). Недавние исследования показали существенную связь между слабостью ГРШ, в частности многораздельной и полуостистой мышц шеи, и болью в шее (15, 19)
Принимая во внимание эту связь, ССКТ нужно включить в тренировочную программу упражнения для ГРШ. Функции мышц ГРШ улучшаются при выполнении клиентом ретракции шеи
Ретракцию шеи нужно первоначально выполнять сидя, пока упражнение не будет хорошо переноситься и правильно выполняться. Для ретракции шеи клиент двигает нижнюю челюсть назад, к позвоночнику, без сгибания шеи (Рисунок 3А). После того, как освоено правильное выполнение, ретракцию можно выполнять лёжа на животе с грудной клеткой, выдвинутой над краем стола, руки вдоль тела, а лопатки в среднем положении между полным сведением и полной протракцией (Рисунок 3В). Достигнутое положение ретракции шеи поддерживается 10 с, в подходе 12 повторений. Упражнение можно усложнить, увеличив продолжительность удержания, количество повторений, а также выполнение упражнения сидя с эспандером. У людей со слабостью ГРШ проявляются компенсации, включая разгибания шеи (взгляд вверх), разгибание туловища (прогиб спины) или наклона туловища назад.
Рис. 3. Ретракция шеи: клиент сдвигает нижнюю челюсть в сторону позвоночника (А). Ретракцию шеи можно усложнить положением лёжа на животе, грудь выдвинута за край стола, руки вдоль тела, лопатки в среднем положении между полным сведением и удалением от позвоночника (В)
Нужно проявлять осторожность, избегая сгибания шеи при ретракции.
Клинические типы синдрома
Заднешейный симпатический синдром (Барре – Льеу)
Задне-шейный синдром характеризуется головными болями с локализацией в шейно-затылочной области с иррадиацией в переднюю часть головы. Головная боль, как правило, постоянная нередко по утрам особенно после сна на неудобной подушке. Головная боль может при ходьбе, езде на автомобиле, при движениях в шее. Головная боль также может быть пульсирующей, прокалывающей с локализацией в шейно-затылочной области и с иррадиацией в теменную лобную и височную зоны. Головная боль может усиливаться при поворотах головы и сопровождается как вестибулярными, так и зрительными и вегетативными нарушениями.
Мигрень базилярная
Базилярная мигрень возникает не в результате компрессии вертебральной артерии, а вследствие стеноза вертебральной артерии, но клинически имеет много общего с другими формами синдрома позвоночной артерии. Как правило, мигренозный приступ начинается с резкой головной боли в области затылка, рвотой, иногда с потерей сознания. Возможны также зрительные нарушения, головокружение, дизартрия, атаксия.
Вестибуло – кохлеарный синдром
Нарушения со стороны слухового аппарата проявляются в виде шума в голове, снижения восприятия шепотной речи и фиксируются изменениями данных при аудиометрии. Шум в ушах имеет стойкий и продолжительный характер и тенденцию к изменению характера при движении головы. Кохлеарные нарушения ассоциированы с головокружениями (как системными, так и несистемными).
Офтальмический синдром
При офтальмическом синдроме на первом плане зрительные нарушения, такие как мерцательная скотома, снижение зрения фотопсия могут также быть симптомы конъюнктивита (слезотечение гиперемия конъюнктивы). Выпадение полей зрения может быть эпизодическим и в основном связаны с изменением положения головы.
Синдром вегетативных изменений
Как правило, вегетативные нарушения не проявляются изолированно, а сочетаются с одним из синдромов. Вегетативные симптомы, как правило, следующие: ощущение жара, чувство похолодания конечностей, потливость, изменения кожного дермографизма, нарушения сна.
Преходящие (транзиторные) ишемические атаки
Ишемические атаки могут иметь место при ишемической стадии синдрома вертебральной артерии. Наиболее частыми симптомами таких атак являются: преходящие моторные и чувствительные нарушения, нарушения зрения, гемианопсия, атаксия, приступы головокружения, тошнота, рвота, нарушение речи, глотания, двоение в глазах.
Синкопальный вертебральной синдром (Синдром Унтерхарншайта)
Эпизод синкопального вертебрального синдрома представляет собой острое нарушение кровообращения в области ретикулярной формации мозга. Этот эпизод характеризуется краткосрочным отключением сознания при резком повороте головы.
Эпизоды дроп-атаки
Эпизод дроп-атаки (падения) обусловлен нарушением кровообращения в каудальных отделах ствола мозга и мозжечка и клинически будет проявляться тетраплегией при запрокидывании головы. Восстановление двигательных функций достаточно быстро.
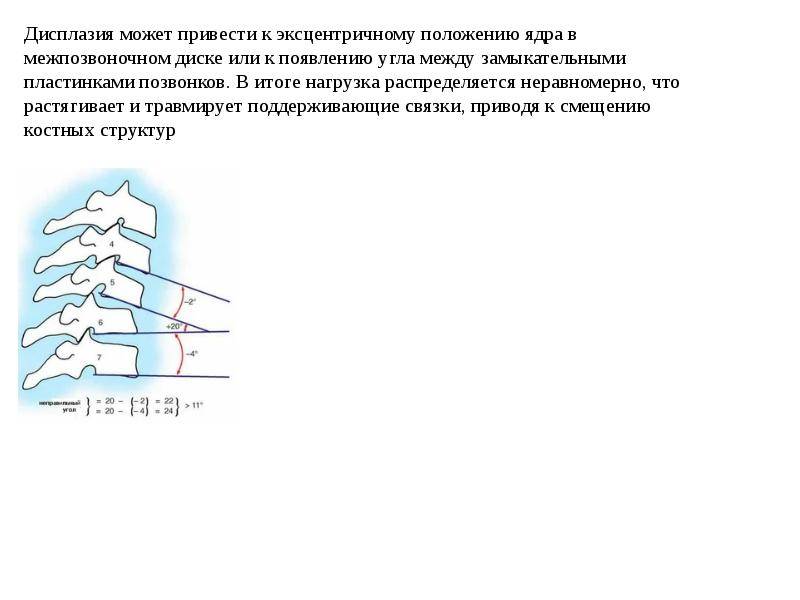
Причины
Факторы, приводящие к развитию шейного остеохондроза, весьма разнообразны. Они включают в себя следующее:
- ушибы и переломы позвоночника;
- статические и динамические перегрузки позвоночника;
- разнообразные ;
- неправильное распределение нагрузки на позвоночник из-за патологий стоп(-ы) и ношения неудобной обуви;
- ;
- возрастные изменения в структуре межпозвоночных хрящей;
- малоподвижный образ жизни;
- чрезмерные физические нагрузки.
Наши врачи
Кувшинов Константин Владимирович
Врач – нейрохирург
Стаж 27 лет
Записаться на прием
Ходневич Андрей Аркадьевич
Врач-нейрохирург, кандидат медицинских наук
Стаж 36 лет
Записаться на прием
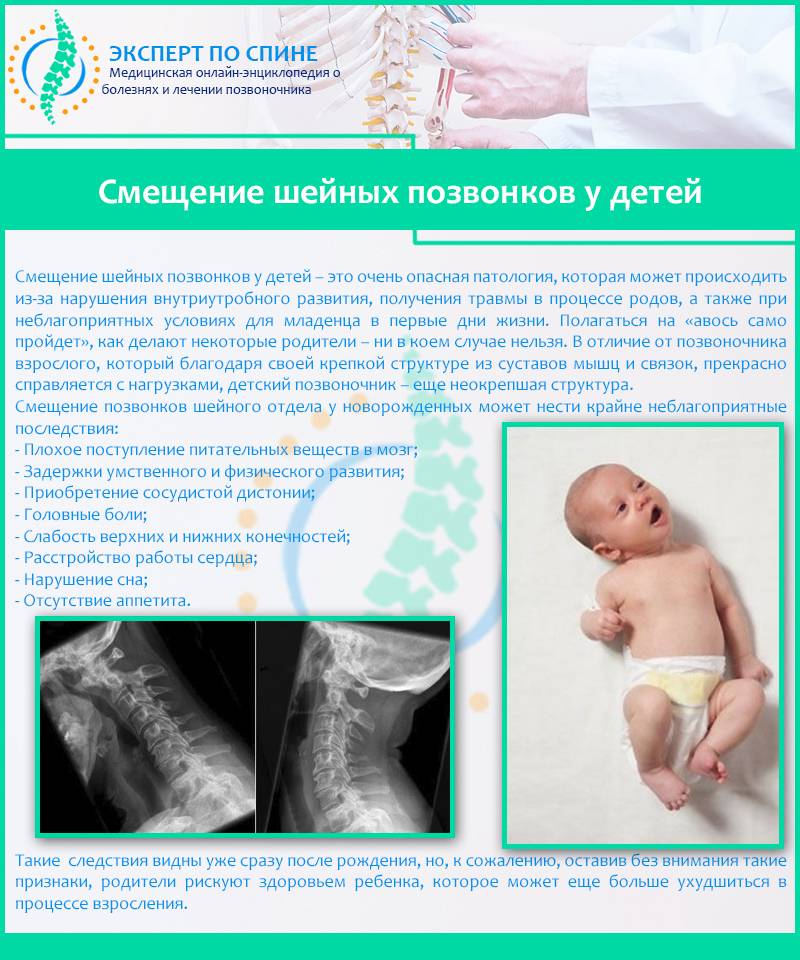
Клинические проявления
В первую очередь симптомы шейного остеохондроза выражаются в болевых ощущениях ноющего характера, локализующихся в области шеи и иррадиирующих в верхние конечности и плечи. Их «верными спутниками» являются следующие клинические проявления:
- ;
- усиление болевых ощущений при попытке повернуть или наклонить голову;
- мышечные спазмы;
- ограничение двигательной активности.
В случае, если наблюдается компрессия нервных корешков, к вышеперечисленным можно добавить следующие симптомы:
- стреляющие, режущие ;
- ощущение слабости в руке или руках;
- онемение кожи верхних конечностей;
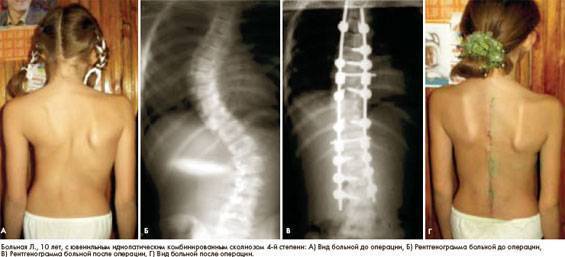
- шейный сколиоз, искривление в шейном отделе позвоночника;
- снижение рефлексов.
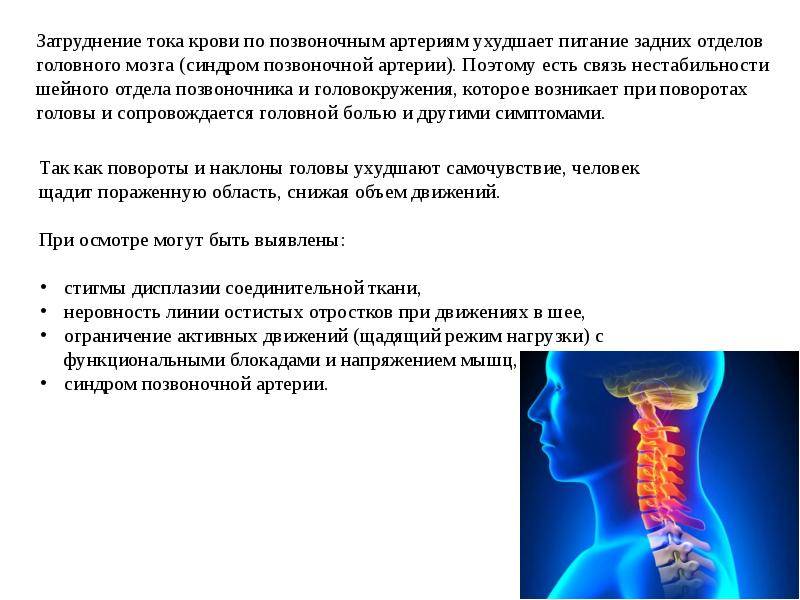
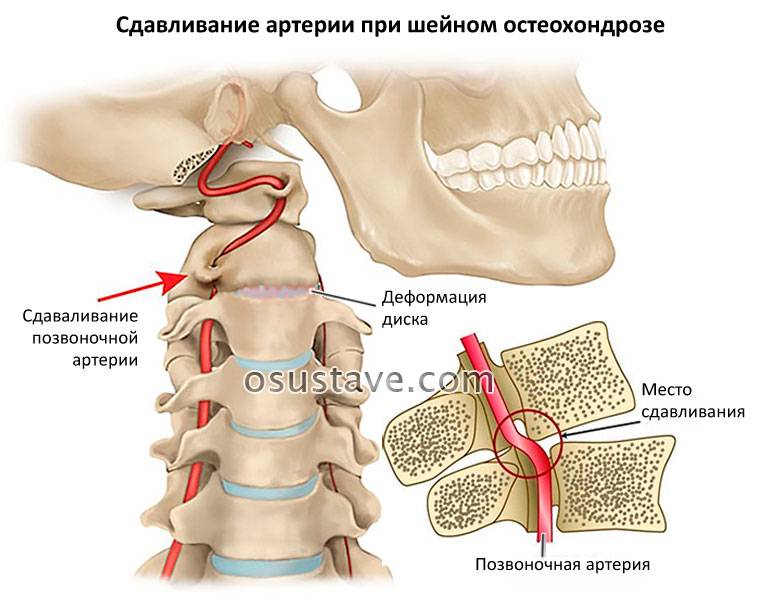
При развитии синдрома позвоночной артерии, который может возникнуть как реакция на раздражение её симпатического сплетения, наблюдается следующая симптоматика:
- головокружение;
- головная боль пульсирующего жгучего характера;
- мушки и цветные пятна перед глазами.
Диагностика
Комплексное диагностическое исследование в клинике ЦЭЛТ включает в себя следующее:
- осмотр у специалиста “Клиники Боли”, невролога, который проведёт ряд тестов и поставит предварительный диагноз;
- инструментальное исследование (рентгенография, , ), которое позволяет уточнить данные, полученные при осмотре, точно определить уровень поражения, выявить особенности патологии и её последствия для позвоночника.
Лечение
В клинике ЦЭЛТ применяют современные щадящие методы, которые позволяют не только избавиться от болевых ощущений, но и снять воспалительные процессы, устранить компрессию нервных корешков, а также остановить дальнейшее развитие деструктивных процессов в межпозвоночных хрящах и позвонках.
План консервативного лечения разрабатывается нашими специалистами с учётом индивидуальных особенностей пациента. Как правило, он включает в себя следующее:
- медикаментозное лечение;
- лечебную физкультуру;
- физиотерапию;
- массаж;
- мануальную терапию;
- вытяжение позвоночника.
В случае, если болевой эффект выражен ярко, пациенту могут предложить лечебную блокаду. Эта малоинвазивная процедура позволяет быстро купировать боль за счёт введения лекарственного средства путём инъекции непосредственно в поражённую область. Эффект обезболивания может длиться до одного года, при этом сводятся к минимуму воспалительные процессы, снимаются мышечные спазмы и отёк.
Медики нашей клиники направят все свои усилия на то, чтобы вернуть здоровье вашему позвоночнику!
- Поясничный остеохондроз
- Грудной остеохондроз
Факторы риска и причины возникновения «корешкового синдрома»
Как правило, корешковому синдрому предшествуют изменения межпозвоночных дисков, которые являются предпосылками для возникновения грыжи. Смещаясь, грыжа сдавливает спинномозговой корешок, в связи с чем от него затрудняется отток венозной крови. Возникающие застойные явления в тканях, окружающих нерв, приводят к образованию спаек.
Таким образом, самая распространённая причина корешкового синдрома — дегенеративные изменения позвоночника (например, в результате заболевания остеохондрозом или спондилезом).
Также синдром может развиться вследствие:
- постоянных нагрузок на позвоночный столб;
- травм;
- наличия новообразований позвоночника и спинного мозга;
- переломов позвонков, вызванных остеопорозом;
- инфекционного поражения позвоночника (например, при ВИЧ, туберкулезе или остеомиелите);
- эндокринных расстройств;
- малоподвижного образа жизни;
- некоторых видов врождённых дефектов, влияющих на строение позвоночника;
- изменения гормонального статуса.
Факторами риска для человека при этом являются:
- виды производственной деятельности, связанные с подъёмом тяжестей, вибрационными процессами;
- труд в условиях, не соответствующих эргономическим требованиям к рабочему месту;
- нарушение биомеханики отделов позвоночника вследствие анатомических дефектов (сколиоз, анизомелия, плоскостопие);
- излишний вес;
- однообразный, несбалансированный, бедный витаминами рацион;
- частые переохлаждения.
- малоподвижность, сидячий образ жизни;
- тяжелый физический труд;
- активные занятия спортом;
- генетическая предрасположенность;
- врожденные патологии строения позвоночного столба;
- последствия травмирования позвоночника (неверно сросшиеся позвонки, внутренние рубцы);
- инфекционные заболевания, поражающие костную ткань позвоночника (остиомиелит, туберкулез);
- ожирение;
- деформации позвоночного столба (сколиоз, кифоз и т.д.);
- межпозвоночные грыжи;
- период вынашивания ребенка;
- частые переохлаждения.
Поясничный отдел позвоночника поддерживает остальные отделы и принимает на себя максимальную нагрузку. Но слабая по отношению к другим мышцам тела, мускулатура, поддерживающая поясничный отдел позвоночного столба часто не выдерживает такие колоссальные нагрузки, что в конечном итоге приводит к смещению позвоночных дисков.
Лечение
Лечение синдрома вертебральной (позвоночной) артерии состоит из двух основных направлений: улучшение гемодинамики и лечение заболеваний приведших к компрессии позвоночных артерий.
Медикаментозное лечение
Противовоспалительная и противоотечная терапия направлена на уменьшение периваскулярного отека возникающего из-за механической компрессии. Препараты, регулирующие венозный отток (троксерутин, гинко-билоба, диосмин). НПВС (целебрекс, лорноксикам, целекоксиб)
Сосудистая терапия направлена на улучшение кровообращения головного мозга, так как нарушения гемодинамики имеют место у 100% пациентов с этим синдромом. Современные методы диагностики позволяют оценить эффективность лечения этими препаратами и динамику кровотока в сосудах головного мозга с помощью УЗИ исследования. Для сосудистой терапии применяются следующие препараты: производные пурина (трентал) производные барвинка (винкамин,винпоцетин) антагонисты кальция (нимодипин) альфа-адреноблокаторы (ницерголин) инстенон сермион.
Нейропротективная терапия
Одно из самых современных направлений медикаментозного лечения является применение препаратов для улучшения энергических процессов в головном мозге, что позволяет минимизировать повреждение нейронов вследствие эпизодических нарушений кровообращения. К нейропротекторам относятся: холинергические препараты (цитиколин, глиатилин), препараты улучшающие регенерацию (актовегин, церебролизин), нооотропы (пирацетам, мексидол), метаболическая терапия (милдронат, Тиотриазолин, Триметазидин)
Симптоматическая терапия включает использование таких препаратов, как миорелаксанты, антимигренозные препараты, антигистаминные и другие.
Лечение дегенеративных заболеваний включает в себя немедикаментозные методы лечения, такие как ЛФК, физиотерапия, массаж, иглотерапия, мануальная терапия.
В большинстве случаев применение комплексного лечения включающего как медикаментозное, так и немедикаментозное лечение, позволяет добиться снижения симптоматики и улучшить кровообращение головного мозга.
Хирургические методы лечения применяются в тех случаях, когда имеется выраженная компрессия артерий (грыжей диска, остеофитом) и только оперативная декомпрессия позволяет добиться клинического результата.
Выводы
Учитывая изменения в стоимости медицинского обслуживания, а также ограничение количества посещений, люди вероятно прекратят формальную программу реабилитации прежде, чем достигнут преморбидных уровней тренированности и активности. Несмотря на обычную стабильность пациентов, к моменту выписки сохраняются нарушения. При наличии нарушений и ограничений функции, ССКТ могут найти для себя возможность работать с клиентами, желающими улучшить функции; в этом случае им необходимы знания о соответствующем пост-реабилитационном уходе. Программа тренировок должна состоять из рекомендаций по поддержанию правильной осанки, улучшению мышечной работоспособности и возвращению при необходимости высокого уровня тренированности. Что важнее, ССКТ, участвующему в пост-реабилитации, необходимо распознавать проявление неожиданных симптомов (боль, продолжающаяся более нескольких дней или мигрирующая на плечо или в руку) для определения необходимости неотложного обращения к квалифицированному специалисту. И наконец, высока вероятность рецидива боли в шее, поэтому улучшение должно быть постепенным с тщательным контролем реакции клиента на тренировку
Взаимодействие с лечащим врачом перед разработкой программы полезно для понимания прогноза и соответствующих мер предосторожности. ССКТ могут оказать существенное воздействие на пост-реабилитацию клиентов; тем не менее, это видимо зависит от разработки безопасных и эффективных программ тренировок, которые содействуют возвращению к спортивной и оздоровительной активности.