Как наследуется (передается по наследству) резус-фактор человека и какой должен быть у родителей ребенка
Родители, ожидающие появления ребенка, желают знать, как наследуется резус-фактор. Изучая свойства красных кровяных телец, ученые пришли к выводу, что у разных людей имеется собственный набор антител и белков. Как группа крови, так и фактор передаются ребенку от матери или отца.
От чего зависит показатель
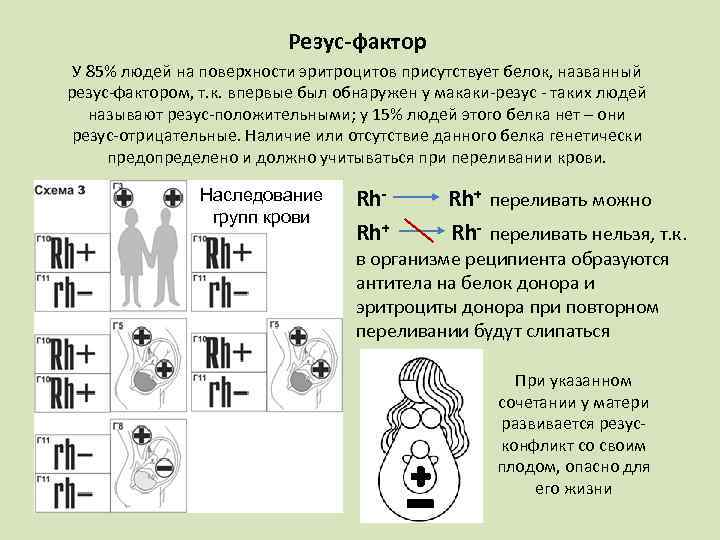
Данный показатель зависит от присутствия в крови особых соединений. Белковые образования во внутренней оболочке эритроцитов указывают на положительный фактор крови. Молекулы белка отсутствуют у человека с отрицательным резусом.
Кровь у детей формируется еще в утробе. Резус-фактор наследуется от родителей и остается постоянным в течение жизни. Этот показатель изучается генетиками. Они считают, что наследование происходит по принципам закона Менделя. Этот закон объясняет, как формируется отрицательный или положительный резус.
Какой должен быть у родителей
Если резус-фактор у родителей совпадает, то ребенок приобретает его с вероятностью до 100%. Показатели анализов младенца, родившегося у людей с положительным фактором, должны быть такими же. В том случае, когда показатели у родителей различаются, кровь у потомства формируется с доминантным показателем. Вероятность получения Rh со знаком «+» или «-» составляет 50%.
Фактор определяется одновременно с группой крови по системе ABO. Ген, отвечающий за этот признак, располагается в хромосоме под номером 9. Показатель формируется под влиянием хромосом, отвечающих за другие наследственные признаки. Генетический код передается от родителей, а те получают его от бабушек и дедушек.
Что такое резус-конфликт
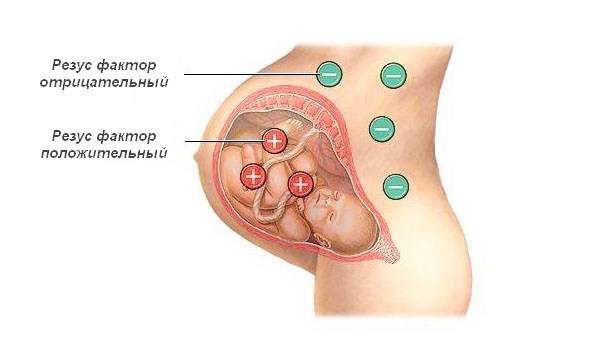
Конфликт проявляется в процессе отторжения плода в период его вынашивания матерью с другим резус-показателем крови. Это означает, что иммунная система мамы принимает ребенка за чужеродное тело, опасное для жизни. Организм пытается избавиться от него, что способствует повышению риска выкидыша. Возникает такая несовместимость достаточно редко, но может привести к ряду осложнений.
Эритроциты плода под воздействием антител матери погибают, что негативно сказывается на здоровье ребенка, повышается риск возникновения у новорожденного желтухи. Также возрастает вероятность развития следующих заболеваний:
- патологий центральной нервной системы;
- поражений головного мозга и других внутренних органов — печени, селезенки.
Избежать этого можно, контролируя количество антител в организме. Определить риск возникновения конфликта поможет регулярное проведение анализов у будущей мамы. При необходимости специалисты делают ей прививку, вводя внутривенно препарат, содержащий противорезусный иммуноглобулин.

Сделать это можно на ранних сроках, когда кровяные тельца у плода еще не сформировались. Наличие антител проверяется с 8 недели беременности. Каждая резус-отрицательная роженица нуждается в постоянном наблюдении врача. В некоторых случаях на поздних сроках для спасения жизни матери и младенца врачи могут провести досрочные роды.
Как передается резус-фактор ребенку
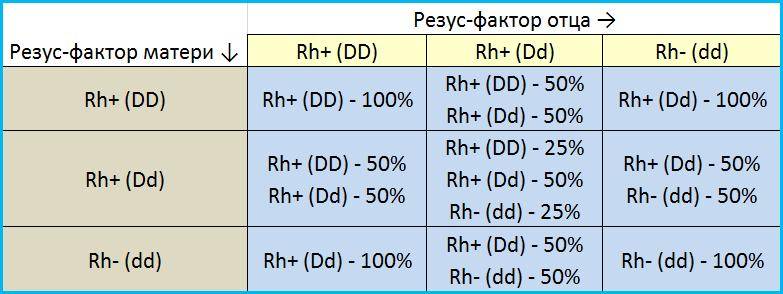
Существует следующая таблица наследования:
| Мать (Rh+) | Отец (Rh+) | Ребенок (+) 100% | |
| Мать (Rh+) | Отец (Rh-) | Ребенок (+) 50 % | (-) 50% |
| Мать (Rh-) | Отец (Rh+) | Ребенок (-) 50% | (+) 50% |
| Мать (Rh-) | Отец (Rh-) | Ребенок (-) 100% |
Но эти данные не всегда позволяют понять, как передадутся гены. Иногда генотип ребенку передается не напрямую от родителей, а от бабушек и дедушек. Если у последних окажутся отрицательные показатели, то они могут передаваться внукам и в том случае, если у родителей — положительный фактор. Вероятность наследования резус-фактора со стороны бабушек и дедушек сравнительно мала, но она существует. Этот генетический код имеется в крови ребенка и родителей, он может проявиться через несколько поколений.
Более точно узнать наличие основных и второстепенных признаков в разных поколениях поможет более глубокое исследование, проводимое в специальных клиниках или научных институтах, занимающихся исследованиями в области генетики. У обладателей отрицательного статуса в геноме отсутствует положительный фактор. Но положительный фактор одного из родителей является доминирующим и в большинстве случаев передается следующему поколению. Отрицательная кровь кого-либо из родителей имеет рецессивный генотип.
Тем не менее, эти признаки в семье наследуются по-разному. Они могут отличаться у родных братьев и сестер. Отрицательный резус передается по наследству детям всегда, у резус-отрицательных родителей не могут появиться дети с положительным фактором крови.
Причины заболевания
В зависимости от того, какими именно антителами были повреждены эритроциты, причинами гемолитической болезни плода являются:
- в 85-90% случаев – несовместимость по Rh-фактору;
- 10% болезней – несовпадение по «привычной» (с 1 по 4) группе крови;
- в 1% ситуаций – несовместимость по другим, редким группам крови;
- в небольшом проценте случаев – несовпадение по нескольким антигенам.
Чтобы развилась гемолитическая болезнь, в кровь матери должно попасть не менее 0,5 мл крови плода. Поскольку такое происходит, в основном, во время родов, особенно во время кесарева сечения, то вероятность развития заболевания при первой беременности мала. Даже если первая беременность протекает с поражением плаценты, из-за чего к матери кровь ее ребенка начинает попадать еще до родов, то шанс возникновения гемолитической болезни все равно мал.
Вначале в организме матери появляются только такие антитела, которые имеют крупный размер и через плаценту не проходят. Иммуноглобулины того размера, который позволит им дойти до плода, образуются только через 3-5 месяцев.
Таким образом, риск гемолитического заболевания высок при второй и дальнейших беременностях (при первой беременности – 9-10%, при второй, если первыми были роды – 42-47%, а если первая беременность закончилась выкидышем или абортом – 96%). Наблюдается и такая зависимость: чем меньше времени прошло между беременностями, тем выше шанс развития гемолиза.
Вышесказанное особенно касается резус-конфликта: несовпадение по группе крови может возникнуть и при первой беременности, так как женщина в повседневной жизни рано сталкивается с A- и B-антигенами (например, при введении прививок).
Хоть резус-отрицательных людей всего 15%, несовместимость по Rh-фактору наблюдается чаще, чем по группе: в 13% против 10% случаев, соответственно. Это обусловлено тем, что белок-резус – водонерастворимый, и его не нейтрализуют ни системы околоплодной жидкости, ни белки плазмы крови.
Гемолитическая болезнь из-за несовпадения резус-факторов матери и плода быстрее возникнет (даже при первой беременности), если имеет место хотя бы один такой фактор:
- уже были медикаментозные аборты или самопроизвольные выкидыши;
- случайно была перелита резус-положительная или такая кровь, в которой на эритроцитах резус настолько слаб, что определяется всеми лабораториями как отрицательный;
- проводилась пересадка органов;
- была внематочная беременность;
- уже рождались дети с признаками гемолитической болезни плода;
- проводилась инвазивная диагностика во время беременности: амниоцентез, забор крови из пуповины или ворсинок хориона;
- позади плаценты образовалась гематома;
- были кровотечения из-за низкого или центрального предлежания плаценты;
- гестозы, угроза преждевременных родов.
Тем не менее, гемолитическая болезнь развивается только у 4 из 100 резус-отрицательных женщин. Причины этого: защита плаценты (если она не инфицирована, не развился гестоз, то плацента пропускает не более 0,1-0,2 мл плодовой крови), подавление иммунитета женщины, что нормально во время беременности.
Снижен риск также у женщин, которые родились от резус-положительных матерей с генотипом Dd и у тех, чья кровь – первой группы. В последнем случае эритроциты плода имеют большой шанс не дойти до крови матери, а разрушиться альфа-и бета-антителами.
У 20-35% людей иммунитет не будет реагировать на D-антиген вообще.
Из чего состоят антигены: процесс формирования и изменения резус-фактора
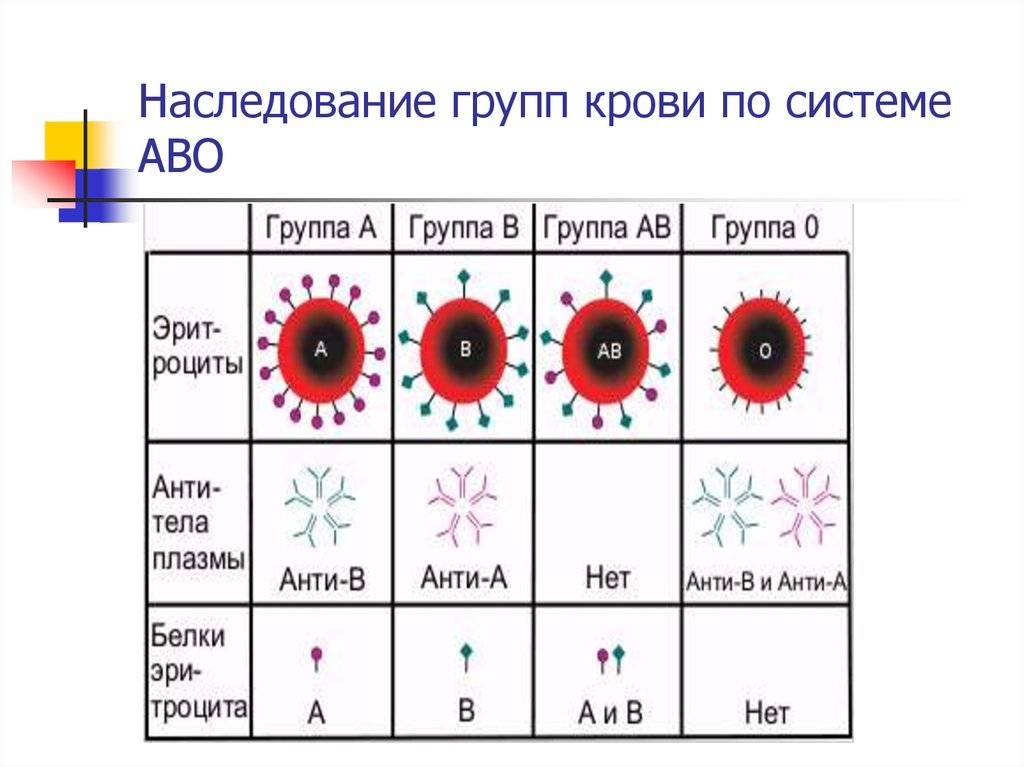
Кровеносные антигены являются либо сахарами, либо белками, которые прикреплены к мембране эритроцитов. Антигены группы ABO являются наиболее клинически важными антигенами, поскольку они иммуногенны. Поскольку эритроцитарные антигены являются наследуемыми чертами, они обычно не изменяются на протяжении жизни человека. Некоторые пациенты попадали в ситуации, когда происходило подавление антигенов группы крови во время их лейкемической фазы, и антигены были повторно выражены, когда пациенты достигли ремиссии.
Антигены эритроцитов (RBC) являются наследуемыми чертами. И их выражение постоянно на протяжении жизни человека. Из-за гематологических злокачественных новообразований иногда отмечалось изменение антигена РБК. Эти модификации антигенов группы крови обычно возвращаются к нормальной форме после ремиссии. В случае с острой миелоидной лейкемией (AML), у пациентов было изменение антигена ABO во время острой лейкемической фазы и повторная экспрессия их исходного антигена ABO после ремиссии. При этом отмечалось:
- Потеря или уменьшении экспрессии антигенов РБК было как в твердых, так и гематологических злокачественных новообразованиях. Антиген группы крови ABO является наиболее часто измененным антигеном группы крови (1-4). Для гемопоэтических заболеваний потеря экспрессии проявляется преимущественно из мутации, влияющей на продукцию антигена в стволовых клетках.
- Полная или частичная потеря экспрессии антигена наблюдается среди предшественников РВС, возникающих из этой пораженной стволовой клетки, тогда как эритроциты, возникающие из незатронутых стволовых клеток, обычно экспрессируют нормальные антигены РБК.
- Потеря или ослабление антигенов ABO обычно обнаруживается как несоответствие при прямом и обратном типировании пациентов. Антигены ABO являются наиболее часто измененными антигенами группы крови, поскольку они регулярно тестируются для всех пациентов перед переливанием.
Таким образом, независимо от того, как наследуется резус-фактор крови от родителей, он может измениться, как и сама кровь, в период болезни.
Как наследуется резус-фактор?
В старых фильмах неоднократно встречались такие сцены, когда муж после проведения анализа выяснял, что у его супруги родится ребенок с отрицательным фактором. При этом и у отца, и у матери кровь положительная. Тогда сразу же в семье разыгрывался целый скандал, будто жена забеременела не от своего мужа, а тот даже отказывался от отцовства и дальнейшего общения с ребенком. Не глупо ли это?
 Наследственность
Наследственность
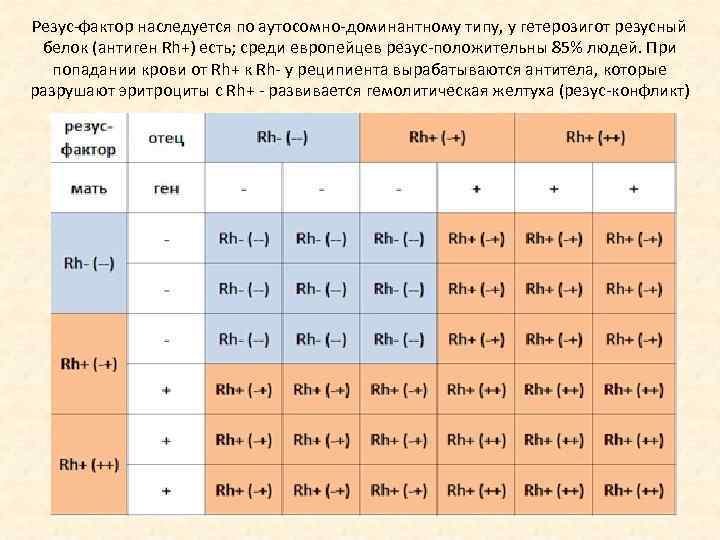
Как оказалось, герои подобных фильмов сильно ошибались, поскольку наследование групп крови и резусов у человека происходит не так просто. Стоит обязательно учитывать, что у родителей резус не всегда доминантный признак, он может носить гетерозиготный характер. Таким образом, в этом липопротеиде имеется часть доминантного и рецессивного генома. В таком случае вероятность получения малышом отрицательного фактора составит один случай из четырех – 25%.
Внимание! Наследование резуса у человека, пожалуй, имеет только одну справедливую закономерность – если родители оба имеют отрицательную кровь, то у их наследника может быть исключительно отрицательный резус. Во всех других ситуациях предсказать этот параметр невозможно, не зная резус представителей предыдущего поколения
Особенности течения беременности при несовместимости по резус-фактору. Резус-конфликт.
Гемолитическая болезнь плода и новорожденного это состояние, возникающее в результате несовместимости крови матери и плода по некоторым антигенам. Наиболее часто гемолитическая болезнь новорожденного развивается вследствие резус-конфликта. При этом у беременной женщины резус-отрицательная кровь, а у плода резус-положительная. Во время беременности резус-фактор с эритроцитами резус-положительного плода попадает в кровь резус-отрицательной матери и вызывает в ее крови образование антител к резус-фактору (безвредных для нее, но вызывающих разрушение эритроцитов плода). Распад эритроцитов приводит к повреждению печени, почек, головного мозга плода, развитию гемолитической болезни плода и новорожденного. В большинстве случаев заболевание быстро развивается после рождения, чему способствует поступление большого количества антител в кровь ребенка при нарушении целостности сосудов плаценты.
Реже гемолитическая болезнь новорожденного вызывается групповой несовместимостью крови матери и плода (по системе АВ0). При этом за счет агглютиногена (А или В), имеющегося в эритроцитах плода, но отсутствующего у матери, в материнской крови происходит образование антител к эритроцитам плода. Чаще иммунная несовместимость проявляется при наличии у матери I группы крови, а у плода – II, реже III группы крови.
Процесс иммунизации беременной женщины начинается с момента образования антигенов в эритроцитах плода. Поскольку антигены системы резус содержаться в крови плода с 9-10й недели беременности, а групповые антигены – с 5-6й недели, то в некоторых случаях возможна ранняя сенсибилизация организма матери. Проникновению антигенов в материнский кровоток способствуют инфекционные факторы, повышающие проницаемость плаценты, мелкие травмы, кровоизлияния и другие повреждения плаценты. Как правило, первая беременность у резус-отрицательной женщины при отсутствии в прошлом сенсибилизации организма протекает без осложнений. Сенсибилизация организма резус-отрицательной женщины возможна при переливаниях несовместимой крови (проводимых даже в раннем детском возрасте), при беременностях и родах (если у плода резус-положительная кровь), после абортов, выкидышей, операций по поводу внематочной беременности. По данным литературы после первой беременности иммунизация возникает у 10% женщин. Если женщина с резус-отрицательной кровью избежала резус-иммунизации после первой беременности, то при последующей беременности резус-положительным плодом вероятность иммунизации вновь составляет 10%. Поэтому после любого прерывания беременности у женщины с резус-отрицательной кровью с профилактической целью необходимо введение антирезус-иммуноглобулина. В течении беременности у женщины с резус-отрицательной кровью обязательно необходимо определение титра резус-антител в крови в динамике.
Как проявляется гемолитическая болезнь

Заболевание регистрируется у 3-6% новорожденных. Оно развивается в 3,5% беременностей, наступающих после самопроизвольного выкидыша и в 5,5% после аборта.
Симптомы гемолитической болезни плода могут наблюдаться не с первой недели, а только когда у плода на эритроцитах и тканях появятся белки групп крови, то есть – с 5-6 гестационной недели. Сама беременная конфликт по группе или резус-фактору практически не ощущает. В некоторых случаях развиваются симптомы, похожие на гестоз: отеки стоп или увеличение внутритканевой жидкости также и на голенях, бедрах, животе (в тяжелых случаях отекают руки, лицо, жидкость может появляться и в полостях тела), повышение давления, снижение количества мочи.
Основные признаки заболевания помогает увидеть такое исследование, как УЗИ. При отечном варианте ультразвук показывает, что плод имеет большую массу (вплоть до ее увеличения в 2 раза), у него увеличены печень, селезенка, сердце. Врач ультразвуковой диагностики может увидеть также пропотевание жидкости в плевральную, брюшную полости, а также в перикард.
Внутриутробная гибель плода диагностируется с 20 по 30 неделю гестации, поэтому в это время беременная должна обратить особое внимание на его шевеления и собственное самочувствие. Ухудшение состояния, появление тошноты, рвоты, повышение температуры могут свидетельствовать о гибели плода и попадании частиц его распадающихся тканей в кровоток матери
Желтушная и анемическая форма выявляются только после родов. В первом случае малютка рождается зачастую с нормальным цветом кожи, но уже через несколько часов его кожа и склеры желтеют. Если высвободившийся при распаде эритроцитов билирубин поражает ЦНС, в особенности, головной мозг, новорожденный все время спит, его конечности вяло висят, а не находятся в тонусе. Малыш вяло сосет, часто срыгивает, у него могут развиваться приступы судорог. Если уровень билирубина высокий, и ребенок часто рвет, очень вял, то он может погибнуть на 5-7 сутки жизни.
В случае анемического варианта болезни кожа новорожденного бледная, дыхание частое, он хорошо сосет, но быстро утомляется.
Проявления болезни тем тяжелее, чем больше степень недоношенности младенца. Более тяжелое течение характерно для резус-конфликта, и для реакции между материнской 1 группой и 3 группой у плода.
Последствия и профилактика
Последствия гемолитической болезни в большинстве случаев опасны для жизни и здоровья ребенка. Хоть сейчас применяются эффективные методы ранней диагностики и лечения, смертность от этого заболевания наблюдается у каждого 40 плода или родившегося ребенка. Если больной желтушной формой выживает, он может иметь значительную задержку психомоторного развития, судорожный синдром и даже более глубокие нарушения.
Благоприятен только анемический вариант заболевания: в этом случае может наблюдаться самоизлечение. При этом у ребенка могут отмечаться частые простудные заболевания, аллергии, осложнения после вакцинации.
Профилактика
Профилактика гемолитической болезни состоит в инъекциях антирезус-иммуноглобулина женщинам после абортов, родов Rh+ плодом, проведения манипуляций на матке, эктопической беременности. Переливание препаратов крови, выполнение абортов резус-отрицательным пациенткам нужно производить только по строгим показаниям.
https://youtube.com/watch?v=HC-W6AbdxIs
Общие принципы наследования признаков.
Упрощенно каждый признак в организме (цвет волос, глаз, группа крови, резус-фактор.) кодируется двумя генами. Реально количество генов, определяющих признак, значительно больше. По каждому признаку один ген ребенок получает от матери, другой — от отца. В генетике выделяют доминантные и рецессивные гены. Доминантный ген обозначается заглавной буквой латинского алфавита, и в его присутствии рецессивный ген, как правило, не проявляет свои свойства. Рецессивный ген обозначается прописной буквой латинского алфавита. Если по какому-то признаку организм содержит два одинаковых гена (два рецессивных, либо два доминантных), то он называется гомозиготой по данному признаку. Если же организм содержит один доминантный и один рецессивный ген, то он называется гетерозиготным по данному признаку и при этом проявляются те свойства признака, которые кодируются доминантным геном. Например: А — доминантный ген,определяющий карий цвет глаз а — рецессивный ген,определяющий голубой цвет глаз
Возможные варианты генотипа: АА — гомозигота, карие глаза Аа — гетерозигота, карие глаза aа — гомозигота, голубые глаза
Пример 1:
жена АА — гомозигота, карие глаза, оба гена доминантны муж аа — гомозигота, голубые глаза, оба гена рецессивны
При образовании половых клеток (яйцеклетка и сперматозоид) в каждую половую клетку (гамету) идет по одному гену, т.е. в данном случае женский организм образует две гаметы, содержащие по одному доминантному гену, а мужской организм — две гаметы, содержащие по одному рецессивному гену. При слиянии половых клеток зародыш получает по данному признаку один материнский и один отцовский ген.
жена АА + муж аа Гаметы: А А а а Ребенок: Аа Аа Аа Аа
Таким образом, в данной ситуации в 100% дети будут иметь карие глаза и являться гетерозиготами по этому признаку.
Пример 2:
жена Аа — гетерозигота, карие глаза муж Аа — гетерозигота, карие глаза жена Аа + муж Аа гаметы: А а А а ребенок: АА , Аа, Аа, аа
В данном случае вероятность рождения детей в 25% с карими глазами(гомозиготы), в 50% с карими глазами гетерозиготы, в 25% голубые глаза(гомозиготы).
Пример 3:
жена Аа — гетерозигота, карие глаза муж аа — гомозигота, голубые глаза Жена Аа + муж аа Гаметы: А а а а Ребенок: Аа , Аа, аа , аа
В данном случае 50% детей имеют карие глаза и являются гетерозиготами и 50% имеют голубуе глаза (гомозиготы)
Влияние на здоровье
Ребенок, у которого есть резус-отрицательная кровь, не будет страдать от проблем со здоровьем, непосредственно вызванных отсутствием резус-фактора. Наличие этого типа крови – это просто черта, похожая на коричневые волосы или веснушки. Медицина указывает на то, что у тех, у кого есть резус-отрицательная кровь, более высокая устойчивость к смертоносной паразитарной токсоплазме, чем у резус-положительных людей. Генетики теоретизируют, что резус-отрицательная кровь может быть адаптацией, которая развивалась для защиты от паразитов и вирусов, хотя необходимы дополнительные исследования.
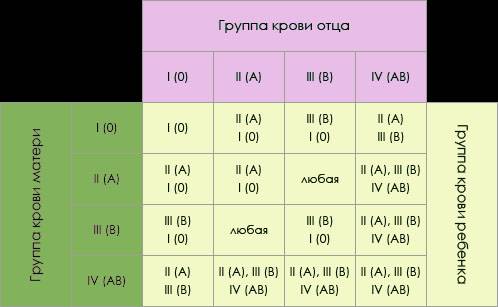
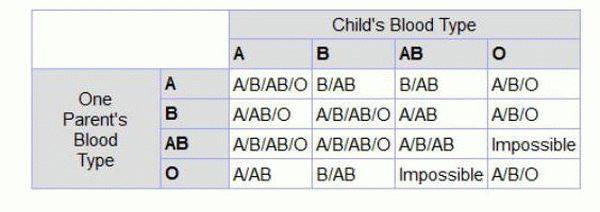
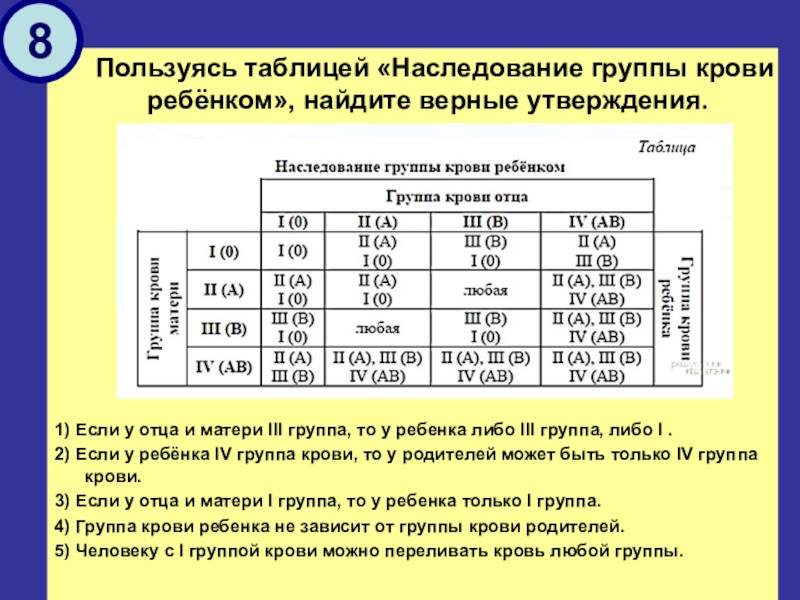
Наследование по группе
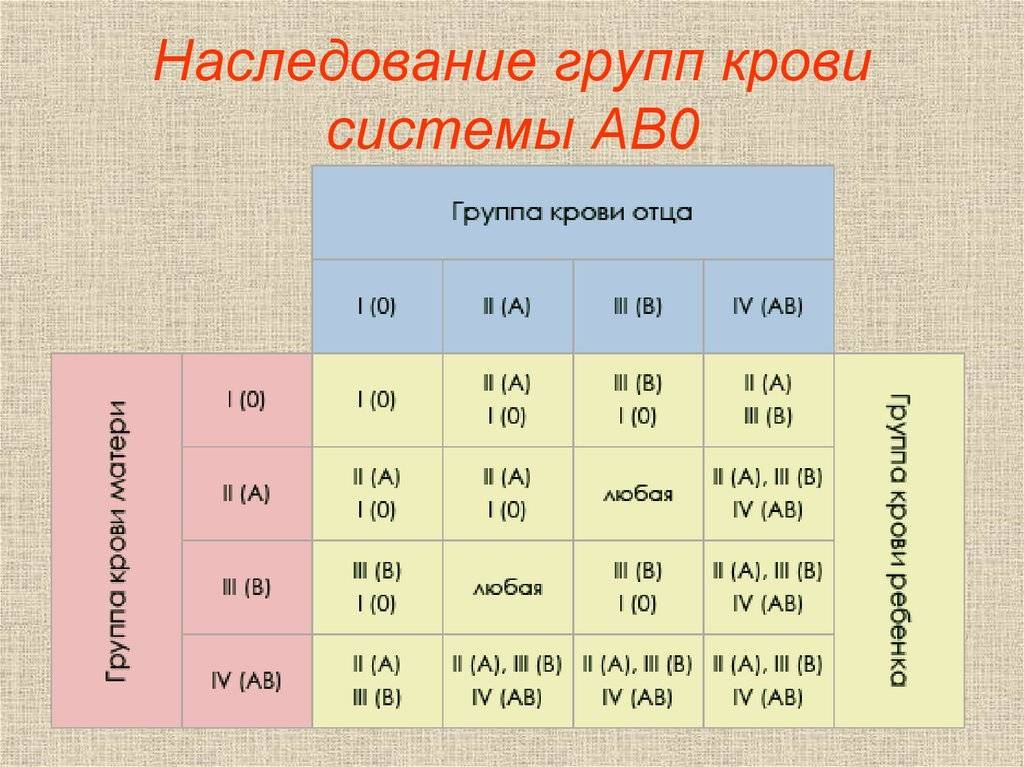
Как утверждают ученые, наследование группы крови – процесс достаточно сложный. Многие люди считают, что потомству передадутся только их группы, но в действительности это не так. Генетики доказали, что наследование крови подчиняется тем же законам, что и другие признаки. Эти принципы, которые сегодня называются законами Менделя, впервые сформулировал австрийский биолог Иоганн Мендель в 19 веке. Таким образом, выделены некоторые закономерности, которые обоснованы с научной точки зрения:
- Если у одного из родителей первая, то у их малыша не может быть четвертой, независимо от того, какую имеет второй родитель.
- Если и отец, и мать – носители первой, у всего их потомства будет только первая и никакая другая.
- У пары, где один из родителей с четвертой, никогда не родится малыш с первой.
- Если у одного в паре первая, а у другого вторая, у них появится потомство только с I или II.
- Если у одного из супругов первая, а у другого третья, у их будущих детей будет или I, или III.
- Если оба в паре – носители второй или оба третьей, у них вполне может появиться ребенок с первой.
- Если один из супругов имеет вторую, а другой – третью, у их малышей может быть любая из четырех.
- Если у обоих родителей четвертая, потомство будет иметь любую, кроме первой.
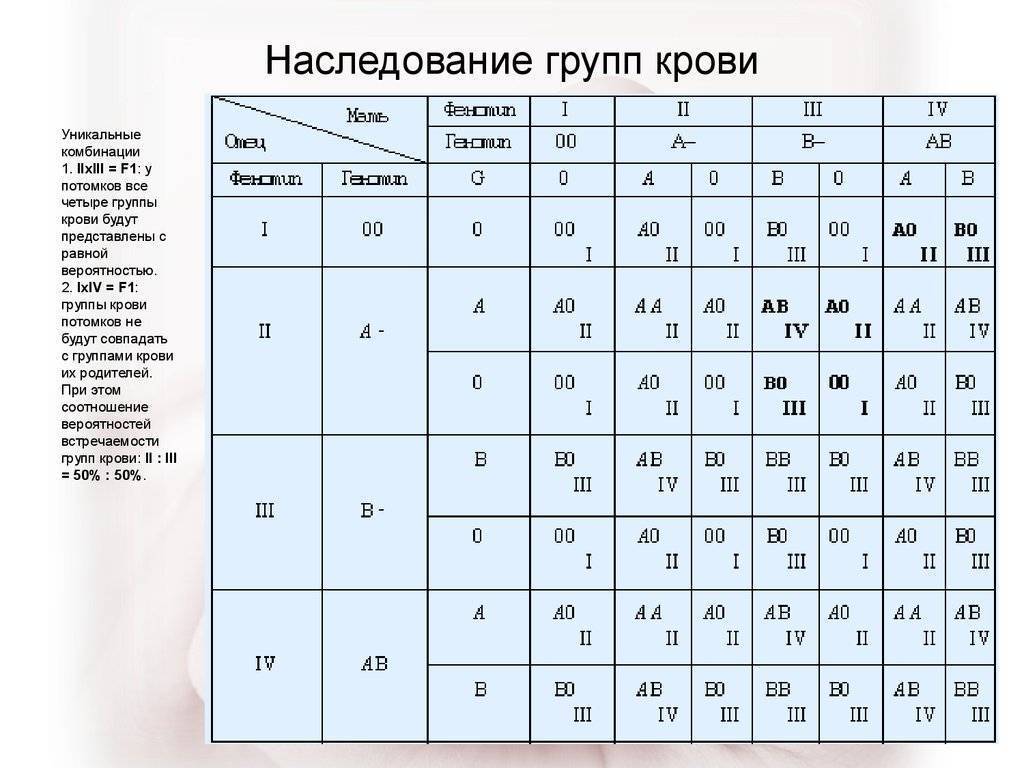
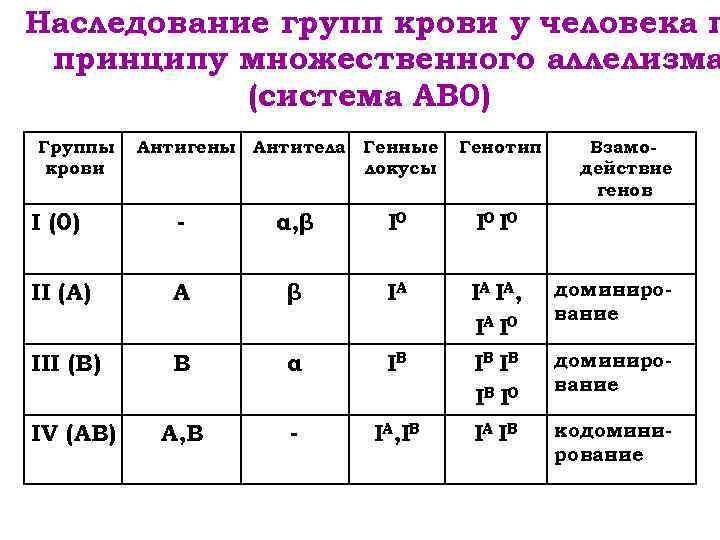
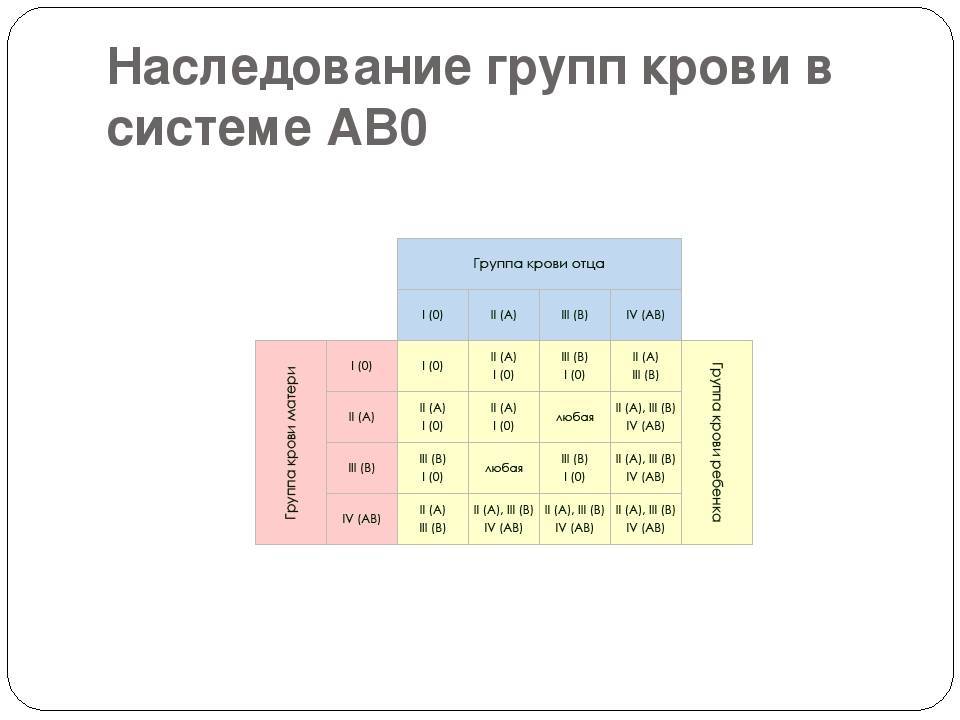
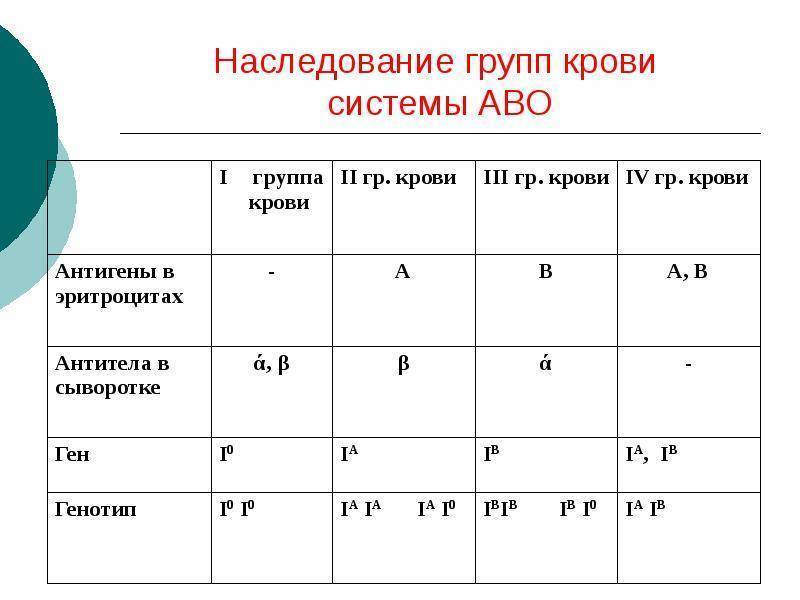
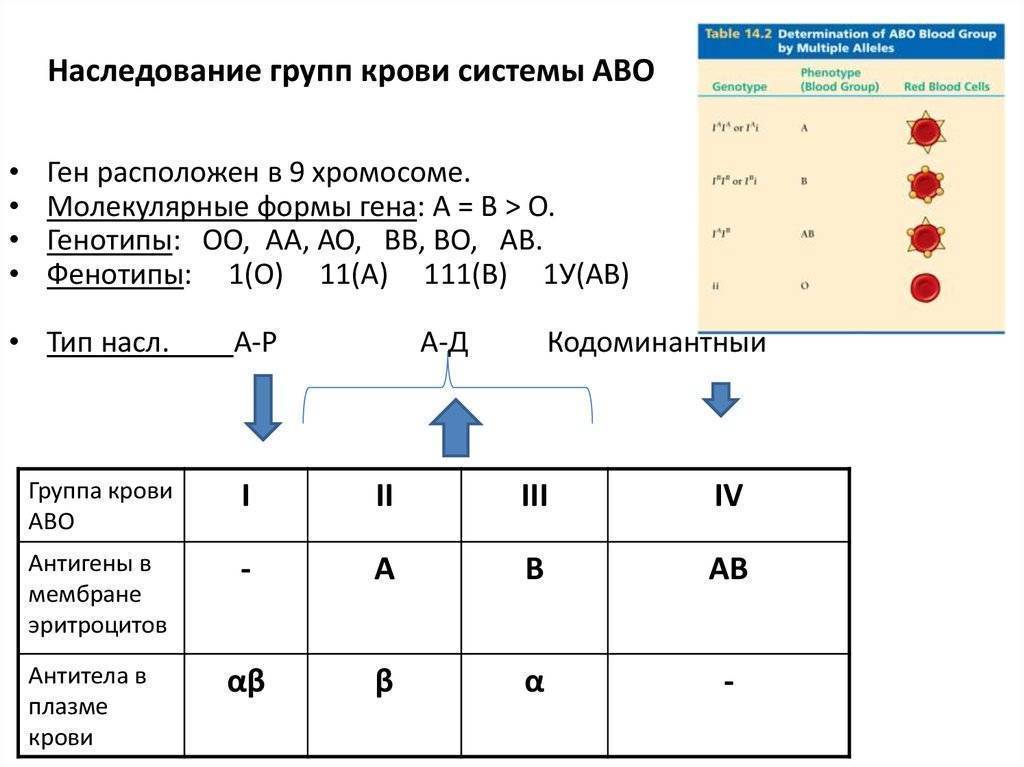
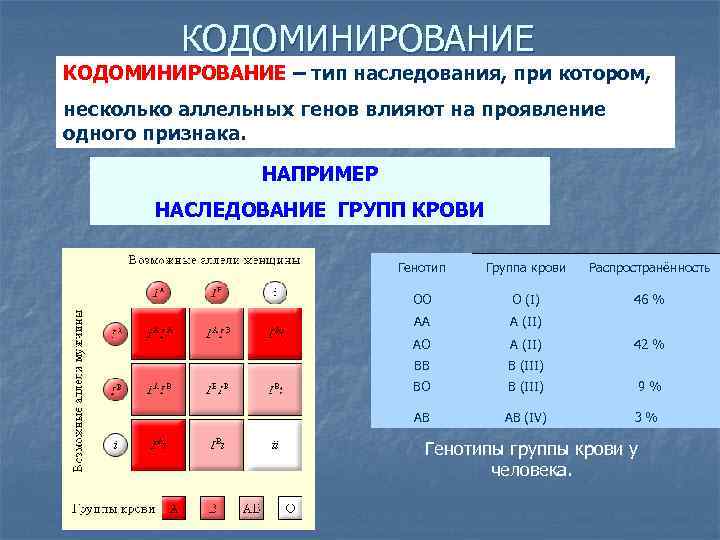
Наследованием у человека управляет аутосомный ген, состоящий из двух аллелей, один из которых он получает от женщины, другой от мужчины. Аллели гена имеют обозначения: 0, A, B. Из них A и B в равной степени являются доминантными, а 0 по отношению к ним рецессивным. Таким образом, каждой группе соответствуют генотипы:
- первой – 00;
- второй – AA или A0;
- третьей – BB или B0;
- четвертой – AB.
Можно попытаться самостоятельно вычислить, чью группу унаследуют будущие дети. Например, у матери вторая, то есть ее генотип AA или A0; у отца третья – соответственно, BB или B0; составив возможные комбинации, получаем, что в этом случае у потомства может быть любая (АВ, 00, A0, B0).
Еще один пример. Если у матери первая, то у нее генотип – 00, а у отца четвертая, следовательно, – AB. От матери передастся только 0, а от отца – A или B с равной степенью вероятности. Таким образом, имеют место следующие варианты – A0, B0, A0, B0, то есть дети будут иметь или вторую, или третью.
Эти правила не распространяются на очень редкую разновидность крови, которую назвали бомбейским феноменом.
Была спрогнозирована вероятность наследования в процентах. Эти данные наглядно отображает таблица ниже, но следует помнить, что это всего лишь возможные варианты, и не факт, что они соответствуют реальной статистике.
| Группы крови родителей | Возможная группа крови детей | |||
| I | II | III | IV | |
| I и I | 100% | — | — | — |
| I и II | 50% | 50% | — | — |
| I и III | 25% | — | 50% | — |
| I и IV | — | 50% | 50% | — |
| II и II | 25% | 75% | — | — |
| II и III | 25% | 50% | 25% | 25% |
| II и IV | — | 25% | 25% | 25% |
| III и III | 25% | 50% | 75% | — |
| III и IV | — | — | 50% | 25% |
| IV и IV | — | 25% | 25% | 50% |
Конфликт резусов во время зачатия
Резус-конфликт – серьезная проблема, способная быть препятствием для беременности или успешного вынашивания плода. Она возникает в случаях, когда у женщины отрицательный резус-фактор, а у мужчины – положительный, при этом плод приобретает положительный ген от папы.
Чтобы понять, что происходит в женском организме, почему он отторгает плод необходимо иметь неглубокие знания генетики. Когда эритроциты эмбриона несут на себе белки-антигены, относящиеся к положительному резус-фактору (Rh+), организм матери воспринимает эритроциты ребенка как чужеродные тела и вырабатывает антитела к ним. Эти антитела связываются с антигенами на поверхности эритроцитов и разрушают их.
Однако первая беременность чаще всего протекает нормально, потому что круги кровообращения плода и матери в норме изолированы друг от друга. Только во время родов происходит смешивание крови матери и ребенка – тогда-то и происходит сенсибилизация материнского организма, и начинается выработка антител. К следующей беременности антитела к резус-положительным эритроцитам уже циркулируют в материнской крови. Их особенностью является то, что они способны проникать в кровь плода и разрушать его эритроциты.
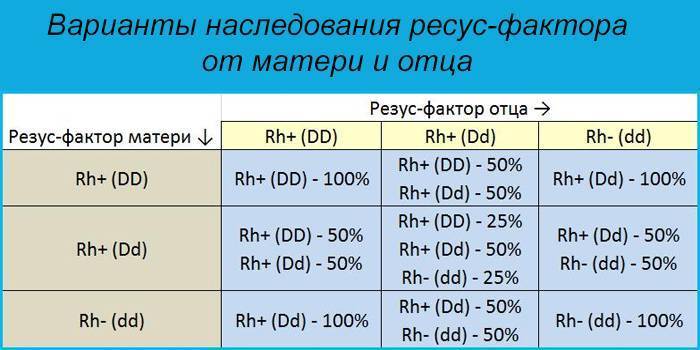
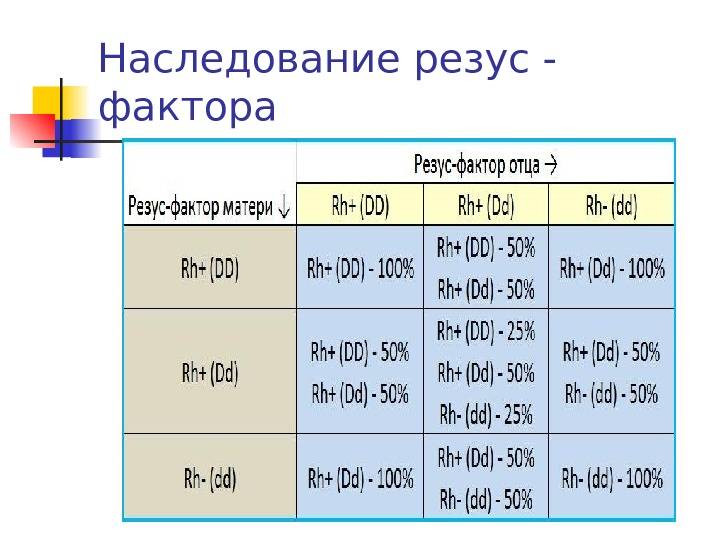
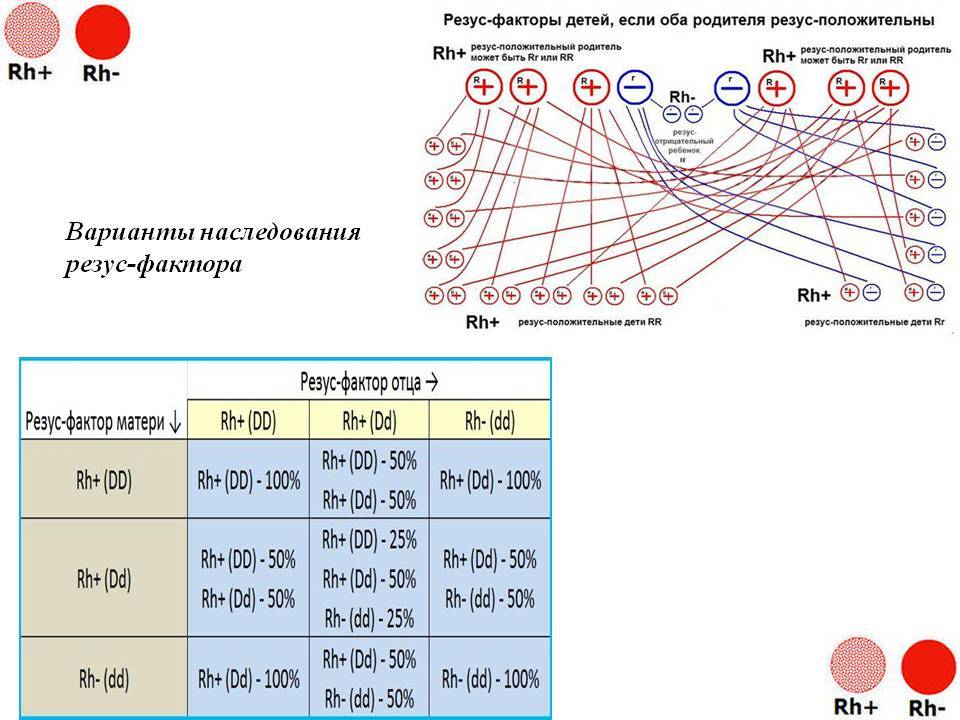
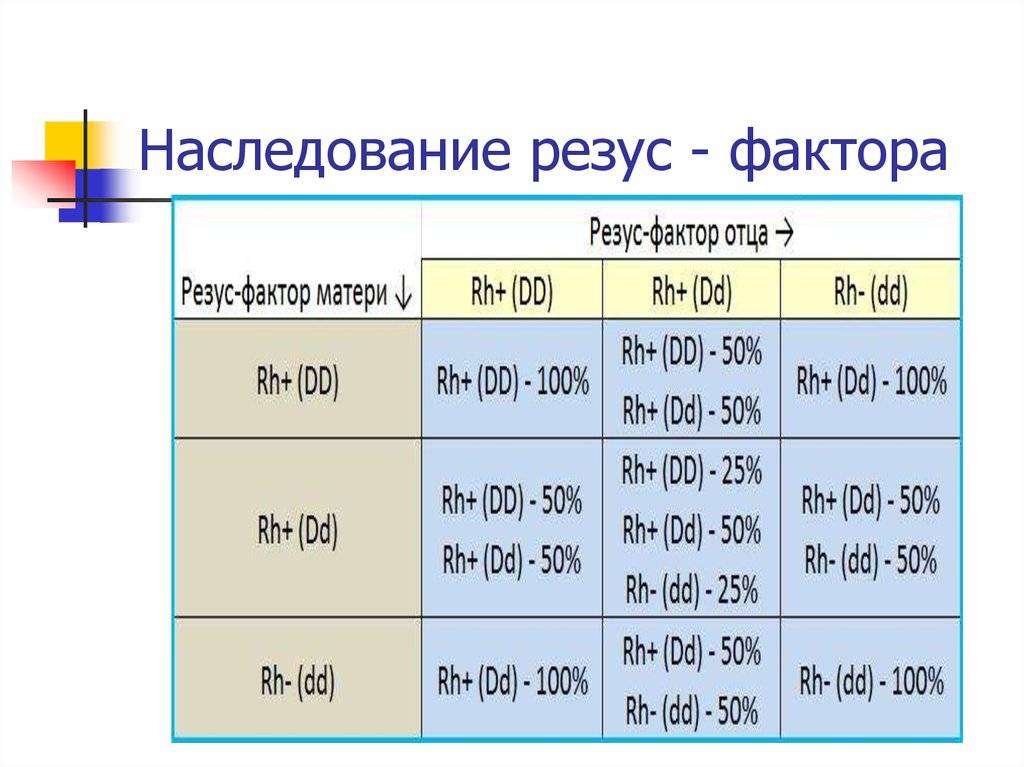
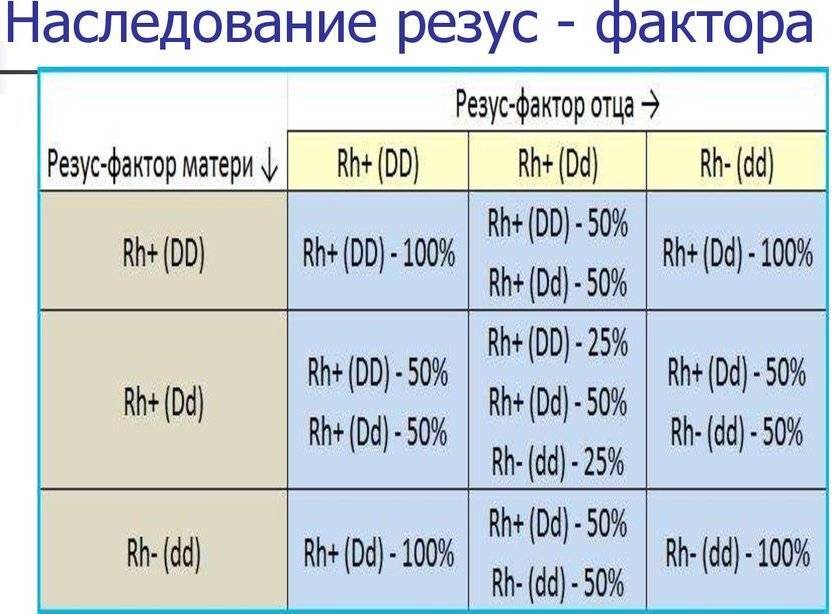
Рассмотрим, как наследуется резус-фактор.
| Резус-фактор матери | Резус-фактор отца | ||
| Rh+ (DD) | Rh+ (Dd) | Rh- (dd) | |
| Rh+ (DD) | Rh+ (DD) — 100% | Rh+ (DD) — 50%
Rh+ (Dd) — 50% |
Rh+ (Dd) — 100% |
| Rh+ (Dd) | Rh+ (DD) — 50%
Rh+ (Dd) — 50% |
Rh+ (DD) — 25%
Rh+ (Dd) — 50% Rh- (dd) — 25% |
Rh+ (Dd) — 50%
Rh- (dd) — 50% |
| Rh- (dd) | Rh+ (Dd) — 100% |
Rh+ (Dd) — 50%
Rh- (dd) — 50% |
Rh- (dd) — 100% |
Выделены случаи, когда возникает резус-конфликт.
Как можно видеть из таблицы, даже если оба родителя – носители положительного резус-фактора, это не гарантия того, что у них не родится резус-отрицательный ребенок.
Последствия резус-конфликта для плода
Гемолитическая болезнь плода – неизбежное последствие резус-конфликта при зачатии. Если эмбриону удалось сохраниться, с ним начинают происходить серьезные изменения. Организм мамы продолжает интенсивно вырабатывать антитела, когда они проникают в кровоток плода, связываясь с его резус-положительными эритроцитами, последние разрушаются. Происходит это в селезенке будущего ребенка, новорожденный имеет увеличенную селезенку.
Из разрушающихся эритроцитов высвобождается гемоглобин, который, распадаясь, путем нескольких последовательных превращений переходит в билирубин. Именно повышенным содержанием билирубина, имеющего желтый цвет, в крови, органах и тканях обусловлен желтый цвет кожи ребенка – эта болезнь называется гемолитической желтухой новорожденных.
Билирубин нейротоксичен, он способен оказывать воздействие как на кору, так и на подкорковые структуры головного мозга. Отсроченными последствиями могут быть параличи, нарушения слуха, задержка психического развития.
Также вследствие распада эритроцитов их количество в крови снижается, у ребенка возникает гемолитическая анемия. Поскольку эритроцитов, являющихся переносчиками кислорода, мало, ткани плода и новорожденного страдают от нехватки кислорода – возникает гипоксия и задержка внутриутробного развития плода.
Выделяют три основные формы гемолитической болезни у новорожденного:
- Анемическая. Наиболее легкий вариант. Основной симптом – чрезмерно бледная кожа, увеличенные печень и селезенка. В крови снижены эритроциты и гемоглобин. Лечится переливанием крови. Обычно никаких серьезных проблем со здоровьем в будущем не возникает.
- Желтушная. Помимо анемии присутствует желтуха, увеличение печени, селезенки. Кожа может приобрести интенсивный желты или даже желто-коричневый цвет. В желтый цвет могут быть окрашены околоплодные воды. Рефлексы у новорожденных снижены, они вялые, плохо сосут. Требует срочного лечения.
- Отечная. Наиболее тяжелая форма. Массивное внутриутробное разрушение эритроцитов приводит к тяжёлой анемии, гипоксии, нарушению обмена веществ, отёку тканей. Плод погибает до рождения или рождается в крайне тяжёлом состоянии с распространёнными отёками. Кожа очень бледная, лоснящаяся. Ребенок вялый, рефлексы угнетены, выраженная сердечная и дыхательная недостаточность, сильное увеличение печени и селезенки, большой, бочкообразный живот.