Чем рак похож на геморрой
На сегодняшний день не существует исследований, в которых бы подтверждалась взаимосвязь геморроя и рака прямой кишки. Тем не менее они обладают схожей клинической картиной, что вполне оправдывает возникающие подозрения. Общими симптомами для этих заболеваний являются:
- Появление алой крови в стуле или кровотечение после дефекации.
- Тенезмы (частые позывы на дефекацию, при которых потребности в ней может и не быть).
- Ощущение неполного опорожнения кишечника после дефекации.
- Ощущение инородного предмета в прямой кишке.
- Анемия по результатам исследования крови.
- Выделение слизи из прямой кишки.
Часто пациентов пугает нарастание неприятных симптомов из-за развития геморроя: учащаются неприятные ощущения в области заднего прохода, начинают выпадать геморроидальные узлы, из-за их травмирования может начаться длительное кровотечение. Такое развитие заболевания наводит больного на мысль о наличии онкопатологии прямой кишки.
Показания и противопоказания
Показаниями к колоноскопии являются:
-
наличие крови и слизи в каловых массах,
-
онкологические заболевания в анамнезе ближайших родственников,
-
боли в животе,
-
прошлые операции на толстой кишке,
-
подозрения на онкологические образования,
-
язвенный колит и болезнь Крона в анамнезе,
-
анемия и потеря веса с повышенной температурой в течение длительного времени.
Людям старше 50 лет рекомендовано проходить ФКС на регулярной основе для профилактики различных заболеваний толстой кишки и ранней диагностики рака.
Противопоказания к исследованию: острая стадия болезни Крона, обострение язвенного колита.
Профилактика
Здоровый образ жизни — это профилактика от многих заболеваний и те, которые вызывают патологические выделения из уретры, не исключение. Именно поэтому профилактические меры в данном случае заключаются в следующем:
- Сбалансированное питание, сведение к минимуму потребления жирных и острых блюд, консервантов и канцерогенов, которые создают серьёзную нагрузку на почки и мочевой пузырь;
- Исключение риска переохлаждения тела, ношение тёплой удобной одежды, надёжно защищающей нижнюю часть тела в холодное время года;
- Исключение стрессовых ситуаций и чрезмерных физических нагрузок;
- Отказ от потребления спиртных напитков и табакокурения;
- Соблюдение правил личной гигиены;
- Отказ от ношения нижнего белья из синтетических материалов, способных стать причиной аллергической реакции.
- Кровь в моче
- Головная боль
Выделения из уретры: лечение
Методика лечения в данном случае напрямую зависит от причины, вызвавшей такое явление, как патологические выделения из уретры
Важно понимать, что самостоятельное лечение может стать причиной развития осложнений, поэтому является недопустимым. Выделения могут возникнуть вследствие проникновения различных типов возбудителей, бороться с которыми необходимо разными методиками
Чаще всего медикаментозная терапия предусматривает использование антибиотиков, однако их подбор должен осуществляться в индивидуальном порядке. Как правило, применяют следующие средства:
| Группа | Когда применяют | Название |
|---|---|---|
| Антибактериальные | ЗППП | «Азитромицин», «Амоксиклав» |
| Уросептики | Уретрит | Раствор хлоргексидина и колларгола |
| Сульфаниламидные | При обнаружении бактерий, вызывающих воспаления | «Доксициклин» |
| Противомикробные | Трихомониаз | «Метронидазол» |
Помимо этого, больным рекомендуют омывать половые органы отварами спорыша, ромашки, календулы или специальными антисептическими растворами. Хорошие результаты дают прогревающие аппликации и электрофорез.
Восстановление после ФКС
Выполнение колоноскопии не требует обязательной госпитализации. Пациент может вернуться к своей повседневной жизни, как только пройдет действие седативных препаратов. Но в связи с этим в день прохождения обследования нельзя садиться за руль и управлять транспортными средствами. Также советуем приезжать в клинику с родственниками или друзьями, которые смогут сопроводить вас до дома.
Рекомендации пациенту по восстановлению после колоноскопии следующие:
После того как перестанут действовать седативные препараты, вы можете почувствовать спазмы и распирание в кишечнике. Эти ощущения вызваны углекислым газом, который применяется при колоноскопии, и они пройдут в скором времени. Ходьба способствует ускорению выхода газа из кишки и уменьшению неприятных ощущений.
-
В течение ближайших суток после процедуры нельзя принимать алкоголь, водить транспорт, следует освободить себя от работы, связанной с концентрацией внимания.
-
Если врач не порекомендовал вам особую диету, после колоноскопии можно вернуться к своему привычному рациону. Специальное питание назначается чаще всего после хирургического вмешательства в ходе процедуры: удаление полипов, новообразований.
-
Ближайшие сутки после исследования отдохните, на второй день уже можно выйти на работу и вернуться к привычной ежедневной деятельности.
-
Выполнение биопсии при ФКС может привести к небольшим кровяным выделениям в течение 1-2 суток после процедуры. Они чаще всего проявляются в виде незначительной примеси крови в кале.
-
Поинтересуйтесь, когда можно продолжить прием препаратов, если врач перед колоноскопией внес корректировки в их прием.
-
Процедура может привести к непродолжительному запору (не более 3 дней). Это объясняется тем, что перед исследованием вы полностью очистили кишечник с помощью слабительных препаратов, и по сути запора у вас нет. Однако если после колоноскопии стула нет более 3 дней, советуем обратиться к врачу.
Появление болей в животе, анального кровотечения, повышение температуры после колоноскопии — причины немедленно обратиться к врачу!
Характер выделений из прямой кишки
Патологические выделения из прямой кишки зависят от болезненного процесса, вызвавшего их. Появление слизистых бесцветных выделений на кале характеризуют воспалительный процесс.
Обильное слизеотделение является защитной реакцией оболочки кишечника, как ответ на внедрение патологических бактерий или может характеризовать развитие воспаления из-за механического сдавливания каловыми массами стенок кишки при упорных запорах.
Появление гноя в каловых массах часто сочетается с выделением крови, сопровождается болью в животе, расстройствами стула (диареей), повышением температуры тела, похуданием, снижением аппетита и общего тонуса организма.
Гнойные выделения характеризуют инфекционные поражения кишечника, возникшие под влиянием острых кишечных инфекций, из-за поражения тканей кишечника опухолью, из-за некоторых форм неспецифических воспалений кишечника.
Появление следов крови в кале в виде капель или выраженного кровотечения после дефекации говорят о поражении сосудов питающих прямую кишку или воспалении анального отверстия.
Обильное кровотечение из прямой кишки, сопровождаемое выходом сгустков, говорит о глубоком поражении тканей и может быть вызвано разрывом сосуда при опухолевых процессах.
Выделения крови из прямой кишки, которые пациент определяет на глаз, характерно для патологий сигмовидной и прямой кишки. Заболевания других отделов кишечника, проходящие с симптомами кровотечения, невозможно определить визуально, окислившаяся кровь теряет алый цвет.
Возможные заболевания:
- Острый и хронический проктит
- Свищ прямой кишки
- Ворсинчатая опухоль, рак
- Неспецифический язвенный колит
- Гранулематозный колит
- Геморрой
- Полипы
Полезная информация по теме:
- Прием проктолога в клинике
- Геморрой
- Выпадение прямой кишки
- Боль в копчике
- Колостома
- Ректоскопия
- Выделения из прямой кишки
- Анализы на гормоны
- Анализы на сахар
- Анальная трещина
- Ректальное кровотечение
- Мазок из анального отверстия
- Аноскопия
- Анализы
Причины полипов и папиллом заднего прохода
Задний проход – область, в которой довольно часто наблюдается рост новообразований. Внутри прямой кишки могут образоваться полипы. В перианальной области (вокруг анального отверстия) могут появиться кондиломы (разновидность папиллом, напоминающая своим внешним видом цветную капусту). В некоторых случаях кондиломы могут встречаться и внутри анального канала.
Иногда можно и не подозревать о существовании у себя подобных образований. Распространена ситуация, когда их наличие устанавливается на осмотре (или в процессе эндоскопического обследования) при обращении по поду других заболеваний.
Полип – это разрастание слизистой оболочки в виде грибовидного тела. Своей тонкой ножкой полип сохраняет контакт со стенкой прямой кишки, а само тело свободно свисает внутри канала.
Папилломы (остроконечные кондиломы) вызываются вирусом папилломы человека (ВПЧ). ВПЧ является широко распространённым заболеванием, по разным данным эту инфекцию в себе носит от 70 до 90% людей. Однако в большинстве случаев вирус «спит», а активизируется при снижении иммунитета. Именно тогда происходит активный рост папиллом.
В перианальной области ВПЧ проявляется в виде остроконечных кондилом, которые обычно также поражают и половые органы человека. Нередко кондиломы травмируются, кровоточат. С кровью из поврежденных кондилом может передаваться вирус.
Проктит, его виды
Проктит может быть в острой или хронической форме.
Острый проктит имеет постоянные симптомы, которые проявляются у человека в течение короткого времени. Воспаление прямой кишки в острой форме сопровождается повышением температуры, общей слабостью, недомоганием. Причиной его могут быть острые инфекционные заболевания и травмы прямой кишки.
Разновидности острого проктита:
Катаральный проктит
Катаральный проктит – первый этап воспаления прямой кишки в его острой форме. Характеризуется болями в животе и заднем проходе, появлением капелек крови на туалетной бумаге после дефекации.
Катаральный проктит может подразделяться на:
- катарально-геморрагический проктит (слизистая оболочка прямой кишки красного цвета, отечна, имеет большое количество кровоизлияний);
- катарально-гнойный проктит (на слизистой оболочке прямой кишки появляется гной);
- катарально-слизистый проктит (отек, воспаление прямой кишки сопровождается появлением большого количества слизи).
Эрозивный проктит
Эрозивный проктит характеризуется образованием эрозии на слизистой оболочке. Язвенный проктит – разновидность эрозивного проктита, когда на слизистой оболочке прямой кишки начинают открываться язвы. Бывает язвенно-некротический и гнойно-фиброзный проктиты.
Лучевой проктит
Лучевой проктит появляется в финале лучевой терапии. Характеризуется приступами острой боли, стул сопровождается гноем и кровью, на прямой кишке образуются язвы, может открыться свищ или даже лимфостаз, который, разрастаясь, способен закрыть пространство в прямой кишке.
Хронический проктит
Симптомы проктита в хронической форме проявляются не так интенсивно, но могут беспокоить в течение долгого времени. Периодически повторяются циклы обострения и ремиссии. Этот вид воспаления прямой кишки вызывается хроническими инфекциями, аутоиммунными заболеваниями, злокачественными опухолями прямой кишки, патологией сосудов.
Хронический проктит подразделяется на:
- атрофический проктит (истончение слизистой оболочки прямой кишки);
- гипертрофический проктит (утолщение и разрыхление слизистой оболочки).
1
Лечение проктита в МедикСити
2
Лечение проктита в МедикСити
3
Лечение проктита в МедикСити
Диагностика слизи из заднего прохода
Нижние отделы кишечника находятся в непосредственной близости к органам малого таза и мочеполовой системы, которые подвержены различным воспалительным процессам. Да и внутри самого кишечника происходят процессы, благоприятствующие для развития большого числа бактерий. Не все микроорганизмы можно отнести к полезной микрофлоре. Размножение патогенных микробов приводят к возникновению воспалительных процессов в нижних отделах кишечника, сопровождающиеся выделениями из заднего прохода в виде слизи:
- проктит – воспаление слизистой оболочки прямой кишки;
- парапроктит – воспаление жировой ткани, которая заполняет пространство между нижней частью кишечника и брюшной стенкой;
- параректальный свищ, который образуется при трансформации острых форм воспалительных заболеваний в хронические;
- язва прямой кишки;
- кондиломы и различные новообразования злокачественного и доброкачественного характера.
Симптоматика выделений из заднего прохода
Выделение слизи из заднего прохода с примесью крови чаще всего свидетельствует о наличии геморроидальных заболеваний, при которых происходит разрыв кровеносных сосудов, находящихся вблизи заднего прохода в большом количестве. Иногда алая кровь выделяется с калом при колите (воспалении толстой кишки). Различные опухоли также могут проявлять себя наличием кровавых прожилок в слизи, которая выходит во время дефекации.
Кал приобретает чёрный оттенок в том случае, если кровотечение произошло у больного ещё в желудке. В этом случае на кровь воздействовала кислотная желудочная среда. Слизь может оставаться прозрачной. Если слизистая масса имеет оранжевый оттенок и неприятный запах, её появление говорит о заболевании печени или избыточном выбросе в кишечник жёлчи, которая тоже влияет на процесс пищеварения.
Слизь приобретает мутный или жёлто-зелёный оттенок, если в её составе есть частицы гноя. Это свидетельствует, что стенки кишечника имеют гнойный налёт вследствие проникновения инфекции из других органов или заболевания определённых отделов кишечника.
Белые массы, примешанные к слизи, имеют, скорее всего, грибковое происхождение. Они возникают при грибковых заболеваниях мочеполовой системы. Болезнетворные микроорганизмы, проникая в нижний отдел прямой кишки, размножаются на слизистой, придавая ей белый цвет или белёсый оттенок. Обильное образование слизи приводит к выходу её через задний проход.
Почему возникает зуд в заднем проходе и белые выделения
Не только во время напряжения и дефекации могут происходить выделения. Иногда больные чувствуют непроизвольное появление жидкости в спокойном состоянии. Врач-проктолог, проводя обследование, осматривает и бельё больного, на котором видны следы выделений, чтобы оценить их происхождение.
Если пациента беспокоит покраснения и отёчность промежности, зуд в заднем проходе, выделения слизи с примесью крови, гноя или других веществ, это повод для неотложного посещения проктолога. Возможно, что так проявляется гельминтоз – наличие червеобразных паразитов в прямой кишке, различные формы аллергии или перианальный дерматит.
Если болезнь носит хронический характер, а больной состоит на учёте у специалиста, значит, есть повод для незапланированной встречи с ним. Те, кто впервые обращается за медицинской помощью с проблемами пищеварительного тракта, проходят всестороннее обследование:
- визуальное;
- пальцевое;
- инструментальное;
- эндоскопическое;
- ультразвуковое;
- рентгенографическое;
- лабораторное.
Только комплексный подход к изучению заболевания позволит избрать метод лечения. Главное, прислушиваться к любым изменениям в своём организме и вовремя обратиться за квалифицированной помощью в отделение проктологии.
Стоимость комплексной диагностики: 2 900 руб.Стоимость при записи на прием онлайн со скидкой 20%: 2 320 руб.
Выделения из уретры: диагностика
Диагностика выделений из мочевыделительного канала предусматривает следующее:
- Врачебный осмотр промежности/полового члена с целью выявления высыпаний, выделений или травм члена;
- Проведение пальпации и оценивание плотности, размера и подвижности лимфоузлов в паху;
- Проведение пальцевого обследования простаты у мужчин для получения выделений и их исследования;
- Сбор мазков из уретры для лабораторных исследований;
- Уретроскопия для оценки состояния слизистой канала;
- органов таза;
- Общий анализ крови и мочи;
- .
Наши врачи
Шульженко Светлана Сергеевна
Врач – гинеколог, врач высшей категории
Стаж 32 года
Записаться на прием
Кардава Инна Васильевна
Врач акушер-гинеколог, УЗИ
Стаж 15 лет
Записаться на прием
Улятовская Лариса Николаевна
Врач-гинеколог, кандидат медицинских наук
Стаж 40 лет
Записаться на прием
Фофанова Ирина Юрьевна
Врач – гинеколог, кандидат медицинских наук
Стаж 37 лет
Записаться на прием
Шульга Наталья Валериевна
Врач-гинеколог, врач высшей категории
Стаж 41 год
Записаться на прием
Пузырев Алексей Николаевич
Врач-гинеколог, врач высшей категории
Стаж 42 года
Записаться на прием
Запорожцев Дмитрий Анатольевич
Врач-гинеколог, заведующий отделением гинекологии, кандидат медицинских наук, врач высшей категории
Стаж 31 год
Записаться на прием
Ярочкина Марина Игоревна
Врач-гинеколог, врач высшей категории
Стаж 41 год
Записаться на прием
Выделения из уретры: лечение
Методика лечения в данном случае напрямую зависит от причины, вызвавшей такое явление, как патологические выделения из уретры
Важно понимать, что самостоятельное лечение может стать причиной развития осложнений, поэтому является недопустимым. Выделения могут возникнуть вследствие проникновения различных типов возбудителей, бороться с которыми необходимо разными методиками
Чаще всего медикаментозная терапия предусматривает использование антибиотиков, однако их подбор должен осуществляться в индивидуальном порядке. Как правило, применяют следующие средства:
| Группа | Когда применяют | Название |
|---|---|---|
| Антибактериальные | ЗППП | «Азитромицин», «Амоксиклав» |
| Уросептики | Уретрит | Раствор хлоргексидина и колларгола |
| Сульфаниламидные | При обнаружении бактерий, вызывающих воспаления | «Доксициклин» |
| Противомикробные | Трихомониаз | «Метронидазол» |
Помимо этого, больным рекомендуют омывать половые органы отварами спорыша, ромашки, календулы или специальными антисептическими растворами. Хорошие результаты дают прогревающие аппликации и электрофорез.
Профилактика
Здоровый образ жизни — это профилактика от многих заболеваний и те, которые вызывают патологические выделения из уретры, не исключение. Именно поэтому профилактические меры в данном случае заключаются в следующем:
- Сбалансированное питание, сведение к минимуму потребления жирных и острых блюд, консервантов и канцерогенов, которые создают серьёзную нагрузку на почки и мочевой пузырь;
- Исключение риска переохлаждения тела, ношение тёплой удобной одежды, надёжно защищающей нижнюю часть тела в холодное время года;
- Исключение стрессовых ситуаций и чрезмерных физических нагрузок;
- Отказ от потребления спиртных напитков и табакокурения;
- Соблюдение правил личной гигиены;
- Отказ от ношения нижнего белья из синтетических материалов, способных стать причиной аллергической реакции.
- Кровь в моче
- Головная боль
Методы диагностики и определения причин
Для определения причины появления крови в кале ребенка, врачу бывает достаточно собрать информацию и визуально осмотреть малыша. Обязательно проведение пальпации (ректального исследования) в анальном отверстии и сдача образцов кала на лабораторные анализы. При неясных причинах кровотечений назначаются дополнительные, более глубокие методы диагностики – рентгеновского или ультразвукового, эндоскопического исследований.
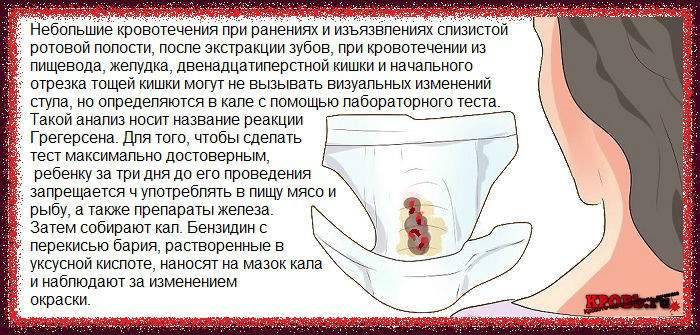
Анализы
Если существует подозрение на внутреннее кровотечение или скрытую кровь, назначается проведение копрограммы (пробы Грегерсена). Готовятся к анализу заранее, исключают из меню ребенка блюда с мясом и рыбой, зелень, овощи (огурцы, помидоры, капусту) и лекарственные препараты с содержанием железа. Забор кала для исследования происходит после естественного акта дефекации. На специальных бланках распечатывают расшифровку анализа – отрицательную или положительную реакцию на скрытую кровь. Маленькому пациенту назначается клинический анализ крови и мочи, а так же кала на определение яиц гельминтов.
Ректороманоскопия
Для постановки точного диагноза назначают ректороманоскопию, разновидность эндоскопического исследования. Самый доступный и распространенный вид исследования толстого кишечника при помощи ректоскопа – прибора, состоящего из длинной трубки с видеокамерой и устройства, нагнетающего воздух. Метод применяется в условиях стационара и амбулаторно, совершенно безопасен, помогает визуально определить состояние слизистой толстой кишки. Чтобы получить четкую и ясную картину, необходимы подготовительные процедуры. Врач прописывает ребенку (на пару дней) специальную диету, перед обследованием нельзя есть в течение нескольких часов. Процедура проводится исключительно натощак. Не обнаружив какую-либо патологию при помощи ректороманоскопии, назначается другое исследование.
Колоноскопия
Еще один распространенный вид диагностического исследования с помощью эндоскопа называется колоноскопией. Данная процедура направлена на выявление различных патологий кишечника, можно вовремя обнаружить развитие воспалительных процессов, злокачественных образований, полипов. Для ребенка исследование проводится не только с целью диагностики, но и лечения. С помощью метода колоноскопии возможно выполнение местных мини операций по удалению полипов и инородных тел из толстого и прямого отдела кишечника. Во время процедуры забирается небольшое количество слизистой на гистологический анализ. Перед обследованием соблюдаются те же рекомендации врача, что и при ректороманоскопии.
Кровь в кале: лечение

Лечение такого симптома, как кал с кровью, проводится индивидуально, с учётом основной патологии и обильности кровотечения. В случае, если оно несущественно, врач может назначить специальную диету, исключающую нарушения стула и облегающую опорожнение кишечника. Однако, если кровь появляется систематически, потребуется лечить анемию.
В любом случае проводится лечение основной патологии. Однако, если потери крови существенны, может потребоваться хирургическое вмешательство и мероприятия по восстановлению утраченного объёма крови. Также, хорошие результаты дают эндоскопические методики с применением лазера, коагуляции, аппликация кровоостанавливающих средств.
Диагностика гематохезии
При появлении стула, окрашенного кровью, можно обратиться к следующим специалистам:
- гастроэнтеролог;
- проктолог;
- хирург;
- терапевт.
Больному на основании имеющихся жалоб назначается комплексное обследование, цель которого – выявить причину попадания крови в кал. Нужно быть готовым чётко и полно описать картину беспокоящих нарушений: внешний вид и консистенция стула, характер и периодичность болей, сопутствующие проблемы пищеварения, принимаемые препараты, наличие геморроя и гастроэнторологических заболеваний в семье.
В план обследования могут быть включены следующие медицинские мероприятия:
мануальное ректальное обследование;
анализ кала на скрытую кровь;
анализ крови;
колоскопия и ректоскопия;
УЗ-диагностика;
эзофагогастродуоденоскопия;
КТ и ангиография.
На основании полученных данных врач ставит диагноз и выявляет точную причину гематохезии. Сделать достоверный прогноз при ректальных кровотечениях возможно лишь, поняв, на чём основано регулярное попадание крови в кишечник. Как правило, дальнейшее лечение сочетает меры, направленные на уменьшение кровотечения, и терапию заболевания, послужившего причиной появления крови в кале.
Есть ли альтернатива колоноскопии?
В качестве ранних диагностических мер против рака, помимо ФКС, назначаются и другие исследования:
Раз в 5 лет:
-
Гибкая сигмоидоскопия — эндоскопическое исследование прямой кишки и нижней трети толстой кишки. Помогает обнаружить 70–80% полипов и злокачественных опухолей. По проведению схожа с колоноскопией, однако при сигмоидоскопии исследуется меньшая часть кишечника.
-
Виртуальная колоноскопия (КТ-колонография) — мультиспиральная компьютерная томография (МСКТ), для ее выполнению толстый кишечник наполняют воздухом. Не информативна для выявления мелких полипов менее 6 мм. Полипы размерами 6-9 мм обнаруживает в 65% случае, крупные полипы (> 1 см) — в 95%. Для удаления полипов, обнаруженных в ходе КТ-колонографии, все равно требуется провести колоноскопию.
Раз в 3 года:
Анализ фекальной ДНК + анализ кала на скрытую кровь. Выявление до 92% злокачественных образований и до 40% предраковых состояний.
Каждый год:
Анализ кала на скрытую кровь. Точность — 60-80%. Перед сдачей анализа лучше исключить из рациона красное мясо, продукты с большим содержанием витамина С, не принимать нестероидные противовоспалительные препараты. Несоблюдение этих рекомендаций может привести к ложноположительным результатам. При положительном результате требуется сделать колоноскопию для уточнения диагноза.
Итак, колоноскопия — наиболее точный и информативный метод диагностики рака толстого кишечника. Метод удобен тем, что позволяет проводить и диагностические, и лечебные манипуляции одновременно.
Колоноскопия в состоянии медикаментозного сна
Колоноскопия относится к безболезненным процедурам, но в ходе исследования пациент может испытывать неприятные ощущения: чувство распирания, вздутия, движение колоноскопа по кишечнику. Эти ощущения кратковременны, проходят сразу после процедуры и не являются симптомами каких-либо нарушений. Однако чтобы минимизировать их, возможно проведение ФКС в медикаментозном сне. Пациенту вводят кратковременно действующий седативный препарат (время действия — не более 40-60 минут), под воздействием которого человек погружается в глубокий сон. Пробуждение наступает минут через 40 после приема препарата. По истечение 5-10 минут после пробуждения пациент может вернуться к нормальной деятельности, и через 1 час, как правило, врач уже отпускает его домой.
Профилактические меры
Если наличие крови в кале ребенка является следствием запоров или поносов, то, соблюдая некоторые профилактические меры, можно предотвратить развитие патологии. С первых дней жизни большое значение имеет правильная организация режима питания
Для предотвращения запоров при грудном вскармливании важно как можно дольше не отпускать малыша от груди, не спешить с прикормом. Нужно малыми дозами вводить в рацион новые продукты, кишечник должен приспособиться
С введением прикорма нужно следить за питьевым режимом – густой прикорм требует большего количества жидкости. Большое значение имеет круглогодичное присутствие в меню ребенка свежих овощей и фруктов.
Первые признаки поноса должны всегда настораживать родителей. Обеспечение качественного питания, соответствующего возрасту ребенка, поможет предотвратить развитие дисбактериоза
Важно не допускать обилия продуктов с красителями и усилителями вкуса. Своевременно принимать меры для поддержания иммунитета, приучать ребенка к правилам гигиены, чтобы свести до минимума риск заражения кишечной инфекцией
В любом случае, детский стул с кровью является опасным сигналом. Нужно обязательно обратиться к врачу и провести полную диагностику.
Какие анализы проводятся для выявления причины кровянистых примесей в кале?
- Анализ кала на скрытую кровь. Позволяет выявить небольшие примеси крови, которые незаметны для невооруженного глаза.
- Ректороманоскопия – эндоскопическое исследование прямой кишки. При этом врач может непосредственно осмотреть слизистую оболочку и обнаружить источник кровотечения.
- – эндоскопическое исследование всей толстой кишки.
- Ирригография (ирригоскопия). Это рентгенологическое исследование толстой кишки с контрастным веществом. Перед тем как сделать снимки, пациенту делают клизму с сульфатом бария.
Сегодня посетить специалиста и пройти обследование при появлении крови в кале можно в многопрофильной клинике ЦЭЛТ. После проведения всех необходимых исследований специалист даст рекомендации по поводу лечения. Если потребуется хирургическое вмешательство, его можно выполнить в современном отделении многопрофильной клиники ЦЭЛТ.