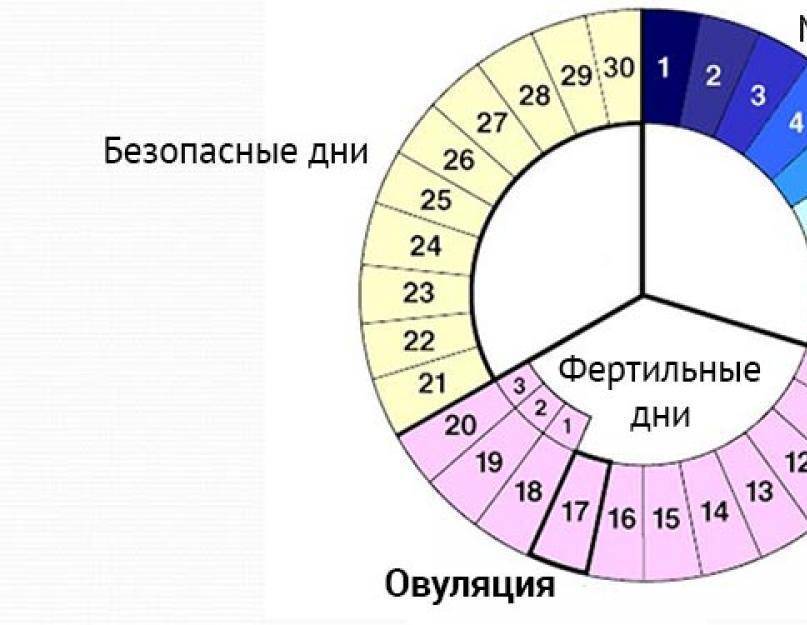
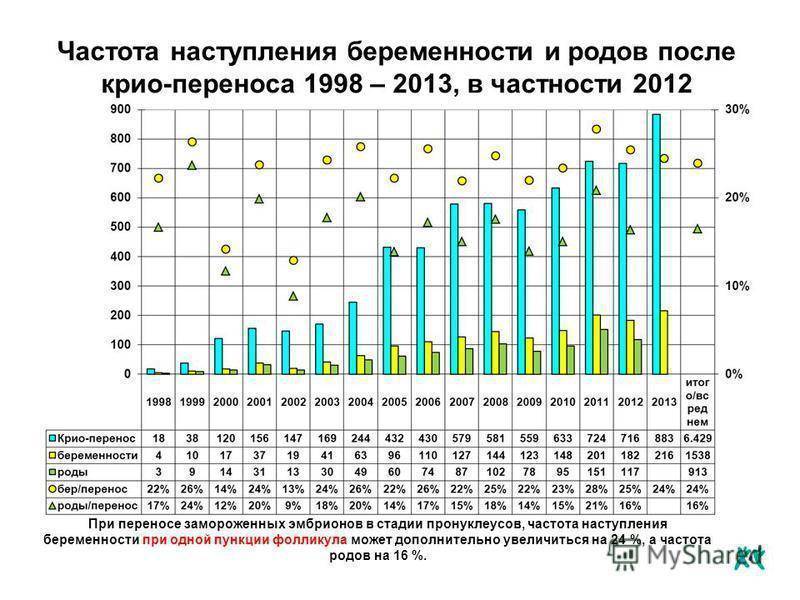
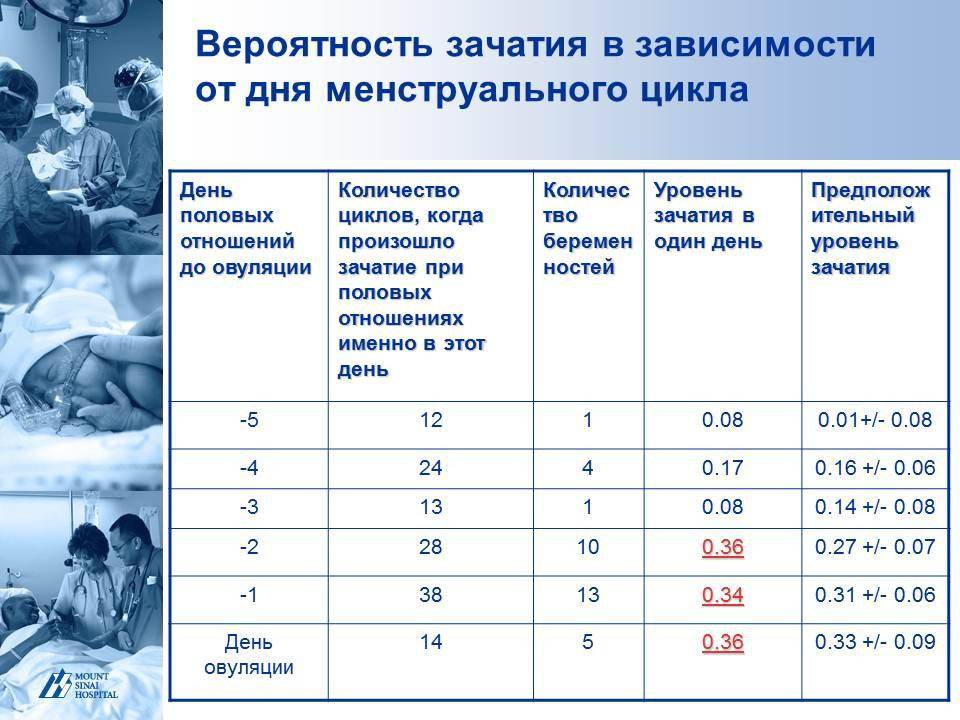
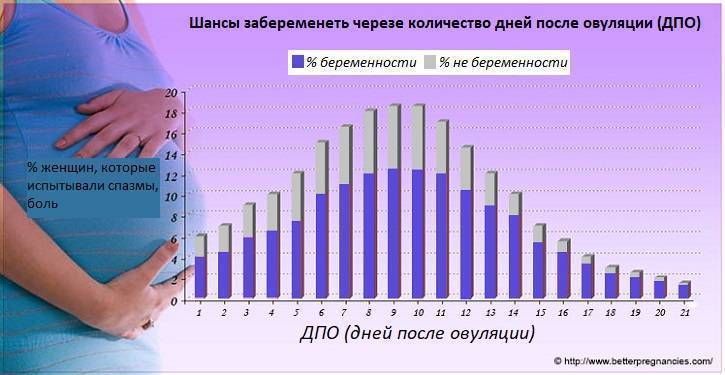
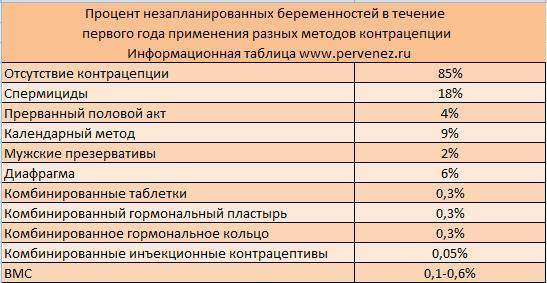
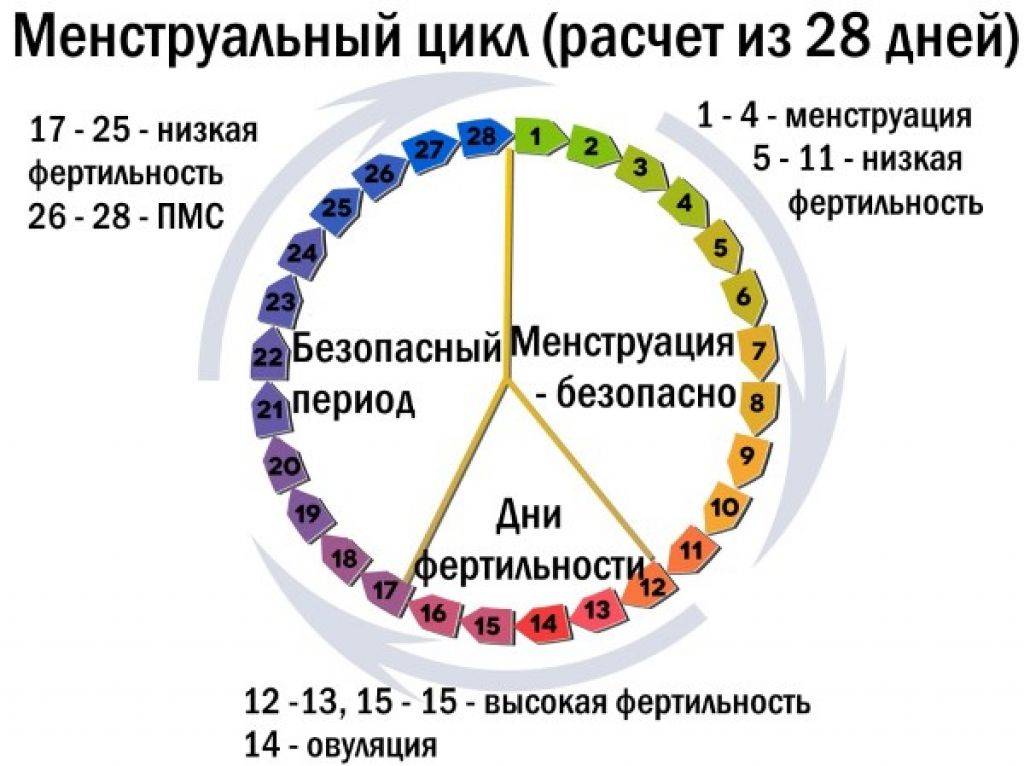
VI – Гормональная поддержка после переноса эмбрионов>
После того, как эмбрионы были пересажены, женщине назначается специальная терапия препаратами, содержащими прогестерон (дюфастон, утрожестан, прогестерон).
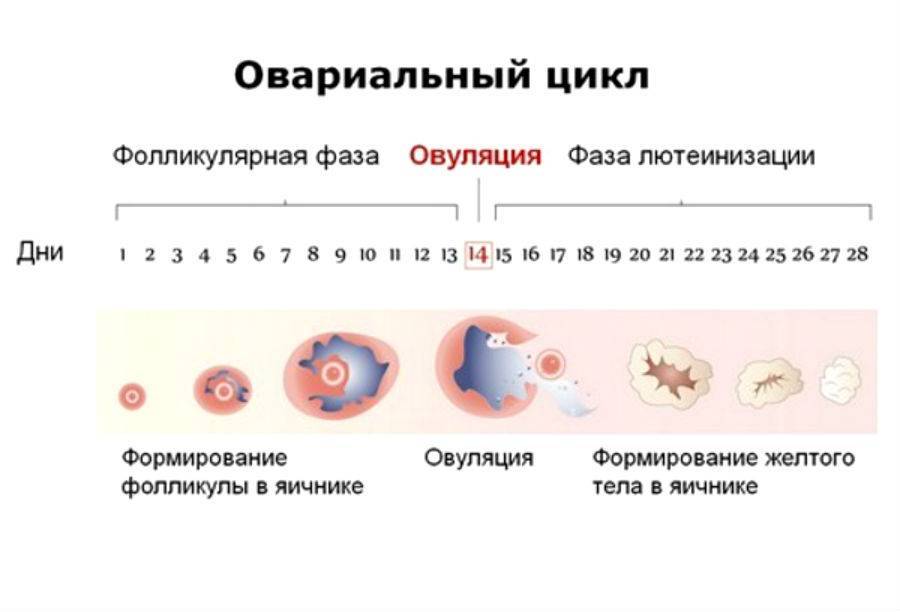
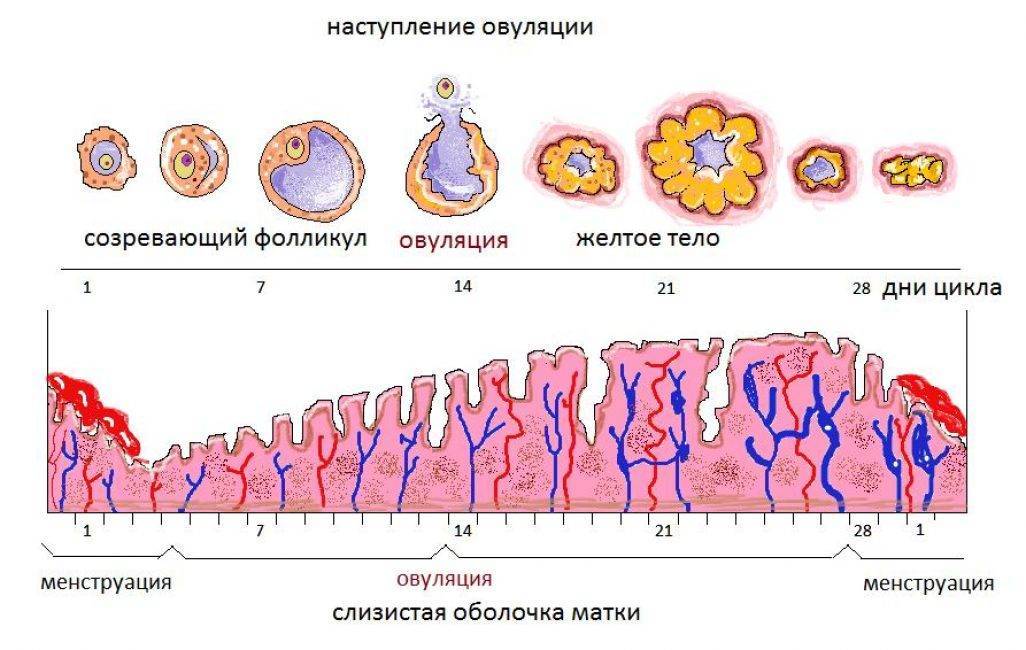
Циклы при стимуляции овуляции отличаются тем, что уровни гормонов-эстрогенов являются чрезмерно повышенными, тогда как прогестерона много меньше. Именно это является причиной назначения медикаментозной поддержки функции жёлтого тела, а также приведения к норме соотношения прогестерона с эстрогеном.
С этой целью пациентке повторно вводят препарат ХЧГ, либо препараты прогестерона. Они способствуют улучшению состояния эндометрия, что повышает шансы на успешную имплантацию эмбрионов. Утрожестан, как правило, применяется вагинально, а прогестерон – внутримышечно, каждый день по 2 мл.
После того, как будет выполнена стимуляция овуляции и подсадка эмбрионов, женщине следует избегать две недели половых контактов, а также физической активности. Если вам назначены доксициклин, тетрациклин или другие препараты этой группы, нельзя долгое время находиться на солнце. Любые спорные вопросы лучше всего сразу же обсудить с врачом.
Существует 2 типа медикаментозной поддержки:
- стрессовая(инъекции хорагона по 5000, плюс до 1500 каждые 3 дня, утрожестан, максимум 6 капсул, тромбоасс, инъекции прогестерона);
- щадящая(эстрофем, утрожестан, максимум 6 капсул, аспирин).
На этом этапе каждая женщина мучается томительным ожиданием, из-за чего он является очень напряжённым с психологической точки зрения. Обязательно необходимо отвлечься, например, усилено поработать, или заняться любимым делом. Тогда время пролетит быстро, скоро можно будет узнать, явилась ли диагностика беременности положительной.
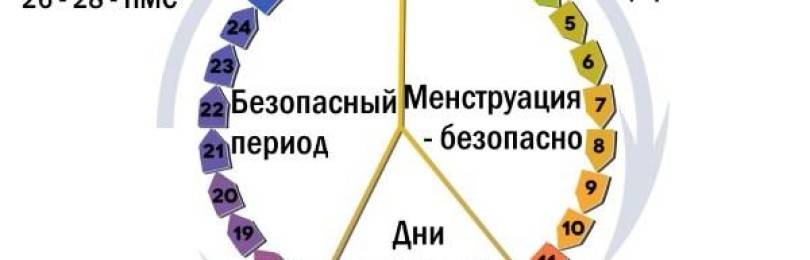
Ждать придётся максимум 3 недели. Некоторые врачи отводят этому этапу всего 12 дней. Всё зависит от методики, которой придерживается конкретный специалист. Как показывают наблюдения, лучше воздержаться от употребления гормонов ещё одну, абсолютно лишнюю неделю. Предпочтительнее будет сдать кровь через 12 дней, а если результат сомнителен, то повторить его через неделю.
Ответы на вопросы пользователей
Будущие родители, которые интересуются темой, но ещё не избрали для себя клинику и врача, а также те, кто уже в протоколе, но врач-репродуктолог в данный момент недоступен, чаще всего ищут в сети ответы на следующие вопросы.
Через сколько впитывается
«Крайнон» — средство в виде геля, который вводят непосредственно во влагалище. Благодаря полимерной системе доставки, которая входит в формулу препарата, оно связывается со слизистой влагалища и постепенно высвобождается, постоянно и равномерно впитываясь большей частью в течение первых 6 часов.
Знаете ли вы? Продуцирование прогестерона происходит не только в яичниках, ведь у мужчин их нет. Небольшое количество, достаточное для мужского организма, производят надпочечники.
Именно поэтому и рекомендуется применять его на ночь. Почти целиком средство впитывается в слизистую влагалища в течение 12 часов после введения. Врачи часто советуют непосредственно после приёма сохранять спокойствие и по возможности лежачее положение по крайней мере ближайшие полчаса, если больше по каким-то причинам это невозможно.
Задерживает ли месячные
При неудачной попытке экстракорпорального оплодотворения месячные приходят примерно на шестой день. Если это случилось, проводятся дополнительные исследования, чтобы убедиться в том, что беременность не наступила. В этом случае «Крайнон» не в состоянии задержать месячные, если имплантация плодного яйца не произошла.
Важно! Нет необходимости соблюдать постельный режим, однако из-за образовавшихся функциональных кист желательно избегать не только энергичного секса, но и дополнительных нагрузок в виде спортивных тренировок
Можно ли заниматься сексом при использовании препарата
«Крайнон» не является противопоказанием к интимной жизни, наблюдения врачей говорят о том, что при этом результативность ЭКО не увеличивается и не уменьшается, однако следует соблюдать некоторые ограничения, которые, впрочем, не влияют особо на личную жизнь:
Следует знать, что презервативы содержат спермициды — убивающие всё живое вещества, поэтому не используйте их, будучи в программе ЭКО.
Во время пункции у женщины образуются кисты яичника, и слишком активный секс может способствовать их травмированию, что чревато болью и кровотечением, поэтому желательно соблюдать некоторую осторожность.
Почему выходит с коричневыми прожилками и что делать в этом случае
Бывает, что «Крайнон» выходит с коричневыми комочками и/или прожилками. Наиболее часто это происходит за несколько дней до теста ХГЧ. Это происходит по причине уменьшения выработки прогестерона и эстрадиола собственным жёлтым телом, ресурс которого исчерпался.
Если яйцеклетка успешно прикрепилась и эмбрион начал продукцию собственного ХГЧ, он будет стимулировать жёлтое тело. Если этого не происходит, значит, с имплантацией возникли проблемы.
Знаете ли вы? Помимо подготовки матки к беременности и принятию эмбриона, прогестерон имеет другие «обязанности»: успокоить нервную систему, снять спазм гладкой мускулатуры и стимулировать рост матки, помочь молочным железам подготовиться к лактации и… простимулировать продукцию кожного сала.
При скудных выделениях имеются шансы сохранить беременность, поскольку, вероятнее всего, начали отслаиваться находящиеся возле шейки нижние слои слизистой матки — эндометрия, в то время как эмбрион переносят на дно матки.
Коричневые прожилки также могут указывать на местную реакцию влагалища на препарат. Следует знать, что тёмный цвет (бурый, коричневый, чёрный, сероватый) указывает на то, что это кровь, но она давняя, и на данный момент у женщины нет острого состояния. В кровеносных сосудах кровь алая, и если вы её видите, немедленно обращайтесь к врачу, особенно если данное кровотечение не похоже на обычную менструацию.
Важно! Кровотечение наступает из-за того, что эмбрион некачественный, и никогда наоборот, поэтому нет показаний сохранять такую беременность, она всё равно прервётся, только позже. В любом случае при изменении цвета выходящего из влагалища препарата следует обратиться к врачу
Он, скорее всего, назначит уточняющее УЗИ, которое покажет происходящие внутри процессы и состояние эмбриона.
Если началась полноценная менструация, в этот раз нет шансов сохранить беременность, в этом случае не требуется уточнять ХГЧ, а прогестероновая поддержка отменяется. Технически кровотечение может быть приостановлено, но шансов на то, что с эмбрионом может быть всё в порядке, нет.
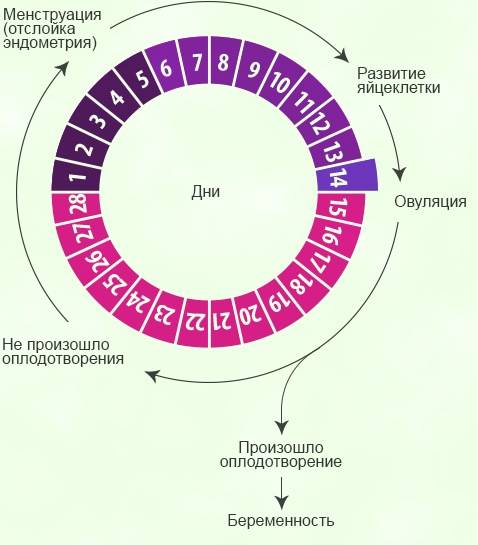
Этапы беременности
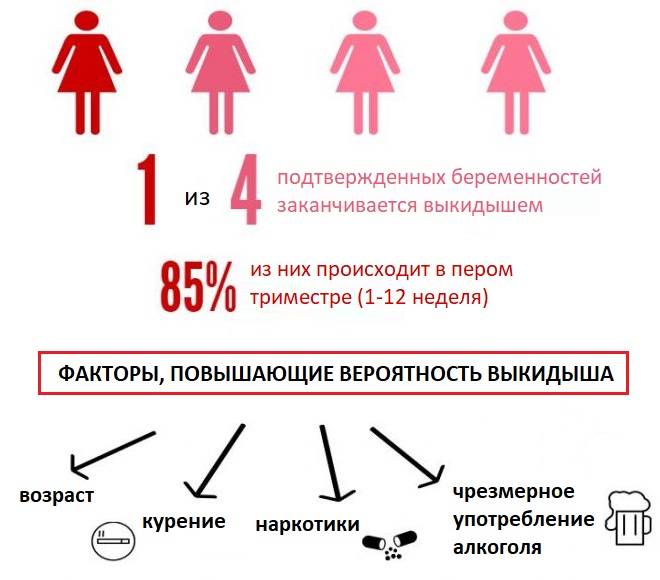
Примерно в 30% случаев после успешного оплодотворения с помощью ЭКО диагностируется самопроизвольный аборт. В связи с этим ведением беременности занимаются только опытные акушеры-гинекологи. Условно весь гестационный период подразделяют на 3 триместра:
-
1 триместр (1-14 недели) – в первые 12 недель происходит закладка жизненно важных органов и систем плода. Женщины жалуются на появление токсикоза, частое мочеиспускание и изменение вкусовых ощущений;
-
2 триместр (15-26 недели) – развитие плода продолжается, на УЗИ удается распознать пол ребенка. Признаки интоксикации полностью исчезают, общее состояние женщины считается удовлетворительным;
-
3 триместр (27-40 недели) – наблюдается окончательное формирование дыхательной и сердечно-сосудистой системы ребенка. Увеличение массы плода приводит к ухудшению самочувствия будущей матери: изжога, одышка, боли в пояснице.
Беременность после стимуляции овуляции
Если зачатие происходит при помощи специального лечения, то риск прерывания беременности заметно увеличивается, особенно если речь идет о ранних сроках (до 4-6 недель). Еще одной опасностью является развития гипоксии плода, гестоза и вынашивание двух и более плодов. Беременность при стимуляции овуляции требует от будущей мамы регулярной сдачи анализов крови на уровень гормонов и прохождения УЗИ. Кроме того, довольно часто после применения вышеуказанных препаратов возникает синдром гиперстимуляции яичников, который может плохо повлиять на течение беременности. Поэтому всем, кто забеременел после стимуляции овуляции нужно раз в неделю проходить медицинский осмотр. На успех процедуры влияют возраст женщины, причины и длительность бесплодия. Первая пытка забеременеть на препаратах дает положительный результат всего лишь 10-15% пациенткам. С другой стороны, беременность после стимуляции овуляции вполне реальна и к ней стоит стремиться.
Обращение в клинику «Центр ЭКО» поможет вам установить причины бесплодия и найти способы восстановления репродуктивного здоровья. Профессиональный подход наших врачей и применение современного диагностического оборудования дают нашим пациенткам хорошие шансы испытать радость материнства. Записывайтесь на консультацию по телефону, указанному на сайте.
Бесплатный прием репродуктолога
по 30 июня 2021Осталось дней: 28
Уважаемые пациенты! Клиника «Центр ЭКО» приглашает вас на бесплатный прием репродуктолога с проведением УЗИ и составлением плана лечения.
Другие статьи
Внимание! Важная информация о работе клиники
Уважаемые пациенты! Забота о вашем здоровье и безопасности – наш долг. «Центр ЭКО» предпринимает все необходимые меры для вашей защиты, в соответствии с рекомендациями Министерства Здравоохранения и Роспотребнадзора по предотвращению распространения вирусной инфекции.
Читать статью
Что такое ЭКО в естественном цикле
Протокол ЭКО в естественном цикле (ЕЦ) – наиболее щадящая процедура из всех программ экстракорпорального оплодотворения.
Читать статью
Что делать, если попытка ЭКО оказалась неудачной, как проходит восстановление?
Перед протоколом ЭКО женщина проходит гормональную терапию, которая провоцирует суперовуляцию — созревание одновременно нескольких яйцеклеток за один менструальный цикл. После неудачной попытки экстракорпорального оплодотворения организм женщины восстанавливается в течение нескольких месяцев.
В первую очередь гормонотерапия влияет на менструальный цикл. Первые месячные могут пойти через 2-3 дня после подсадки, а могут задержаться на несколько недель. Восстановление функционирования репродуктивной системы зависит от индивидуальных особенностей женщины, состояния здоровья, дозировки препаратов, которые она принимала. Для контроля восстановления гормонального фона гинеколог-эндокринолог направляет на анализы.
Необходимость принимать таблетки сказывается на здоровье желудочно-кишечного тракта, почек, печени. При обострении хронических заболеваний женщине необходимо обратиться к гастроэнтерологу, урологу, нефрологу.
Неудачный протокол ЭКО, особенно если это не первая попытка, — большое потрясение для несостоявшихся родителей. Психическое здоровье женщины может пошатнуться, эмоциональное напряжение, разочарование нередко вносят разлад между супругами и приводят к разводу. Психотерапевт или семейный психолог помогут справиться с депрессией и преодолеть кризис между мужем и женой.
![]()
Можно ли зачать ребенка естественным путем после неудачного ЭКО?
Возможна ли беременность после неудачного ЭКО? Международные исследования показывают, что вероятность самостоятельного зачатия после неудачного протокола ЭКО увеличивается на 25%. К таким выводам пришли ученые-репродуктологи из Великобритании и Франции. Прежде чем осуществлять следующую попытку экстракорпорального оплодотворения, нужно выждать несколько месяцев, чтобы женский организм полностью восстановился, и именно в этот промежуток женщина внезапно беременеет.
Конечно, надеяться на чудесное исцеление от бесплодия не стоит. Возможность забеременеть естественным путем не носит системный характер, а протокол ЭКО не лечит от бесплодия. Данная закономерность говорит лишь о том, что зачать можно, поэтому супругам стоит продолжать сексуальную жизнь в ожидании следующей попытки экстракорпорального оплодотворения, а не опускать руки.
![]()
Статистика беременности после ЭКО
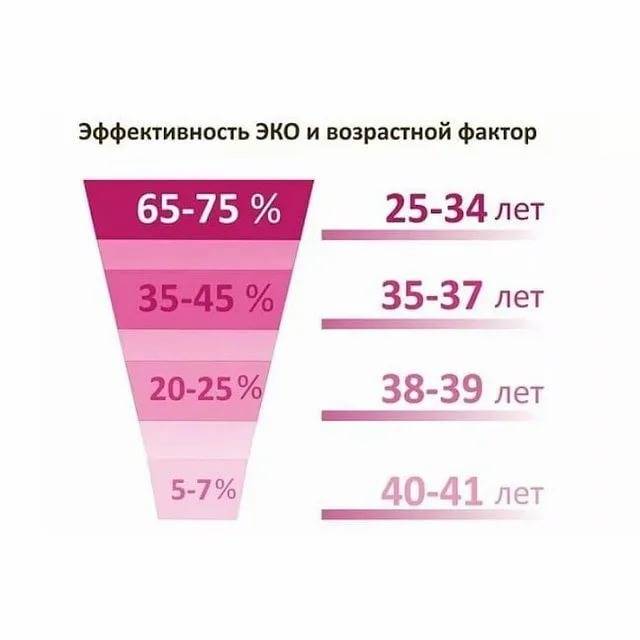
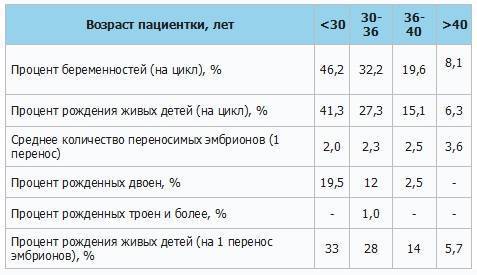
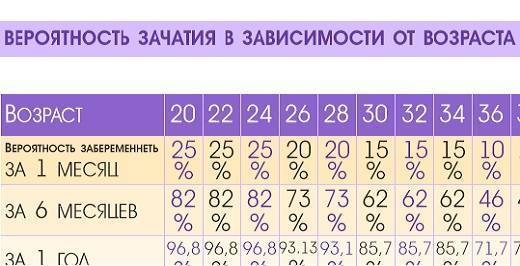
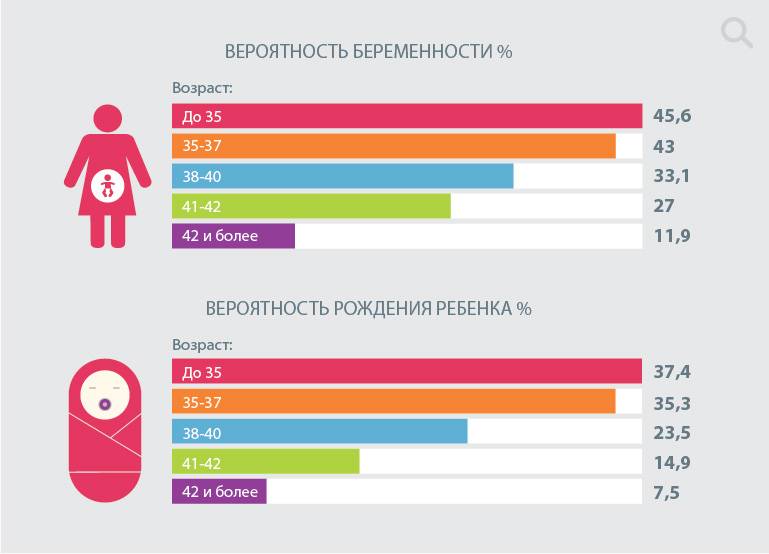
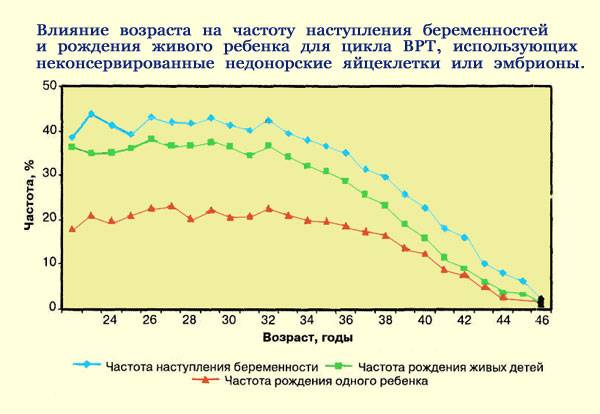
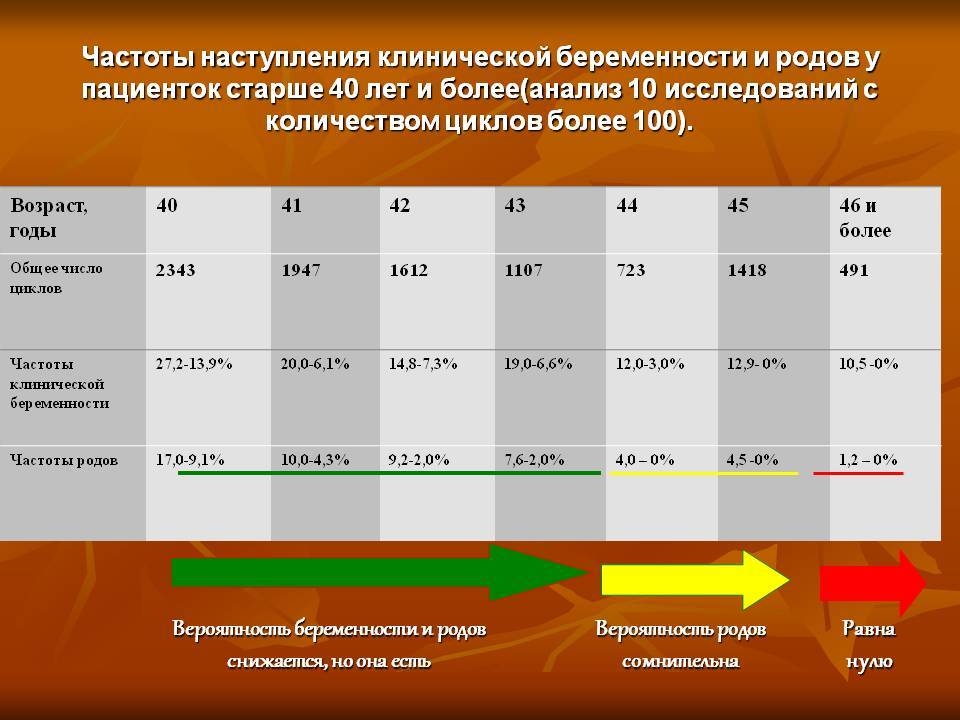
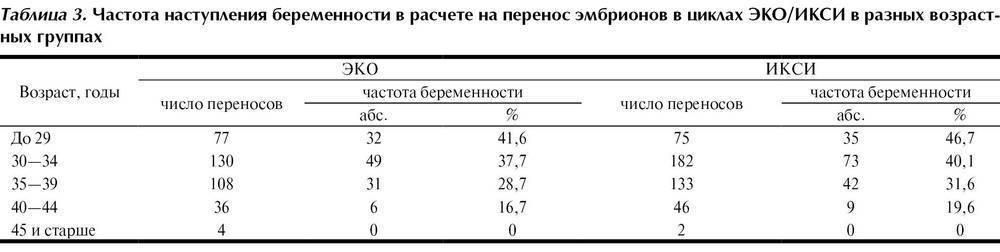
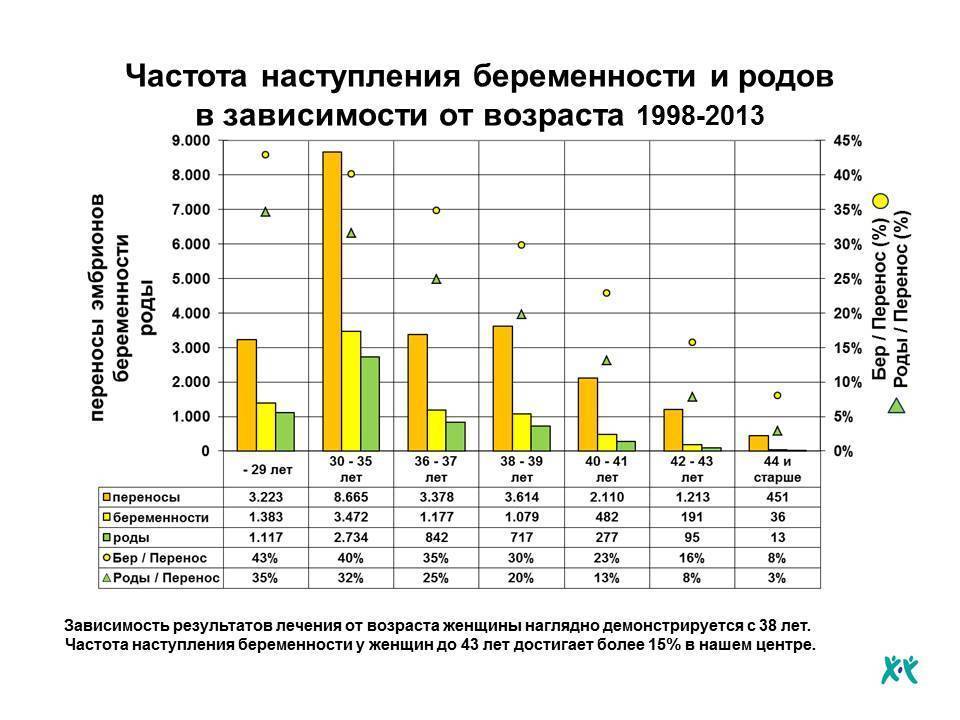
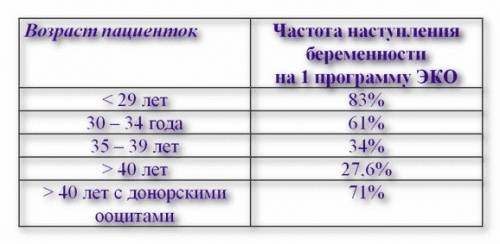
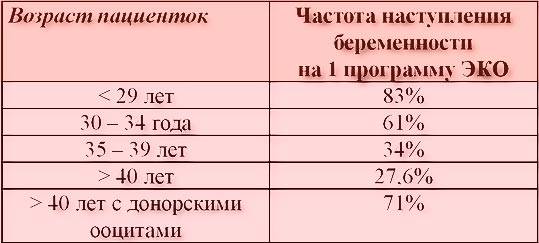
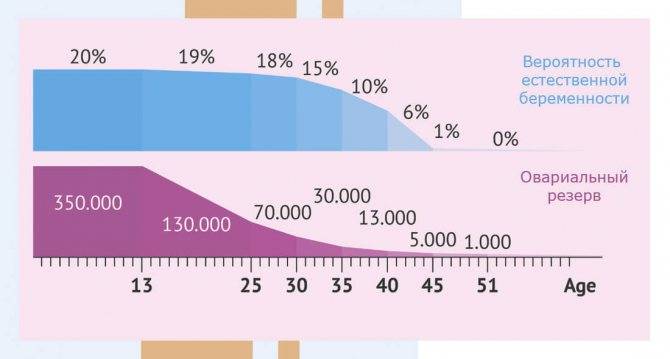
В среднем, в результате искусственного оплодотворения беременность наступает в 35-45% случаев. При этом у молодой женщины вероятность зачать несколько выше, чем у пациентки старше 35 лет и может достигать 70%. Подобного результата можно достигнуть также при использовании донорских ооцитов.
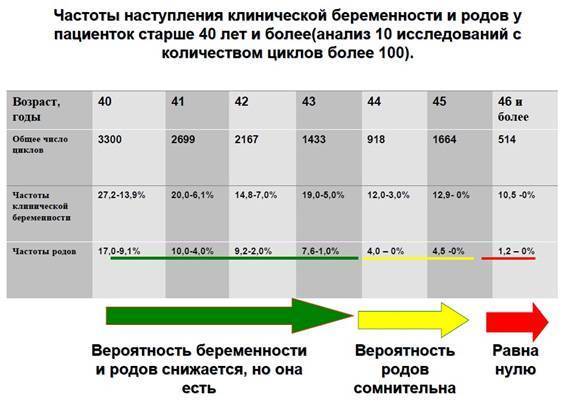
В возрасте от 40 лет, по статистике, беременность после ЭКО наступает примерно в 30% случаев и с каждым годом уменьшается. Помимо этого, успешность процедуры искусственного оплодотворения зависит от причины бесплодия. При непроходимости труб этот показатель достигает 40%, а при эндометриозе – только 10%.
Однако не каждая успешная имплантация эмбриона в полость матки заканчивается нормальной беременностью и родами. В некоторых случаях зародыш не удерживается в эндометрии и происходит выкидыш (зачастую это случается на сроке до 12 недель). Все это снижает показатели успешно проведенных протоколов ЭКО до 35%.
Протоколы стимуляции суперовуляции
При экстракорпоральном оплодотворении применяются разные виды протоколов. Следует помнить, что жестких схем лечения нет, для каждого из приведенных ниже протоколов возможны индивидуальные вариации.
«Чистый протокол»
У некоторых женщин применяются схемы стимуляции без блокады гипофиза. Для этого используются только препараты, содержащие ФСГ, например Пурегон Пэн. Такая схема называется «чистой». Ее недостатком является вероятность преждевременной овуляции (разрыва) фолликула еще до пункции, что делает невозможным получение яйцеклеток. При этом протоколе введение стимулирующих препаратов начинается со 2–3 дня менструации, а продолжается 9–14 дней. Ежедневная доза корректируется врачом в зависимости от данных УЗИ, которое выполняется обычно 4–5 раз за весь период стимуляции. Для окончательного созревания фолликулов вводится ХГЧ, например Прегнил, через 35–36 часов производится пункция фолликулов.
«Длинный протокол»
Протокол называется «длинным», потому что, как правило, он начинается с 21–23-го (редко со 2–3-го) дня менструального цикла, предшествующего стимуляции. Чтобы заблокировать гипофиз, первые 5 дней от начала лечения, принимается только агонист. После достижения блокады гипофиза наступает менструация, а со второго – третьего дня от ее начала проводится стимуляция препаратами, содержащими ФСГ, так же, как при «чистой» схеме, но совместно с продолжающимся введением агониста.
«Оптимальный протокол»
При использовании нового антагониста Оргалутрана протокол стимуляции значительно укорачивается, хотя сохраняется выраженная легко обратимая блокады гипофиза. Стимуляция начинается, как при «чистой» схеме, со 2–3 дня менструального цикла путем ежедневного введения препарата, содержащего ФСГ. Затем с 5-го или 6-го дня стимуляции делаются ежедневные инъекции Оргалутрана, однако стимуляция продолжается. Таким образом, «Оптимальный протокол» становится коротким, соответственно эффективным. Комбинация препарата нового покаления Пурегона с Оргалутраном (антагонист) – это:
– сокращение сроков лечения;
– лучшая переносимость инъекций;
– доказанная эффективность.
Благодаря этому совместное использование Пурегона с Оргалутраном можно назвать – « Два слагаемых надежды при лечении бесплодия».
От чего зависит вероятность беременности после ЭКО
Существует несколько факторов, определяющих шанс наступления беременности после прохождения протокола ЭКО. К таковым относятся:
- причина бесплодия. В зависимости от диагноза и заболевания, послужившего причиной бесплодия, вероятность зачать ребенка может значительно изменяться. Так, при поликистозе яичников или нарушении репродуктивной функции у мужчины возможность забеременеть значительно выше, чем при эндометриозе или гормональных патологиях;
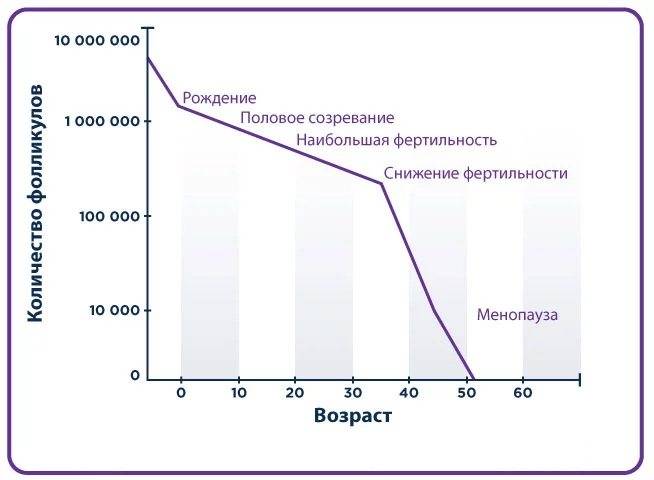
- длительность бесплодия. Чем дольше женщина страдает бесплодием (более одного –трех лет), тем хуже прогноз и меньше шансов забеременеть;
- вредные привычки матери. Курение и злоупотребление алкоголем не способствует нормальному зачатию естественным или искусственным путем;
- возраст женщины. Вероятность беременности после ЭКО в возрасте после 35 лет значительно снижается. Однако при использовании донорских яйцеклеток этот показатель повышается, не зависимо от возраста будущей матери;
- выбранная клиника. Современное оборудование, правильно подобранный протокол ЭКО, высокая квалификация врачей также влияют на успех проводимой процедуры искусственного оплодотворения. За последние годы с развитием медицины ( и эмбриологии в частности ) процент свершившихся беременностей после ВРТ сильно повысился и продолжает увеличиваться. Кроме того, выбранные препараты тоже способны повысить шансы женщины зачать и выносить ребенка.
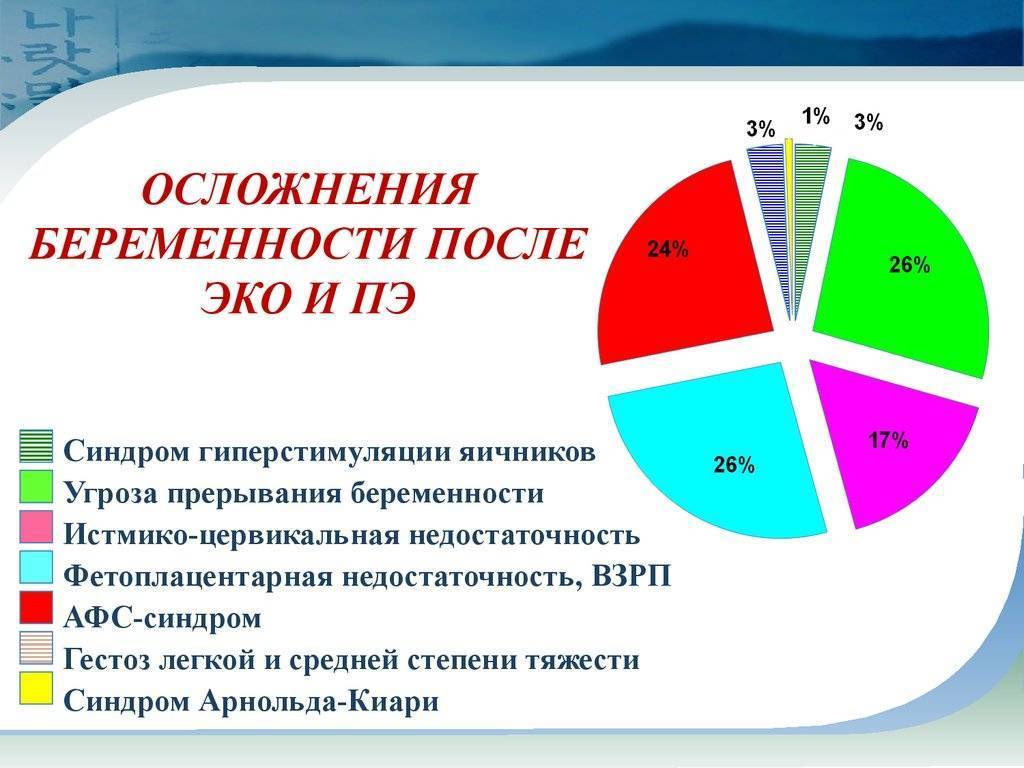
Последствия ЭКО во время беременности
Закрепление эмбриона в матке и наступление беременности — прекрасная новость для будущей мамы. Однако не сразу (и не всегда) могут появиться осложнения.
Чем отличается беременность после ЭКО
Как правило, в матку подсаживают несколько оплодотворенных яйцеклеток (до трех штук), и, если все они приживаются, наступает многоплодная беременность. В этом случае нагрузка на организм увеличивается в разы, сильно страдает позвоночник, велик риск наступления преждевременных родов. Чем больше детишек в животе у мамы, тем меньше они весят и тем больше подвержены разным внутриутробным заболеваниям. Чтобы не допустить серьезных осложнений, врачи предлагают провести редукцию — процедуру, при которой удаляют один или несколько эмбрионов. Принять подобное решение родителям довольно трудно, но иногда оно является неизбежным.
При ЭКО может наступить внематочная беременность, сопровождающаяся разрывом трубы. При этом на УЗИ врач не находит плод в полости матки, а женщина чувствует сильные боли внизу живота, теряет сознание, открывается кровотечение. Разрыв трубы — прямая угроза жизни, здесь требуется неотложная помощь.
Некоторые гинекологи считают, что у детей, рожденных в результате ЭКО, вероятность аномалий в развитии выше, чем у малышей, появившихся на свет естественным путем. Есть и противники данной теории, которые связывают патологии с другими вредоносными факторами. С другой стороны, статистика показывает, что, например, случаев синдрома Дауна или синдрома Патау у ЭКО-детей не больше, чем у малышей, родившихся в результате обычного оплодотворения.
Делают ли ЭКО при климаксе
Необходимо понимать, что шансы на естественное зачатие и последующее вынашивание ребенка при климаксе остаются минимальными. Если серьезные противопоказания отсутствуют, для благополучной беременности применяется ЭКО при менопаузе. Даже если выработка яйцеклеток в организме прекратилась, однако женщина имеет нормальные показатели здоровья, она вполне способна зачать, выносить и произвести на свет здорового малыша.
В передовых странах мира давно не задаются вопросом – можно ли делать ЭКО при климаксе. Процедуру часто назначают пациенткам зрелого возраста, желающим испытать все радости материнства после 40 и более лет.
ЭКО при климаксе без месячных рассматривается ведущими специалистами МЦ «Медикал Плаза» как прогрессивная репродуктивная техника, приносящая положительные результаты. Метод позволяет становиться мамой даже после внематочных беременностей, оперативного вмешательства по поводу непроходимости маточных труб или их удаления. Экстракорпоральное оплодотворение представляет собой новое направление в лечении бесплодия, благодаря которому многие женщины получили большой шанс на материнство даже после наступления менопаузы.
Женщина после ЭКО
Искусственное зачатие несет в себе последствия и для будущего. После рождения ребенка у мам появляются заболевания щитовидки и кардиомиопатия, климакс может наступить раньше срока. Тот факт, что после ЭКО снижается продолжительность жизни, является распространенным мифом, то же самое касается и развития рака. Большинство врачей не находят прямой связи между ЭКО и образованием злокачественной опухоли
Важно помнить: если после родов состояние здоровья ухудшилось, его можно поправить, вовремя обратившись к врачу.
Будет ли другим ребенок после ЭКО?
Негативные последствия ЭКО наступают не всегда. Не стоит опасаться, что они проявятся все и сразу. Чтобы исключить возможные риски, необходима тщательная диагностика состояния организма еще до процедуры.
Видео: о страхах и опасениях ЭКО
Искусственная инсеминация: описание, показания и противопоказания
На сайте нашей клиники вы найдете подробную информацию о процедуре искусственной инсеминации, здесь же рассмотрим ее в общих чертах для лучшего понимания связанных с ней проблем. Эта вспомогательная репродуктивная технология проходит в несколько этапов:
- Врач под визуальным контролем вводит через влагалище и цервикальный канал в полость матки специальный гибкий катетер;
- Через полую трубку в матку подается порция тщательно отобранной и обработанной спермы донора или партнера/супруга пациентки;
- Катетер удаляется из половых путей, а в маточной полости происходит естественный процесс зачатия эмбриона.
Медицинскими показаниями к искусственной инсеминации являются ситуации, когда у женщины нормально функционируют механизмы оогенеза, зачатия и вынашивания ребенка, но имеются проблемы с доставкой спермы в полость матки:
- сексуальные расстройства (у одно или обоих партнеров), мешающие нормальному прохождению полового акта – вагинизм у женщин, эректильная дисфункция у мужчин;
- врожденные или приобретенные аномалии женской репродуктивной системы, препятствующие проникновению спермы в маточную полость – например, сужение или полное заращение цервикального канала, спайки и деформации влагалища;
- иммунологические бесплодие, при котором организм женщины вырабатывает антитела, убивающие сперматозоиды до того, как они попадут в полость матки и оплодотворят яйцеклетку.
Метод искусственной инсеминации используется и в тех случаях, когда причиной бесплодия являются репродуктивные нарушения у полового партнера (супруга). К ним относятся:
- сниженное качество спермы – малоподвижность сперматозоидов, их недостаточное количество или полное отсутствие в эякуляте;
- аномалии мужских половых органов – эректильная дисфункция, ретроградная эякуляция, гипоспадия и т. д.
Еще одной областью применения искусственной инсеминации донорским генетическим материалом является оплодотворение одиноких женщин и суррогатное материнство. В этих случаях оно осуществляется даже при абсолютном репродуктивном здоровье пациенток. В редких случаях к этой процедуре обращаются также по немедицинским (этическим, социальным) причинам – например, из-за неприятия сексуального контакта с мужчинами, гомосексуальной ориентации, религиозных убеждений.
Соответственно, противопоказаниями к проведению искусственной инсеминации являются расстройства женской репродуктивной системы, влияющие на механизмы оогенеза, зачатия, имплантации эмбриона:
- Врожденная или приобретенная непроходимость, отсутствие маточных труб, самой матки, яичников;
- аномальное развитие слизистой оболочки матки (эндометриоз);
- доброкачественная опухоль (миома) матки;
- острые или обостренные хронические воспалительные, инфекционные заболевания половых органов, общие гормональные и эндокринные расстройства, препятствующие репродуктивной функции.
Перед тем, как сделать искусственную инсеминацию для лечения бесплодия, женщина и ее супруг (сексуальный партнер) проходят комплексное медицинское обследование. По его результатам врач оценивает преимущества и риски этой процедуры для пациентки, шансы на успешное зачатие и вынашивание ребенка.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
III – Пункция ооцитов
Сейчас из фолликулов необходимо получить яйцеклетки высокого качества. С помощью полой иглы из фолликулов извлекают яйцеклетки. Данная процедура называется пункцией ооцитов.
За 8 часов до пункции пациентке рекомендуется прекратить приём пищи, а по возможности, даже воды, за несколько дней до процедуры выполняется санация влагалища, которая помогает предотвратить инфицирование при проведении пункции.
Дата и время процедуры обсуждается с доктором заранее, с использованием стандартной схемы – через 36 часов после того, как была введена необходимая доза Хорагона. Все данные о манипуляции, включая время, врач записывает. Процедура пациентка посещает совместно с супругом.
Микрооперация: Микрооперация осуществляется под наркозом, чаще всего для этих целей применяется Диприван. Действие препарата сохраняется всего в течение 15 минут. Осложнений, как правило, нет. Многие пациентки после этой процедуры сразу же возвращаются к работе.
К пункции необходимо подготовиться: удалить все волосы в области промежности, принести с собой ночную рубашку, носочки. Уточните заранее, практикует ли клиника выдачу пациенткам одноразовых бахил или ночных рубашек. Как уже было указано выше, женщина должна приходить строго натощак, запрещается даже употреблять воду. А супруг должен к моменту этой процедуры воздерживаться от интимной жизни не менее 3-5 дней.
Пациентка после беседы с анестезиологом укладывается на специальное кресло, после чего врач обрабатывает влагалище специальным раствором. Далее женщине внутривенно вводится наркоз. Пока действует наркоз, врач осуществляет пункцию, с помощью специальной иглы извлекая яйцеклетки. Вся процедура проводится под контролем УЗИ.
Одновременно супругу пациентки предлагается сдать сперму.
Спустя полчаса, пациентка начинает испытывать неприятные ощущения – боли тянущего характера, дискомфорт внизу живота, небольшое вздутие – это значит, что женщина начала отходить от наркоза. Если боли чрезмерно беспокоят – сообщите об этом врачу, он поставит вам обезболивающее лекарство. У некоторых пациенток этот период проходит без каких-либо последствий.
В течение определенного времени после пункции женщина может замечать наличие крови при выделениях. Страшного ничего нет, возможно, во время пункции был задет сосуд. Но все равно о любых ваших беспокойствах сообщать врачу.
Если вы чувствуете себя нормально, сразу же после пункции можно поесть или просто выпить воды – всё зависит от вашего самочувствия.
Инструкции для пациенток, которым была сделана пункция фолликулов.
После того, как была осуществлена пункция фолликулов, у вас могут наблюдаться неприятные ощущения тяжести в области малого таза, кроме того, вы можете ощущать вялость или сонливость. Присутствие небольших кровянистых выделений, цвет которых колеблется от красного до тёмно-коричневого, считается нормальным. Если у вас возникает какое-либо беспокойство – сразу же звоните своему врачу.
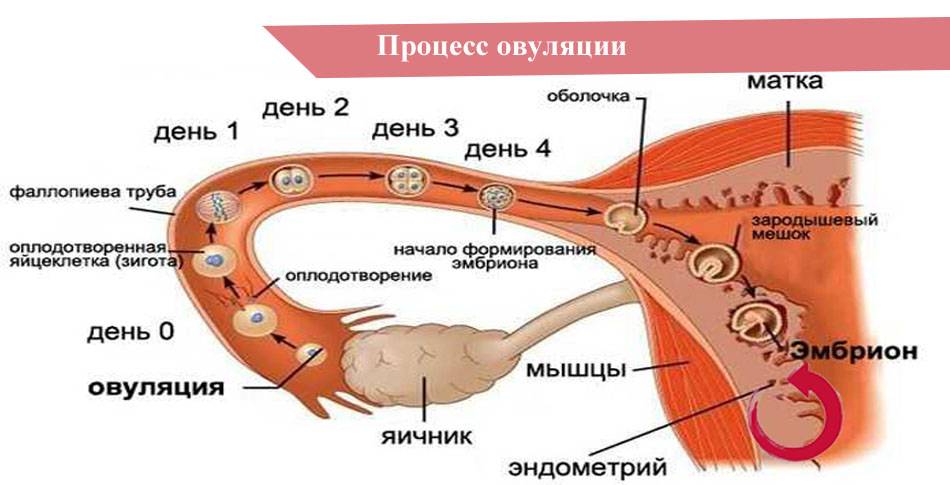
На том месте, где ранее находились пунктированные яйцеклетки, формируется жёлтое тело. Если при проведении пункции какой-либо из зрелых фолликулов лопнул, то, скорее всего, тут должно сформироваться желтое тело. Его основная функция – выработка гормона – прогестерона, помогающего подготовить эндометрий, а так же слизистую оболочку матки к нормальному прикреплению зародыша. Но, как правило, с целью стимуляции овуляции при ИКСИ или ЭКО применяются препараты, являющиеся агонистами. Они способствуют снижению функции жёлтого тела.
Обязательно рекомендуем обратиться к врачу при обнаружении следующих симптомов:
- повышение температуры;
- болезненные ощущения в области малого таза;
- обильные кровянистые выделения;
- непривычная спинная боль;
- тошнота, понос, рвота;
- вздутие живота;
- проблемы с мочеиспусканием, рези, боли, нарушения стула.
3 триместр
В последнем триместре продолжается интенсивное развитие опорно-двигательного и мышечно-связочного аппарата ребенка. По причине увеличения массы плода и поднятия диафрагмы женщины могут жаловаться на:
- затрудненное дыхание;
- повышение артериального давления;
- боли в спине;
- тошноту;
- повышение температуры тела.
Для обеспечения нормального развития ребенка рекомендуется включить в меню белковую пищу и ограничить потребление газированных напитков. Принимают пищу небольшими порциями, чтобы предотвратить усиление тошноты. В день запланированных родов матерями становятся не более 5% женщин, для большинства из них родоразрешение наступает на 10-14 дней раньше или позже рассчитанного срока.