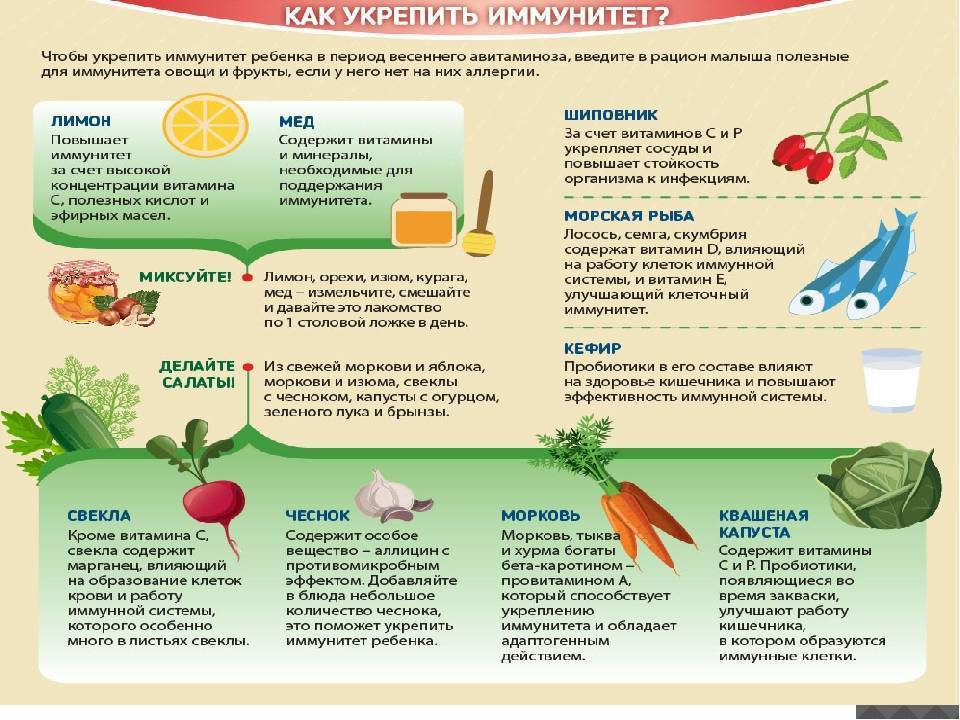
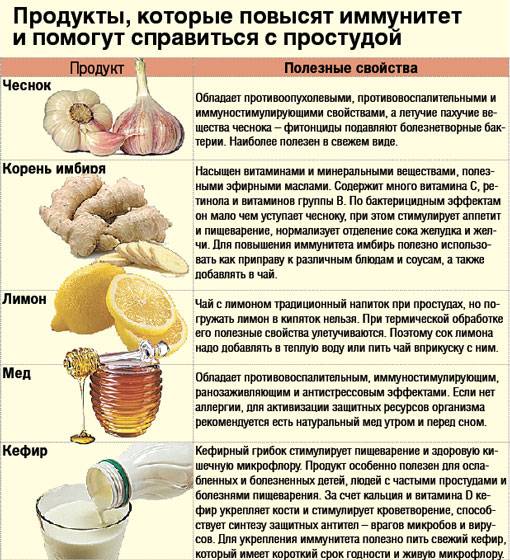
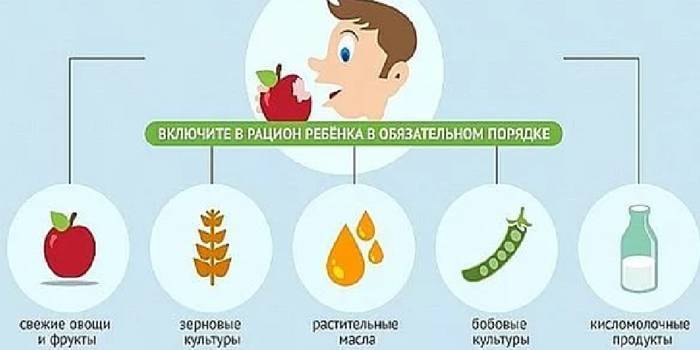
Классификация иммунитета
Иммунитет классифицируют на врождённый и адаптивный (приобретенный).
Врождённый (неспецифический, наследственный) иммунитет обусловлен способностью распознавать и обезвреживать разнообразные патогенные агенты (вещества) по наиболее консервативным, общим для них признакам, дальности эволюционного родства, до первой встречи с ними.
Адаптивный (приобретённый, специфический) иммунитет имеет способность распознавать и реагировать на индивидуальные антигены:
Так же иммунитет делят на естественный и искусственный:
- искусственный иммунитет включает приобретённый активный после прививки (введение вакцины) и приобретённый пассивный (введение сыворотки).
Течение онкологического заболевания и его прогноз напрямую зависит от работы иммунитета конкретного человека. В здоровом организме собственная иммунная система распознает опухолевые клетки и препятствует их делению, заставляет эти клетки погибнуть. Клетки нашего организма постоянно меняются: одни клетки умирают, новые растут. Естественная гибель клеток в нашем организме называется апоптоз клеток. Если в иммунной системе есть нарушения, она не может распознать раковые клетки, и они начинают быстро делиться и расти
Поэтому важно уделять внимание мероприятиям, которые могут повысить иммунитет и значительно улучшить результат лечения и прогноз заболевания
Общая слабость, усталость, недомогание, снижение работоспособности, нарушение сна — это всё симптомы снижения иммунитета. Соответственно, улучшая свой иммунитет, пациент улучшает своё самочувствие и помогает своему организму бороться с опухолевым процессом и улучшает переносимость проводимого противоопухолевого лечения.
Помимо угнетения иммунитета самой онкологической патологией, этому также способствует неправильный образ жизни современного человека:
- неправильное и несбалансированное питание, которое может приводить к недостатку белков, витаминов и микроэлементов;
- неправильное сочетание труда и отдыха;
- постоянная депрессия и раздражение;
- хроническое недосыпание
- вредные привычки: алкоголь, наркотики, курение (в том числе электронных сигарет);
- и, конечно же, большинство нынешних людей живет в крайне неблагоприятной экологической среде современных городов, которая никоим образом не способствует улучшению иммунной системы человека.
Все перечисленные факторы оказывают негативное, разрушающее воздействие на иммунитет и поэтому каждому человеку, а не только пациентам с онкологической патологией, необходимо знать как можно и нужно улучшить иммунную защиту своего организма.
Для повышения иммунитета можно использовать медикаментозные препараты и не медикаментозные мероприятия.
Уровень каких гормонов нужно определять
Женщинам нужно знать о тех гормонах, которые благоприятно влияют на процесс зачатия и способствуют сохранению протекающей беременности. При этом необходимо иметь информацию о том, анализы на гормоны когда сдавать, чтобы получить достоверный результат.
Лютеинизирующий гормон. Данное биологически активное вещество вырабатывается гипофизом. Благодаря лютеинизирующему гормону яичники в достаточном количестве продуцируют эстрогены, а при пике его содержания в организме женщины наступает овуляция. После этого происходит образование временной железы внутренней секреции в женском организме, называемой желтым телом. Эта железа стимулирует выработку основного гормона беременности – прогестерона. Таким образом, если наступает овуляция, то имеется возможность забеременеть. Этот анализ рекомендуется сдавать на третий-пятый день менструального цикла. В мужском организме лютеинизирующий гормон стимулирует выработку тестостерона.
Фолликулостимулирующий гормон. Он так же, как и лютеинизирующий гормон, секретируется гипофизом. Фолликулостимулирующий гормон стимулирует рост и созревание фолликулов в яйцеклетке у женщины, а у мужчин стимулирует секрецию сперматозоидов. Он усиливает образование эстрадиола, под воздействием которого растет эндометрий в матке. Анализ на содержание фолликулостимулирующего гормона необходимо сдавать на 3-5 день после менструации. Определяя причину бесплодия, врачи ориентируются на соотношение фолликулостимулирующего и лютеинизирующего гормона.
Пролактин. Данный гормон может подавлять образование фолликулостимулирующего гормона. В случае, когда имеется нарушение выработки пролактина, может не наступить овуляция и не созреть доминантный фолликул. Это биологически активное вещество подготавливает молочные железы беременных женщин к рождению ребенка и лактации. Этот гормон присутствует в женском организме не только в период вынашивания беременности. Так, в норме он повышается при сексуальном контакте, во время сна и при активной физической нагрузке. В мужском организме повышение его концентрации вызывает нарушение репродуктивной функции. Пролактин сдается женщинами на 3-5 день цикла.
Эстрадиол. Представляет собой стероидный гормон, секретируемый корой надпочечников и яичниками под воздействием лютеинизирующего и фолликулостимулирующего гормонов. Он подготавливает матку и ее внутренний слой к беременности. Данный гормон обеспечивает правильное становление менструальной функции и созревание яйцеклетки. Максимальное количество этого гормона наблюдается за 24 часа до овуляции. Сдается он на 3-5 день менструального цикла, а в случае необходимости его можно повторить на 20-21 день цикла.
Прогестерон. Этот гормон является гормоном беременности, продуцирующимся яичниками и желтым телом. При наступившей беременности он активно растет и помогаем эмбриону прикрепиться к эндометрию в матке, а также способствует протеканию беременности без осложнений. При планировании беременности нужно в большом количестве употреблять белки и витамины В и Е, повышающие уровень этого гормона. Анализ на прогестерон сдается на 20-21 день цикла.
Тестостерон. Тестостерон является мужским половым гормоном, секретируемым у женщин яичниками и корой надпочечников. Увеличение его выработки в женском организме может приводить к самопроизвольным выкидышам и угрозе невынашивания беременности. Уровень тестостерона нужно сдавать на 6-7 день цикла.
Дигидроэпиандростерон-сульфат. Дигидроэпиандростерон-сульфат представляет собой мужской половой гормон, вырабатываемый корой надпочечников. При увеличении его уровня у женщин возникает бесплодие и нарушается функционирование яичников. Он сдается на 6-7 день цикла.
Эстрадиол повышен – что делать?
Если эстрадиол повышен, то необходимо немедленно обратиться к врачу. Это может быть симптомом как неопасного, так и серьезного заболевания, требующего немедленного медицинского вмешательства. Своевременное обращение за квалифицированной помощью — это залог успешного и эффективного выздоровления с минимальным нанесением вреда организму. При повышенной концентрации этого гормона наладится следующая клиническая картина:
- Угревая сыпь.
- Слабость, неспособность выполнять физическую нагрузку, быстрая утомляемость.
- Похолодание верхних и нижних конечностей.
- Отечность.
- Выпадение и ломкость волос, ногтей.
- Сбои в менструальном цикле.
- Расстройство пищеварения (особенно желудка).
- Болезненные ощущения в молочных железах.
- Раздражительность, бессонница.
- Судороги.
Главной задачей при выявлении повышенного уровня эстрадиола является поиск причины этого патологического состояния. Для этого потребуется врачебная консультация, осмотр и проведение некоторых диагностических манипуляций (УЗИ органов брюшной полости, внутриматочное УЗИ, КТ, МРТ, анализы на онкомаркеры, гистероскопия и многое другое), позволяющих получить необходимый объем информации.
Как повысить эстрадиол

Зная, как повысить эстрадиол, можно избавиться от большого количества проблем со здоровьем. В медицинской практике применяется несколько методик, каждая из которых отличается своей эффективностью, длительностью и особенностями реализации. Это:
Естественный путь. Это оптимальный и наиболее безопасный метод для людей, у которых отсутствует патология в строении и работе репродуктивной системы. Главным методом естественного повышения эстрадиола является изменение рациона питания. Необходимо снизить суточное потребление углеводов и минимизировать количество потребляемым жиров. Рекомендуется отдать предпочтение продуктам с высоким содержанием клетчатки и белка
Растительная пища, отличается большой концентрацией фитоэстрогенов, поэтому важно увеличить их количество в рационе (бобы, льняное семя, фрукты и овощи). Благоприятным эффектом отличается свежесваренный зерновой кофе (не более 400 мл в сутки)
Помимо питания, важно полностью отказаться от вредных привычек (злоупотребление сладким, курение, алкогольные напитки), заняться спортом (с минимальными физическими нагрузками).
Прием лекарственных препаратов. При отсутствии желаемого эффекта от естественных методик повышения эстрадиола, возможно начало медикаментозной терапии. Однако важно понимать, что назначением лекарств должен заниматься исключительно квалифицированный врач, который сможет подобрать оптимальный медикамент и его дозировку с учетом индивидуальных особенностей организма. В медицинской практике достаточно часто назначается Эстрадиола валерат и Эстрадиола дипропионат. Они лекарственные средства выпускается в таблетированной форме и содержат синтетический эстрадиол, представляющий собой аналог натурального.
Фармакологическое действие и фармакокинетические параметры растительного лекарственного средства
Грудной сбор №4 содержит большое количество активных фармацевтических субстанций. Настой из лекарственной ромашки обладает противовоспалительным, спазмолитическим и антибактериальным эффектом, улучшает работу пищеварительной системы. Настой из багульника высушенного обладает отхаркивающим действием, способствует снижению повышенного артериального давления. Календула оказывает антисептическое, ранозаживляющее, желчегонное и седативное воздействие на организм. Улучшает работу сердца и нервной системы. Травы фиалки дополняют комплексный противовоспалительный эффект настоя из трав. Корень солодки восстанавливает общий тонус, снижает отек, температуру. Мята обладает обезболивающим действием.
Классификация препаратов для печени
В медицине лекарства для печени по происхождению подразделяются на несколько основных видов, которые различны механизмом действия. Препараты не только улучшают процессы метаболизма, но также повышают устойчивость печени к патогенному воздействию, восстанавливая функции внутреннего органа.
Фосфолипиды
Разработаны на основе соевых бобов. Растительные компоненты по строению схожи с веществами, находящимися в гепатоцитах. Поэтому они естественным образом встраиваются в поврежденные структуры печени, восстанавливая их. Фосфолипиды не вызывают побочных реакций. Возможны несущественные аллергические проявления у лиц, которые имеют индивидуальную непереносимость действующего вещества.
Биофлавоноиды
Таблетки основаны на природных соединениях – естественных антиоксидантов. Активность растительных флавоноидов направлена на обезвреживание свободных радикалов. За основу взяты лекарственные растения: расторопша дымянка чистотел и пр.
Биофлавоноиды практически не имеют побочных эффектов. Препараты не только оказывают гепатопротекторное действие, но также снимают спазм желчного пузыря, восстанавливают выработку желчи и улучшают ее отток. Рекомендуется соблюдать дозировки и учитывать лекарственное взаимодействие.
Производные аминокислот
Лекарства изготовлены на основе белковых компонентов и иных веществ, необходимых для организма. Препараты данного типа принимают участие в обменных процессах. Эффективность направлена на нормализацию метаболизма. Производные аминокислот обладают выраженным дезинтоксикационным воздействием и поддерживают защитные функции организма.
Назначаются при печеночной недостаточности и при тяжелых формах интоксикации. Недостаток производных аминокислот заключается в наличии большого количества побочных эффектов (диарея, тошнота, боли в животе).
Препараты урсодезоксихолевой кислоты
За основу взята желчь гималайского медведя – урсодезоксихолевая кислота. Действующее вещество улучшает растворимость и выводит желчь из организма. Эффективность препаратов направлена на предотвращение гибели гепатоцитов (клеток печени).
Назначаются при алкогольной интоксикации, билиарном циррозе, жировом гепатозе и желчнокаменной болезни. Среди противопоказаний: воспаление желчного пузыря, острая язва, панкреатит и почечная недостаточность.
Селеносодержащие гепатопротекторы
Препараты селена назначаются только после определения селенового статуса организма, а также уровня витамина С и А. В терапевтических дозировках эффективны при фосфорной интоксикации организма.
Гепатопротекторы предназначены для восстановления клеток печени. Рекомендуется использовать на протяжении длительного времени и даже пожизненно. Оказывает положительное воздействие на поджелудочную железу, воздействуя на организм комплексно.
Синтетические средства
Речь идет о синтетических аналогах СОД (фермента супероксиддисмутазы), а также о препаратах на основе координационных соединений. Назначаются при хронических гепатитах, желчнокаменной болезни, печеночной недостаточности и циррозах печени. Синтетические гепатопротекторы обладают выраженным мембраностабилизирующим, иммуностимулирующим и противовоспалительным действием.
Лекарства других групп
В гепатопротекторных целях часто используют препараты витаминов, которые оказывают стабилизирующее действие на мембраны гепатоцитов. Лекарственные средства других групп предотвращают нарушения состава жирных кислот. Эффективны при гепатитах и при дистрофических болезнях печени. Такие препараты обладают щадящим воздействием, рекомендованы для комплексной терапии.
К лекарствам других групп относят аскорбиновую кислоту, токоферол, ретинол и другие витамины. Преимущество заключается в быстром усвоении в организме. Препараты витаминов отличаются энтерогепатической циркуляцией, оказывают противовоспалительное воздействие, подавляют фиброгенез и восстанавливают печень.
Подготовка к анализу
По сути, это стандартный анализ крови на содержание гормона. Проходит процедура совсем не сложно: лаборант берет кровь из вены трижды в течение получаса, то есть каждые 10 минут. Это необходимо для того, чтобы определить среднее значение концентрации фолликулостимулирующего гормона.
Подготовка к исследованию:
- накануне процедуры избегайте стрессов и нервных потрясений;
- в течение 3 дней до забора крови питайтесь правильно, отдавайте предпочтение натуральным и не слишком жирным продуктам;
- за 72 часа до анализа откажитесь от алкоголя;
- не курите примерно за 8 часов до процедуры (некоторые специалисты отмечают, что выкурить сигарету можно за час до забора крови, но лучше период воздержания от никотина продлить);
- анализ сдают натощак, разрешается только пить чистую воду без добавок (есть в последний раз можно за 8 часов до похода в лабораторию);
- лучшее время для забора крови – с 8 до 11 часов утра (можно потерпеть голод, к тому же лаборатории берут кровь примерно в этот же временной промежуток);
- если женщина принимает какие-либо лекарственные препараты, нужно обязательно сообщить об этом лечащему врачу и специалисту, который берет кровь;
- нежелательно проходить какие-либо медицинские процедуры (терапевтические, хирургические) накануне исследования.
![]()
Причины понижения
Низкий уровень тромбоцитов: причины и симптомы
О тромбоцитопении беременной следует говорить, если уровень тромбоцитов ниже 150*109/л. Врач рассмотрим остальные результаты анализов, оценит, насколько понижена норма, время свертываемости крови.
Если уровень тромбоцитов не ниже 116*109/л, рано говорить о какой-либо патологии и бить тревогу. Во время беременности для незначительного понижения могут быть физиологические причины. Стоит также учитывать, что в лаборатории тоже случаются ошибки, особенно если между сдачей крови и самим результатом анализа прошло уже много времени.
Если уровень тромбоцитов ниже нормы и может называться критическим, врач назначит дальнейшее обследование, чтобы выявить причину этого состояния:
ВИЧ-инфекция. Вероятность, что беременная больна ВИЧ, всегда есть, поэтому во время беременности этот анализ сдают несколько раз. Но даже если первый тест был отрицательный, нет гарантии, что заражение не произошло после этого. При ВИЧ-инфекции иммунитет организма ослабляется, количество тромбоцитов также падает.
Прием некоторых медикаментов. Бесконтрольный прием различных препаратов приводит к изменению состава крови, уровень тромбоцитов может падать. В этом случае следует откорректировать прием лекарств.
Лейкоз. При лейкозе нарушается выработка всех клеток крови, включая тромбоциты. Однако ставить такой серьезный диагноз на основании лишь количества тромбоцитов нельзя. Необходимо провести всестороннее обследование беременной.
Вирусная или бактериальная инфекция. На инфекцию укажет не только уровень тромбоцитов, ее можно распознать и до анализа крови. Подобные инфекции имеют характерные симптомы в виде боли в горле, кашле, температуры и т.д
Они могут быть опасны для плода, поэтому требуют немедленного и осторожного лечения.
Все перечисленные заболевания и состояния имеют различные симптомы и проявляются по-разному, но тромбоцитопения всегда связана с кровотечениями. Сосуды становятся хрупкими, что выражается в кровоточивости десен, носовом кровотечении, затяжных менструациях (если речь идет не о беременности).
Лечение
Способы лечение тромбоцитопении при беременности
Прежде, чем назначить лечение, необходимо разобраться в причинах, приведших к понижению уровня тромбоцитов в крови. Часто у беременных эти причины не приводят к серьезным осложнениям, а уровень тромбоцитов корректируется с помощью препаратов.
Причины бывают как незначительные, так и довольно серьезные (гибель плода, кровотечение, гормональный сбой, невропатия и т.д.). Каждая из них в отдельности требует определенного лечения. Наиболее распространена тромбоцитопения во второй половине беременности, когда уже сформировала плацента, а объем крови значительно увеличивается.
Если уровень тромбоцитов критически низкий, лечение необходимо начать немедленно, некоторые случаи могут потребовать госпитализации беременной. Необходимо не просто повысить уровень тромбоцитов, но и наладить систему кроветворения. С этой целью назначают глюкокортикостероиды. Это гормональные препараты, которые часто назначаются при недостаточности надпочечников. Во время беременности часто назначают Дексаметазон, который обладает множеством эффектов, в том числе предотвращает преждевременное раскрытие шейки матки.
Эти препараты назначаются либо в таблетках, либо в инъекциях, постепенно снижая дозу, до тех пор, пока не появится положительная динамика.
Обычно достаточно одной инъекции, но врач может повторить ее 2-3 раза за время беременности. В отдельных тяжелых случаях проводят переливания тромбоцитарной массы.
Полезно видео — Тромбоциты: норма и отклонения в анализе крови.
Читайте: Признаки и симптомы полицитемии вера
Только в том случае, если состояние женщины и ребенка находится под угрозой, а медикаментозное лечение так и не принесло результатов, врач может посоветовать оперативный путь лечения. Лапароскопическим путем (то есть через небольшое отверстие, чтобы не допустить кровотечения) у женщины удаляют селезенку, в которой разрушается большая часть тромбоцитов.
Как правило, прогноз такого лечения для матери и ребенка положительный. Нельзя лечить такое заболевание, как тромбоцитопения, народными средствами. Только лечащий врач может назначить средства народной медицины, безопасные для ребенка, в качестве поддерживающей терапии.