Как проявляется атипичная форма?
Помимо наиболее распространенных пневмоний, вызванных бактериальной микрофлорой, существуют и другие — микоплазмы, хламидиоз и легионеллез, которые относятся к группе атипичных пневмоний.
Некоторые симптомы заболевания отличаются от обычных пневмококковых заболеваний. Ниже мы опишем клиническую картину того, как это проявляется.
Заболевание начинается с резкого повышения температуры до 39-39,5 градусов. Это первый симптом. Через время температура понижается до 37 градусов или становится нормальной.
Появление сильного кашля. Сухой тип кашля чаще всего характерен для ОРВИ. Часто кашель похож на кашель при бронхите.
Одышка — один из основных симптомов, но у детей она может проявляться изменением поведения и учащенным дыханием. Дети постарше могут объяснить, что у них запыхалось. Легкие нестабильны, при аускультации присутствуют многогранные хрипы. Звук барабана прерывается на стороне переключения передач.
Учитывая, что атипичная пневмония не всегда имеет четкие симптомы и часто бывает летаргической и скрытной, у вашего ребенка может не быть насморка. Такой симптом, как насморк, отнюдь не является традиционным признаком пневмонии.
Основные признаки
У грудничков до 1 года
Если родители ребенка заметили, что их поведение изменилось и есть какие-либо признаки того, что ребенок болен, то следует отметить следующий список симптомов, характеризующих пневмонию.
Клиническая картина может незначительно отличаться в разных возрастных группах.
Температура и кашель
Температура тела младенца или годовалого ребенка невысокая, это может быть одним из первых симптомов. Он может составлять от 37,1 до 37,5 градусов.
Хотя температура тела у ребенка не такая высокая, как принято считать при тяжелых инфекционных заболеваниях, это не свидетельствует о тяжести заболевания. Также у ребенка появляется кашель, который появляется приступами.
Особенности дыхательной системы
Характерный симптом пневмонии — учащенное дыхание, которое рассчитывается исходя из количества вдохов в минуту:
- У детей до 2 месяцев нормальным считается 50 вдохов. Если ребенок дышит на 60 вдохах, это признак пневмонии.
- С 2-х месячного возраста до 1-летнего возраста норма составляет 25-40 вдохов, превышение этой нормы более чем в 50 раз.
- У детей старше 1 года частота вдохов 40 в минуту является ненормальной.
Помимо того, что при развитии пневмонии наблюдается одышка, у ребенка может быть мокрота. Если кашель влажный, мокрота чаще всего может быть белого, желтого или зеленого цвета. Мокрота содержит гной, смесь гноя и слизи.
Изменения обычного рельефа кожи в области легких также можно обнаружить при дыхании. Когда ребенок дышит, кожа натягивается между ребрами в области больного легкого.
Носогубный треугольник
Наиболее характерный симптом пневмонии у грудничков — это появление синеватого налета на коже между верхней губой и носом ребенка.
Этот знак произносится при кормлении грудью.
Если дыхательная недостаточность слишком тяжелая, происходит небольшое посинение кожи.не только на носогубном треугольнике, но и на остальном теле ребенка.
У детей 2-3 лет
Если у ребенка старше двух лет появляются следующие симптомы, рекомендуется как можно скорее обратиться к врачу или вызвать скорую помощь для более детального обследования состояния ребенка. Лечение в домашних условиях не рекомендуется.
Жар и кашель
Первый симптом, характеризующий клиническую картину пневмонии, — это появление сильного кашля
На это стоит обратить особое внимание, если ваш ребенок переболел гриппом или острой респираторной инфекцией. Если в течение 3-5 дней после начала лечения улучшение не наступило, вероятно, у вас развилась пневмония
Если при лечении острых респираторных инфекций наблюдается заметное улучшение вашего здоровья, но затем резко поднялась температура и начались приступы кашля, это может быть признаком пневмонии или других осложнений.
Температура тела сначала часто бывает низкой, но со временем может достигать 39 градусов. Если лихорадка держится четыре дня и более, а использование жаропонижающих средств, таких как парацетамол, панадол или тайленол, неэффективно, вам следует как можно скорее вызвать скорую помощь.
Одышка
Одышка у детей определяется следующим образом:
- в возрасте от 1 года до 3 лет норма 25-35 вдохов;
- До 6 лет норма — 25 вдохов.
Превышение указанного числа в 10 и более раз считается ненормальным.
1.Что такое кишечная непроходимость и ее причины?
Непроходимость кишечника означает, что какая-то часть кишечника (тонкой или толстой кишки) оказывается частично или полностью заблокирована. Это не дает пище, жидкости или газам двигаться по кишечнику в нормальном режиме. Такая непроходимость кишечника может вызвать сильную боль, которая то появляется, то снова пропадает.
Причины кишечной непроходимости
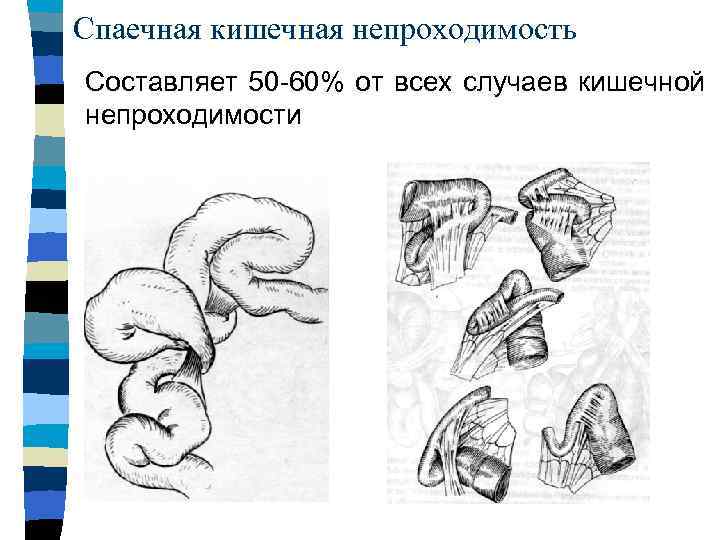
Причинами непроходимости кишечника могут быть самые разные вещи. Опухоли, рубцовая ткань (спайки), скручивание или сужение кишечника могут вызвать непроходимость. Такие факторы относятся к группе механических препятствий.
Непроходимость в тонком кишечнике чаще всего случается как раз из-за рубцовой ткани. Другими причинами могут быть грыжи и болезнь Крона, способные скрутить или сузить кишечник, а также опухоли, блокирующие кишечник. Проходимость кишечника может нарушиться и в том случае, если одна часть кишечника складывается в другую примерно как телескоп (инвагинация).
Непроходимость в толстом кишечнике чаще всего наступает из-за рака. Другие причины непроходимости толстого кишечника – сильный запор твердыми каловыми массами и сужение кишечника из-за дивертикулита или воспалительных заболеваний.
Диагностика
Детский хирург получает ценную информацию при сборе анамнеза и физикальном исследовании. При перкуссии живота определяют тимпанит с металлическим оттенком, аускультативно вначале болезни выслушивают усиленную перистальтику и шум плеска. Обязательно выполняется ректальное пальцевое исследование. В диагностическом поиске информативны инструментальные методы исследования:
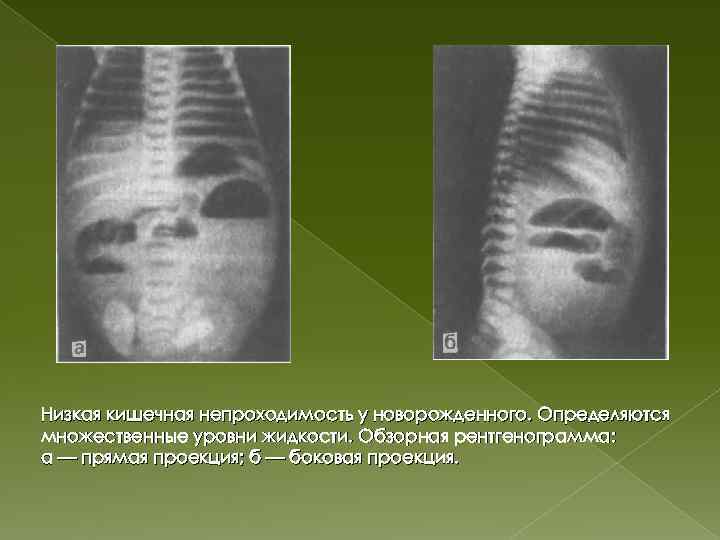
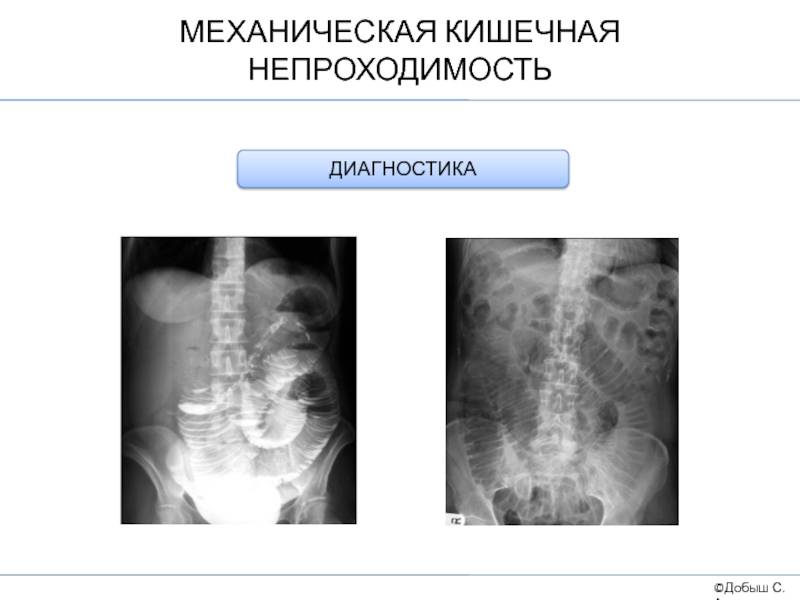
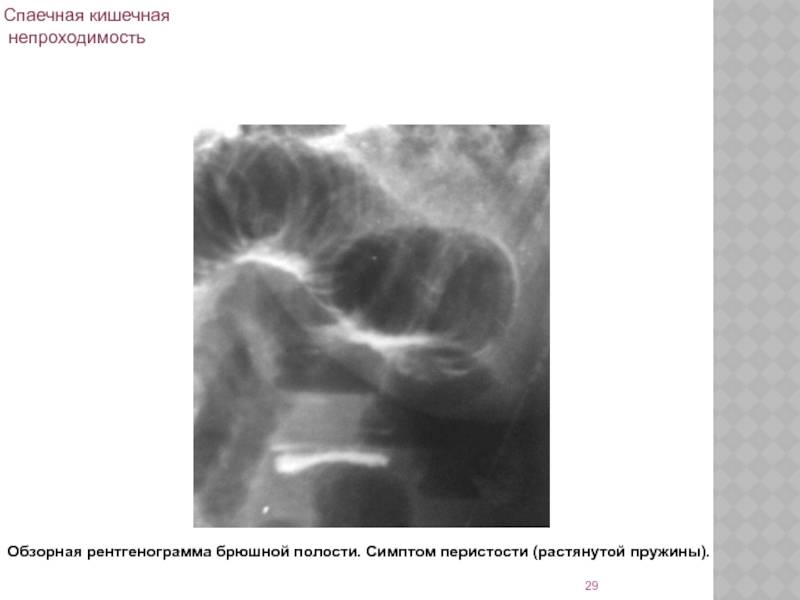
- Рентгенография брюшной полости. Патогномоничный симптом кишечной непроходимости — чаши Клойбера, которые представляют собой перерастянутые петли кишки, заполненные калом и газами. На рентгенограмме заметен симптом перистости (отечные складки слизистой).
- УЗИ органов брюшной полости. Исследование эффективно для диагностики воспалительных инфильтратов и опухолей, которые выступают механическим препятствием продвижению кала. Из-за выраженной пневматизации и пареза кишечника сонография не всегда показательна, в 5-10% случаев бывает гипердиагностика.
- Лапароскопия. Диагностическая визуализация состояния брюшной полости через лапароскоп с оптическим прибором — наиболее ценный метод обследования. У детей его используют в затруднительных ситуациях, когда неинвазивные способы не дают достоверной информации.
Причины возникновения болезни
В подавляющем большинстве случаев причина инвагинации у детей неизвестна. Поскольку инвагинации чаще происходит осенне-зимний период и у многих детей инвагинация проявляется при заболеваниях ОРВИ, ряд ученых связывают кишечную непроходимость с воздействием вирусов, вызывающих эти ОРВИ.
Кишечная непроходимость также может возникнуть при наличии следующих факторов:
- Врожденная патология кишечника;
- Воспаление внутренних органов;
- Заворот какого-либо отдела кишечника;
- Нарушения структуры органов малого таза;
- Проникновение в кишку инородного тела;
- Спайки, грыжи;
- Доброкачественные опухоли;
- Аскариды и другие паразиты;
- Окаменевший кал;
- Камни в желчном пузыре.
Факторы риска
Факторы риска инвагинации включают в себя:
- Возраст. Дети — особенно дети младшего возраста — гораздо более склонны к развитию инвагинации , чем взрослые. Непроходимость кишечника чаще всего диагностируют у детей в возрасте от 6 месяцев до 3 -х лет.
- Пол. Инвагизация чаще поражает мальчиков.
- Ненормальное формирование кишечного тракта. Кишечные мальротация это состояние , при котором кишечник не развивается или не заворачивается правильно, и это увеличивает риск инвагинации.
- Инвагинации в анамнезе. Если однажды ребенок уже перенес инвагинацию, он подвержен повышенному риску развития этого заболевания снова. Инвагизация рецидивирует более чем у 10% пациентов.
- Семейная история. Если в семье есть случаи инвагинации, у ребенка повышен риск этого заболевания.
Клиника и диагностика кишечной непроходимости
Сверхострая форма проявляется клинической картиной, подобной шоковому состоянию. В ранние сроки отмечаются токсикоз, быстрое нарастание явлений эксикоза(потеря жидкости), возникает резкая, схваткообразная боль в животе, во время которой больной временами не находит себе места, появляются неукротимая рвота, выраженное усиление перистальтики. При позднем поступлении резко выражена интоксикация, отмечаются обильная, застойного характера рвота .
Рентгенологически определяются четкие горизонтальные уровни (чаши Клойбера), “арки” в резко растянутых петлях тонкой кишки.
Традиционный рентгенологический метод диагностики острой спаечной кишечной непроходимости в среднем требует не менее 8 – 9 ч и позволяет лишь подтвердить или исключить факт механической . Диагностические ошибки в этих случаях приводят к несвоевременным или напрасным оперативным вмешательствам. В этом плане перспективным и высокоинформативным методом диагностики является лапароскопия.
Общие сведения
Частота встречаемости кишечной непроходимости составляет около 5 случаев на 100 тыс. населения, она примерно одинакова для детского и взрослого возраста. Пик выявления заболевания приходится на первые недели жизни младенцев в случае с врожденными формами, а приобретенные варианты болезни в основном регистрируются у детей после 3 лет. Мальчики болеют чаще, чем девочки. Проблема кишечной непроходимости до сих пор остается острой в детской хирургии. Несмотря на разнообразие методов лечения, патология часто дает осложнения. При несвоевременной помощи 5-7% случаев заканчиваются смертью.
Кишечная непроходимость у детей
Лечение
Консервативная терапия
Ребенка с кишечной непроходимостью экстренно госпитализируют в хирургический стационар. Лечение начинают с декомпрессии желудка путем постановки тонкого зонда, что уменьшает степень интоксикации. Для стимуляции работы кишечника вводятся препараты из группы ингибиторов холинэстеразы, а через 30-40 минут ставится сифонная клизма. При схваткообразных болях показаны спазмолитики. Консервативные мероприятия эффективны в 50% случаев.
Хирургическое лечение
При безуспешности медикаментозных методов ребенку назначается ургентная операция. В ходе вмешательства производится ревизия брюшной полости, выявляется и резецируется пораженный участок кишки, разделяются спайки и раскручиваются завороты кишечника. Операция завершается наложением анастомоза для восстановления целостности ЖКТ. В послеоперационном периоде детям проводят дезинтоксикационную, инфузионную и антибактериальную терапию.
Причины
Врожденная кишечная непроходимость возникает под влиянием пороков развития ЖКТ, которые нарушают пассаж каловых масс. К этой группе причин принадлежат стенозы и атрезии, сдавление кишечника извне аномальными сосудами, кольцевидной поджелудочной железой или эмбриональными тяжами брюшины. Изредка патология встречается у детей на фоне мекониального илеуса. Приобретенные формы болезни имеют множество этиологических факторов:
- Образование спаек. Спаечные процессы после перенесенных травм и операций на брюшной полости являются самой распространенной причиной нарушения пассажа кала у детей. Заболевание чаще наблюдается в раннем периоде после хирургического вмешательства (в первые 4-5 недель), но может проявляться спустя несколько месяцев.
- Глистная инвазия. Закупорка просвета кишки сплетенным клубком гельминтов характерна для аскаридоза. Глисты поселяются в кишечнике и достигают большого размера, из-за чего сначала возникают затруднения в продвижении кала и хронические запоры, которые впоследствии заканчиваются непроходимостью.
- Новообразования. Менее распространенная причина заболевания у детей, но ее нельзя исключать. Патологию вызывают доброкачественные полипы и злокачественные образования, опухоли соседних органов, которые сдавливают кишку извне. Возможно развитие кишечной непроходимости у больных с дивертикулом Меккеля.
- Неврологические нарушения. Спинальные и церебральные болезни сопровождаются изменением иннервации кишечной стенки, вследствие чего угнетается ее моторика, останавливается продвижение кала. Реже поражение периферических нервов обусловлено метаболическими расстройствами (гипокалиемией), экзогенной интоксикацией.
К предрасполагающим факторам относят нарушения питания: употребление большого объема пищи за один раз, переход с грудного на искусственное вскармливание. Они способствуют изменению кишечной моторики. Вероятность развития непроходимости повышается у детей, страдающих болезнью Гиршпрунга, врожденными особенностями строения ЖКТ — длинной брыжейкой, долихосигмой.
Лечение кишечной непроходимости
Больных со сверхострой формой заболевания оперируют в экстренном порядке.
Динамическая – одна из самых частых форм в детском возрасте. Различают паралитическую и спастическую формы. Преобладает первая.
У новорожденных и грудных детей она возникает как результат функциональной неполноценности пищеварительной системы на фоне родовой черепно-мозговой травмы, пневмонии, кишечных заболеваний и сепсиса, а также после операций на брюшной и грудной полостях. У старших детей чаще развивается в послеоперационном периоде.
Явления паралитической поддерживаются гипокалиемией, обусловленной большой потерей солей и жидкости с рвотными массами, а также недостаточным поступлением в организм калия при парентеральном питании.
Клиника и диагностика. Для динамической непроходимости характерны повторная рвота с примесью зелени, нарастающее вздутие живота, задержка стула и газов и выраженная интоксикация. В результате высокого стояния диафрагмы затрудняется дыхание. Живот мягкий, перистальтика не прослушивается.
При рентгенологическом исследовании выявляют множественные чаши Клойбера, однако диаметр их невелик и расширение равномерно, в то время как при механической Н особенно резко расширены петли над препятствием.
Симптомы
- Сильные, схваткообразные или постоянные боли в животе, возникающие внезапно, вне зависимости от приема пищи, не имеющие конкретной локализации.
- Вздутие живота.
- Неукротимая рвота (чем выше уровень непроходимости, тем сильнее выражена рвота).
- Задержка стула и газов (при высокой непроходимости сначала может быть стул за счет опорожнения кишечника ниже уровня препятствия).
Диагностика
Для подтверждении диагноза могут быть проведены обзорную рентгенография, УЗИ органов брюшной полости, МСКТ.
При обнаружении признаков кишечной непроходимости для уточнения локализации процесса выполняют рентгенографию с пероральным введением рентгеноконтрастного вещества. Также может быть проведена колоноскопия (эндоскопический метод исследования толстого кишечника) и другие дополнительные исследования.
Лечение
В большинстве случаев бывает необходимо срочное хирургическое вмешательство.
Однако все виды динамической непроходимости подлежат консервативному лечению, которое включает обеспечение проходимости желудочно-кишечного тракта с помощью клизм, удаление содержимого кишечника назогастральным или назоинтестинальным зондом, коррекцию водно-электролитных нарушений, контроль гемодинамики, нормализацию перистальтики, детоксикационную и антибактериальную терапию.
Наши ведущие специалисты
Все специалисты

- Хирург
- Прейскурант ведущего врача
- Доктор медицинских наук
Записаться

- Заведующий операционным блоком
- Хирург
- Прейскурант ведущего врача
- Врач высшей категории
Записаться

- Хирург
- Кандидат медицинских наук
Записаться

Ефимкина Дженнет Оразмамметовна
Хирург
Записаться

Миргатия Ираклий Олегович
Хирург
Записаться

Розумный Илья Аркадьевич
Хирург
Записаться

- Хирург
- Врач высшей категории
Записаться
Контакты
Москва, улица Бакунинская, дом 1-3
Ближайшая станция метро:
Что можно распознать в домашних условиях?
Первые симптомы пневмонии распознает любой заботливый родитель, если он будет достаточно внимательным. Перенести болезнь можно дома. Особенно, если вы знаете симптомы, которые очень беспокоят, а также помогают определить болезнь.
Первые подозрения, что у ребенка развивается пневмония:
- Необъяснимые перепады настроения;
- появление сонливости;
- постоянное желание спать или отказ ребенка от сна;
- отсутствие аппетита;
- стул становится жидким;
- рвота.
Такие симптомы, конечно, могут указывать на любое заболевание, не только пневмонию, но в случае последней очевидны насморк и приступы кашля, их усиление наблюдается, когда малыш плачет или ест.
После наблюдения вышеперечисленных случаев необходимо срочно обратиться к врачу, и он проведет необходимую диагностику, чтобы подтвердить или опровергнуть ваши подозрения.
Общая характеристика недуга
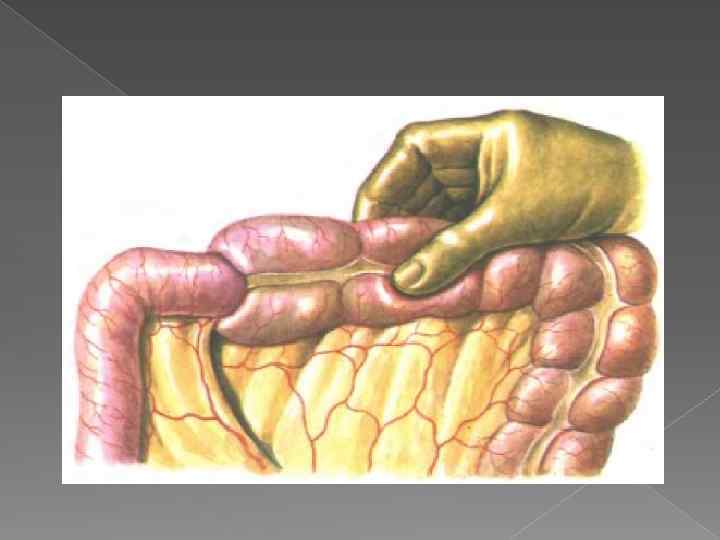
 Кишечная непроходимость (инвагизация) у детей является серьезным состоянием, в котором часть кишечника проникает (проскальзывает, заворачивается) в смежную часть кишечника, вследствие которого полностью или частично прекращается продвижение каловых масс по кишечнику. По этой причине данное заболевание иногда называют «завороток кишок». Завороток кишок у детей часто блокирует движение каловых масс, а также отсекает приток крови к части кишечника, что может привести к разрыву в кишечнике (перфорации), инфекции и отмиранию ткани кишечника. В тяжелых случаях для устранения заболевания обязательно требуется операция.
Кишечная непроходимость (инвагизация) у детей является серьезным состоянием, в котором часть кишечника проникает (проскальзывает, заворачивается) в смежную часть кишечника, вследствие которого полностью или частично прекращается продвижение каловых масс по кишечнику. По этой причине данное заболевание иногда называют «завороток кишок». Завороток кишок у детей часто блокирует движение каловых масс, а также отсекает приток крови к части кишечника, что может привести к разрыву в кишечнике (перфорации), инфекции и отмиранию ткани кишечника. В тяжелых случаях для устранения заболевания обязательно требуется операция.
Сложность развития и протекания болезни находится в зависимости от того, в какой части кишечника возникла непроходимость. Наиболее остро заболевание протекает в том случае, если закупорка возникла в верхней части кишечника.
Болезнь развивается стремительно: первые признаки возникают в течение короткого срока и очень быстро развиваются.
Что позволяет обнаружить исследование?
Наличие свободного газа при прободении полого органа и свободной жидкости
Нарушение целостности полого органа и является причиной наличия свободного газа. У здорового человека такое явление не встречается. Причиной часто становится язвенное поражение.
Прободение, или перфорация, – это возникновение дефекта в органе, в результате чего образуется прямое сообщение между его содержимым и окружающей орган средой.
Прободение может появиться в любом полом органе, но наиболее часто оно встречается в желудке, 12-перстной кишке и кишечнике.
Основные причины прободения:
- разрушение стенок воспалительным процессом, некрозом или новообразованием (чаще всего – перфоративные язвы желудка и 12-перстной кишки);
- механическое нарушение стенок из-за огнестрельной или ножевой раны;
- нарушение целостности во время лечебной манипуляции (выскабливание матки, биопсия во время гастроскопии);
- разрыв стенки из-за нарастающего натяжения (когда скапливаются каловые массы, например).
Самый яркий симптом при прободении – боль. Кроме этого:
- рвота при развитии функциональной кишечной непроходимости;
- вздутие живота;
- сильная болезненность в момент перфорации язвы 12-перстной кишки или желудка, возникающая в эпигастральной области и правом подреберье и др.
К скоплению жидкости могут привести злокачественные опухоли: рак желудка, кишечника, поджелудочной железы. Иногда причиной становятся такие патологии, как панкреатит (воспаление в поджелудочной железе), перитонит (воспаление брюшины)
Именно поэтому важно вовремя обратить внимание на тревожные симптомы и пройти обследование
Перитонит может быть проявлением острого живота, явления, которое характеризуется сильными болями и патологическим напряжением брюшной стенки. Острый живот наблюдается при таких патологиях ЖКТ, как прободная язва желудка, аппендицит и другие. При таком состоянии требуются госпитализация и хирургическое вмешательство!
Кишечная непроходимость
При кишечной непроходимости пища не может пройти через кишечный тракт из-за механических преград или нарушений в работе кишечника.
Основные симптомы:
- вздутие живота;
- запор;
- распирающие боли в животе;
- тошнота.
Исследование на кишечную непроходимость проводится, если вас беспокоят вздутие живота, запоры и другие симптомы. Благодаря исследованию подтверждается или опровергается диагноз.
Непроходимость может быть следствием появления полипов, опухолей, нарушения моторики кишечника.
Раннее выявление признаков кишечной непроходимости позволяет вовремя начать лечение!
С помощью исследования кишечника специалист может обнаружить жидкости и газы, которые образуют «чаши» и «арки». На рентгенологическом снимке так называемые «чаши Клойбера» выглядят как газовые пузыри полукруглой формы. Картина чаши формируется, когда петля кишки содержит больше жидкости и небольшое количество газа, арки – наоборот. Чаша может трансформироваться в арку, а арка в чашу.
При кишечной непроходимости появляется сразу несколько чаш Клойбера, которые располагаются в центре брюшной полости, в районе петель тонкой кишки. На рентгенограмме это выглядит как вздутые участки кишки, заполненные жидкостью и газом.
Исследование пациента в вертикальном положении дает более четкую картинку, чем при боковом.
Также врач-рентгенолог может обнаружить инвагинацию кишечника – вид кишечной непроходимости, когда один участок кишки внедряется в просвет другой. Но такая патология характерна для маленьких детей.
Историческая справка
Немецкий рентгенолог Клойбер в 1919 году впервые опубликовал систематические рентгенологические наблюдения при острой кишечной непроходимости. В отличие от других, он не использовал контрастные вещества.
Современная рентгенодиагностика острой кишечной непроходимости основана, главным образом, на изучении скопления газов и жидкости в кишечнике. Они выглядят как светлые пятна на пленке. При такой ясной картине использование контраста излишне.
Забрюшинный абсцесс
Абсцесс обычно возникает после оперативного вмешательства или после травм. Заболевание чаще возникает у людей 20-40 лет.
Сначала симптоматика может отсутствовать. А затем возникает интоксикация, характеризующаяся тошнотой, ознобом. Неприятные ощущения возникают сначала при ходьбе, а потом и в состоянии покоя.
4.Лечение непроходимости
В большинстве случаев для лечения непроходимости кишечника требуется госпитализация в стационар.
В больнице все лекарства и жидкость для поддержания ее баланса в организме вводятся внутривенно. Чтобы снять дискомфорт, врач может поместить тонкую трубочку (назогастральную трубку) через нос в желудок. Трубка поможет удалить жидкости и газы, облегчить боль и давление в желудке. Есть и пить при кишечной непроходимости нельзя.
В большинстве случаев непроходимость кишечника бывает частичной и постепенно проходит сама. Иногда для лечения требуются дополнительные манипуляции – клизма или введение небольшой сетчатой трубки (стентирование), чтобы устранить непроходимость.
Когда кишечник полностью заблокирован или нарушается его кровоснабжение, почти всегда для лечения непроходимости кишечника требуется хирургическая операция. После нее пациенту может понадобиться колостомия или илеостомия. Во время операции больная часть кишечника удаляется, а оставшаяся пришивается к отверстию в коже. Стул выходит из организма через это отверстие и собирается в одноразовом стомном мешке. В некоторых случаях колостомия или илеостомия являются временной мерой, необходимой до полного выздоровления кишечника. Когда пациенту становится лучше, концы кишечника соединяются, стома становится не нужна и отверстие в брюшной стенке зашивается.
Симптомы
В течении кишечной непроходимости выделяют 3 главных симптома: задержка газов и стула, боли в животе, многократная рвота. Болевой синдром при механической и спастической форме заболевания отличается постоянством, неуклонно нарастает, периодически усиливается, что связано с прохождением перистальтической волны. Для паралитической непроходимости типичны постоянные тупые абдоминальные боли.
При низкой толстокишечной непроходимости у детей не отходят стул и газы, а при тонкокишечной возможна дефекация за счет опорожнения отделов ЖКТ, расположенных ниже препятствия. Если патология вызвана инвагинацией, в кале находят примеси крови, что иногда ошибочно воспринимается как дизентерия или колит другой этиологии и затрудняет диагностику.
Рвота является важный критерием: чем раньше от начала заболевания она развивается, тем выше локализация патологического процесса в кишечнике. Сначала симптом связан с перерастяжением кишечника, раздражением его нервных окончаний. Рвотные массы содержат частицы переваренной пищи и желудочный сок. Позже рвота становится неукротимой, ребенок отрыгивает скудное количество слизи и желчи.
При кишечной непроходимости пациент имеет характерный внешний вид. Он лежит, согнувшись и прижав ноги к животу либо стонет и мечется по постели во время приступа боли. Живот сильно вздут, асимметричен, при попытке к нему прикоснуться боли усиливаются. Лицо приобретает страдальческое выражение, кожа сероватого оттенка, губы пересыхают и трескаются.
Показания к применению
Обструкция кишечника возникает в тонкой или толстой кишке, препятствуя прохождению непереваренной пищи и стула. Это может вызвать ряд серьезных осложнений, в том числе непоправимое повреждение кишечника, серьезные нарушения в жидкости и электролитах, а также кровотечение или утечка из кишечника. При отсутствии лечения артериальное давление может снизиться, что приведет к полиорганной недостаточности и смерти.
Обструкция кишечника может возникнуть в результате любого из следующих действий:
- Механическая обструкция, которая представляет собой закупорку внутри просвета (прохода) тонкой или толстой кишки, как правило, из-за рака, воспалительного заболевания кишечника, отека или инфекции
- Сжатие давления снаружи кишечника, как правило, из-за рака или рубцовой ткани (что часто является результатом предыдущих операций на брюшной полости или лучевой терапии)
- Скручивание самой кишки, которое может быть следствием рубцовой ткани, заболеваний мышц или заболеваний нервов
- Миопатия (заболевание мышц) или невропатия, которая может быть врожденной или приобретенной: эти состояния могут помешать правильному движению кишечных мышц, могут привести к коллапсу кишечника, сдавливанию просвета или могут привести к искаженным движениям (приводящим к скручиванию).
- Ишемический колит (потеря притока крови к отделу кишечника), как правило, в результате дефекта свертывания крови
Наиболее распространенные виды рака, ответственные за обструкцию кишечника, включают рак толстой кишки, рак желудка и рак яичников, хотя любой тип метастатического рака может вызвать обструкцию кишечника в тонкой или толстой кишке. Обструкции кишечника от рака толстой кишки, как правило, возникают в толстой кишке (толстой кишке).
Типы операций по поводу непроходимости кишечника включают в себя:
- Хирургическая резекция: удаление обструкции необходимо при наличии массы, такой как опухоль.
- Удаление спаек: если у Вас есть рубцовая ткань, сжимающая кишечник снаружи, часто требуется отрезать их, хотя рубцовая ткань может вернуться снова.
- Размещение стента: стент, представляющий собой трубку, которая удерживает кишечник открытым, может быть размещен внутри кишечника, чтобы обеспечить прохождение пищи и стула и предотвратить закупорку. Это может быть необходимо, когда непроходимость кишечника повторяется или когда кишечник сильно поврежден.
- Колостома / илеостомия: если Ваш кишечник поврежден или воспален, может потребоваться постоянная или временная илеостомия или колостомия, которая является искусственным отверстием в животе для удаления отходов или стула. Иногда это временные структуры, необходимые для предотвращения распространения тяжелой желудочно-кишечной инфекции по всему организму. Однако возможно, что концы кишечника не могут быть повторно соединены, и эти отверстия могут потребоваться в течение длительного времени.
- Реваскуляризация. При ишемическом колите может потребоваться реваскуляризация, то есть восстановление заблокированных кровеносных сосудов, которые поставляют кровь в кишечник.