Что происходит с плодом на шестой неделе?
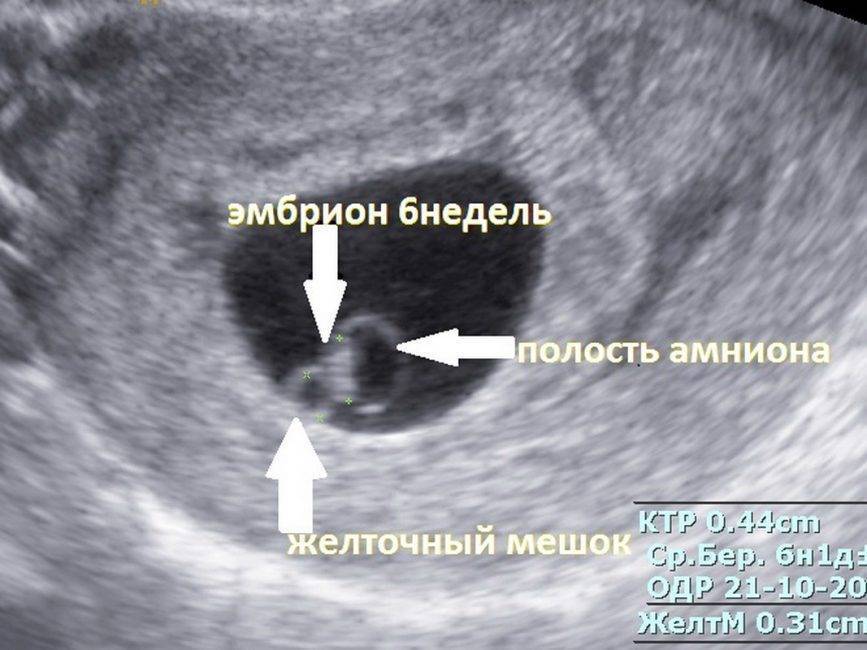
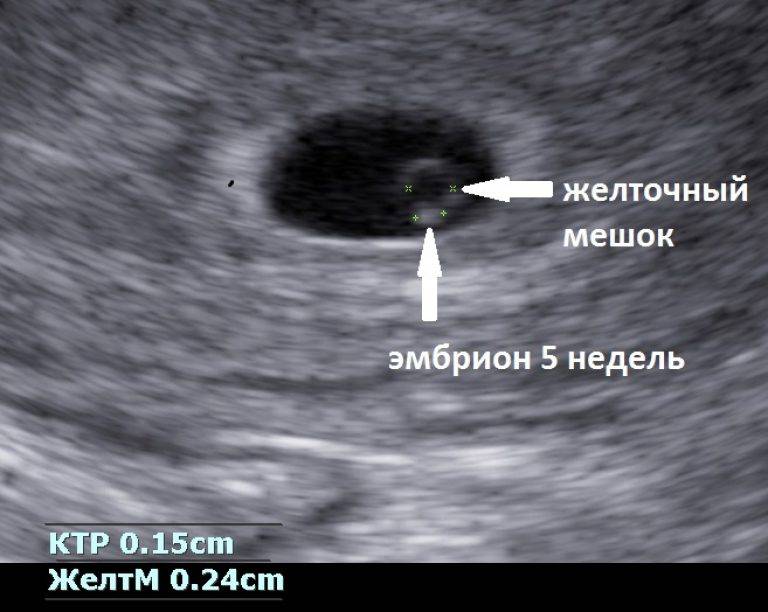
К шестой неделе беременности плод вырастает примерно до 5 мм. Теперь его сердце совершает от 140 до 160 ударов в минуту, то есть бьётся почти в два раза чаще, чем сердце будущей мамы. Форма тела плода уже напоминает человеческую, можно различить, где у него голова, а где будут конечности.Голова плода пока остаётся непропорционально большой, но на ней уже обозначены места, где в дальнейшем будут располагаться глаза, уши и рот.Уже образовался околоплодный мешок, в котором ребёнок будет находиться на протяжении всего срока беременности до самого рождения.На шестой неделе у плода начинается активное формирование мышц, а значит скоро он сможет совершать первые активные движения. Первое время мама не будет их ощущать, только примерно к 15-16 неделе она почувствует первые приятные толчки малыша. На этой неделе также продолжают развитие и рост все внутренние органы плода, его нервная система, головной мозг.
Резюме
Делать УЗИ или нет, сколько раз и в каком месте, решать только вам самим. Если Вы встаете на учет в женскую консультацию, по приказу 572н Вам сделают УЗИ 3 раза (по одному в каждом триместре). Иногда делают еще одно УЗИ на самых ранних сроках для исключения внематочной беременности.
В соответствии с принципами ALARA, приоритеными являются безопасность, высокая точность, наглядность, воспроизводимость и простота ультразвукового исследования. Настрой, эмоциональная окраска, формулирование пояснений к увиденному – целиком и полностью зависит от компетентности врача и его понимания нужд пациента.
Будьте здоровы!
Дополнение от Татьяны Румянцевой:
Во многих странах нет такого свободного доступа к УЗИ во время беременности, как в России. Поэтому все данные о безопасности УЗИ при беременности относятся к 2-4 исследованиям за беременность, а не к 20-30. И хотя теоретических предпосылок к существованию реального вреда крайне мало, научно пока не доказано, что 20 УЗИ за беременность – это совершенно безвредно.
Международные руководства по безопасности ультразвуковой диагностики
Ведущей в мире организацией по безопасности ультразвуковой диагностики, на документы которой ссылаются все инструкции к современным ультразвуковым аппаратам, является American Institute of Ultrasound in Medicine (AIUM – Американский Институт Ультразвука в Медицине).
Основной регламентирующий документ – руководство Medical Ultrasound Safety (Безопасность медицинского ультразвука, 2-е издание, 2009 г., 63 с.). Этот документ является базовым, на нем основаны рекомендации по безопасности ультразвуковой диагностики других ответственных организаций, приведенных в списке ниже.
В европейских странах действуют свои регламентирующие документы, определяющие безопасное использование ультразвуковой диагностики.
В практической работе российских врачей работают Гигиенические требования к условиям труда медицинских работников, выполняющих ультразвуковые исследования. Руководство Р 2.2.4/2.2.9.2266-07.Требования по безопасности ультразвуковых сканеров регулируются ГОСТом 2683-86 и Стандартами международной электротехнической комиссии (МЭК) от 1988 года. Эти требования учитываются при сертификации сканеров
Важной рекомендацией по безопасному использованию диагностического ультразвука является правило ALARA (As Low As Reasonably Achievable) — настолько мало, насколько разумно использовать
- Основной регламентирующий документ – руководство Medical Ultrasound Safety (Безопасность медицинского ультразвука, 2-е издание, 2009 г., 63 с.).
- European Committee of Medical Ultrasound Safety (ECMUS – Европейский Комитет по Безопасности Медицинского Ультразвука).
- Statement on Use of Diagnostic Ultrasound for Producing Souvenir Images or Recordings in Pregnancy (Рекомендации в отношении использования ультразвуковой диагностики с целью изготовления «сувенирных» изображений или видеозаписей при беременности, 2011 г.).
- Clinical Safety Statement for Diagnostic Ultrasound (Клинические рекомендации по безопасности ультразвуковой диагностики, 2011 г.).
- The British Medical Ultrasound Society (BMUS – Британское Общество Медицинского Ультразвука).
- Guidelines for safe use of diagnostic ultrasound equipment (Указания по безопасному использованию диагностического ультразвукового оборудования, 2009 г.).
- National Council on Radiation Protection and Measurements (NCRP – Национальный Совет по Защите от Радиации и Измерениям, США).
- Exposure Criteria for Medical Diagnostic Ultrasound (Факторы риска при ультразвуковой диагностике)
- Гигиенические требования к условиям труда медицинских работников, выполняющих ультразвуковые исследования. Руководство Р 2.2.4/2.2.9.2266-07.
- Safety of ultrasonography in pregnancy: WHO systematic review of the literature and meta-analysis. Torloni MR1, Vedmedovska N, Merialdi M, Betrán AP, Allen T, González R, Platt LD; ISUOG-WHO Fetal Growth Study Group. Ultrasound Obstet Gynecol. 2009 May;33(5):599-608. doi: 10.1002/uog.6328.
Что может и что не может выявить УЗИ плода
1 триместр: УЗИ выявляет следующие патологии:
- пороки ЦНС (например, анэнцефалию – отсутствие мозга);
- отсутствие брюшинной стенки (тяжелейшая патология — гастрошизис);
- аномалии позвоночника — отсутствие, горб и т.д.;
- синдром Дауна;
- пупочную грыжу (диагноз омфалоцеле);
- отсутствие конечностей.
2 триместр: можно выявить все видимые отклонения, поскольку все органы у плода уже практически сформированы к этому времени.
3 триместр: подтверждаются или опровергаются пороки, выявленные ранее анализами крови, хорионбиопсии и другими методами.
С помощью ультразвука диагностировать невозможно:
- слепоту и глухоту — УЗИ не может показать качество передачи нервных импульсов к зрительным и слуховым рецепторам
- умственную отсталость, так как это свойства мозга, а не его строение;
- мелкие нарушения развития органов (например, непроходимость протоков печени или дефекты сердечных перегородок);
- некоторые генетические болезни (например, не диагностируются миопатия Дюшена, фенилкетонурия, муковисцидоз);
- сами хромосомные аномалии (синдромы Эдвардса, Патау, Тернера), врач может наблюдать лишь результат их развития.
Когда необходимо делать скрининг?
В зависимости от программы, которую используют при расчете рисков (ASTRAIA, PRISCA, Life Cyscle и др.), тактика проведения скрининга может немного отличаться.
Скрининг первого триместра состоит из биохимического анализа крови, а также ультразвукового исследования.
Биохимический анализ крови первого триместра (так называемый «двойной тест») определяет уровень двух белков в крови, которые вырабатываются плацентой – свободный бета-ХГЧ и ассоциированный с беременностью протеин плазмы-А (Pregnancy-associated Plasma Protein-A, РАРР-А). Аномальные уровни этих биохимических маркеров являются признаком наличия патологий у плода. Этот анализ необходимо сделать в период с 10-ой до конца 13-ой недели беременности.
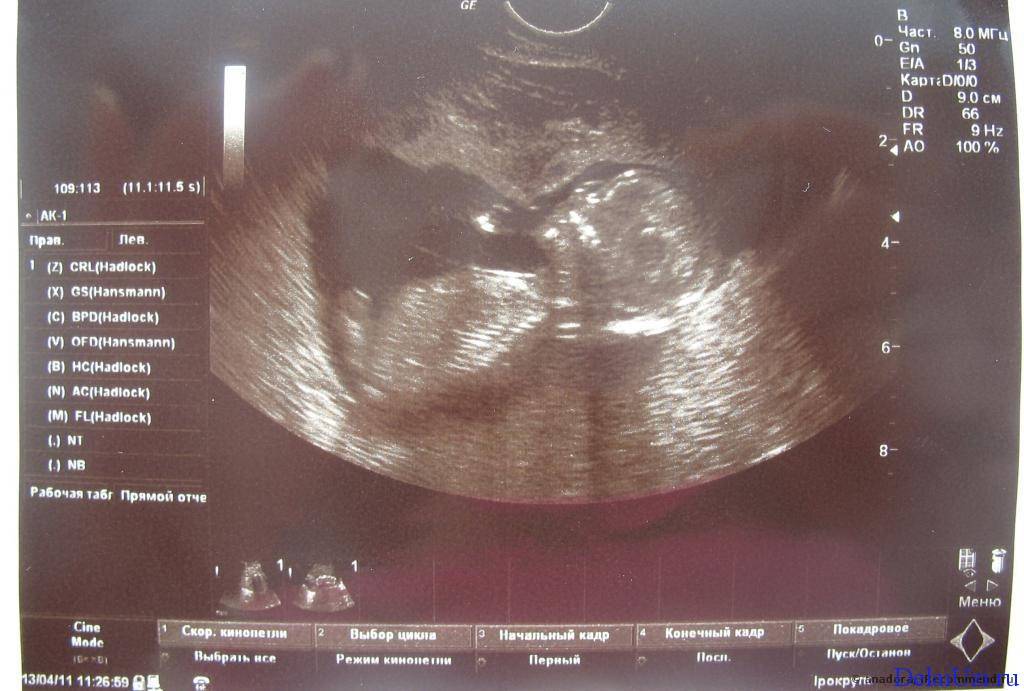
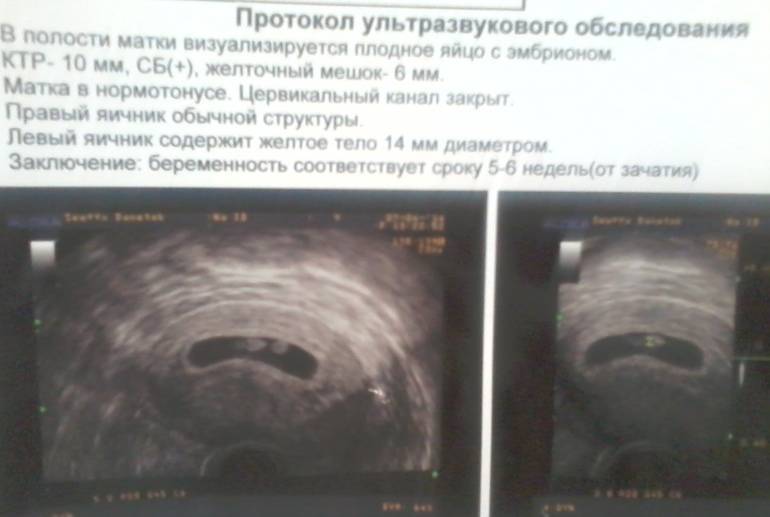
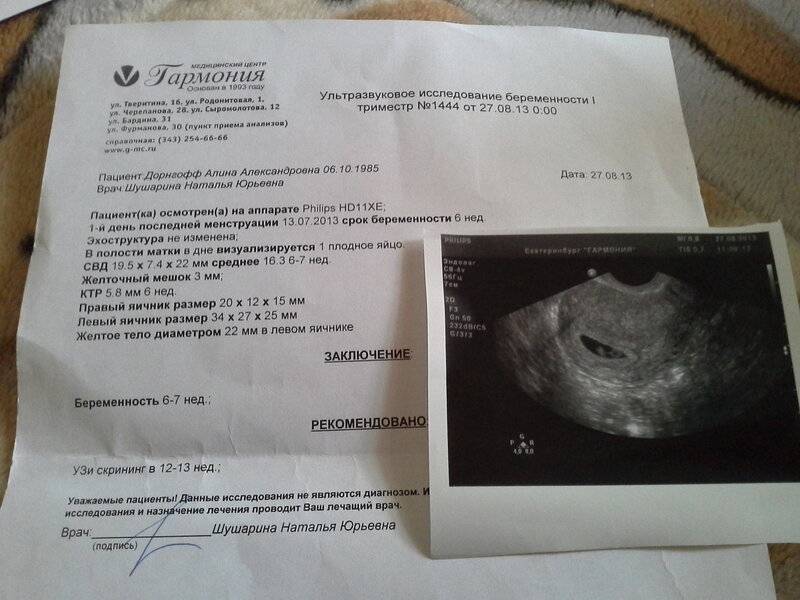
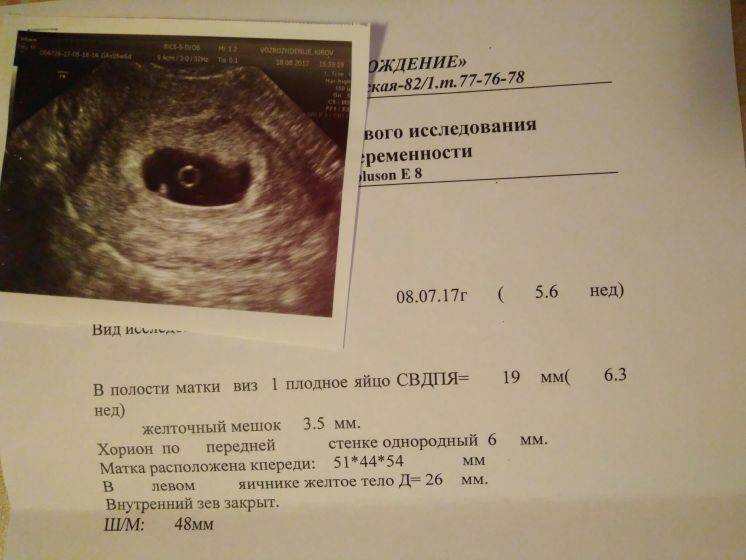
Основным показателем во время проведения скринингового УЗИ является толщина воротникового пространства (ТВП, синонимы: воротниковая зона, шейная складка, nuchal translucency (NT)). Воротниковое пространство – это область на задней поверхности шеи ребенка между кожей и мягкими тканями. У детей с хромосомными аномалиями в воротниковом пространстве имеет тенденцию накапливаться больше жидкости, чем у здоровых детей, в результате чего эта область становится больше. Толщина воротникового пространства должна измеряться в период с 11-ой до конца 13-ой недели. Кроме ТВП, на УЗИ также измеряют копчико-теменной размер (КТР), по которому уточняется срок беременности, носовую косточку и другие параметры плода.
УЗИ совместно с биохимическим анализом крови представляют собой комбинированный скрининг I триместра. С помощью этого скрининга выявляется до 90% детей с хромосомными аномалиями. Первый скрининг считается более точным.
Преимуществом скрининга I триместра является возможность узнать о патологиях ребенка на относительно ранней стадии беременности. Если по результатам скрининга получается высокий риск, то еще есть шанс успеть сделать биопсию ворсин хориона, которая выполняется обычно в период с 11 недели до 13 недель и 6 дней, чтобы узнать наверняка, если ли у ребенка хромосомные аномалии, пока срок беременности еще не очень большой.
Скрининг второго триместра желательно делать на 16-18 неделе беременности. Кроме хромосомных аномалий с его помощью выявляются дефекты нервной трубки. Он включает в себя биохимический анализ крови трех (тройной тест) или четырех (четверной тест) показателей (в зависимости от возможностей лаборатории). При тройном тесте определяется уровень хорионического гонадотропина человека (ХГЧ, hCG), альфа-фетопротеина (АФП, AFP), неконьюгированный эстриол (uE3), а при четверном добавляется еще один показатель – ингибин А. Аномальные значения этих веществ в крови свидетельствуют о вероятности того, что плод имеет какие-либо нарушения. Для скрининга II триместра при расчете рисков используются данные УЗИ первого скрининга.
Так как скрининг первого триместра считается более точным и имеет меньше ложноположительных результатов, врачи часто не назначают второй скрининг, так как он менее чувствительный и не повышает шансы на определение патологий у плода. Во втором триместре достаточно сдать анализ крови на один биохимический маркер – АФП, который дает возможность выявить дефекты нервной трубки у плода. Если по результатам первого скрининга у ребенка высокая вероятность наличия хромосомных аномалий, то необходимо пройти инвазивную диагностику, чтоб как можно раньше оценить состояние ребенка, не дожидаясь второго скрининга.
Следующим этапом оценки состояния плода является УЗИ на 20-22 неделе и на 30-32 неделе беременности.
Советы и рекомендации женщинам на 1 неделе гестации
Для обеспечения полноценного и правильного развития малыша, начиная с первой недели вынашивания важно придерживаться здорового способа жизни и рекомендаций врача, правильно и сбалансировано питаться. Яйцеклетка, которая формируется в организме — часть организма ребенка, поэтому любое пагубное влияние может отразиться на развитии эмбриона
Правильное питание и вредные привычки
На данном этапе главное научиться рационально и грамотно питаться. Следует воздерживаться от употребления чрезмерно острых, жирных и сладких продуктов, исключить источники пустых калорий (булочки, чипсы). Необходимо снизить потребление чая и кофе до 1-2 чашек в сутки.
Основу рациона должны составлять фрукты, овощи, нежирное мясо и рыба, зелень, цельные злаки. Женщинам с лактозной недостаточностью рекомендуется увеличить потребление молочной продукции. Следует рассчитать, сколько энергии необходимо организму в сутки и стараться придерживаться данного показателя. Питаться нужно 3-4 раза в день, маленькими порциями. Худые девушки могут поправиться, а полненькие — немного похудеть. Это нормальное явление, таким образом организм обретает оптимальную форму перед оплодотворением.
Никотин и алкоголь противопоказаны. Бросить курить лучше за несколько месяцев до зачатия.
Физическая активность
Поскольку первая неделя гестации совпадает с периодом менструации, физические упражнения лучше ограничить. Если женщина чувствует себя хорошо, можно заниматься физическими упражнениями. Поднимать тяжести и переутомляться нельзя. Разрешена йога, тренировки на растяжки или пешие прогулки.
Прием витаминов
Взгляды специалистов относительно приема синтетических витаминных комплексов в период вынашивания расходятся. Многие считают, что здоровые женщины, которые сбалансировано питаются, не нуждаются в приеме полезных веществ. Как показывает практика, получить из рациона необходимое количество фолиевой кислоты, которая особо важна на первых неделях гестации, практически невозможно. Поэтому женщинам в период планирования зачатия и на протяжении первого триместра вынашивания рекомендуется принимать данный препарат.
Прием специальных комплексов витаминов для беременных показан тем женщинам, которые живут в неблагоприятных условиях и не могут полноценно питаться. В других ситуациях препараты могут спровоцировать гипервитаминоз.
Секс на 1 неделе беременности
Следует учитывать, что в данный период маточная шейка приоткрыта, поэтому риск попадания инфекции достаточно велик. Избежать этого позволит использование презерватива или иных барьерных средств контрацепции.
Наши медицинские центры
-
Северное отделение (МРТ и КТ)
Удельная
Развернуть
м. Удельная, пр-т Энгельса, д. 33
ПН-СБ: с 8.00 до 22.00ВС: с 9:00 до 18:00 (МРТ)
МРТ и КТ
-
Центральное отделение (Клиническое отделение)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.4
ПН-СБ: с 8.00 до 20.00ВС: 09.00 до 17.0002.05.2021 – выходной
Клиническое отделение
-
Центральное отделение (МРТ и КТ)
Фрунзенская
Развернуть
м. Фрунзенская, ул. Киевская, д. 5 к.5
ПН-ВС: с 8.00 до 22.00
МРТ и КТ
-
Южное отделение (многопрофильное отделение)
Ленинский проспект
Развернуть
м. Ленинский проспект, Ленинский пр., д. 160
ПН-ВС: с 8.00 до 0.00 (МРТ)ПН-ВС: с 8:00 до 22:00 (КТ)ПН-СБ: с 8:00 до 17:00, ВС: выходной (клиническое отделение)
Многопрофильное отделение
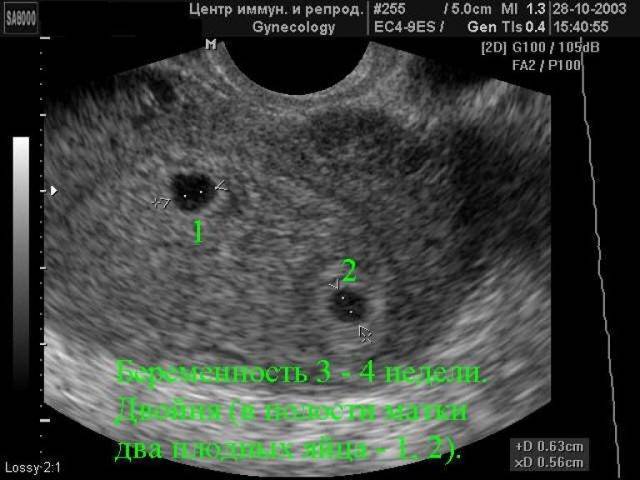
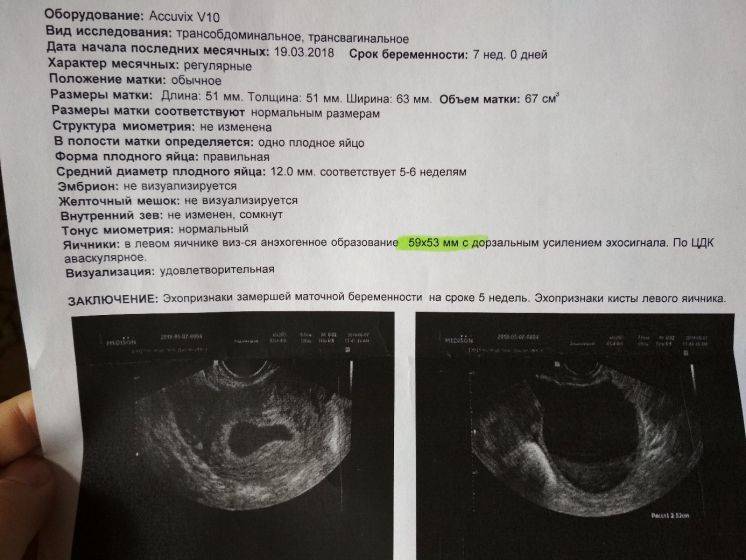
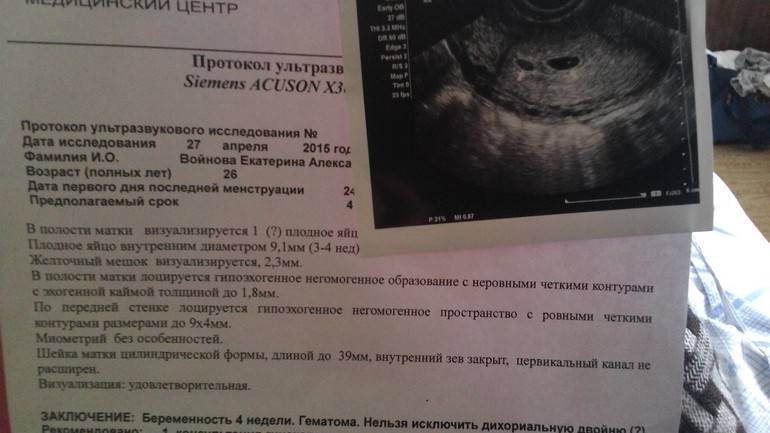
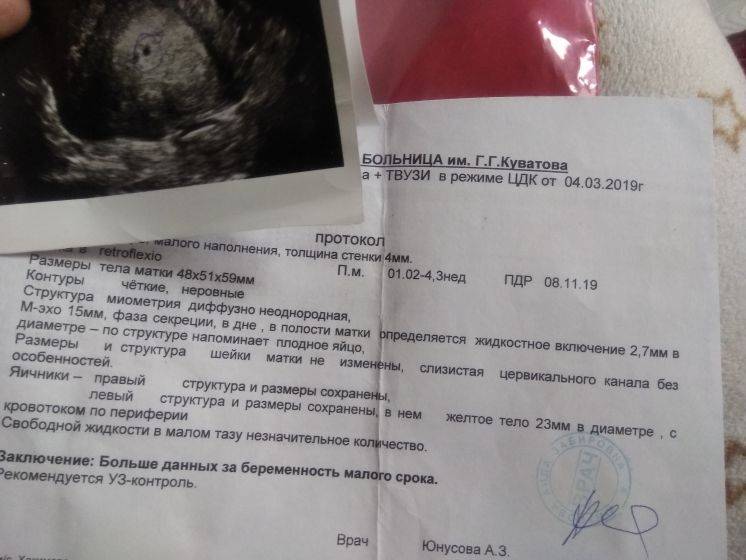
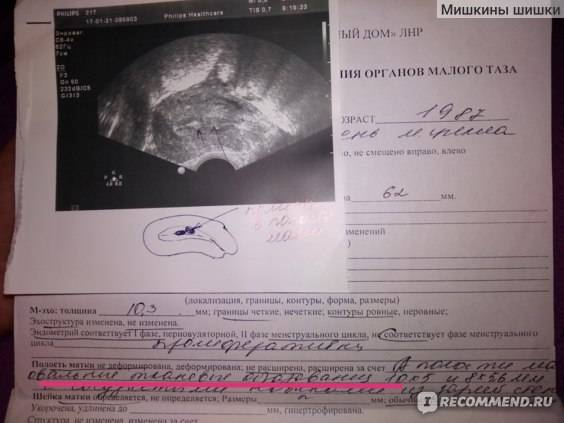
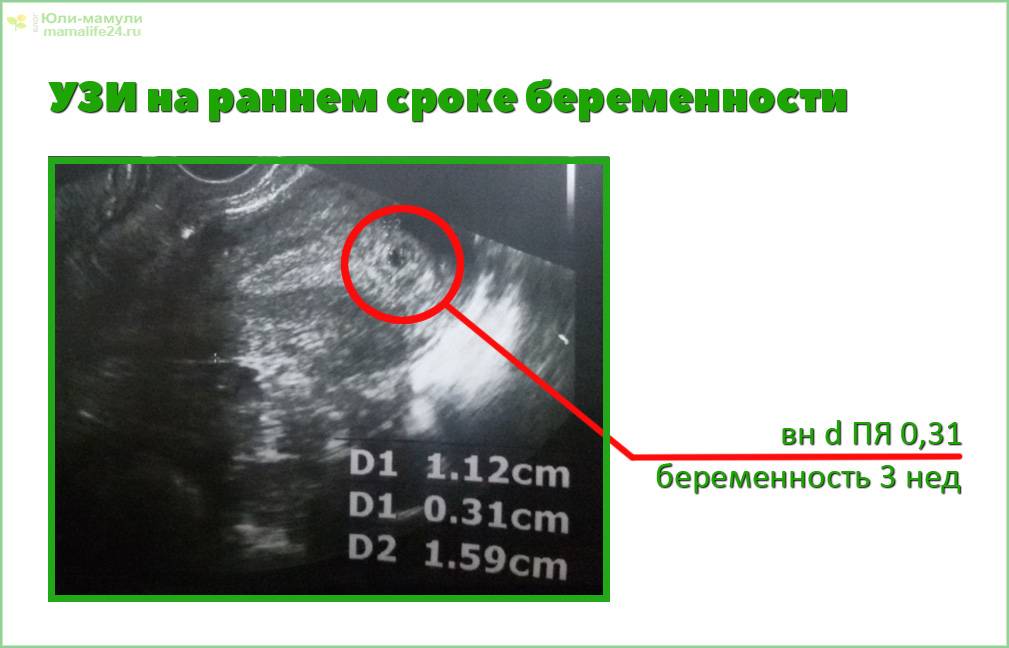
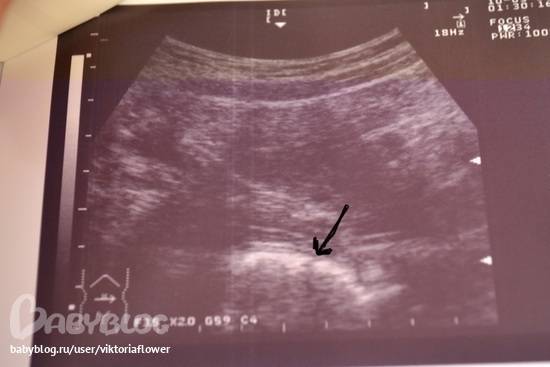
Возможные патологии плодного яйца
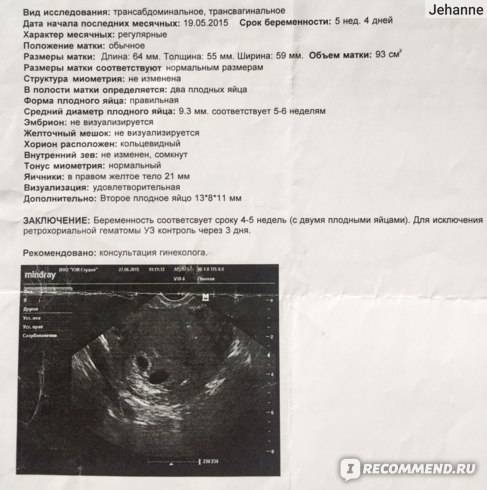
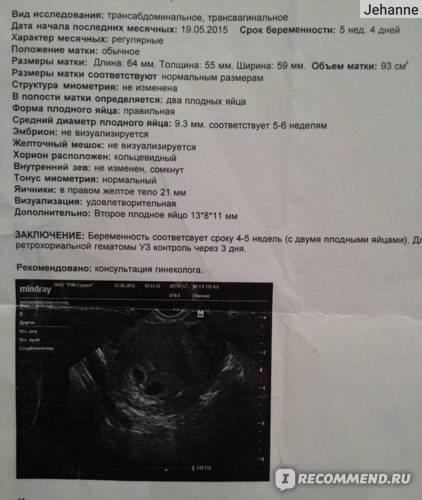
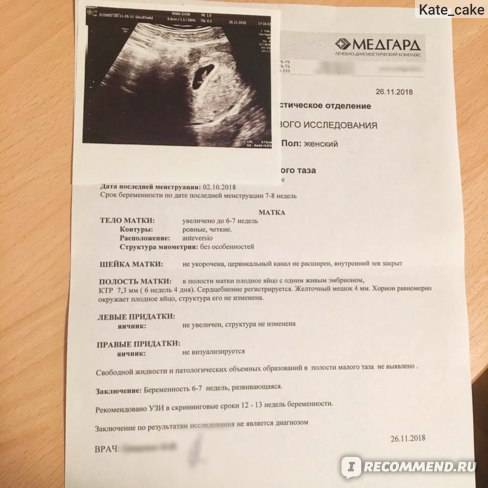
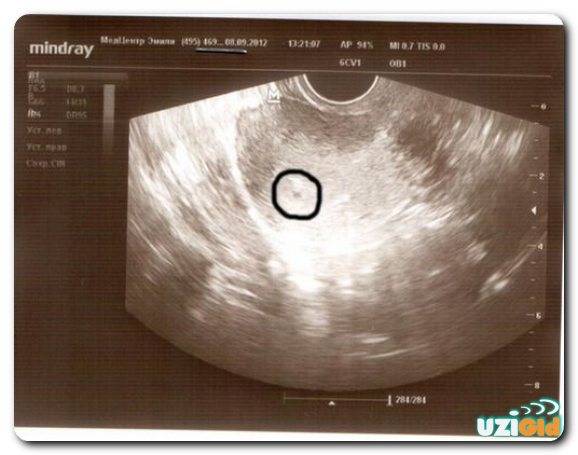
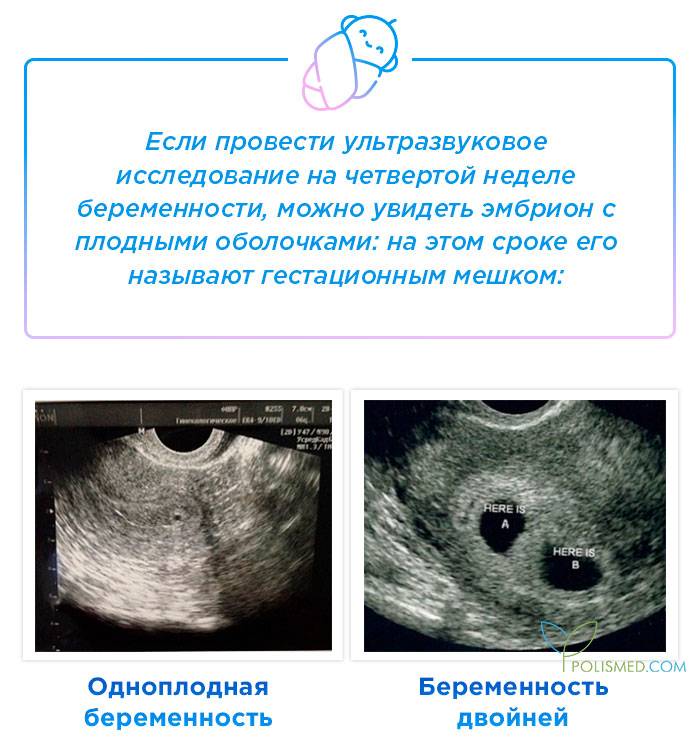
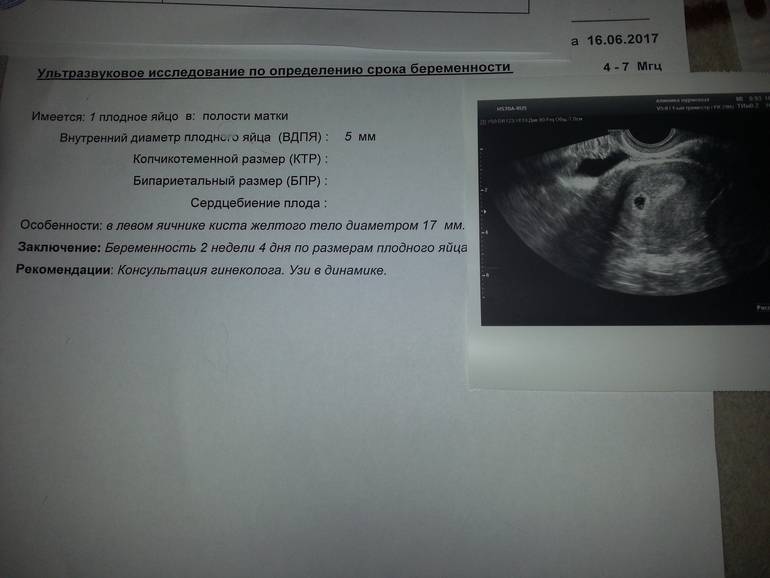
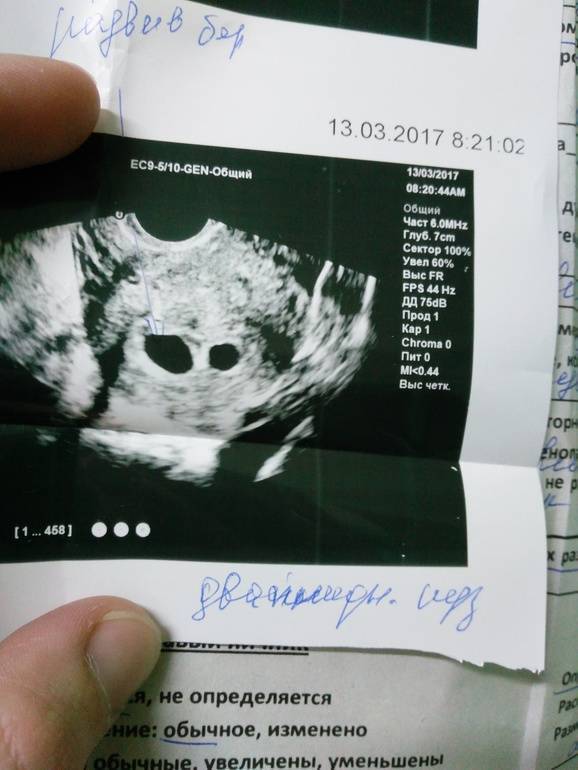
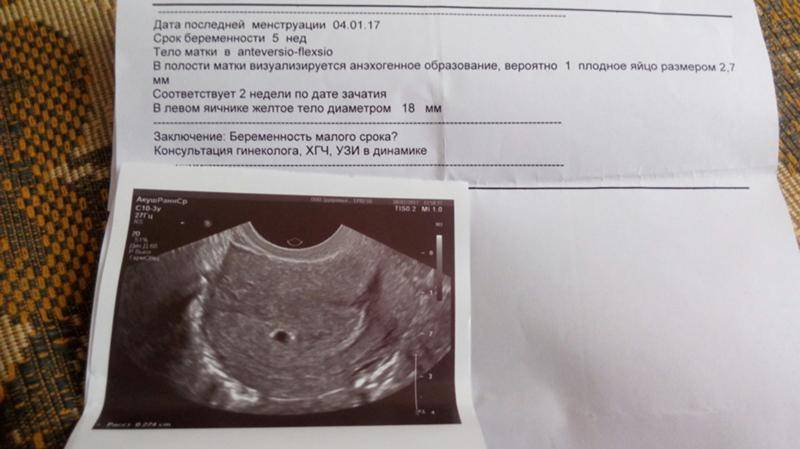
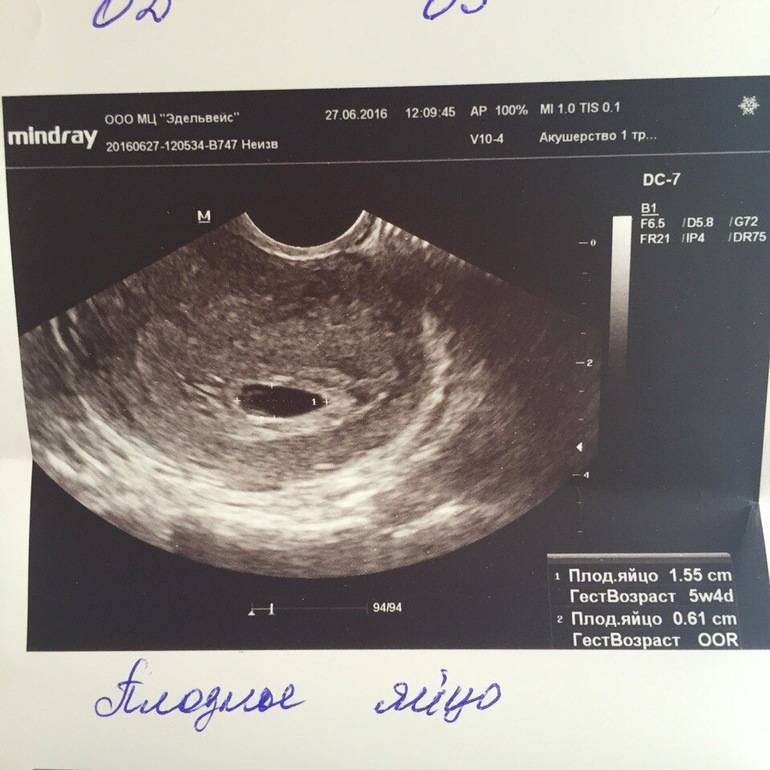
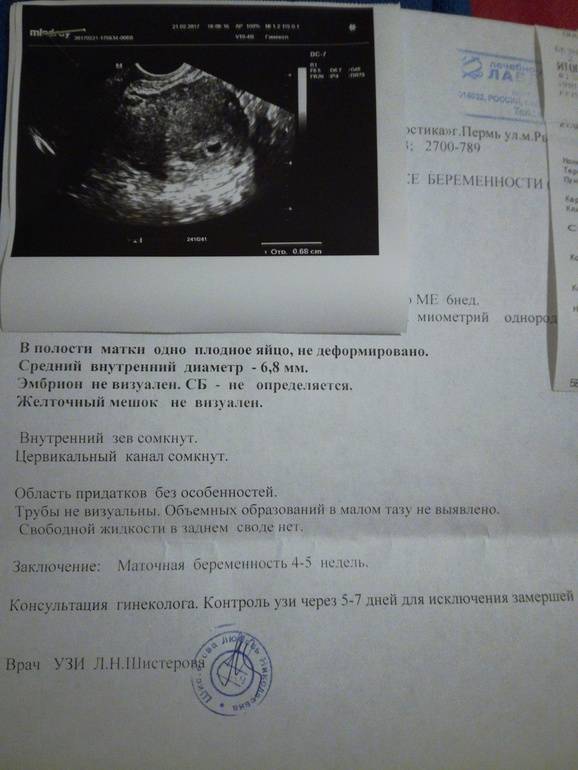
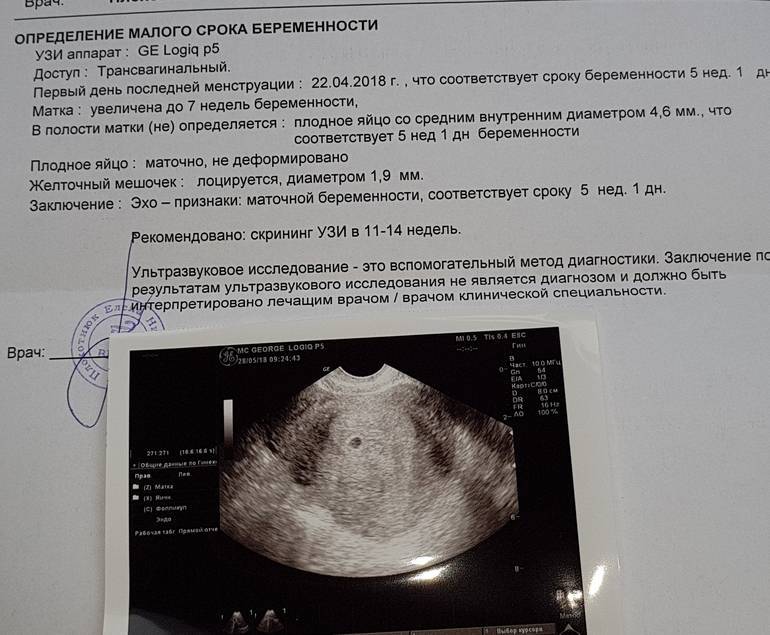
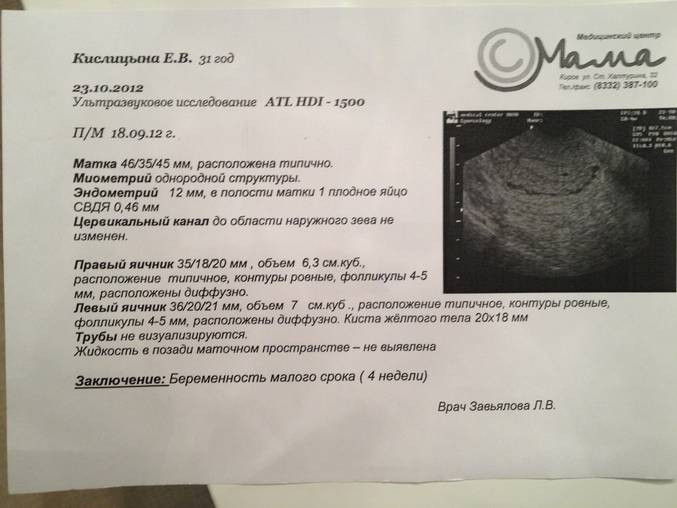
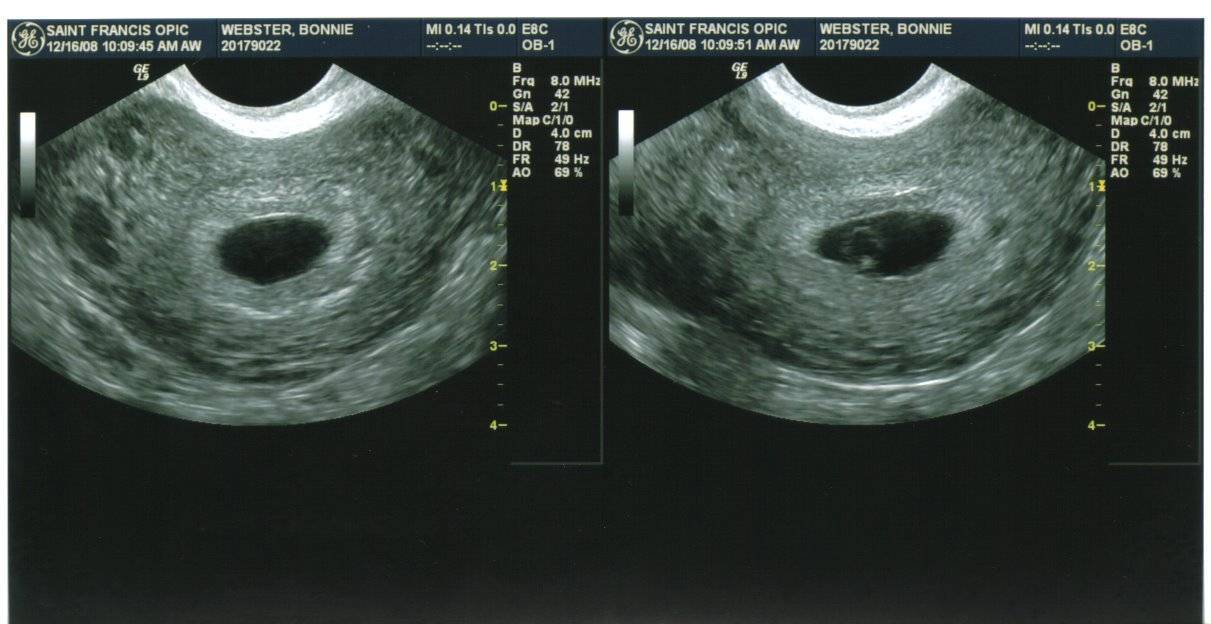
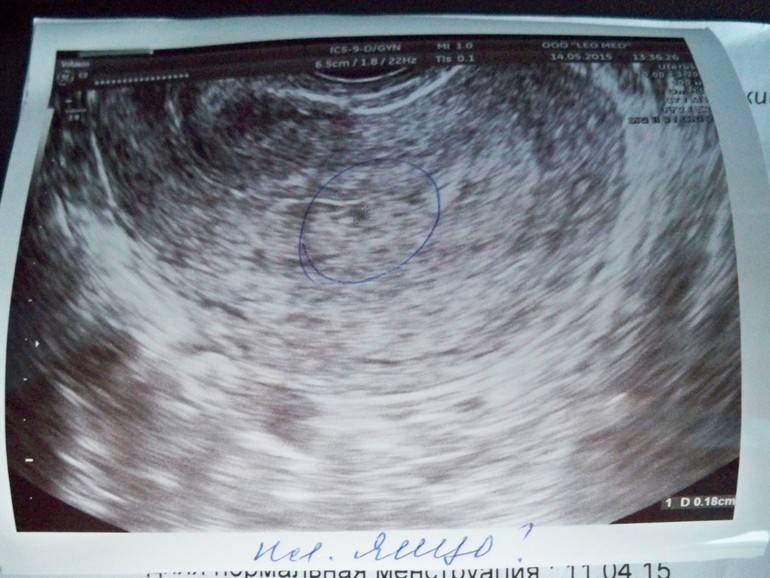
Первым и самым основным признаком нормальной маточной беременности является плодное яйцо в матке. С помощью ультразвукового исследования оно визуализируется через неделю после задержки менструации
В первые недели особого внимание придается его размерам, форме, локализации и наличие отслоек
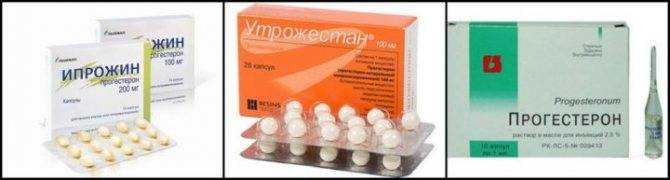
В первом триместре беременности опасность самопроизвольного прерывания (выкидыша) наиболее высока. Данное явление может быть вызвано генетическими нарушениями у ребенка, недостатком прогестерона, а также патологическими процессами в матке и эндометрии. Генетический сбой не поддается исправлению, и сохранить плод, увы, не удается; в остальных же ситуациях медицина, как правило, в силе помочь матери и ребенку.
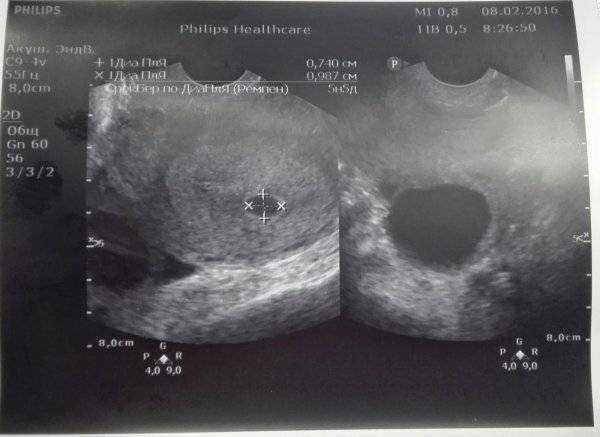
Нормальной формой плодного яйца считается круглая либо овальная. Если же оно приобретает форму с неровными углами, что значит – деформированное плодное яйцо, возникает подозрение, что матки находится в тонусе. В случаях отсутствия сопутствующих болей, раскрытия шейки матки, кровянистых или коричневых влагалищных выделений данное состояние является безобидным. При расслаблении мышц тонус матки снижается чаще всего самопроизвольно, по истечении нескольких минут, после чего плодное яйцо возвращает свою правильную форму. Болезненные ощущения, связанные с напряжением матки купируются приемом препарата спазмолитического действия. Отдельные кратковременные случаи данного характера не являются признаком угрозы выкидыша.
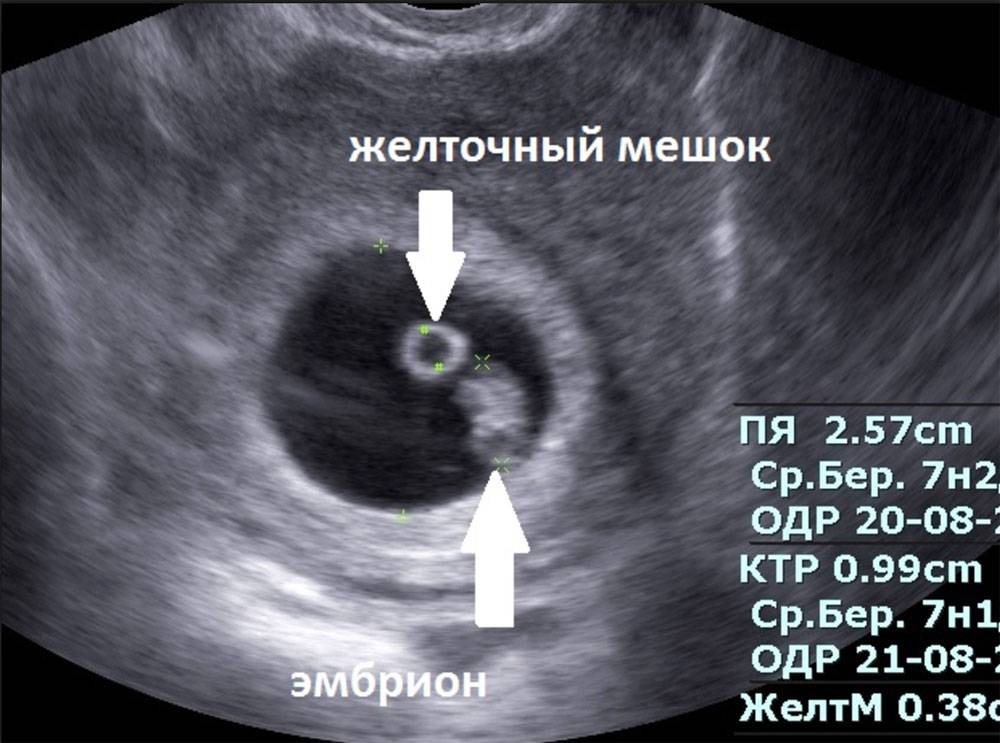
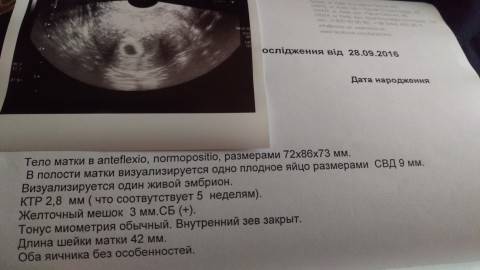
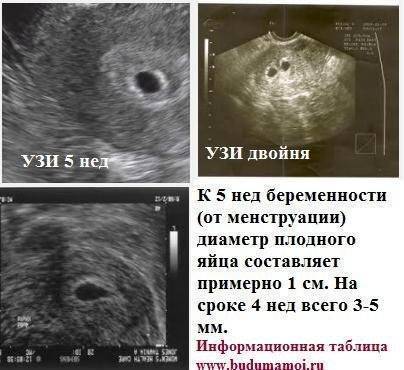
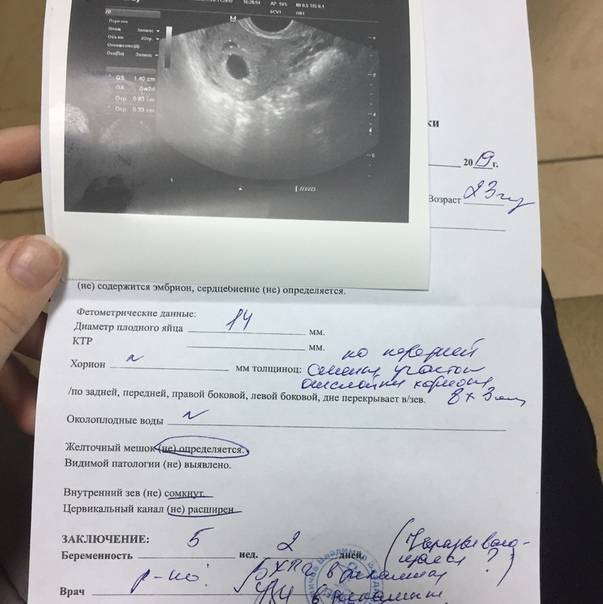
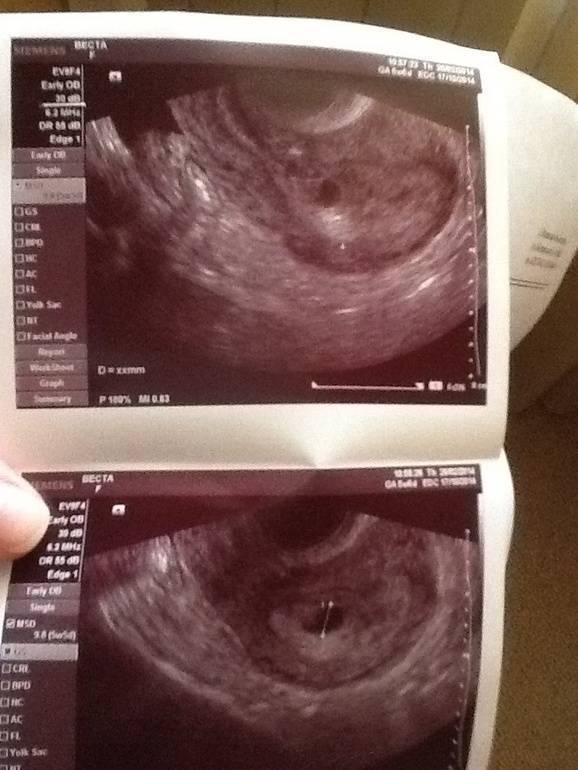
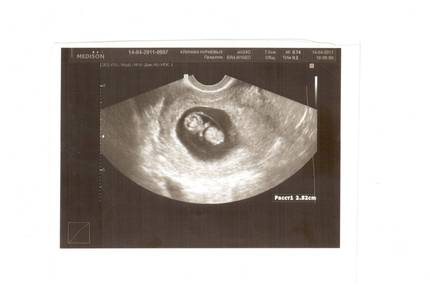
На УЗИ проводится измерение диаметра плодного яйца в соответствии с неделями беременности, размеры в мм (например, плодное яйцо 6 мм, плодное яйцо 7 мм). Это помогает наиболее точно установить срок беременности, так и сделать выводы насколько правильно развивается ребенок на ранних сроках.
Случаи, когда при проведении ультразвукового исследования плодное яйцо обнаруживается без наличия эмбриона, называются анэмбрионией. Отсутствие эмбриона на ранних сроках беременности (от 1 до 2 недель после задержки месячных) считается нормальным явлением, в более поздние недели рекомендуется прерывание беременности.
Более распространенной и менее безысходной по сравнению с анэмбрионией считается отслойка плодного яйца, несмотря на то, что её проявление имеет сходство с ярко выраженным симптомом выкидыша – маточным кровотечением. Для того чтобы минимизировать негативные последствия данного осложнения для плода, женщине назначается гормональная терапия препаратами прогестерона и соблюдение постельного режима в условиях стационара.
Угрозой прерывания беременности может быть низкое расположение плодного яйца (если оно расположено в нижней трети матки).
Что такое ранний пренатальный скрининг и когда он проводится
Скрининг (от англ. “просеивание”) – это совокупность исследований, позволяющих определить группы беременных, у которых существует риск рождения ребенка с хромосомными аномалиями и врожденными пороками. Но ранний скрининг – это только начальный, предварительный этап обследования, после которого женщинам, с выявленным риском врожденных аномалий, рекомендуется более детальное диагностическое обследование, которое точно подтвердит или исключит наличие патологии.
Данный комплекс диагностики проводится беременным на сроке 11–13 недель +6 дней (когда копчико-теменной размер плода составляет от 45 до 84 мм). Самым оптимальным временем для проведения скрининга считается возраст от 12 до 13 недели, так как при таком обследовании оцениваются как признаки хромосомной патологии у плода, так и анатомические структуры будущего ребенка, а на сроке в 11 недель – 11 недель +4 дня сделать это очень сложно.
Что включает в себя ранний пренатальный скрининг
В комплексное обследование входят:
- УЗИ плода на наличие маркеров (признаков) хромосомной патологии и врожденных пороков развития;
- определение уровня биохимических маркеров хромосомных аномалий в крови беременной женщины: бета-ХГЧ и РАРР-А. Исследование проходит на специальном высокотехнологичном оборудовании Cobas e, Roshe, разрешенном для расчета риска хромосомных синдромов в программе Astraia (FMF);
- допплерометрия маточных артерий;
- цервикометрия – измерение длины шейки матки;
- сбор анамнеза (возраст, рост, вес, количество беременностей и родов, курение, сахарный диабет, артериальная гипертензия и др.);
- измерение артериального давления на обеих руках.
Полученные данные: анамнез, УЗИ и биохимические маркеры помещают в специально разработанную программу Astraia, которая рассчитывает риск рождения ребенка с врожденными аномалиями. Комбинация данных исследований увеличивает эффективность выявления плодов с синдромом Дауна и другими хромосомными заболеваниями.