Как различить физиологические и патологические боли?
Дискомфорт, который связан с естественными причинами, не нарастает и не мешает женщине вести обычный образ жизни. После приема спазмолитика или отдыха в горизонтальном положении состояние, как правило, улучшается.
Следует насторожиться, если боль становится интенсивной, принимает схваткообразный характер. К опасным симптомам относятся:
- кровянистые выделения;
- общее недомогание;
- снижение артериального давления;
- учащенное сердцебиение;
- предобморочное состояние.
Важно знать, что состояние, когда при беременности тянет живот, может быть вызвано и не акушерскими причинами. Не исключены заболевания ЖКТ, мочевыделительной системы, хирургические патологии
С чем связаны тянущие боли внизу живота при беременности?
Физиологические причины
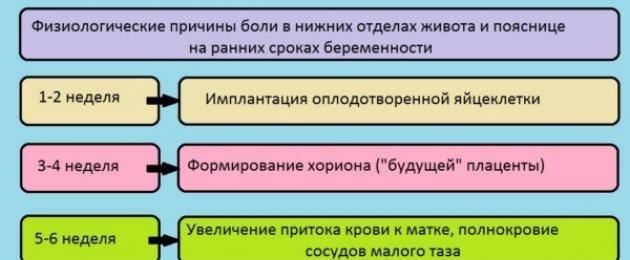
Неприятные ощущения естественны на ранних сроках, поскольку идет мощная гормональная перестройка, а органы, которые расположены в малом тазу, сдавливаются и смещаются. В результате нарушается перистальтика, появляются кишечные колики и вздутие.
Боли в животе, как при месячных, могут возникнуть в самом начале беременности, на седьмые сутки после зачатия. Это означает, что оплодотворенная яйцеклетка внедряется в стенку матки.
Тянущие ощущения в разные триместры обусловлены различными физиологическими факторами:
- растяжением связок матки;
- ростом плода и давлением на внутренние органы;
- тренировочными схватками.
Если состояние не ухудшается, нет поводов для беспокойства.
Патологические причины
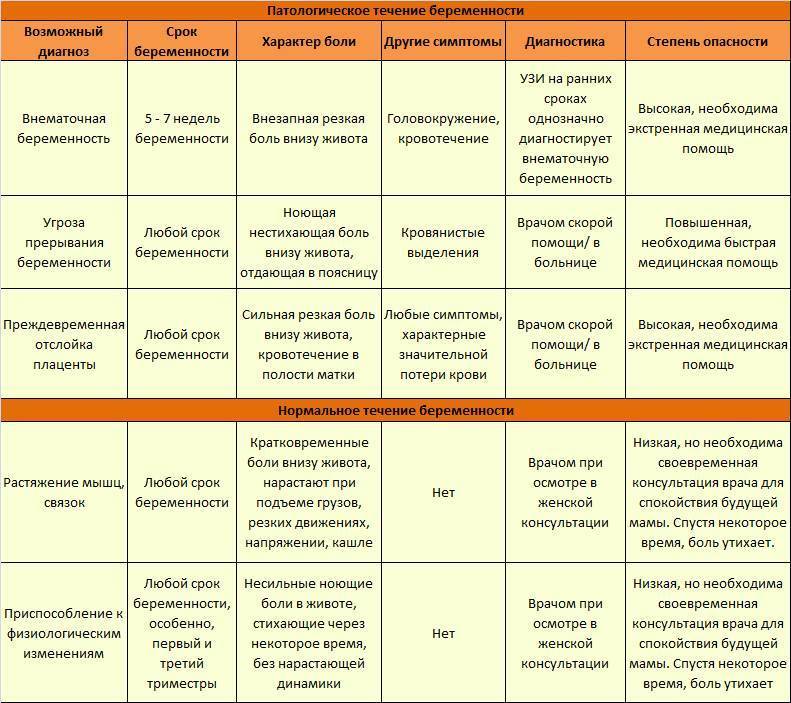
- Интенсивная боль на восьмой неделе может быть признаком внематочной беременности. Ее сопровождают такие проявления, как кровотечение и резкое ухудшение самочувствия.
- Когда при беременности тянет живот, нельзя исключать угрозу выкидыша. Признаками самопроизвольного аборта являются боли в виде схваток и кровянистые выделения.
- Иногда дискомфорт доставляет слишком активное шевеление ребенка. Это не всегда норма: плод может страдать от маловодия, нехватки кислорода и других патологий.
Если боли и покалывание внизу живота вызваны осложнениями при беременности, это всегда требует медицинского вмешательства, нередко экстренного. Поэтому будущая мама должна знать о тревожных признаках и быть внимательна к своему состоянию.
Как убрать диастаз
Схема лечения патологии зависит от стадии ее развития и степени проявления. На первой стадии достаточно соблюдать рекомендации врача, которые помогут укрепить мышцы брюшной стенки и уменьшить их расхождение:
- снизить вес до показателей нормы;
- соблюдать сбалансированный рацион с ограниченным употреблением жирного, сладкого;
- придерживаться суточной нормы приема жидкости;
- носить бандаж, который поддерживает живот;
- проходить массаж и другие физиопроцедуры;
- заниматься плаванием, йогой, пилатесом или лечебной физкультурой.
Лечебная физкультура должна проходить под контролем специалиста. Он составляет программу с корректным уровнем нагрузки
Особое внимание уделяется глубокой поперечной и косым мышцам пресса, которые при соответствующем уровне тонуса уменьшают степень растяжения белой линии
Комплекс лечебных упражнений полезен даже беременным. С его помощью можно предотвратить развитие патологии и ускорить процесс послеродового восстановления организма.
Такие тренировки проходят без напряжения мышц пресса. Не рекомендуется также делать упражнения в упоре, в том числе на колени или локти. Подобные нагрузки допустимы только после восстановления нормальной ширины просвета.
На более поздних стадиях расхождение уже нельзя устранить с помощью физических упражнений или массажа. Необходимо хирургическое вмешательство, которое вернет на место мышечный корсет, избавит от осложнений и симптоматики. Это может быть:
- Натяжная пластика с использованием тканей пациента. Хирург удаляет избыточные соединительные ткани и сшивает края мышц между собой. Такой метод наименее предпочтителен, так как довольно часто после него возникают рецидивы.
- Натяжная пластика с использованием протеза. Предусматривает все то же удаление излишков тканей и ушивание мышечных слоев, но при этом сопровождается дополнительным укреплением с помощью сетчатого полипропиленового протеза.
- Ненатяжная пластика с установкой протеза. Под область растяжения вводится эндопротез, который служит барьером и замещает ослабленные структуры.
- Комбинированный подход. Подразумевает комбинацию натяжной и ненатяжной пластики.
Хирургический метод специалист подбирает с учетом особенностей и степени развития патологии, а также индивидуальных факторов и состояния здоровья пациента. Полное восстановление после вмешательства проходит в срок от 1 до 3 месяцев. В это время необходимо избегать избыточного напряжения, придерживаться диеты и носить специальный бандаж, который снимает нагрузку с прооперированных мышечных структур.
Когда нужно срочно обращаться к врачу
Перечислим несколько симптомов, появление которых нельзя игнорировать:
- тянет живот с одной стороны (острая боль справа или слева) на сроке до 4 недель как признак внематочной беременности;
- постоянный дискомфорт, «разливающийся» на поясницу и спину;
- кровотечение или выделения с кровяными сгустками на поздних сроках;
- тошнота, рвота в сочетании с повышением температуры тела, появлением тёмных «мушек» в глазах.
К 38 неделе плод полностью сформирован, а организм женщины готов к родам. Если тянущая боль появилась в это время, не паникуйте! Малыш торопится появиться на свет, поэтому смело отправляйтесь в роддом.
Чтобы не омрачать время ожидания ребёнка напрасными страхами, запишитесь на УЗИ и обследование у гинеколога нашего центра.
Как врач определяет наличие диастаза прямой мышцы живота
При появлении любых из перечисленных симптомов, а также если есть предрасполагающие факторы в виде недавней беременности и родов либо повышенных физических нагрузок, необходимо обратиться к врачу для осмотра. Затягивать с визитом нельзя, лучше обратиться к специалисту для профилактики, чем ждать, пока появятся опасные осложнения.
Многие не знают, какой врач определяет наличие диастаза прямых мышц живота. Обращаться нужно к хирургу. Опытный специалист в большинстве случаев сможет определить патологию с помощью только пальпаторного исследования.
Для диагностики пациент ложится на спину, слегка сгибает ноги в коленях и опирается стопами о поверхность. После этого хирург просит напрячь мышцы пресса. Одновременно с этим нужно приподнять лопатки и голову. Врач ощупывает живот, измеряет ширину расхождения, определяет наличие и стадию патологии. При этом выраженный диастаз третьей степени заметен даже в положении стоя.
В некоторых случаях исследование ширины белой линии усложняется лишней массой тела. Таких пациентов доктор направляет на ультразвуковое исследование. Эта процедура также назначается при наличии подозрения на развитие осложнений: грыжевых выпячиваний, смещения внутренних органов. В редких случаях необходима рентгенография или компьютерная томография.
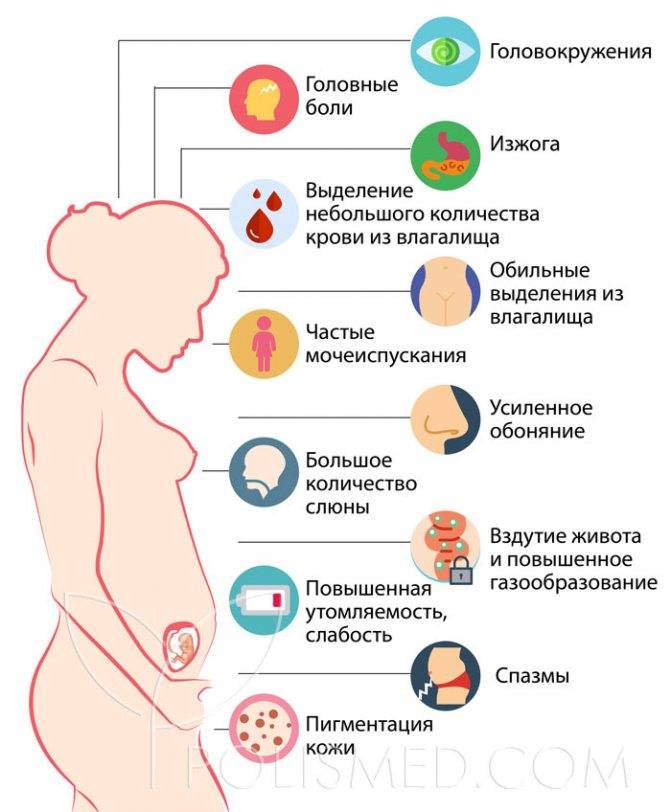
Симптомы второго триместра беременности
В этот период матка активно увеличивается в размерах. Если на 13-й неделе она только начинает выходить из полости малого таза, то к 27-й занимает до 70 % брюшной полости. Это и становится одной из самых частых причин дискомфорта будущей мамы: ее органы не привыкли к такому соседству.
Во многом самочувствие женщины во втором триместре зависит от образа жизни. Правильное сбалансированное питание позволяет избежать проблем с желудочно-кишечным трактом. И хотя органы ЖКТ начинают сдвигаться под воздействием увеличенной матки, ее размеры недостаточно велики для того, чтобы вызывать запоры, тошноту и диарею.
Постепенно уменьшается влияние прогестерона: проходит заложенность носа, становятся реже позывы к мочеиспусканию. Дело в том, что гормональный фон стабилизируется, плод и матка еще не достигли таких размеров, чтобы вызывать сдавление, а значит, количество мочеиспусканий должно прийти в норму. Если частые позывы в туалет сохраняются во втором триместре, следует пройти обследование и исключить воспаление мочевого пузыря – цистит.
С 13-й недели увеличивается объем циркулирующей крови в организме женщины. В этот период очень высок риск анемии, поэтому самое время поддержать уровень железа в организме, например, при помощи комплекса Прегнотон Мама.
Нарастающий объем жидкости провоцирует снижение артериального давления. К концу 27-й недели организм адаптируется, цифры на тонометре возвращаются к привычным значениям.
Рост матки может спровоцировать появление незначительных болевых ощущений в области поясницы и нижней части живота. Это связано с натяжением связок, которые поддерживают матку. Увеличение молочных желез может вызывать незначительный дискомфорт в грудном отделе позвоночника. Ближе к середине триместра у женщины смещается центр тяжести, поэтому может теряться координация в движениях, особенно при подъеме и спуске по лестнице, при наклонах.
Как правило, сон становится более беспокойным. Ведь теперь нужно спать на боку. Решить проблему помогают подушки для беременных.
Что нужно знать в третьем триместре беременности?
Как видим, III триместр сопряжен не только с приятными волнениями в ожидании встречи с ребенком, но и с высоким риском осложнений. Поэтому в это время будущая мама должна беречь себя, максимально внимательно относиться к состоянию здоровья.
Питайтесь часто маленькими порциями.
Это поможет избежать одышки. Предпочтение отдавайте фруктам и овощам, белковой пище. Избегайте фастфуда, жирных, острых, сладких блюд.
Принимайте специализированные витаминно-минеральные комплексы для будущих мам.
Они позволят организму получать в достаточном количестве витамины и минералы, потребность в которых увеличивается во время вынашивания ребенка в несколько раз. Например, хорошо зарекомендовал себя комплекс Прегнотон Мама (подробнее о продукте можно узнать здесь). Он содержит необходимые женщине и ребенку полезные вещества. Так, липосомное железо, которое легко усваивается организмом, уменьшает вероятность преждевременных родов и развития послеродовых материнских инфекций. Омега-3 нужна для роста плода, формирования иммунитета, развития мозга. Фолиевая кислота на 50–70 % снижает риск развития осложнений, в том числе преэклампсии. Магний, биотин и селен помогают будущей маме справиться с тревожностью и нервозностью.
Часто гуляйте, для прогулки выбирайте места вдали от дорог.
Умеренная активность во время прогулки на свежем воздухе усиливает кровоток, что способствует активному кровоснабжению плода.
Выполняйте специальные упражнения.
Они помогут избавиться от тяжести в ногах, боли в пояснице. Комплекс упражнений нужно подбирать вместе с врачом с учетом состояния здоровья женщины. Нельзя делать упражнения, которые предполагают поднятие тяжестей, прыжки, толчки или другие резкие движения.
Носите бандаж.
Он обеспечит поддержку животу и сделает ваши движения свободнее.
Исключите перегрев.
До родов придется отказаться от посещения бани и сауны.
Кроме того, не забывайте регулярно наблюдаться у врача. После 28 недель женщина должна посещать гинеколога раз в две недели (при нормальном протекании беременности), а с 36 недель – еженедельно.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
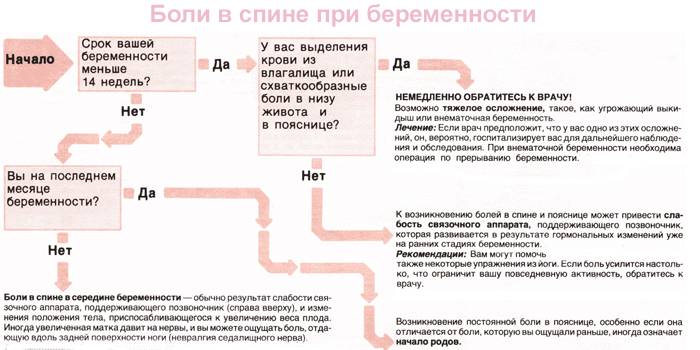
Боли в пояснице при беременности: причины и лечение
Если женщина сомневается, что изменение самочувствия имеет физиологический характер или поясничные болевые ощущения становятся резкими и интенсивными, то она обязательно должна показаться акушеру-гинекологу, который наблюдает ее беременность.
Боль в спине во время беременности наблюдается у половины женщин. Обычно дискомфортные ощущения связаны с повышением нагрузки на позвоночный столб и растяжением абдоминальных мышц. Чаще всего такая боль появляется ближе к концу II триместра и уменьшить ее до родов никак не удается. Боль в пояснице на ранних сроках беременности также может возникать. В каждом триместре будущие мамы сталкиваются с этим симптомом по разным причинам.
На ранних сроках
Болит поясница при беременности на ранних сроках чаще всего по физиологическим причинам:
- Уже во время первых недель вынашивания ребенка тело женщины постепенно готовится к тому, что плод будет постоянно увеличиваться. Поясничный отдел позвоночника претерпевает изменения, поскольку совсем скоро вся нагрузка будет идти именно на него.
- Спустя 1,5 месяца с момента оплодотворения изменения затрагивают крестцовый отдел. Со временем он становится более эластичным, чтобы женщина не испытывала сильного дискомфорта от давления массы ребенка на позвоночник. На этом этапе боли обычно появляются периодически и не сильно сказываются на общем самочувствии беременной.
- Поясница особенно напряжена, поскольку матка растет и изменяет свое расположение.
- Ближе к концу первого триместра поясничные боли связываются с динамичным ростом плода. На этом этапе женщина еще не успевает привыкнуть к тяжести живота, поэтому при ходьбе для удобства сильно прогибает позвоночник.
- На 12 неделе связки начинают интенсивно растягиваться под давлением ребенка. Женщина может испытывать сильный дискомфорт, но чаще повода для беспокойства нет, поскольку все происходит в физиологических рамках.
У некоторых женщин тянет поясницу на раннем сроке беременности вскоре после оплодотворения. После зачатия эмбрион преодолевает путь из маточных труб в матку за 4-5 дней. Затем он имплантируется в эндометрий (слизистую оболочку). Во время внедрения эмбриона в слизистую матки ее покров частично разрушается, что вызывает тянущую боль. После успешной имплантации яйцеклетки неприятное ощущение проходит само по себе. Наряду с тошнотой и небольшими кровянистыми выделениями, можно рассматривать боль в пояснице как признак беременности.
На поздних сроках
Болит спина при беременности во втором триместре по таким причинам:
- смещение центра тяжести;
- увеличение массы тела;
- действие гормона релаксина на связки и ткани;
- гормональные изменения;
- возрастающая нагрузка на определенные группы мышц;
- обострение хронических заболеваний (опорно-двигательного аппарата, мочеполовой системы);
- патологии, которые имели место еще до начала вынашивания ребенка (дегенеративные заболевания хребта).
В третьем триместре болит спина при беременности чаще всего из-за того, что женщина динамично набирает вес. Вместе с этим повышается нагрузка на позвоночник, усиливаются деформации поясничного отдела. Гормоны, со своей стороны, подготавливают таз к родам, размягчая соединительные связки. Место соединения костей таза с позвоночником становится подвижным, а от этого еще сильнее болит поясница при беременности в третьем триместре.
Если у женщины тянет поясницу в период 37-40 недель, то еще это может быть связано с такими причинами:
- Перед родами головка ребенка опускается и давит на область крестца, вызывая поясничные боли.
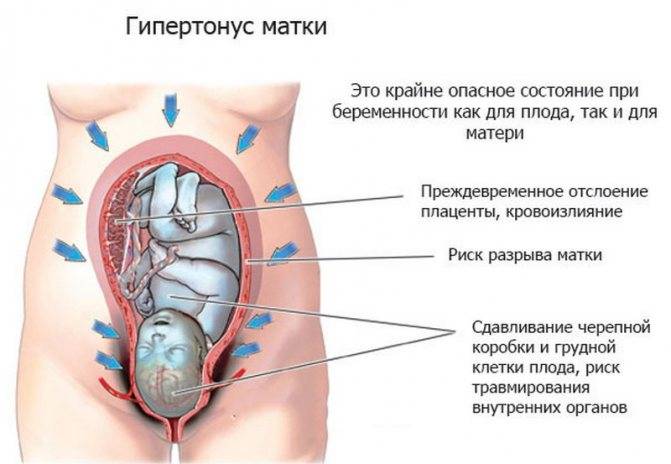
- Отслойка плаценты. Если наряду с поясничными болями у беременной появляются кровавые выделения, а также имеется маточный тонус, то откладывать визит к врачу нельзя. Лучше сразу же поехать в отделение патологии беременности. Слишком раннее отделение плаценты от стенки матки чревато тяжелыми последствиями и для мамы, и для малыша.
- Схватки Брэкстона-Хикса. Перед предстоящими родами организм тренируется с помощью ложных схваток. У них нет четкого ритма, они могут отдавать в поясничный отдел.
- Начало родового процесса. Если наряду с поясничными спазмами отходит слизистая пробка, подтекают околоплодные воды, а также болит нижняя часть живота через равные промежутки времени, то, скорее всего, близок процесс родоразрешения. Его следует ожидать уже с 38 недели.
Перед родами ноющие боли в пояснице – не редкость, они имеют чаще всего физиологическое объяснение, но также могут указывать на серьезные хронические заболевания, обострившиеся с наступлением беременности.
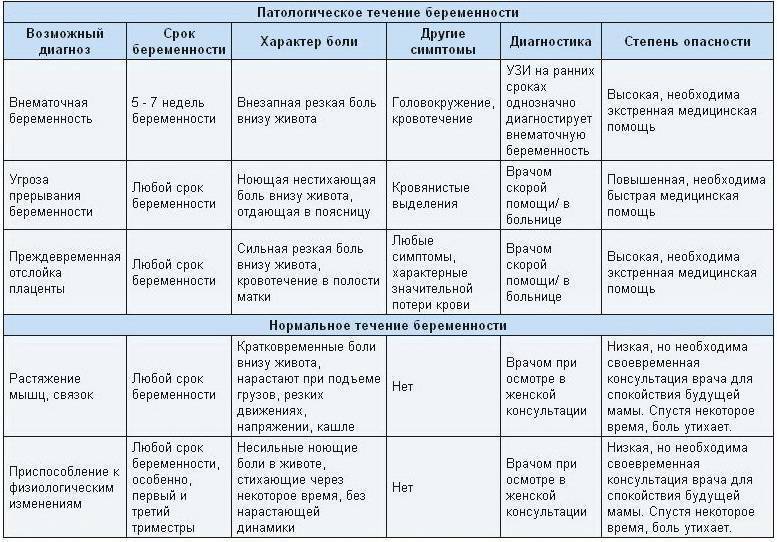
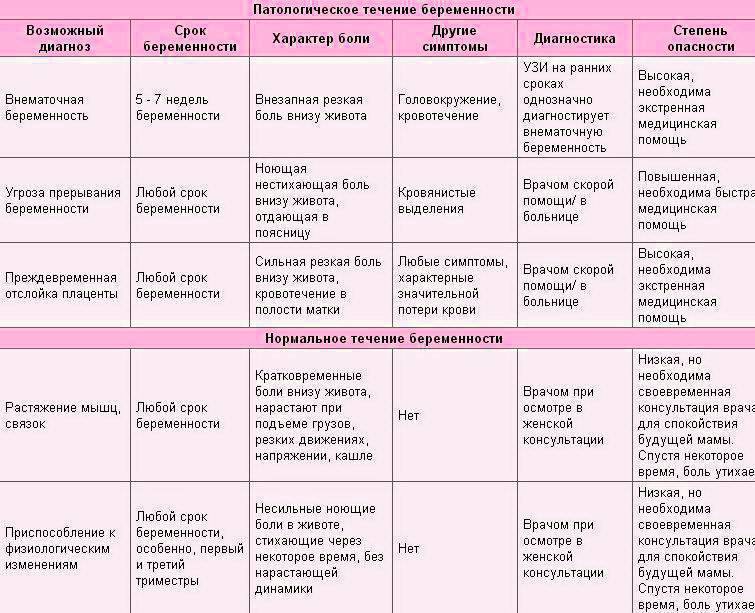
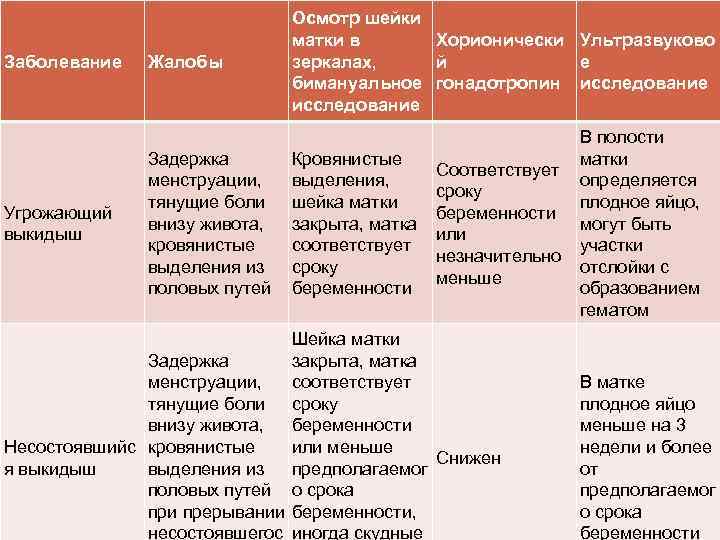
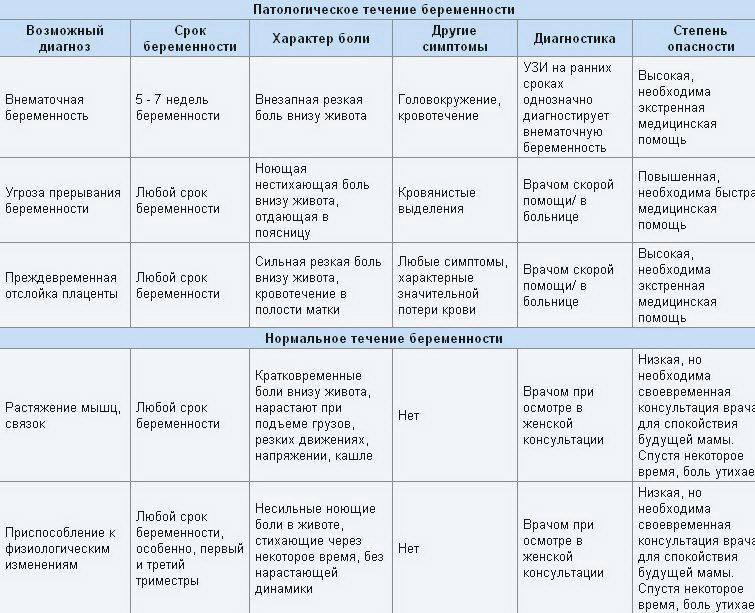
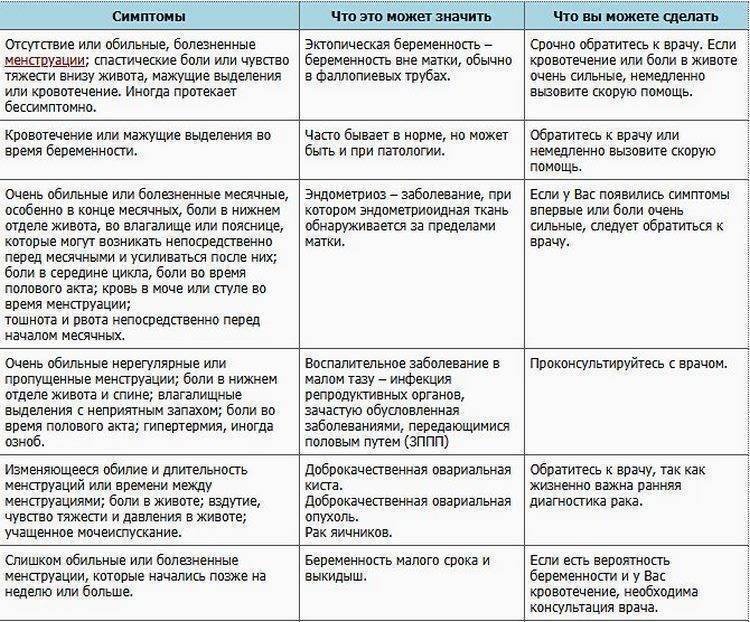
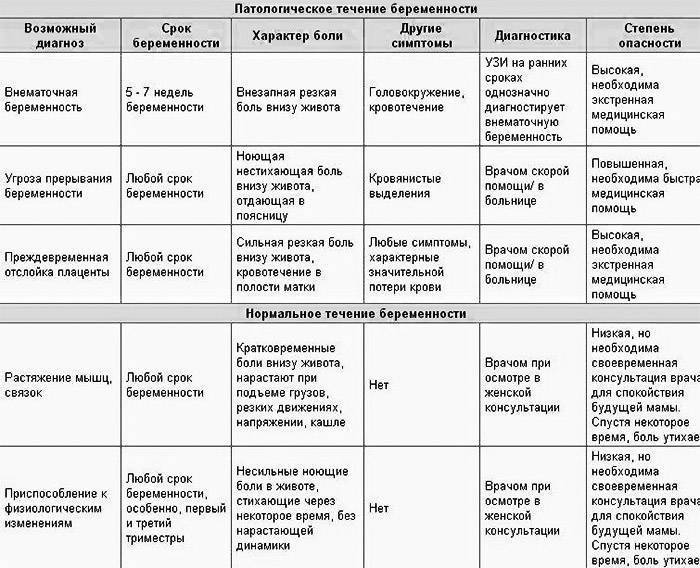
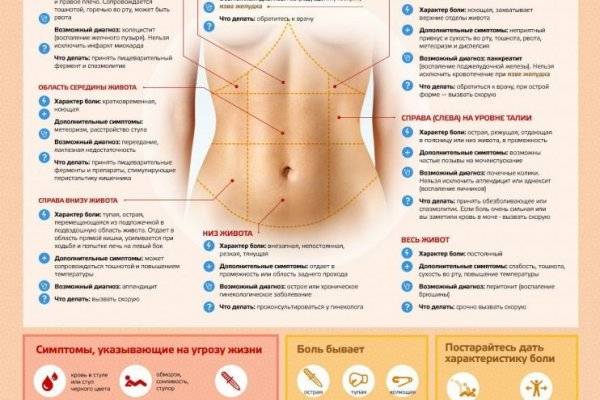
Возможные причины патологических болей
Тянущие боли внизу живота при беременности могут вызвать не только ИППП, хронические заболевания органов малого таза, сосудистой системы, но и, так называемые, акушерские патологии.
Рассмотрим, почему они возникают, и как распознать состояние, опасное для здоровья ребёнка и матери:
| Причина боли | Срок беременности | Симптомы |
|---|---|---|
| Внематочная (эктопическая) беременность | Более 4 недель | Односторонняя тянущая боль в животе, вагинальное кровотечение, «ноет» поясница. |
| Угроза выкидыша | На любом сроке | Непрекращающиеся боли внизу живота, плохое самочувствие, периодические «схватки». |
| Замершая беременность | 3-4, 8-11, 16-18 недели | Отсутствие шевеления плода, болит и «тянет» нижнюю часть живота. Иногда симптоматика полностью отсутствует. |
| Отслойка плаценты | На любом сроке | Резкие схваткоподобные боли, кровотечение, головокружение. |
Любая из акушерских патологий опасна не только для жизнеспособности плода, но и для здоровья матери. Если при внематочной беременности сохранение плода невозможно, то в остальных случаях при своевременном обращении к врачу есть возможность стабилизировать состояние будущей мамы и ребёнка.
Когда делать первое УЗИ при беременности?
УЗИ – это плановая, обязательная диагностическая процедура, назначаемая каждой беременной женщине. В среднем УЗИ проводится три раза за весь период вынашивания ребёнка, хотя в ряде случаев (при наличии показаний) число таких обследований может быть и увеличено. Первое УЗИ при беременности (во сколько недель делается, что показывает, будет описано ниже) проводится в 1-м триместре и играет очень важную роль в диагностике ранних пороков развития плода, оценке рисков невынашивания беременности.
Для чего необходимо первое УЗИ?
УЗИ скрининг 1 триместра имеет следующие цели:
установление/опровержение факта беременности;
установление/исключение многоплодной беременности;
определение вида беременности – маточная/внематочная;
определение биометрических размеров плода, сравнение их с нормативными значениями;
оценка прошедшего процесса закладки основных внутренних органов (большее внимание уделяют сердцу);
оценка структуры сформировавшихся внутренних органов. Кроме этого, УЗИ скрининг 1-го триместра позволяет выявить первые маркеры наличия у плода генетической или хромосомной патологии
Для дальнейшего подтверждения (либо исключения) пороков развития наблюдающий врач назначает беременной женщине дополнительные обследования
Кроме этого, УЗИ скрининг 1-го триместра позволяет выявить первые маркеры наличия у плода генетической или хромосомной патологии. Для дальнейшего подтверждения (либо исключения) пороков развития наблюдающий врач назначает беременной женщине дополнительные обследования.
Время первого УЗИ
При нормально протекающей беременности рекомендовано проходить первый УЗИ скрининг на 11-13-й неделе 1-го триместра. Но при возникновении потребности в получении дополнительной информации о развитии эмбриона, его прикреплении первичное ультразвуковое исследование может быть перенесено на более раннее время. К примеру, беременной женщине, перенёсшей ранее кесарево сечение, рекомендуют пройти первый УЗИ скрининг на 4-5-й неделе гестации. Это необходимо для того, чтобы точно определить место прикрепления хориона (будущая плацента), понять, насколько близко он прикрепился к рубцу на матке. Такая информация поможет понять, возможно ли сохранение беременности, есть ли риски невынашивания или в сложившейся ситуации лучше будет прервать беременность.
Причины появления диастаза мышц живота
Главная причина расхождения — это чрезмерно высокое давление, которое возникает в брюшной полости. При этом предпосылки повышенного внутрибрюшного имеют разную природу. К ним относят:
- Потерю эластичности мышц в результате быстрого похудения.
- Чрезмерные физические нагрузки.
- Дисплазию — неправильное развитие тканей и органов. Помимо диастаза сопровождается многими дополнительными проявлениями: грыжей, варикозом, геморроем и др.
- Беременность. В результате смены гормонального фона сокращается выработка коллагена, ткани теряют упругость, становятся рыхлыми. Одновременно с этим увеличенная в размерах матка существенно повышает давление на ослабленные мышечные структуры и белую линию.
В 60 % случаев диастаз у женщин связан с беременностью. Патология начинает развиваться в середине второго триместра. Именно в этом время мышцы растягиваются под действием нарастающего брюшного давления. В норме после родов матка восстанавливает прежний размер, а ширина белой линии возвращается в нормальное значение до 2 см.
Однако во многих случаях процесс восстановления осложняется сопутствующими факторами, которые мешают тканям вернуться в прежнее положение. К таким факторам относят:
- зрелый возраст роженицы;
- лишний вес до и во время беременности;
- слишком крупный плод;
- количество предыдущих беременностей и родов;
- тип беременности (один плод или несколько);
- осложнения во время вынашивания плода;
- слишком быстрый возврат к активным физическим нагрузкам после родов.
Диастаз может возникать и у детей, особенно у недоношенных. Ключевая предпосылка к развитию патологии — несостоятельность мускулатуры, сухожилий ребенка. При этом чаще всего дефект устраняется самостоятельно в течение первого года жизни малыша. В этот период времени мышцы обретают тонус, связки становятся крепкими. Риск сохранения расхождения есть только у детей с синдромом Дауна.
Всего лишь в 1,5 % случаев диастаз диагностируют у мужчин. Основные предпосылки такие же, как у женщин: ожирение, дисплазия, резкая потеря веса. Также мужчины чаще чрезмерно увлекаются силовыми нагрузками, которые вызывают не только грыжи и варикоз, но и провоцируют формирование диастаза.
Что предпринять, если болит внизу живота при беременности?
Выяснить причину дискомфорта может только врач. В клинике «Поликлиника+1» есть опытные гинекологи с большим опытом работы. Они осмотрят вас, выяснят жалобы, направят на анализы, а при необходимости — на консультацию к узкопрофильному специалисту. По результатам обследования будет составлена щадящая, но эффективная схема лечения.
Если причина боли физиологическая, мы дадим рекомендации по нормализации образа жизни и питания, назначим симптоматическую терапию. В любом случае вы избавитесь от страхов по поводу того, что при беременности тянет низ живота.
Статья проверена на соответствие медицинским стандартам ведущим специалистом клиники “Поликлиника+1”, дерматовенерологом, урологом, микологом
Малашенко Владимиром Александровичем
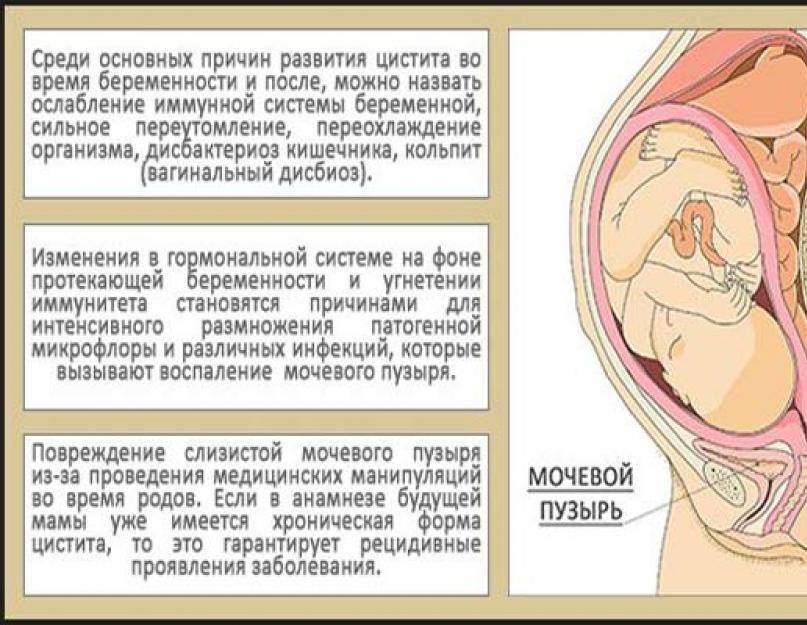
Мамино здоровье — под угрозой!
В организме будущей мамы происходят изменения, направленные на вынашивание беременности. Одновременно создаются предпосылки для развития заболеваний органов брюшной полости.
Что меняется?
Под воздействием гормонов снижается двигательная активность кишечника, протоков желчного пузыря и поджелудочной железы. Содержимое этих органов застаивается.
Несколько подавлена работа иммунной системы — необходимое условие для вынашивания беременности, чтобы мамин организм не отторгал плод.
Застой и сниженный иммунитет способствуют развитию воспаления и размножению условно-патогенных микроорганизмов (постоянно живут в нашем организме, не нанося вреда в обычных условиях).
Где таится опасность?
Вместе с внутренними органами смещается и большой сальник, призванный ограничивать воспаление в брюшной полости. Возникший воспалительный процесс может быстро распространиться на близлежащие органы. Развивается перитонит/воспаление брюшины — тонкой пленки, покрывающей все внутренние органы и стенки брюшной полости.
При смещении внутренних органов месторасположение болей может меняться по сравнению с типичными проявлениями заболеваний.
 |
Из-за нехватки времени у докторов, либо в силу каких-то других причин определенные моменты все же остаются не до конца выясненными. Постараемся осветить некоторые вопросы, ответы на которые вас могут интересовать. |
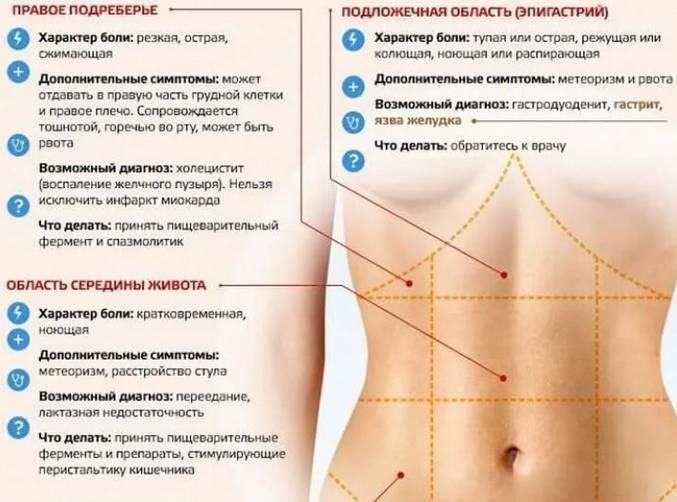
Острый аппендицит — воспаление червеобразного отростка
Аппендикс находится в правой нижней части живота, но с увеличением срока беременности он постепенно смещается в верхние отделы живота.
Заболевание начинается с внезапной и резкой боли в животе, но затем боль становится ноющей и перемещается туда, где находится аппендикс. В положении на правом боку боль усиливается — вследствие давления беременной матки на воспаленный червеобразный отросток.
Часто боль сопровождается тошнотой и рвотой, повышением температуры тела.
При неоказании своевременной медицинской помощи развивается перитонит: температура тела нарастает, боль в животе усиливается, рвота не приносит облечения.
Холецистит — воспаление желчного пузыря
Характерны боли и чувство тяжести справа под ребром. При шевелениях плода боли могут усиливаться.
Часто возникает горечь во рту, изжога, тошнота и/или рвота, отрыжка воздухом, вздутие живота.
При остром холецистите (приступе) боли схваткообразные. Приступ может быть спровоцирован тряской во время езды или погрешностями в питании (употребление жирной, жареной и/или жирной пищи).
При хроническом холецистите боли тупые и ноющие, периодически усиливающиеся и утихающие.
Панкреатит — воспаление поджелудочной железы
Боль располагается в верхней части живота (подложечной области, правом или левом подреберье). Может быть опоясывающей, охватывая не только живот, но область спины. Нередко сопровождается тошнотой/рвотой, нарушением стула (чаще поносом).
Острый панкреатит: боль сильная, резкая схваткообразная или пульсирующая.
Хронический панкреатит: боль ноющая, усиливающаяся при погрешностях в питании.
Цистит — воспаление мочевого пузыря
Острый цистит
Боль режущая, сочетающаяся с учащенным мочеиспусканием и выделением мочи небольшими порциями. Часто возникают ложные позывы на мочеиспускание.
Хронический цистит
Боль тянущая, усиливающаяся при наполнении мочевого пузыря и достигающая наибольшей интенсивности в конце мочеиспускания. Характерна тяжесть внизу живота — прямо над лобком.
 |
Вместе с радостным ожиданием немало беспокойства будущей маме может принести неожиданное появление кровянистых выделений из влагалища. И тогда она, не на шутку встревожившись, задает себе вопросы: не опасно ли кровотечение, бежать к доктору на прием или сразу вызвать скорую помощь? |
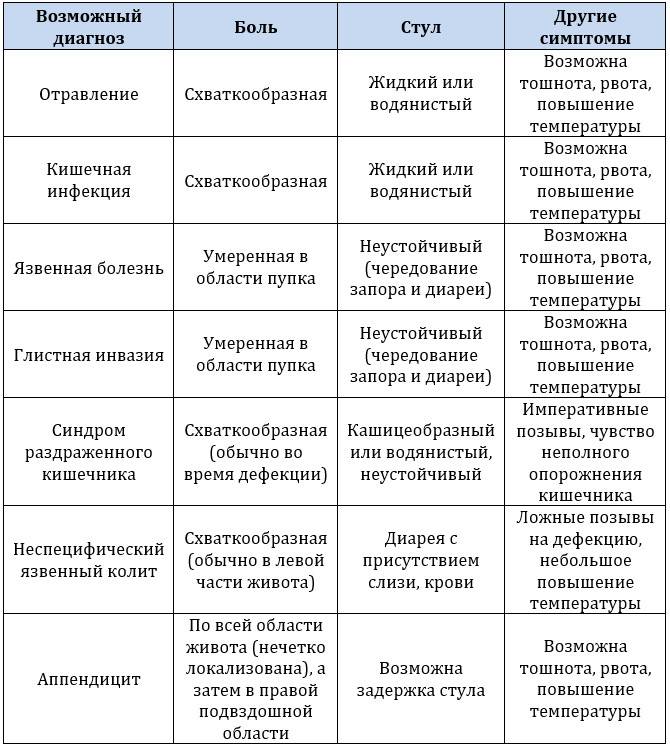
Пищевые отравления
Вызываются болезнетворными микроорганизмами, попадающими в организм с некачественной пищей, загрязнённой водой или через грязные руки.
Появляются тянущие или схваткообразные боли в животе, обычно располагающиеся вокруг пупка. Нередко они сопровождаются жидким стулом, тошнотой/рвотой, повышением температуры тела.
Что делать?
При любых болях в животе всегда обращаться к врачу!
Для диагностики заболеваний выполняется УЗИ внутренних органов, общие анализы крови и мочи, а также другие исследования в зависимости от беспокоящих симптомов.
Опасные ситуации с болями в животе во время беременности встречаются нечасто, но почти все они несут угрозу для мамы и малыша. Чтобы избежать беды, своевременно обращайтесь к докторам. Даже если тревога окажется ложной, дополнительная консультация не помешает. Лучше перебдеть, чем недобдеть.
педиатр, врач-ординатор детского отделения