Причины лактостаза
Лактостаз развивается у кормящих женщн. Есть несколько факторов, которые могут спровоцировать закупорку протоков или увеличение объема вырабатываемого молока. К ним относят следующие:
-
резкий отказ от грудного вскармливания: без согласования с врачом и медикаментозной коррекции;
-
нерегулярные кормления грудью;
-
редкое или неправильное прикладывание младенца к груди;
-
тесное белье: по этой же причине не рекомендуют перевязываться при отказе от вскармливания;
-
большой размер молочных желез;
-
травмы груди;
-
сон на животе;
-
переохлаждение;
-
стресс;
-
физические, психологические перегрузки.
При кормлении ребенка важно следить за тем, как опорожняется молочная железа. Также необходимо наблюдать за тем, чтобы участки груди не были сдавлены
Появление шишек, уплотнений — повод срочно обратиться к врачу.
Лечение
Фото: mama.md
Для улучшения оттока молока из молочных желез следует уточнить причины и предрасполагающие факторы заболевания, которые следует по возможности устранить. Согревание совместно с массажем груди благоприятно влияет на протоки, расширяя их и выводя лишнее количество молока.
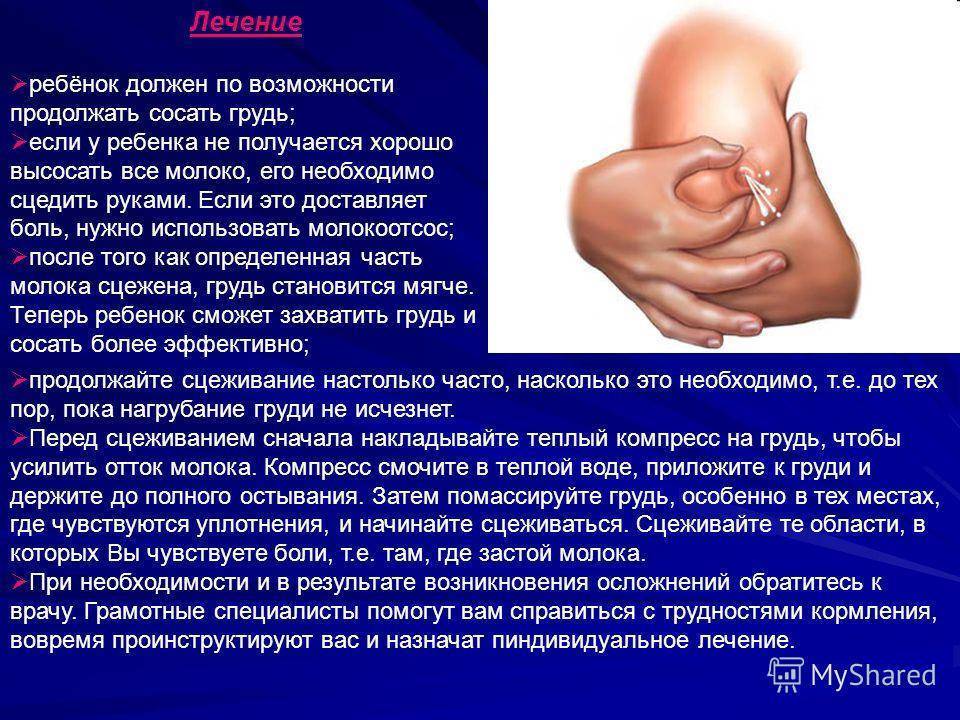
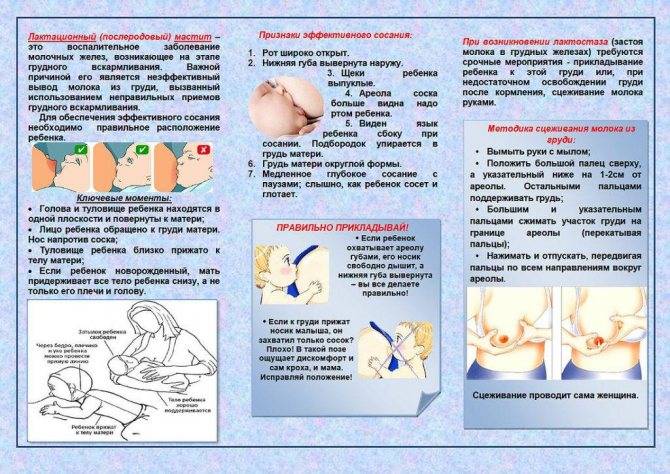
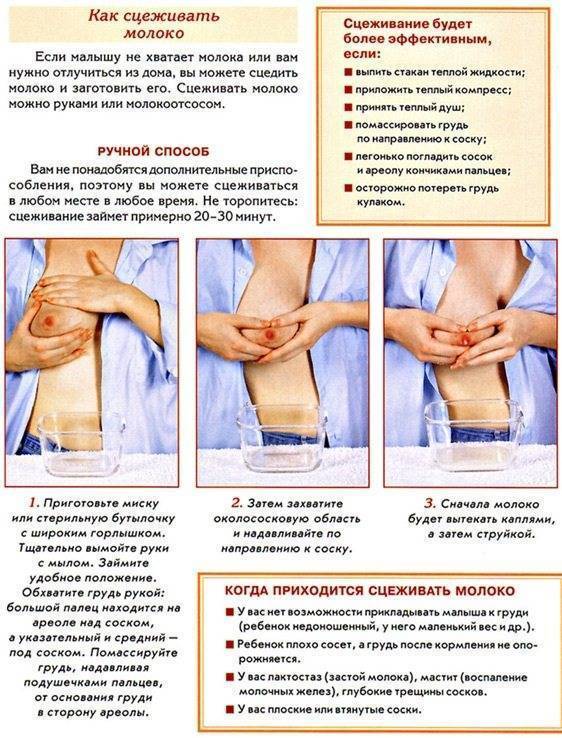
Необходимо провести оценку техники грудного вскармливания, которая позволит повысить эффективность выведения грудного молока и уменьшить риск повреждения сосков. Исправление неправильной техники кормления являются базовым в лечении данной патологии. Прикладывание ребенка к груди следует осуществлять многократно (но не чаще 1 раза в два часа). Кормление малыша должно происходит в удобном для него положении. Длительность нахождения ребенка у груди матери не следует ограничивать. После того, как малыш поел, остаток грудного молока следует сцедить. Молочная железа должна быть по возможности максимально опустошена от излишков молока.
Несмотря на болезненность в груди, нужно продолжать кормление, сцеживание и массаж молочной железы до тех пор, пока симптоматика не исчезнет, но пытаться сцедить все грудное молоко не следует , так как это вызовет еще больший его приток.
Массаж груди немаловажен для лечения лактостаза. Он выполняется круговыми движениями от основания молочной железы к соску. Долька, в которой локализуется застой, хорошо прощупывается и отличается от окружающей ткани своей структурой. Эту дольку с лактостазом нужно массировать и сцеживать в первую очередь, бережно и аккуратно, что бы ни травмировать протоки молочной железы. Для облегчения оттока грудного молока и уменьшения болезненность, сцеживание можно проводить под теплым душем, но ни в коем случае не горячим.
Если после кормления и сцеживания боль не проходит, а возможно даже усиливается, температура тела остается повышенной, возникает гиперемия груди, следует полагать, что присоединилась инфекция, и развился мастит (воспаление молочной железы), который требует немедленного обращения к врачу.
Какого цвета молозиво у беременных, свойства незрелого молока
Спешим вас успокоить, выделение молозива во время беременности — абсолютно нормальное явление точно так же, как и его отсутствие. Обычно оно начинает вырабатываться уже во втором триместре беременности, даже если и не вытекает. Грудь начинает подготовку к предстоящему вскармливанию новорожденного. Вначале молозиво густое, желтое и липкое, а ближе к родам становится более жидким и прозрачным.
Еще раз хотим отметить, что если у вас не выделяется молозиво вплоть до самих родов — это так же нормально. Выделение молозива до родоразрешения вовсе не обязательно, это один из вариантов нормально протекающей беременности. И если у вас оно не выделяется, не думайте, что ваша грудь «немолочная» и что у вас будет мало молока – это не связано одно с другим.
Бывают также случаи, когда молозиво выделяется еще на ранних сроках беременности. В таком случае это может быть одним из ее признаков наряду с увеличением груди и набуханием молочных желез.
Чаще всего молозиво во время беременности может выделяться во время массажа, сексуальной стимуляции груди, в результате перенесенного стресса, в условиях сильно повышенной температуры воздуха, из-за чего протоки расширяются.
Поскольку женщин подстерегают различные неприятные болезни, нередко у будущих мам возникает вопрос, как выглядит молозиво, и можно ли его спутать с опасными выделениями.
Основные функции:
- Поставляет в организм ребенка протеин и антитела, которые поддерживают иммунитет малыша в первые полгода жизни.
- Создает здоровую микрофлору в кишечнике, способствует лучшему усвоению молока, нормализует процесс дефекации, препятствует размножению патогенных микробов в пищеварительной системе.
- Ускоряет процесс выведения мекония, если первородный кал не выйдет, ЖКТ малыша не сможет функционировать нормально.
- Связывает излишки билирубина, что снижает риск развития желтухи новорожденных.
- Обеспечивает малыша всеми нужными минералами и витаминами, которые требуются организму для нормального роста и развития.
- Поставляет в кровь антиоксиданты, что позволяет органам дыхания быстрее адаптироваться к окружающей среде.
- Снижает риск появления колик.
Иногда выделяется молозиво розового цвета, или с небольшими примесями крови, то также не повод для паники, если нет других настораживающих симптомов. На фоне сильного расширения протоков иногда разрываются капилляры, что и становится причиной появления крови в незрелом молоке.
Независимо от того, на каком сроке беременности выделяется желтое молозиво, оно выполняет ряд функций:
- Насыщение ребенка белками. Иммунитет у малыша начинает работать с 6 месяцев. До этого из питательной жидкости он получает клетки, участвующие в защите от патологических микроорганизмов.
- Заселение полезной микрофлорой кишечника. Благодаря этому молоко усваивается, нормализуется процесс дефекации, патологические микроорганизмы перестают размножаться.
- Ускорение выведения первородного кала – мекония. Это очень важная функция, которую выполняет молозиво у беременных. Без этого ЖКТ малыша не сможет правильно работать.
- Препятствие развитию желтухи, вследствие связывания лишнего билирубина в кишечнике и крови.
- Обогащение витаминами и минералами.
- Насыщение антиоксидантами.
Лечение вывиха нижней челюсти
Для решения проблемы вывиха нижней челюсти следует выполнить вправление челюсти на место. Этим должен заниматься исключительно врач ортопед-травматолог или стоматолог-ортопед. Самостоятельное вправление костей после случившегося вывиха чревато осложнениями – не пытайтесь повторить то же самое дома, обратитесь к профессионалу.
Процедура вправления челюсти пациента состоит из 5 основных шагов:
Шаг №1 – человек ложится на твердую поверхность, занимает удобное положение;
Шаг №2 – врач располагает большие пальцы своих рук на жевательных зубах нижней челюсти, остальные пальцы как бы обхватывают нижнюю часть лица;
Шаг №3 – специалист делает движения, двигая челюсть назад и книзу, но подбородок при этом слегка приподнимает;
Шаг №4 – врач должен убедиться, что суставная головка сошла по задней части бугорка ВНЧС и вернулась на исходную позицию;
Шаг №5 – врачу нужно успеть убрать пальцы с зубов, чтобы человек их автоматически не прикусил, закрывая челюсть.
Вправление челюсти после вывиха занимает несколько минут, но должно выполняться крайне аккуратно.
Если у человека давно произошёл вывих челюсти и он по каким-то причинам не обращался к врачу, кости сместились, ему назначается хирургическая операция под местной или общей анестезией.
При сложных вывихах человеку рекомендована восстановительная операция, при которой искусственного увеличивается высота суставного бугорка, а суставная капсула при этом уменьшается. Таким образом, достигается оптимальный баланс элементов связующего аппарата, и челюсть не смещается.
В качестве восстановления после вправления челюсти или операции по устранению вывиха пациенту рекомендовано ношение специальных ортодонтических конструкций.
Грудное вскармливание – это не только приятная обязанность молодой мамы, но и риск возникновения неприятного состояния – лактостаза.
Чем он опасен и как его избежать, рассказывает врач-маммолог, онколог клиники «Семейная» Евгений Викторович Самоходский.
Лактостаз – это застой молока в одной или нескольких зонах молочной железы у кормящей женщины. Возникает он, как правило, на начальном этапе кормления и чаще беспокоит женщин, у которых грудное вскармливание проходит впервые.
Как правило, лактостаз возникает при слишком активной выработке молока. Повышение количества молока происходит обычно спустя 3-4 дня после родов. Новорожденный ребенок в это время еще не съедает много, и молоко застаивается в протоках молочной железы. У первородящих и впервые кормящих женщин эти протоки более тонкие и развиты слабо, поэтому движение молока по ним легче может нарушиться. Отсюда и возникает лактостаз.
Признаки лактостаза
- Уплотнение ткани молочной железы, ощущение ее распирания изнутри (обычно оно проходит после кормления).
- Болезненные ощущения, особенно во время прощупывания.
- Может проявиться отечность.
- На воспаленной груди проявляется венозный рисунок.
- Иногда немного повышается температура тела.
Причины возникновения лактостаза
- Слишком узкие протоки молочной железы и при этом сильная выработка молока.
- Сдавливание груди неправильно подобранным бельем.
- Ранний отказ от кормления грудью или слишком редкое кормление.
- Неправильное прикладывание к груди.
- Неправильное (слишком активное) сцеживание молока.
- Травмы, ушибы груди.
- Переохлаждение груди.
- Стрессы, чрезмерная физическая нагрузка.
- Сон на животе (от этого грудь сдавливается).
Лечение и профилактика
В случае, если вы уже столкнулись с лактостазом, приступать к его лечению необходимо как можно раньше. При застое молока в течение нескольких дней повышается риск развития мастита. Дело в том, что в застоявшемся молоке через несколько дней начинается брожение. Это вызывает воспаление, а также способствует активному размножению бактерий. По мере увеличения их числа воспалительный процесс усиливается, может возникнуть нагноение. При тяжелой степени мастита помочь может только хирургическое лечение.
Правила лечения и профилактики лактостаза не так сложны:
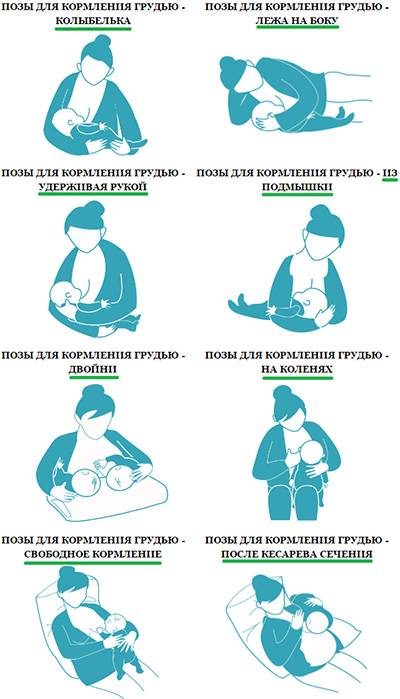
- Кормите малыша по каждому требованию и до того момента, пока он не наестся. Кормление – главный способ избавиться от лактостаза. Если одна грудь беспокоит вас больше, можно давать ее ребенку чаще. Если вы понимаете, что ему трудно высасывать молоко, можно немного сцедить грудь, и тогда снова приложить малыша к ней. Можно попробовать прикладывать малыша в различных положениях, чтобы опустошить все проблемные протоки.
- В первые дни после родов, когда количество молока увеличивается, постарайтесь ограничить объем выпиваемой жидкости (до 1 л в сутки).
- Регулярно массируйте грудь – легкими круговыми движениями от боковых зон к центру груди. Исследуйте железы на наличие уплотнений.
- Нельзя сцеживать грудь слишком часто – это лишь спровоцирует больший приток молока.
- Улучшить отток молока можно с помощью теплого компресса. При этом нельзя перегревать грудь, а также использовать мази на основе камфары или спирта.
- Не отказывайте себе в отдыхе. Переутомление – важный фактор многих проблем со здоровьем у молодой мамы.
Если уплотнение не спадает в течение 2 дней, а также все это время держится температура, обратитесь к врачу.Не забывайте тщательно следить за состоянием своей груди – причем здоровая молочная железа нуждается в не меньшем уходе, чем та, в которой случился застой. Это существенно снизит риск нового проявления лактостаза.
Запись на прием к врачу маммологу
Для уточнения подробностей, пройдите консультацию квалифицированного специалиста в области маммологии в клинике «Семейная».
Маммология в «Семейной» – эффективное супер современные технологии и методики.
Патогенез
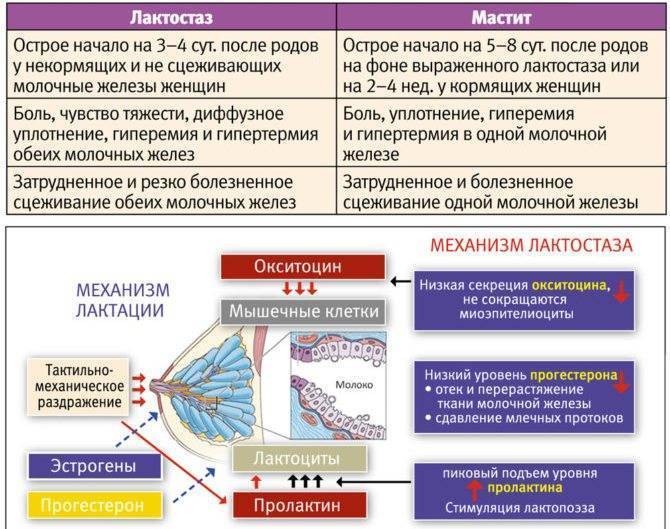
Лактация – это совокупность процессов, обеспечивающих лактационные функции грудной железы. Эти функции формируются со 2 по 10 день после родов. Нормальная лактация зависит от соответствия выработки железой молока способности его накопить и выделить.
В ситуациях, когда функция секреции опережает процесс накопления и выведения молока, развивается первичный лактостаз. Емкостная система еще окончательно не сформирована, а молоко прибывает, в результате грудные железы нагрубают.
Накопительная способность железы регулируется нейрогуморальной системой. По мере наполнения железы молоком тонус эпителиальных клеток, находящихся в стенках протоков снижается и становится возможным значительное накопление молока без увеличения давления.
Симптомы
Фото: attuale.ru
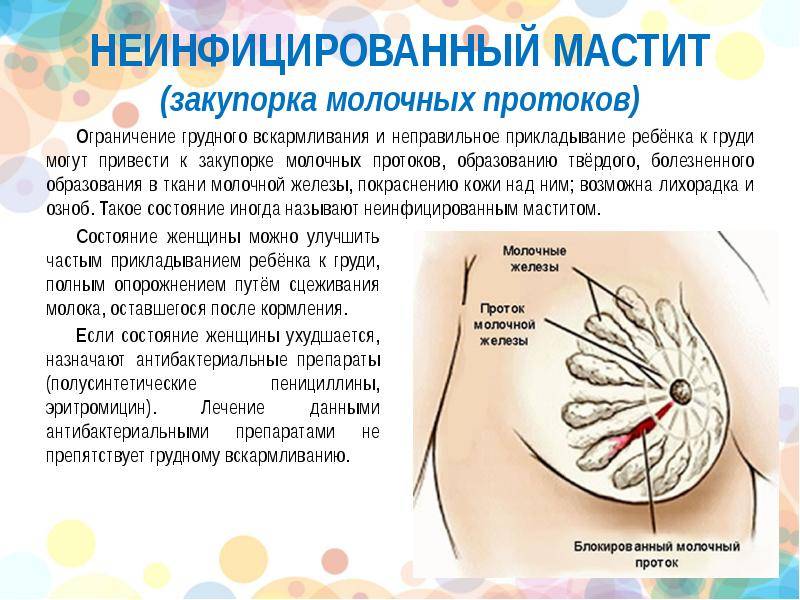
Зачастую лактостаз возникает у кормящих женщин в первые дни после родов, но может возникать и спустя несколько месяцев. Основное проявление данной патологии – болезненное уплотнение в груди, которое нащупывает сама женщина. Нередко, локально над участком уплотнения возникает гиперемия кожи. Так же женщины могут отмечать ощущения тяжести, распирания в области пораженной груди. Общее состояние остается прежним, женщина чувствует себя удовлетворительно. После сцеживания симптомы угасают. При продолжительном застое и игнорировании вышеуказанных симптомов общее состояние кормящей женщины ухудшается. Развивается общее недомогание, вялость, сонливость. Боль в области груди усиливается, возникает чувство жара над пораженной областью. Температура тела может повышаться до субфебрильных и фебрильных цифр (37-39 гр. С). Сцеживание пораженной груди не вызывает никакого облегчения. Эти симптомы свидетельствуют о возможном присоединении инфекции и развитии лактационного мастита.
Первое посещение эндокринолога
При всей опасности и неприятности заболеваний эндокринной системы, хорошая новость состоит в том, что малейший сбой в работе желез внутренней секреции становится заметен сразу.
Поэтому, если вы:
- резко набрали или сбросили вес;
- ощущаете сухость во рту и постоянную жажду, частые позывы к мочеиспусканию, особенно ночью;
- отмечаете нерегулярность менструального цикла и/или климактерические приливы;
- внезапно полысели или, наоборот, вдруг обросли волосами в неожиданных местах;
- покрылись угревой сыпью;
- обнаружили дрожь в пальцах, тремор, спазматическую боль в мышцах, головную боль;
- чувствуете постоянную усталость и слабость;
- заметили увеличение передней части шеи;
- не можете зачать ребенка при регулярной половой жизни, —
необходимо немедленно записаться на прием к врачу-эндокринологу.
В обычной районной поликлинике попасть к этому специалисту можно только по направлению терапевта или гинеколога. Но в нашей клинике консультативный прием доступен для всех желающих.
Особое внимание мы уделяем людям из «группы риска»: пациентам с избыточным весом, наследственной предрасположенностью к сахарному диабету и заболеваниям щитовидной железы, беременным и кормящим женщинам
Почему возникает лактостаз?
Причины застоя молока в груди бывают разными:
- Неправильное кормление грудью. У женщины, впервые ставшей мамой, пока еще нет опыта, а педиатр не всегда подробно объясняет, как правильно кормить ребенка грудью. Короткие и редкие кормления, большие перерывы между ними, неправильное прикладывание малыша к груди могут привести к лактостазу.
- Прекращение грудного вскармливания и переход на искусственные смеси, несмотря на то, что у матери есть молоко. Зачастую это происходит необоснованно, на самом деле есть не так много объективных причин, из-за которых нужно отказываться от грудного вскармливания.
- Ребенку требуется меньше молока, чем производит грудь матери.
- Иногда причиной становятся особенности строения молочных желез: «плоский» сосок, слишком узкие молочные протоки, большой размер, провисание груди.
- Трещины сосков также мешают полноценно кормить ребенка грудью.
- Не все кормящие мамы правильно выбирают нижнее белье. Нельзя носить тесный бюстгальтер, который вы носили до беременности. Он будет сдавливать грудь и нарушать отток молока.
- Возникновению лактостаза способствуют чрезмерные физические нагрузки, переохлаждение, ушибы, травмы груди.
Если знать о перечисленных факторах и исключить их, риск лактостаза сильно снизится.
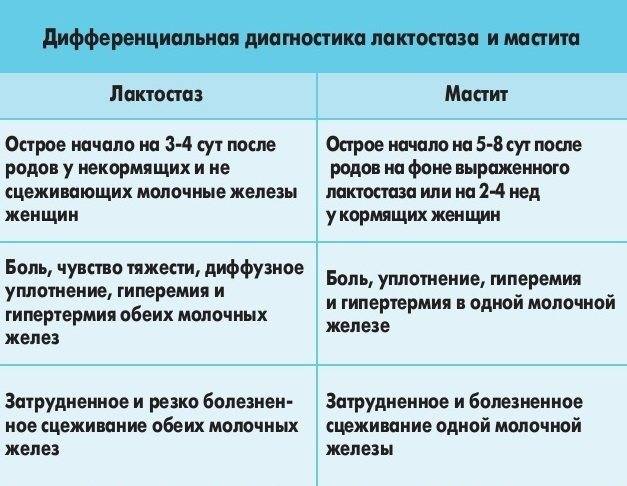
Чем отличается мастит от лактостаза?
В основном сталкивающиеся с лактостазом молодые мамы разделяются на две категории – они либо пугаются имеющимся преобразованиям, путая их с маститом, либо игнорируют дискомфорт и покраснения по принципу “само пройдет”
Лактостаз действительно важно отличать от мастита, это значительно менее опасное состояние, однако все равно требующее пересмотра стратегии кормления малыша
Любой дискомфорт в груди кормящей женщины должен быть поводом для беспокойства, однако не паники. Мастит оказывается закономерным последствием нелеченного лактостаза. Поэтому меры по устранению последнего должны быть незамедлительными. В то же время протекание лактостаза менее болезненное, практически никогда не сопровождается повышением температуры тела. При мастите могут образовываться трещины на сосках. Именно они способствуют распространению инфекционного процесса. Очень часто неинфекционный мастит перетекает в инфекционный – когда инфекция попадает извне, а также обостряются очаги хронических заболеваний или инфекций самых разных локализаций.
Мастит от лактостаза отличается более яркой симптоматикой, ухудшается общее самочувствие. Определить происхождение повышенной температуры тела при изменениях в молочной железе, удостовериться, что именно это причина температуры, можно произведя замеры температуры не только в подмышечной впадине рядом с пораженной грудью, но и в противоположной, локтевых изгибах, паху.
Лактостаз, в отличие от мастита, проходит в считанные дни. Если дискомфорт, боль, уплотнения желез и покраснение кожи не проходит на 2-3 сутки после домашних мероприятий, обращайтесь к врачу. При подозрениях на инфекционный мастит, будет назначена профильная диагностика и медикаментозное лечение.
Отлучение ребенка от груди ни в коем случае не рекомендуется. Наоборот, в случае лактостаза и неинфекционного мастита именно малыш станет панацеей. Кормление грудью необходимо участить, но и откорректировать.