АКУШЕРСКИЕ ОПЕРАЦИИ, УСКОРЯЮЩИЕ РАСКРЫТИЕ ШЕЙКИ МАТКИ
Кожно-головные щипцы (Уилт-Иванова-Гаусса) используются
для подтягивания головки плода к выходу из половых путей при неполном
раскрытии шейки с целью ускорения родов и попытки прижатия головкой
низко расположенной плаценты.
Показанияк
операции: необходимость ускорения родов при мертвом или
нежизнеспособном плоде; попытка головкой мертвого плода прижать
отслаивающуюся низко расположенную плаценту.
Условия: головное
предлежание; соразмерность таза и головки; мертвый плод; раскрытие
шейки не менее чем на 2-3 см; отсутствие кровотечения.
Техника операции. После
обычной обработки наружных половых органов дезинфицирующим раствором
при положении женщины на гинекологическом кресле во влагалище вводят
зеркала и обнажают шейку матки. Если плодный пузырь цел, разрывают его
оболочки и в матку входят двузубчатые пулевые щипцы, которыми
захватывают кожную складку головки. К рукоятке щипцов подвешивают груз
(грелку с водой) весом не более 500 г. Роженицу укладывают на родильную
кровать. Направление тяги должно соответствовать направлению родового
канала. Если головка во входе в таз, то подвешенную грелку можно
разместить между польстерами родильной кровати. После прохождения
головки широкой части полости малого таза бинт с подвешенной грелкой
пропускают через ножной конец кровати. Далее происходят самопроизвольные
роды.
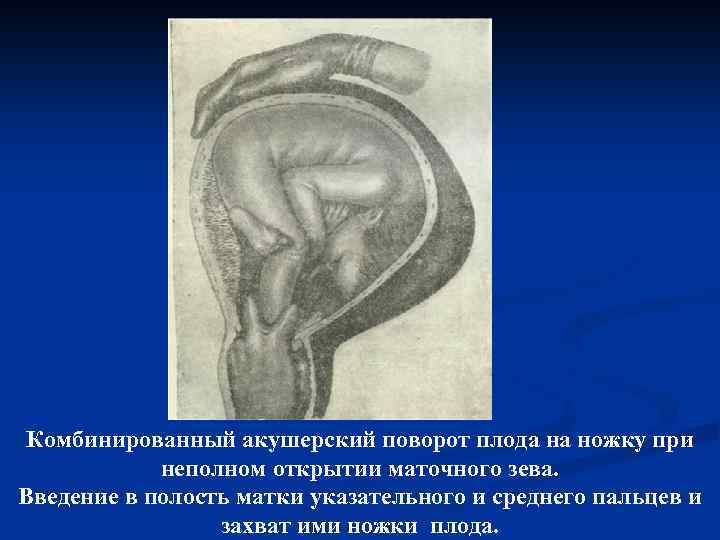
Метрейриз – операция, направленная на
ускорение раскрытия шейки матки введенным за внутренний зев резиновым
баллоном (метрейритнер). Операция в настоящее время применяется крайне
редко в связи с опасностью инфицирования матки.
Показания. Искусственное прерывание беременности по медицинским показаниям
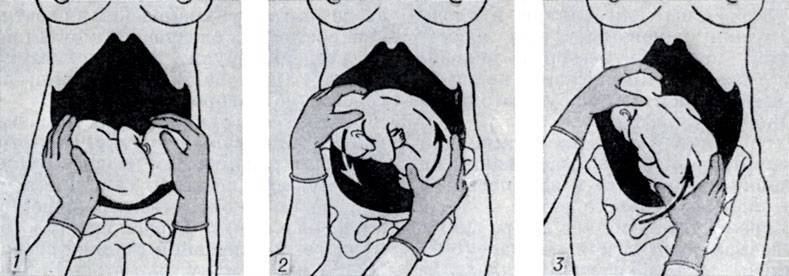
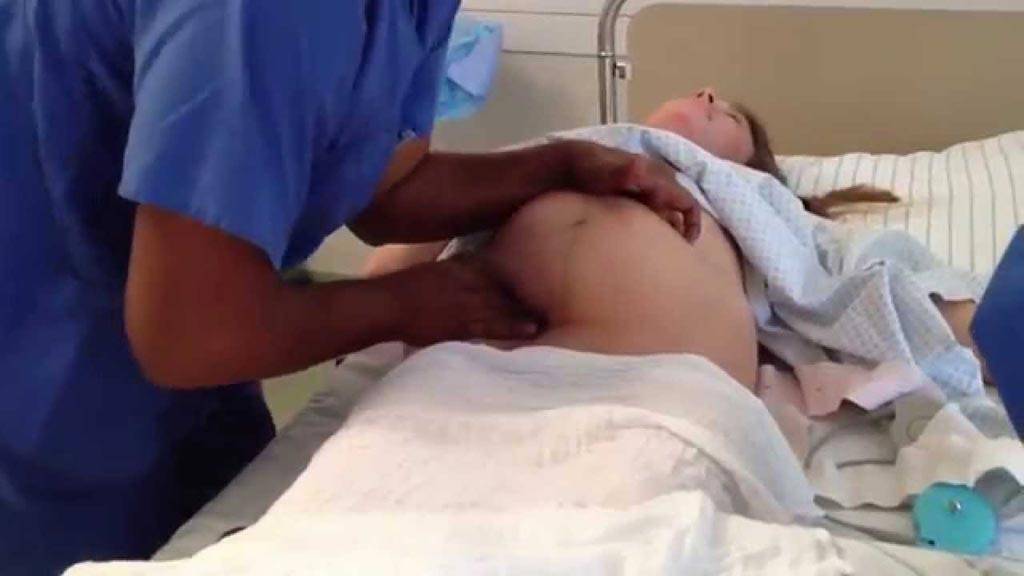
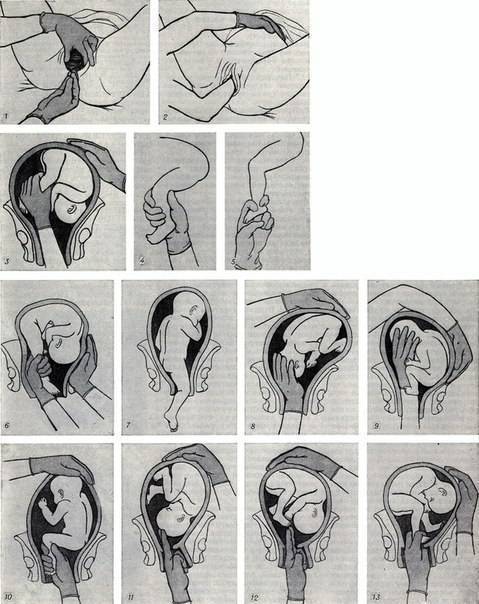
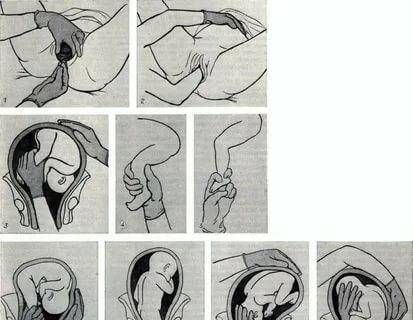
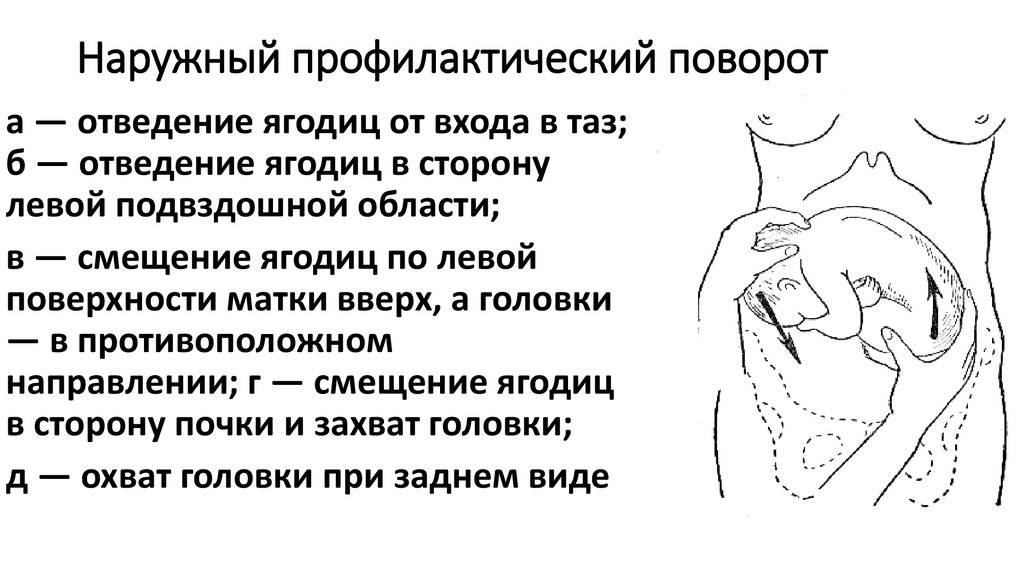
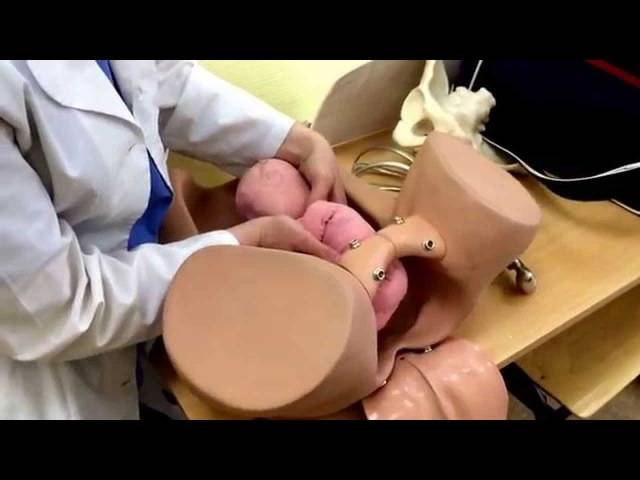
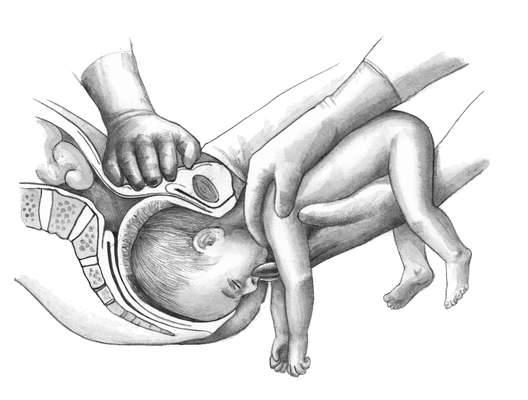
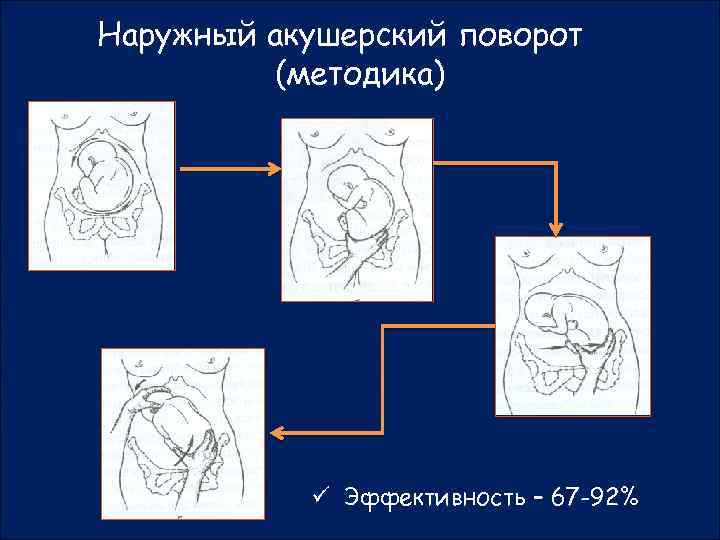
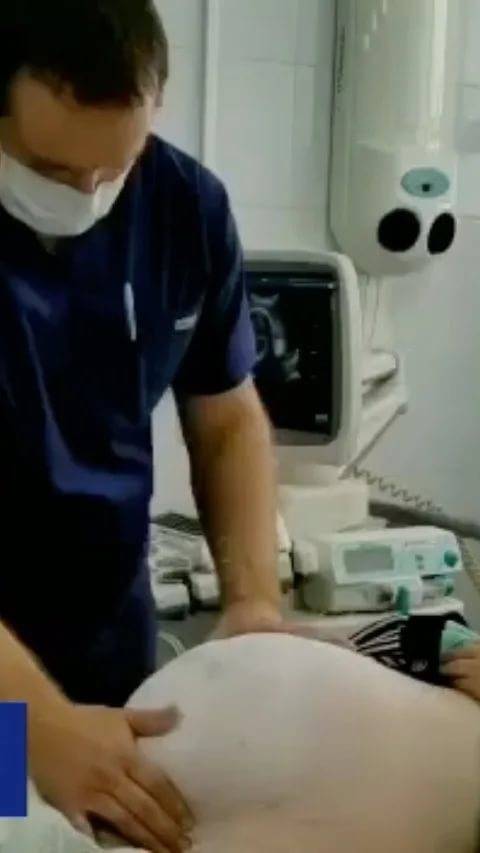
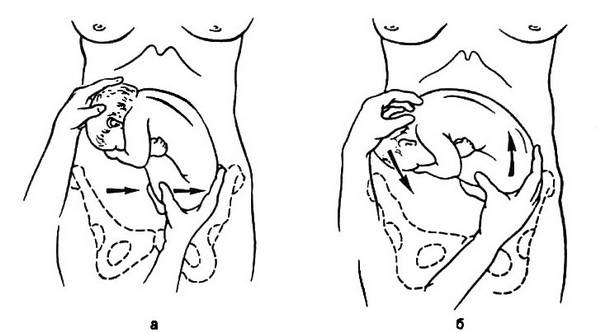
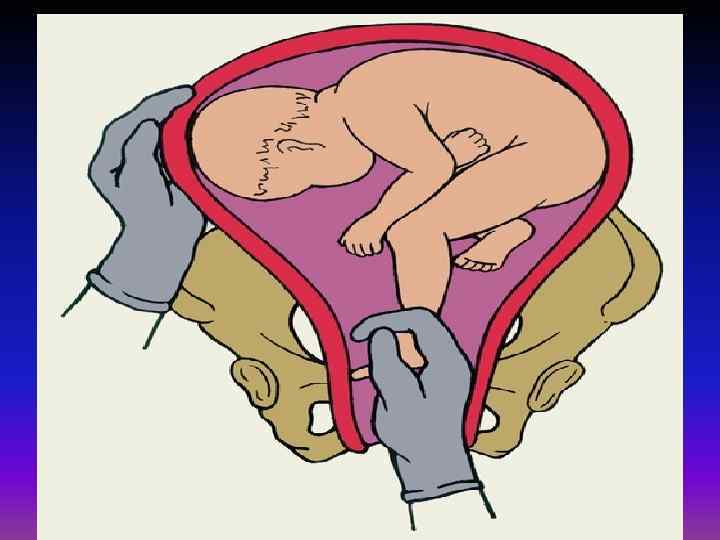
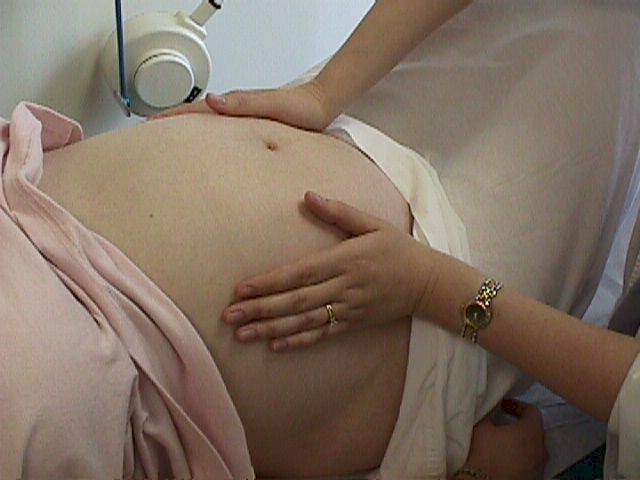
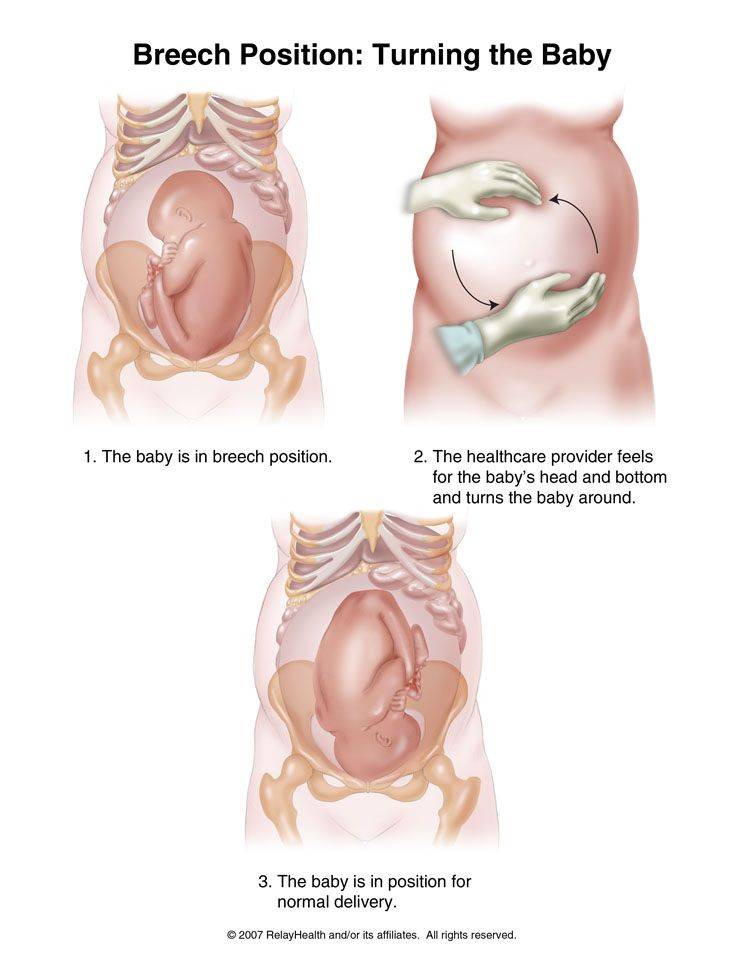
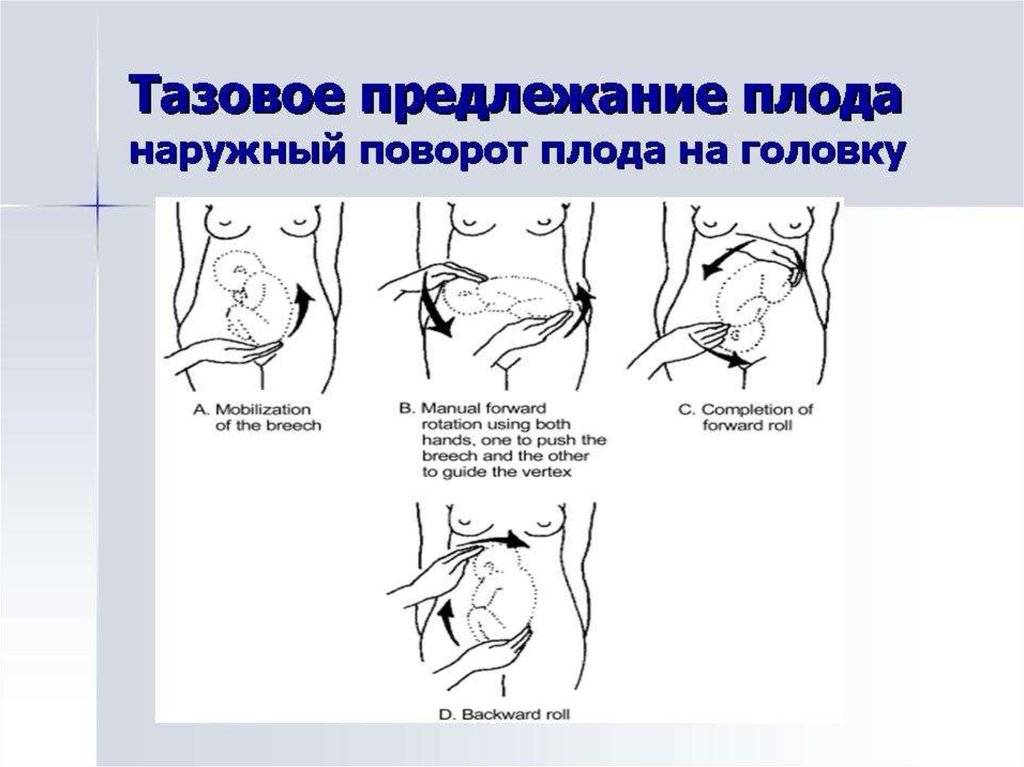
Как проводится наружный акушерский поворот
Беременную женщину укладывают на бок. С помощью плавных движений руками врач приподнимает малыша из полости малого таза и старается развернуть так, чтобы направить в сторону таза мамы головку ребёнка, а его ягодичную область расположить выше.
Сама процедура без подготовки занимает не более 5 минут. Для будущей мамы главное в это время – расслабиться, глубоко дышать и обязательно сообщать врачу о любых признаках дискомфорта. При появлении болезненных ощущений или при замедлении сердцебиения малыша, которое фиксируют медики, процедура поворота будет приостановлена или прекращена совсем. Не страшно, если малыша не удалось развернуть с первой попытки, за одну процедуру врач может сделать до 3-х попыток наружного поворота.
По окончании проводится контрольное УЗИ и также не менее 20 минут записывается кардиотокограмма. Если женщину ничего не беспокоит, поворот удался, а до родов ещё остаётся время, то она в тот же день может уйти домой из стационара.
Сегодня врачи акушеры-гинекологи не считают необходимым фиксировать положение малыша в матке после поворота, потому что перевязывание живота беременной женщины различными фиксирующими повязками, как показало время, не влияет на результаты процедуры. Иными словами – если ребёнку суждено развернуться в первоначальное положение, он это всё равно сделает.
Комплекс упражнений при тазовом предлежании
Существует большое количество упражнений, которые могут помочь перевернуть плод в тазовом предлежании таким образом, чтобы он занял правильное положение, позволяющее женщине рожать без каких-либо осложнений. Чтобы делать их правильно, нужно руководствоваться видео-уроками. Такая мера является обязательной. Если сделать хотя бы одно неверное движение, можно серьезно навредить малышу.
Методика И. Ф. Диканя
Для переворота ребенка из тазового предлежания в правильную позу хорошо зарекомендовали себя простые в исполнении упражнения Диканя. Начинать выполнять их нужно незадолго до родов, а именно с 29 недели гестации. Данная методика предполагает попеременное нахождение в лежачем положении в течение 10 минут на твердой поверхности на каждом боку. При этом рекомендуется делать не менее 3-4 подходов. Гимнастику следует выполнять на протяжении полутора недель по 4 раза в день на голодный желудок.
Метод В. В. Фомичевой
Для переворота малыша в головное положение беременным женщинам рекомендуется методика Фомичевой. Эти упражнения следует делать 2 раза в день в течение 20-25 минут. Прежде чем начать заниматься, необходимо размяться, походив на носках и пятках по комнате.
В таблице представлена подробная информация о том, как выполнять данный тип гимнастики.
Название упражнения
Описание
Количество повторов, раз
Наклоны
Стоя прямо с расставленными ногами на вдохе прогнуться назад, на выдохе наклониться вперед.
5
Разведение рук
Расставив ноги на ширине плеч и уперев руки в бока, глубоко вдохнув развести их в стороны. При повороте корпуса влево и вправо на выдохе свести их.
3-4
Подъем ног
Опираясь на спинку стула поочередно поднимать согнутые в коленях ноги, немного отводя их в стороны. При этом нужно коснуться руки.
2-3
Наклоны
Стоя прямо, одним коленом опереться на стул, разведя руки в стороны
Медленно вдохнув, повернуть таз влево и вправо, на выдохе осторожно наклониться.
3
Сгибание ног
Лежа на правом боку, на вдохе согнуть левую ногу сбоку живота. На выдохе разогнуть ее
Повторить то же самое на другом боку.
4-5
Выгибание спины
Встав на четвереньки и округлив спину, на вдохе прижать подбородок к груди. На выдохе выпрямиться.
10
Поднятие таза
Лежа на спине и оперевшись на стопы и затылок, на вдохе приподнять ягодицы, на выдохе опустить.
3-5

Комплекс упражнений по Блохиной
Чтобы перед родами ребенок успел занять в утробе матери головное положение, выполнять эти упражнения необходимо с 32-недельного срока гестации. Заниматься рекомендуется не раньше чем через 1,5 часа после еды. Все упражнения данного комплекса выполняются в коленно-локтевой позе: (подробнее в статье: коленно-локтевая позиция для беременных)
- Глубоко вдыхать воздух и медленно выдыхать. Повторить 5 раз.
- Поднять и отвести в сторону выпрямленную в колене ногу. Дотронувшись ее носком до пола, занять исходную позицию. Сделать то же самое с другой ногой. Повторить 3 раза.
- Медленно наклонить корпус вниз, на выдохе прикасаясь к кистям рук подбородком. Повторить 5 раз.
- Выдохнув, опустить голову и округлить спину. На вдохе прогнуть ее в поясничной области, подняв голову вверх. Сделать 4 повтора.

Метод Е. В. Брюхиной
Из тазового предлежания плод переворачивается в правильное положение всего за 2-3 недели регулярного выполнения упражнений по методике Брюхиной. К данному комплексу рекомендуется приступать с 32 недели гестации. При этом прекращать занятия следует до наступления 38-недельного срока. В таблице представлена подробная информация о том, что собой представляет этот вид гимнастики.
| Наименование упражнения | Описание | Продолжительность упражнения, минуты | Особые указания |
| Повороты | Лежать на том боку, куда смещена головка плода, разместив для удобства между коленями небольшую подушку. Затем сменить положение. | 10 | Выполнять упражнения рекомендуется 2-3 раза в день перед приемом пищи или не ранее, чем через 1,5 часа после еды. Движения должны быть плавными. При появлении дискомфорта немедленно прекратить занятие. |
| Поднятие таза | Лежать на спине, подложив свернутое полотенце под поясницу таким образом, чтобы таз возвышался над головой на 20-30 см. | 15 | |
| Выгибание спины | Опираясь на колени и локти, прижать подбородок к груди и выгнуть спину, зафиксировать это положение. |

Опасен ли наружный акушерский поворот?
Бытует мнение, что он запрещен из-за повышенной опасности для плода.
Действительно, проведение поворота имеет определенные риски, но кесарево сечение и даже естественные роды при тазовом положении не менее опасны.
Нанести травму ребенку практически невозможно, поскольку он надежно защищен околоплодными водами. Процедура длится всего несколько минут, а в общей сложности женщина проводит в медицинском учреждении около трех часов (учитывается время проведения предварительного и контрольного УЗИ и подготовки).
Как правило, повторное посещение врача назначается через 1-2 дня для того, чтобы оценить успешность проведения поворота. Если все прошло хорошо, ждут естественных родов. В противном случае пациентка готовиться к кесареву сечению.
Показатель неудач составляет около 30 %. Как правило, они связаны с противопоказаниями, указанными выше. Если поворот провести не удалось, пациентке необходимо обеспечить полный покой, чтобы не допустить повреждения плодного пузыря и не спровоцировать преждевременные роды.
Иногда манипуляция может спровоцировать преждевременные роды. Это не критично, поскольку поворот осуществляют не ранее 35-й недели, когда плод уже вполне жизнеспособен.
Алгоритм действий при планировании КС
- Для родоразрешения методом кесарева сечения назначается обследование в объеме, соответствующем плановой операции ,.
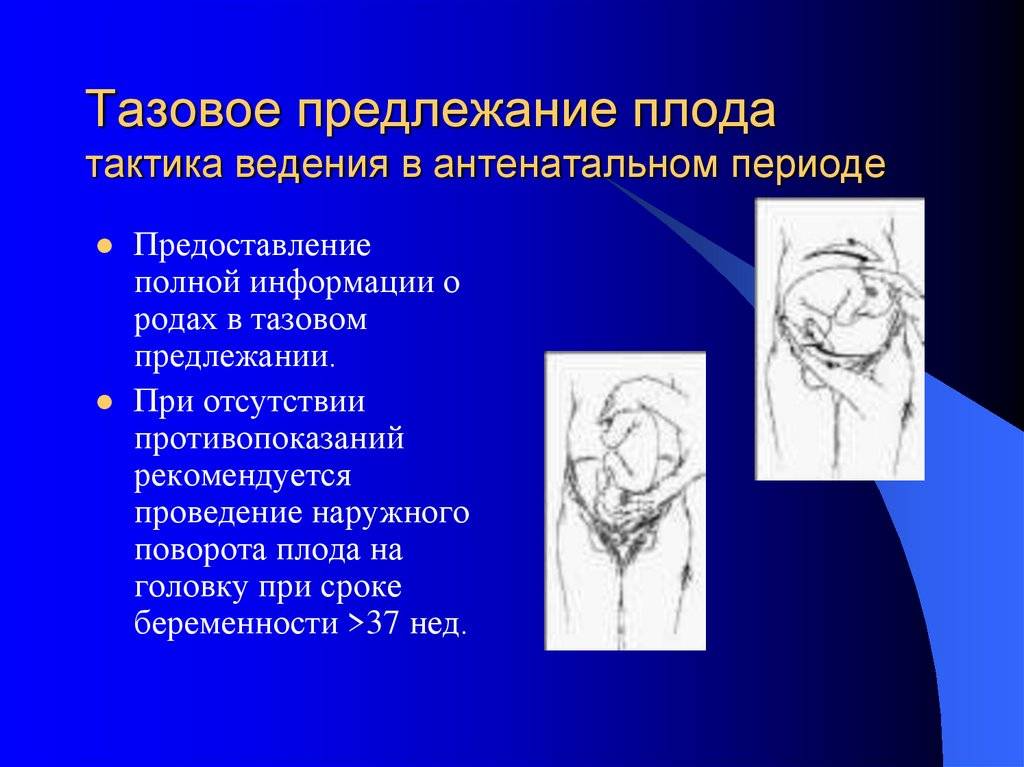
- Рекомендуемый срок родоразрешения оперативным путем не ранее 39 недель гестации . Если у пациентки с запланированным оперативным родоразрешением роды начнутся раньше запланированного срока, следует выполнить экстренное кесарево сечение, по возможности, с применением УЗИ, подтверждающим тазовое предлежание плода .
- Перед операцией необходимо проинформировать женщину о необходимости кесарева сечения и возможных рисках для нее и плода .
- При плановой госпитализации для подтверждения тазового предлежания необходимо выполнить УЗИ непосредственно перед родоразрешением. Женщина должна быть проинформирована, что в случае обнаружения головного предлежания и отсутствия других показаний для кесарева сечения (кроме тазового предлежания), операция будет отменена, и ей могут предложить вернуться домой и ожидать спонтанного наступления родов .
- При отсутствии дополнительных показаний со стороны матери и/или плода беременная с тазовым предлежанием поступает на оперативное родоразрешение накануне или в день назначенной даты операции и проходит подготовку в соответствии с протоколом «Кесарево сечение» .
Женщина должна быть заранее проконсультирована врачом-анестезиологом для выбора метода анестезии.
Диагностика
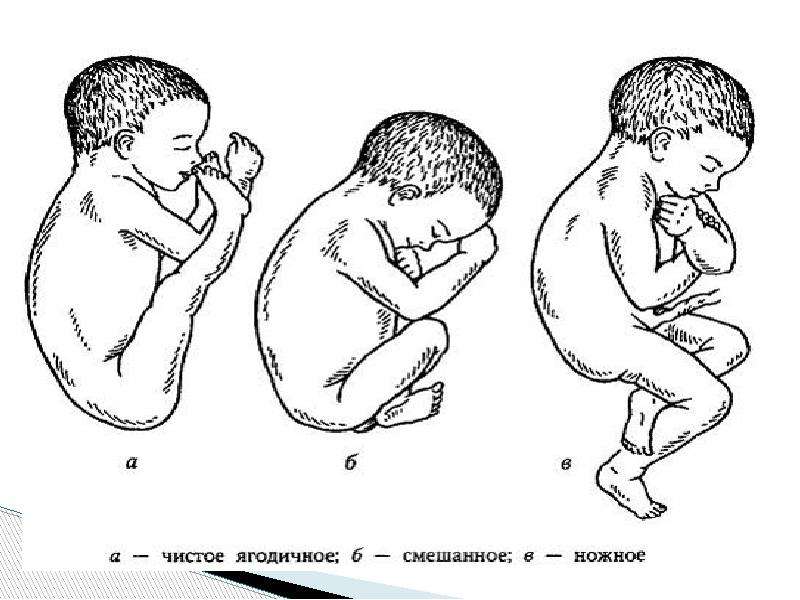
Для того чтобы определить предлежание плода и провести сопутствующие исследования, прибегают к помощи:
- наружного осмотра;
- влагалищного исследования;
- УЗИ;
- допплерографии;
- кардиотокографии.
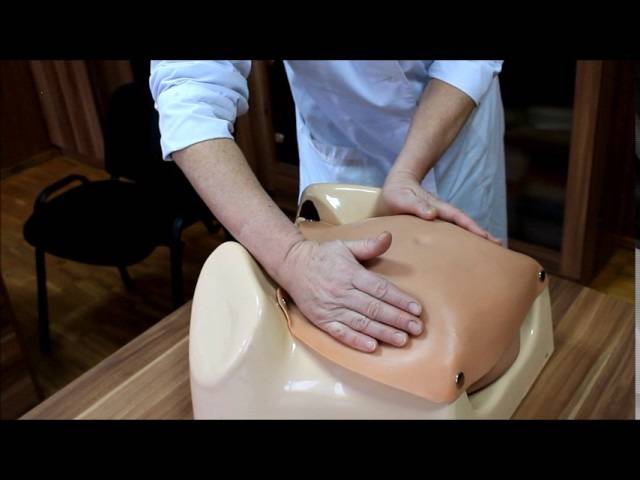
Наружный осмотр
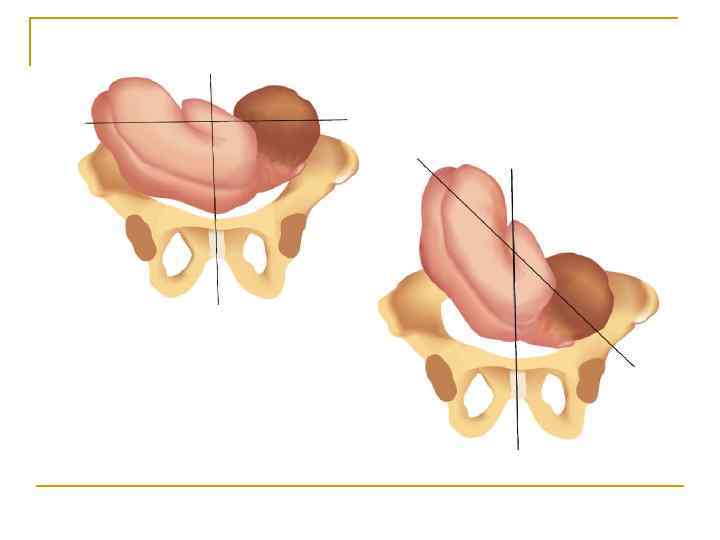
Этот вид диагностики выполняется врачом-гинекологом, наблюдающим беременность, во время очередного посещения женской консультации. Он проводится руками, то есть специалист ощупывает живот будущей мамы и по определённым признакам (крупная, твёрдая и подвижная часть — головка — находится вверху живота, а мягкая, небольшая — внизу) приходит к выводу о положении ребёнка в утробе. Но такой метод не даёт представления о виде тазового предлежания, массе плода, расположении головки и иных важных параметрах, поэтому возникает необходимость в других методах исследования.
При тазовом предлежании сердце плода прослушивается на уровне пупка или выше В ряде случаев определить предлежание посредством наружного осмотра затруднительно. Такое возможно при:
- хорошо развитых мышцах брюшного пресса;
- ожирении женщины;
- повышенном тонусе матки;
- беременности двойней;
- анэнцефалие — пороке развития черепа.
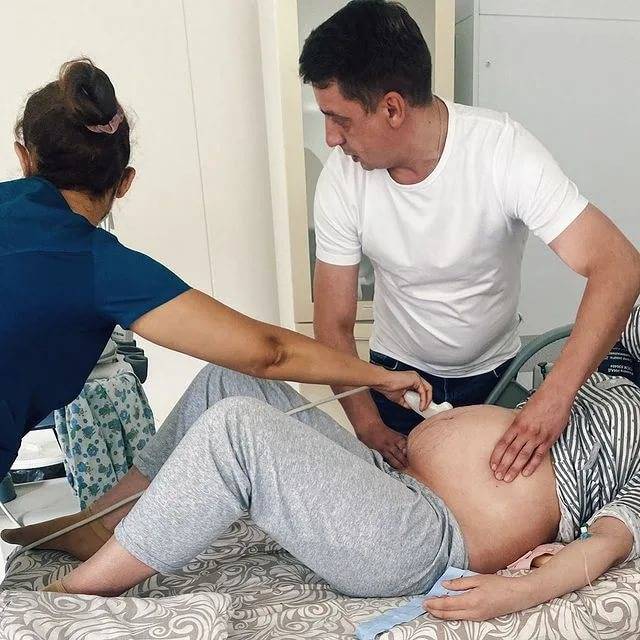
В таких ситуациях достоверно определить положение плода, а также узнать его вес и другие важные параметры можно с помощью УЗ-диагностики.
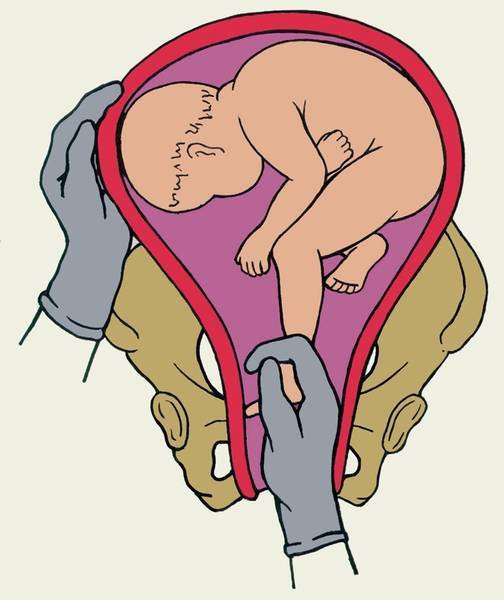
Влагалищное исследование
Влагалищное исследование — метод диагностики, применяемый обычно во время родоразрешения. Он позволяет точно определить, какая часть плода (ягодицы, ножки либо и то, и другое) предлежит к входу в малый таз. Его необходимость объясняется тем, что, даже если перед родами и было точно установлено положение ребёнка, то в период схваток оно может поменяться, а это определяет тактику ведения родов и действия врачей.
Влагалищное исследование проводится, когда шейка матки уже частично раскрыта, а плодный пузырь разорван
Но при этом необходимо помнить об осторожности, ведь резкими движениями можно нанести травму ребёнку
Дополнительные исследования
К дополнительным исследованиям относятся допплерография и кардиотокография. Эти два вида диагностики проводятся и при правильном положении плода, но для тазового предлежания их значение сложно переоценить, ведь допплер и КТГ дают представление о состоянии здоровья ребёнка, наличии или отсутствии гипоксии. Кроме того, кардиотокография необходима при естественных родах, когда малыш идёт ягодицами или ножками вперёд. Она позволяет вовремя определить кислородную недостаточность и принять необходимые меры.
КТГ при родах с тазовым предлежанием плода позволяет следить за состоянием ребёнка и предотвратить острую гипоксию
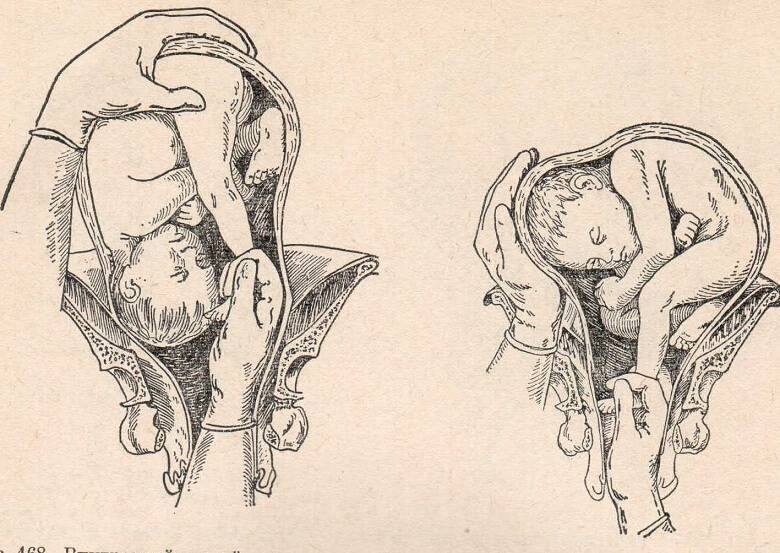
Подготовка к операции наложения акушерских щипцов и обезболивание
Перед наложением акушерских щипцов необходимо произвести внутреннее исследование и точно установить место нахождения головки, проводную точку головки, ориентироваться в положении стреловидного шва, степени открытия наружного зева шейки матки и прочее. При наложении акушерских щипцов желательно применение ингаляционного наркоза (см.). При выходных акушерских щипцах можно ограничиться двусторонней анестезией срамных нервов или внутривенным введением эпонтола. Акушерские щипцы накладывают в положении роженицы на спине; она должна быть уложена на операционном столе или рахмановской кровати с приведенными к животу ногами, которые удерживают помощники; при отсутствии последних используют ногодержатели. Мочевой пузырь опорожняют с помощью эластического катетера
С этой целью при низко расположенной предлежащей части во влагалище между симфизом и головкой вводят 2—3 пальца правой руки, тыльной поверхностью к лобку, несколько раздвигают пальцы и стараются осторожно ввести в уретру катетер. Нельзя вводить металлический катетер, так как это грозит повреждением уретры
Тщательно дезинфицируют наружные половые органы, верхнюю часть внутренней поверхности бедер и ткани в области промежности.
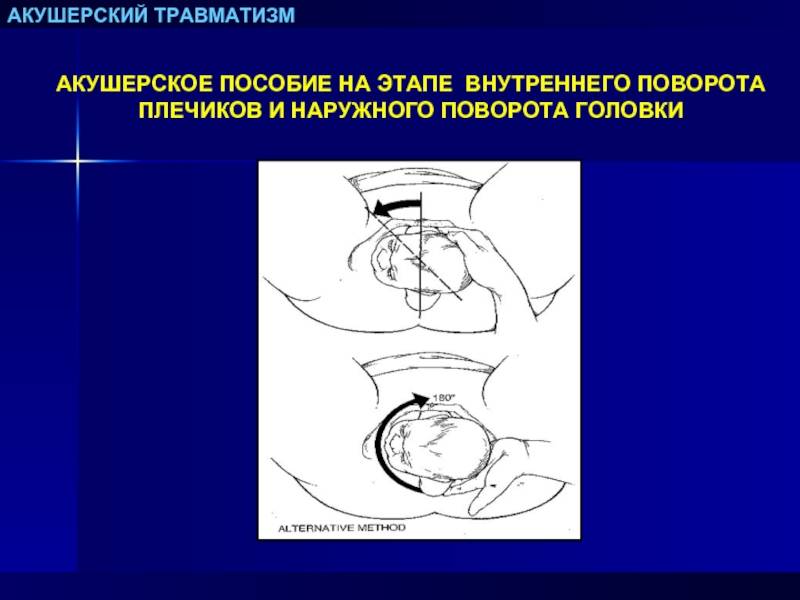
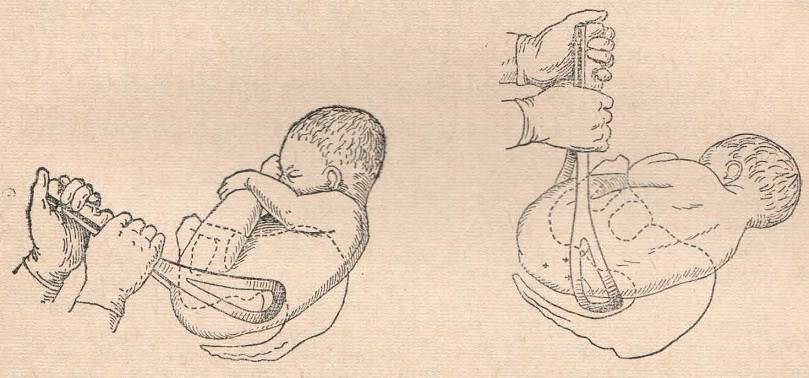
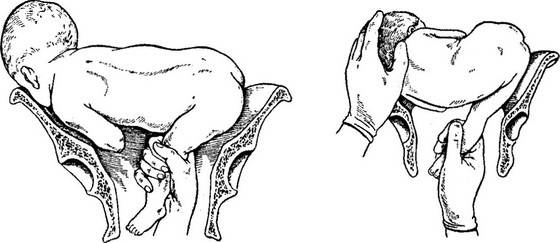
Общие принципы наложения акушерских щипцов с тазовой кривизной (наиболее употребительна модель Феноменова — Симпсона). При наложении щипцов прежде всего необходимо отчетливо и точно знать механизм рождения плода и помнить три основных правила: 1) щипцы должны захватывать наибольшую поверхность головки, верхушки ложек щипцов должны заходить за теменные бугры; несоблюдение этого правила может привести к соскальзыванию ложек щипцов; 2) щипцы должны накладываться так, чтобы верхушки их ложек были направлены в сторону проводной точки, а вогнутость тазовой кривизны инструмента обращена к лобку; 3) щипцы должны замыкаться таким образом, чтобы проводная точка всегда находилась в плоскости головной кривизны инструмента, то есть, расположив замковые части щипцов в одной плоскости, следует соединить их рукоятки так, чтобы ложки захватывали надлежащую поверхность головки.
В зависимости от высоты стояния головки щипцы могут быть замкнуты: а) прямо на акушера (горизонтально); б) с поднятыми кпереди (кверху) рукоятками; в) с опущенными кзади рукоятками. Акушерские щипцы можно накладывать типично и атипично. Типичные А. щ. накладывают на головку плода, которая полностью проделала внутренний поворот (ротацию), на поперечный (бипариетальный) размер ее и в поперечном размере таза. Такие акушерские щипцы называют еще выходными, так как головка располагается в выходе из малого таза. Головка при типичных акушерских щипцах захватывается в височно-теменной области. При таком захвате соблюдены указанные выше три правила наложения щипцов. Акушерские щипцы, которые приходится накладывать на головку, еще не проделавшую ротацию, находящуюся в полости таза (в узкой или широкой ее части), именуют атипичными, или полостными. Атипичные акушерские щипцы приходится накладывать: 1) на головку, которая полностью не проделала внутреннего поворота (стреловидный шов находится в одном из косых размеров таза); 2) при низком поперечном стоянии головки. При наложении атипичных акушерских щипцов следует руководствоваться одним общим правилом: их необходимо накладывать в косом размере таза, противоположном стреловидному шву или лицевой линии. Если стреловидный шов расположен в левом косом размере, то ложки щипцов располагаются в правом косом размере и наоборот. В обоих случаях щипцы захватывают головку в области ушей (совершенный захват). При низком поперечном стоянии головки акушерские щипцы с тазовой кривизной накладывают по общему правилу: в одном из косых размеров, куда отклонена проводная точка — малый (задний) родничок. Щипцы захватывают теменной бугор и височную область. Подобный захват головки не является совершенным, однако при нем удается соблюсти требование, согласно которому тазовая кривизна щипцов и родового канала почти совпадают. Атипичными являются высокие щипцы, когда захватывают и пытаются извлекать головку плода, находящуюся над или во входе в полость малого таза. В настоящее время высокие акушерские щипцы не накладывают, так как операция эта очень трудная и травматичная для матери и плода. В случаях необходимости быстро закончить роды при таком расположении головки прибегают к операции кесарева сечения (см.) или вакуум-экстракции (см.) плода.
Порядок выполнения 3,4,22,23
- Подтвердить тазовое предлежание и местоположение пуповины относительно шеи плода по УЗИ. Наличие пуповины рядом с шеей не является противопоказанием. УЗИ должно быть выполнено не позже, чем за 24 часа до процедуры.
- Получить письменное информированное добровольное согласие пациентки.
- Оценить и записать исходные данные матери: пульс, дыхание и АД.
- Выполнить КТГ в течение 20 минут.
- Антациды: ранитидин 150 мг перорально, однако, нет необходимости рутинного выполнения данной процедуры .
- Использование токолитиков (повышает вероятность успешного поворота) ,,,, (уровень доказательности А ): 10 мкг (1 ампула по 2 мл) гексопреналина сульфата развести в 10 мл изотонического раствора и ввести болюсно в течение 5-10 минут , с последующим 10-минутным контролем пульса, АД матери и ЧСС плода (КТГ). При увеличении ЧСС у матери более 140 уд/мин инфузию гексоприналина следует прекратить .
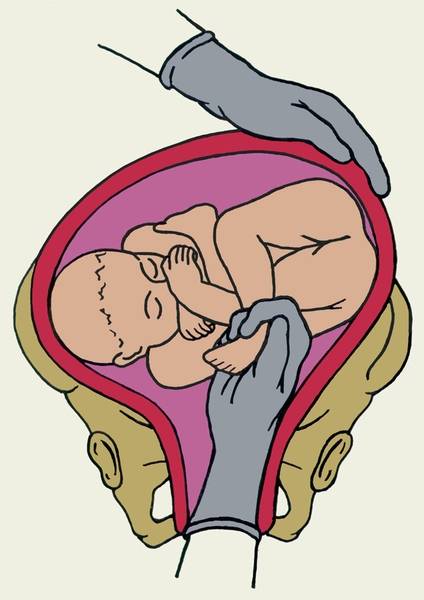
- Через 30 минут после токолиза (или когда пульс матери станет > 100 уд/мин) выполнить наружный поворот плода ,:
- Оснований использовать рутинно острый токолиз нет, особенно у повторнородящих. ,.
Условия: опорожнить мочевой пузырь, положение женщины на боку, под углом 10-15 градусов (для профилактики синдрома нижней полой вены). Можно успешно выполнить поворот и на спине, главное, чтобы женщине было удобно лежать и не развивался синдром сдавления нижней полой вены.
Техника:
- движения должны быть постоянными и длительными;
- пациентку просят во время процедуры расслабиться и глубоко дышать;
- процедура может сопровождаться дискомфортом, но не должна вызывать резких болезненных ощущений. Выраженная болезненность может быть причиной для остановки процедуры;
- периодически (не менее 2 раз за 5 минут) контролировать сердцебиение плода – при появлении брадикардии процедуру следует немедленно остановить;
- если ЧСС плода возвращается к норме, то процедуру продолжают. Если нормальный ритм не восстанавливается – вернуть плод в исходное положение, а пациентку перевести в операционную для немедленного родоразрешения путем КС;
- продолжительность процедуры не должна быть более 5 минут;
- после неудачной попытки поворота: прекратить процедуру и запланировать элективное кесарево сечение .
Возможные осложнения при проведении наружного акушерского поворота плода:
- Преходящая брадикардия плода.
- Дистресс плода.
- Отслойка плаценты.
- Фето-материнская трансфузия.
- Дородовое излитие околоплодных вод.
Наблюдение после завершения процедуры:
- Выполнить УЗИ: оценить, успешен ли поворот и расположение пуповины.
- КТГ в течение 30-40 минут.
-
В течение 30 минут контролировать у матери пульс, АД, болевые ощущения, вагинальные выделения (сразу после окончания процедуры, затем через 15 минут).
-
Если женщина резус-отрицательная, не имеет RhD-антител и ей ранее не проводилась профилактика резус-сенсибилизизации, следует профилактически ввести антирезусный иммуноглобулин 625 ME .
-
Можно отпустить женщину домой через 1 час после процедуры при условии:
-
результаты наблюдения за матерью нормальные;
- нормальный реактивный тип КТГ;
- нет признаков начавшихся родов, аномальных вагинальных выделений или болей в животе.
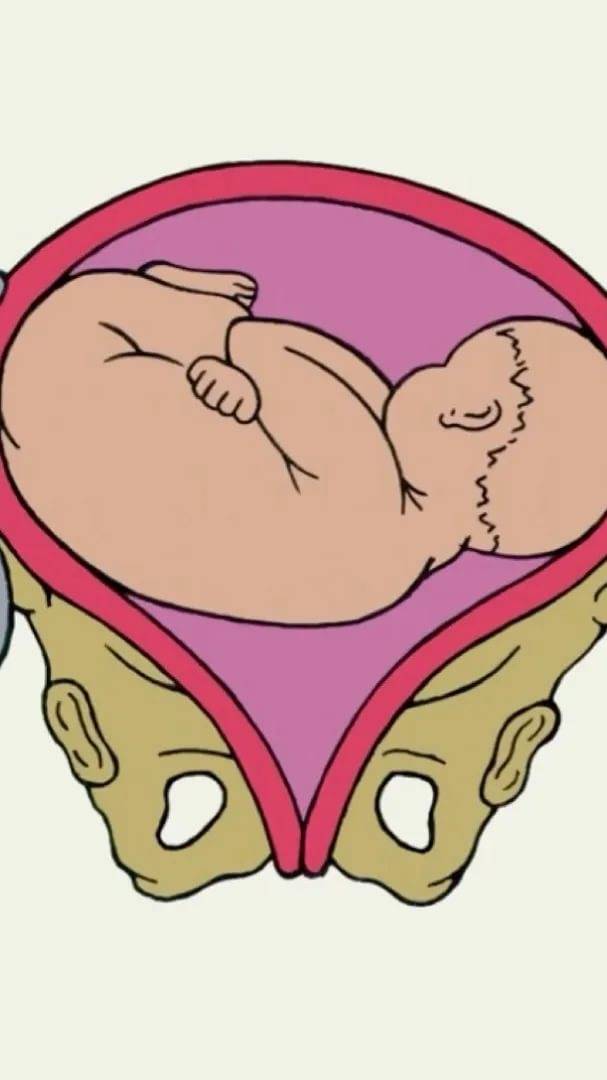
Причины тазового предлежания
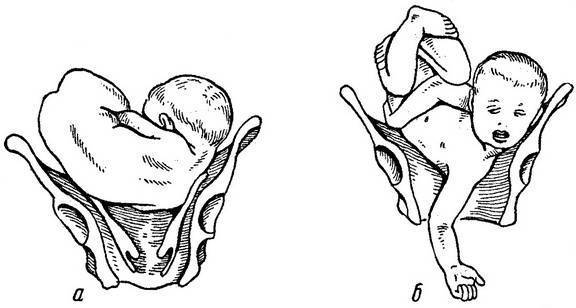
Головное предлежание — это норма протекания беременности. Именно в таком положении ребёнок нормально развивается в утробе матери. И если плод поворачивается ягодицами к выходу из матки, то на это есть свои причины, которые можно разделить на три основные группы:
- материнские факторы;
- плодовые факторы;
- плацентарные факторы.
Материнские факторы
Материнские факторы связаны с состоянием здоровья и физиологией матери. В их число входят:
- аномалии развития детородного органа (однорогая, седловидная, недоразвитая матка и прочие патологии);
- опухоли в матке или малом тазу;
- несоответствие головки плода тазу женщины;
- повышенная или пониженная сократительная способность маточных мышц;
- рубец на матке;
- стресс и нервное переутомление.
Женщина, которой диагностируют тазовое предлежание, испытывает нервное напряжение, переживает по поводу родов, что только повышает тонус матки и не способствует перевороту плода.
Плодовые факторы
Причиной тазового предлежания могут быть особенности развития плода. В таких ситуациях говорят о плодовых факторах, которые включают:
- многоплодие;
- недоношенность плода;
- аномалии развития черепа;
- пороки развития ЦНС, сердечно-сосудистой, мочевой и прочих систем.

При многоплодной беременности вероятность неправильного предлежания возрастает
Плацентарные факторы
Иногда тазовое предлежание бывает следствием протекания беременности. В таких случаях говорят о плацентарных факторах, в число которых входят:
- избыточное или недостаточное количество околоплодных вод;
- расположение плаценты над шейкой матки (предлежание);
- короткая пуповина.
Причины формирования предлежания
Все причины, которые могут провоцировать неправильное положение, можно разделить на две группы. Первая вызвана особенностями или патологиями матери. К ним относятся:
- аномалии в строении матки;
- нарушение объема околоплодных вод (маловодие или многоводие);
- обвитие пуповиной, которая препятствует ребенку повернуться головкой вниз;
- беременность двойней (тройней);
- фиброма матки больших размеров, которая создает механические препятствия для нормального положения;
- пороки развития и аномалии в строении костей таза матери;
- аномалии в развитии плаценты;
- незначительный перерыв между беременностями, особенно если в предыдущей было кесарево сечение;
- снижение тонуса матки – чаще встречается у многократно рожавших или у тех, кто перенес множественные аборты, выскабливания, кесарево сечение или другие операции на матке;
- наследственный фактор.
Тазовое предлежание может быть вызвано аномалиями в развитии плода. Оно часто встречается у недоношенных детей, поскольку плод просто не успевает принять благоприятное положение. Ребенок с недостаточной массой тела, спровоцированной задержкой внутриутробного развития, также слишком активно перемещается в матке.
Наконец, причиной тазового предлежания могут стать такие внутриутробные патологии как гидроцефалия, увеличение щитовидной железы (зоб). Обычно такие патологии обнаруживают еще на ранних сроках беременности во время проведения УЗИ. Женщине может быть рекомендовано прерывание беременности.
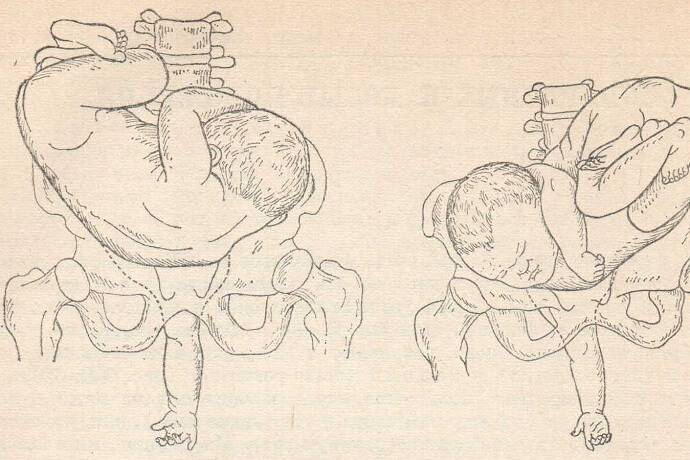
Тазовое предлежание представляет определенные риски для ребенка. Смертность при родах в этом случае в 9 раз выше, чем при обычном головном предлежании. 80 % беременностей с таким показателем заканчиваются кесаревым сечением. При естественных родах у роженицы повышается риск разрыва внутренних половых органов, а у ребенка может развиться асфиксия, гипоксия, появиться гематомы. Роды часто осложняются слабостью родовой деятельности.
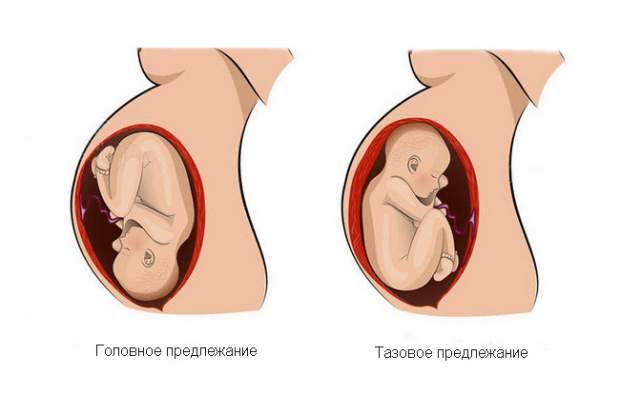
До 36-й недели плод может менять свое положение. Если у матери было отмечено тазовое предлежание до этого срока, это еще не значит, что оно сохранится до самых родов. В этом случае занимают выжидательную позицию. После 36-й недели шансы на естественное улучшение состояния минимальные. В этом случае необходима медицинская помощь.