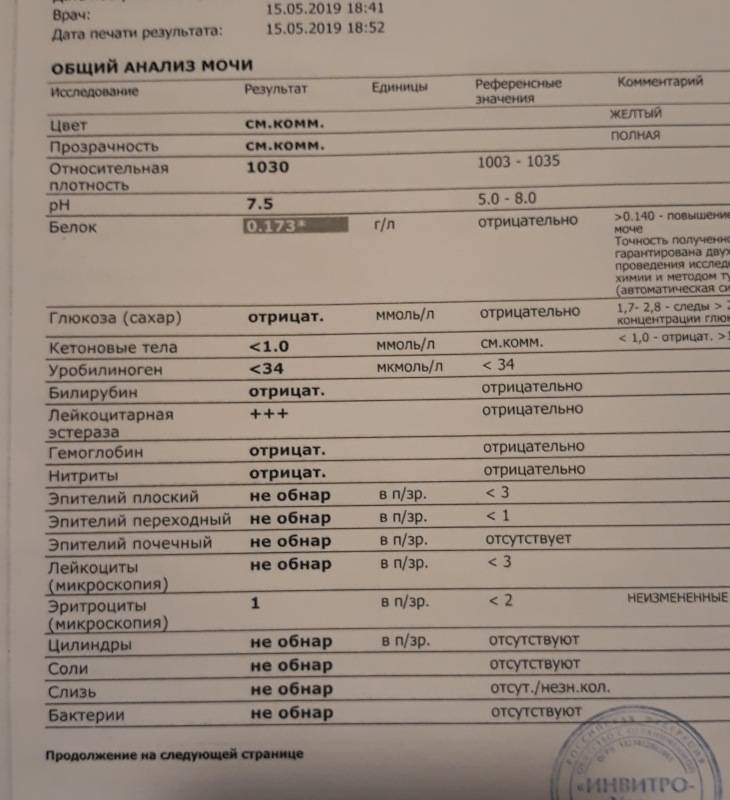
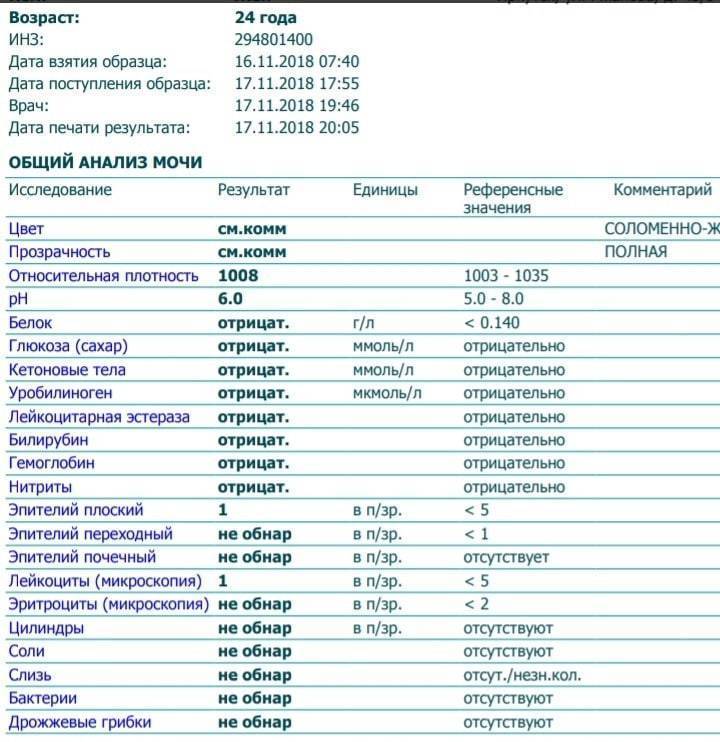
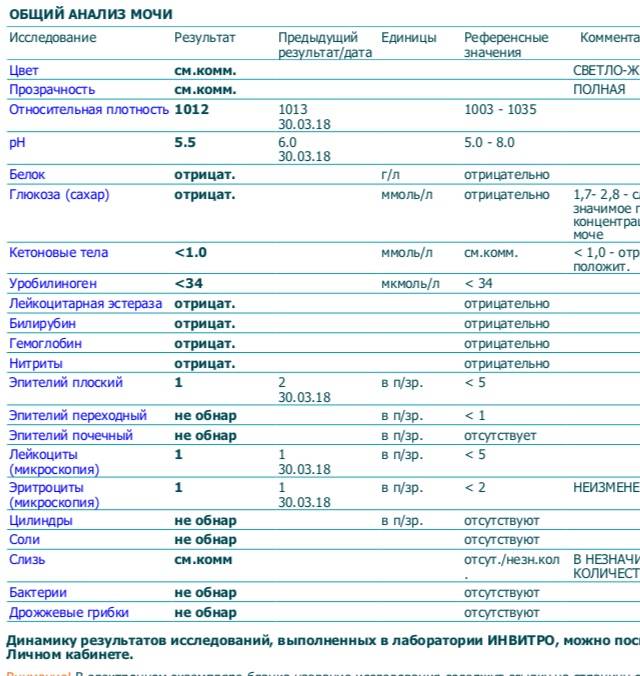
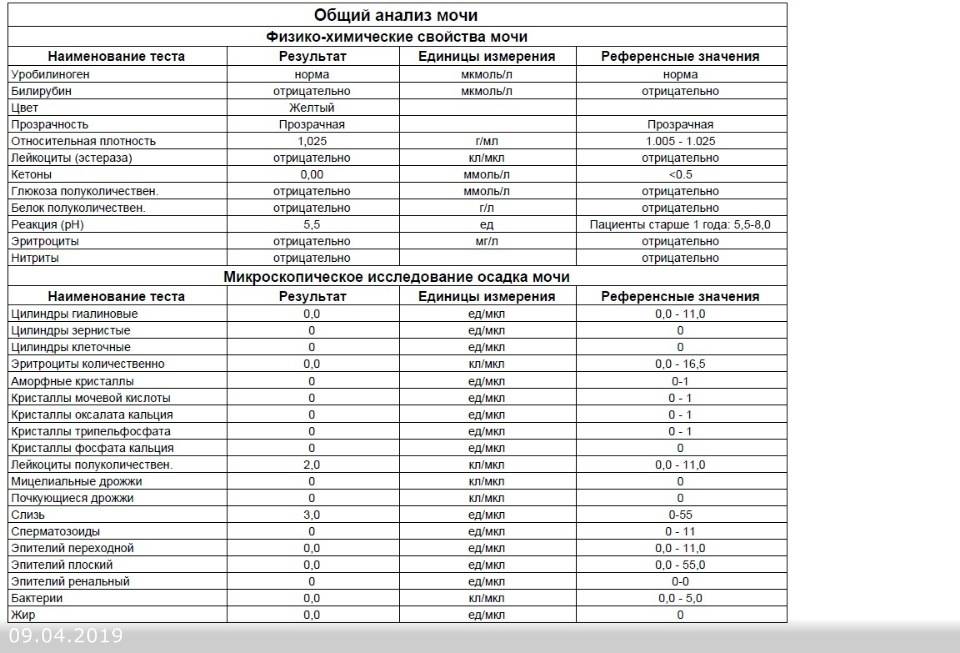
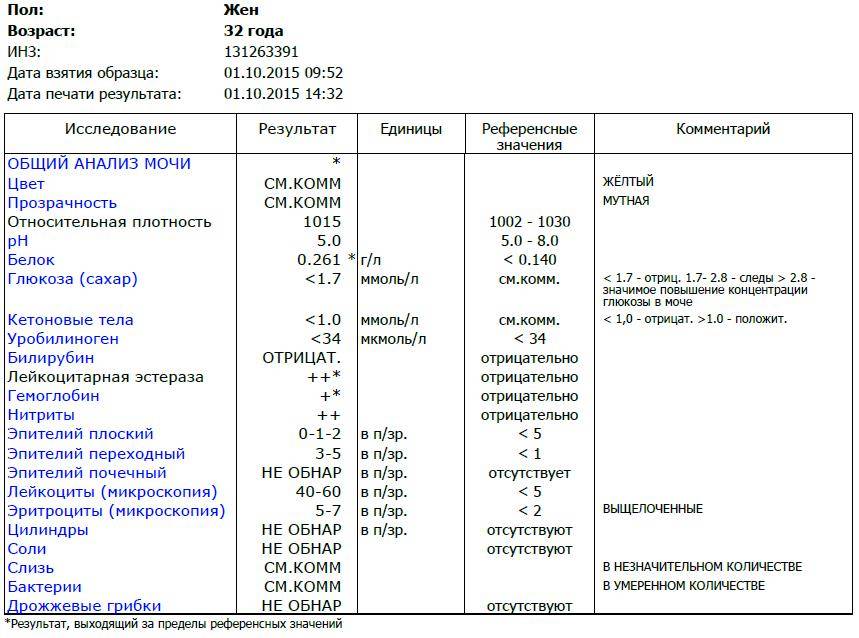
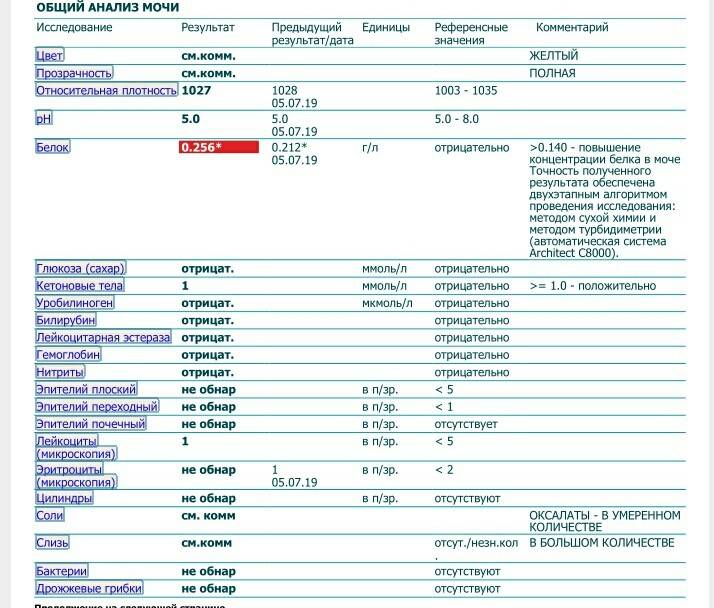
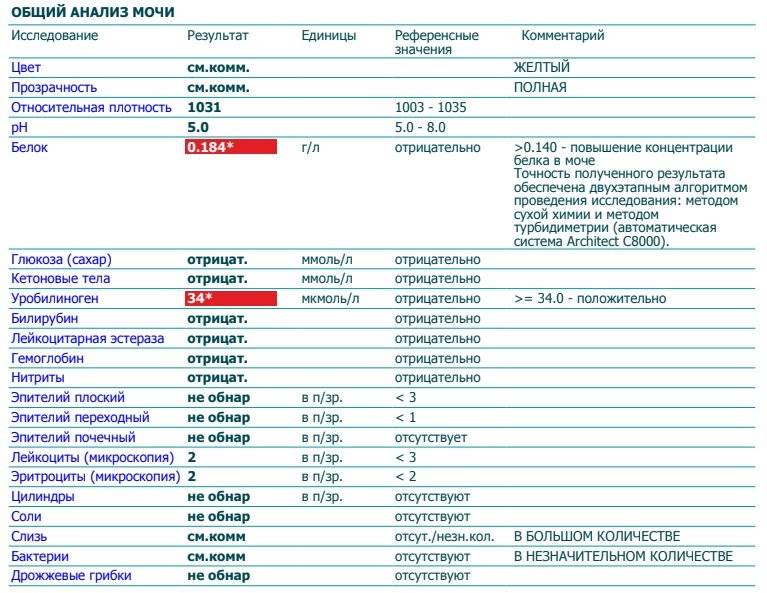
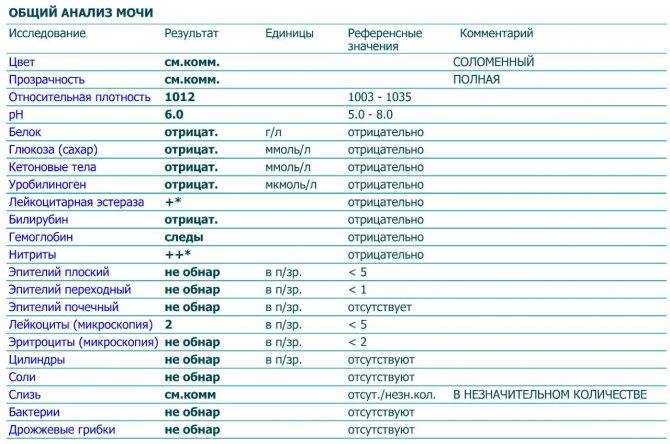
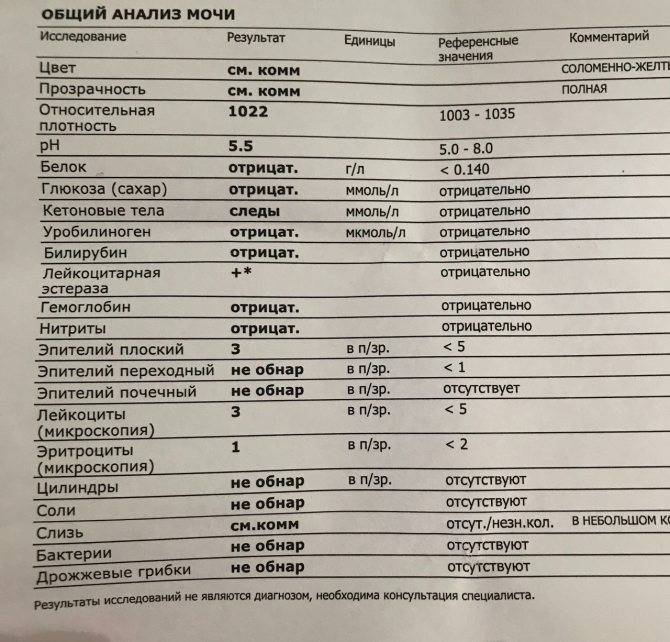
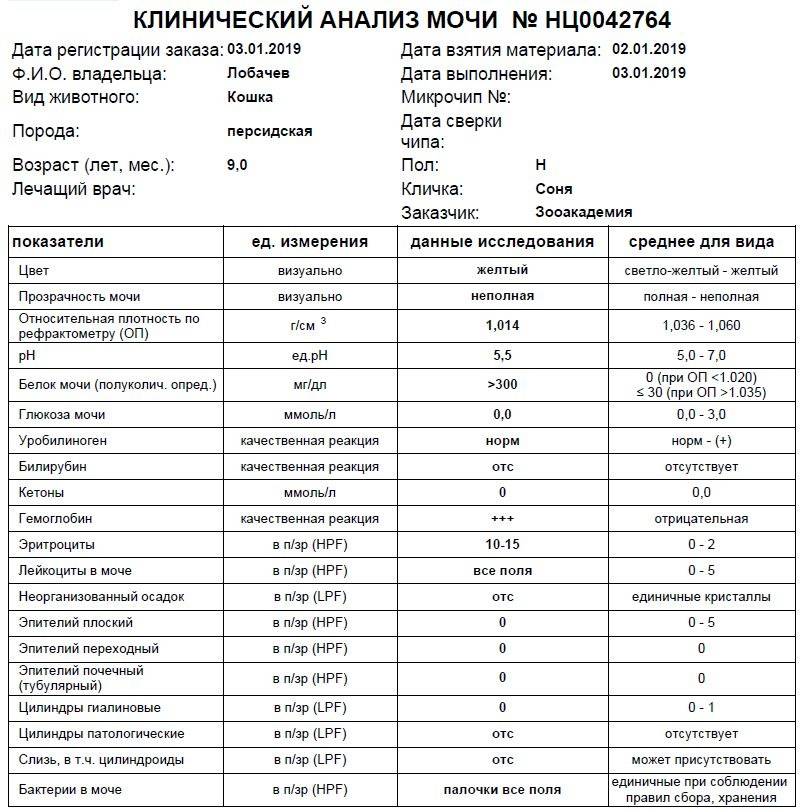
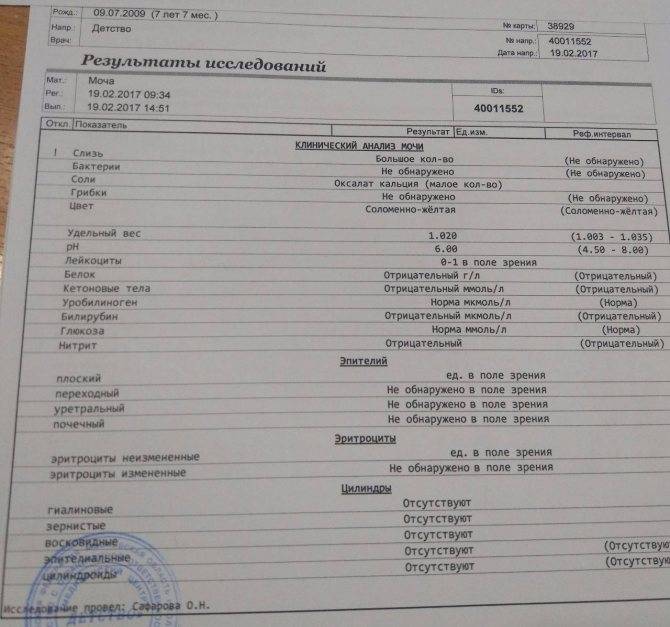
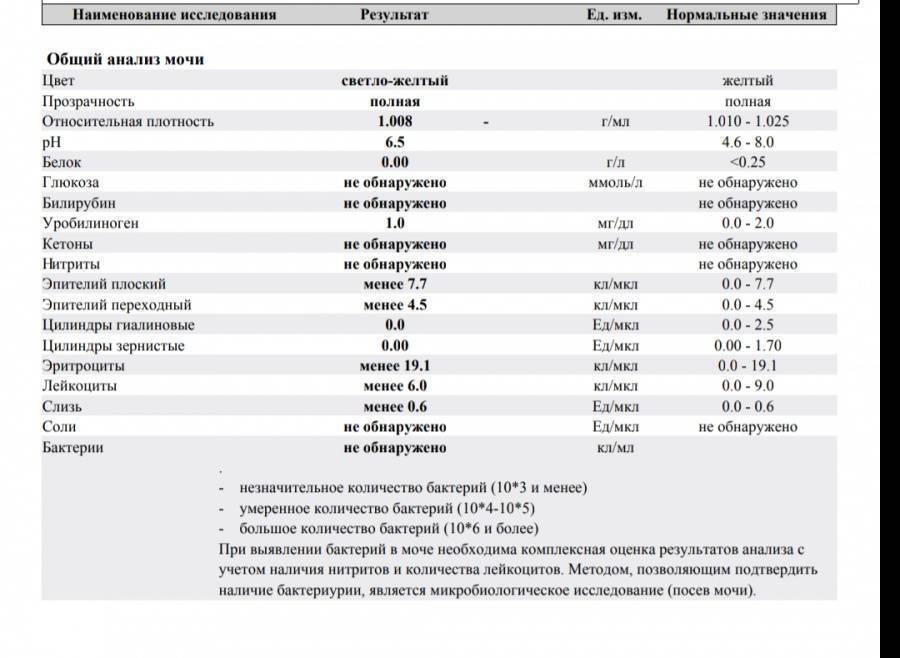
Исследование кала на билирубин
Желчный пигмент – билирубин, в норме, содержится только в каловых массах совсем маленьких детей, которые находятся на грудном вскармливании. Наличие этого пигмента в кале у грудничка придает фекалиям зеленоватый оттенок. Это абсолютно нормальное явление и ничего не имеет общего с высоким билирубином в крови у новорожденной или новорожденного и с детской желтушкой, которую характеризует повышенный непрямой билирубин.
К четвертому месяцу в кишечнике малыша начинает появляться микрофлора, частично метаболирующая данный пигмент до стеркобилиногена, а где-то к девяти месяцам проходит полная метаболизация этого вещества в кишечнике до стеркобилина и стеркобилиногена.
Причины наличия билирубиновых фракций в кале
- У детей более старшего возраста положительный билирубин в кале обнаруживаться не должен, хотя в течение первого года жизни ребенка в фекалиях иногда наблюдается небольшое количество данного вещества. Это связано с неустойчивостью и неразвитостью микрофлоры детского кишечника.
- У взрослых людей в копрограмме показания билирубина должны быть отрицательными. Его наличие, особенно в сочетании со снижением концентрации стеркобилиногена, говорит об имеющемся дисбактериозе (явном или скрытом) и наличии в кишечнике патогенной и микрофлоры.
- Другая причина появления этого вещества в фекалиях – это диспепсия. В случае возникновения желудочно-кишечных патологий, сопровождающихся частым расстройством стула, микрофлора «вымывается» и в кале появляются билирубиновые следы. Такое состояние наблюдается при острых и хронических расстройствах желудочно-кишечного тракта или состояниях, сопровождающихся нарушением переваривания пищи. В таких случаях в биохимическом анализе крови норма билирубиновых фракций тоже бывает повышена.
- Это вещество может появиться в результатах копрограммы при острых отравлениях. В этом случае нарушается работа желудочно-кишечного тракта и печени, из-за чего содержание билирубиновых соединений в организме увеличивается, а эвакуация кишечного содержимого ускорена. В результате в просвет кишечника попадает большое количество данного пигмента и он слишком быстро покидает кишечник, не успевая метаболизироваться в стеркобилин и стеркобилиноген, и обнаруживается в каловых массах. В этом случае зачастую повышен непрямой билирубин в крови.
Как определяют билирубин в кале
Содержание в кале билирубина пигмента определяют с помощью реакции Фуше, для этого делается реактив из 100 мл дистиллированной воды, 25 г трихлоруксусной кислоты и 10 мл 10% раствора хлорида железа. Кусочек фекалий растирают с водой в соотношении 1:20 и добавляют по капле реактив. При наличии билирубиновых следов исследуемый образец окашивается в синий цвет.
Также позволяет выявить содержание в кале билирубина сулемовая реакция, но она менее чувствительна. Для этого небольшой комочек фекалий растирается в ступке с 3–4 мл раствора двухлористой ртути (сулемы) оставляется в вытяжном шкафу на сутки. По цвету каловых масс судят о наличии в них билирубина. В норме биоматериал должен окраситься в розовый или красноватый цвет, однако, при положительной реакции, цвет кала получается зеленоватым.
Общие сведения
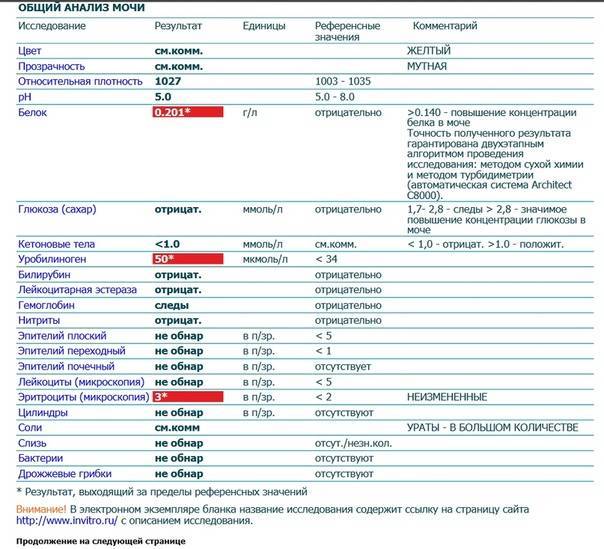
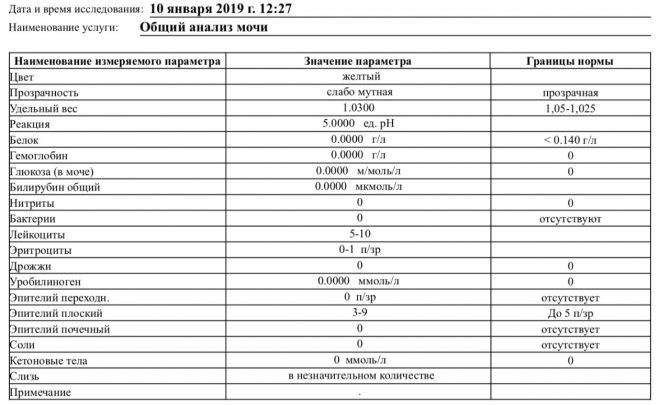
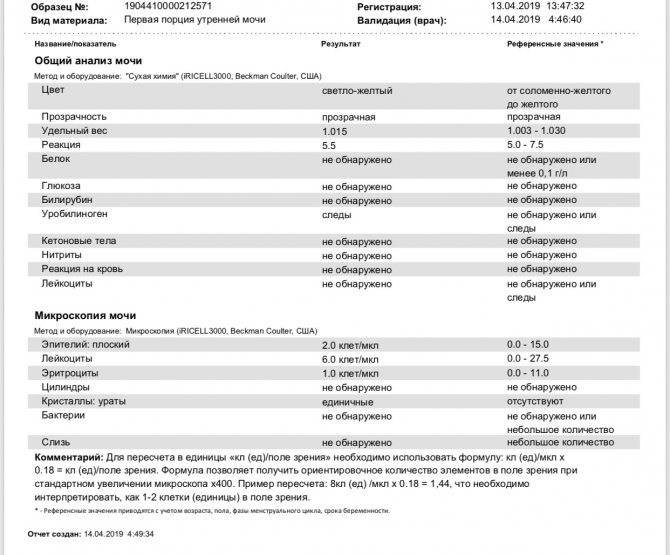
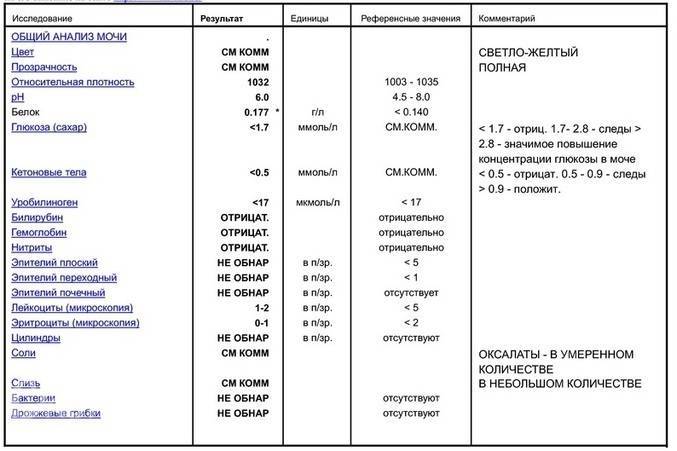
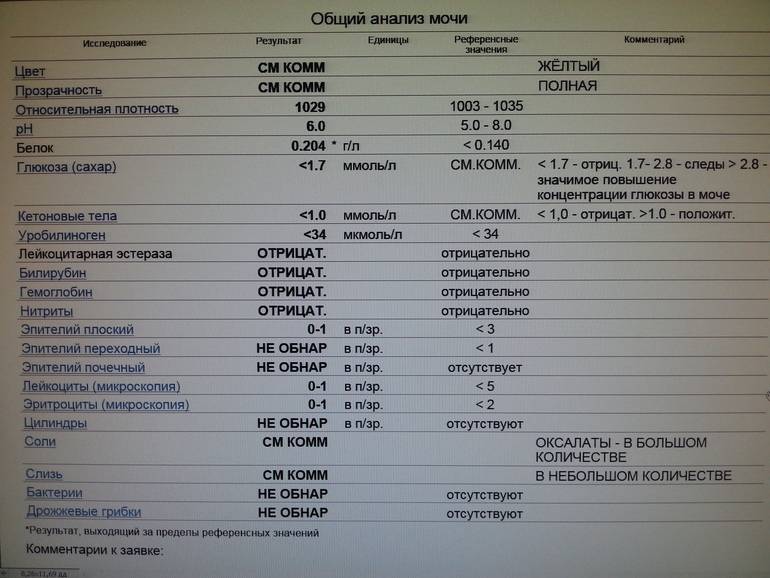
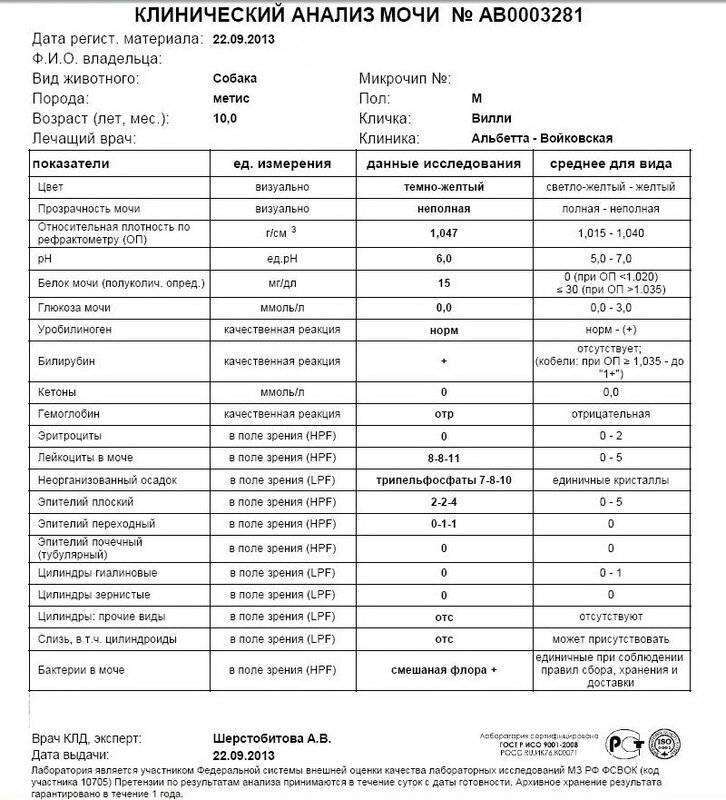
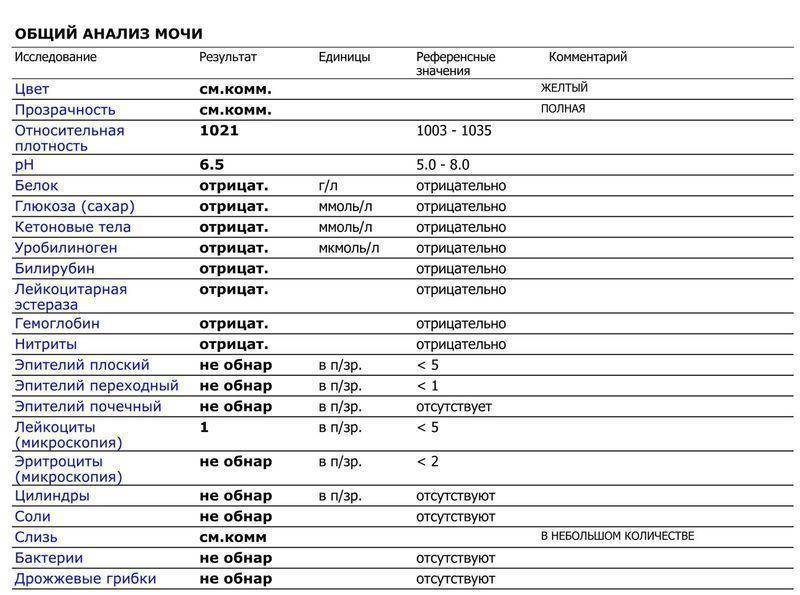
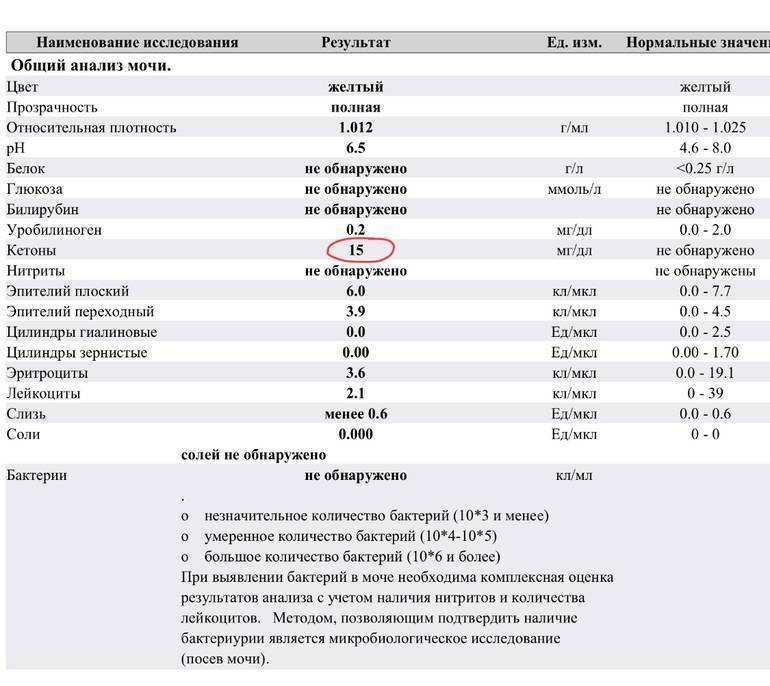
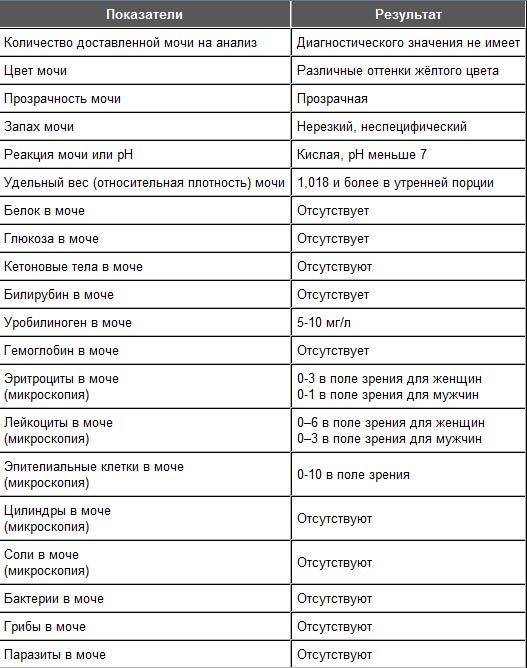
Определение билирубина имеет важное клиническое значение в диагностике гепатита, желчнокаменной болезни, цирроза и др., поскольку дает возможность заподозрить заболевание еще до явных его проявлений. Обследование проводится в рамках общего анализа мочи (ОАМ)
Билирубин – органический компонент, который ежедневно производится организмом, имеет три источника происхождения:
- гемоглобин отживших эритроцитов;
- миоглобин (входит в состав мышечных волокон);
- цитохром (отвечает за процесс клеточного «дыхания»).
После разрушения вышеперечисленных веществ и высвобождения билирубина, последний попадает в кровоток, где находится в свободной форме (непрямой билирубин). Это токсическая жирорастворимая форма, для нейтрализации которой требуется связывание с глюкуроновой кислотой. Этот процесс происходит в печени. Вместе с желчью связанный (прямой водорастворимый) билирубин поступает в кишечник, где значительная его часть повторно всасывается в кровоток и вновь попадает в печень. На этом этапе компонент расщепляется окончательно.
Оставшаяся же в кишечнике часть билирубина окисляется кишечными бактериями, в результате чего образуются стеркобилиноген и уробилиноген. Последний попадает в почки и выделяется с мочой, придавая ей естественный желтый оттенок. Стеркобилиноген выводится из организма вместе с каловыми массами, также окрашивая их в природный коричневый цвет.
В моче билирубин представлен ничтожно малыми объемами, которые в норме не фиксируются лабораторными приборами. Если в процессе анализа компонент все же был выявлен, то у пациента диагностируется билирубинурия. Это состояние характерно для заболеваний почек, печени, органов желудочно-кишечного тракта, общей интоксикации организма, злокачественных новообразований и т.д.
У беременных появление билирубина в моче наблюдается только в 3-м триместре беременности. В этот период увеличенная в размерах матка провоцирует повышение внутрибрюшного давления, что препятствует нормальному оттоку желчи.
Показания
Назначение и расшифровку ОАМ проводят специалисты: нефролог, гинеколог, инфекционист, уролог, педиатр, терапевт и др.
- Плановое профилактическое обследование, диспансеризация;
- Обязательное исследование при постанове на учет по беременности, регулярный контроль при ведении беременности;
- Подозрение на заболевания органов мочеполовой системы (пиелонефрит, гломерулонефрит, пиелит, цистит, уретрит, почечная недостаточность и др.);
- Диагностированные патологии почек, мочевыводящих каналов, мочевого пузыря (контроль течения заболевания и эффективности применяемого лечения);
- Мониторинг состояния здоровья пациентов с повышенной кислотностью желудочного секрета;
- Обязательный контроль эффективности водной терапии при лечении минеральными водами;
- Ацидоз или алкалоз различной этиологии;
- Гематурия (примесь крови в моче);
- Диарея и/или рвота в течение длительного времени (риск развития обезвоживания);
- Сахарный диабет (риск развития хронического ацидоза);
- Лихорадочные состояния, сопровождающиеся повышением температуры тела и обильным потоотделением;
- Реабилитационный период после голодания, соблюдения постов, строгих диет;
- Гипокалиемия (дефицит калия в организме) и гипохлоремия (недостаток хлора);
- Контроль состояния пациента после внутривенного вливания значительных объемов изотонического раствора натрия хлорида;
- Экссудативный диатез у детей (аллергическое поражение слизистой и кожи).
Причины появления
Эпителий плоский в моче при беременности
Созревание плода в материнской утробе затрагивает практически все системы женского организма. Быстрорастущая матка влияет на расположение ближайших органов – почек, мочевого пузыря, печени. Оказываемое на них давление становится зачастую фактором, провоцирующим обострения хронических болезней. Продукты обмена малыша через пуповину попадают в кровь матери, откуда их необходимо систематически удалять. Это вдвое увеличивает нагрузку на ее мочевыводящую систему. К тому же вынашивание ребенка серьезно ослабляет иммунитет женщины и открывает доступ для проникновения бактерий, вирусов и других вредоносных микроорганизмов.
Эпителиальные вкрапления в образцах наглядно демонстрируют, что в работе выделительной системы есть проблемные моменты. Всего в моче могут находиться 3 вида эпителиальных отслоений:
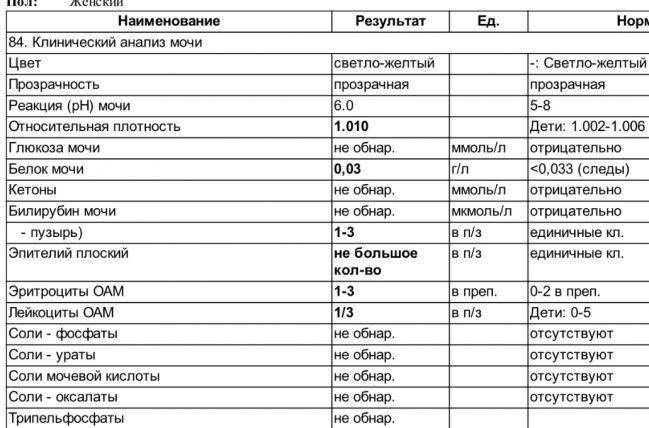
- Эпителий плоский в моче при беременности – явление достаточно частое. Выглядит, как ничем не окрашенные клетки округлой формы с плоской структурой. Иногда представляется в виде единичных клеток или целых пласт. Его выделение в мочу происходит из внутренних половых органов и мочеточников.
- Эпителий переходный в моче при беременности – встречается относительно редко и в сравнительно малых объемах. Представляет собой клетки, имеющие выраженный желтый оттенок. Может обладать разными вариантами размеров и конфигурации. Проникает в урину из почечных лоханок, мочевыводящих каналов и уретры. Избыток переходного эпителия может говорить о цистите, пиелонефрите или мочекаменной болезни.
- Эпителий почечный в моче – тревожный симптом. У здоровых людей в анализе его попросту не бывает. Обнаружение почечного эпителия свидетельствует в пользу серьезных проблем с почками, т.к. основным местом его дислокации являются почечные канальцы. Как правило, эпителий почечный в моче – признак инфекционных болезней и гемодинамических расстройств.
Норма выделившегося эпителиального слоя в моче у беременной несколько выше, чем у здоровой женщины, не планирующей в ближайшем обозримом будущем обзаводиться потомством. Эпителий плоский в моче при беременности в норме не превышает показатель в 5-6 элементов на исследуемое поле зрения. Допустимо также появление в анализах переходного эпителия в размере не больше единицы. Эпителий почечный в моче обязан отсутствовать.
Среди причин повышения эпителия в моче у беременной отдельного упоминания заслуживают:
- Воспаления мочеточников, уретры, почек и мочевого пузыря, имеющие вирусный либо бактериальный характер;
- Лечение определенными препаратами (антибиотиками, мочегонными средствами), развитие нефропатии на фоне частого приема анальгетиков;
- IgA (болезнь Берже) – неизлечимое аутоиммунное заболевание, характеризующееся отложением иммуноглобулина в почках;
- Пренебрежение соблюдением норм личной гигиены, отсутствие должного ухода за наружными половыми органами.
Последний пункт списка перекликается с еще одной причиной, вследствие которой эпителий плоский в моче при беременности может повышаться. Речь идет о нарушении технологии сбора материала для анализа
Беременным важно помнить несколько простых правил подготовки к забору образцов урины:
- Для исследования годится только утренняя моча объемом до 100 мл;
- Собирать надо только среднюю порцию испражнений, являющуюся самой информативной;
- Предварительно необходимо принять интимный душ и тщательно вытереться;
- Для сбора мочи нужна стерильная тара (лучше – аптечный контейнер);
- Хранить образец надлежит в темном, прохладном месте не дольше 2 часов.
Общие сведения
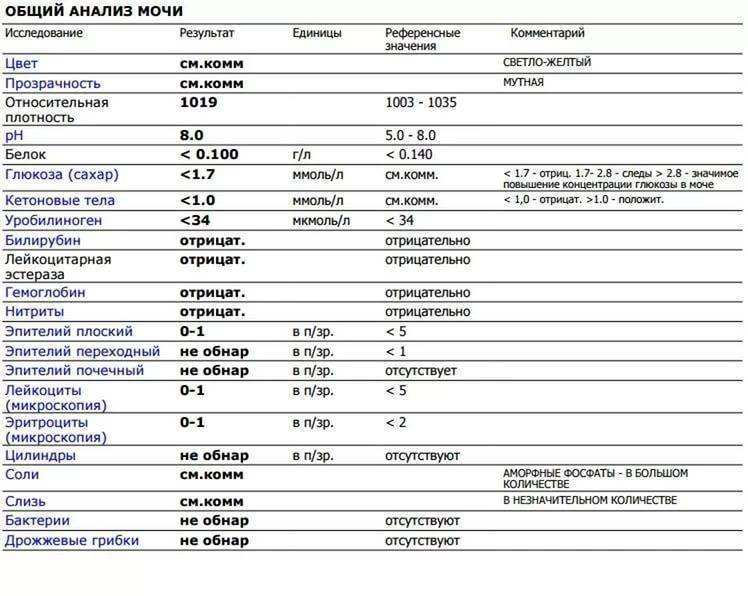
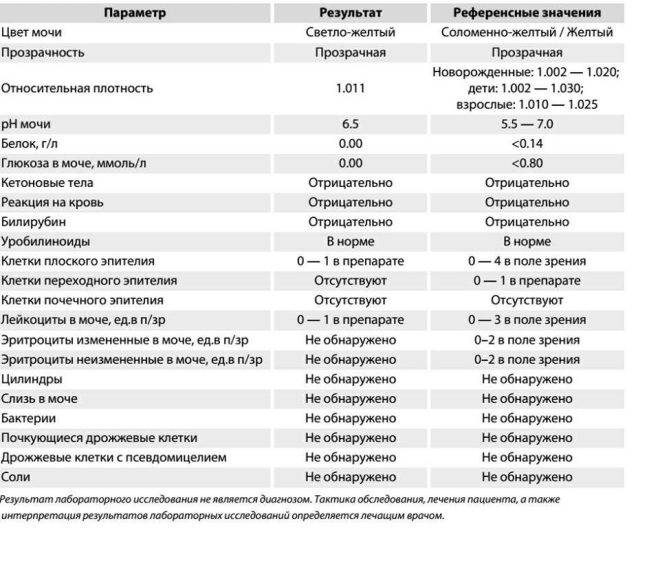
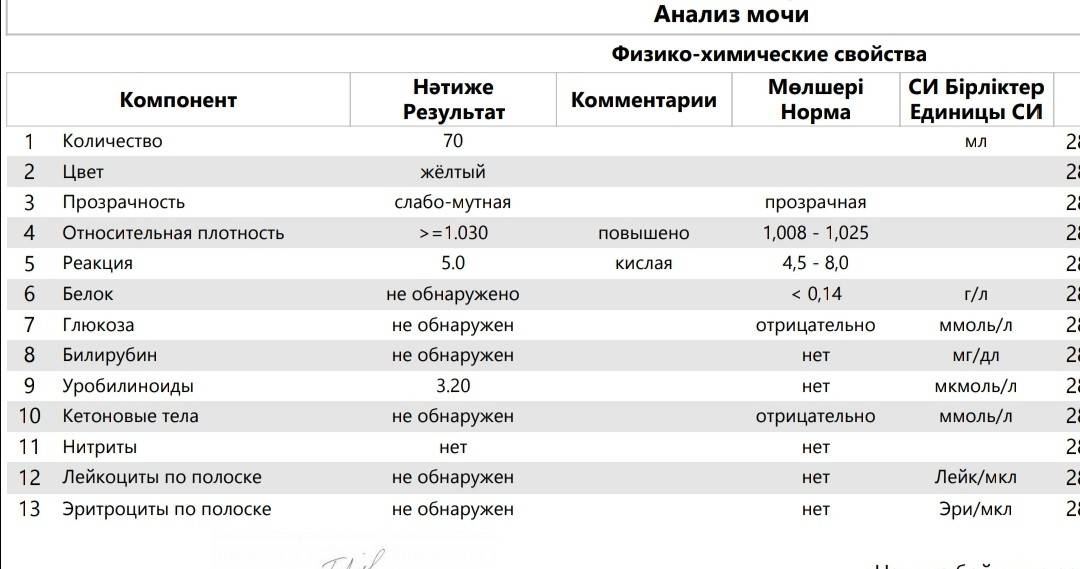
рН мочи – это водородный показатель, который демонстрирует количество ионов водорода в моче и позволяет оценить баланс щелочей и кислот, определить физические свойства урины и т.д.
Результаты исследования кислотности мочи отражают наличие или отсутствие таких патологий как алкалоз и ацидоз, мочекаменная болезнь, воспаление мочеполовых органов и пр.
Метаболизм (обмен веществ) – это совокупность химических реакций, обеспечивающих нормальную жизнедеятельность организма. В их числе не последнюю роль играет кислотно-щелочной баланс, который поддерживается органами мочевыводящей системы. Диагностически важным показателем качества выполнения этой функции является рН мочи.
pH мочи отражает эффективность усвоения компонентов, влияющих на кислотность: магний, калий, натрий, кальций. Повышение кислотности нейтрализуется организмом самостоятельно – с помощью минералов, которые он черпает из собственных ресурсов (в большинстве своем, из костей). Именно поэтому при хроническом ацидозе (повышенной кислотности) страдает, в первую очередь, скелетный аппарат.
Химические свойства
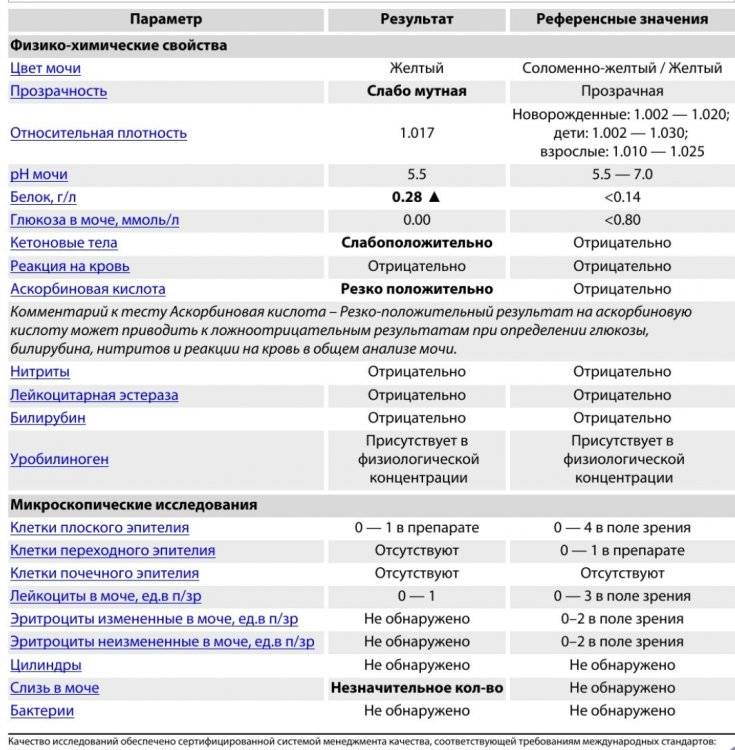
Белок. В норме его в моче быть не должно, или там очень мало — меньше 0,002 г/л. Иногда у здоровых людей он все-таки появляется — например, если они поели мяса, или испытали накануне серьезную физическую нагрузку или эмоциональный стресс — но если человек перестает есть мясо, отдыхает и успокаивается, выделение белка прекращается. Если он продолжает выделяться вместе с мочой (это устанавливают, повторяя анализ снова и снова), дело может быть в воспалении почек или мочевыводящих путей.
Глюкоза. У здоровых небеременных людей глюкозы в моче быть не должно. Как мы уже писали, «сахар» попадает в мочу при нарушениях обмена глюкозы — например, при диабете II типа.
Кетоновые тела. Эти вещества накапливаются в организме, если телу не хватает углеводов, и для получения энергии оно вынуждено разрушать запасы жира. Поскольку питаться ими для нас не нормально, кетоновых тел в моче здоровых небеременных людей быть не должно. Как правило, кетоновые тела появляются в моче у голодающих людей или из-за тяжелых физических нагрузок, но чаще всего — на фоне неконтролируемого диабета 1 типа.
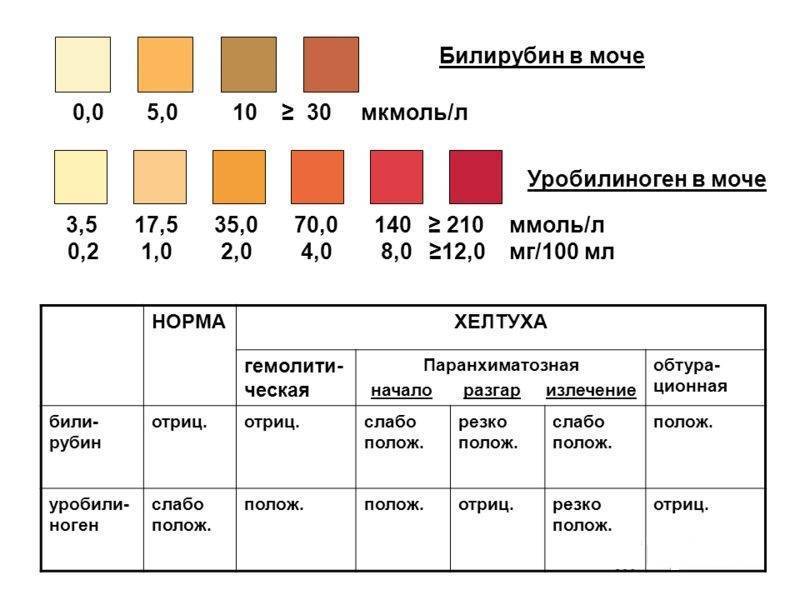
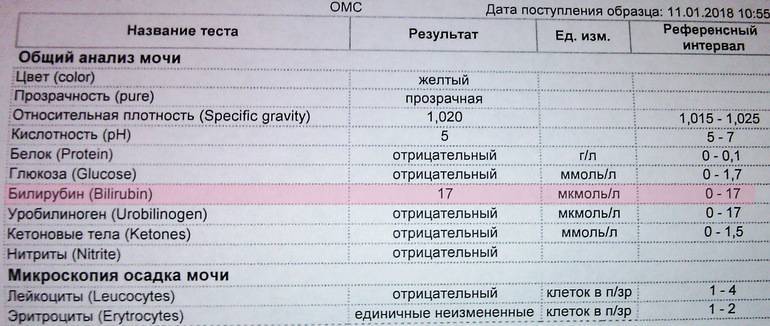
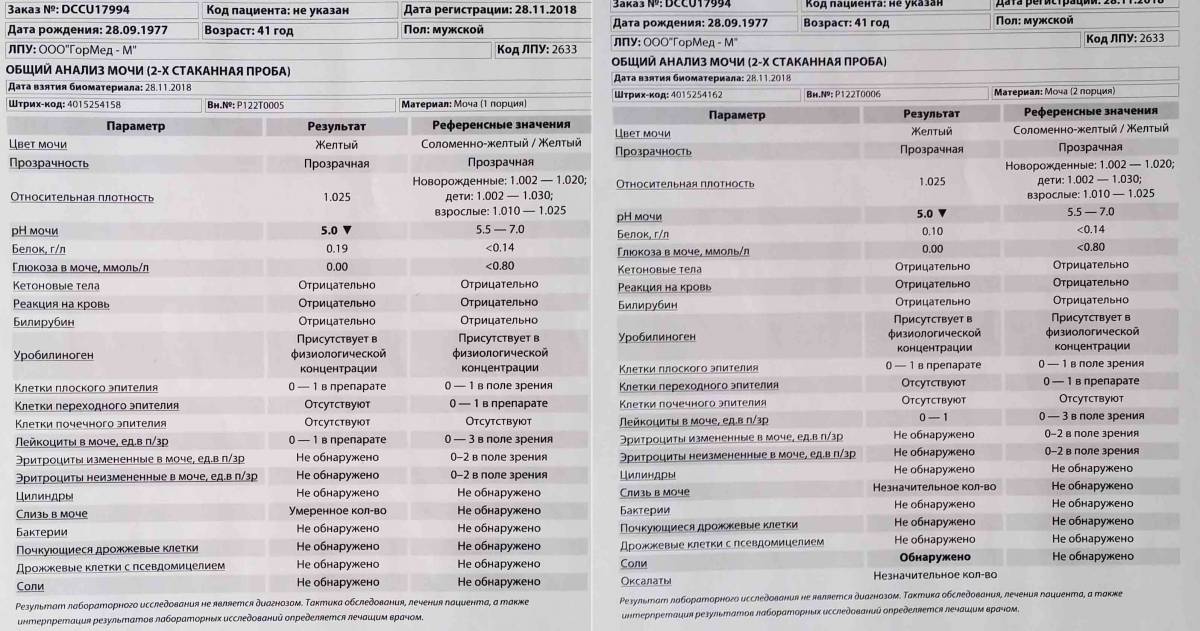
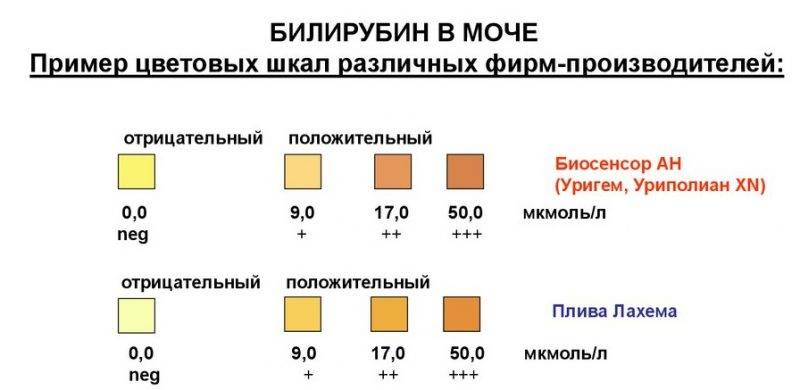
Билирубин. У здоровых небеременных людей билирубина в моче быть не должно. Как мы уже писали, билирубин попадает в мочу, если печень не справляется с его утилизацией. Такое бывает при гепатитах и при нарушении оттока желчи — это может случиться, если желчевыводящие пути, например, перекроет желчный камень.
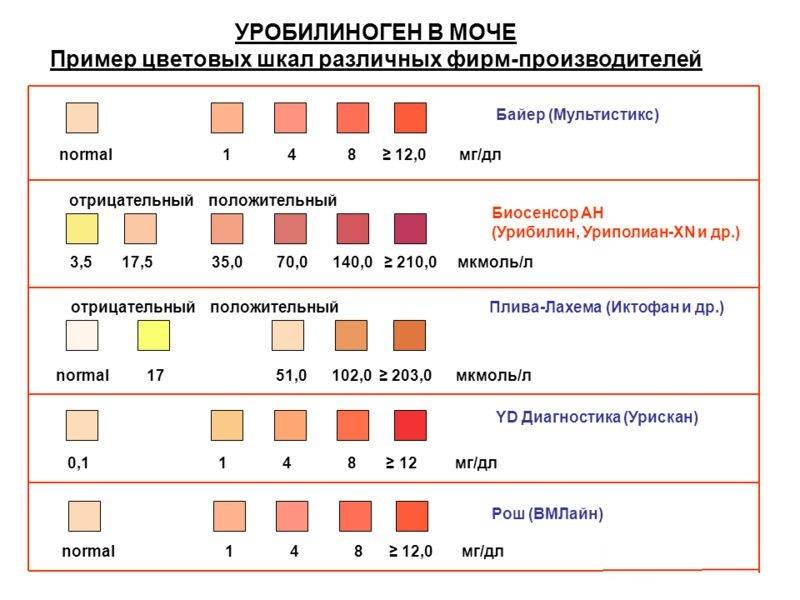
Уробилиноген. Это бесцветный продукт «обезвреживания» вредного билирубина печенью и кишечными бактериями. До 10 мг/л уробилиногена выводится вместе с мочой. Если уровень этого вещества высокий, велика вероятность, что у человека проблемы с печенью — от вирусного гепатита до печеночной недостаточности. Но не исключено, что дело в ускоренном распаде гемоглобина — такое бывает, например, при гемолитической анемии и некоторых других заболеваниях.
Нитриты. Вместе с мочой организм избавляется от соединений азота — нитратов, так что они всегда в ней есть у здоровых людей. Но если в мочевыводящих путях поселяются болезнетворные бактерии — например, кишечные палочки, энтеробактерии или клебсиеллы — в моче появляются нитриты. Дело в том, что эти бактерии питаются нитратами и превращают их в нитриты, так что присутствие этих веществ в моче всегда недобрый знак. При этом отсутствие нитритов не означает отсутствие инфекции. Некоторые стафилококки и стрептококки к нитратам равнодушны, так что их приходится выявлять, просматривая мочу под микроскопом.
Повышение концентрации
Билирубинурия (наличие билирубина в моче) может возникнуть по причине гемолиза эритроцитов (их массовой гибели), которые высвобождают источник билирубина – гемоглобин. Даже здоровая печень не способна связать значительное количество свободного билирубина, поэтому он с кровотоком поступает не только в желудочно-кишечный тракт, но и в почки, откуда выводится с мочой.
Билирубин обладает нейротоксическим эффектом, однако текущие данные свидетельствуют о том, что слегка повышенный билирубин может защитить от сердечно-сосудистых заболеваний и повреждений почек.
Причины гемолиза эритроцитов:
- гемолитическая анемия приобретенная и врожденная;
- физиологическая желтуха новорожденных;
- гемолитическая болезнь у новорожденных (несовместимость с кровью матери);
- аутоиммунные заболевания (васкулит, волчанка);
- интоксикация солями тяжелых металлов, химическими реактивами, красителями, ядами;
- сепсис (инфицирование крови);
- полиорганная недостаточность;
- эритремия (злокачественные процессы крови, повышающие число эритроцитов);
- передозировка лекарственными препаратами (ацетилсалициловая кислота, тетрациклин, хинин);
- внутреннее кровотечение, в т.ч. по причине серьезных травм и переломов;
- обширные гематомы;
- инфекционные заболевания (мононуклеоз, бруцеллез, лептоспироз, малярия и т.д.).
Также билирубин может попадать в почки в результате недостаточной функции печеночного аппарата:
- гепатит различного происхождения (токсический, вирусный, медикаментозный, алкогольный) в острой или хронической форме;
- холестатический гепатит у беременных в третьем триместре;
- цирроз;
- абсцессы печени, а также другие доброкачественные (киста, гематома) и злокачественные (раковая опухоль с метастазами) образования;
- последствия оперативного вмешательства на органах гепатобилиарной системы;
- недавно перенесенная травма области правого подреберья;
- печеночная недостаточность на фоне других заболеваний (эмболия легких, инфаркт миокарда и т.д.).
Билирубинурия может быть обусловлена закупоркой желчевыводящих протоков. В этом случае связанный билирубин не попадает в просвет кишечника, а полностью всасывается в кровь и направляется к почкам. Нарушение оттока желчи возможно в следующих случаях:
- перегиб желчного пузыря или протоков;
- доброкачественные (полипы) и злокачественные образования желчного протока;
- желчнокаменная болезнь;
- рак поджелудочной железы (опухоль сдавливает общий желчный проток).
Реже билирубин в моче повышается по причине патологий кишечника (энтероколиты, непроходимость, хронические запоры), нарушения его микрофлоры (дисбактериоз).
Также возможны наследственные нарушения обмена билирубина:
- синдром Кригера-Найяра (желтуха и поражение ЦНС на фоне повышенного билирубина, обусловленного отсутствием фермента глюкуронилтрансферазы);
- синдром Жильбера (дефект гена, приводящий к повышению уровня свободного билирубина);
- Синдром Дубина-Джонсона (нарушение переноса прямого билирубина из печени в желчь, при этом в печени откладывается пигмент черного цвета).
- Circulating bilirubin and defense against kidney disease and cardiovascular mortality: mechanisms contributing to protection in clinical investigations. 2014 Jul 15. – Данные Национальной медицинской библиотеки США PubMed
- Author: S.S Rabinowitz, MD. Dubin-Johnson Syndrome. Mar 08, 2018. – Англоязычная база актуальных медицинских данных Medscape.