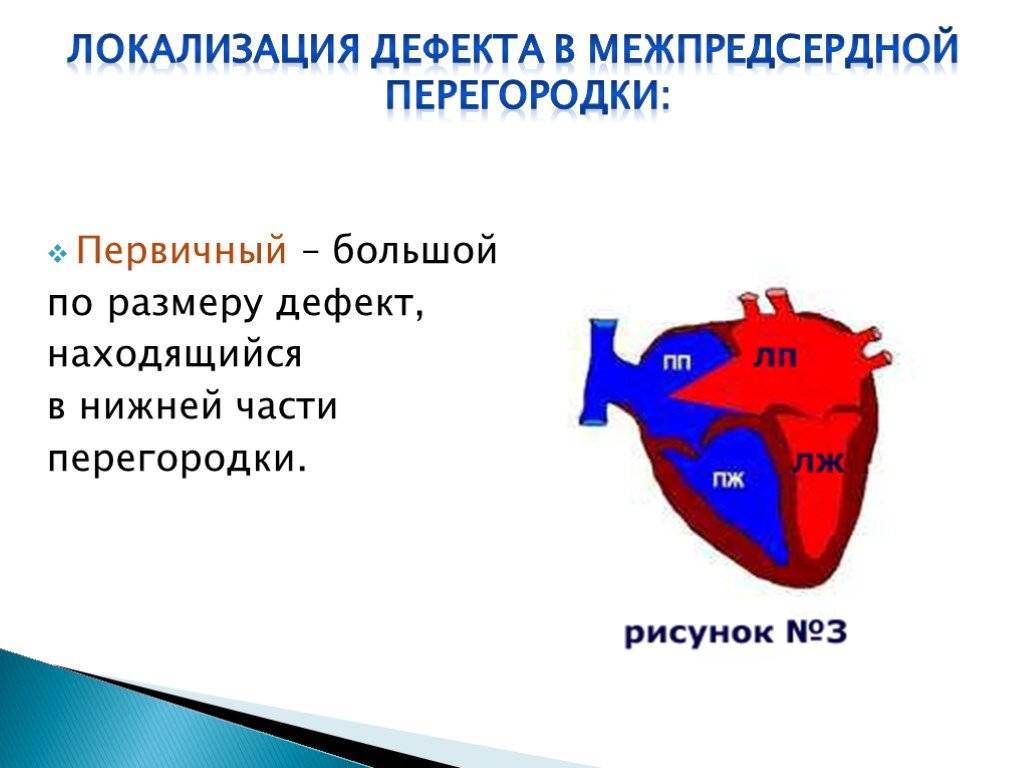
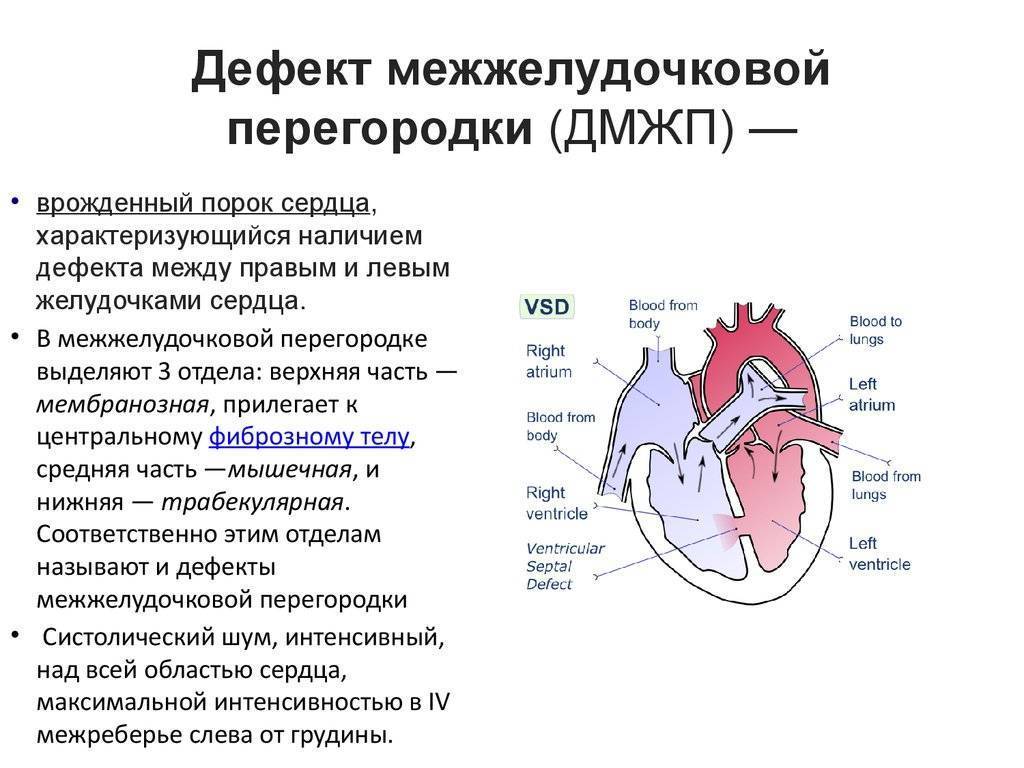
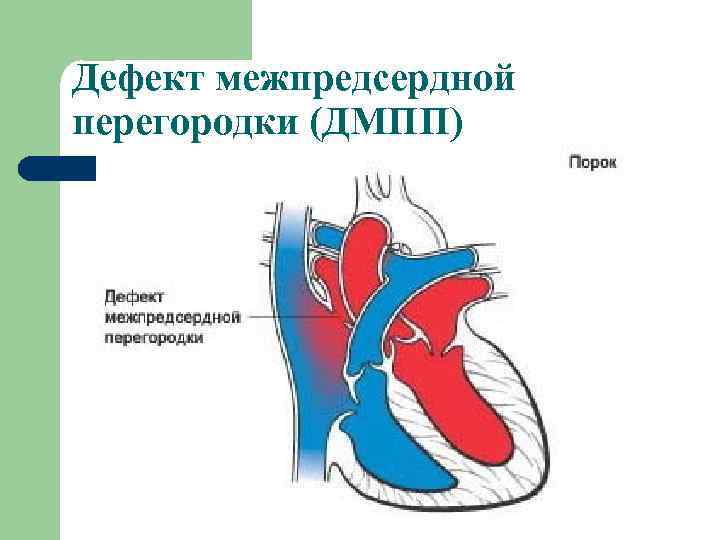
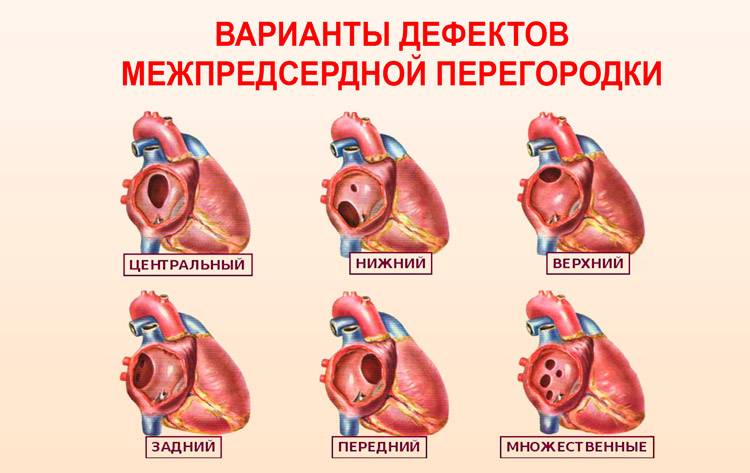
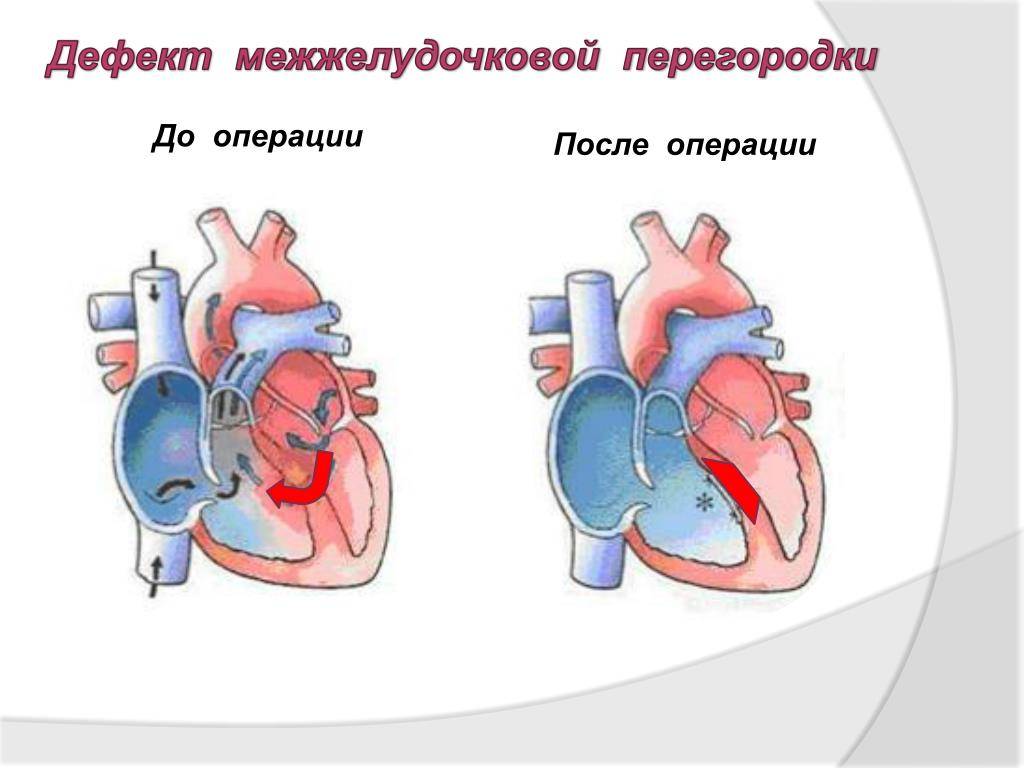
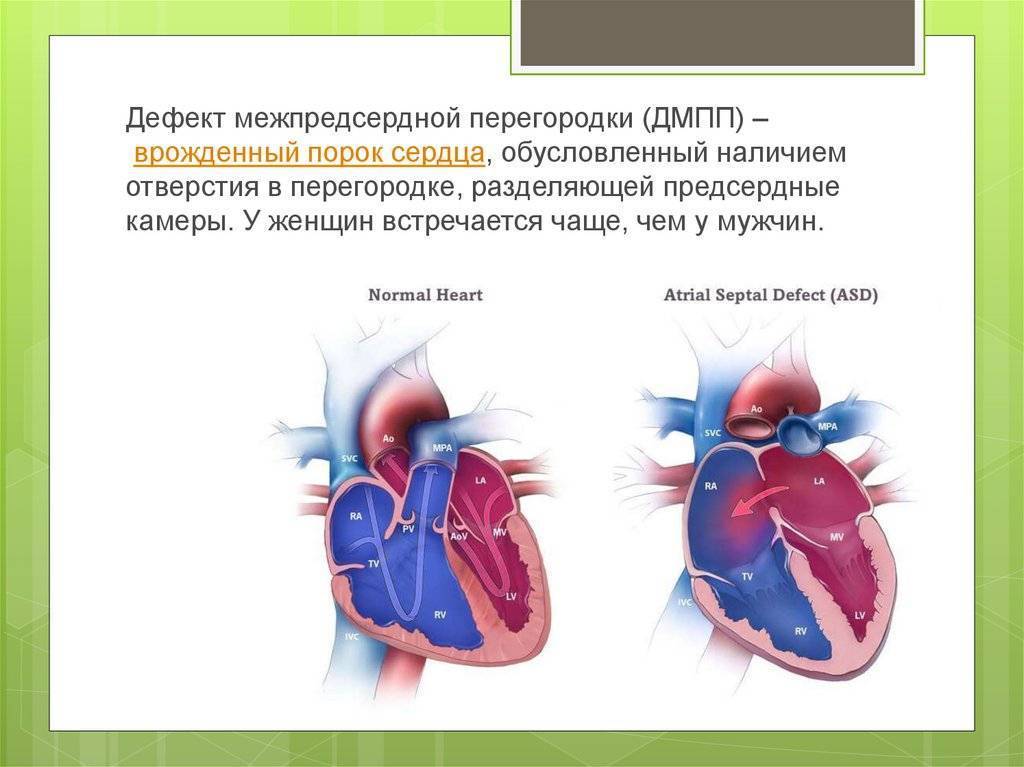
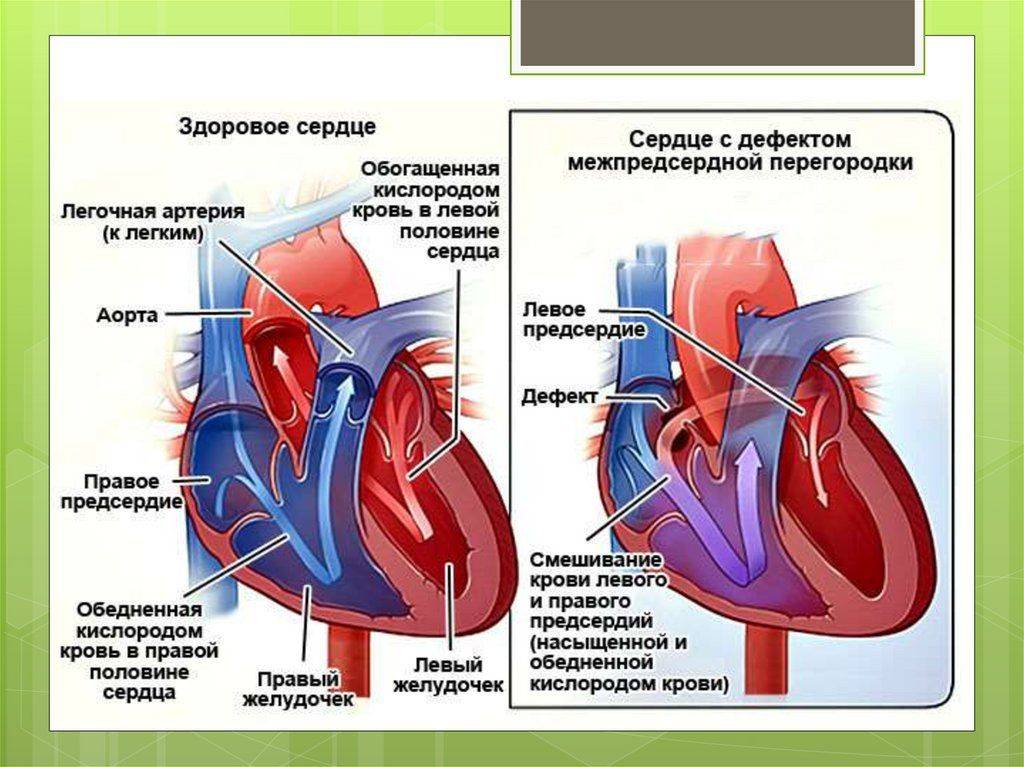
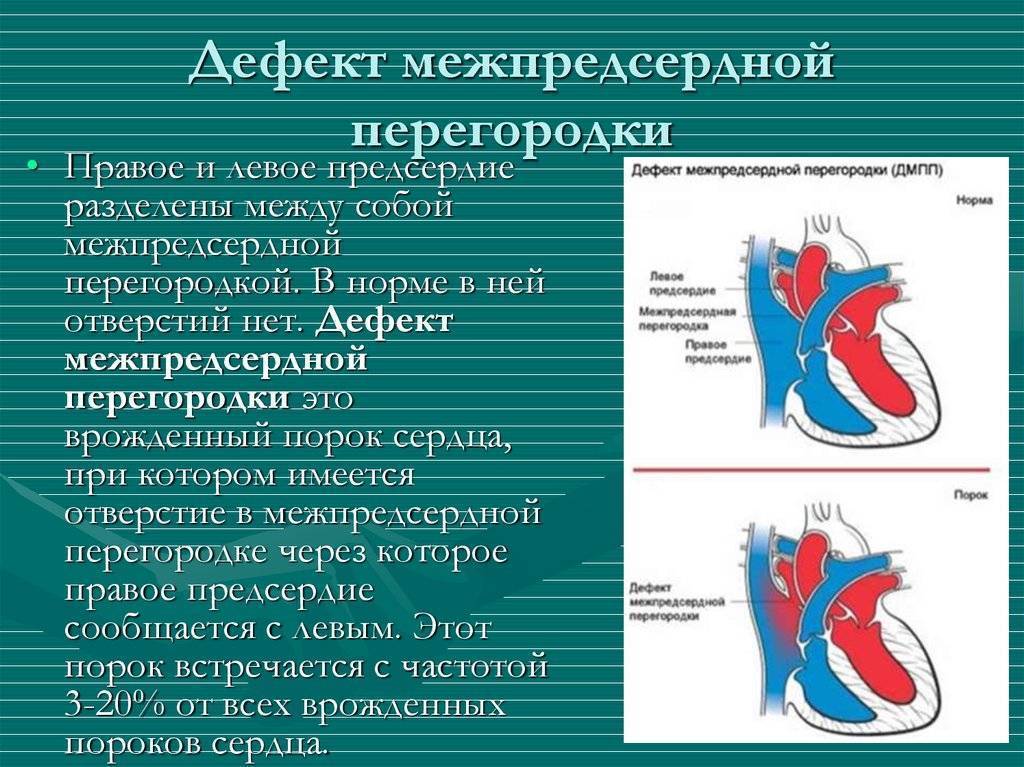
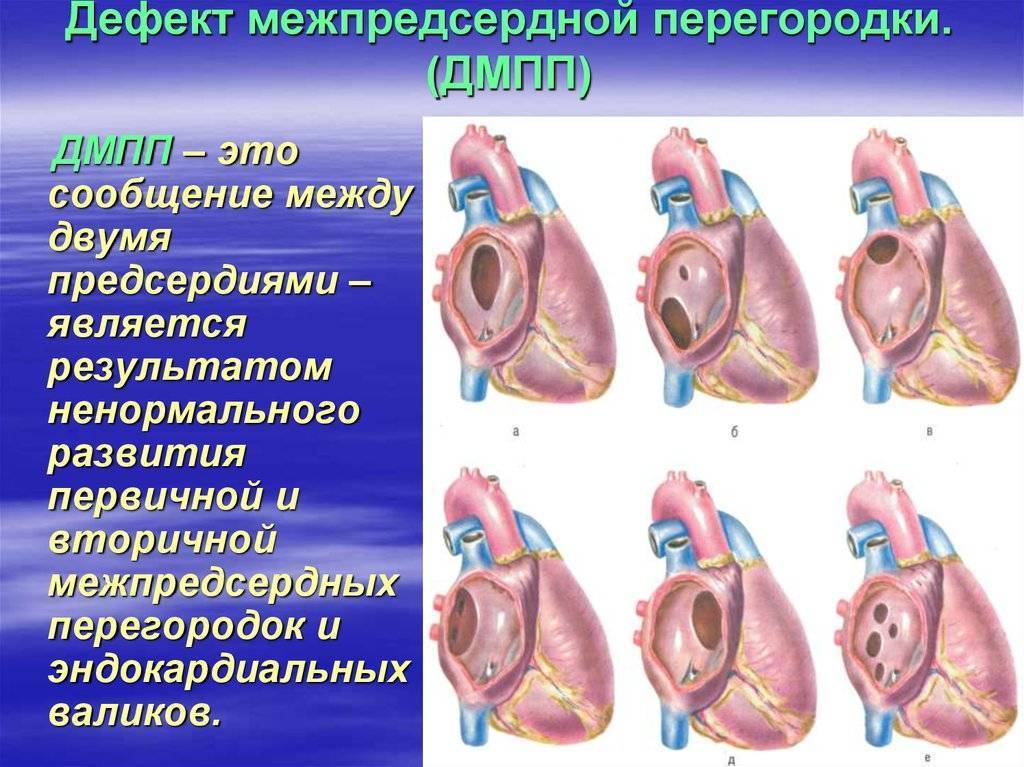
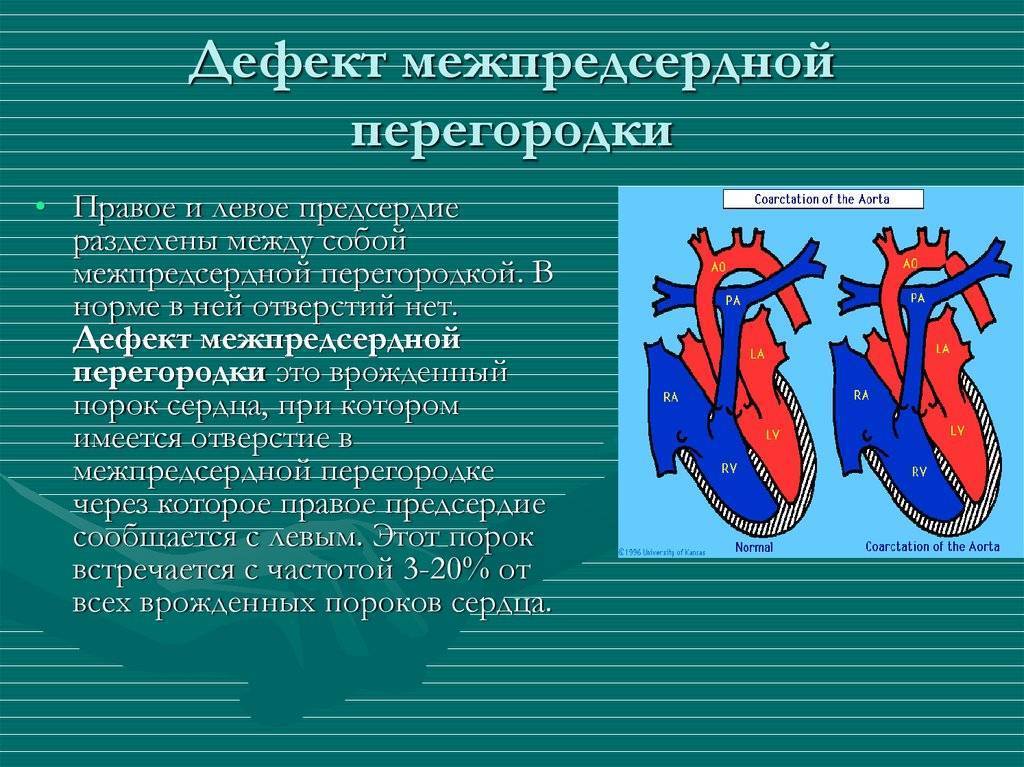
Лечение и прогнозы
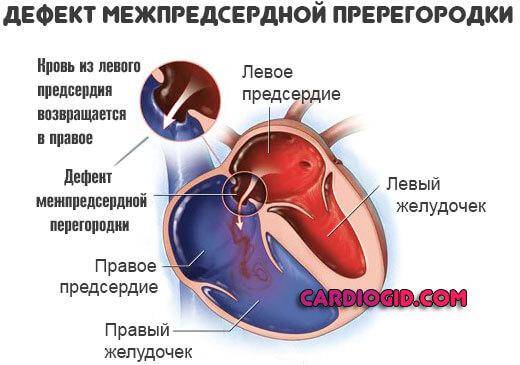
Восстановить целостность межпредсердной перегородки можно исключительно инструментальным путем. Лучшим временем для проведения операции служит возрастной промежуток 1-12 лет. Отказаться от операции придется, если у больного выявлено чрезмерно повышенное внутрилегочное давление на фоне вено-артериального кровообращения, так как сосуды легких меньшего диаметра уже претерпевают склеротические изменения.
В хирургии используется несколько видов оперативных манипуляций:
- ушивание просвета;
- пластическое восстановление межпредсердного окна биологическим или синтетическим лоскутом;
- рентгенэндоваскулярное сужение при небольших ДМПП (до 2 см).
После проведенной манипуляции наблюдаются положительные прогнозы отдаленной перспективы в 90% случаев. Нормализация кровообращения по малому кругу наступает сразу, больные не высказывают жалоб на плохое самочувствие в связи с сердечным заболеванием. Если у человека присутствует небольшой дефект, он может вообще не проявить себя вплоть до пожилого возраста, не сопряжен с опасностями для жизни. Если обнаружено значительное изменение в строении перегородки, без лечения продолжительность жизни составляет 35-40 лет, летальный исход может наступить от дыхательных проблем или чрезмерной гипертензии.
Статья размещена с целью информирования без претензии на научную точку зрения. Если у Вас появились подозрения о наличии заболевания, обратитесь к кардиологу или кардиохирургу, пройдите обследование.
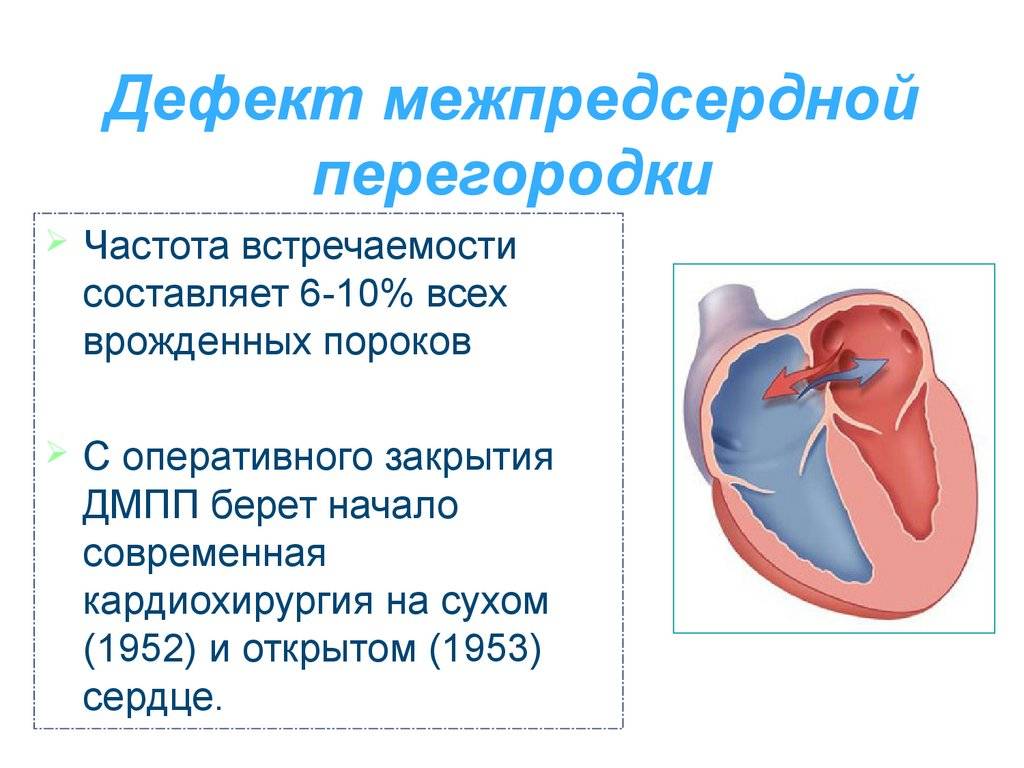
Статистика и прогноз лечения дефекта межпредсердной перегородки у детей в Израиле
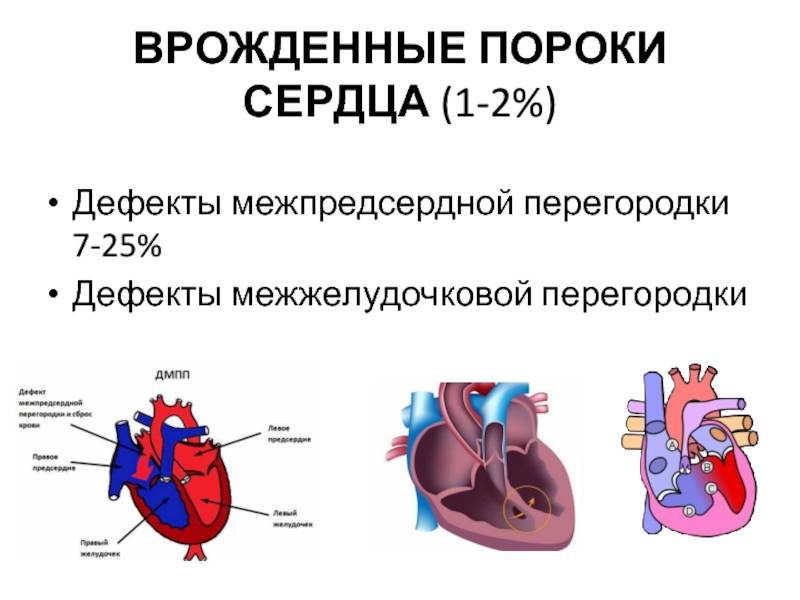
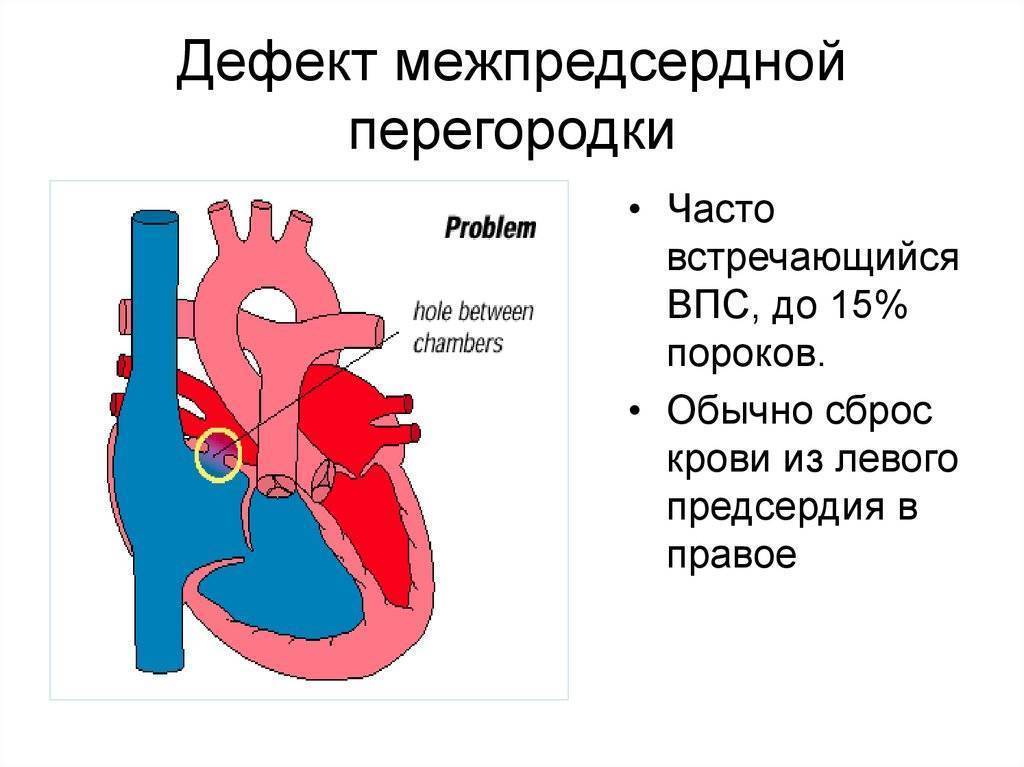
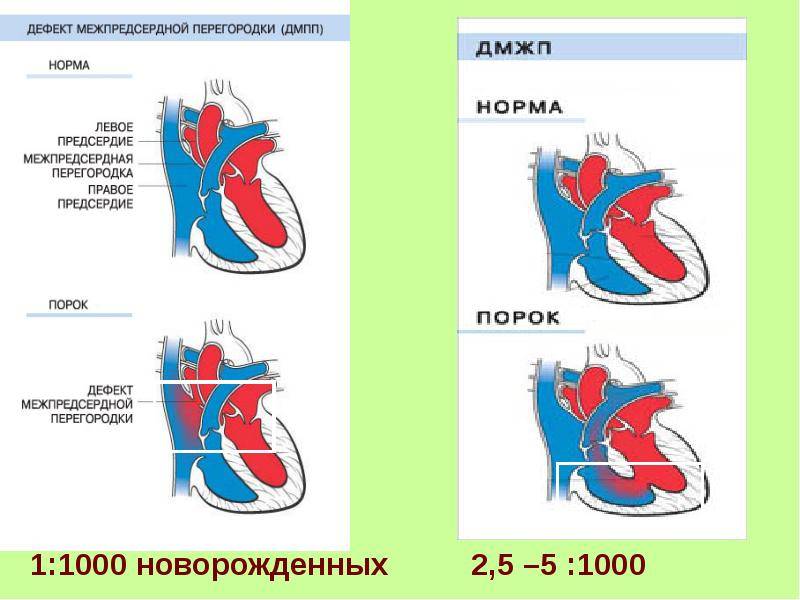
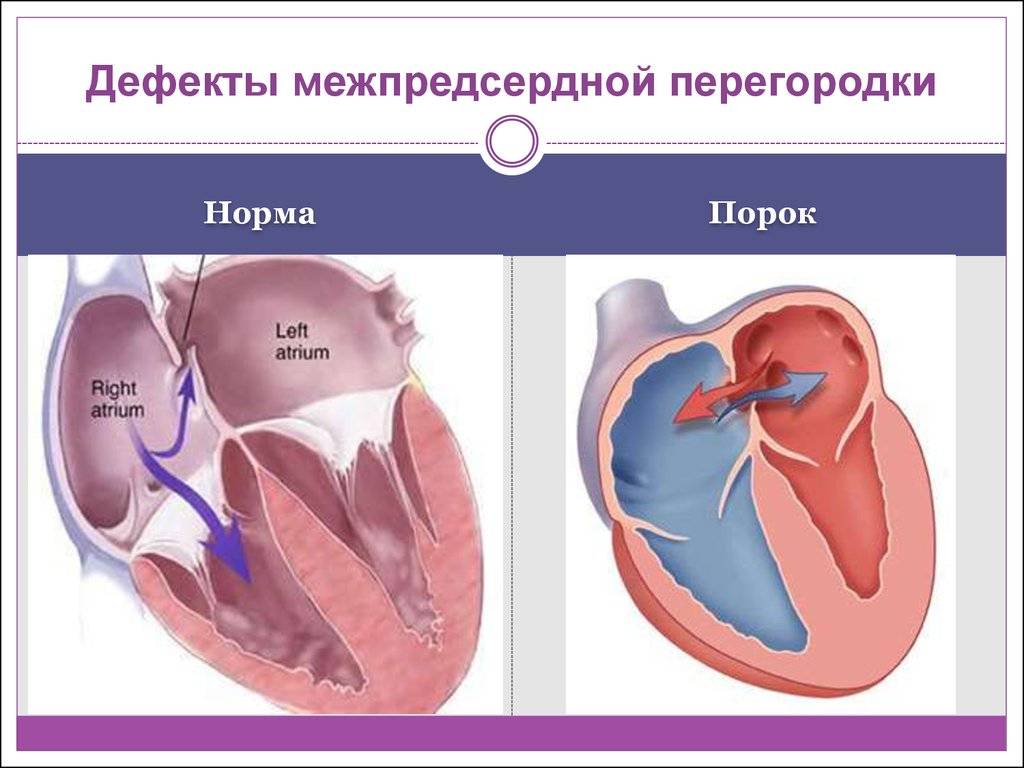
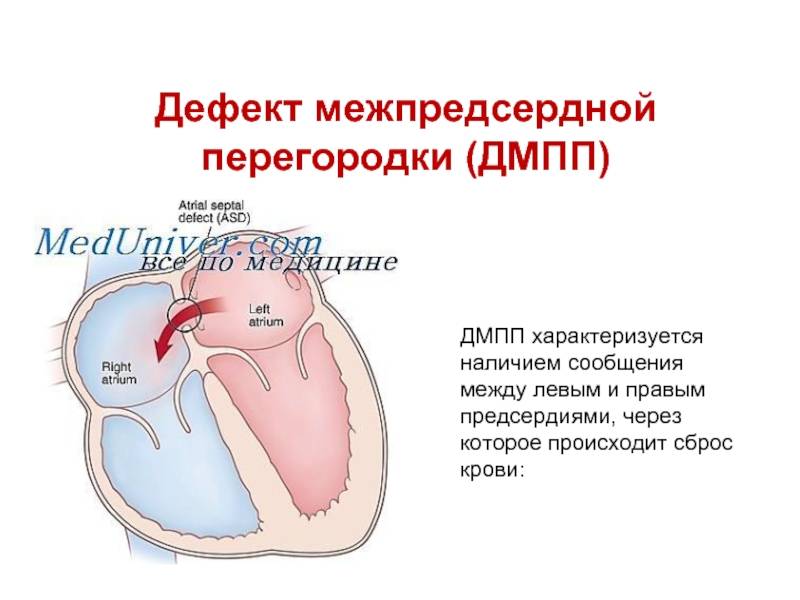
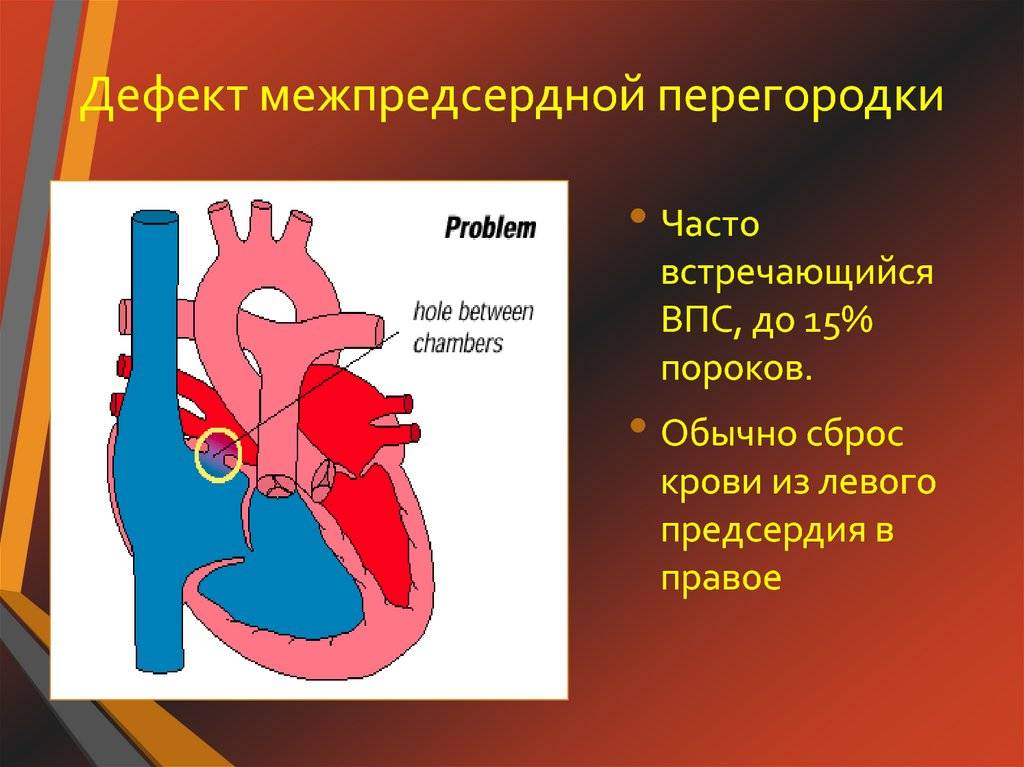
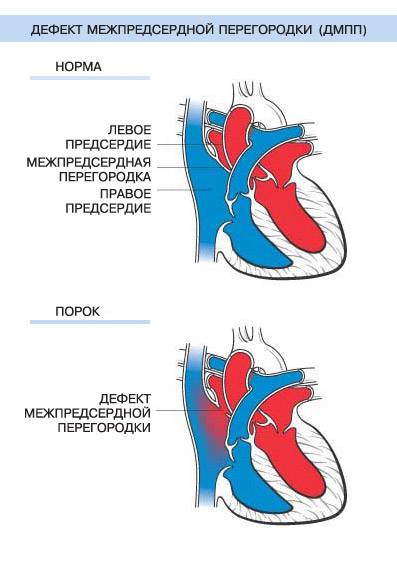
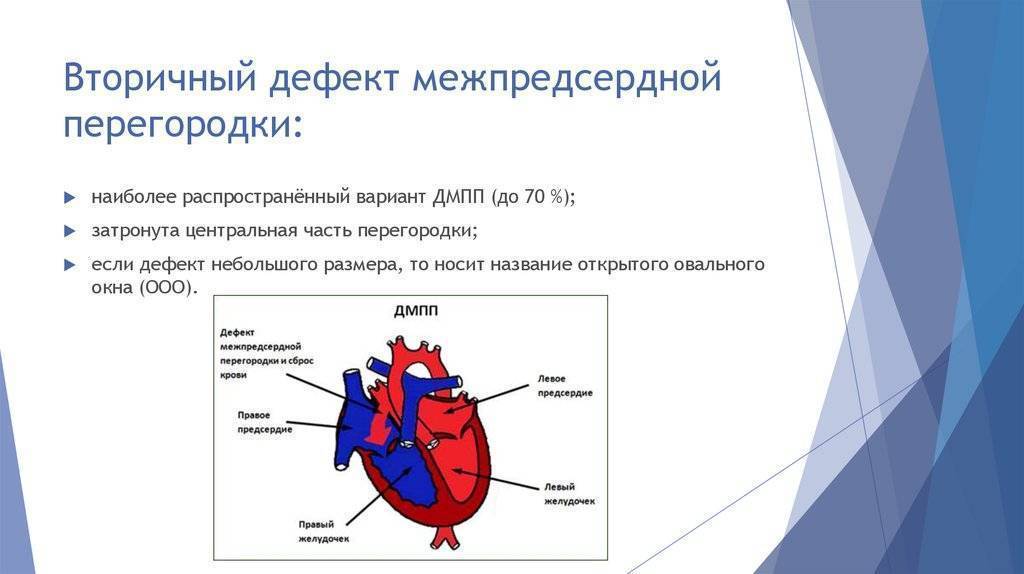
Согласно статистически данным, до 20 % всех врожденных пороков сердца приходится на долю аномалий межпредсердной перегородки. Порок не способен самостоятельно пропасть в процессе роста ребенка, поэтому это еще и самое частое врожденное нарушение сердца, которое диагностируют после 3 лет.
Прогноз заболевания зависит от выраженности изменений. Небольшие отклонения совместимы с жизнью и нередко обнаруживаются в после 45 – 50 лет.
|
При крупных дефектах перегородки и отсутствии терапии длительность жизни не превышает 40 лет. |
Патологические изменения затрагивают такие органы и структуры:
- миокард;
- кровеносные сосуды;
- легкие;
- печень;
- почки.
Смерть наступает от хронической правожелудочковой недостаточности, нарушений проводимости сердечного импульса, аритмий. Реже пациент умирает от легочной гипертензии.
Врачи «Хадассы» успешно устраняют врожденные пороки кардиоваскулярной системы. Главные факторы, определяющие исход операции, — возраст и интенсивность изменений в миокарде.
|
При своевременном обращении в наш центр вероятность благополучного исхода приближается к 100 %. Практически все больные после операции возвращаются к полноценной жизни. |
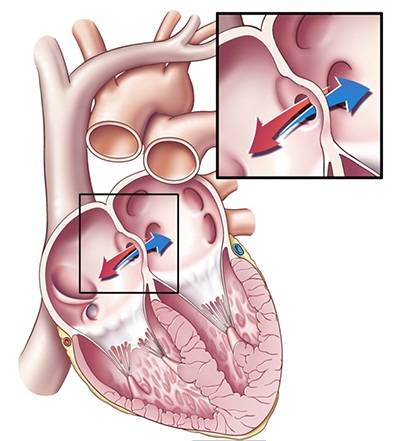
Преимущества эндоваскулярной методики
Эндоваскулярный способ закрытия дефекта выгодно отличается от операции по ушиванию ДМПП. Последняя требует искусственного поддержания кровообращения во время операции, имеет больше противопоказаний и значительный период реабилитации. Несмотря на то, что хирургическое лечение прочно вошло в практику и применялось долгое время, сейчас оно уступает место эндоваскулярному методу.
Главное преимущество в том, что эндоваскулярная операция – это малоинвазивная хирургия. После нее не остается шрамов, процедура не требует разрезов или открытого доступа. У эндоваскулярного метода чрезвычайно низкий процент послеоперационных осложнений. Пациентам не требуется длительная госпитализация и реабилитация.
На данный момент эндоваскулярная операция – это общепризнанный мировой стандарт, отвечающий всем требованиями безопасности и эффективности.
Принцип работы окклюдера
Впервые операция с помощью окклюдера была произведена в конце 80-х годов прошлого века – это был эксперимент на животных. Окклюдер – это специальное устройство, которое устанавливают через сосудистый доступ, а после установки оно выполняет функцию заплатки. Со временем техника выполнения таких операций совершенствовалась, и сейчас успешно применяется для лечения тысяч пациентов. Уже в 21 веке появилось множество модификаций и разновидностей окклюдеров для разных случаев.
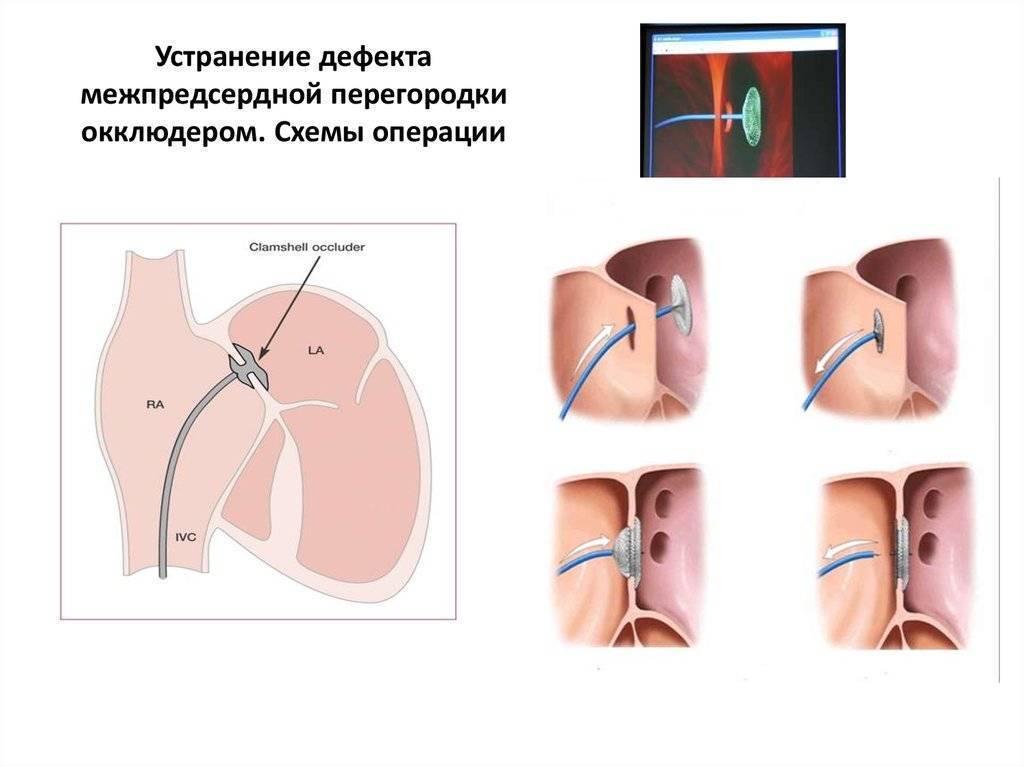
Принцип работы устройства следующий: конструкция, раскрывающаяся подобно зонтику, заводится в нужное место через сосуд. После установки заплатки никаких других манипуляций не требуется. Окклюдер производят из сплавов металлов, давно применяемых в медицине – из никеля и титана, покрытых сверху специальным биосовместимым волокном. Материалы протестированы множество раз, они не вызывают аллергии. Устройство сконструировано таким образом, что центровка в отверстии перегородки происходит самостоятельно – задача врача довести окклюдер по сосудам до нужного места. Модель устройства подбирается в зависимости от конкретного дефекта – существуют разные модификации для лечения разных пороков сердца.
Доставка к сердцу производится с помощью катетера, который заводят в крупный сосуд – артерию или вену бедра. Размер окклюдера не больше 2,5 мм в диаметре, поэтому он спокойно проходит по сосудистому руслу. Устройство раскрывается только после установки в соответствующее положение рядом с дефектом перегородки.
Операция выполняется квалифицированными врачами, прошедшими специальное обучение. Процедура проводится в операционной. Пациент во время операции лежит. Врач может контролировать все свои действия с помощью специального оборудования, передающего изображение на мониторы. В ходе операции проводится мониторинг жизненных показателей.
Читать полностью
Врачи, выполняющие эндоваскулярное закрытие дефекта межпредсердной перегородки

Бабунашвили Автандил Михайлович
Врач сердечно-сосудистый хирург, заведующий отделением сердечно-сосудистой хирургии, доктор медицинских наук, профессор, заслуженный врач РФ
Стаж 34 года
Записаться на прием
Принцип работы окклюдера
Впервые операция с помощью окклюдера была произведена в конце 80-х годов прошлого века – это был эксперимент на животных. Окклюдер – это специальное устройство, которое устанавливают через сосудистый доступ, а после установки оно выполняет функцию заплатки. Со временем техника выполнения таких операций совершенствовалась, и сейчас успешно применяется для лечения тысяч пациентов. Уже в 21 веке появилось множество модификаций и разновидностей окклюдеров для разных случаев.
Принцип работы устройства следующий: конструкция, раскрывающаяся подобно зонтику, заводится в нужное место через сосуд. После установки заплатки никаких других манипуляций не требуется. Окклюдер производят из сплавов металлов, давно применяемых в медицине – из никеля и титана, покрытых сверху специальным биосовместимым волокном. Материалы протестированы множество раз, они не вызывают аллергии. Устройство сконструировано таким образом, что центровка в отверстии перегородки происходит самостоятельно – задача врача довести окклюдер по сосудам до нужного места. Модель устройства подбирается в зависимости от конкретного дефекта – существуют разные модификации для лечения разных пороков сердца.
Доставка к сердцу производится с помощью катетера, который заводят в крупный сосуд – артерию или вену бедра. Размер окклюдера не больше 2,5 мм в диаметре, поэтому он спокойно проходит по сосудистому руслу. Устройство раскрывается только после установки в соответствующее положение рядом с дефектом перегородки.
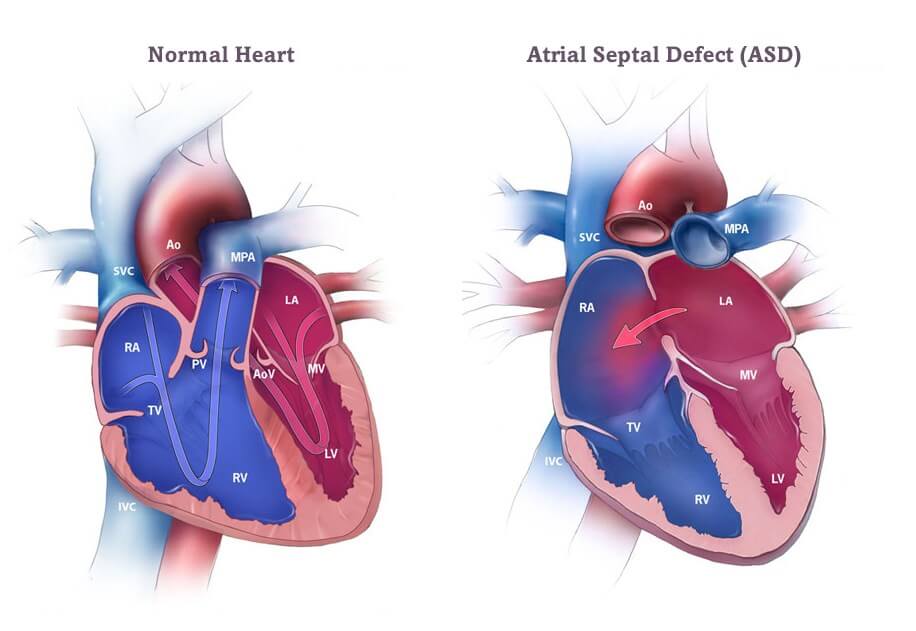
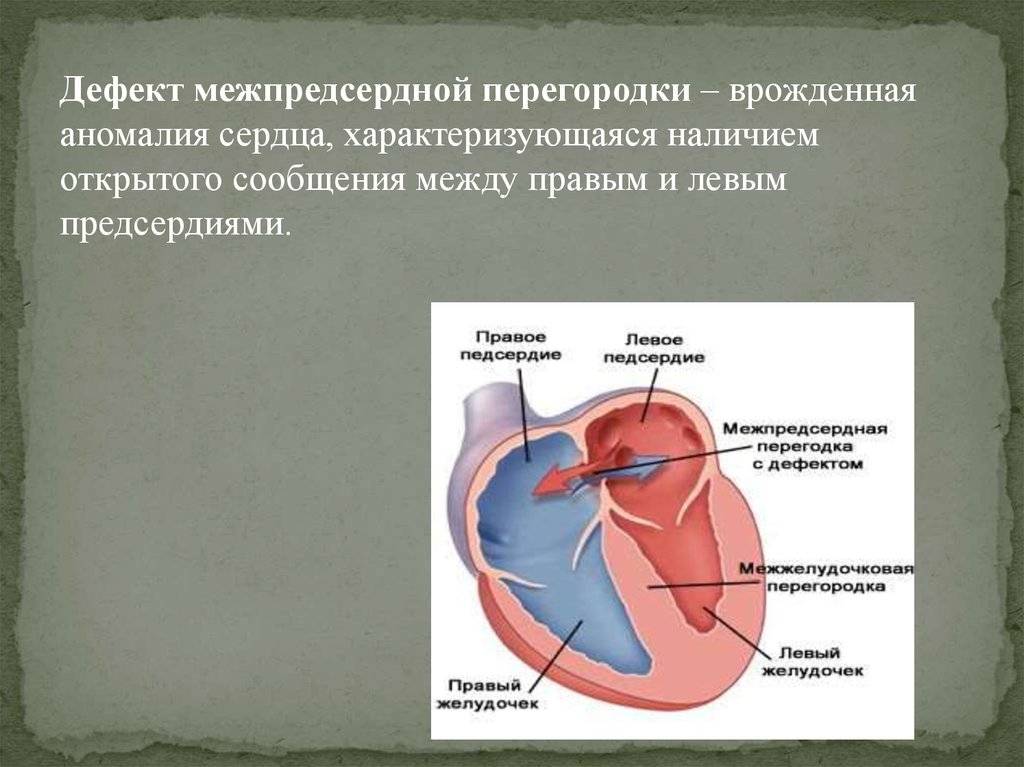
Лечение в Израиле вторичного дефекта межпредсердной перегородки
Лечение вторичных дефектов межпредсердной перегородки является только хирургическим. В зависимости от размеров отверстия и его расположения проводится либо сшивание дефекта, либо пластика – наложение “заплаты”.
Операция проводится на открытом сердце, с разрезом грудной клетки по средней линии и рассеканием грудины. Открыв доступ к сердцу, прежде всего, отводят в сторону полые вены. Затем хирург выполняет пальцевое обследование дефекта, определяет его размеры и состояние краев, проникая к межпредсердной перегородке через ушко правого предсердия. На этом этапе пациента подключают к аппарату искусственного кровообращения. Теперь появляется возможность вскрыть правое предсердие с помощью разреза по боковой его стенке. Для удаления крови из полости предсердия применяется специальный “коронарный” отсос. Теперь дефект становится виден, и происходит окончательная корректировка оперативных действий.
Если размеры дефекта сравнительно небольшие и не превышают 3 сантиметров в диаметре, такое отверстие ушивают. В случае, когда имеет место больший дефект, необходимо провести пластическую операцию по закрытию отверстия, для чего применяются синтетические материалы или выкраивается лоскут из аутоперикарда. Последний способ является предпочтительным, поскольку его применение реже приводит к образованию тромбов на месте хирургического вмешательства.
Перед тем, как окончательно закрыть дефект, хирурги проводят специальный комплекс мер, направленных на предупреждение воздушной эмболии – закупорки кровеносных сосудов пузырьками воздуха. С этой целью сначала начинается заполнение кровью легких, затем удаляется воздух из правого желудочка, для чего верхушку сердца прокалывают толстой иглой. Разрез на боковой стенке правого предсердия зашивают. Теперь можно отключить аппарат искусственного кровообращения и дать сердцу возможность возобновить самостоятельную работу. Зашивая разрез грудной клетки, оставляют дренаж для оттока раневого экссудата.
Результаты операции, как правило, хорошие. Богатый опыт израильских хирургов и высококлассная медицинская техника обеспечивают высокое качество лечения. Даже у тех пациентов, которые поступили на операцию в достаточно тяжелом состоянии, сразу же после хирургического вмешательства отмечается значительное улучшение самочувствия, нормализуется кровообращение, легочная гипертензия исчезает или существенно уменьшается.
В результате оперативного лечения больные в дальнейшем чувствуют себя практически здоровыми. У них исчезает одышка, возрастает устойчивость к физическим нагрузкам. Показатели электрокардиограммы приходят в норму, размеры сердца уменьшаются до стандартных величин.
Восстановительный период после операции по устранению вторичных дефектов межпредсердной перегородки длится около месяца, после чего пациент возвращается к своим обычным занятиям. Меры по ограничению физической нагрузки и активности отменяются через год.
Диагностика
Осмотр пациента с аускультацией (выслушиванием) сердца выявляет шумы в сердце.
ЭКГ выявляет гипертрофию миокарда правого желудочка, блокаду правой ножки пучка Гиса, аритмии разной степени тяжести, резкое отклонение электрической оси сердца влево.
Рентгенография органов грудной клетки выявляет расширение ствола легочной артерии, увеличение сердца, усиление лёгочного рисунка.
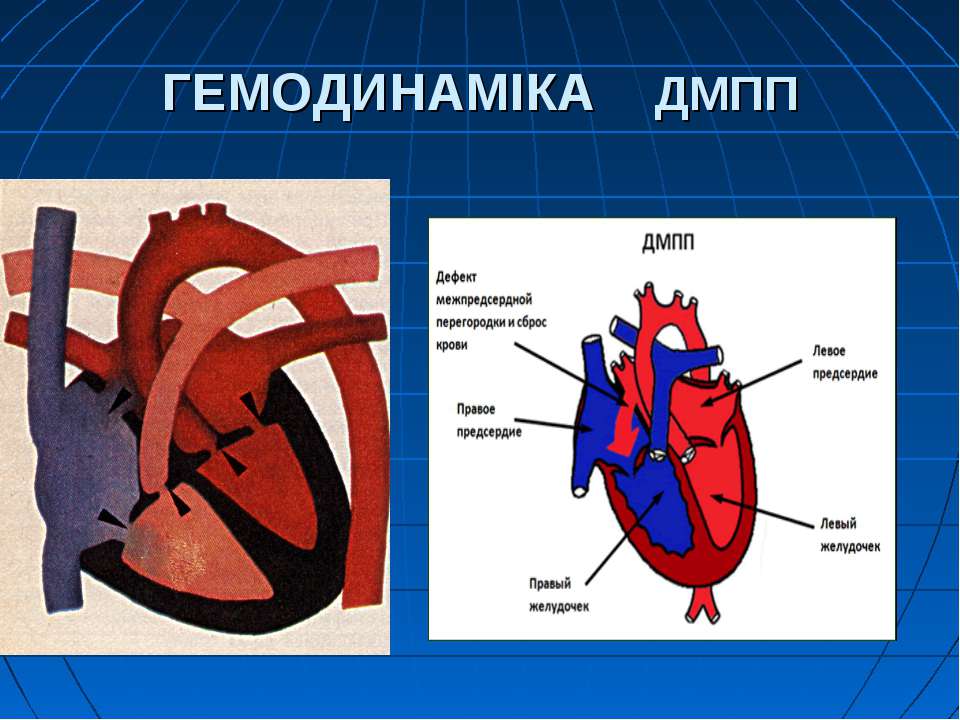
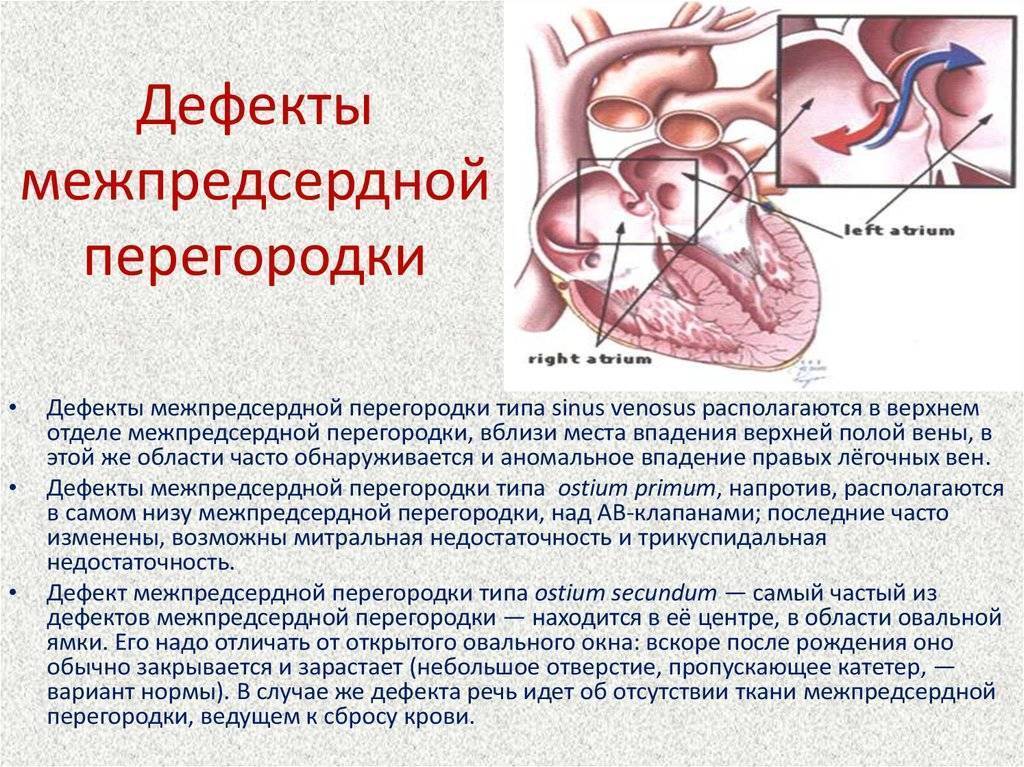
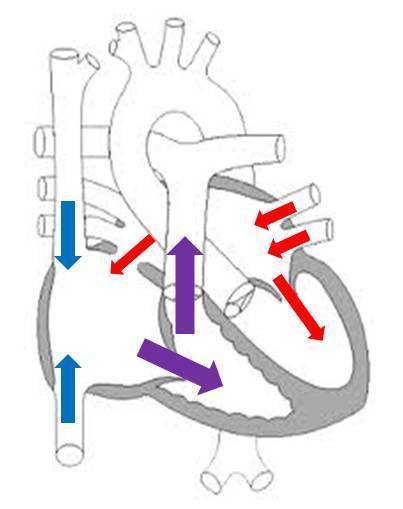
Трансторакальная эхокардиография позволяет не только визуализировать дефект межпредсердной перегородки и уточнить его характер (первичный, вторичный, дефект венозного синуса), но также оценить направление сброса крови через дефект и его гемодинамическую значимость (Qp/Qs)
Чреспищеводная эхокардиография у взрослых позволяет получить детальную информацию о краях дефекта, что важно для выбора метода оперативного лечения. Зондирование камер сердца и атриография используется при недостаточной информации от вышеописанных методов исследования или как часть уже оперативного лечения
Признаки заболевания
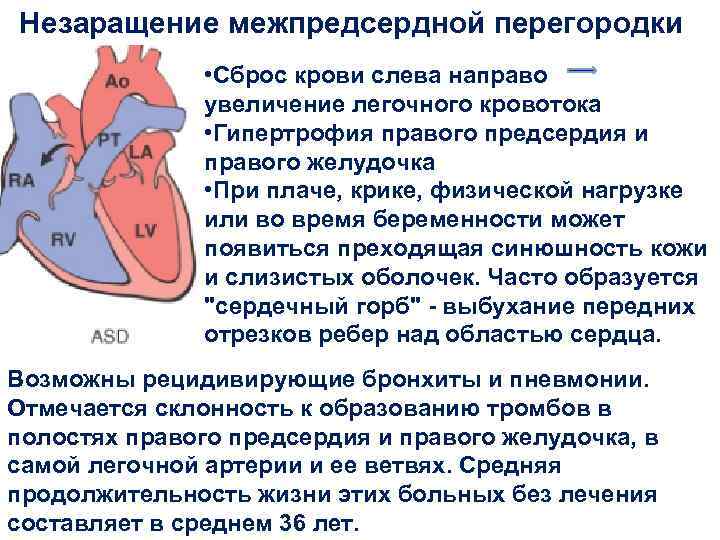
Если во время планового обследования в первый месяц жизни патология не выявляется, она может длительное время не проявлять себя, так как орган при данном дефекте обладает хорошими компенсаторными функциями, особенно при малых размерах ДМПП. Средние и большие просветы ведут к развитию сердечной симптоматики уже с первых дней жизни:
- посинение носогубного треугольника при плаче новорожденного;
- устойчивая бледность кожи к 3-4 месяцам жизни;
- тахикардия и незначительное отставание в физическом развитии к концу первого года;
- значительная подверженность респираторным инфекциям с одышкой и хрипами;
- в первое десятилетие появляются обмороки после физической активности, утомляемость, вертиго.
Если отверстие в перегородке не превышает нескольких миллиметров, заболевание многие годы течет бессимптомно, может проявить себя только к 20-30 годам, когда начинается постепенное развитие гипертензии легких, недостаточности сердца, аритмии, в редких случаях появляется кашель с кровавой мокротой.
Методы исследования
Заболевание может быть выявлено на плановом обследовании у кардиолога в первый год жизни ребенка. Если этого не произошло и появились явные симптомы, производится сбор анамнеза, пациент осматривается на предмет оценки цвета кожных покровов, характера дыхания, внутригрудных шумов. Далее требуется аппаратная диагностика, которая проводится следующими способами:
- ЭКГ. Показывает перегрузку в работе правосторонней части органа.
- Рентгенография. Проявляет усиленный легочный рисунок, увеличение легочной артерии и сердечной тени на снимках.
- Рентгеноскопия. Фиксирует усиление пульсации легочных корней, что является специфическим симптомом ДМПП.
- ЭхоКГ. Визуально показывает локализацию просвета, определяет его размеры, а также левосторонний сброс кровяной массы.
- Зондирование сердечных полостей. Фиксирует повышение внутрисердечного давления в правосторонних сегментах.
- МРТ сердца. Наиболее информативная методика, способная предоставить полный объем информации о состоянии сердечно-легочной системы, если остальные диагностические методики не показали эффективности.
Лучшим вариантом исследования при врожденных дефектах строения внутренних органов служит МРТ. Без травмирования и болезненности, которые присущи стандартным эндоскопическим и зондирующим методикам, без повышенного радиационного излучения в противовес рентгену, можно сделать полноценное сканирование в любом возрасте, начиная с первых дней жизни. За один короткий сеанс врачи получат исчерпывающие данные об имеющихся нарушениях, что поможет вовремя приступить к лечению, избежать тяжелых последствия в будущем.
Условия диагностики
Для томографического обследования необходимы специальные условия, которые имеются только в профильных или многофункциональных клиниках. Отыскать такие учреждения поможет наш бесплатный сервис. На сайте можно выбрать интересующую услугу, задать критерии поиска медцентра, сравнить разные варианты по ценам, расположению, рейтингам, видам оснащения, почитать отзывы и бесплатно проконсультироваться с сотрудниками службы записи по номеру на портале. Обращайтесь и бронируйте МРТ сердца удаленно со скидками от сервиса.
Лечение и прогнозы
Восстановить целостность межпредсердной перегородки можно исключительно инструментальным путем. Лучшим временем для проведения операции служит возрастной промежуток 1-12 лет. Отказаться от операции придется, если у больного выявлено чрезмерно повышенное внутрилегочное давление на фоне вено-артериального кровообращения, так как сосуды легких меньшего диаметра уже претерпевают склеротические изменения.
В хирургии используется несколько видов оперативных манипуляций:
- ушивание просвета;
- пластическое восстановление межпредсердного окна биологическим или синтетическим лоскутом;
- рентгенэндоваскулярное сужение при небольших ДМПП (до 2 см).
После проведенной манипуляции наблюдаются положительные прогнозы отдаленной перспективы в 90% случаев. Нормализация кровообращения по малому кругу наступает сразу, больные не высказывают жалоб на плохое самочувствие в связи с сердечным заболеванием. Если у человека присутствует небольшой дефект, он может вообще не проявить себя вплоть до пожилого возраста, не сопряжен с опасностями для жизни. Если обнаружено значительное изменение в строении перегородки, без лечения продолжительность жизни составляет 35-40 лет, летальный исход может наступить от дыхательных проблем или чрезмерной гипертензии.
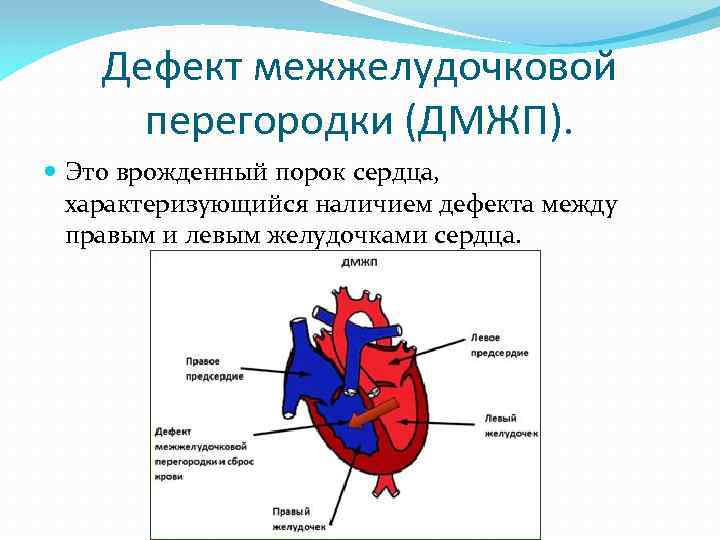
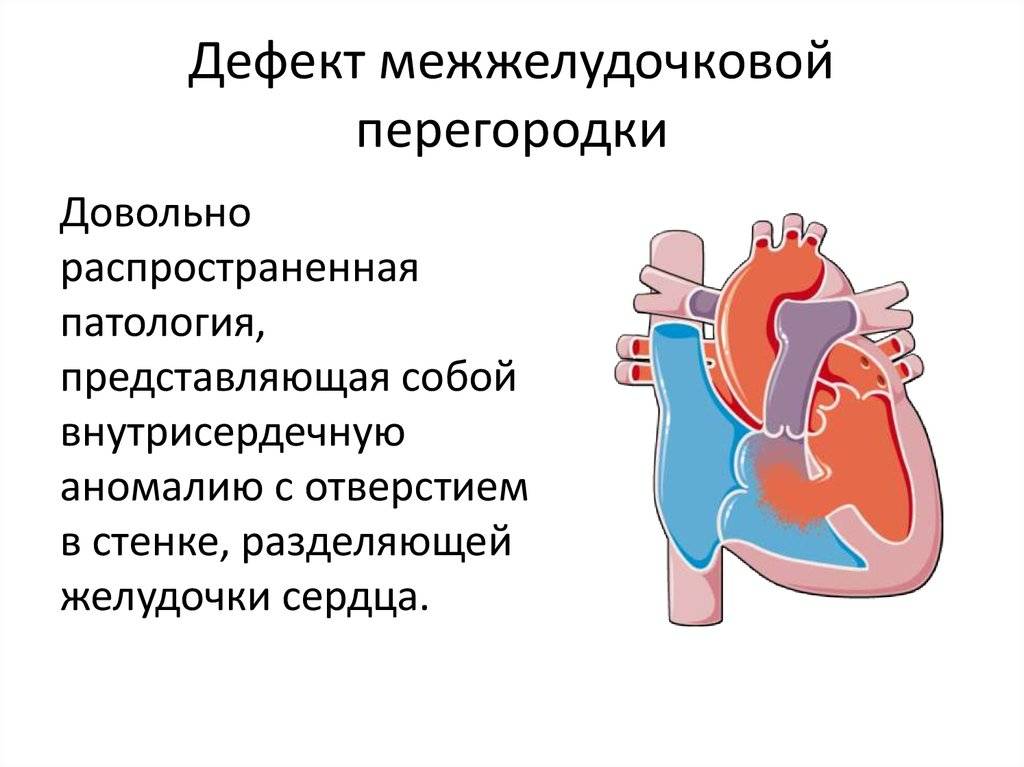
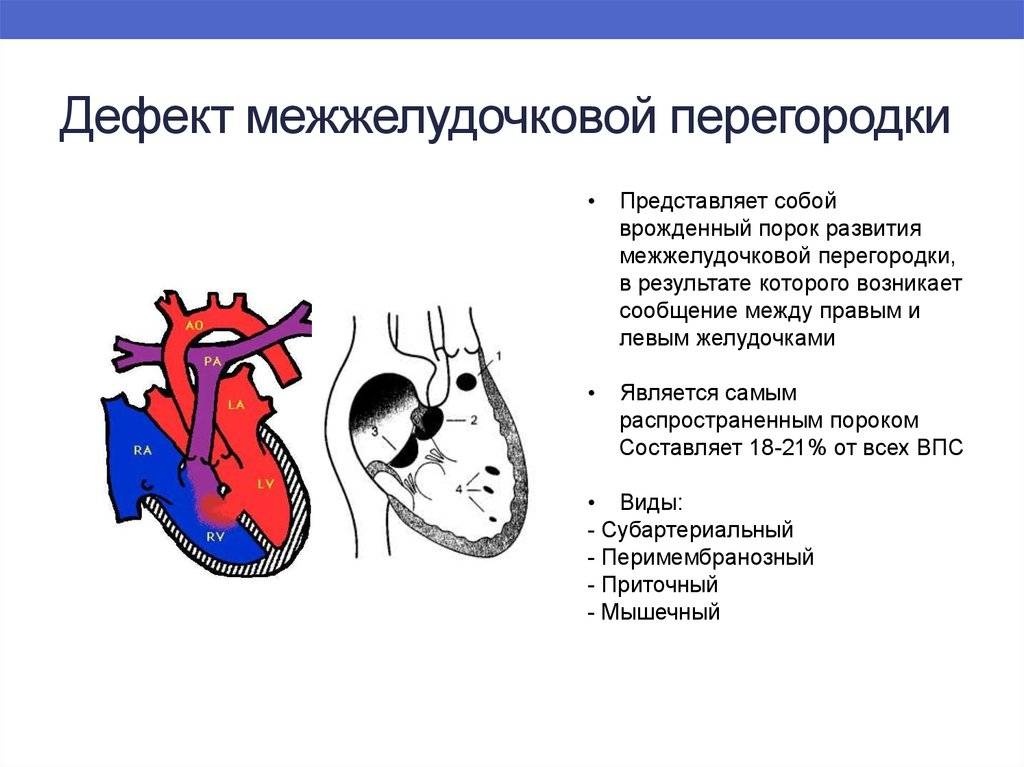
Диагностика при ДМЖП
Диагностические ультразвуковые исследования выявляют ДМЖП еще на этапе внутриутробного развития. С их помощью также подтверждают и уточняют диагноз после рождения ребенка. При необходимости могут дополнительно назначаться инвазивные методы обследования, невозможные во время внутриутробного развития. Помимо осмотра врача проводится:
электрокардиография. Результат может быть как нормальным, так и с признаками перегрузки правых отделов сердца. Иногда при их перерастяжении страдает проводящая система, в итоге развивается аритмия, и это тоже отражается на ЭКГ
эхокардиография позволяет оценить размеры ДМЖП, особенности кровотока в полостях сердца и состояние всех его отделов
цветное дуплексное сканирование необходимо для уточнения результатов, полученных ранее, определения местоположения дефекта на перегородке
Это важно для выбора техники закрытия дефекта и используемых при этом материалов
зондирование сердца с помощью введенного через периферические сосуды катетера назначается, если после других методов исследования остались неясные вопросы
Необходимость в проведении всех этих методов возникает далеко не всегда. Опытные специалисты часто получают все нужные данные уже после нескольких диагностических тестов.
По результатам обследования может быть принято решение о хирургическом лечении, если:
- ДМЖП слишком велик, имеются и быстро нарастают признаки сердечной недостаточности. Промедление в таких случаях слишком опасно
- по мере наблюдения ребенка ДМЖП не уменьшается
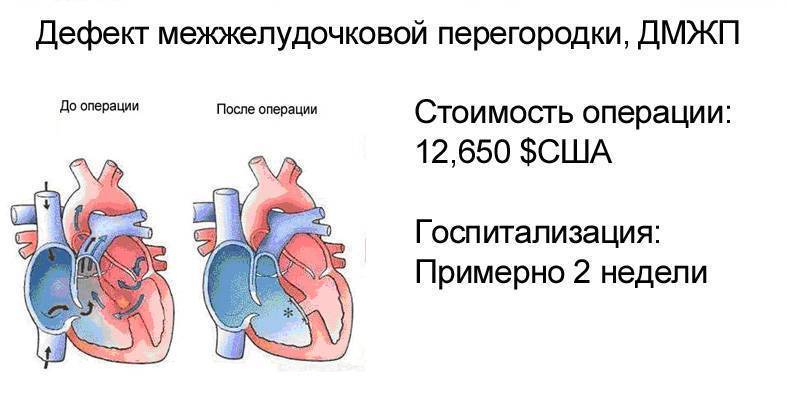
Как правило, хирургическое лечение ДМЖП проводится одномоментно и состоит в ликвидации патологического сообщения между желудочками. Однако иногда ребенок находится в тяжелом состоянии, и радикальная операция для него слишком рискованна. Тогда ему назначают консервативную терапию для борьбы с сердечной недостаточностью и «разгрузки» правых отделов сердца. И на этом фоне в качестве первого этапа хирургического лечения неплотно перевязывают ствол легочной артерии, суживая ее просвет. В течение нескольких месяцев это позволяет преодолевать повышение давления в малом круге кровообращения. Состояние ребенка улучшается, и на втором этапе выполняют радикальную операцию.
Современный подход к хирургическому лечению дефекта межжелудочковой перегородки подразумевает радикальное устранение отверстия между желудочками в ходе традиционной открытой операции с аппаратом искусственного кровообращения, рентгенхирургического малоинвазивного внутрисосудистого вмешательства или гибридной операции, включающей элементы двух первых.
Как попасть на лечение в Израиле
Принимая решение о лечении в Израиле, пациент с дефектами развития внутренних органов, в том числе и межпредсердной перегородки, получает множество преимуществ, среди которых — применение последних научных рекомендаций и инновационного оборудования, приемлемая стоимость, быстрое выздоровление прооперированных детей.
Благодаря слаженной работе специалистов разного профиля хирурги справляются с патологией даже в очень сложных случаях. Незнание языка не станет помехой в общении — каждого больного сопровождает русскоязычный консультант.
Чтобы попасть в «Хадассу», нужно заполнить электронную анкету. С вами свяжется сотрудник международного отдела, предоставит нужную информацию и ответит на дополнительные вопросы. Воспользовавшись нашими услугами, вам не придется переплачивать посредникам — вся оплата производится только в кассу медцентра перед госпитализацией в стационар..
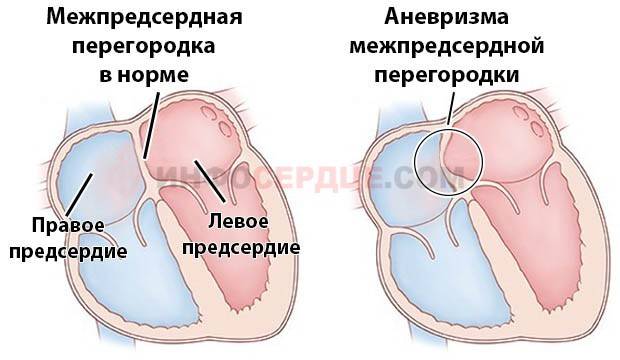
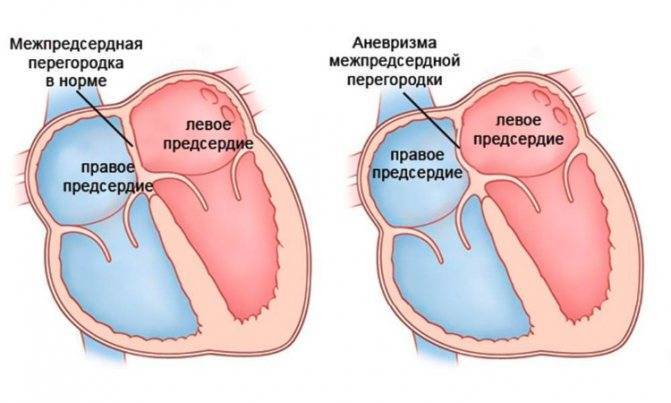
3.Симптомы и диагностика
В раннем детском возрасте течение, как правило, бессимптомное. Однако поводом для тщательного обследования, – в т.ч. кардиологического, где обычно и выявляется аневризма, – должны стать отставание ребенка в психофизическом развитии, недостаточная масса тела, частые ОРВИ; на более поздних этапах – признаки инфантильности репродуктивной системы, постоянная бледность, утомляемость от малейших физических нагрузок, боли в области сердца, иногда заметное выпячивание грудной клетки в кардиальной зоне.
Выраженность указанного симптомокомплекса широко варьирует – от тяжелой до незначительной, существенно не влияющей на качество жизни и общее развитие. Наибольшую опасность представляет разрыв аневризмы с формированием межпредсердного дефекта (сообщения), вследствие чего нарушается нормальная, естественная для миокарда гемодинамика. Однако и такое развитие событий выше не случайно названо непредсказуемым: в одних случаях приобретенный порок позволяет в течение десятилетий вести вполне обычный образ жизни, в других создает угрозу инсульта или т.н. внезапной сердечной смерти. После 40 лет пациента с дефектом МПП, образовавшимся вследствие прорыва аневризмы, зачастую приходится инвалидизировать из-за нарастающих гемодинамических нарушений и рисков.
В диагностике, помимо анамнеза, результатов клинического осмотра и наблюдения, наибольшее значение приобретает ультразвуковая эхокардиография (ЭхоКГ), которая практически не имеет противопоказаний, допускает повторные исследования в динамике и позволяет наглядно визуализировать аневризму с точной оценкой ее характеристик. В качестве уточняющей диагностики, – обычно для выявления и исследования сопутствующих аномалий и пороков, – дополнительно могут быть назначены чреспищеводное УЗИ, КТ, катетеризация сердца.
Часто задаваемые вопросы
Каким способом производится обезболивание при операции?
Анестезия может быть как местной, так и общей. Выбор зависит от решения врачей, которые будут проводить эту операцию. Если пациент хорошо переносит общий наркоз, то вполне возможен этот вариант, чтобы исключить волнение и неприятные ощущения.
Как осуществляется контроль за выполнением эндоваскулярного вмешательства?
Достаточно часто требуется уточнение строения дефекта, тогда на этом этапе выполняют ангиографию – рентгеноконтрастное исследование сосудов. Окклюдер подбирают индивидуально, его помещают в катетер и доводят до сердца. Затем, под контролем с помощью видеоизображений, производится установка и раскрытие окклюдера.
Если требуется дополнительный контроль над работой сердца, то используют эхокардиограф с датчиком, помещаемым в пищевод. Чреспищеводная Эхокардиография позволяет наблюдать за состоянием сердечной мышцы в режиме реального времени.
Как проводится реабилитация после манипуляции?
Общий срок проведения операции – не более 1,5-2 часов. Обычно процедура занимает около часа. Госпитализация производится на срок от суток до недели – зависит от индивидуального состояния пациента. После операции назначают прием антикоагулянтов – препаратов, препятствующих образованию тромба, а также антибиотиков, которые позволяют избежать бактериальной инфекции сердца.
Если в послеоперационном периоде не возникает осложнений, то требуется контрольное обследование через 3-4 недели. Иногда возникают такие симптомы, как боли и одышка. При появлении осложнений необходимо обратиться к лечащему врачу – при правильно проведенной операции побочные эффекты не развиваются.
Часто задаваемые вопросы
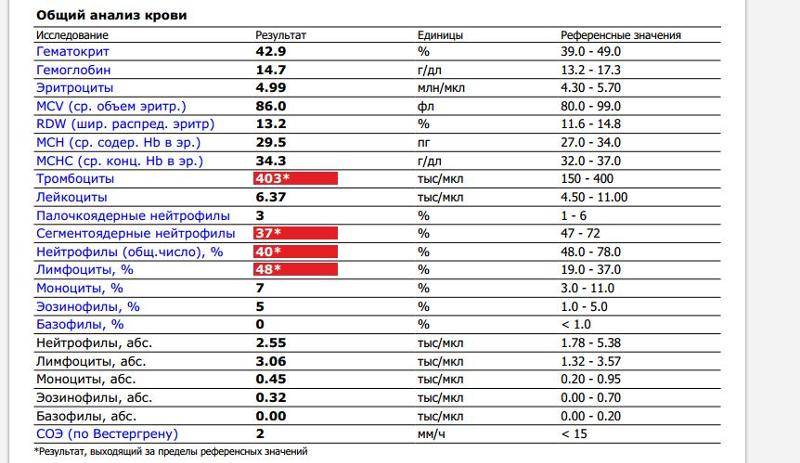
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент – это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками – покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.
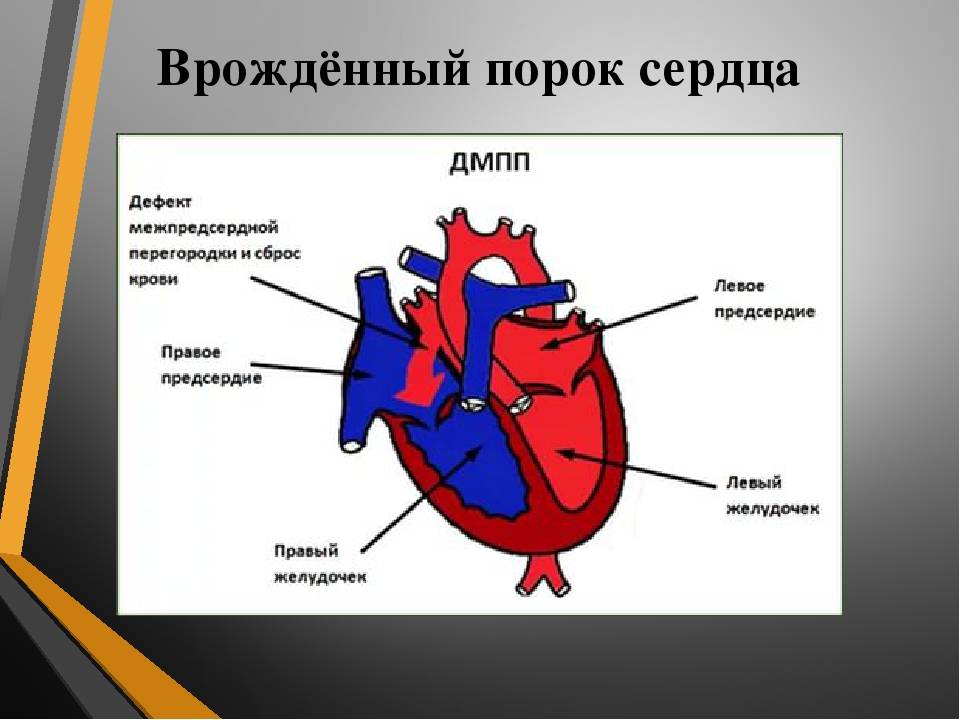
Лечение дефекта межпредсердной перегородки
На данный момент существует два вида оперативного лечения: 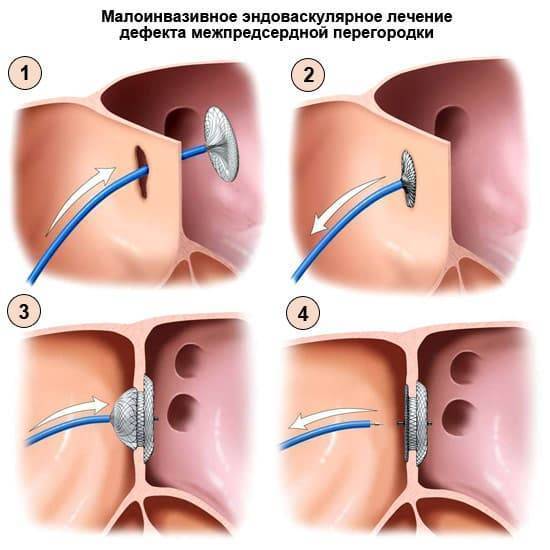
- 1. Операция на открытом сердце в условиях искусственного кровообращения с ушиванием дефекта или его пластикой заплатой из перикарда.
- 2. Устранение дефекта межпредсердной перегородки с использованием специальных устройств (окклюдеров) в условиях рентгеноперационной через проколы артерий без стернотомии.
- Необходимо понимать, что не каждый дефект может быть устранен оперативным путем, существуют противопоказания к операции (дефекты малого диаметра, тяжелая легочная гипертензия, право-левый сброс через дефект), и не каждый дефект может быть устранен с использованием оккклюдеров (сочетание дефекта с аномальным дренажом легочных вен, первичные дефекты с отсутствующим нижним краем, дефекты большого размера, сочетание дефекта с другой
- патологией сердца являются показанием к открытой операции).
- Более подробно о конкретном случае заболевания, показаниях и противопоказаниях можно узнать в процессе консультации сердечно-сосудистого хирурга (на амбулаторном приеме).
Разновидности и последствия патологии
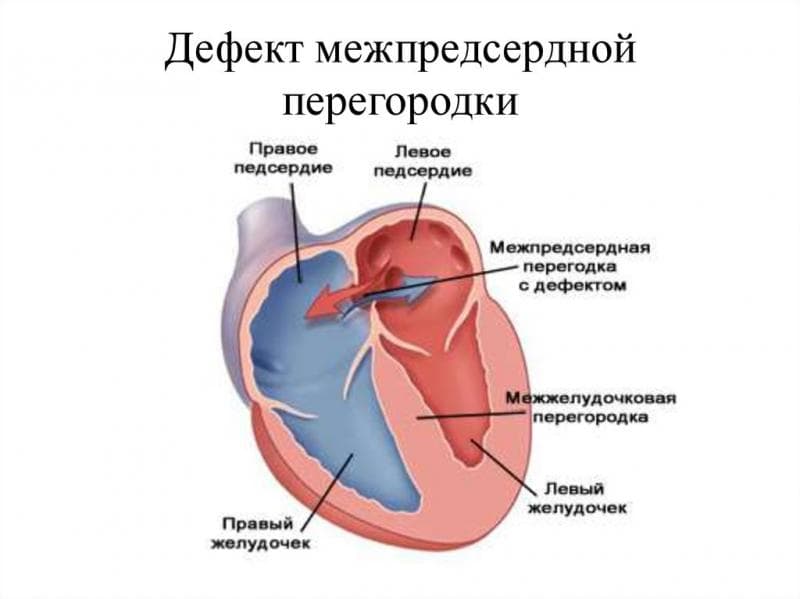
Аневризма межпредсердной перегородки представляет собой аномальное выбухание стенки между предсердиями в одну из сторон. Чаще всего выпячивание происходит в сторону, где находилось открытое овальное окно (ООО), так как в этом месте сердечная мышца ещё недостаточно прочна. Овальное окно между предсердиями необходимо плоду в период нахождения в утробе матери, когда у него ещё не функционирует лёгочное дыхание. Оно способствует перераспределению кровотока между левым и правым предсердиями и после появления младенца на свет должно закрываться.
Однако в практической деятельности специалистов медицинских центров “Целитель” в Махачкале встречаются такие случаи, когда окно у новорожденного остаётся открытым или не полностью закрытым в течение достаточно длительного времени (год и более). Это приводит к тому, что под давлением кровотока недостаточно окрепшая стенка миокарда начинает выпячиваться в какую-то сторону. Во врачебной практике сочетание аневризмы с имеющим место дефектом перегородки у детей встречается намного чаще, чем отдельно АМПП без каких-то дополнительных патологий сердца.Типы аневризмы классифицируют в зависимости от того, в какую сторону направлен прогиб межпредсердной перегородки, такие как:
- С выпячиваением в правое предсердие.
- В левое предсердие.
- S-образная, при которой разные части перегородки выбухают в разные стороны.
Если возникновение аневризмы не приводит к перераспределению кровотока из одной сердечной камеры в другую, то опасности такая патология не представляет, прогноз можно назвать благоприятным. В противном случае вследствие возрастания кровяного давления в лёгочном стволе возможно развитие лёгочной гипертензии.