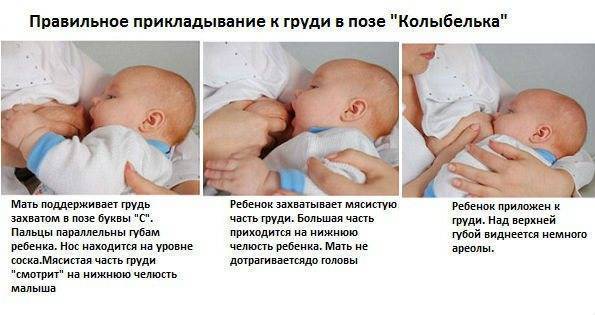
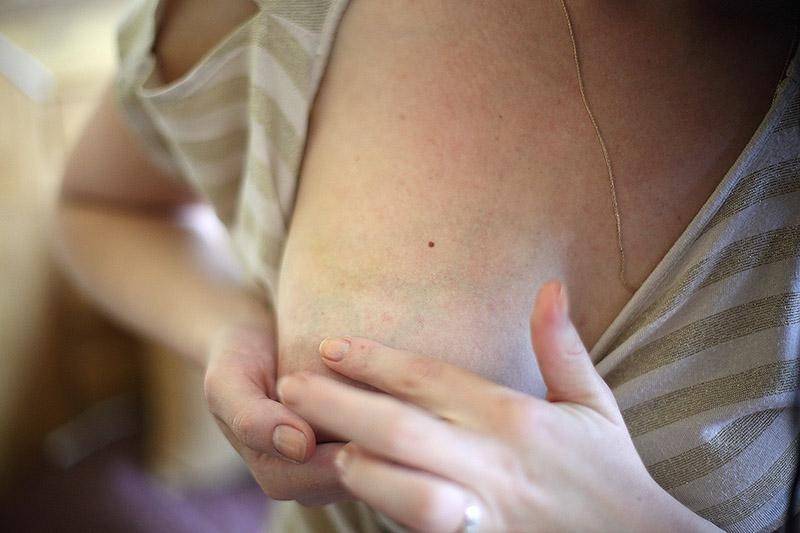
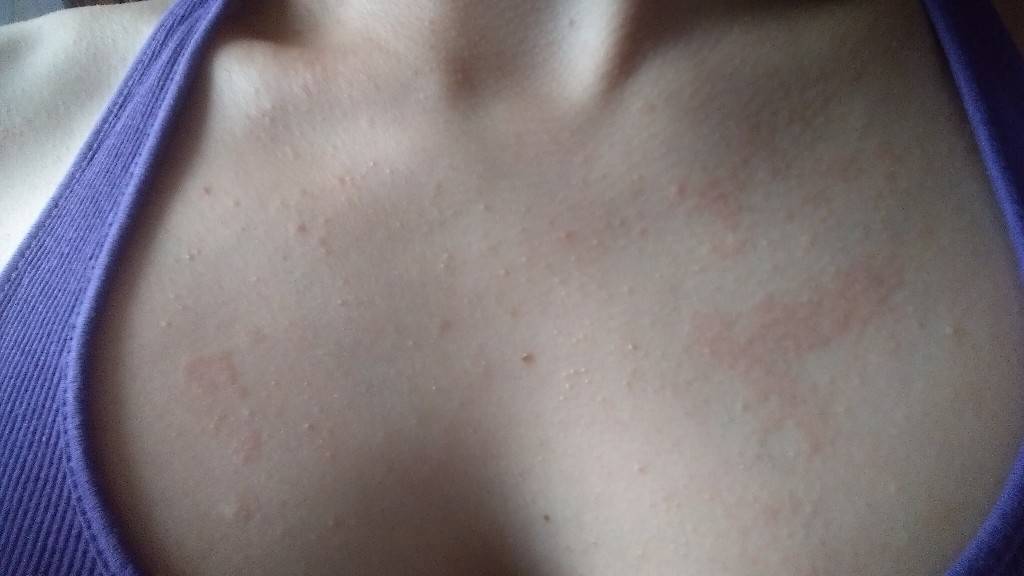
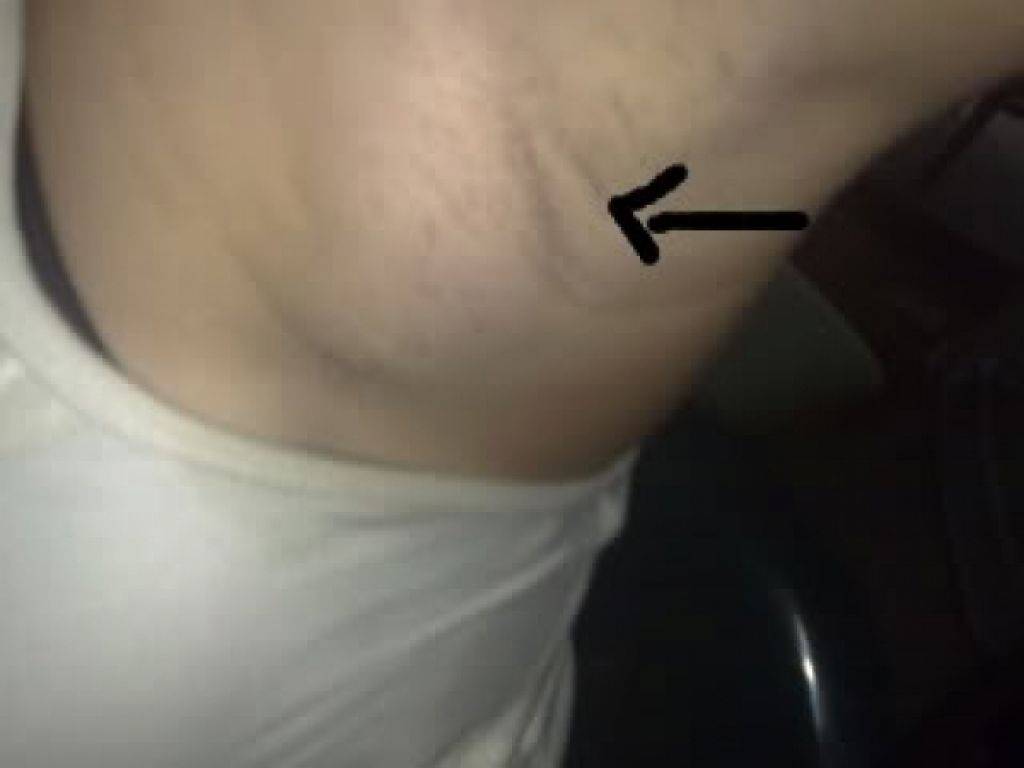
Симптомы мастопатии
Для мастопатии характерны следующие симпмтомы: наличие очаговых уплотнений, боль в молочной железе и выделения из соска. Все эти симптомы могут встречаться вместе, а могут быть единственным проявлением мастопатии.
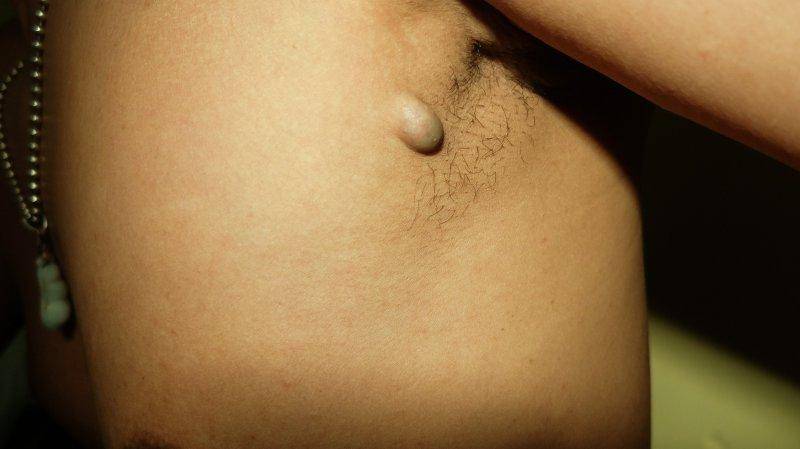
Очаговые уплотнения молочной железы.
Уплотнения всегда вызвают настороженность .Большинство объемных образований возникает из-за фиброзно-кистозных изменений и из-за фиброаденомы.
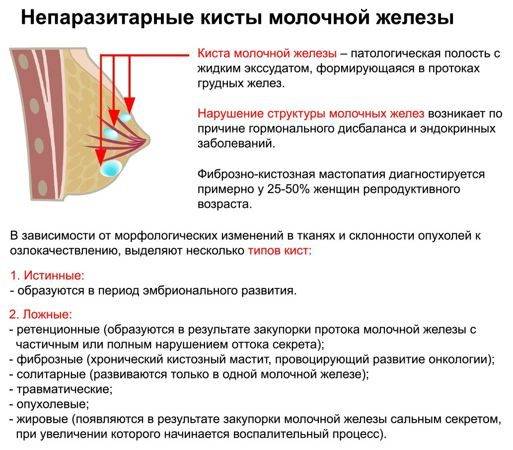
Фиброзн-кистозные изменения характеризуются развитием соединительной ткани в молочной железе и формирование кист. Киста – это полость с жидким содержимым, окруженная стенкой. При фиброзно- кистозных изменениях женщин беспокоит боль и повышенная чувствительность моолочных желез, очаговые уплотнения . Причины развития фиброзно- кистозных изменений не имеют связи с повышенным риском развития рака. Это аденоз, расширение протоков, простая фиброаденома, мастит, умеренная гиперплазия, кисты и апокринная или чешуйчатая метаплазия.
Фиброзно-кистозная мастопатия чаще встречается у женщин с рано начавшимися месячными, с первыми родами после 30 лет, у нерожавших женщин.
Фиброаденома – это обычно безболезненные подвижные образования, напоминающие шарики. Такие изменения происходят у девушек в период полового созревания и у молодых женщин. Простая фиброаденома не имеет потенциала для перерождения в злокачественную опухоль. Сложные фиброаденомы имеют больший потенциал к злокачественному перерождению.
Инфекции молочной железы (мастит) – вызывают боль, покраснение кожи и припухлость пораженной зоны. Мастит в основном возникает после родов или в результате траматизации груди. При этом может также формироваться абсцесс – очаговое гнойное поражение. При мастите всегда возникает острая боль и отек. Данные симптомы должны настораживать в отношении рака, если они возникли не в связи теми причинами, которые были перечислены выше.
Галактоцеле – это округлые подвижные безболезненные образования, которые возникают после прекращения кормления грудью. По своему строению это кисты с молоком. Редко они могут воспаляться.
Рак молочной железы – может впервые проявляться очаговым уплотнением. При этом боль может вообще отсутствовать.
При обнаружении очаговых образований, уплотнений, в случае следующих симптомов необходимо срочно обратиться к врачу:
- Уплотнение фиксировано к коже или к грудной клетке
- Твердая консистенция с неровными контурами
- Втягивание кожи над образованием
- Увеличенные и фиксированные подмышечные лимфоузлы
- Кровянистые выделения из соска
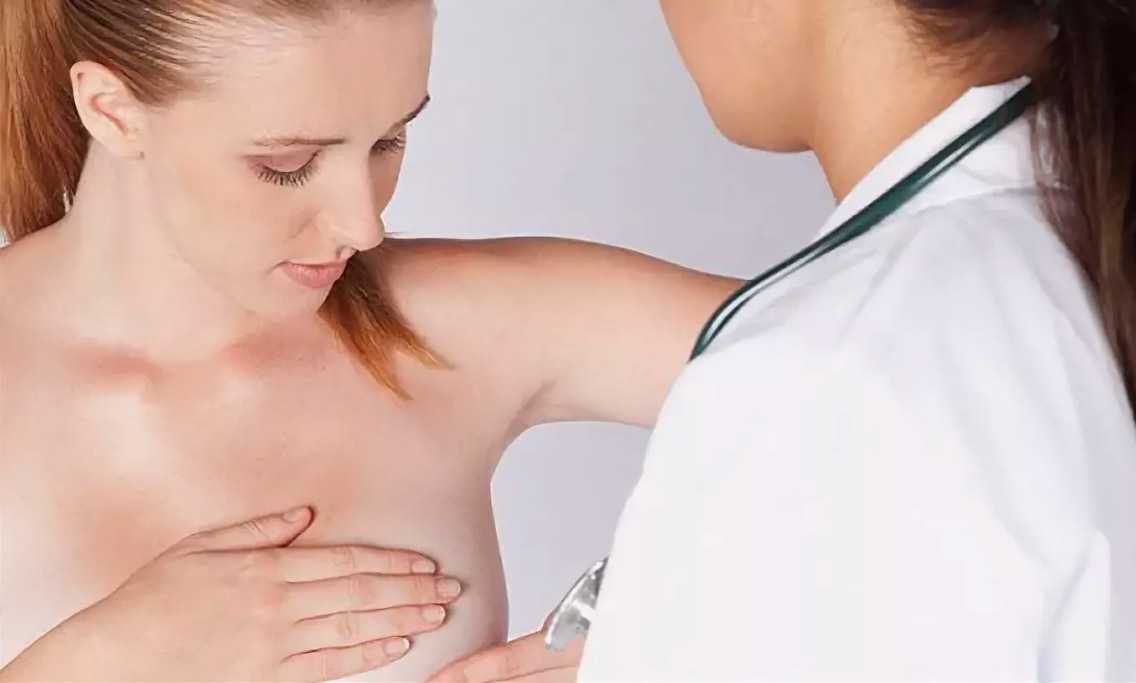
Диагностика
Появление новообразований в груди может наблюдаться абсолютно в любом возрасте. Только при своевременном обращении к специалисту, диагностике заболевания и соответствующем лечении возможно полное излечение опухолей злокачественного характера.
Для диагностики уплотнений применяются современные методы:
-
Маммография или рентгеновское исследование, которое дает возможность выявить уплотнение в любом участке молочной железы размером в пять микрокальцинатов. Следует отметить, что у особ более молодого возраста на фоне преобладания железистой ткани грудь не четко просматривается под рентгеновскими лучами.
-
Ультразвуковое исследование.
-
Дуктография или метод, при котором в потоки молочных желез вводятся контрастные вещества, с помощью которых определяются внутрипотоковые новообразования.
-
Биопсия – метод, выражающийся в заборе ткани для проведения исследований. Точно определяет характер уплотнения (киста, злокачественная опухоль или фиброзно-кистозная мастопатия). Различают аспирационную, стереотактическую, ультразвуковую и хирургическую биопсию.
-
Пункция – забор материала для исследований.
2.Могут ли возникать уплотнения в груди у мужчин?
Да. У мужчин может происходить увеличение груди, часто с образованием комка под соском. Иногда это происходит только в одной груди, но чаще всего заболевание затрагивает обе. Эта доброкачественная опухоль груди у мужчин носит название гинекомастия. Гинекомастия может появиться, в том числе, после приема некоторых лекарств.
Что делать, если в груди обнаружены комки, уплотнения?
В любом случае, при обнаружении каких-то изменений в груди следует обратиться к врачу. Хороший специалист должен осмотреть Вас, если вы заметите:
- Область, которая визуально отличается от любой другой области в обеих железах;
- Уплотнение в груди или около груди, которое сохраняется через менструальный цикл;
- Изменение размера, формы или контуров груди;
- Небольшие, как горошинки, уплотнения в груди;
- Мраморовидные области под кожей груди;
- Изменение чувствительности или внешнего вида кожи на груди или соске – сморщенность, чешуйки, шелушение или воспаление;
- Выделения из сосков, в том числе кровянистые;
- Покраснение кожи груди или соска.
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к .
В ЦЭЛТ вы можете получить консультацию специалиста-дерматолога.
- Первичная консультация – 3 200
- Повторная консультация – 2 000
Записаться на прием
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.
При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Причины боли под левой лопаткой
Боль под левой лопаткой может объясняться следующими причинами:
- неправильным положением во время сна. В этом случае человек просыпается с болью под левой лопаткой и в левом плече. Такая боль, как правило, проходит довольно быстро;
- язвенной болезнью желудка. Язвенная болезнь – довольно частая причина боли под левой лопаткой. При этом боль, как правило, носит ноющий характер, постепенно нарастая, сопровождаясь рвотными позывами, изжогой и отрыжкой. После рвоты обычно наступает облегчение. Как правило, при язвенной болезни возникновение боли связано с приёмом пищи;
- стрессом, паникой и другими психологическими причинами. Психогенная боль описывается как заложенность, сжатие, тяжесть; может сопровождаться жаром или чувством покалывания. Иногда добавляется головокружение или ощущение кома в горле. При этом боль локализуется в груди, а под левую лопатку иррадиирует (в народе говорят «отдаёт»). Боль может распространяться и шире, захватывая саму лопатку, шею, переходя в головную боль;
- заболеваниями сердца, такими как миокардиты, стенокардия, инфаркт миокарда. Проблема с сердцем весьма вероятна, если болит одновременно и под левой лопаткой и за грудиной;
- остеохондроз. При остеохондрозе боль часто возникает к утру, то есть человек просыпается с болью. Больные в этом случае часто говорят, что боль под лопаткой отдаёт в руку или голову;
- межреберная невралгия;
- воспалительные заболевания легких, в частности, пневмония.
Данный список содержит наиболее распространённые причины, полный список причин болей под левой лопаткой гораздо больше.
Что такое гинекомастия у мужчин
В переводе с греческой данный термин означает «грудь» и «женщина». Из этих понятий ясно, что гинекомастия является заболеванием, по которому грудные железы развиваются по женскому типу. Такая патология характерна только для мужчин. Развивается заболевание в любом возрасте. Чаще же такой диагноз ставят мужчинам 50-60 лет. Связано это с возрастными изменениями, которым присущи процессы гормональных перестроек. Гинекомастия имеет несколько видов:
- Истинная. При такой форме заболевания разрастаются железистые или соединительные компоненты молочной железы. Это приводит к увеличению ее объемов примерно до 20 см. Липосакция здесь не поможет, ведь соединительная и железистая ткань более плотная. Истинная гинекомастия разделяется на физиологическую (у новорожденных, подростков и пожилых) и патологическую (вызвана серьезными заболеваниями).
- Ложная, или псевдогинекомастия. Эта форма заболевания характеризуется разрастанием жировой ткани грудных желез. Возникает у мужчин, страдающих ожирением. Лечение здесь проводится за счет липосакции и последующего похудения.
- Смешанная. В этом случае разрастаются все структуры молочных желез – железистая, жировая и соединительная. Иногда патология может быть односторонней.
Симптомы
Один из самых очевидных симптомов – это увеличение груди. Она становится похожей на женскую. Помимо визуальных отмечаются и другие признаки гинекомастии у мужчин:
- снижение либидо;
- увеличение подмышечных лимфоузлов;
- ощущение тяжести в груди и распирание;
- проблемы с потенцией;
- зуд в области груди;
- набухание и уплотнение молочных желез;
- увеличение ареалов в размере, изменение их цвета на более темный;
- выделение прозрачной жидкости из сосков при нажатии;
- изменение тембра голоса;
- эмоциональная нестабильность;
- уменьшение оволосения по мужскому типу.
Причины
Определенные формы гинекомастии имеют свои причины. В целом увеличению молочных желез способствует повышение уровня женского полового гормона эстрогена. Вызваны же эти изменения нарушение гормонального фона, который может быть следствием различных заболеваний. Причины гинекомастии зависят и от возраста мужчины:
- У новорожденных набухание молочных желез связано с действием эстрогенов матери, которые поступают еще внутри утроба. Чаще такая патология проходит сама по себе спустя 2-4 недели от рождения.
- У мальчиков 12-14 лет гинекомастия возникает в 30-60% случаев. Чаще она бывает двусторонней и вызвана временным нарушением гормонального фона. Заболевание проходит само в течение 12-24 месяцев.
- В пожилом возрасте гинекомастия может встречаться у многих мужчин 50-80 лет. Связана она с пониженным уровнем гормона тестостерона, над которым начинает преобладать женский эстроген.
В молодом же возрасте гинекомастия развивается чаще в связи с более серьезными заболеваниями. Первыми стоит отметить патологии половых органов, которые сопровождаются снижением уровня тестостерона. Из них выделяются:
- врожденные заболевания – анорхия (отсутствие одного или обоих яичек, синдром Клайнфельтера, дефект синтеза тестостерона;
- приобретенные – травмы, рак яичек, эпидемический паротит, орхит.
Увеличение количества эстрогенов, которое и вызывает рост груди, тоже наблюдается при некоторых серьезных заболеваниях, таких как:
- бронхогенный рак легкого;
- феминизирующая опухоль надпочечников;
- опухоль яичка;
- хориокарцинома;
- истинный гермафродитизм.
Причинами могут выступать и заболевания желез внутренней секреции или внутренних органов. В этом случае гинекомастия вызвана:
- хронической сердечной или почечной недостаточностью;
- гипертиреозом;
- циррозом;
- ожирением;
- синдроме «возобновленного кормления», когда человек начинает питаться после долгого голодания;
- дистрофии;
- лепры;
- ВИЧ-инфекции.
Некоторые медицинские препараты среди побочных эффектов имеют гинекомастию. Среди таких лекарств выделяются:
- Резерпин;
- Фенотиазин;
- Теофиллин;
- Кордарон;
- Спиронолактон;
- масло чайного дерева и лаванды;
- блокаторы кальциевых каналов, используемые для лечения артериальной гипертонии;
- трициклические антидепрессанты.
Методы лечения уплотнений груди
После постановки точного диагноза маммолог Бондарь А.В. назначит комплексное лечение уплотнений груди. Большинство доброкачественных подвижных образований требуют применения только консервативных методов. Необходимо придерживаться следующих правил:
- выбирать здоровые продукты питания;
- соблюдать режим труда и отдыха;
- избегать стрессов;
- высыпаться;
- не злоупотреблять горячими процедурами (сауной, ваннами), загоранием на солнце;
- вести регулярную половую жизнь с постоянным партнёром;
- проводить самомассаж;
- при возникновении острой боли принимать НПВС, прописанные врачом.
Иногда лечение боли в груди (в частности, при мастопатии) требует приёма гормональных препаратов. Такие лекарства позволяют привести в норму уровень эстрогенов, прогестерона и пролактина.
Лечение рака груди или других опасных новообразований требует хирургического вмешательства. Последнее может заключаться в удалении самой опухоли или опухоли
с окружающими тканями. Также нередко применяются лучевая и химиотерапия. Дополнительно пациенту назначаются лекарства, уменьшающие болевой синдром.
Что делает врач?
Исходя из вышеизложенного, становится понятно, что шишка шишке рознь. Для определения природы уплотнения и выяснения причины боли нужно провести диагностическое обследование у специалиста. На консультации хирург оценивает форму и размер образования, уточняет сроки его появления, выясняет характер боли и назначает необходимые исследования.
Как правило, при доброкачественных новообразованиях особых жалоб нет, но при появлении болезненности нужно исключить перерождение опухоли. Воспалительные заболевания требуют комплексного лечения с устранением первопричины заболевания – хирург создает условия для оттока гноя, вскрывая гнойник, назначает медикаментозную терапию, проводит замену дренажей и перевязки по показаниям. В клинике проводится вскрытие абсцессов, фурункулов и гематом всех локализаций, а также удаление мягкотканных образований хирургическим путем или с использованием Сургитрона.
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Этиология
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
Клинические проявления
Килевидную деформацию можно разделить на 3 различных типа деформаций.
- Тип 1. Xарактеризуется симметричным выступом грудины и реберных хрящей. При этом типе деформации грудины мечевидный отросток смещены вниз
- Тип 2. Корпорокостальный тип, при этом типе деформации происходит смещение грудины вниз и вперед или выгибание средней или нижней трети грудной клетки. Этот тип деформации, как правило, сопровождается искривлением ребер.
- Тип 3. Костальный тип. При этом типе деформации задействованы в основном реберные хрящи, которые выгибаются вперед. Искривления грудины, как правило, не значительны.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
Почему шишка болит?
Как правило, подкожное уплотнение заполнено определенным содержимым – жидкостью, жировой тканью, гноем и т.д. Когда шишка большая, происходит сдавливание нервных окончаний, что приводит к появлению болевого синдрома. Чаще всего такое бывает в случае инфекционной природы новообразования и травме. Патогенные микроорганизмы проникают в ткани, вызывая нагноение. Воспалительный процесс, помимо боли, проявляется покраснением, уплотнением кожи, ухудшением общего состояния, повышением температуры.
Важно! Боль – симптом, который нельзя игнорировать, т.к. инфекционно-воспалительные заболевания опасны серьезными осложнениями!
Когда нужно обратиться за медицинской помощью
Проконсультироваться со специалистом необходимо в этих случаях:
- боль сильная и мешает обычной жизни;
- вы похудели без видимых причин;
- у вас немеют руки, вам сложно глотать и дышать;
- лимфатические узлы увеличены более недели или в разных частях тела (например, не только в подмышечной впадине, но ещё и в паху, на шее);
- у вас лихорадка, вы сильно потеете ночью;
- у вас кружится голова, дыхание неровное.
Иногда хочется выпить болеутоляющий препарат, чтобы продолжать вести привычный образ жизни, но таблетка только снимет симптомы. Необходимо проконсультироваться с врачом, который поставит диагноз и назначит лечение.
Осложнения гидраденита
У ослабленных людей или у оставленных без медицинской помощи может развиться абсцесс или флегмона, крайне редко – сепсис. Нередко провоцирующим фактором развития осложнений становится ВИЧ/СПИД.
Наиболее вероятная причина развития осложнений – отсутствие ухода за кожей, окружающей воспаленную железу. На грязной, мацерированной или мокнущей коже инфекция распространяется очень быстро, захватывая все новые участки. Для формирования абсцесса достаточно, чтобы воспалились несколько рядом расположенных желез. При этом гнойники сливаются, расплавляя соседние ткани, разрушая подкожную клетчатку, иногда достигая мышц.
Флегмона – следующая стадия развития гнойника. Это разлитое воспаление, которое наиболее бурно развивается в подкожной клетчатке. Флегмона может развиться как вблизи места первичного воспаления, так и на отдаленном участке.
Абсцесс и флегмона сопровождаются признаками общей интоксикации, резко утяжеляющими состояние пациента.
Сепсис возникает при попадании патогенных микробов в общий кровоток. При этом гнойники могут образовываться в любом органе, это крайне опасное состояние.
Физиологические причины жжения в груди
Специалисты выделяют ряд инициирующих факторов такого явления, как чувство жжения в грудной клетке. Наиболее распространённым из них является неправильное питание, включающее в себя жирную, острую, солёную пищу, газированную воду и fast-food, наряду с частым перееданием или потреблением еды перед сном.
Вышеперечисленное приводит к тому, что содержимое желудка попадает в пищевод, где раздражает слизистую, чем и вызывает дискомфортные ощущения. Они сопровождаются подташниванием, изжогой и отрыжкой, а также вздутием живота. Для того, чтобы исключить подобное, достаточно изменить рацион питания, минимизировав вышеперечисленные продукты, оптимизировав размеры порций и исключив потребление пищи перед сном.
То же самое можно сказать и о чрезмерном потреблении кофе и спиртных напитков, а также о курении. Все они способны стать причиной жжения в грудной клетке, которое прекратится как только их потребление будет сведено в рамки разумного
Важно понимать, что оно не является нормой и его появление — повод для визита к врачу
Ряд причин связан с заболеваниями сердечно-сосудистой системы, характеризующихся неспособностью сосудов обеспечить сердце достаточным объёмом кислорода. Такое происходит при ишемии, проявляющейся местным снижением кровоснабжения вследствие сужений или закупорки артерий, из-за чего страдает самый важный орган человеческого организма.
Не стоит забывать о факторах неврологического характера, когда жжение возникает из-за компрессии или поражения нервного окончании или в стрессовых ситуациях, при нервно-психических расстройствах. Помимо этого, его могут вызвать патологические состояния, характеризующиеся поражением бронхиальной слизистой или трахеи.
Причины и распространенность гинекомастии
Основными причинами гинекомастии являются нарушение соотношения андрогенных и эстрогенных эффектов вследствие существенного увеличения выработки эстрогенов, понижения производства андрогенов или комбинации указанных факторов. Избыток эстрадиола у мужчин причиняет увеличение груди путем гиперплазии эпителия и некоторых других изменений.
Гинекомастия той либо иной степени тяжести встречается в течение жизни у 32-65% мужчин . При этом пиковые показатели заболеваемости проходятся на несколько возрастных групп:
- Новорожденные. В период беременности плацента превращает дегидроэпиандростерон и дегидроэпиандростерон-сульфат в эстрон (фолликулин) и эстрадиол соответственно. После попадания в кровоток ребенка, эстрогены стимулируют пролиферацию ткани грудных желез, вызывая т.н. неонатальную гинекомастию. В случае благоприятного течения эта патология регрессирует на 2-3 неделе жизни ребенка.
- Подростки. Так называемая пубертатная гинекомастия обычно начинается у подростков в возрасте 10-12 лет и достигает пика к 13-14 годам. Во время пубертатного периода концентрация свободного тестостерона физиологически снижается, а эстрадиола – увеличивается. Пубертатная гинекомастия обычно не требует лечения (по аналогии с неонатальным типом патологии) и самостоятельно исчезает в возрасте до 17-18 лет.
- Пожилые мужчины. У мужчин пожилого возраста (около 60-80 лет) может возникнуть старческая гинекомастия. Распространенность заболевания в этой возрастной группе связана с повышенным уровнем ожирения, так как жировая ткань является основной тканью, в которой андрогены конвертируются в эстрогены.
У лиц, не входящих в вышеописанные возрастные категории, патология может возникнуть вследствие применения некоторых препаратов, наличия сопутствующих заболеваний и злоупотребления анаболическими стероидами. До 25% случаев гинекомастии возникают вследствие применение лекарственных средств, таких как фитоэстрогены, гонадотропины, кломифен, метронидазол, трициклические антидепрессанты и др. Повышенному риску возникновения патологии подвержены мужчины, страдающие:
- циррозом печени;
- гипогонадизмом;
- синдромом Клайнфельтера;
- синдромом Каллмана;
- аденомами гипофиза;
- почечной недостаточностью;
- болезнью Грейвса (диффузным токсическим зобом);
- синдромом избытка ароматазы (очень редкое состояние).
Такие факторы, как хронический стресс, голодание и постоянное недоедание, также связаны с увеличенным риском появления гинекомастии.
Лечение
Как правило, наиболее распространённой причиной данного состояния является локальный застой грудного молока. Терапию этого состояния необходимо начинать с правильной организации грудного вскармливания. Если состояние не осложнилось повышением температуры тела и другими симптомами мастита, то молодой маме рекомендовано воспользоваться такими советами:
Специализированная помощь при лактостазе заключается в использовании таких методов:
- Противовоспалительный крем-гель Малавит. Данное средство обладает выраженным противоотёчным, противовоспалительным и обезболивающим эффектом. С лечебной целью рекомендовано накладывать марлевые салфетки с гелем на участки уплотнений.
- С целью ликвидации застойных явлений используется капустный лист, предварительно охлаждённый и размятый до появления сока. Лист капусты следует накладывать на область шишек.
- С целью улучшения венозного и лимфатического оттока в груди используются компрессы из тёртой свеклы.
Если застой молока осложнился формированием мастита, то женщине потребуется специализированная врачебная помощь, включающая приём антибактериальных, противовоспалительных и жаропонижающих средств.
При отсутствии гнойно-воспалительного очага молодая мама может продолжать грудное вскармливание без риска навредить младенцу.
Подписывайтесь на нашу группу Вконтакте