Введение
Желчный пузырь является одним из «особенных» органов, способных в прямом смысле готовить сюрпризы. Такие сюрпризы представляют собой неожиданный приступ сильных болей в животе справа где-то под ребрами, который мы называем «желчная колика».
Желчный пузырь служит чем-то вроде резервуара, собирающего и хранящего желчь до нужного момента, а затем выбрасывает ее для нужд пищеварения. Если желчь начинает плохо «храниться» или «застаиваться», то изменяется ее состав. Дальше все зависит от того, насколько далеко зашел процесс…
Но начинается все с нарушения нормальных сокращений желчного пузыря — он сокращается либо слишком быстро и сильно, либо слишком слабо и медленно. Оба этих нарушения приводят к неправильному желчевыделению и изменению состава желчи, а в долгосрочной перспективе — к образованию камней.
Чаще всего к этому приводят погрешности в питании, когда мы переедаем или едим много жирной, жареной, копченой пищи. У некоторых людей дополнительный вклад в развитие болезней желчного пузыря вносит высокий уровень холестерина, нарушение гормонального фона, прием некоторых лекарств, наследственная предрасположенность. Стрессы, эмоциональное и нервное напряжение также ведет к нарушению функций желчного пузыря. Именно поэтому последней стадией, желчнокаменной болезнью, чаще страдают женщины после критического возраста. Хотя в последние годы болезни желчного пузыря сильно «помолодели» и очень часто выявляются даже у детей!
Ощущения, расположенные вверху живота (в области желудка) или под ребрами справа чаще всего связаны с заболеванием желудка или желчного пузыря, а в редких случаях даже кишечника. Отличить их друг от друга самостоятельно очень сложно. При осмотре живота врач с легкостью определяет, что именно привело к появлению симптомов. Подсказать может связь с приемом пищи: при появлении симптомов после еды вероятнее всего проблема связана с желчным пузырем или желудком. Если симптомы с приемом пищи четкой связи не имеют, есть основания предполагать проблему с кишечником.
Лечение Хронического панкреатита у детей:
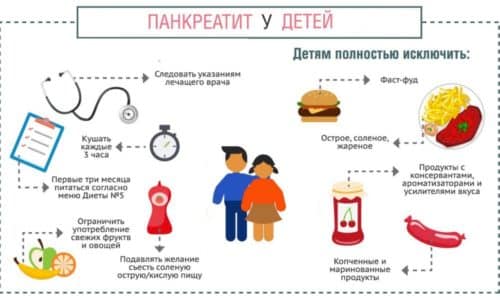
Лечение хронического панкреатита у детей проходит в три этапа. На первом оно проходит в условиях стационара. На втором необходимо диспансерное наблюдение в районной поликлинике. Третий этап – санаторное лечение. В стационаре при обострении хронического процесса лечение проводят на протяжении 5-6 недель. Ребенку для выздоровления необходим физический и эмоциональный покой. Потому больному обеспечивают постельный режим. По мере улучшения состояния ребенку разрешают вставать.
При неустойчивом настроении ребенку дают седативные средства: бром, валериана
Важно разгрузить пищеварительную систему, обеспечивать пищевой покой на некоторое время. В первый день ребенку нельзя кушать, можно пить только слабоминерализированную щелочную воду, например, Ессентуки № 4 или Боржоми, комнатной температуры
Со вторых суток можно отвар шиповника, несладкий некрепкий чай с сухарями, слизистые супы (без добавления масла), протертые каши на воде. Постепенно ребенку становится лучше, что позволяет расширить диету. Сначала в еду добавляют молоко, потом творог, хлеб и чуть-чуть сливочного масла.
С пятого дня ребенку с обострением хронического панкреатита можно кушать протертые овощи; с 7 – 9-го дня отварные мясо и рыбу в протертом виде, с 16- 17-го – фруктовые и овощные соки в виде творожно-фруктовых паст. Постепенно в будущем небольшими порциями вводят свежие фрукты и овощи. Когда проходят 1-1,5 месяцев такой диеты, ребенка сажают на диету № 5 П.
При диете 5 П нужно как можно меньше (или вовсе исключают из рациона) сокогонных и желчегонных видов пищи. В рацион вводят овсяную крупу, яичный белок, картофель, соевые бобы. Продукты давать ребенку можно только в вареном виде. Что касается медикаментов, применяют:
- ганглиоблокаторы (ганглерон, кватерон, бензогексоний)
- антихолинергические препараты (метацин, атропин, платифиллин)
- ингибиторы карбоангидразы (гипотиазид, фонурит, диамокс)
Устраняют обменные нарушения внутривенно и проводят дезинтоксикацию с помощью внутривенного введения раствора глюкозы 10% в количестве от 200 до 400 мл с инсулином, альбумина, физиологического раствора, аскорбиновой кислоты, гемодеза и витамина В1.
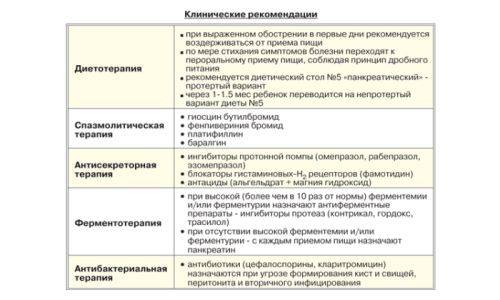
При тяжелой интоксикации нужно провести форсированный диурез (маннитол и 2,4% раствор эуфиллина). Острый панкреатит со склонностью к коллапсу лечат кортикостероидами, курс составляет 5-7 дней. Одновременно ребенку дают антибактериальные препараты. Спазм в холедохопан-креатической системе снимают и уменьшают боли при помощи спазмолитиков – но-шпы, папаверина, баралгина и прочих. Чтобы уменьшить болевой синдром, также одновременно применяют электрофорез с новокаином на область солнечного сплетения.
Антиферментная терапия:
- гордокс
- трасилол
- контрикал
Антибактериальная терапия:
- эритромицин
- сульфаниламиды
- олеандомицин
Препараты для уменьшения вязкости желчи и явлений холестаза:
- минеральные воды
- валериана
- кукурузные рыльца
- оксафенамид
- птичий горицвет
Детям для лечения хронического панкреатита вводят витамины B1, B2, С в дозах, соответствующих возрасту больного. Если от комплексной консервативной терапии обострений панкреатита нет эффекта, то прибегают к хирургическому лечению. Показаниями являются прогрессирование пан-креонекроза с развитием шока и олигурии, нарастание клинических признаков перитонита, эрозивные кровотечения из сосудов панкреатодуоденальной зоны.
Если на протяжении 5 лет наблюдения в поликлинике у ребенка благополучное состояние, его снимают с наблюдения. На протяжении всего срока санируют очаги хронической инфекции, проводят закаливание, выявляют и вовремя лечат болезни ЖКТ. Лечение в дальнейшем проводят в санаториях гастроэнтерологического профиля.
Профилактика Острого панкреатита у детей:
Профилактика первичного и рецидивирующего острого панкреатита начинается с соблюдения режима питания. Запрещено за 1 раз употреблять большие объемы пищи. Спиртное категорически запрещено. Необходимо родителям следить за здоровьем ребенка и своевременно лечить появляющиеся у него заболевания пищеварительной системы.
При остром и хроническом калькулезном холецистите, холедохолитиазе, непроходимости билиопанкреатических протоков оперативное лечение должно проводиться как можно раньше. Предотвратить рецидив острого панкреатита или переход его в хронический панкреатит можно благодаря раннему и правильному лечению первичных форм острого панкреатита. Лечение больных в стационаре должно проводиться до ликвидации острых изменений в поджелудочной железе. Способствуют профилактике острого панкреатита систематическое диспансерное наблюдение за больными гастроэнтерологического профиля, их лечение в амбулатории и поликлинике.
Причины и факторы развития панкреатита
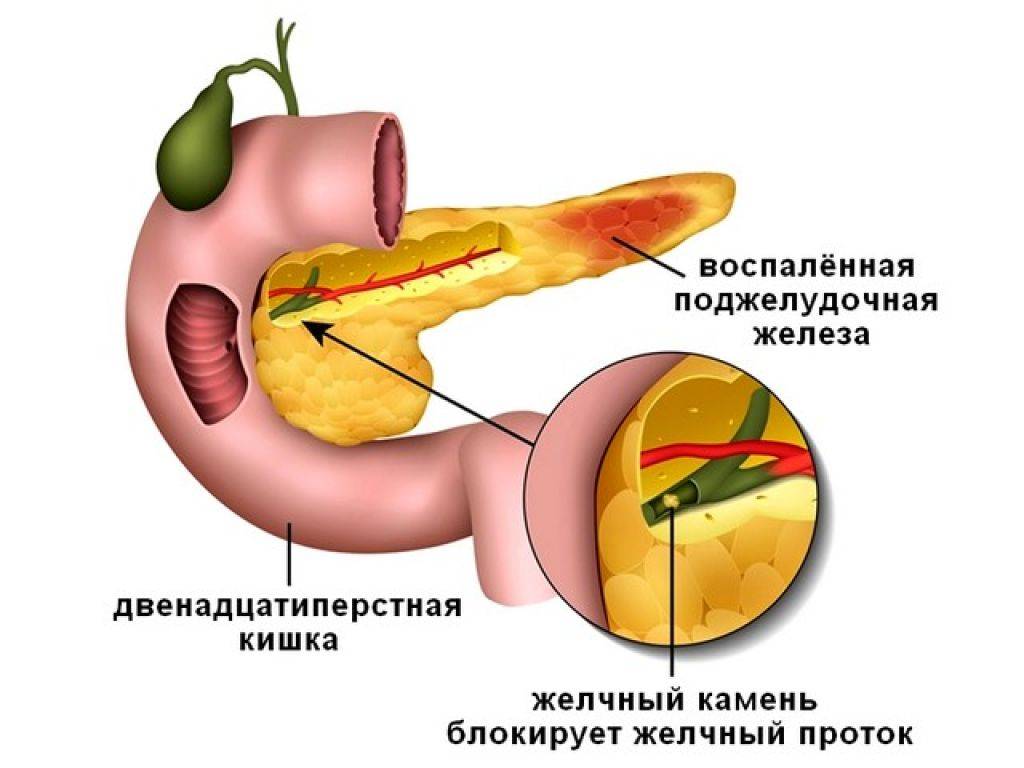
- Неправильное питание. Поджелудочная железа относится к пищеварительной системе, поэтому чувствительна к неправильному питанию. Злоупотребление острой, жирной, жареной пищей вызывает повышенную выработку желчи и панкреатических ферментов. Усиленное поступление желчи в 12-перстную кишку становится причиной обратного заброса ферментов в поджелудочную железу, развивается билиарный панкреатит.
- Злоупотребление алкоголем.
- Желчекаменная болезнь, калькулезный холецистит. Выход протока поджелудочной железы находится прямо напротив фатерова сосочка — выхода общего желчного протока (холедоха). Это напрямую связывает билиарный панкреатит с заболеваниями желчевыводящих путей.
- Травмы. Воспаление поджелудочной железы может развиться на фоне травмы или повреждения (например, вследствие хирургического вмешательства).
- Вирусные или бактериальные инфекции. Воспалительный процесс может быть спровоцирован бактериальной инфекцией (кампилобактериями, микоплазмой, др.) или вирусами (Коксаки, гепатита, свинки, др.).
- Прием лекарственных препаратов. Поджелудочная железа чувствительна к приему гормональных препаратов (кортикостероидов, эстрогенов), а также ряда других лекарственных средств.
- Гастрит, гастродуоденит. Повышенная концентрация соляной кислоты в желудке стимулирует выработку ферментов поджелудочной железы и может спровоцировать их раннее созревание с развитием воспалительного процесса. Воспаление желудка (гастрит) зачастую сочетается с дуоденитом — воспалением 12-перстной кишки, из которой оно может распространиться на поджелудочную железу.
- Гельминтоз. Гельминты — это паразиты, которые выделяют в процессе жизнедеятельности токсины, способные спровоцировать воспаление.
- Эндокринные заболевания. Поскольку поджелудочная железа относится не только к пищеварительной, но также к эндокринной системе, ее воспаление бывает вызвано гормональными сбоями.
В 40% случаев острый панкреатит бывает связан с алкоголизмом, в 20% случаев — с болезнями желчевыводящих путей (желчекаменной болезнью, холециститом), в остальных 40% случаев — с другими причинами.
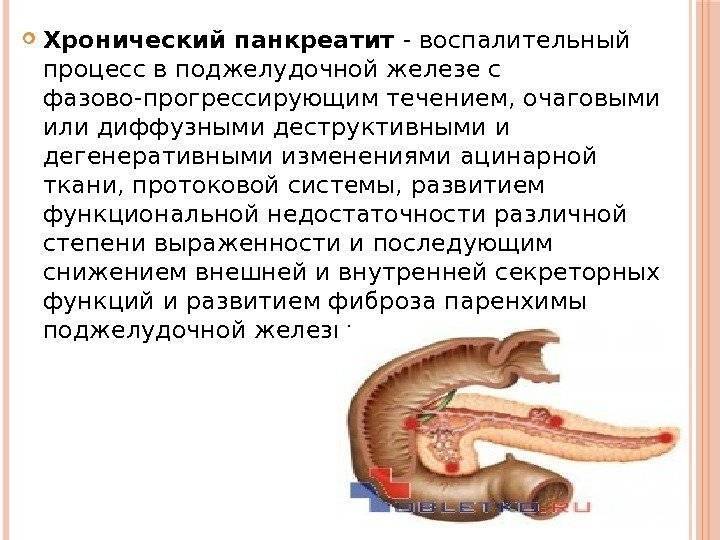
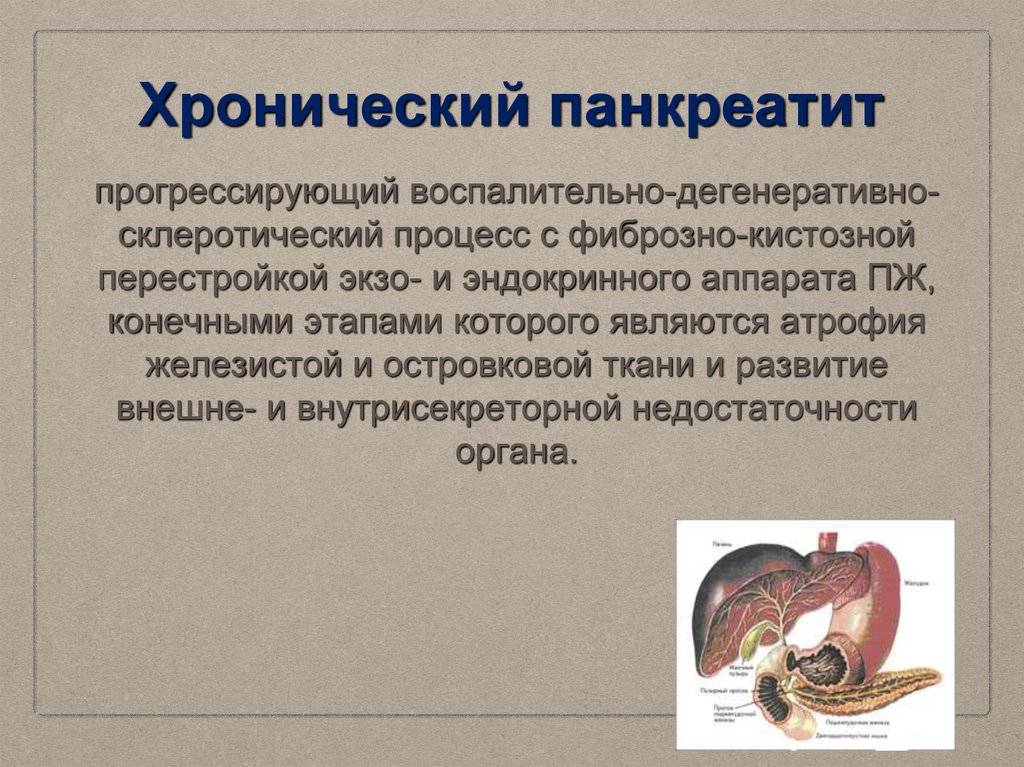
1.Общие сведения
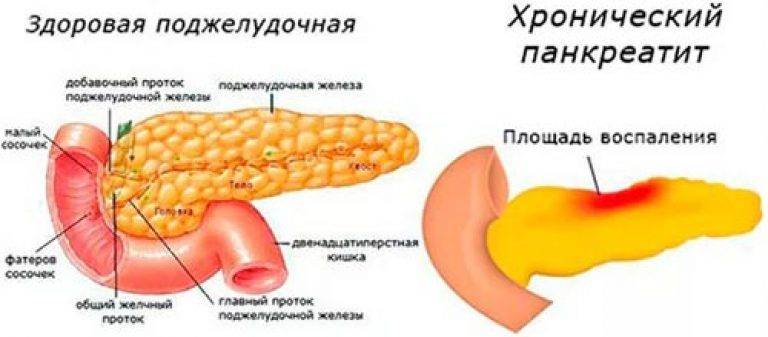
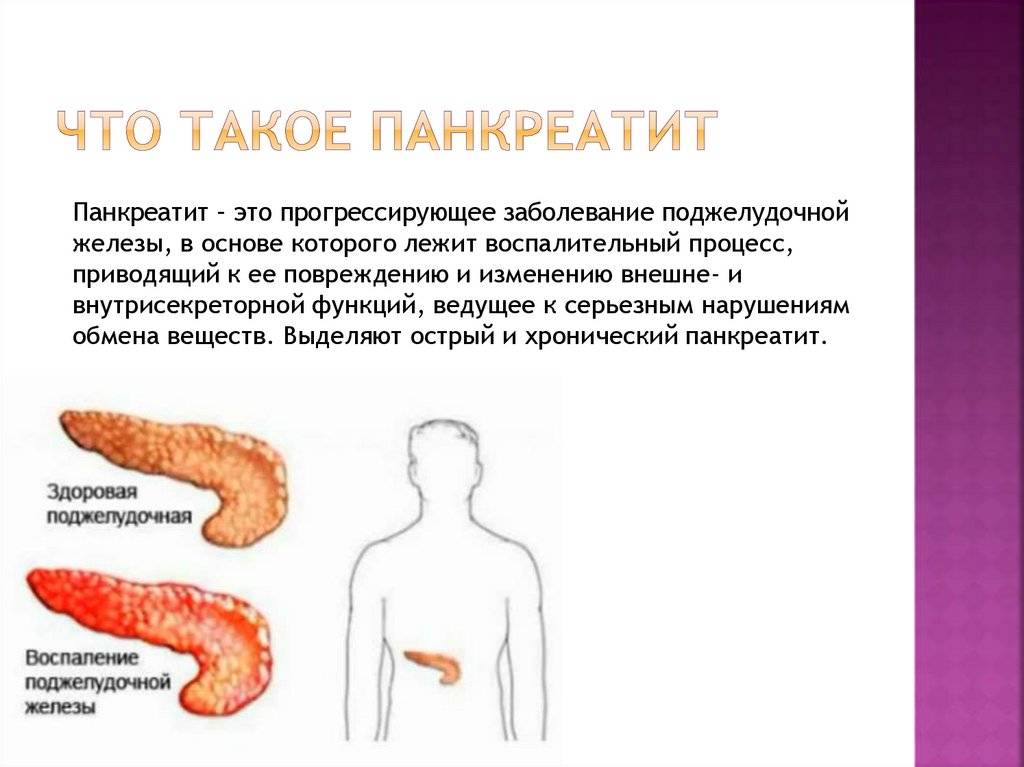
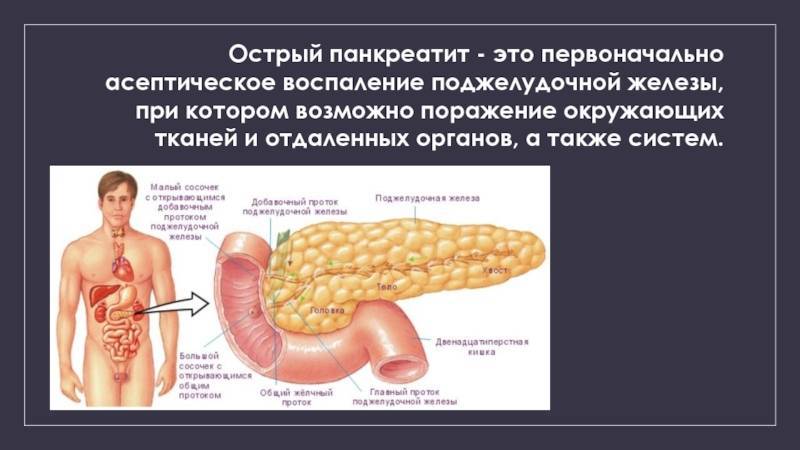
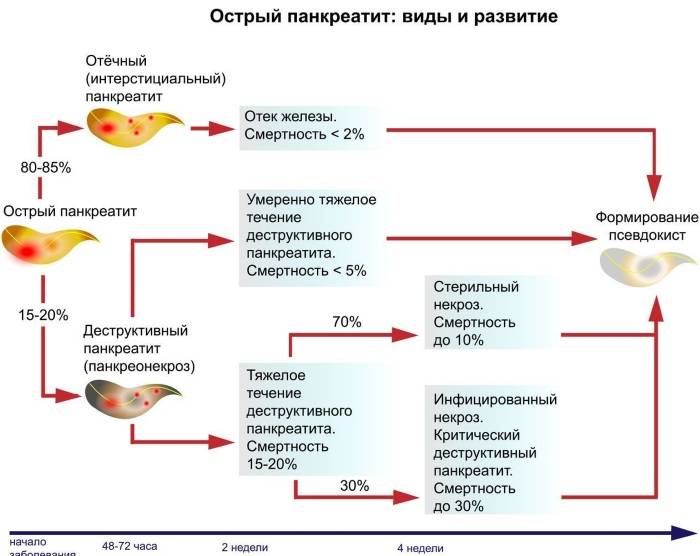
Как и большинство желез внутренней секреции, поджелудочная железа (Pancreas, ПЖЖ) выполняет в организме несколько функций, являясь одним из ключевых элементов как эндокринной, так и пищеварительной систем. Так, через Вирсунгов проток поджелудочная железа выбрасывает в двенадцатиперстную кишку особый ферментный секрет (панкреатический сок), совершенно необходимый, – наряду с желчью, – для нормального расщепления и переваривания пищи. Однако под действием тех или иных неблагоприятных факторов и условий в ПЖЖ может развиться воспалительный процесс, или панкреатит. По типу течения панкреатит может быть как острым, так и хроническим; кроме того, различают ряд клинических форм и вариантов. В целом же, именно острый панкреатит (а не панкреонекроз) чаще всего является первичным диагнозом при неотложной госпитализации, и лишь после обследования констатируется, если он есть, феномен панкреонекроза – для которого, впрочем, в Международной классификации болезней МКБ-10 также предусмотрен отдельный шифр.
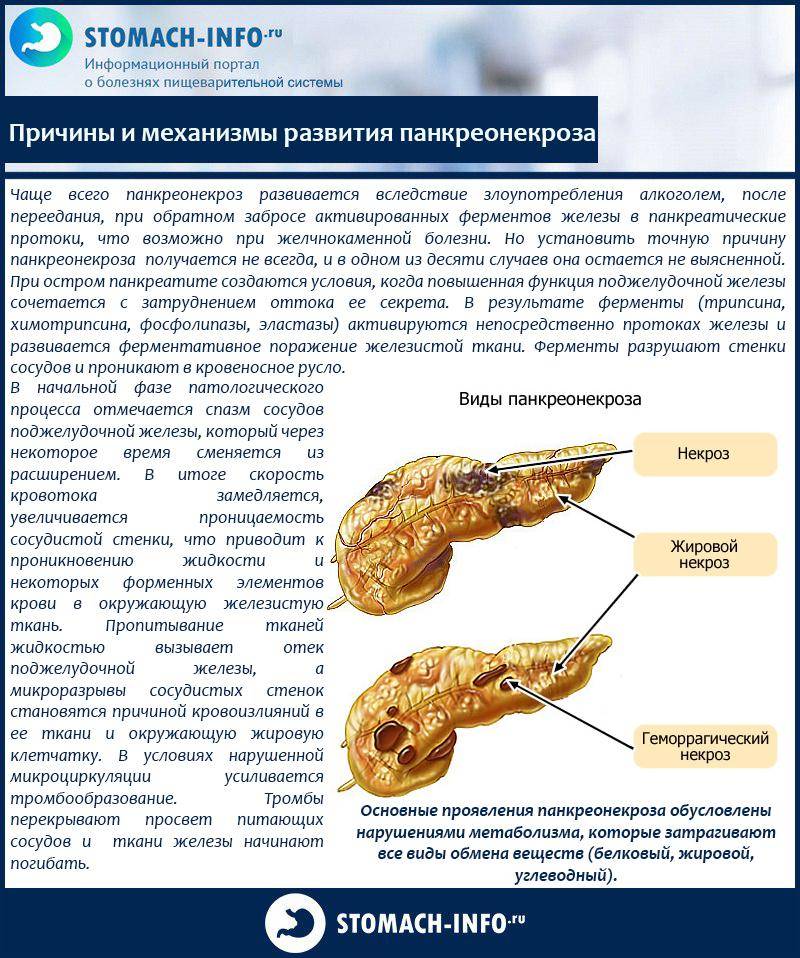
В дословном переводе «панкреонекроз» означает отмирание поджелудочной железы. На патофизиологическом уровне этот процесс обычно описывают как переваривание панкреатическим соком вещества самой железы; как бы мрачно это ни звучало, речь идет о «попытке самоубийства» со стороны данного органа. Существует ряд классификаций панкреонекроза (одни отталкиваются от преимущественной локализации и/или масштабов поражения, другие от характера развития и протекания, третьи от этиопатогенеза, и т.д.); в разных гастроэнтерологических школах разнятся также представления о механизмах и причинах, об оптимальной терапевтической стратегии и пр. Известно, однако, что начавшийся панкреонекроз является одним из самых тяжелых, требующих экстренного вмешательства состояний. После относительно короткой «стерильной» фазы клеточного отмирания, когда присоединяется инфекционный компонент, вероятность летального исхода резко возрастает, достигая, по некоторым оценкам, 80-90% (другие источники приводят данные о 10% летальности для асептической стадии и 30% для инфекционной). Причиной является высокая вероятность гнойного воспаления, абсцесса, перитонита, попадания продуктов распада и инфекционных токсинов в кровь, – с последующим поражением других органов (включая центральную нервную систему, почки, печень и пр.) и развитием, в наиболее тяжелых случаях, полиорганной недостаточности.
Необходимо отметить, что статистика в отношении панкреонекроза неоднозначна и противоречива; в публикациях можно встретить суждения практикующих хирургов и гастроэнтерологов о том, что частота летальных исходов и глубокой инвалидизации при панкреонекрозе неоправданно маскируется путем усреднения с аналогичными показателями по панкреатиту в целом, где картина значительно благоприятней.
Панкреонекроз встречается в любом возрасте, но преимущественно – у наиболее активной и работоспособной части популяции (25-50 лет); зависимость заболеваемости от пола не установлена.
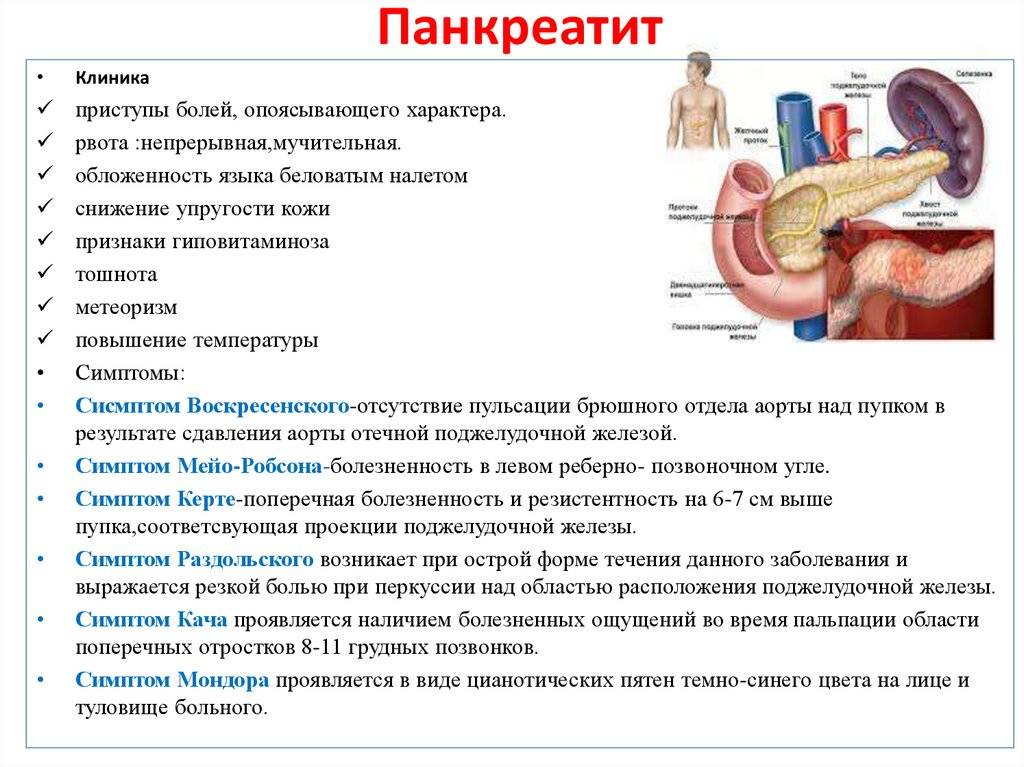
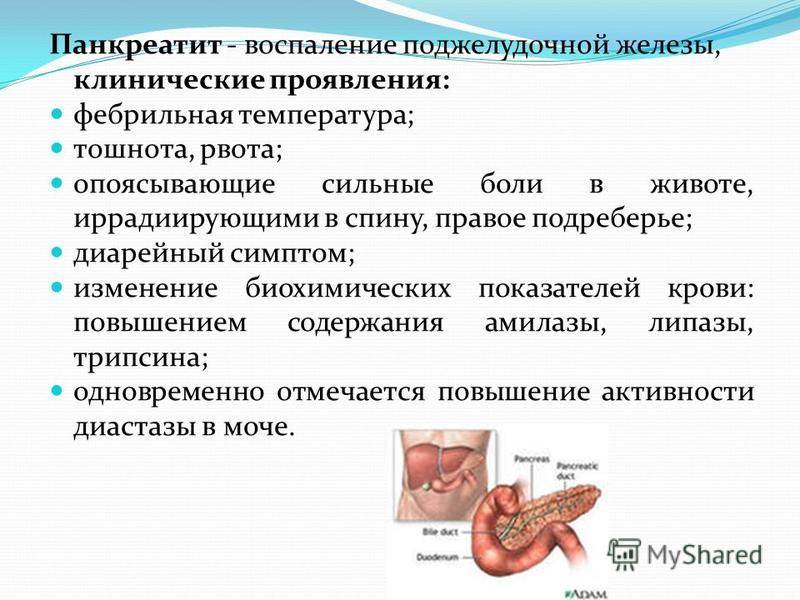
Симптомы
Признаки патологии у детей зависят от формы течения заболевания.

Отсутствие аппетита является одним из симптомов панкреатита у детей.
Общие симптомы:
- приступ сильной боли в животе, локализуется в верхней его части, носит спазматический характер, присутствует постоянно, усиливается после приема пищи;
- вздутие живота, усиление боли при прикосновении нему;
- болевой симптом распространяется на спину;
- тошнота;
- рвотные позывы;
- отсутствие аппетита;
- повышение температуры тела до высоких значений;
- учащенный пульс и сердцебиение.
- понос;
- наличие в каловых массах слизи желтого или зеленоватого цвета;
- нарушение процесса переваривания продуктов;
- желтизна кожных покровов.
Для хронической стадии характерным является то, что боль будет локализоваться в животе, спине, может одновременно ощущаться в левом плече.
Меры профилактики
Чтобы недуг в дальнейшем не напомнил о себе (особенно, если развилась хроническая форма), нужно соблюдать правильный образ жизни. Вам необходимо:
- употреблять спиртосодержащие напитки только по праздникам;
- не переедать и отказаться от жирной и копченой пищи;
- укреплять иммунитет;
- регулярно наблюдаться у доктора с целью диагностики желчнокаменной болезни.
Соблюдение мер профилактики будет препятствовать прогрессу хронического недуга и позволит избежать возможных негативных осложнений.
Первоисточник медцентр «Клиника ABC
Запишитесь на прием по телефону+7 (495) 021-12-26
или заполнив форму online
Администратор свяжется с Вами для подтверждения записи. Конфиденциальность Вашего обращения гарантирована.
Виды воспалений поджелудочной железы у детей
Острый панкреатит у детей развивается при инфекционном поражении поджелудочной железы или вследствие травм органа. Заболевание может быть вызвано перееданием и употреблением очень жирных блюд.
Острая форма патологии опасна развитием других заболеваний, например, гнойного перитонита. Поэтому при симптомах панкреатита без промедления обращайтесь за медицинской помощью.
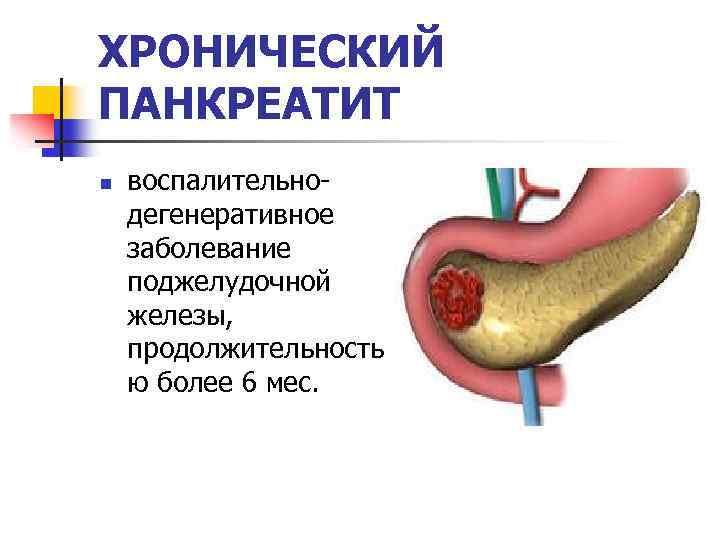
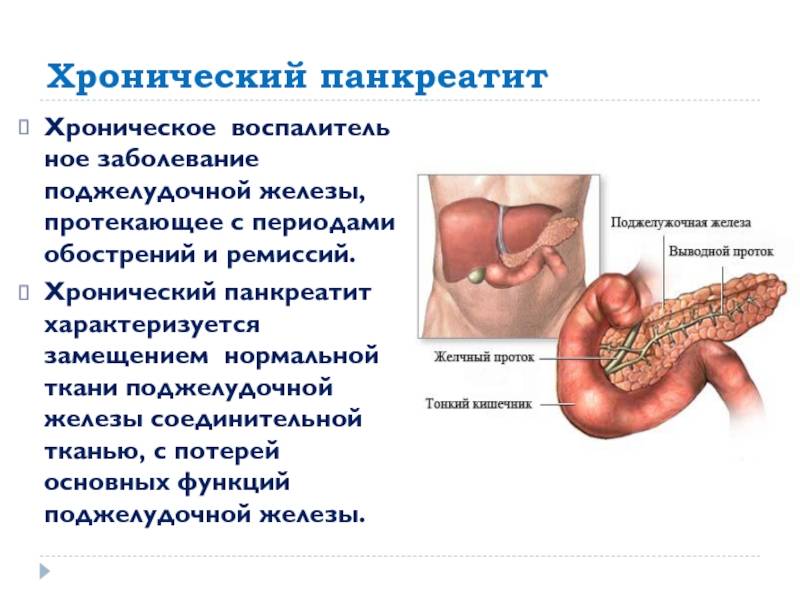
Хронический детский панкреатит
Основной причиной развития хронической формы является генетическая предрасположенность к болезни. Риск заболевания увеличивается, если патология была диагностирована у родителей или близких родственников.
При панкреатите ребенок страдает от ноющих болей под грудью, которые обостряются после приема острой и жирной пищи, а также после сильных психоэмоциональных нагрузок. Несвоевременное лечение может привести к нарушению функции и изменению тканей поджелудочной железы. Самолечение абсолютно противопоказано, оно лишь усугубит заболевание.
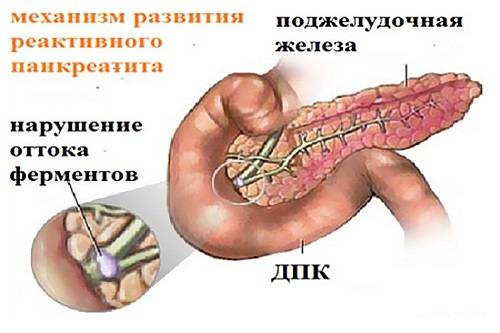
Реактивный панкреатит
Данная форма болезни развивается на фоне токсического поражения, воздействия раздражителя, после перенесенной ОРВИ или иных воспалительных процессов. Основные признаки панкреатита у детей:
- Изжога;
- Газообразование;
- Нарастающая боль после приема пищи;
- Тошнота и рвота, наличие слизи в рвотной массе.
Диагностика Хронического панкреатита у детей:
Хронический панкреатит у детей диагностируют по прямым и косвенным симптомам, которые можно выявить при помощи рентгенологических методов. К прямым признакам относят обызвествление паренхимы поджелудочной железы, увеличение размеров и болезненность поджелудочной железы, дуоденопанкреатический рефлюкс, камни в протоках. К косвенным симптомам относят: дуоденит, смещение и деформацию желудка и двенадцатиперстной кишки, недостаточность сфинктера печеночно-поджелудочной ампулы.
Только по строгим показаниям детям проводят эндоскопическую ретроградную панкреатографию. Этот метод позволяет выявить наличие стеноза или расширения, аномалии развития, кальционные отложения, обызвествление паренхимы железы. УЗИ проводят, чтобы выявить степень плотности паренхимы поджелудочной, увеличение размеров, отек железы, ширину панкреатического протока.
При диагностике заболевания врачи учитывают такие факторы:
- связь боли в животе с приемом определенной еды
- время появления болевого синдрома
- куда «отдают» боли
Оценивают диспепсический синдром:
– самоограничение в еде в связи со страхом перед болями
– слюнотечение
– отвращение к отдельным видам пищи
Учитывают нарушения переваривания основных продуктов питания по данным копрограммы; изменение секреции панкреатических ферментов и повышение их активности в сыворотке крови и в моче, патологические углеводные кривые. Дифференциировать заболевания следует от болезней патологии желчного пузыря, заболеваний гастродуоденальной зоны.
К каким докторам следует обращаться если у Вас Острый панкреатит у детей:
Педиатр
Гастроэнтеролог
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Острого панкреатита у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Лечение проктита
Чтобы назначить правильное лечение при воспалении прямой кишки, нужно провести полное обследование организма человека. Диагноз устанавливается на основе всех данных, включающих пальцевое исследование прямой кишки, осмотр кишки с помощью ректоскопии, колоноскопии, биопсии кишечной стенки, посева кала.
Метод лечения проктита определяется природой болезни, ее тяжести, наличием симптомов, развитием осложнений и т.д. Некоторым пациентам необходим краткосрочный курс лечения при воспалении прямой кишки, другие нуждаются в долгосрочном лечении и врачебном наблюдении.
Лекарственное лечение проктита
Любое лечение при воспалении прямой кишки должно подбираться сугубо индивидуально врачом, самолечение недопустимо!
В зависимости от тяжести заболевания и причин проктита, квалифицированный специалист может Вам назначить антибиотики, противопаразитарные, противогрибковые средства, противовоспалительные, болеутоляющие, гормональные препараты.
Если при воспалении прямой кишки присутствует аллергический компонент, то может быть прописан антигистаминный препарат. При запоре назначают слабительные и щадящую диету.
Схема лечения при воспалении прямой кишки подбирается индивидуально для каждого пациента.
1
Подготовка к колоноскопии
2
Колоноскоп
3
Колоноскоп
Местное лечение проктита
В лечении проктита очень важна роль местной терапии.
Обычно схема лечения включает:
- использование клизм с раствором колибактерина, марганцовки, теплым настоем ромашки, дубовой коры;
- лечение проктита свечами (анузол, проктоседил и др.) поможет уменьшить зуд и убрать воспаление в прямой кишке;
- теплые ванночки с настоем спорыша (горец птичий), бессмертника;
- применение мазей (безорнил, проктозан) снимет боль и поспособствует быстрому процессу заживления поврежденных тканей;
- при воспалении прямой кишки в качестве местного средства применяются масло облепихи, облепиховые свечи. Это быстро снимает воспаление и приводит к регенерации тканей.
Диета при проктите
Чтобы не было осложнений при заболевании проктитом, нужно убрать из своего рациона жирную, острую, соленую и кислую пищу, вызывающую раздражение прямой кишки. При воспалении прямой кишки рекомендуется употреблять супы из протертых овощей, каши на воде, нежирные творог и мясо, кисель, кисломолочные продукты. Необходимо исключить сладкое и алкоголь.
В многопрофильной клинике «МедикСити» уделяется большое значение лечению проктологических заболеваний. В нашем центре работают высококвалифицированные и деликатные врачи-колопроктологи, владеющие передовыми методами диагностики и лечения. У нас Вы сможете вылечить геморрой, анальную трещину, недостаточность анального сфинктера, кисты копчика, парапроктит и многие другие заболевания.
Советы Комаровского
Врач-педиатр Евгений Комаровский провел исследование относительно причин возникновения патологии реактивного вида у маленьких пациентов. Согласно статистике, первым и основным фактором развития заболевания являются сами родители, не обеспечивая младенца правильным питанием согласно его возрасту. Советы Комаровского по лечению и профилактике данной формы панкреатита:
- Не баловать регулярно кондитерскими изделиями, шоколадом. Сладости должны присутствовать, но редко и ограниченно.
- Родителям нужно понять, что 10 минут удовольствия от съеденного пирожного или мороженого не стоят длительного лечения заболевания реактивного вида и его осложнений.
- Если болезни избежать не удалось, в диетическом питании обязательно должны присутствовать такие фрукты, как ананас или папайя. Они содержат в себе ферменты, способствующие активному перевариванию пищи и являющиеся отличной заменой сладостям.
- В медицинской карте обязательно должно быть указано, что ребенок болеет либо ранее перенес данную патологию.
- Родители должны в обязательном порядке предоставить список разрешенных и запрещенных продуктов воспитательнице в детском саду (учителю в младшей школе). Нужно помнить, что питание в дошкольных и школьных учреждениях хоть и рассчитано на детский возраст, но не является диетическим.
Особое правило для всех бабушек – нельзя заставлять внуков есть, если они не хотят.

Здоровый ребенок — это худой и активный, который ест только по мере необходимости, а не по желанию бабушек.
Нельзя кормить малыша в 1,5-2 года жареными пирожками с тушеной капустой или обильно поливать салаты майонезом, подсолнечным маслом. Здоровый ребенок – это худой и активный, который ест только по мере необходимости, а не по желанию бабушек.
4.Лечение
Терапия панкреонекроза требует стационарных условий, – тем более, что во многих случаях пациенты госпитализируются в неотложном порядке с приступом острого панкреатита и синдромом «острого живота». Далее все зависит от причин и динамики процесса, степени поражения и локализации. В некоторых случаях для купирования острой симптоматики достаточно медикаментозного блокирования саморазрушительной активности поджелудочной железы, однако чаще (особенно в экстренных случаях) ситуация развивается по реанимационному протоколу и требует вмешательства комплексной хирургической бригады. Прогноз, как показано выше, не всегда благоприятен: некоторые варианты панкреонекроза фатальны или, по крайней мере, смертельно опасны. В случае преодоления критической фазы необходимо длительное лечение с рядом жестких ограничений, касающихся, прежде всего, диеты.
Лечение Острого панкреатита у детей:
Острую форму заболевания лечат в стационаре. Ребенку нужен как физический, так и психический покой. Для этого нужно придерживаться постельного режима. Что касается пищевого режима, поджелудочной нужен покой. Соблюдают принципы механического и химического щажения пищеварительного тракта. Для этого 1-2 дня ребенок должен полностью голодать. В эти дни ему дают только щелочную минеральную воду типа «Боржоми» без газа, теплую. Доза составляет 5 мл на 1 кг, приниматьб 5-6 раз в сутки. На третий или второй день можно вводить щадящее питание. Необходима индивидуальная диета на 10–15 дней.
В первый день ребенку парентерально вводят глюкозу. Если есть показания, также плазму и белковые препараты. Со 2-го дня можно протертую гречневую или овсяную каши, чай без сахара с сухарями, паровой омлет. С 4-х суток дают несвежий белый хлеб, протертую кашу, творог, молочный кисель. С пятых суток дают овощные пюре, протертые овощные супы.
С 8-10 дня можно давать ребенку паровые котлеты, фарш из отварного мяса, рыбы. С 14-го дня в рацион вводятся печеные яблоки, фруктовые кисели. Еще через несколько суток можно свежие фрукты и овощи в ограниченном количестве. Когда проведена пищевая адаптация, назначают диету №5п с калорийностью 2500–2700 ккал. В ней соблюдается принцип увеличения белка на 30%, уменьшения жиров и углеводов на 20%.
Ребенок обязательно должен кушать 5–6 раз в сутки маленькими порциями только вареные и тушеные блюда. Категорически запрещено давать больному блюда с выраженными холеретическим, сокогонным, холекинетическим эффектами, сырые овощи и фрукты, мясные и рыбные бульоны, копчености, шоколад, маринады.
Медикаментозное лечение острого панкреатита у детей проводится при помощи спазмалитиков: но-шпы, платифиллина и т.д. Одновременно с ними дают болеутоляющие средства в дозировке согласно возрасту. Один их ключевых моментов лечения – дезинтоксикационная терапия путем внутривенного введения 5-10%-ного раствора глюкозы, плазмы. В зависимости от тяжести и формы заболевания назначаются кортикостероидные препараты короткими курсами.
Если есть показания, врачи дают ребенку препараты кальция, антигистаминные препараты, рутин, аскорбиновую кислоту и пр. В тяжелых случаях применяют для лечения острого панкреатита у детей ингибиторы протеаз: контрикал (трасилол), гордокс. В связи с недостаточностью поджелудочной железы ребенка назначаются ферментные препараты, наиболее популярным является панкреатин. При выраженном холестазе применяются легкие желчегонные препараты, отвары трав: кукурузные рыльца, цветки ромашки.
Как лечить панкреатит
При появлении приступа панкреатита нужно обратиться за помощью к
квалифицированному врачу-гастроэнтерологу. Он проведет комплексную диагностику, определит характер заболевания и назначит эффективный план терапии с учетом особенностей организма. Самолечение при болях в животе или других нарушениях пищеварительной системы категорически противопоказано, поскольку панкреатит имеет схожую симптоматику с другими заболеваниями ЖКТ.
Медикаментозное лечение
В большинстве случаев специалист назначает фармакологическую терапию, нацеленную на снятие боли и восстановление функций поджелудочной железы. Виды консервативных методов:
- Устранение болевого синдрома. Для купирования панкреатической боли используются анальгетики, для профилактики боли в поджелудочной назначаются антиоксиданты. При развитии болезни из-за инфекции потребуется антибактериальная терапия;
- Ферментная терапия. Этот метод незаменим при недостаточности внешнесекреторной функции ПЗ. Он применяется для разгрузки и восстановления пищеварительной функции органа, чтобы обеспечить хорошую усвояемость пищи. Среди тех, кто вылечил панкреатит, отзывы положительные о таблетках с содержанием панкреатических ферментов. В сложных случаях могут использоваться лекарства для подавления желудочной секреции;
- Лечение панкреатического диабета. При эндокринной недостаточности врач-гастроэнтеролог назначает диету с дробным питанием как при сахарном диабете I типа и контролирует уровень глюкозы. Если этот метод не дает результата, больному назначается инсулин.
Хирургическая терапия
Оперативное вмешательство потребуется при обострении панкреатита спустя 3 месяца после начала консервативного лечения или подозрении на рак поджелудочной железы.
В соответствии с медицинскими протоколами, хирургическое лечение панкреатита может быть двух типов:
- 1. Прямое. Операции проводятся для удаления камней, дренажа кист или резекции ПЖ.
- 2. Непрямое. К этому лечению относятся операции на ЖКТ и желчных путях.
Хирургическое лечение особенно показано при сложной форме болезни, образовании кисты и острых болях, которые не исчезли после медикаментозного лечения.
Диета при панкреатите
При любой форме и методе лечения, врач-гастроэнтеролог составляет индивидуальную диету. Согласно режиму правильного питания, из рациона нужно исключить следующие продукты питания:
- Копченое и жареное мясо;
- Острая пища;
- Соленые продукты;
- Какао, кофе и крепкий чай;
- Сладкая газированная вода;
- Хлебобулочные изделия;
- Грибы.
Во время диеты пациентам показано 5-разовое дробное питание и употребление полезных минеральных вод.
Пациентам рекомендовано употребление пищи с высоким содержанием белков и углеводов, если после них не обостряются симптомы.
При обострении болезни придется поголодать в течение 3-5 дней для снижения секреции ПЖ.
Если Вы проходите лечение от панкреатита и у Вас болит поджелудочная железа, немедленно обращайтесь к врачу-гастроэнтерологу. Он назначит дополнительные исследования и скорректирует план терапии с учетом текущего состояния организма.