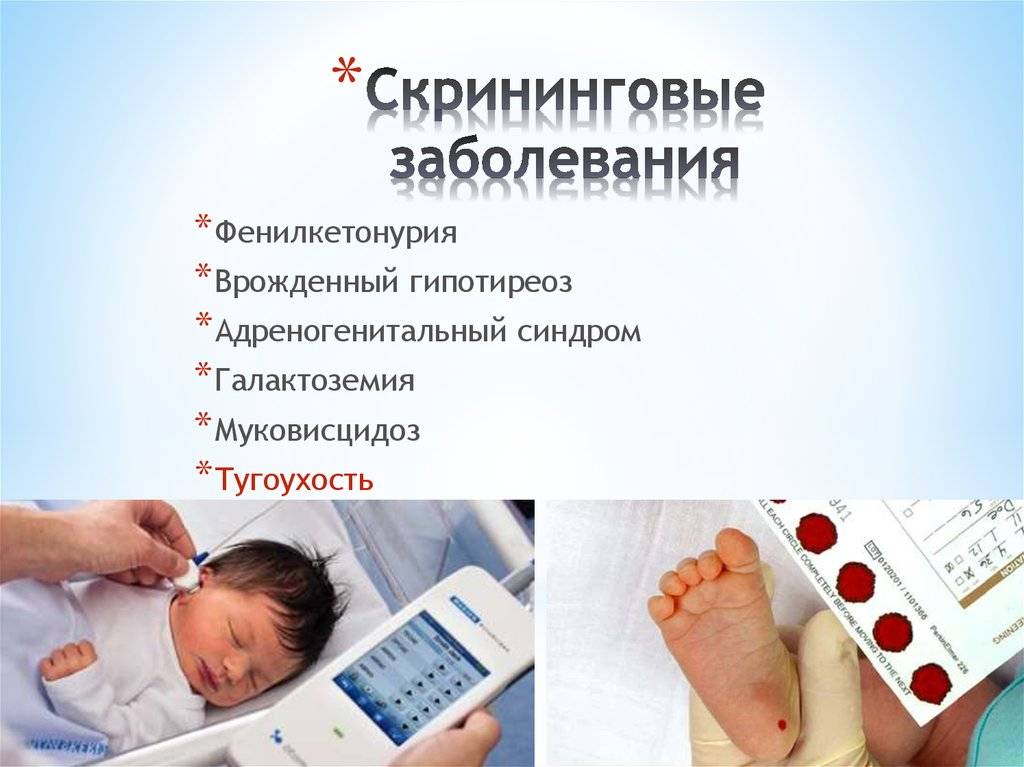
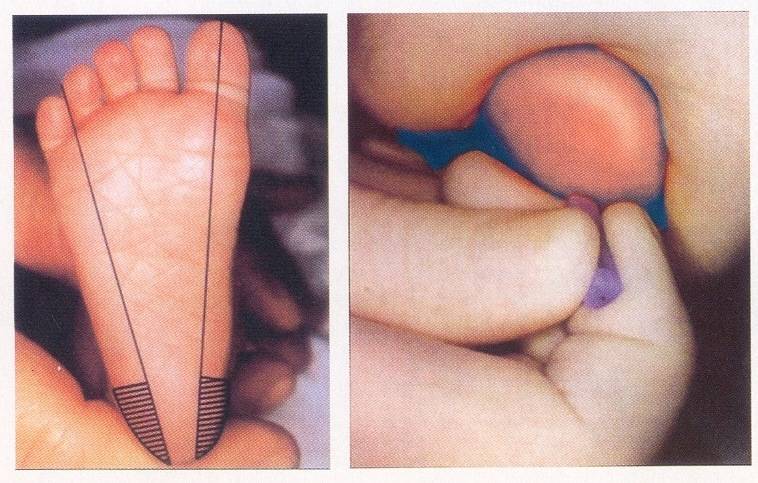
Неонатальный скрининг дал положительный результат. Что делать?
Прежде всего – перепроверить, поскольку ложноположительные диагнозы отнюдь не редкость, особенно этим отличается тест на муковисцидоз. Если повторное исследование подтвердит диагноз, то вам потребуется встреча со специалистом.
В случае с фенилктонурией и галактоземией вас будет сопровождать врач-диетолог, при гипотиреозе и адреногенитальном синдроме – эндокринолог, а в случае с муковисцидозом – пульмонолог. Кроме того, во всех областных городах страны есть консультационные центры для больных муковисцидозом; в Новосибирске они работают в Детской больнице скорой помощи на Красном проспекте (для маленьких горожан) и в Областной клинической больнице (для жителей области).
17.06.2020
Подготовила Антонина Рыбакова
анализы, для беременных, Дети с особенностями здоровья Другие статьи автора
Сроки и условия проведения неонатального скрининга новорожденных
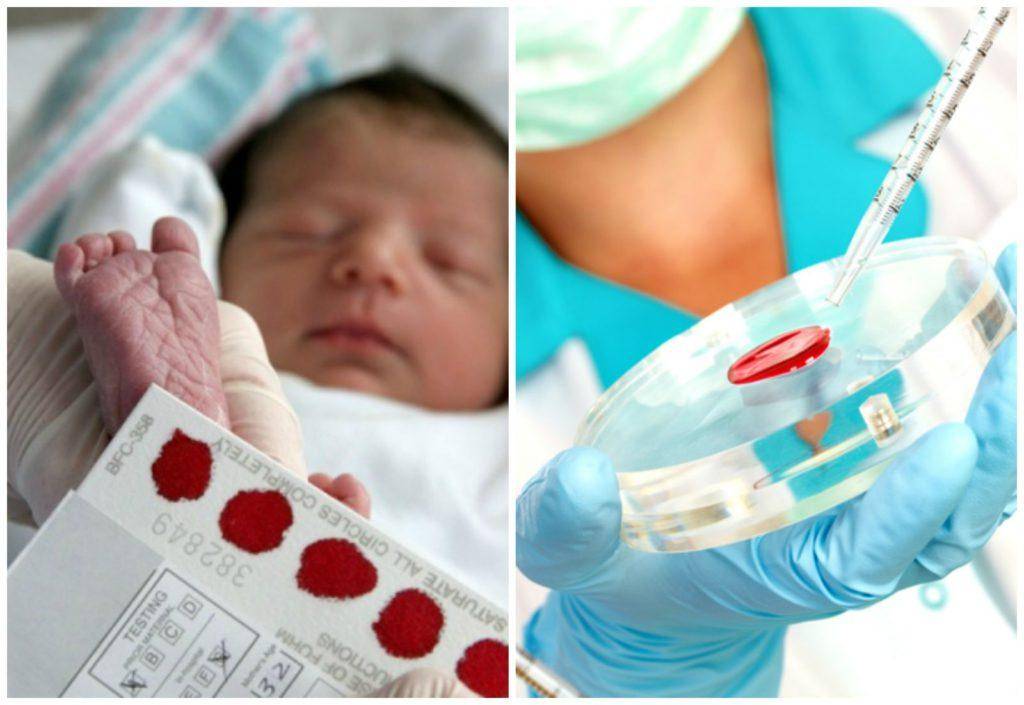
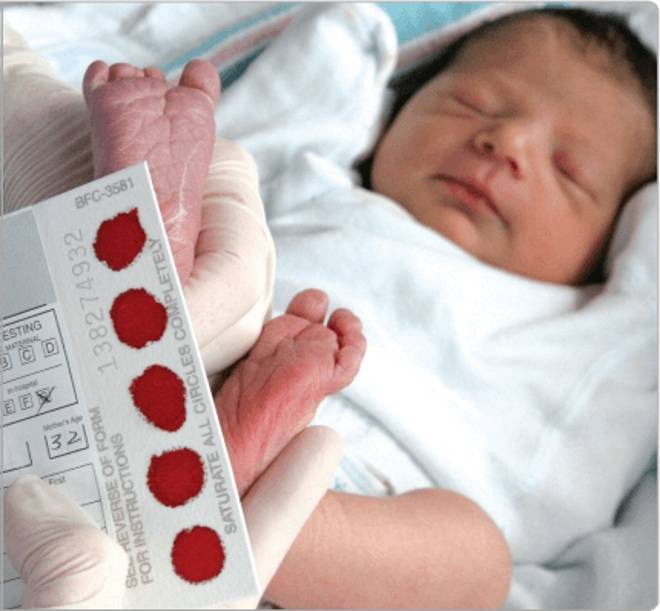
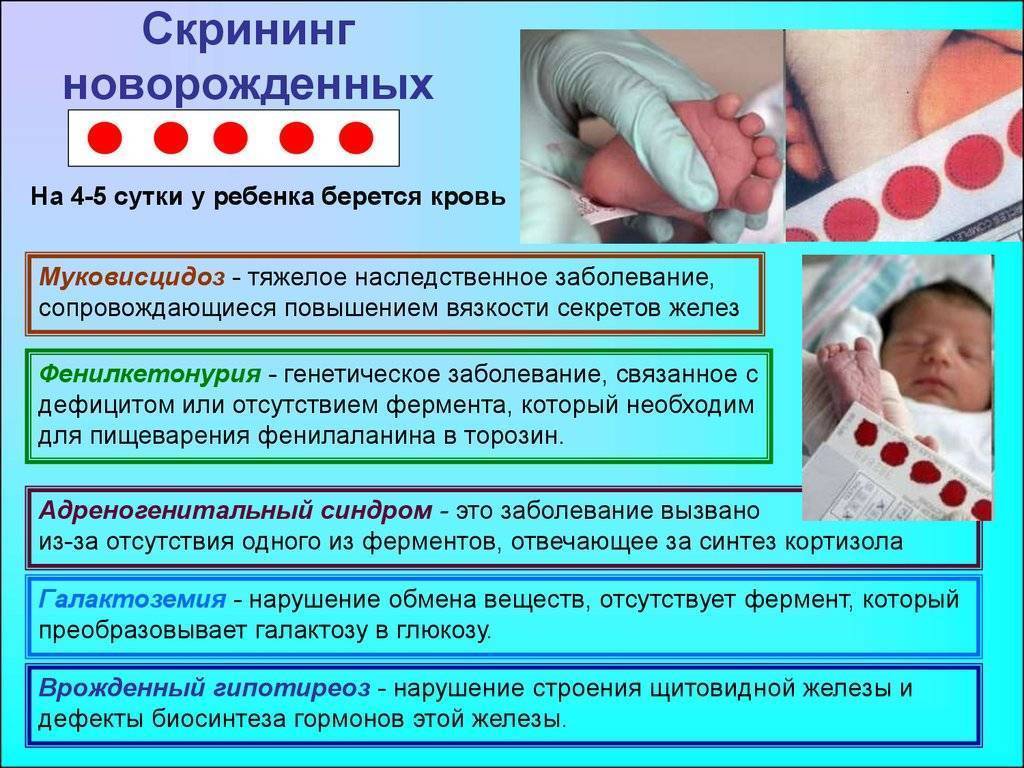
Исследование выполнятся в родильном доме на четвертый день жизни у доношенного ребенка, у недоношенного малыша — на седьмой или позднее. При тестировании на более ранних сроках возможно получение ложноположительных или ложноотрицательных результатов.
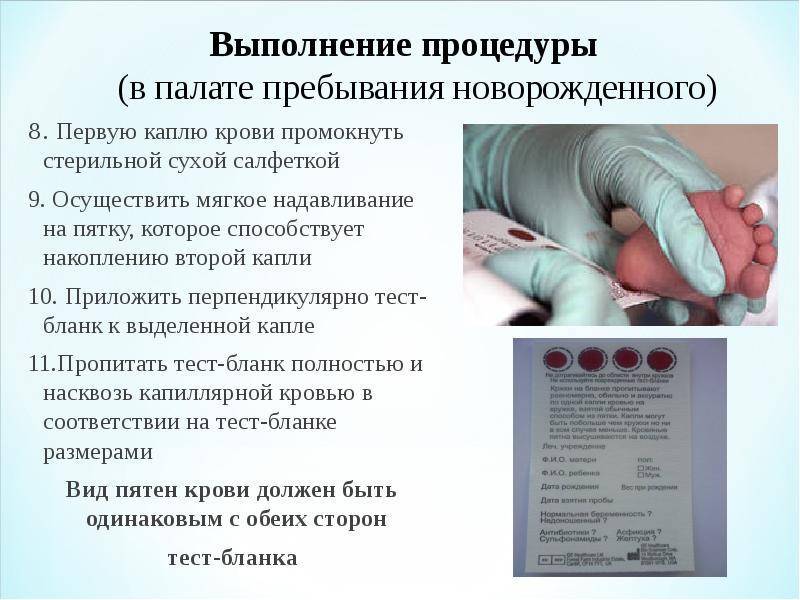
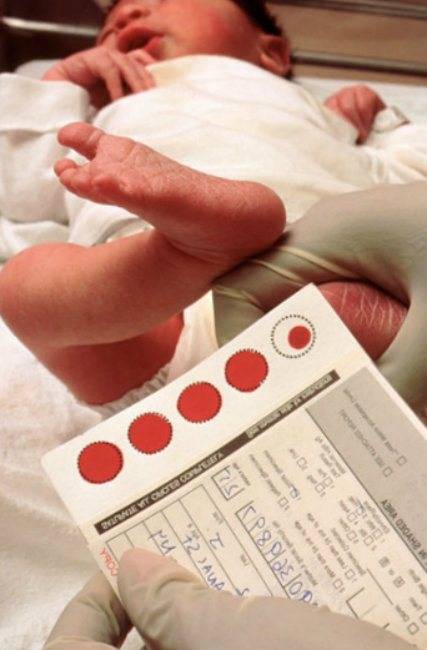
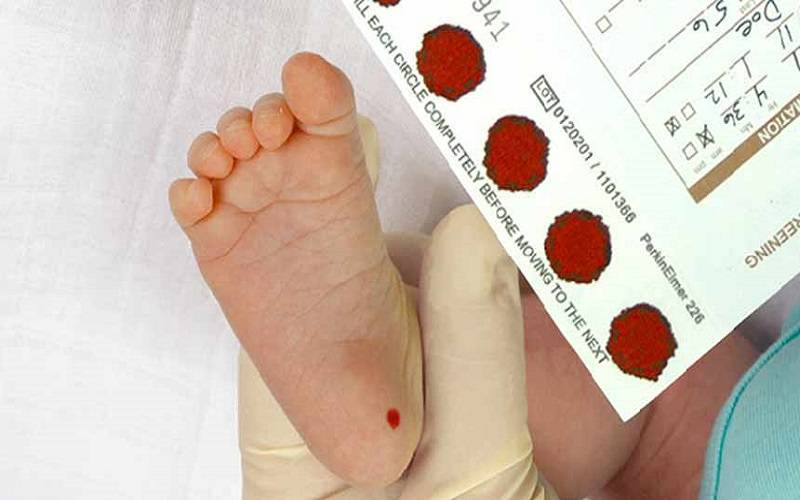
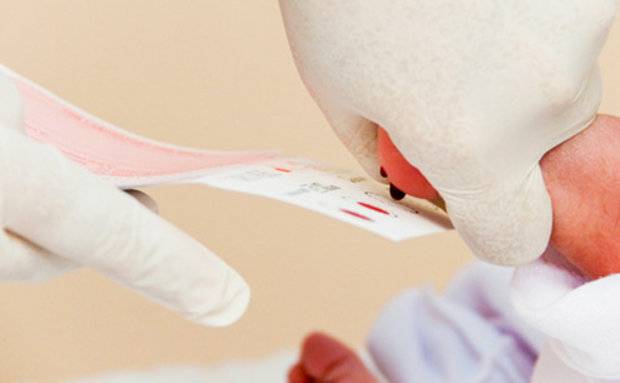
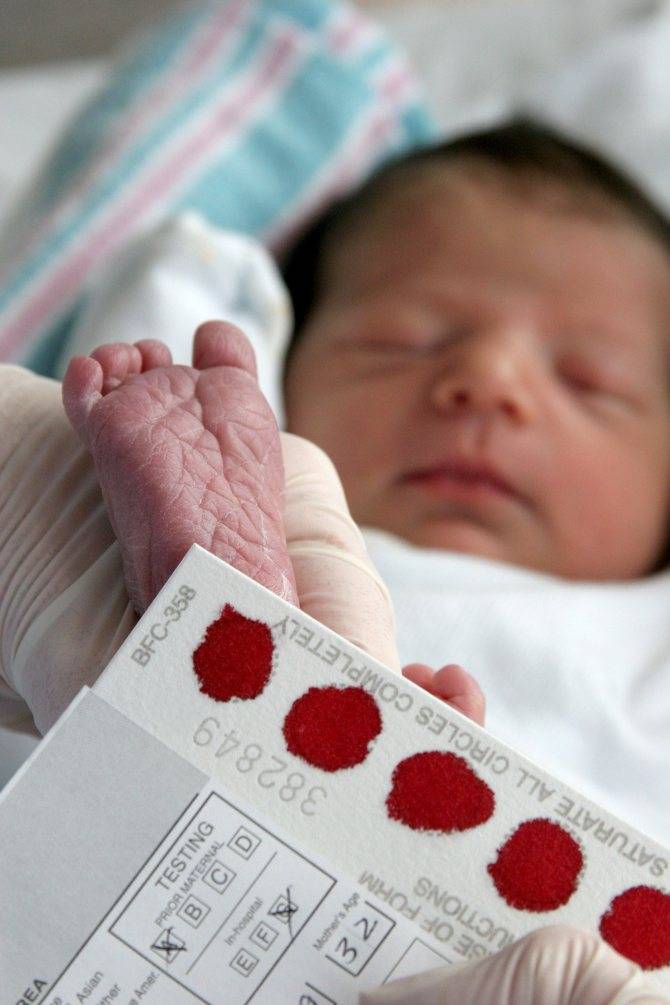
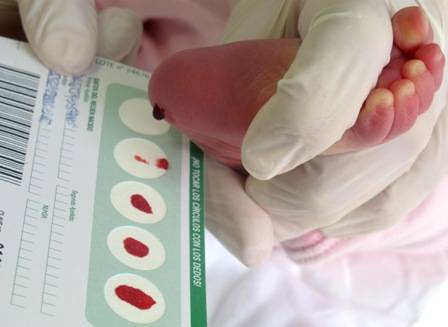
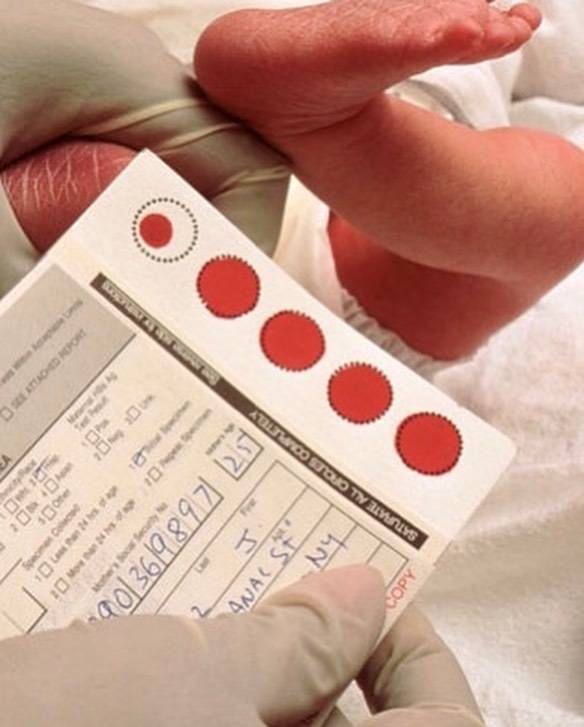
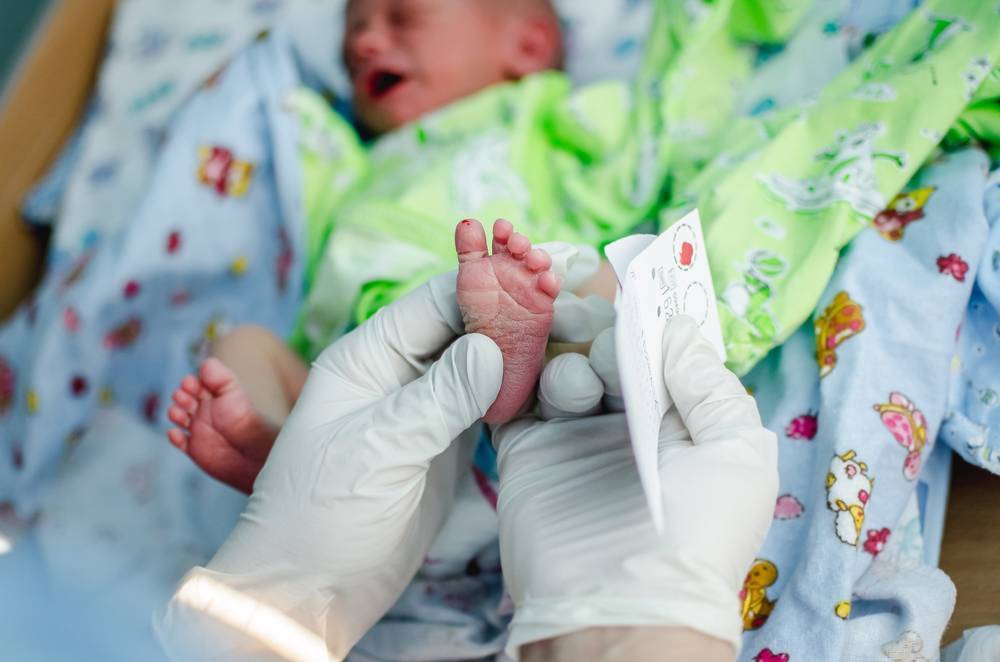
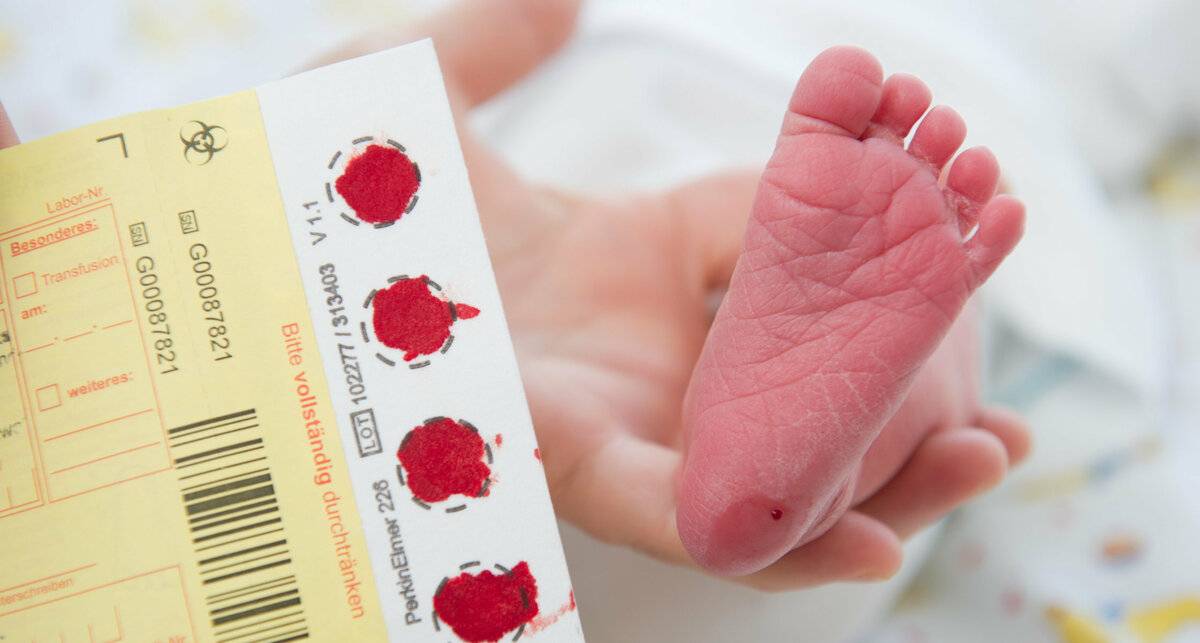
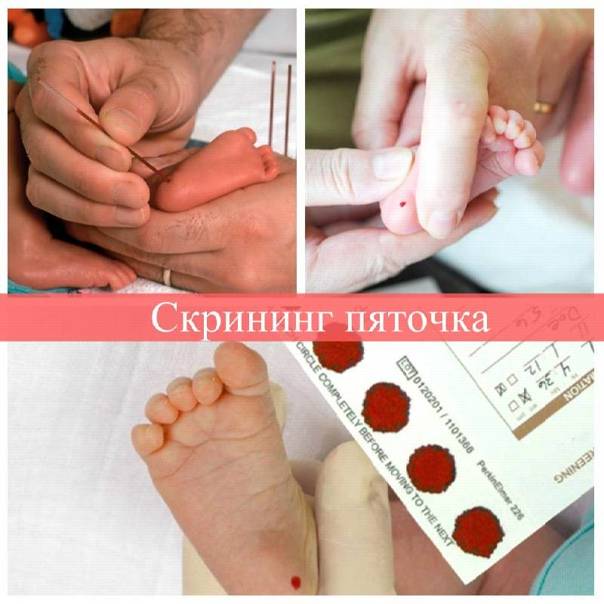
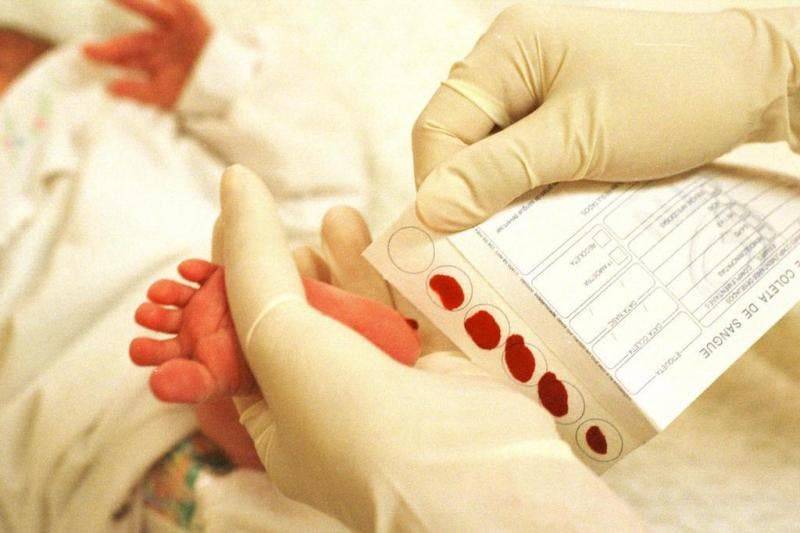
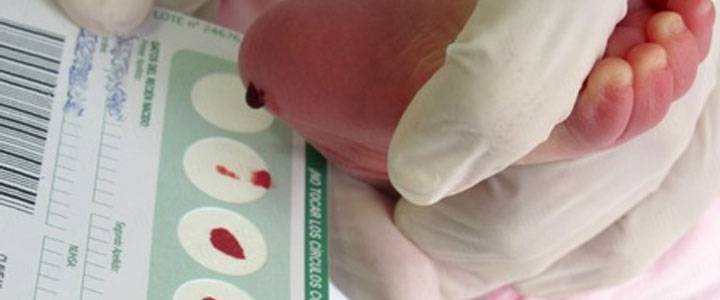
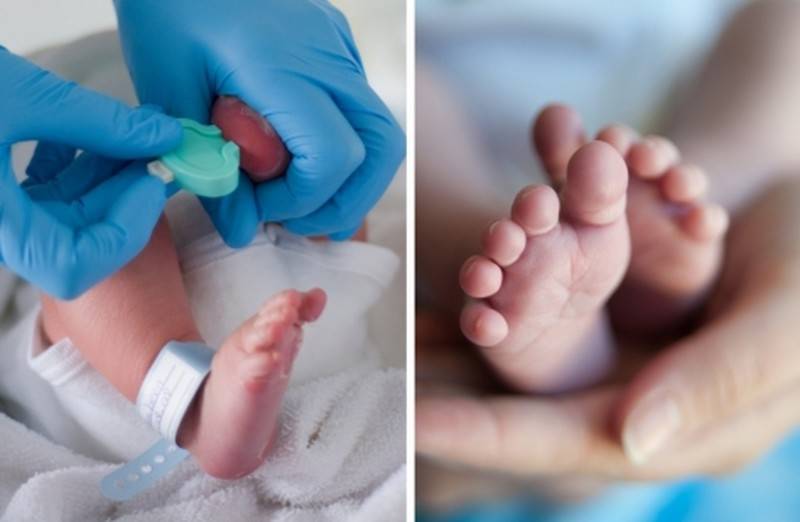
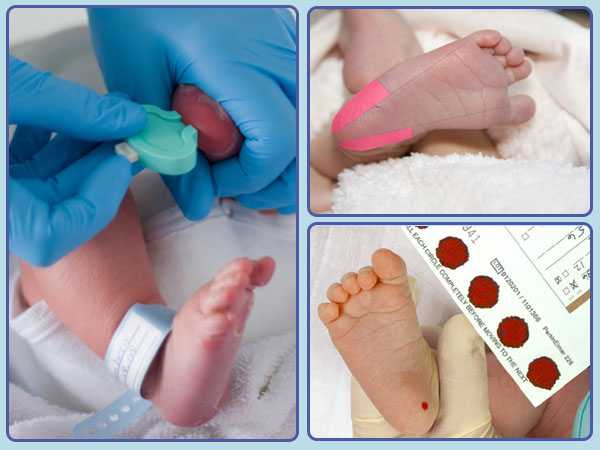
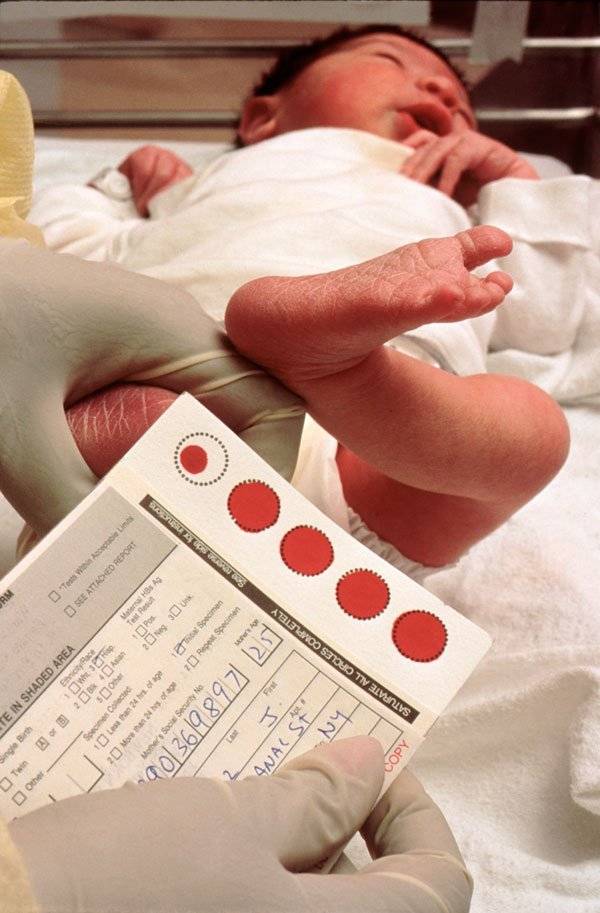
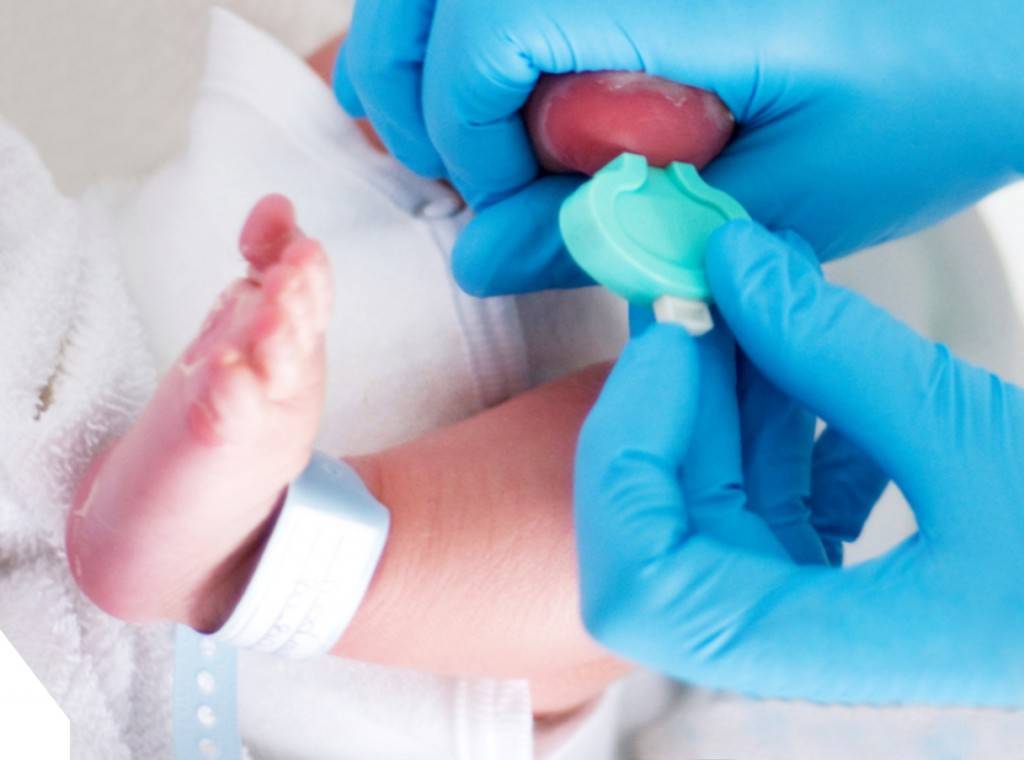
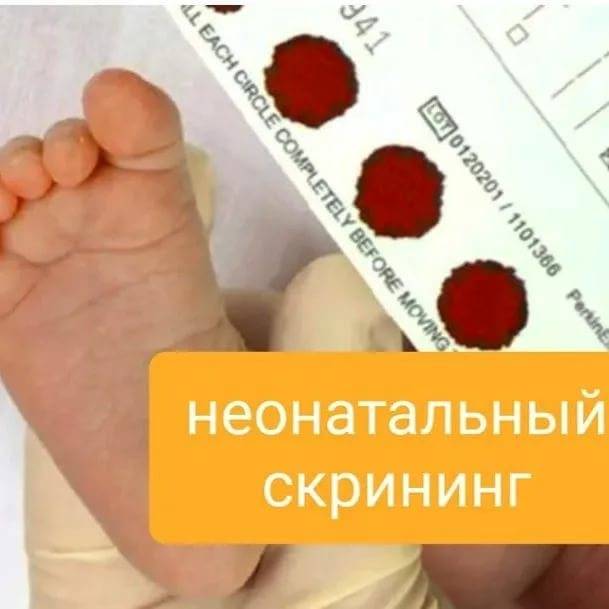
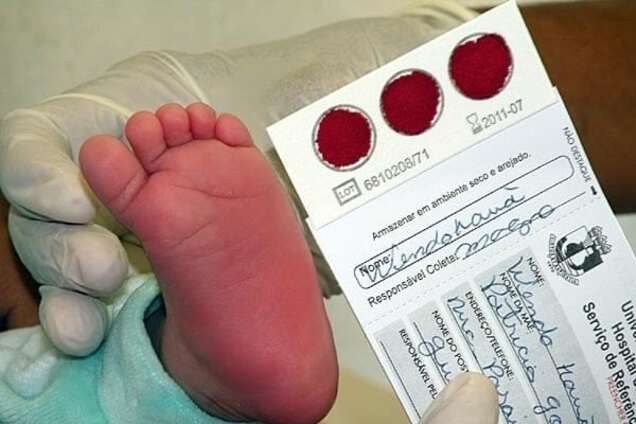
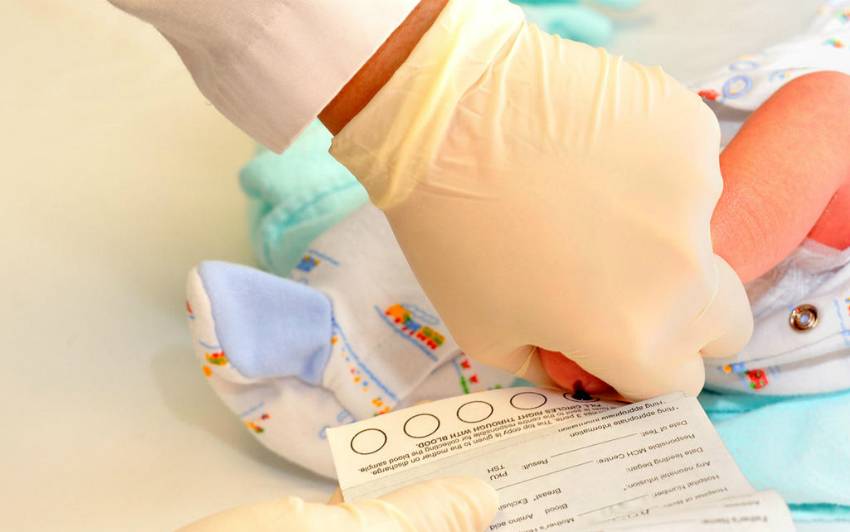
Набирается капелька крови из пятки малыша до кормления утром натощак либо чрез три часа после любого очередного кормления. Затем кровь наносится на тестовые бланки (фильтровальную бумагу) на область специальных кружочков, пропитанных специальным веществом.
Иногда скрининг не проводится в родильном доме — например, при выписке из стационара ранее четвертых суток жизни ребенка. Вам на руки выдается заполненный тест-бланк для забора крови, а в обменной карте указывается, что кровь на скрининг не взята. Набор крови проводится на участке согласно рекомендованным срокам.
Как расцениваются итоги исследования?
Результаты можно узнать в поликлинике по месту жительства через 10 дней после забора анализа.
Ребенок здоров при отрицательных результатах тестирования. Обычно родителей об этом не извещают. Наблюдение за ребенком проводится по возрасту согласно рекомендованным срокам в плановом порядке.
Положительный или сомнительный результат не всегда означает, что ребенок болен.
Скрининг — лишь расчет вероятного риска наличия недуга у крохи. Для уточнения диагноза проводится повторный забор крови. При вновь повышенных показателях ребенка с родителями направляют в медико-генетическую консультацию для тщательного и детального обследования.
Как и когда проводится аудиометрия?
Исследование выполняет отоларинголог (ЛОР-врач) при помощи аудиометра в родильном доме или поликлинике в первые дни жизни ребенка. Если малыш спокойный, то тестирование обычно занимает всего несколько минут. Результат вы получите сразу после его завершения.
Варианты проведения исследования
* В наружный слуховой проход ребенка вводится небольшой микрофон и подается звуковой сигнал, который улавливают клетки в ухе малыша и отправляют ответный сигнал (эхо). При отсутствии проблем со слухом эхо улавливается прибором.
* Малышу надеваются наушники, а к голове прикрепляются электроды. Через наушники подается звуковой сигнал в наружный слуховой проход, активизирующий участки головного мозга, которые отвечают за слух. Их электрическую активность улавливают электроды и передают прибору.
Выявление отклонений на аудиометрии вовсе не означает, что у малыша обязательно имеются проблемы со слухом. Возможно, результаты исследования были искажены из-за того, что кроха во время тестирования был беспокойным, плакал или двигался.
При неудовлетворительном результате аудиометрии в первые дни жизни малыша исследование проводится повторно немного позднее: обычно в месячном возрасте.
Как видите, возможности неонатального скрининга довольно большие, что позволяет рано выявить недуг и назначить лечение.
В следующем материале — описание наиболее часто встречающихся наследственных заболеваний, выявляемых при помощи «пяточного теста»: Неонатальный скрининг: описание основных заболеваний и тактики ведения больных детей
врач-ординатор детского отделения
фото: http://globallookpress.com/
Минздравовский порядок организации проведения обследования новорожденных детей на наследственные заболевания
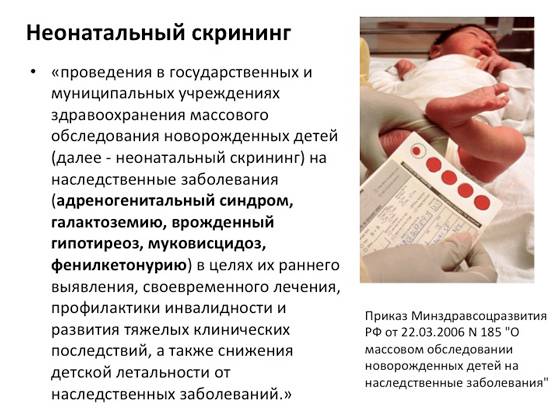
На федеральном уровне Положение об организации проведения массового обследования новорожденных детей на наследственные заболевания установлено Приказом Минздравсоцразвития РФ от 22.03.2006 № 185 (далее – Положение № 185).
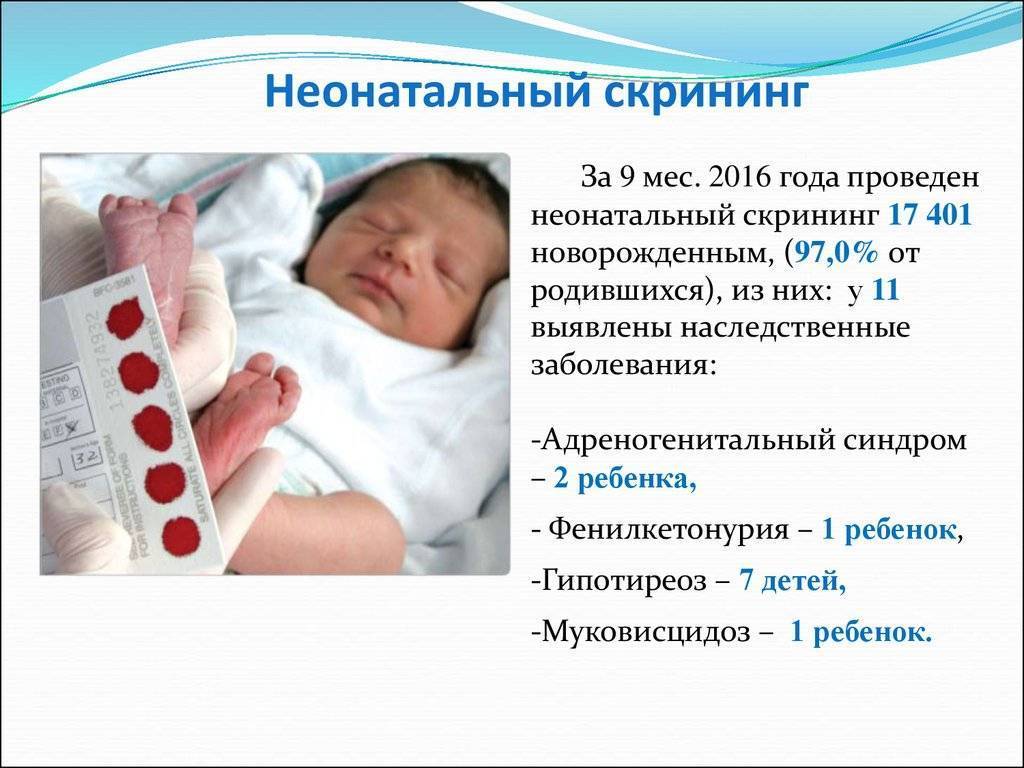
Положение № 185 регулирует вопросы организации проведения в государственных и муниципальных учреждениях здравоохранения массового обследования новорожденных детей (далее – неонатальный скрининг) на наследственные заболевания (адреногенитальный синдром, галактоземию, врожденный гипотиреоз, муковисцидоз, фенилкетонурию).
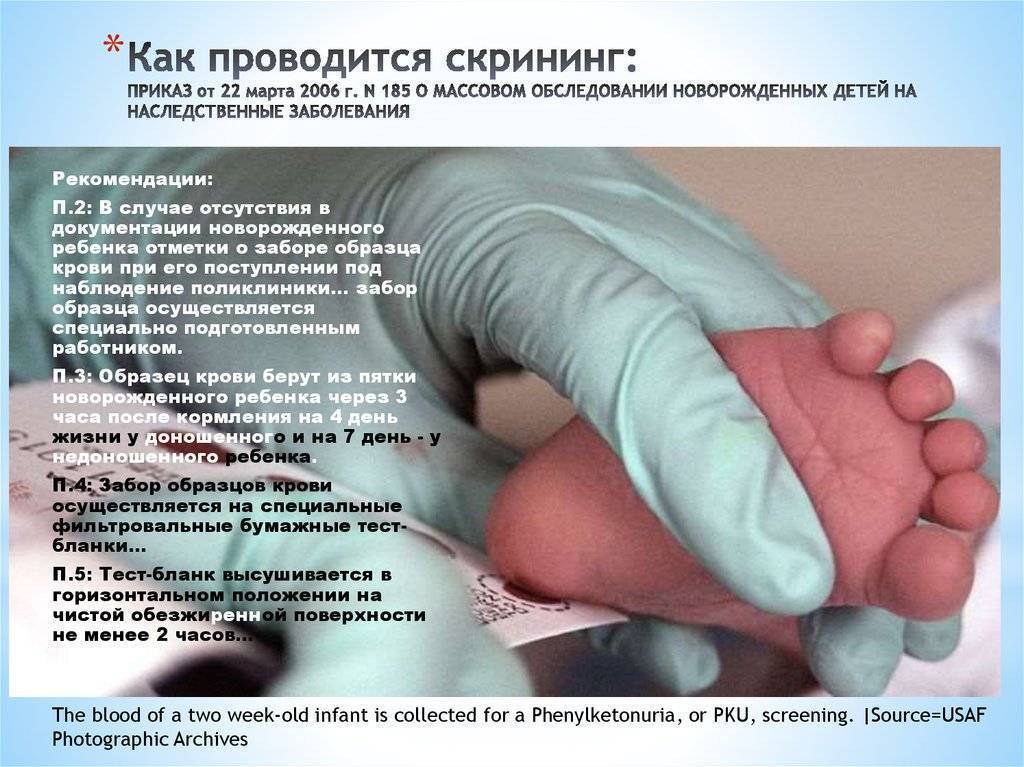
Пунктом 2 Положения № 185 определено, что для проведения неонатального скрининга производится забор образцов крови специально подготовленным работником у новорожденных детей в государственных и муниципальных учреждениях здравоохранения, оказывающих медицинскую помощь женщинам в период родов.
Одновременно с этим, пунктом 15 Порядка оказания медицинской помощи по профилю «неонатология» (Приказ Минздрава России от 15.11.2012 № 921н) установлена норма о внесении данных неонатального скрининга в медицинскую документацию новорожденного.
При этом, Приказом Минздравсоцразвития РФ от 22.03.2006 № 185 установлены также и Рекомендации по забору образцов крови при проведении массового обследования новорожденных детей на наследственные заболевания, пунктом 2 которых определено, что в случае отсутствия в документации новорожденного ребенка отметки о заборе образца крови при его поступлении под наблюдение в детскую поликлинику по месту жительства или переводе по медицинским показаниям в больничное учреждение, забор образца крови для проведения исследования осуществляется специально подготовленным работником.
Пунктом 3 указанных Рекомендаций определено, что образец крови берут из пятки новорожденного ребенка через 3 часа после кормления на 4 день жизни у доношенного и на 7 день – у недоношенного ребенка, а также поэтапно описывается процесс забора крови.
Неонатальный скрининг новорожденных
По рекомендации Всемирной организации здравоохранения (ВОЗ) в России такая процедура практикуется уже 15 лет, инициатором выступает государство. повышает шансы на благоприятный исход.
Когда проводят
Скрининг следует выполнить в первые дни жизни, чтобы он не доставил малышу дискомфорта и чтобы выявить все патологии максимально своевременно. Слишком рано (1-3 день) процедуру не проводят ввиду высокого риска получить ложноположительный или ложноотрицательный результат, но и позже 10-го дня тоже нежелательно брать кровь на анализ. Точные сроки неонатального скрининга:
- Доношенным детям показан анализ на 4-ый день.
- Недоношенным назначают на 7-10 сутки.
Кровь берут в роддоме, но если маму с новорожденным выписали рано (на 3-ий день), можно сделать это в поликлинике или дома (выезжает медсестра). Не исключено и проведение скрининга в стационаре (для больных, недоношенных младенцев). Если ребенок не прошел процедуру, педиатр должен рассказать родителям, где и как ее можно сделать. При желании можно отказаться от неонатального скрининга новорожденных: для этого следует написать специальное заявление в медицинском учреждении, где вам будет предложено данное исследование.
Как подготовить ребенка
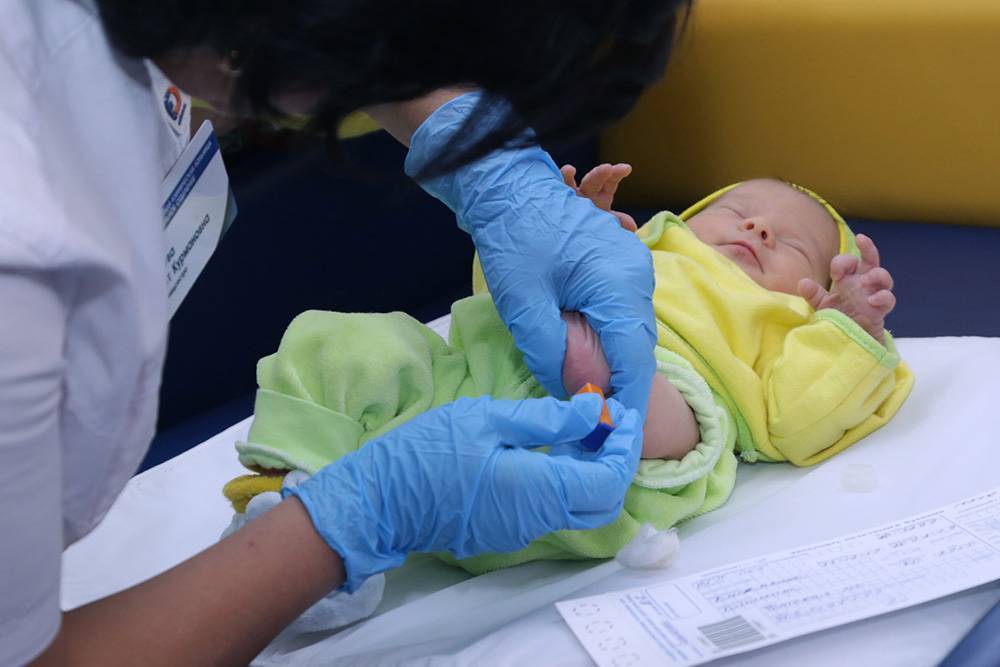
При проведении неонатального скрининга новорожденного осуществляется забор периферийной крови из пятки или пуповины, в редких случаях (по отдельным показаниям) – из вены. Если исследование назначили грудничку возрастом 3 месяца и старше, кровь берут из пальца. Желательно проводить анализ натощак (утром), либо покормить малыша последний раз за 3 часа до скрининга. Перед забором крови ножку моют с мылом, обрабатывают спиртом и протирают насухо.
Расширенный скрининг новорожденных на наследственные заболевания
Генетически обусловленных болезней современными врачами насчитывается около 500 – упомянутые в бесплатном неонатальном скрининге новорожденных выбраны как самые распространенные и поддающиеся раннему лечению. По необходимости методом тандемной масс-спектрометрии (ТМС) можно провести диагностику еще 36 наследственных заболеваний (в списке 37, поскольку присутствует фенилкетонурия, проверяемая в бесплатном комплексе). Среди них:
- недостаточность биотинидазы;
- лейциноз (болезнь с запахом кленового сиропа у мочи);
- метилмалоновая ацидемия;
- аргининемия (недостаточность аргиназы).
Большая часть заболеваний, проверяемая в расширенном скрининге новорожденных, основана на дефиците определенных элементов в организме, поскольку методика базируется на выявлении изменения концентрации метаболитов. По современному методу можно увидеть более 100 соединений в микроколичествах биоматериала. Схема проведения обследования аналогична классической, но расширенный скрининг платный, если без направления участкового, делается в частном медицинском учреждении. Стоимость процедуры – около 5000 р.

Зачем у младенца берут кровь из пяточки?

Число врожденных заболеваний исчисляется тысячами, но многие из них настолько редки, что не все опытные врачи имеют шанс когда-либо увидеть таких пациентов. И все же около 500 встречаются сравнительно часто, и большую часть из них при своевременной диагностике можно либо вылечить, либо нейтрализовать при помощи правильно подобранного ухода, диеты и лекарств. Чтобы сделать это, не дожидаясь неприятных симптомов, младенцам в роддоме проводят совершенно безопасную процедуру – неонатальный скрининг.
Как проводят неонатальный скрининг, какие болезни определяют с его помощью в России, насколько он точен и что делать, если анализ показал положительный результат по одной из патологий – разбираемся вместе!
Инструкция по забору образцов крови при проведении неонатального скрининга
Отметим, что Инструкция раскрывает и описывает последовательность действий медицинского работника при заборе крови у младенца. При этом, Инструкция дает немного иные указания по забору крови у новорожденного по сравнению с рекомендациями, данными в приказе Минздравсоцразвития РФ от 22.03.2006 № 185. В частности, пунктом 1 Инструкции определено, что кровь у новорожденного ребенка берется натощак через 3 часа после кормления на 4-5-й день жизни у доношенного ребенка, 7-й и 14-й день у недоношенного ребенка. То есть у недоношенного малыша кровь для исследований берется дважды.
Пунктом 6 Инструкции определено, что ответственность за своевременное взятие образца крови несет руководитель медицинской организации, где на 4-5-й, 7-й или 14-й день жизни находится или состоит на учете новорожденный ребенок.
Также важно помнить, что перед забором крови у малыша для проведения скрининга, медицинскими работниками должно быть получено информированное добровольное согласие у матери или иного законного представителя на проведение исследования
Какие заболевания выявляет скрининговый тест
Скрининговому тесту (и вообще идее скрининга, то есть массовой однотипной проверки новорожденных) недавно исполнилось 50 лет, хотя и раньше были попытки проверять малышей на ту или иную патологию. Сейчас новорожденных проверяют в 52 странах мира.
Число патологий, которые диагностируют, разное в разных странах. Например, в Германии ищут признаки 14 врожденных заболеваний, в США – 40. В России (а вернее – в Советском Союзе) анализ на фенилкетонурию новорожденным стали делать в 1985 году, в 1993 году к нему добавился анализ на гипотиреоз.
Это, что называется, федеральный минимум, — в Москве проверяют новорожденных на 11 заболеваний, в Свердловской области – на 16, в Приморье список расширен до 30.
Хорошо это или плохо? У медиков не существует единой позиции относительно этого вопроса. Очевидно, что нужно проверять на самые распространенные заболевания, которые без лечения быстро приводят к необратимым последствиям. Но нужно ли проверять ребенка на неизлечимые болезни? Или болезни, которые не обязательно себя проявят, или проявят спустя годы и даже десятилетия? Вопрос, над которым стоит подумать…
Аудиологический скрининг новорожденных
На 3-4 сутки (2–6 неделя у недоношенных) жизни младенца необходимо провести проверку слуха, который крепко связан с речевой функцией. Аудиоскрининг осуществляется при помощи электроакустического зонда: тонкой трубки, присоединенной к компьютеру, и имеющей сверхчувствительный микрофон на конце. Сам метод обследования простой:
- Малыш находится в полной тишине, по возможности – спит. Сосание пустышки в этот момент недопустимо.
- Врач вводит зонд в наружный слуховой проход новорожденного: это не больно и длится всего 1,5 минуты.
- Через микрофон в ухо проходят звуки разной частоты и прибор фиксирует «ответ»: колебания волосковых клеток в улитке.
По результатам аудиоскрининга врач определяет наличие повышенного риска тугоухости и глухоты, но у большинства детей все нарушения проявляются только на 2-м году жизни, поэтому процедура считается не самой эффективной. При выявлении проблем в зависимости от степени их тяжести возможен своевременный подбор слухового аппарата или назначение кохлеарной имплантации, что предотвратит отклонения речевой функции. Следующий этап аудиоскрининга назначается новорожденным, входящим в группы риска – у них:
- недостаточная масса тела;
- недоношенность;
- возможна наследственная тугоухость;
- наблюдалась асфиксия (кислородное голодание) во время появления на свет;
- мать испытывала тяжелый токсикоз или гестоз;
- мать переболела вирусными или инфекционными заболеваниями;
- мать во время беременности принимала токсичные для плода антибиотики.
Какие бы результаты ни были получены на 1-м этапе скрининга, новорожденным, входящим в данные группы риска, следует до достижения 3-месячного возраста пройти обследование у сурдолога (узкий специалист по слуху). Аналогичная рекомендация для детей, имеющих неудовлетворительный результат аудиоскрининга, но раньше – когда малышу исполнится месяц. После будет назначен 2-й этап проверки – когда грудничок достигнет годовалого возраста. Если подтвердится наличие проблем со слухом, родителей с ребенком направят в реабилитационный центр.