Прививка от ветряной оспы
Цель вакцинации – профилактика ветряной оспы в первую очередь у лиц, отнесенным к группам высокого риска, не болевших ветряной оспой и непривитых ранее.
Вакцина используется также для экстренной профилактики ветряной оспы у лиц, не болевших и непривитых ранее, находящихся в тесном контакте с больными ветряной оспой, необходимо ввести вакцину в течение 72 – 96 часов от момента контакта.
Прививку от ветряной оспы делают с 1 года двукратно, минимальный интервал 1,5 месяца. В настоящее время в РФ вакцинируют препаратом “Варилрикс” (аналог “Окавакс”).
После вакцинации здоровых детей до 3 лет препаратом “Варилрикс” уровень их защищенности сохраняется до 7 лет. Привитые, находящиеся в дальнейшем в контакте с больными, не заболевают ветряной оспой или заболевание протекает в легкой форме.
Вниманию женщин: после вакцинации в течение 3 месяцев следует пользоваться контрацептивами. Кормление грудью является противопоказанием к вакцинации.
Временным противопоказанием для проведения прививки являются острые инфекционные и неинфекционные заболевания, обострение хронических заболеваний.
Побочные проявления:
- боль, покраснение, отек в месте инъекции;
- повышение температуры;
- общее недомогание и другие.
При появлении симптомов следует обратиться к врачу.
Почему вакцину БЦЖ всё еще не используют против коронавируса?
Эксперты ВОЗ призывают использовать вакцину БЦЖ как средство профилактики и снижения тяжести течения COVID-19 только в клинических исследованиях. Есть четыре причины, почему ее не стоит применять массово:
В настоящее время уже ощущается дефицит вакцины. Нецелевое использование может привести к тому, что ее будут получать не все дети в регионах с высокой заболеваемостью.
Нет четких доказательств того, что БЦЖ реально эффективна против нового коронавируса. Нужны слепые рандомизированные плацебо-контролируемые исследования. Сейчас некоторые из них уже проводятся.
Если БЦЖ окажется неэффективна, то вакцинация может вызвать ложное чувство безопасности
Привитые люди перестанут соблюдать меры предосторожности, и это только усилит распространение инфекции.
Есть опасения, что БЦЖ может усугубить течение заболевания у некоторых пациентов с тяжелыми формами COVID-19.
Подводя итог, можно сказать, что ответ современных ученых БЦЖ как средству против нового коронавируса — ни «да», ни «нет». Нужно дождаться результатов новых исследований. Они станут доступны, вероятно, еще нескоро. Возможно, к тому времени уже будет зарегистрирована одна из вакцин против самого SARS-CoV-2.
Список литературы:
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7395502/
- И.В. Лядова, А.А. Стариков. COVID-19 И ВАКЦИНАЦИЯ БЦЖ: ЕСТЬ ЛИ СВЯЗЬ? Russian Journal of Infection and Immunity = Infektsiya i immunitet. 2020, vol. 10, no. 3, pp. 459–468
- https://edition.cnn.com/2020/07/10/health/tb-bcg-vaccine-coronavirus-study/index.html
- http://base.garant.ru/70647158/53f89421bbdaf741eb2d1ecc4ddb4c33/
- https://europepmc.org/article/ppr/ppr130492
- https://www.iimmun.ru/iimm/article/view/1292
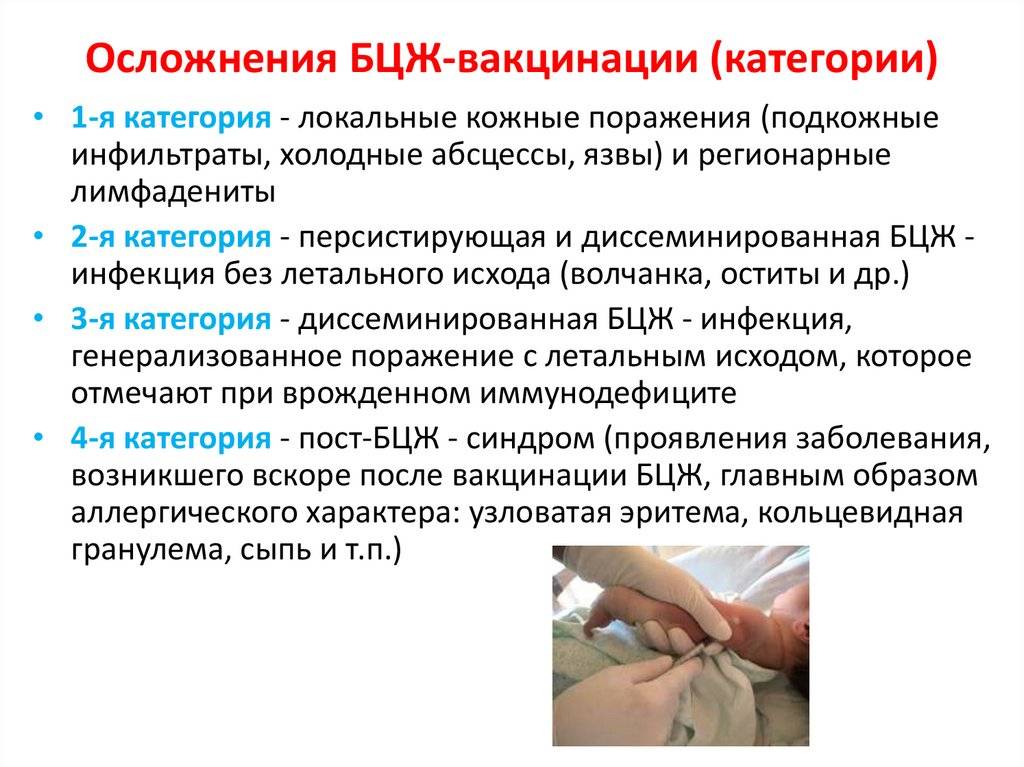
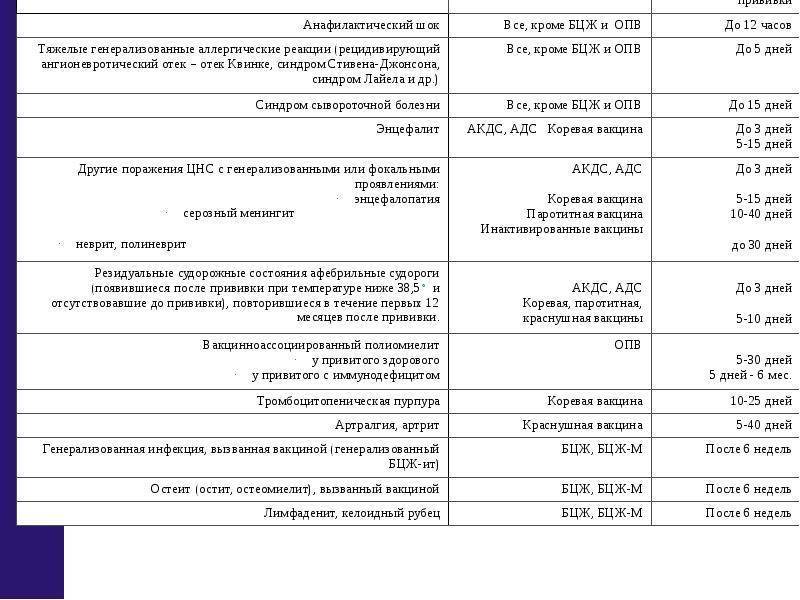
Доказательства поствакцинальных осложнений.
- Появление клинических симптомов после введения вакцины вовсе не означает, что именно вакцина вызвала эти симптомы. Последние могут быть связаны с присоединением какой-либо интеркуррентной инфекции, которая может изменить и утяжелить реакцию организма на прививку, а в ряде случаев способствовать развитию поствакцинальных осложнений.
- В таких случаях для доказательства причинной связи между вакцинацией и патологическим синдромом должно быть проведено тщательное расследование. Так, после введения живых вирусных вакцин наиболее доказанной эта связь является при выделении и идентификации вакцинного штамма от больного. Вместе с тем, после прививки живой полиомиелитной вакциной вакцинный штамм может выделяться из стула вакцинированного в течение нескольких недель, и поэтому появление в этом периоде клинических симптомов энцефалита вовсе не означает, что они обусловлены вирусом полиомиелита. Более надежным доказательством причинной связи в таких случаях может быть выделение вируса из естественно стерильной ткани или жидкости организма, таких как мозг или ликвор.
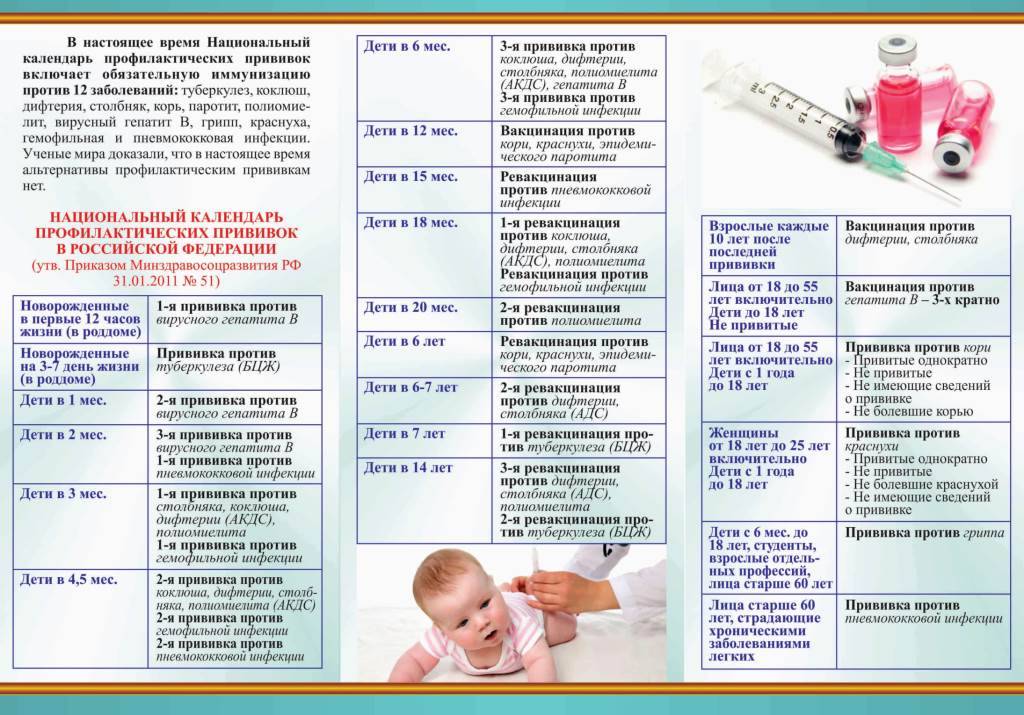
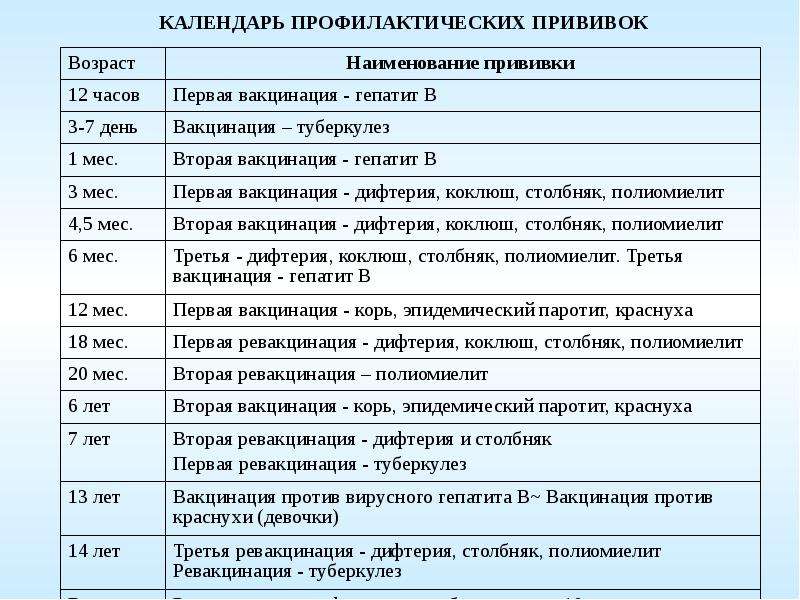
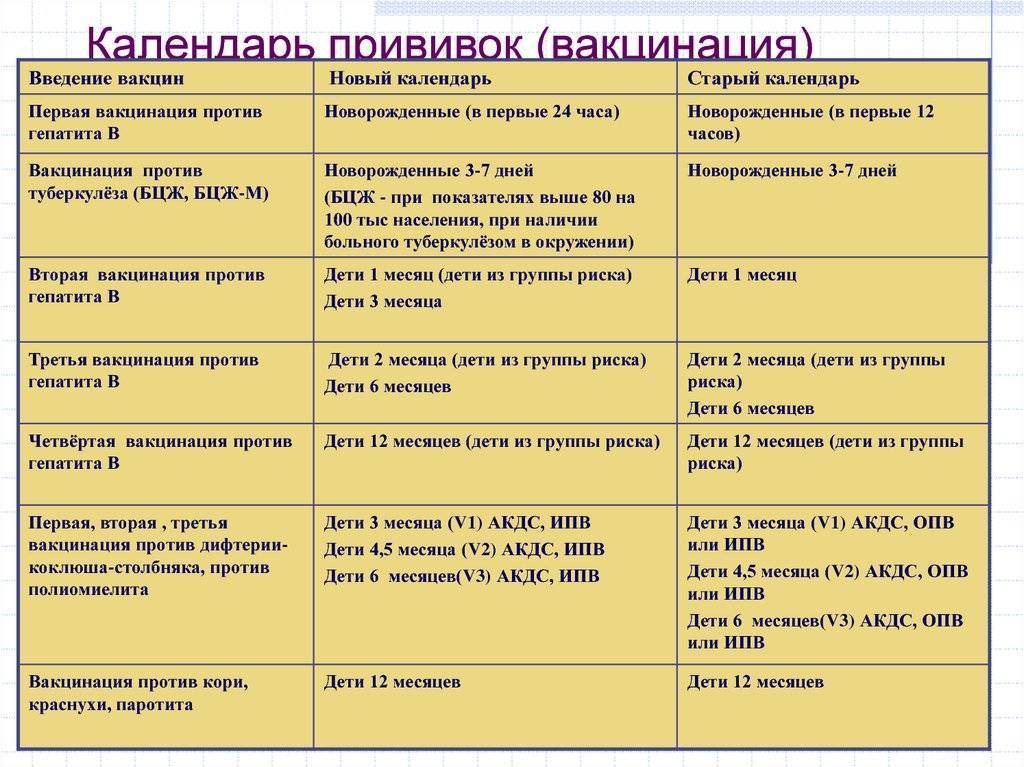
График детской вакцинации
График детской вакцинации регламентируется Министерством здравоохранения. Частота прививок напрямую зависит от того, когда была установлена прививка АКДС. Для детей, которые тяжело переносят последствия инъекции АКДС, уже с ранних лет применяется постановка АДСМ по следующему графику:
- 3 месяца.
- 4,5 месяца.
- 6 месяцев.
- 1 год и 6 месяцев (r1), первая ревакцинация.
Важно, чтобы перерыв между первыми тремя инъекциями не превышал 1,5 месяца. Если этого уже произошло, то не стоит превышать дозировку положенной вакцины
Когда ребенок не испытывает неблагоприятных последствий от проведения инъекции АКДС, то по достижении 6 лет ему ставится препарат без коклюшного компонента по следующему графику:
- 4-6 лет — 2 ревакцинация (r2). Как правило, эту вакцинацию проводят перед началом обучения в школе, где риск заражения заболеваниями в большом коллективе возрастает.
- Через 10 лет после прежней (в 16, иногда в 14) — 3 ревакцинация (r3).
- Далее через каждые 10 лет делается очередная ревакцинация до самой старости.
После проведения ревакцинации, рекомендуется некоторое время избегать мест массового скопления людей, воздержаться от посещения образовательных учреждений, и не контактировать с инфекционными больными и исключить возможность переохлаждения организма.
Функция ревакцинации заключается в том чтобы запустить защитные механизмы в организме, которые были выработаны ранее. Пропускать ее категорически нельзя, так как иммунитет к столбняку и дифтерии угасает через 10 лет. Известны случаи, когда иммунная система срабатывает и через 20 лет после проведения вакцинации.
Без укола
— Чем отличается вакцина, которую разрабатывает ваш институт, от уже зарегистрированных препаратов в России?
— Наша вакцина, как и «Спутник V», векторная. Только в качестве носителя (вектора) используется ослабленный вирус гриппа, в который вносят генетический материал коронавируса. Белки гена коронавируса являются антигенами, на которые в организме человека формируется иммунный ответ, обеспечивая защиту и предупреждая инфицирование COVID-19.
— Можно ли сказать, что основная особенность препарата в том, что он будет защищать и от гриппа, и от коронавируса?
— Мы в этом заинтересованы и предполагаем такой эффект. Нам хочется, чтобы вакцина именно так и защищала, то есть одновременно и от гриппа, и от COVID-19. Исследования наших ученых направлены на формирование такого двойного эффекта. После того как препарат пройдет все фазы испытаний, мы оценим противогриппозный и противоковидный эффект, но сейчас говорить об этом всё-таки преждевременно.
— Какие стадии исследования прошел ваш препарат?
— Сейчас заканчиваются доклинические исследования на животных, в частности на приматах. После их окончания, в конце июня, мы надеемся получить результаты, подтверждающие эффективность и безопасность вакцины. Тогда осенью этого года начнем уже клинические исследования с участием здоровых добровольцев.
— Какую эффективность показывает вакцина на предварительных испытаниях?
— Исследования вакцинного препарата на модельных животных небольшого размера, а именно на хомячках, показали хороший результат. Однако исследование еще не закончено, оно проводится, поэтому о степени эффективности пока рано делать окончательные выводы. Подчеркну лишь, что промежуточные итоги нас удовлетворяют.
Хочется защитить
Дмитрий Лиознов
Фото: пресс-служба НИИ гриппа им. А.А. Смородинцева
— После перехода к испытанию на добровольцах каким способом будет осуществляться вакцинирование?
— Вакцина, которую мы разработали, предназначена для интраназального введения, то есть впрыскивания в нос. Выпускать ее планируется в виде спрея. Кроме того, ее можно будет применять и сублингвально, то есть под язык. Но на данный момент всё-таки мы ориентируемся на создание препарата для интраназального введения.
— Когда планируется начать третью фазу испытаний?
— Если всё будет хорошо, последняя фаза должна стартовать в начале 2022 года.
— Сколько введений потребуется и с какой периодичностью?
— Это будет двукратное введение с интервалом в две недели.
— Защитит ли комбинированная вакцина уязвимые слои населения: младенцев, беременных женщин, пожилых и людей с хроническими заболеваниями?
— Введение любого препарата начинается с исследований на лицах от 18 до 60 лет, поэтому первые исследования будут проведены именно на этой группе. Только после того, как будет показана безопасность и эффективность, мы сможем говорить про исследования среди наиболее уязвимых для коронавирусной инфекции групп населения. Однако отмечу, что живые вакцины традиционно имеют определенные ограничения: они противопоказаны беременным женщинам, младенцам и людям с иммунодефицитами, то есть тем, у кого есть дефекты иммунной системы. Поэтому возможность применения такой вакцины у этих категорий нуждается в дополнительном исследовании.
— Введение препарата будет ежегодным, как при профилактике гриппа?
— Один из вариантов — ежегодная прививка, но однозначного решения еще нет. Мы посмотрим, что будет происходить с COVID-19, какой будет динамика заболеваемости, и в зависимости от этого выработаем рекомендации по периодичности применения препарата.
— Насколько выпуск этой вакцины будет экономически эффективен по сравнению с другими? Готовы ли производственные мощности для ее масштабирования?
— Сложно сказать, будет ли ее производство экономически эффективнее, так как нам не известна себестоимость других. В целом себестоимость вакцины на основе ослабленного вируса гриппа невысокая. Технологии производства таких препаратов отработаны, есть предприятия, которые смогут производить в необходимых масштабах.
Быть готовыми
— Что показала пандемия в вопросе квалификации врачей? Будете ли вы переучивать специалистов первичного звена?
— Хороший вопрос вы задали. Что нам показала пандемия COVID–19? Наши слабые места. Во-первых, состояние инфекционной службы. Мы, конечно, знали о материально-технической стороне, и сегодня правительство создало программу по развитию инфекционной службы. Деньги будут даваться на оборудование, на капитальные ремонты и даже на строительство новых инфекционных отделений. Но какие бы здания мы с вами ни построили, какую бы аппаратуру ни закупили, самое главное — кадры.
Куда впервые идет человек? В первичное звено — к участковым терапевтам и педиатрам. Как раз здесь у нас оказалось слабое знание эпидемиологии и диагностики инфекционных заболеваний. Мы успокоились: есть календарь прививок, чума прошла, холера прошла, с полиомиелитом справились, с корью тоже. Возобновить знания врачей, обучить первичное звено — сейчас самая главная задача.
— Их ждет доквалификация, переквалификация?
— Переквалификация. Нам не хватает инфекционистов, а они просто необходимы. Угроза новых вирусов всегда существовала и будет существовать. То у нас птичий грипп, то свиной грипп, сегодня SARS-2. Мы не знаем, что будет следующим. Надо быть всегда готовым.
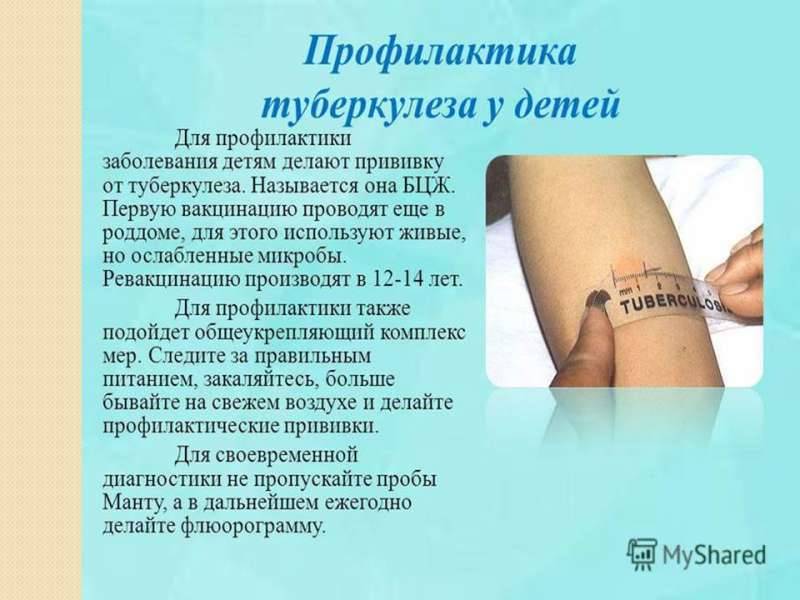
Особенности вакцинации
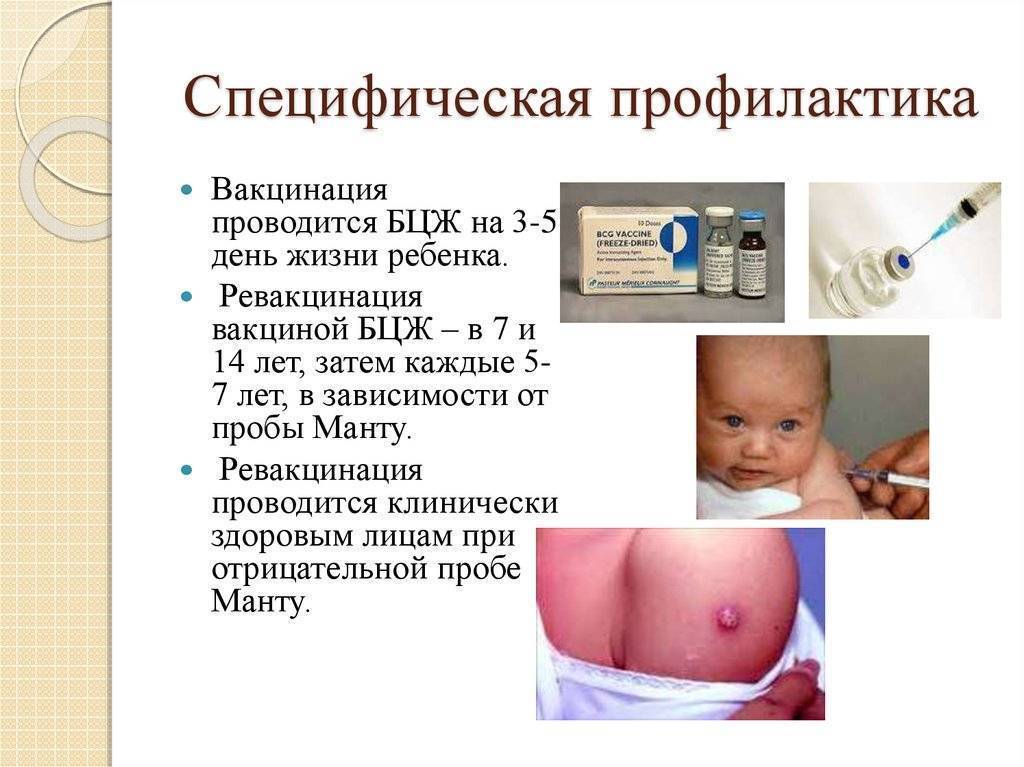
Вакцинацию против туберкулеза важно проводить как можно раньше, в первые несколько суток после рождения. Это позволит быстрее активировать иммунитет
Если иммунизация выполняется позже, прививку БЦЖ нельзя совмещать с другими вакцинами. За месяц до и в течение месяца после вакцинации против туберкулезной инфекции не должно быть других прививок. Исключение — прививка против вирусного гепатита B, которую выполняют в роддоме в первые сутки жизни ребенка.
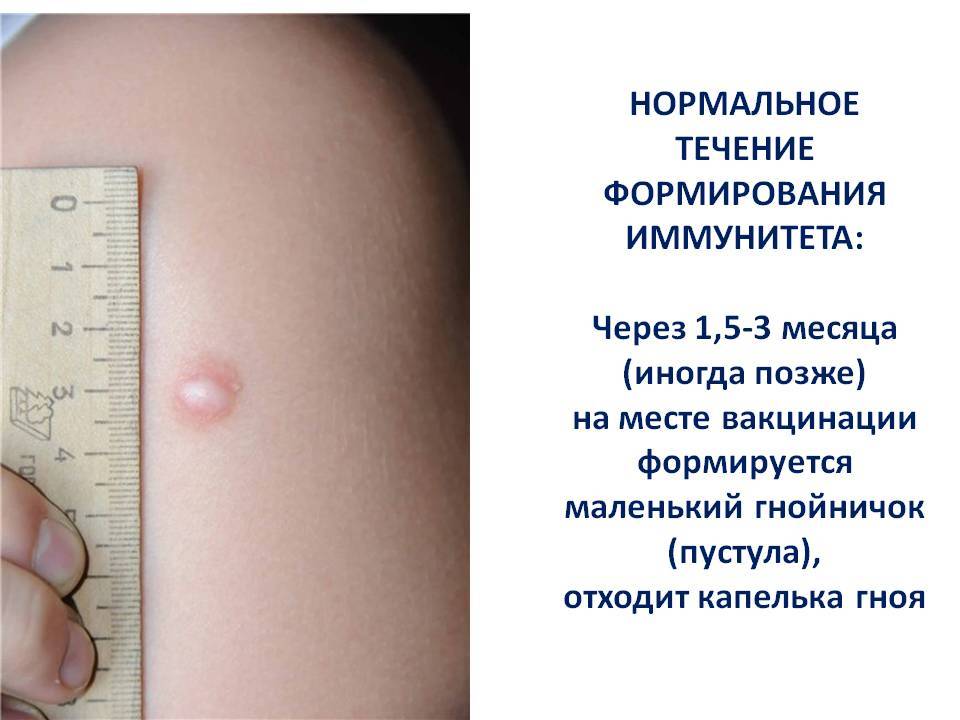
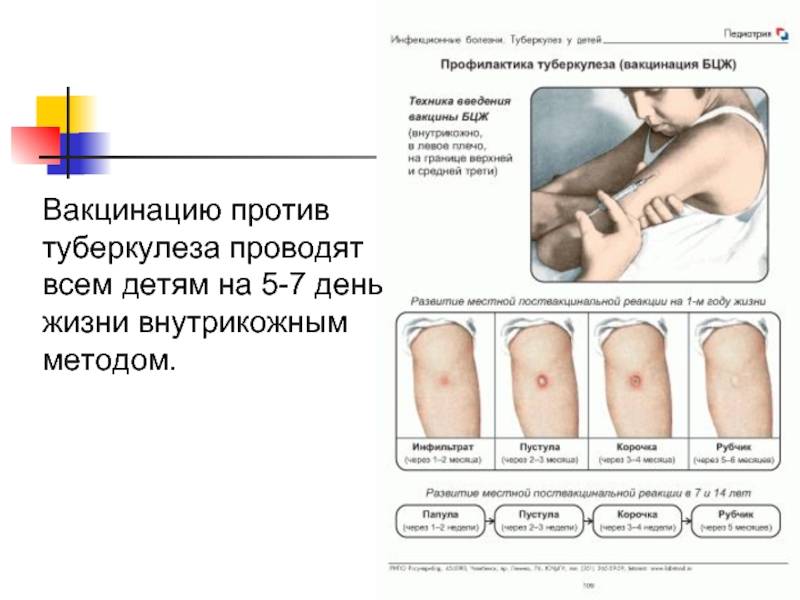
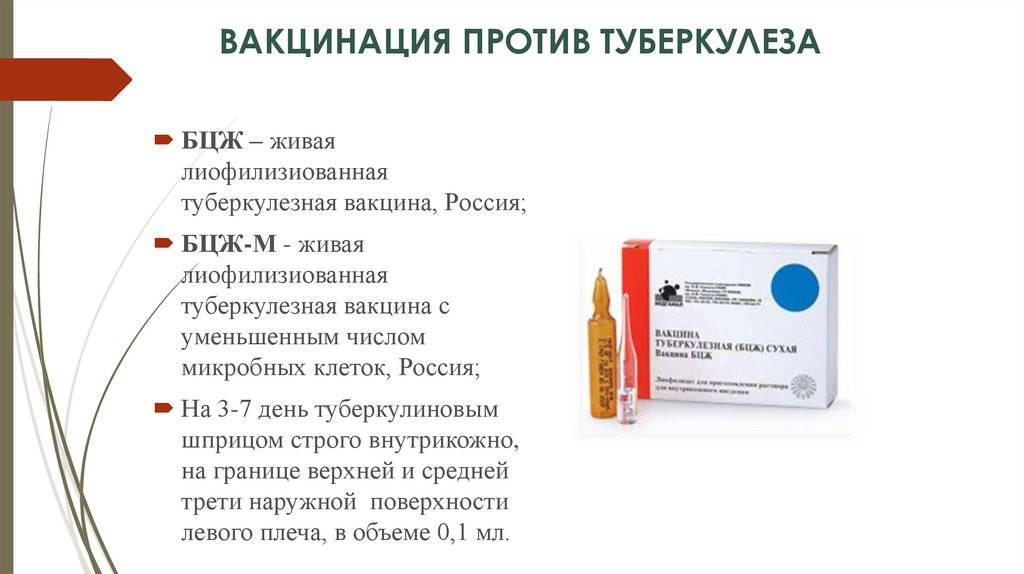
При использовании вакцины БЦЖ особенно важна правильная техника введения препарата. Его вводят на определенную глубину, строго внутрикожно. Неправильная глубина введения провоцирует местные осложнения и снижает эффективность вакцинации. Лучше, если прививку будет делать медперсонал в роддоме. Медсестры в родильных домах постоянно проводят такую вакцинацию и делают ее правильно, а кроме того, ребенок некоторое время после прививки будет оставаться под постоянным контролем врачей. Специальная подготовка для проведения прививки БЦЖ не нужна.
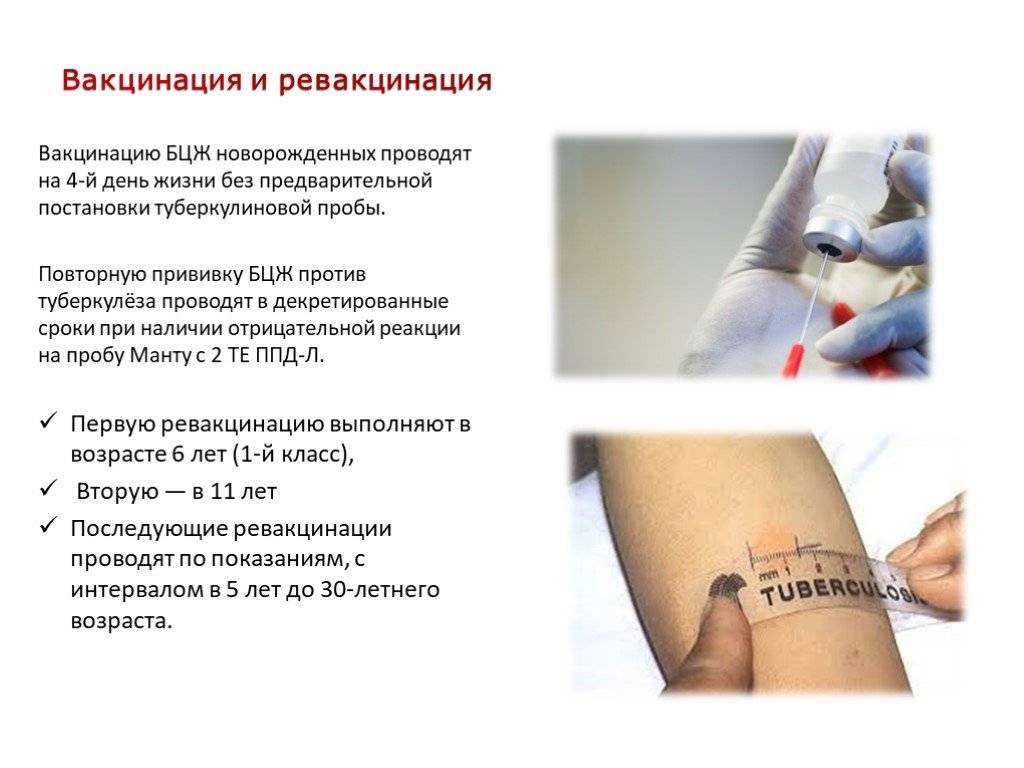
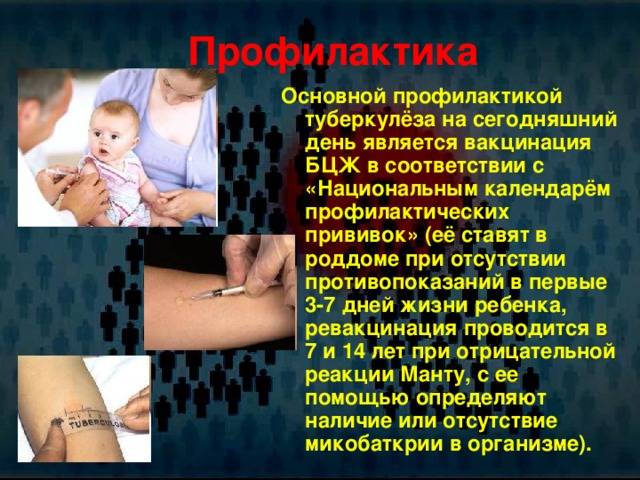
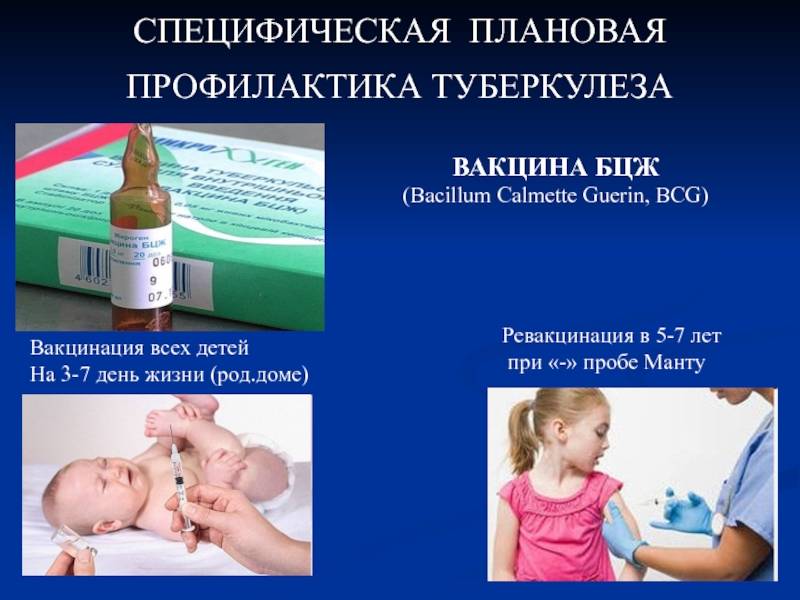
Кому и когда делают?
Российский национальный календарь прививок рекомендует проводить вакцинацию от туберкулеза всем здоровым новорожденным детям в первые дни жизни.
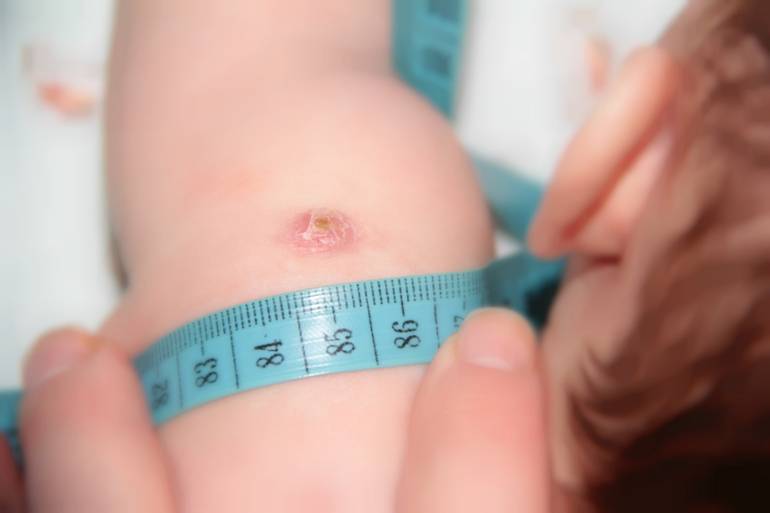
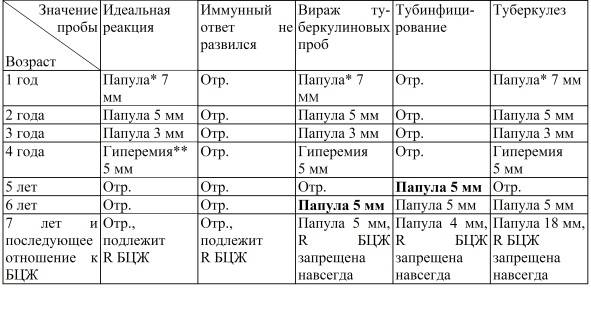
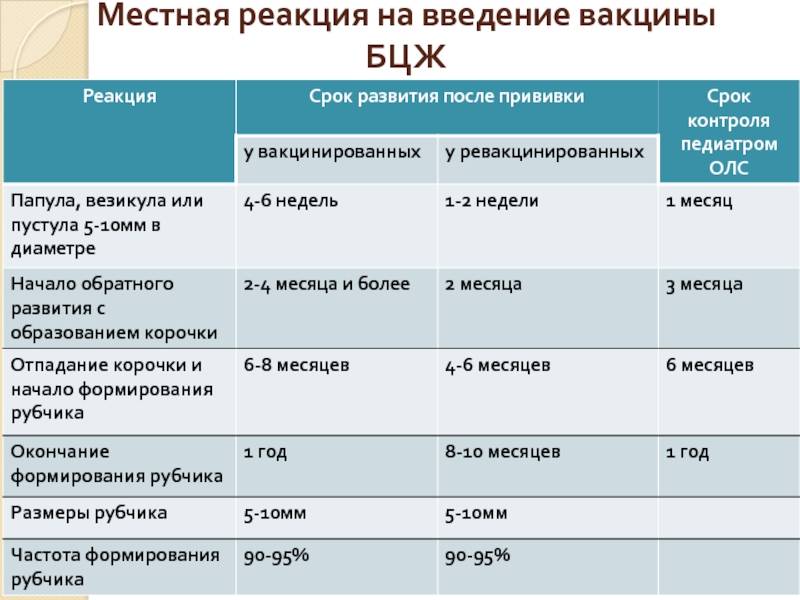
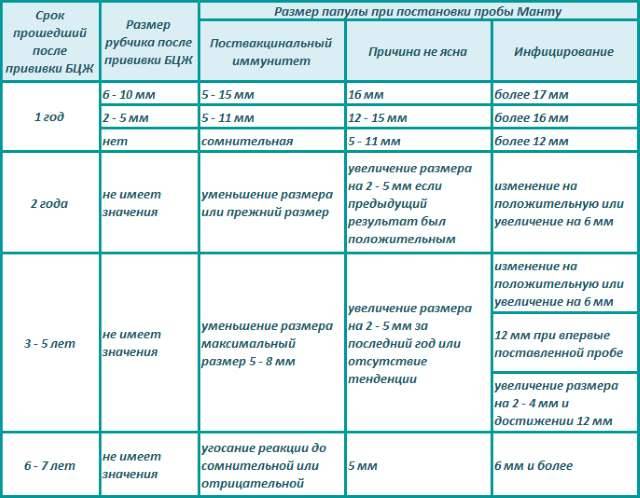
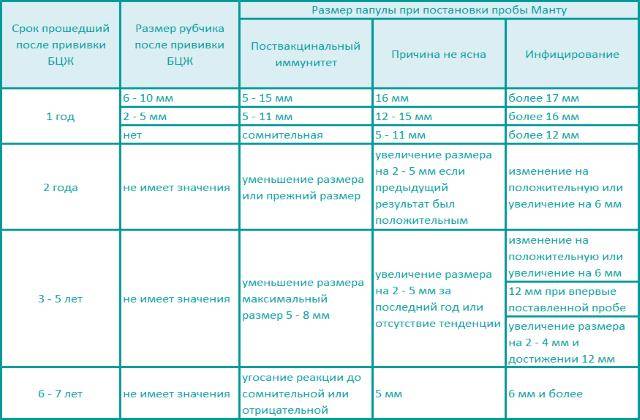
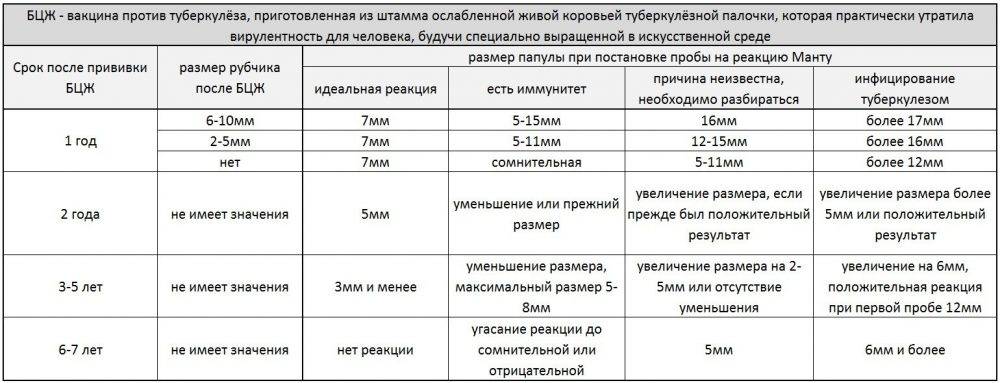
Далее для диагностики туберкулеза и выявления инфицирования микобактериями у детей ежегодно выполняют пробы Манту. Это подкожное введение туберкулина — фильтрата убитых культур микобактерий туберкулеза, прошедших специальную обработку. После пробы на месте укола может появиться покраснение или папула (уплотнение). По ее размерам оценивают реакцию на туберкулин (рис. 2). Если проба отрицательная (в месте укола нет сильного покраснения, припухлости), значит ребенок здоров, и врач может рекомендовать ревакцинацию.
Вакцинация против туберкулеза может проводиться и для взрослых, но она не так эффективна, как в детском возрасте. Сделать прививку рекомендуют, если человек собирается ехать в страну с высокой заболеваемостью туберкулезом, или ему предстоит контакт с больными. Вакцинация при этом выполняется только если туберкулиновая проба дала отрицательный результат.
Противопоказания к проведению
Прививку от туберкулеза нельзя делать при наличии следующих противопоказаний:
- вес при рождении меньше 2000 г;
- наличие острых заболеваний (включая внутриутробную инфекцию, тяжелые поражения нервной системы, гнойно-септические и другие заболевания);
- злокачественные новообразования;
- первичный иммунодефицит;
- применение иммунодепрессантов или лучевой терапии (вакцинация выполняется спустя 6 месяцев или более после завершения терапии);
- генерализованная БЦЖ-инфекция у других детей в семье;
- ВИЧ-инфекция у ребенка или у его матери (если она не принимала антиретровирусную терапию).
Вакцинация в этих случаях проводится после снятия противопоказаний. Для нее может использоваться вакцина БЦЖ-М, для которой риск осложнений меньше.
Основные показания и противопоказания к вакцинации
К основным показаниям для вакцинации против данного заболевания врачи относят:
- нахождение на одной территории с выявленным носителем заболевания;
- переезд в места повышенной концентрации туберкулезных больных;
- работа в медицинских учреждениях, где постоянно находятся пациенты, страдающие туберкулезом.
Все люди, которые могут тем или иным образом сталкиваться с пациентами с туберкулезом, подлежат мониторингу, регулярному обследованию и, при необходимости, дополнительной вакцинации.
Однако с 18 лет всем людям необходимо ежегодно проходить флюорографию, чтобы своевременно выявлять возникновение заболевания. Иногда вакцинацию проходят и после 30 лет, по желанию самого человека защититься либо если он ранее иммунизацию не проходил.
Как и при любых других заболеваниях, в случае с вакцинацией против туберкулеза могут встречаться абсолютные и временные противопоказания. Абсолютными противопоказаниями к вакцинации служат наличие новообразований в организме и иммунодефицит. К относительным или временным противопоказаниям для прививки против туберкулеза в родильном доме врачи относят:
- низкую массу тела младенца (до 2 килограммов), недоношенность;
- выявленные внутриутробные инфекции плода;
- родовые травмы, поражающие нервную системы младенца;
- тяжелые стадии кожных болезней;
- всевозможные инфекционные процессы;
- всевозможные гнойно-септические болезни;
- гемолитическое заболевание.
Также в последующем нельзя производить ревакцинацию против туберкулеза, если на введение подобных вакцин раньше наблюдались очень тяжелые реакции. Лишь после полного излечения всех вышеописанных состояний врачи рассматривают возможность иммунизации для такого ребенка.