Профилактика панкреатита
- Отказаться от спиртных напитков. Алкоголь является главным провоцирующим фактором воспаления тканей. Употреблять спиртные напитки допустимо в небольших количествах 1-2 раза в месяц.
- Бросить курить. Никотин и другие вещества, входящие в состав сигаретного дыма, оказывают негативное воздействие на все внутренние органы. Канцерогенные вещества повреждают клетки ПЖ, приводя к панкреатиту.
- Исключить вредные продукты и придерживаться правильного питания. Достаточно отказаться от острых, чрезмерно соленых, жареных и жирных блюд. В рационе не должны присутствовать продукты, содержащие ароматизаторы, красители и другие искусственные добавки. Они не только повреждают клетки ПЖ, но и препятствуют их восстановлению.
- Вести здоровый и активный образ жизни. Ежедневно нужно совершать пешие прогулки на свежем воздухе, обеспечивать полноценный ночной отдых, исключить стрессы. Для повышения устойчивости организма обязательны умеренные физические нагрузки.
https://cyberleninka.ru/article/n/hronicheskiy-pankreatit-klassifikatsiya-diagnostika-i-lecheniehttps://www.eurolab.ua/encyclopedia/565/46026/https://www.1spbgmu.ru/images/home/universitet/Struktura/Kafedry/Kafedra_terapii_fakultetskoy/lektsi…http://rep.bsmu.by/bitstream/handle/BSMU/7871/366040-бр..pdf?sequence=3&isAllowed=y
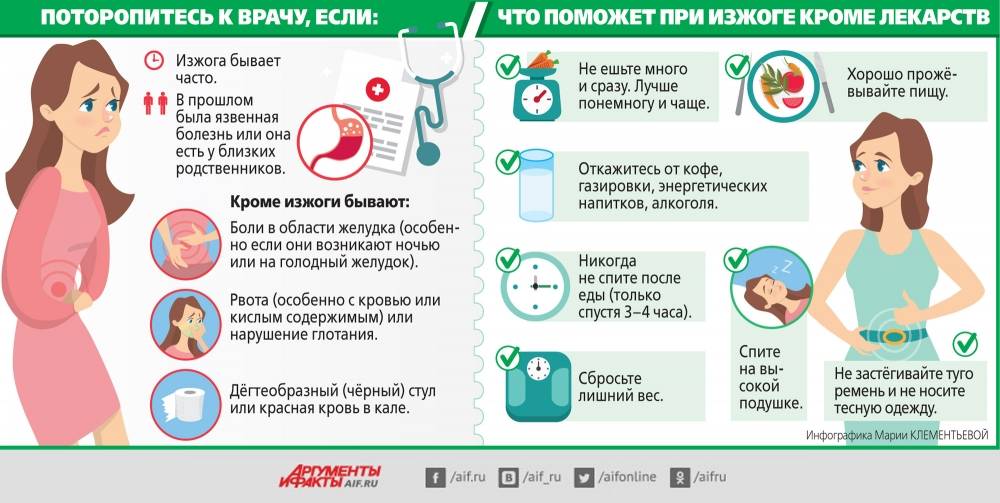
Причины изжоги
Изжога может возникнуть даже у здорового человека. В качестве непосредственной причины возникновения изжоги могут выступить:
- переедание. При чрезмерном количестве съеденной пищи желудок растягивается, и воздух, находившийся в просвете желудка, попадает в пищевод. Вместе с воздухом в пищевод могут попасть и капли желудочного содержимого;
- слишком большое количество съеденных цитрусовых. Сок цитрусовых еще больше увеличивает кислотность в желудке, что приводит к раздражению слизистой;
- специи и пряности. Слизистая желудка адаптирована к блюдам определенной остроты. Употребление неожиданно острой пищи (какого-нибудь экзотического блюда) весьма вероятно вызовет у Вас изжогу;
- кофе, если выпить его слишком много или сделать чересчур крепким;
- газированные напитки или пища, вызывающее повышенное газообразование. Скопившиеся в желудке газы будут выходить через пищевод (отрыжка), и при этом капли содержимого желудка вызовут раздражение слизистой;
- аэрофагия, то есть проглоченный воздух. Наглотаться воздуха можно, например, если разговаривать за едой;
- некоторые лекарственные препараты;
- стресс;
- поднимание тяжестей и наклоны сразу после еды, повышающие внутрибрюшное давление.
Ряд факторов благоприятствует возникновению изжоги. Это:
- курение. Табачный дым провоцирует выделение избыточного желудочного сока, раздражая слизистую желудка;
- излишний вес (ожирение). При ожирении повышается внутрибрюшное давление;
- беременность. В этом случае внутрибрюшное давление повышается за счет увеличившейся матки;
- слишком тугая одежда, сдавливающая брюшную полость.
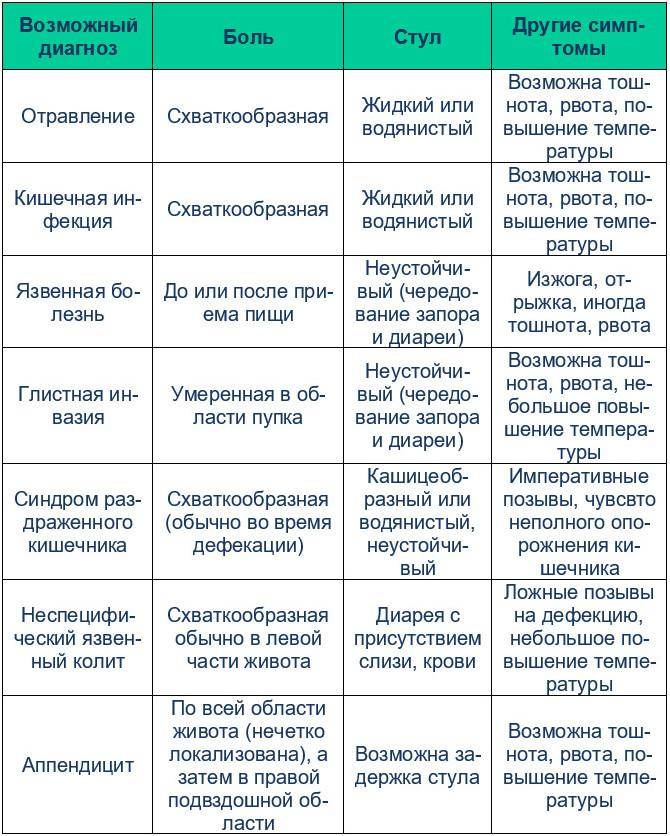
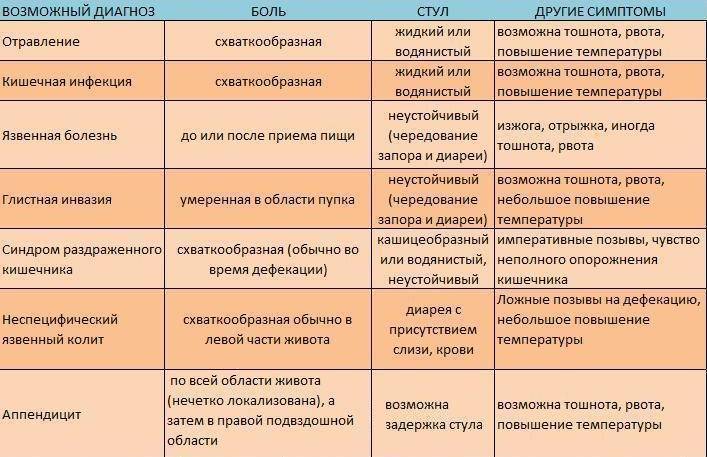
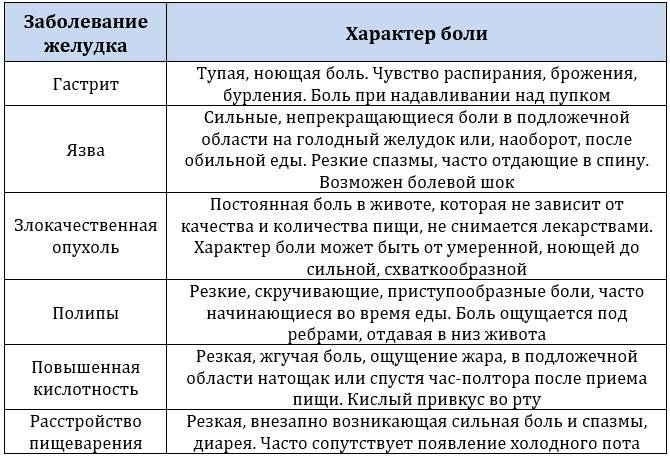
Периодически возникающая изжога является симптом многих заболеваний желудочно-кишечного тракта, таких как:
- рефлюксная гастроэзофагиальная болезнь;
- грыжа пищеводного отверстия диафрагмы;
- хронический гастрит с повышенной секрецией;
- язвенная болезнь желудка и двенадцатиперстной кишки;
- хронический панкреатит;
- хронический холецистит;
- дискинезия желчевыводящих путей;
- недостаточность пищеводного сфинктера;
- рак желудка или поджелудочной железы.
Лекарства от изжоги
Врачи-гастроэнтерологи при изжоге назначают следующие группы лекарств:
- Антацидные препараты. Они содержат соли магния, кальция, алюминия, которые нейтрализуют соляную кислоту. Теперь содержимое желудка, попадая в пищевод, не раздражает его слизистую.
- Алгинаты. В кислой среде желудка алгинаты образуют гелевый барьер, который снижает количество забросов желудочного содержимого в пищевод.
- Антисекреторные препараты. Они подавляют образование в желудке соляной кислоты, и забрасываемое в пищевод содержимое уже не так агрессивно.
- Прокинетики. Эти препараты заставляют пищевод активнее сокращаться, повышают тонус сфинктера (он теперь хорошо закрывает отверстие между пищеводом и желудком), а также ускоряют продвижение пищи из желудка в кишечник.
Народные средства при изжоге
К народным средствам можно прибегать только в том случае, если под рукой нет никаких лекарств.
Рецептов от изжоги придумано множество, но не все они эффективны. Чаще всего применяют:
Молоко. Оно нейтрализует соляную кислоту лишь на некоторое время, обволакивает желудок и создает впечатление, что все хорошо. Но после некоторого затишья молоко стимулирует образование желудочного сока, и становиться только хуже.
Раствор соды. Очень многие при изжоге сразу пьют соду. Эффект конечно будет, но очень недолгий. При попадании соды в желудок образуется много углекислого газа, который растягивает орган и резко повышает в нем давление
Все это и провоцирует повторную изжогу.
Важно! Регулярно принимать соду при изжоге нельзя, так как это нарушает соотношение в организме солей и воды (так называемый водно-солевой баланс).
Картошка. Этот овощ хорошо помогает при изжоге
Можно жевать сырые кусочки картофеля или пить свежевыжатый сок.
Отвар мяты. Мята при изжоге не поможет, а только навредит. Ведь она расслабляет сфинктер между пищеводом и желудком, и соляная кислота еще активнее устремляется в пищевод.
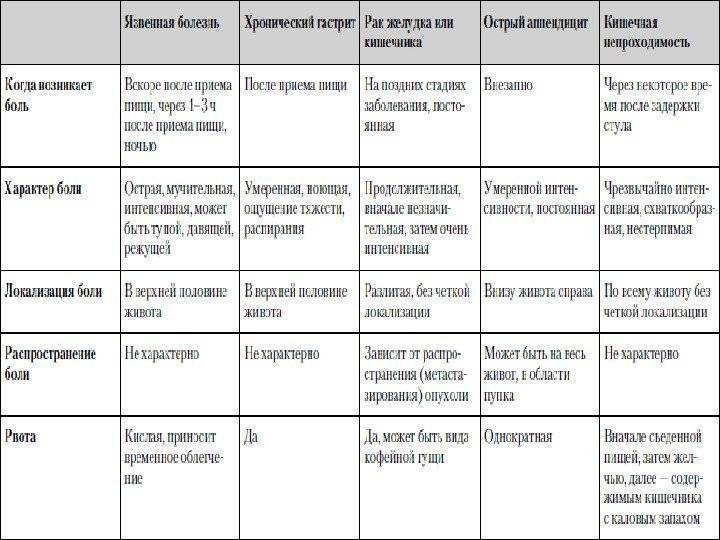
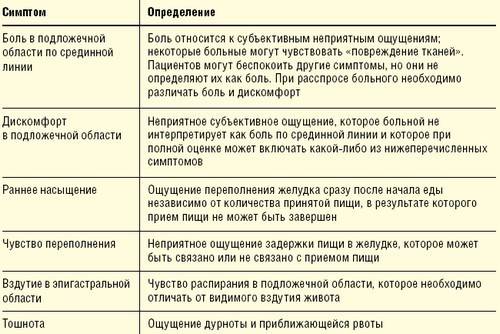
Почему желудок воспаляется
Желудок содержит агрессивную среду: желудочный сок — это соляная кислота и ферменты. При этом сам себя орган не переваривает: у кислоты нет доступа к оболочке желудка, защищенной слоем слизи. Агрессивному воздействию желудочного сока подвергаются только те участки, где этот слой разрушен.
Обезболивающие препараты (нестероидные противовоспалительные средства) и алкоголь — враги защитного слоя.
Их воздействие со временем изменяет свойство слизи. В результате кислота начинает влиять на желудок — и развивается гастропатия, и в дальнейшем может возникнуть язва. А вот связь между острой пищей, копченостями, волокнистыми продуктами и повреждением слизистой желудка учеными не доказана.
Помимо внешних воздействий, на состояние желудка могут повлиять внутренние факторы — например, существует аутоиммунный гастрит. Острое воспаление может развиться из-за вирусной инфекции и, как правило, быстро проходит, не требуя лечения.
К основным причинам появления спондилеза относится:
- Перегрузки позвоночника;
- Ушибы и травмы позвоночника;
- Пожилой возраст;
- Нарушение обмена веществ, в результате которых происходит избыточное отложение известковых солей в организме;
- Мужской пол (чаще болеют мужчины);
- Искривление позвоночника
Деформирующий спондилез позвоночника бывает трех видов: поясничный, шейный и спондилез грудного отдела позвоночника, встречающийся намного реже.
В начале заболевания болевые симптомы спондилеза практически отсутствуют. Возникновение некоторой ограниченности в движениях может говорить о том, что спондилез уже перешел в хроническую стадию и продолжает прогрессировать. По мере развития болезни боли начинают усиливаться и беспокоят больного даже по ночам, в том числе и в неподвижном состоянии.
Наиболее распространенными считаются шейный и поясничный спондилезы.
К числу симптомов деформирующего спондилеза пояснично-крестцового отдела можно отнести:
- ощущение тяжести в нижней части спины;
- острую боль, которая возникает в сидячем положении при движении;
- боли в области поясницы при потягиваниях, разгибаниях, наклонах.
Классические симптомы деформирующего спондилеза шейного отдела позвоночника выглядят следующим образом:
- парестезии – «мурашки» по коже;
- слабость в руках, их дрожание;
- затрудненные и болезненные движения шеей;
- регулярные боли в затылке и в шее;
- ригидность мышц затылка;
- усиление болевых приступов в первой половине дня.
Аналогичные симптомы встречаются и при деформирующем спондилезе грудного отдела позвоночника, с той только разницей, что в этом случае болевые ощущения сосредотачиваются в загрудинной области, т.е. в середине спины.
Диагностика спондилеза
- Рентгенограмма позвоночника, позволяющая обнаружить уменьшение высоты дисков и патологические изменения в виде проявившихся остеофитов.
- Компьютерная томография, при помощи которой можно выявить стеноз позвоночного канала и определить его степень.
- Миелография – метод для определения распространенности и уровня эпидуральной компрессии.
- Магнитно-резонансная томография – пожалуй, самый информативный способ, позволяющий провести максимально точную диагностику.
Очень важно начать лечение деформирующего спондилеза позвоночника на ранних стадиях и тем самым предупредить его дальнейшее развитие. Самолечение чаще всего заканчивается плачевными результатами, поэтому самое главное – вовремя обратиться к квалифицированному остеопату, который поставит точный диагноз и назначит адекватное лечение
Главная задача при лечении спондилеза – устранить воспалительный процесс и избавить пациента от хронической боли.
Комплексное лечение спондилеза поясничного или шейного отдела позвоночника:
- Плазмотерапия
- Озонотерапия
- Массаж (в период ремиссии);
- Мануальная терапия;
- Физиотерапия;
- Регулярные физические упражнения по индивидуально подобранной схеме;
- Лечебная физкультура (в период ремиссии);
- Прием противовоспалительных и болеутоляющих препаратов;
- При сильных болях — миорелаксанты;
- Рефлексотерапия — метод влияния на активные точки, который отлично справляется со спондилезом и приостанавливает его прогрессирование.
Какие именно препараты можно и нужно принимать и какие процедуры посещать, может решить только специалист исходя из данных о локализации очага патологического процесса, степени его выраженности и отсутствии или наличии тех или иных заболеваний внутренних органов и позвоночника. Решение о возможности проведения терапии средствами нетрадиционной или традиционной народной (например, тибетской) медицины также должен принимать только врач. Как и во многих других случаях, самолечение и самоназначение себе процедур и лекарств не только не избавляет от заболевания, но и заставляет его прогрессировать еще быстрее.
В запущенных случаях остеохондроза и спондилеза позвоночника приходится прибегать к хирургическим методам лечения. Во время операции хирург удаляет патологические образования (остеофиты) и (если есть необходимость) соединяет межпозвоночные диски путем остеосинтеза. Лучший способ избежать хирургического вмешательства – обратиться к врачу при появлении первых симптомов!
Если Вы страдаете от деформирующего спондилеза поясничного отдела позвоночника и других его форм, не забывайте о том, что запущенные стадии болезни лечению поддаются с трудом. Не теряйте драгоценное время, – позвоните уже сейчас в «Ультраклинику», и наш консультант запишет Вас на прием к квалифицированному специалисту, который проведет диагностику, поставит точный диагноз и подберет эффективную схему лечения индивидуально для Вас.
Запись на бесплатный прием невролога по телефону: 318 53 53
Почему народные средства и БАДы не помогут
Самолечение гастрита или язвы желудка биологически активными добавками, а также отваром подорожника, облепиховым маслом, барсучьим жиром и другими «находками» народной медицины, даже если они когда-то помогли вашей бабушке, по мнению экспертов, бесполезно и может даже ухудшить состояние. Пробуя «волшебную пилюлю», участвуешь в лотерее: подобные средства не проверены в клинических исследованиях, а значит, можно только догадываться, каким окажется результат.
Алексей Парамонов приводит случай, произошедший с его пациентом: у мужчины обнаружили три язвы желудка, но вместо назначенного лечения он отправился охотиться на барсука — вспомнил, что барсучий жир спасает от недуга. В результате жир на завтрак, обед и ужин спровоцировал сильное кровотечение из язв — спасти пациента удалось в последний момент. А после истребления хеликобактера и курса препаратов, понижающих кислотность, человеку удалось полностью выздороветь меньше чем за месяц.