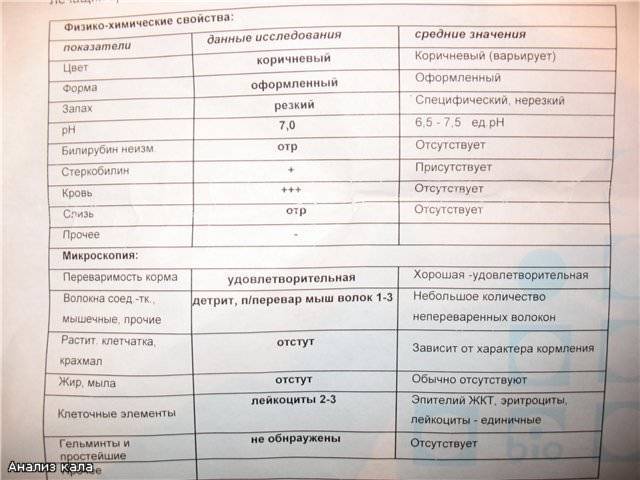
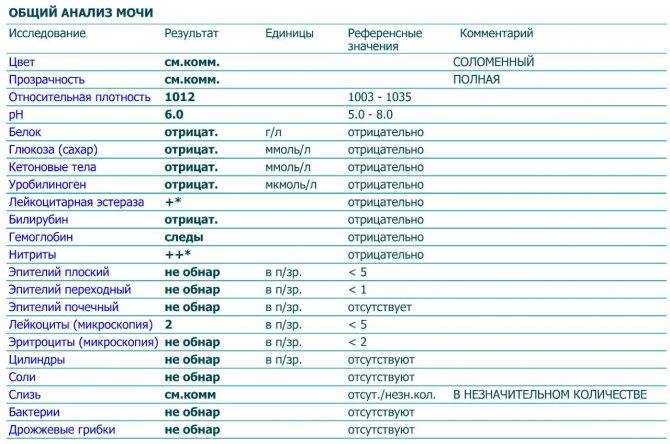
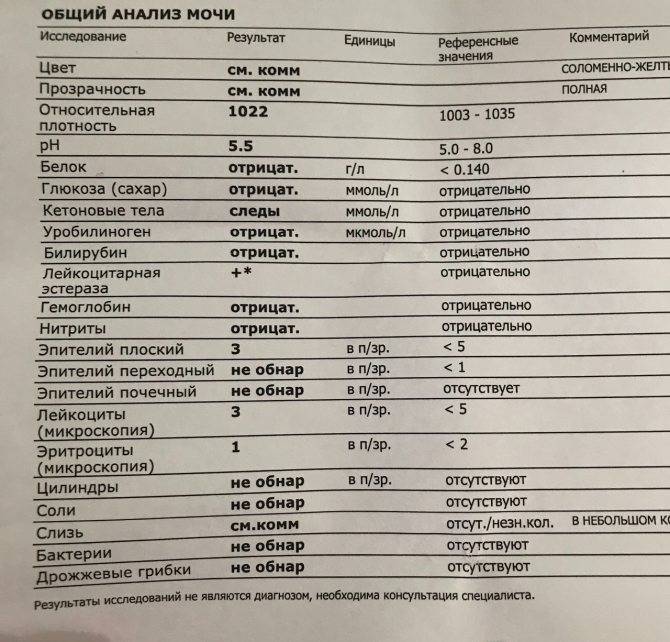
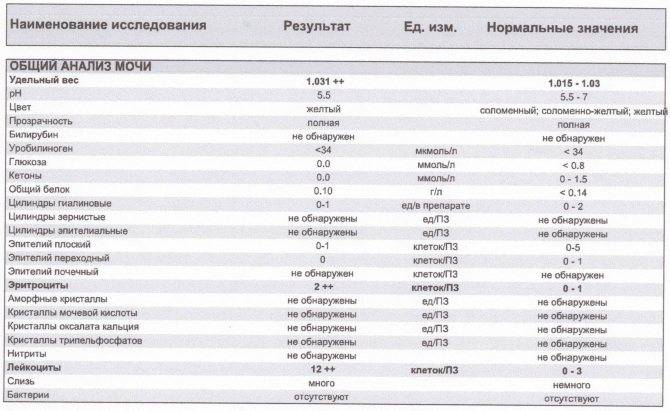
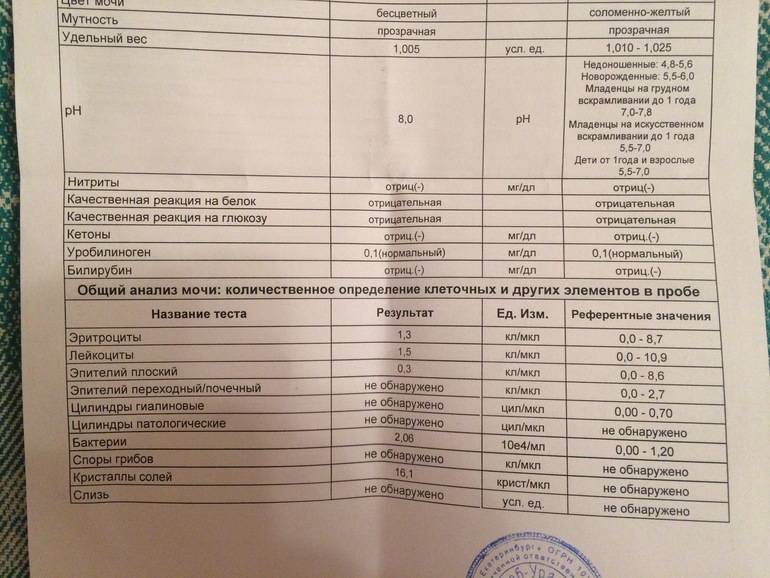
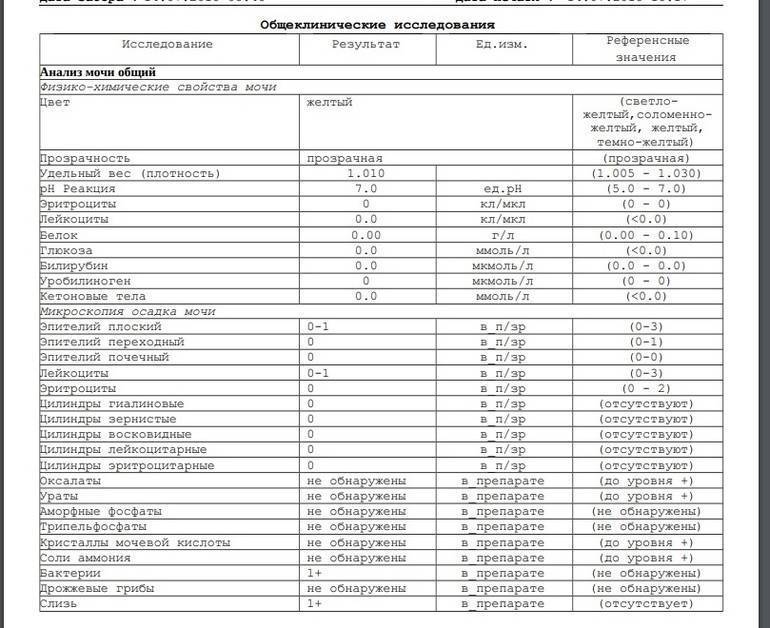
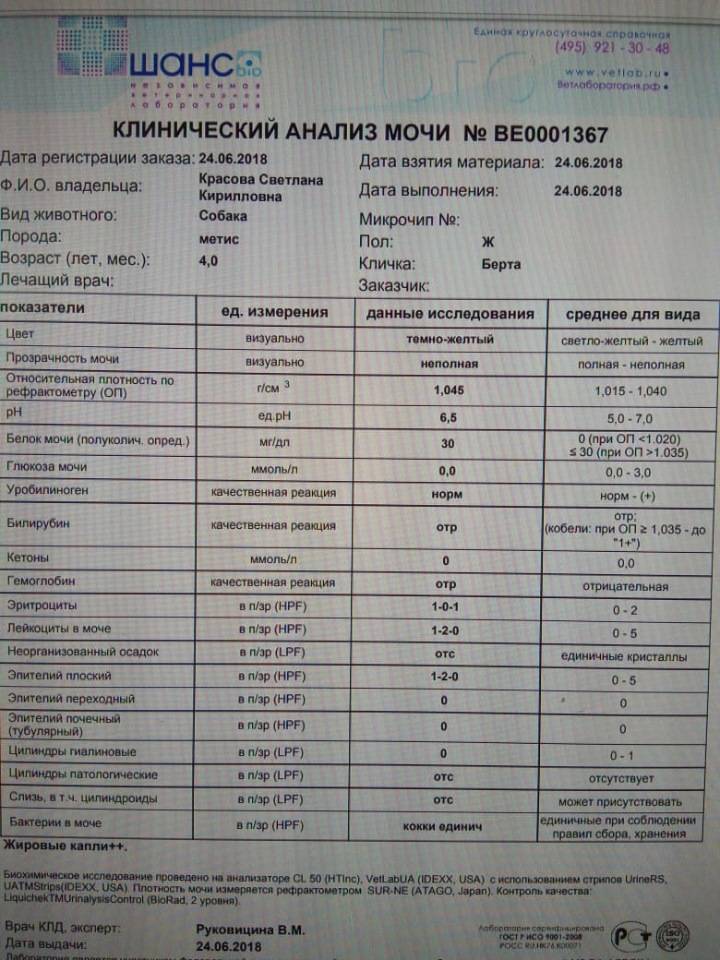
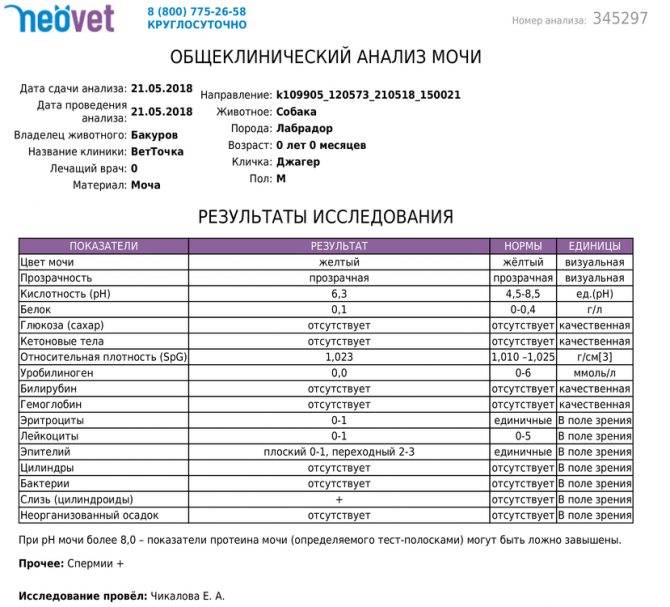
Характеристика процесса
Выход белков из крови в мочу называется протеинурией. Она возникает из-за изменений в структуре почечных клубочков и канальцев. В нормально работающей почке имеются капсулы, в которых лежат клубочки с сосудами, состоящие из капилляров.
В капиллярной стенке имеются поры – отверстия, через которые проходит жидкость. Вместе с плазмой в почечные канальцы могут фильтроваться и небольшие молекулы, например, креатинин, индикан, мочевая кислота. Белки являются довольно крупными веществами, потому в здоровой почке они не проходят через поры и возвращаются в общий кровоток.
Даже если небольшое количество молекул протеина проникло в почечные канальцы, это не страшно, так как в почке имеется система обратного всасывания мочи. Извитые почечные канальцы на всем своем протяжении окружены капиллярной сетью. Здесь происходит обратное всасывание всех компонентов крови, которые не должны выводиться с мочой и проникли в нее случайно. Так, здесь всасывается глюкоза, белки, важные электролиты.
Если строение почечных клубочков изменяется, поры расширяются, и белки могут свободно проникать через них. Из-за этого содержание белка в моче значительно повышается, и развивается протеинурия.
Терапия
Лечение должно начинаться с выяснения причины появления бактерий в моче. Необходимо обнаружить локализацию инфекционного процесса. Для этого используются дополнительные методы диагностики:
- Ультразвуковое исследование.
- Микционная цистография.
- Цистоскопия.
- Экскреторная урография.
- Уродинамические исследования.
Так, например, определяют наличие цистита, пиелонефрита, уретрита и тому подобное. Лечение назначают соответственно причине и симптоматике заболеваний.
Главную роль в ликвидации инфекционного процесса отводят антибиотикам. И в первую очередь врач должен руководствоваться сведениями о возбудителе и эффективности против него препарата. К тому же антибиотик должен быть безопасным и создавать высокие концентрации в органах мочеполовой системы.
На фоне высокой температуры лечение начинают с инъекционного введения антибиотиков широкого спектра действия – защищенных пенициллинов, цефалоспоринов II, III поколений с учетом чувствительности к ним возбудителя.
При отсутствии интоксикации врач может назначить препараты в таблетированной форме.
По длительности лечение не осложненного пиелонефритаа занимает в среднем 2 недели, цистита – 7 дней, при наличии почечных рефлюксов (обратного тока мочи) антибиотикотерапия будет длительной.
Необходимо тщательно соблюдать схему и дозы препарата, предложенные врачом, во избежание моментов рецидива заболевания. Есть данные, что в течение первого года после лечения у 30% девочек и 20% мальчиков заболевание возвращается.
Важно сформировать у детей правильные гигиенические привычки
Непосредственная ответственность за здоровье малыша лежит все же на родителях. Есть ряд советов, с чтобы снизить вероятность появления бактерий в моче у ребенка:
- Если это возможно, то придерживайтесь грудного вскармливания, как минимум 6 месяцев после рождения. Это поддерживает иммунную защиту ребенка и, кроме того, препятствует запору.
- Принимайте меры для снижения вероятности запора.
- Убедитесь, что ваш ребенок достаточно потребляет жидкости и регулярно мочится. Удерживание мочи создает благоприятные условия для развития бактерий в мочевыводящих путях.
- Обучайте девочек вытираться спереди назад, это поможет свести к минимуму попадание бактерий из прямой кишки в уретру.
- Избегайте белья из искусственных тканей, они способствуют росту бактерий. Вместо этого, приветствуется свободное хлопчатобумажное белье.
- Избегайте чрезмерного использования душистого мыла для подмывания ребенка, это может менять состав нормальной микрофлоры половых органов.
Возможно, на некоторое время ребенку будет рекомендовано диспансерное наблюдение. Основные его мероприятия: ежемесячный контроль анализов мочи; при пиелонефрите – функциональные пробы; регулярное измерение давления; санация очагов инфекции, коррекция питания.
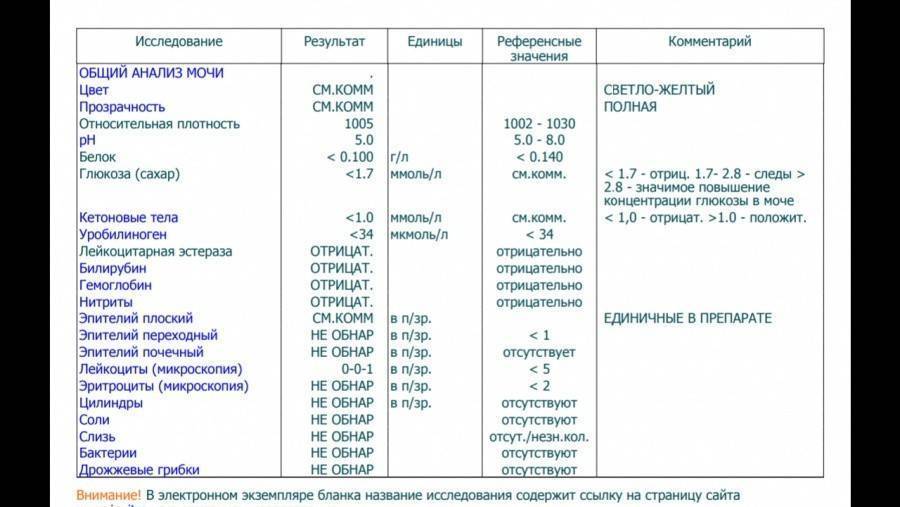
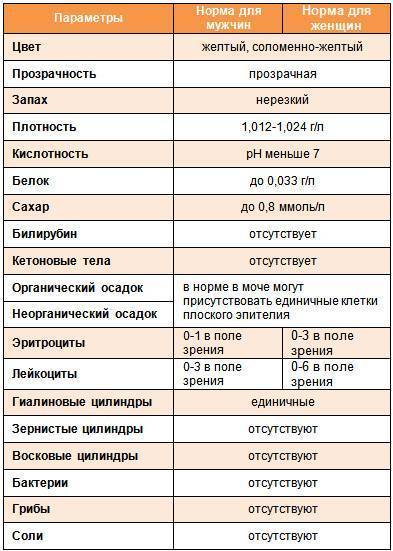
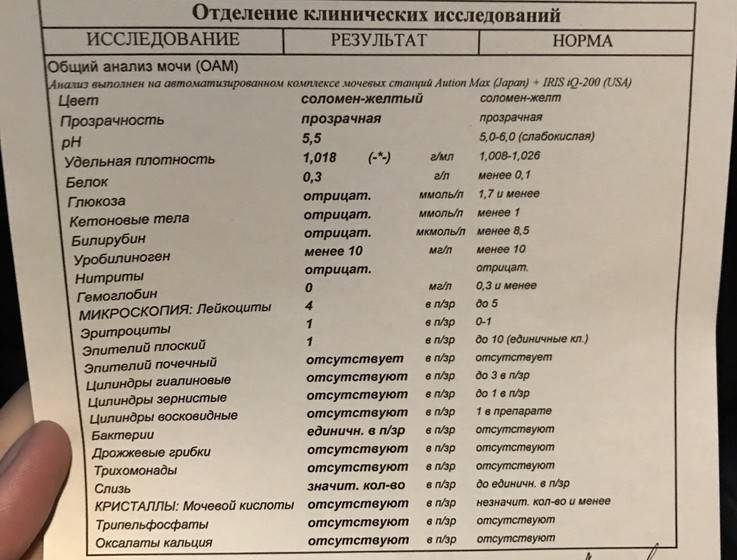
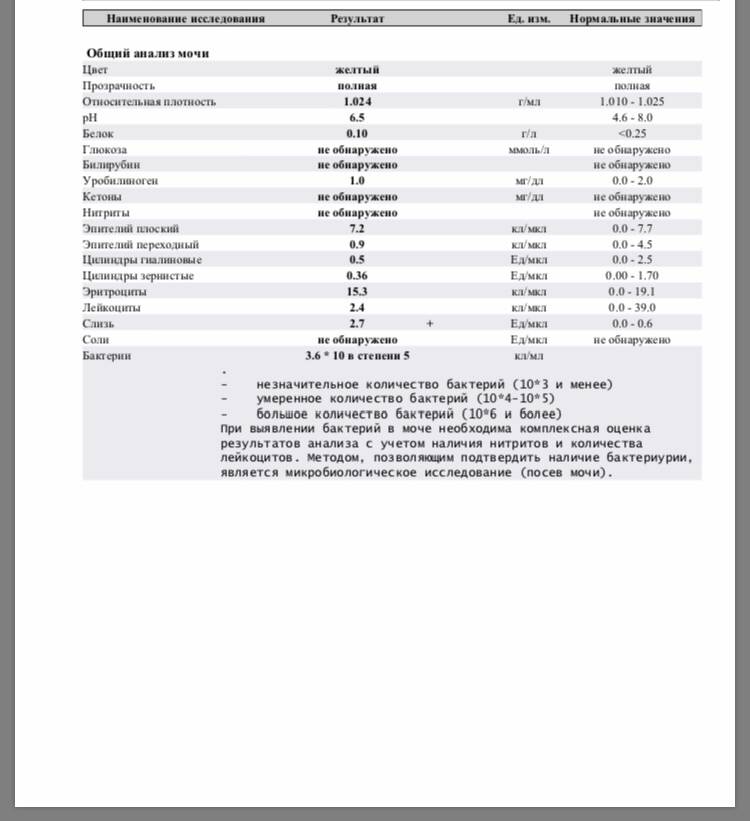
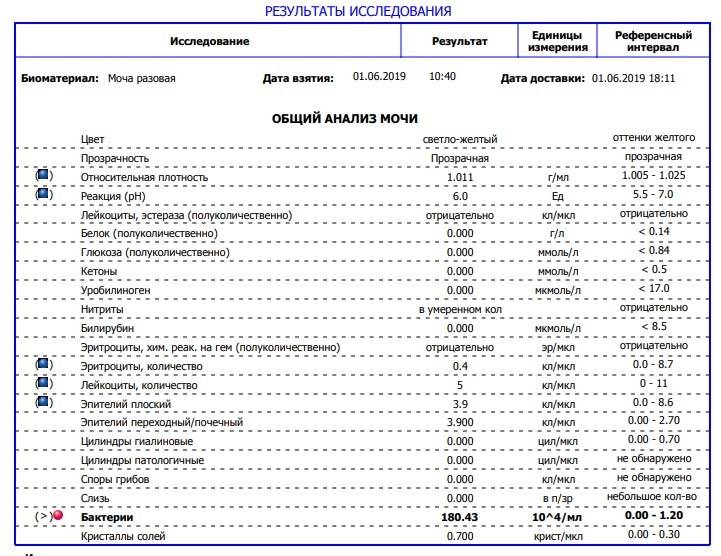
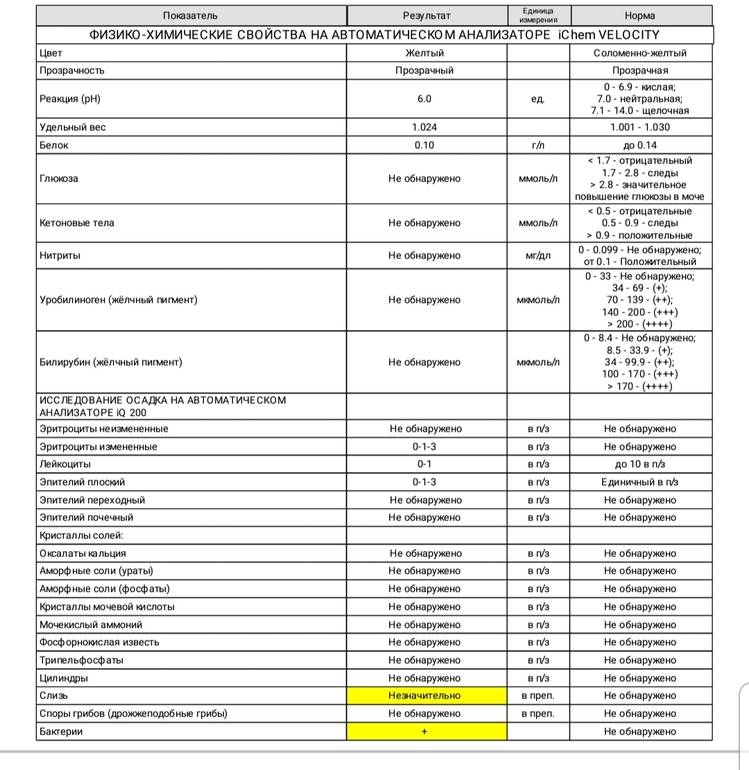
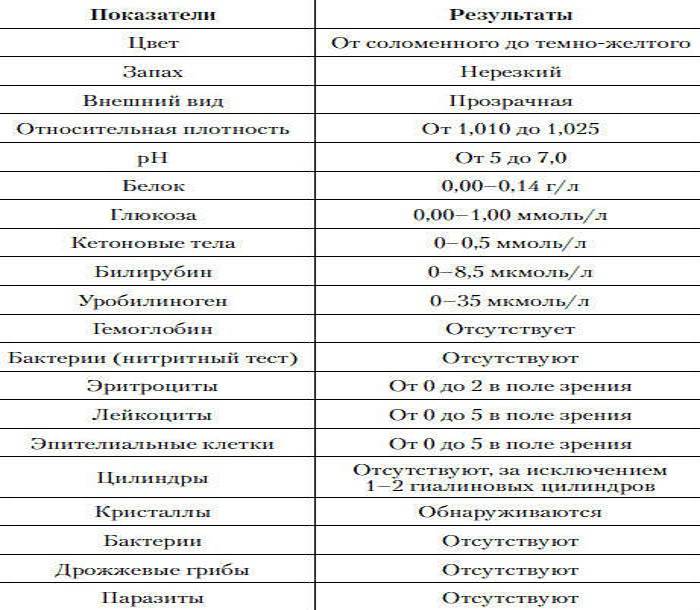
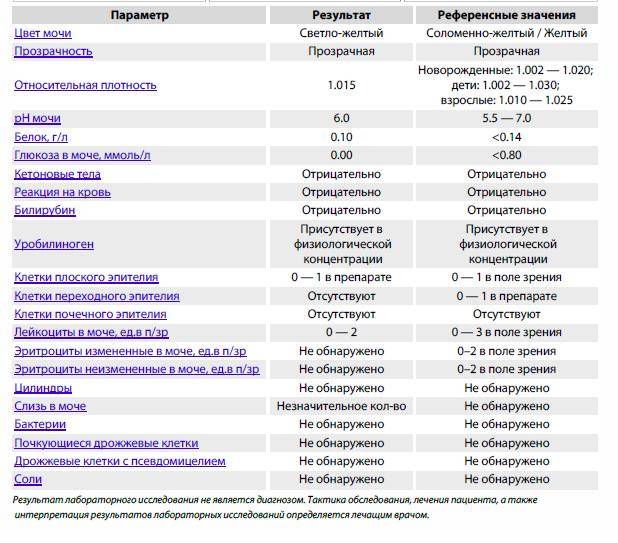
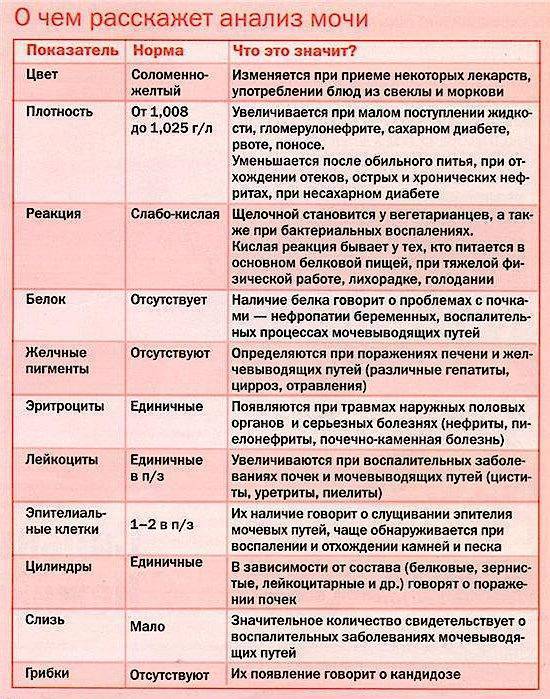
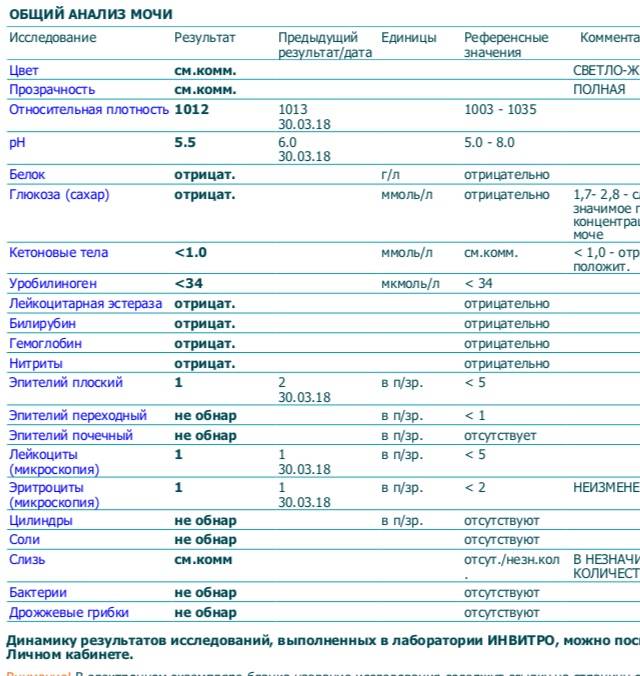
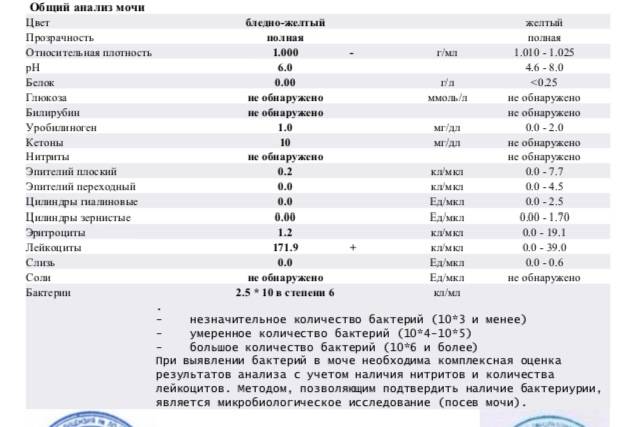
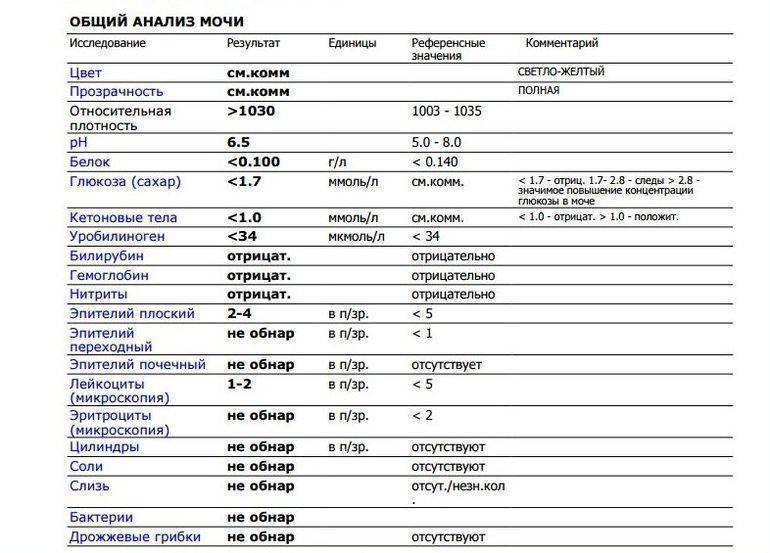
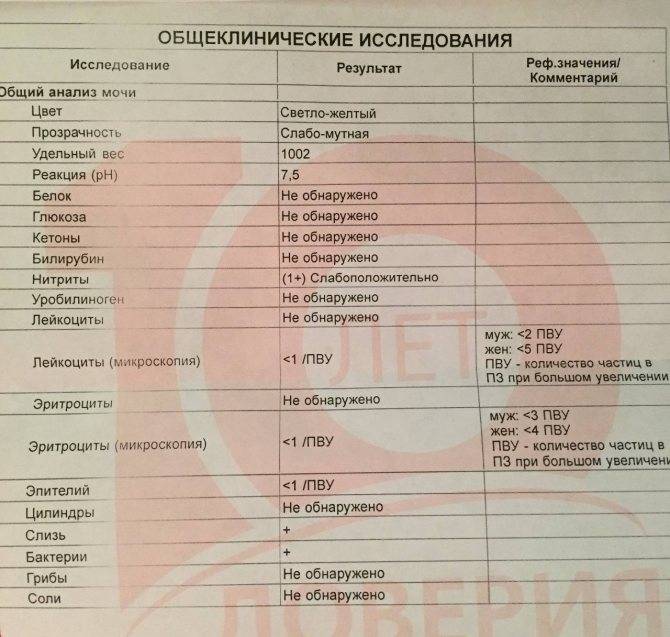
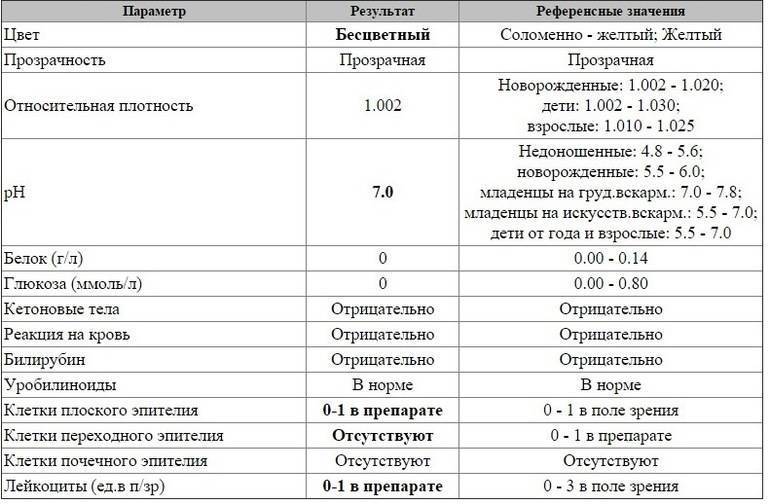
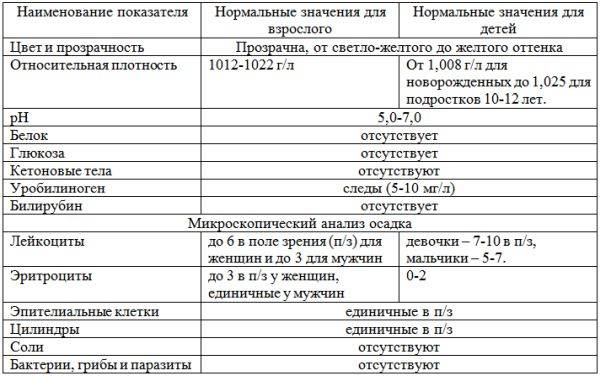
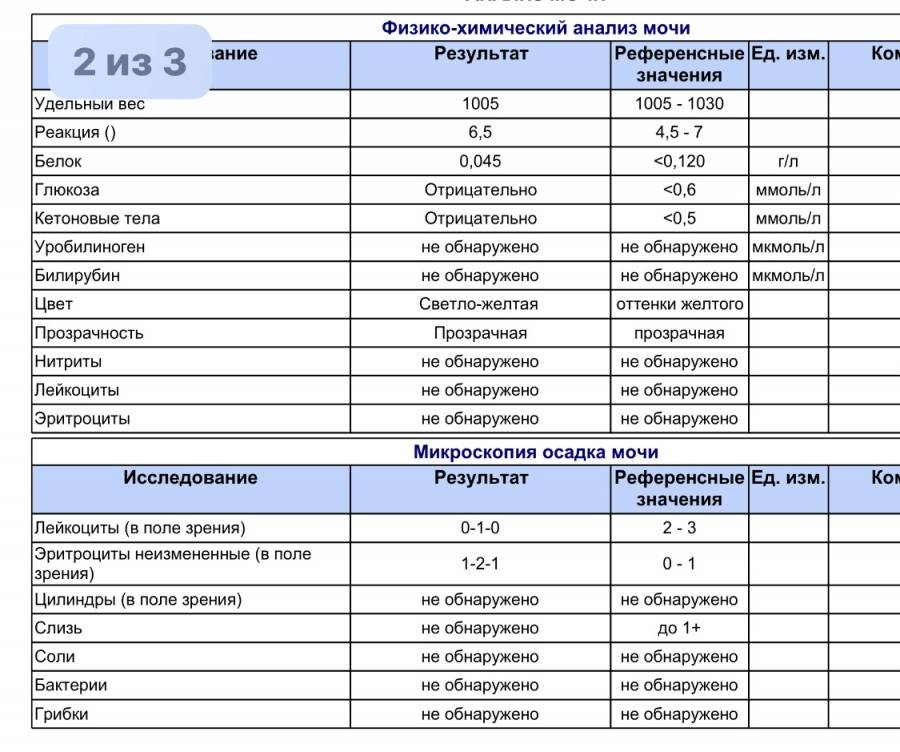
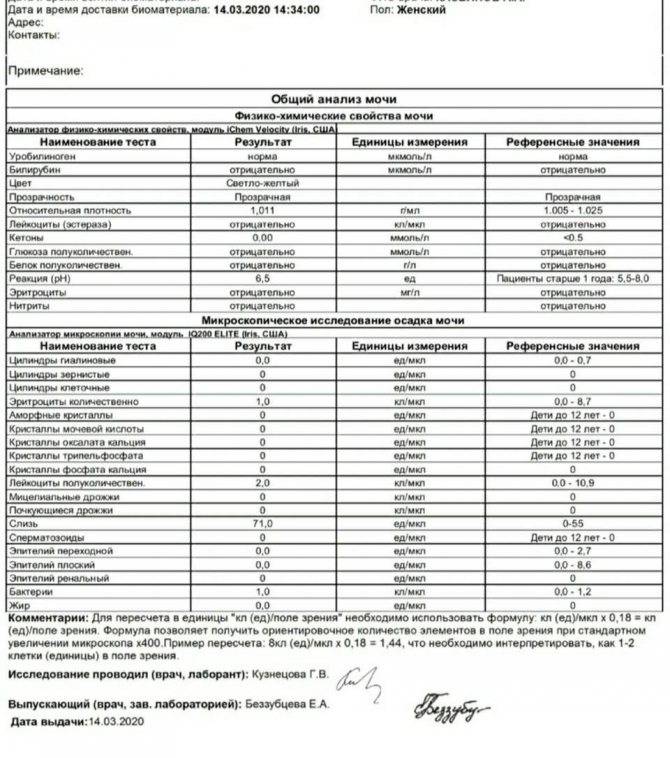
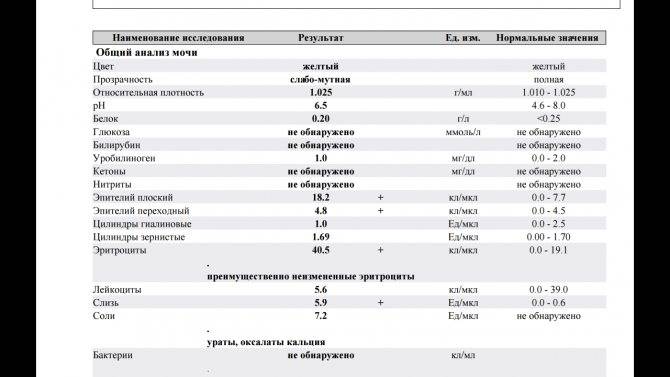
Общее обследование мочи призвано диагностировать состояние не только взрослого организма, но и детей. С его помощью вовремя определяют наличие инфекций и воспалительных процессов различного характера, в основном в органах мочевыделительной системы. На основании полученных результатов назначается соответствующее лечение.
Довольно часто подобные инфекционные процессы в детском организме протекают бессимптомно, что делает их еще более опасными. Когда явных внешних признаков болезни не наблюдается или они слабовыражены, анализ мочи становится единственным эффективным способом выявить отклонения от нормы.
Именно поэтому врачи постоянно настаивают на обследовании детей периодически для профилактики. Всего единожды в год вполне достаточно, чтобы уберечь своего ребенка.
Также родителей должны обеспокоить раздражения половых органов, темный цвет урины и ее неприятный запах.
Получаемые результаты
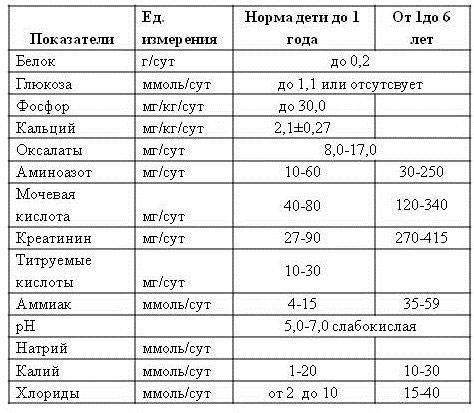
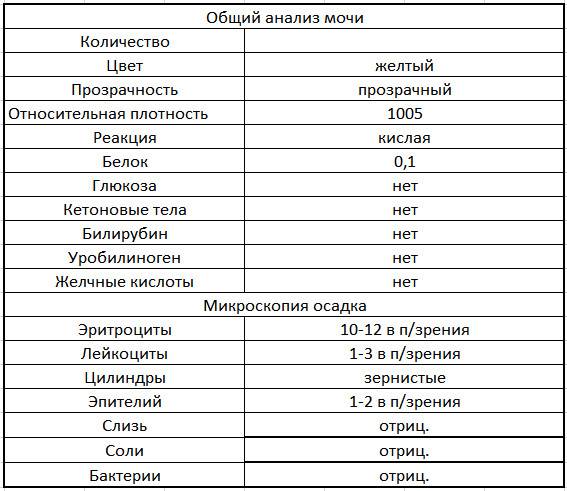
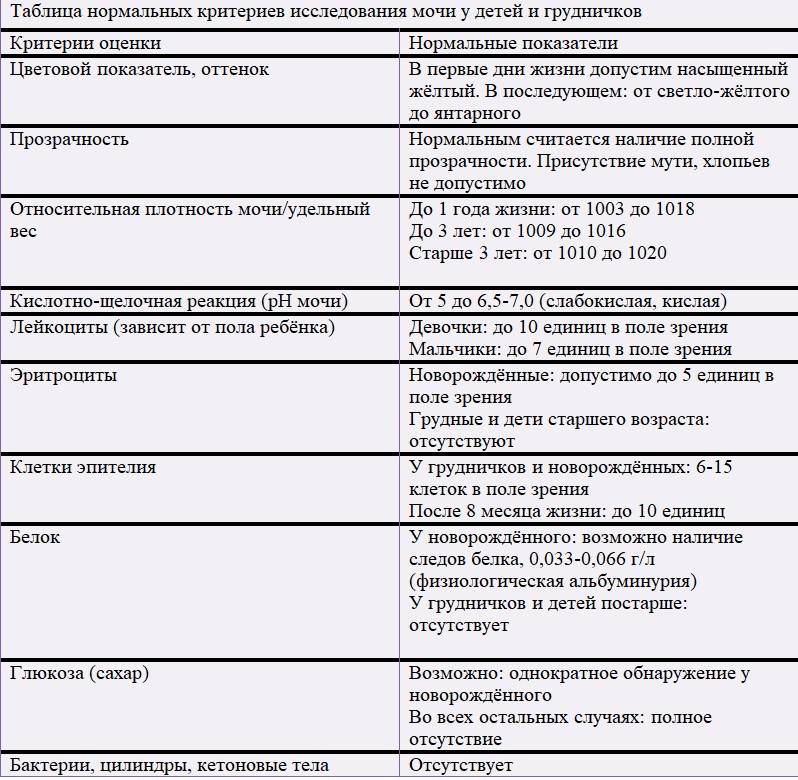
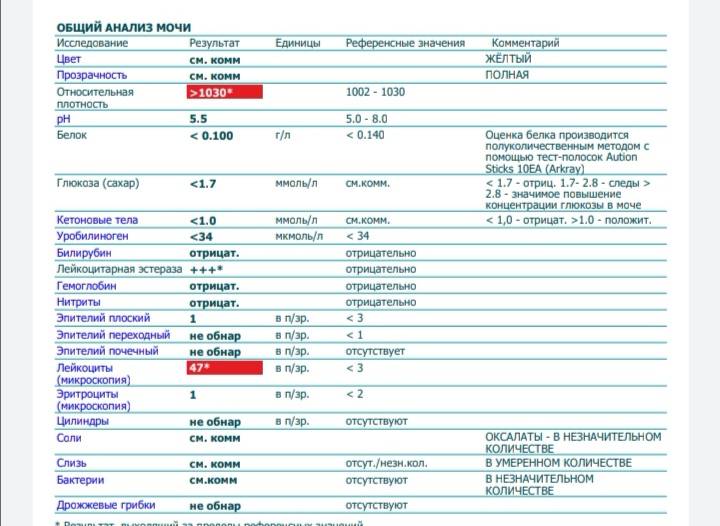
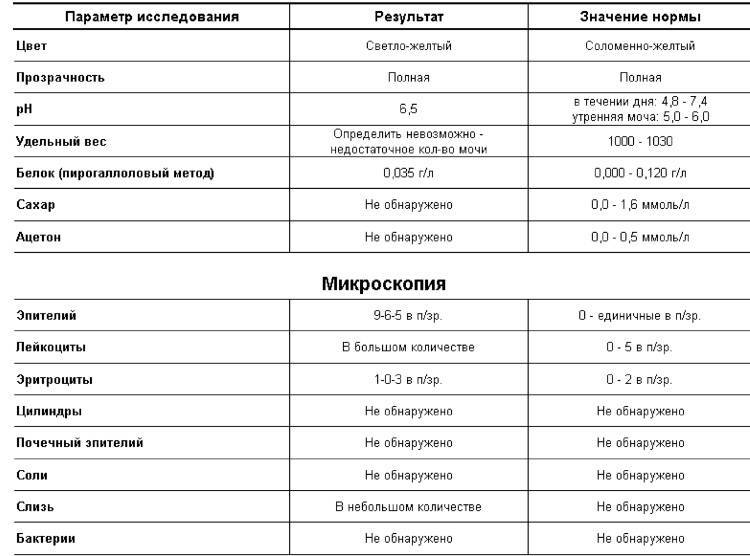
Лейкоциты могут присутствовать в моче в небольшом количестве, это не считается патологией. Допустимое число белых клеток — до 1000 на 1 мл мочи. Лейкоциты достаточно хрупкие и в анализе мочи быстро разрушаются. Определение их не всегда является достоверным критерием тяжести заболевания.
Лейкоцитарная эстераза более стойкая. По ее количеству можно судить об уровне лейкоцитов и выраженности воспаления. Лаборанты отмечают содержание эстеразы крестиками:
- один крестик означает, что были обнаружены только следы в моче, воспаление незначительное;
- два креста свидетельствуют о содержании лейкоцитов более 1000 в 1 мл мочи, это активное воспаление;
- три креста означают значительное воспаление гнойного характера.
Одновременно с эстеразой анализ мочи выявляет другие вещества, типичные для воспалительного процесса. При пиелонефрите или цистите моча содержит сами бактерии, белок. При абсцессе может выделяться гной. Все обнаруженные примеси указываются в бланке результата анализа.
Определить, повышена ли эстераза в моче, можно только при проведении лабораторных тестов
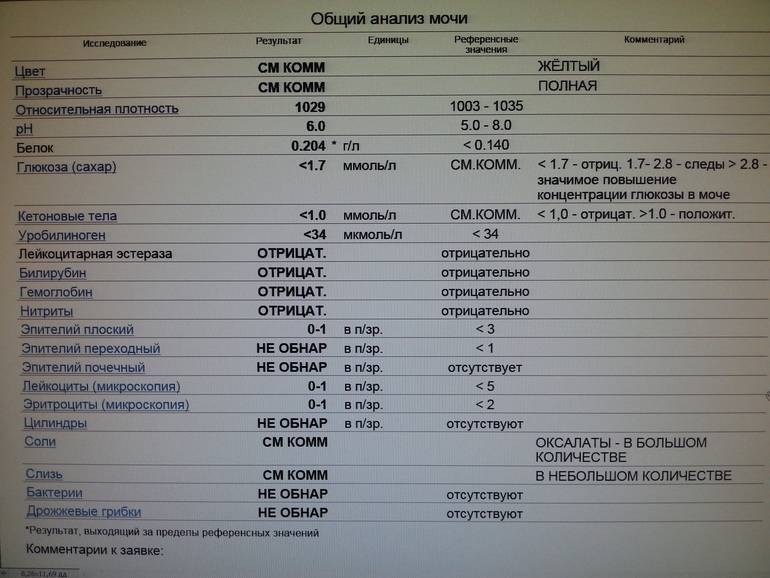
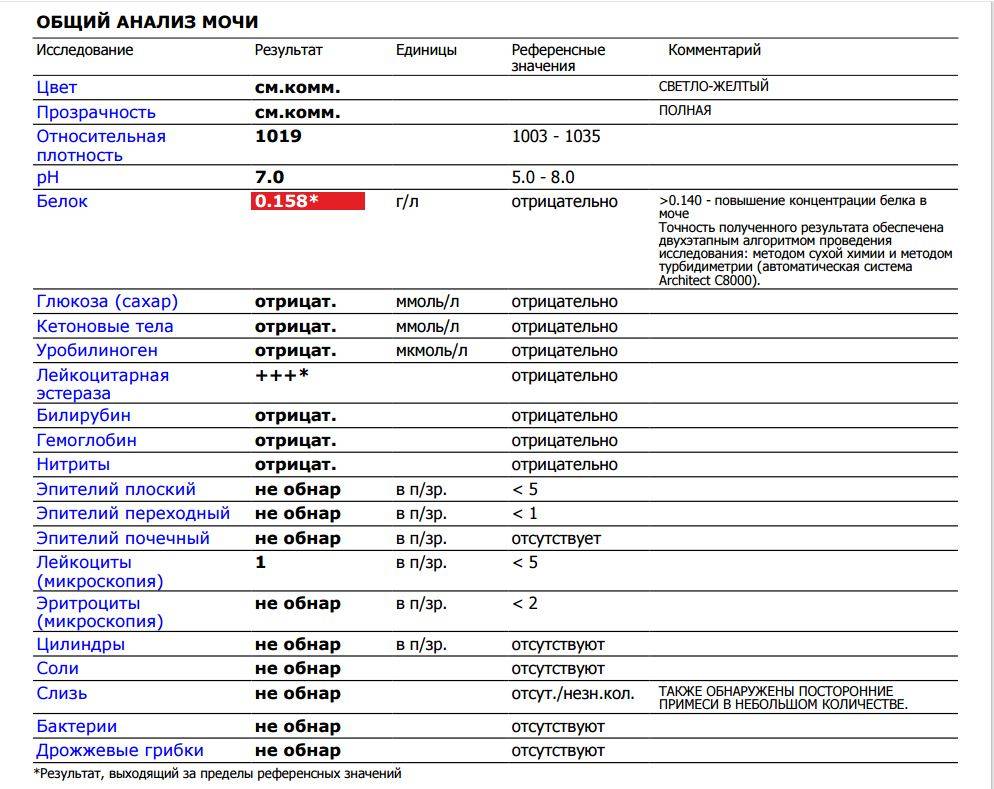
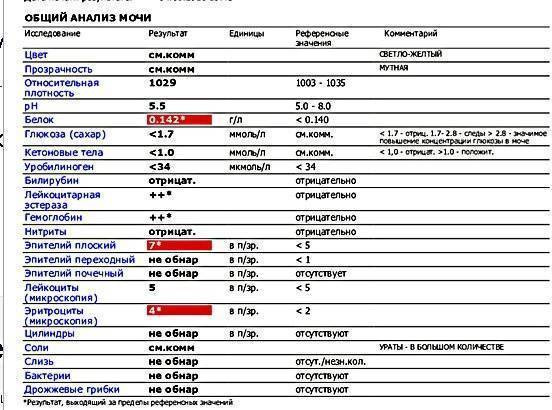
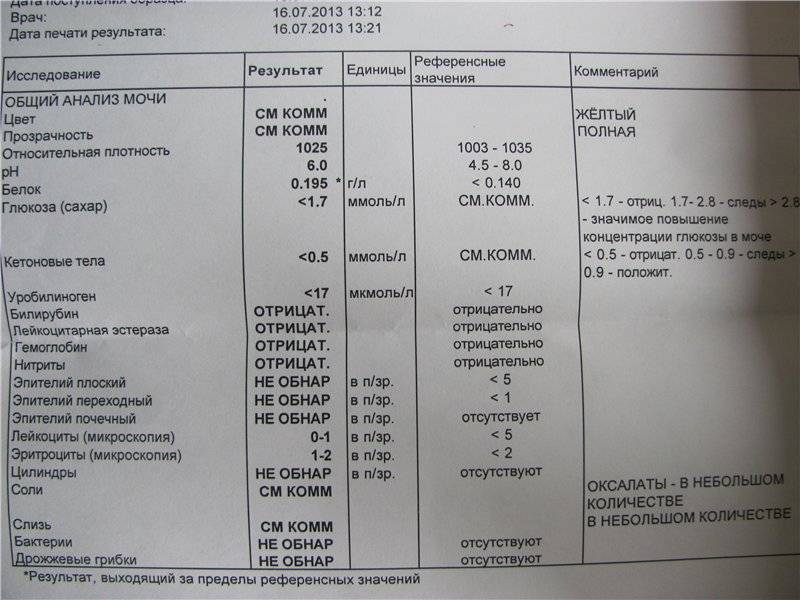
Повышение содержания белка в моче у ребенка
Увеличение уровня белка в моче ребенка может быть кратковременным и постоянным.
Временное увеличение
В некоторых случаях у ребенка может наблюдаться кратковременное повышение содержания белка в моче, часто оно даже бывает физиологичным, то возникает по естественным причинам и проходит самостоятельно, без какого-либо лечения.
Так, в первые несколько дней жизни большинство новорожденных имеют физиологическую протеинурию. Она связана с тем, что организм ребенка адаптируется к окружающей среде. В утробе матери уровень метаболизма у него был минимальным, после рождения же начинается активизация всех органов и систем, однако почки еще не могут обеспечивать нормальные потребности организма в выведении. После полной стабилизации кровообращения это явление исчезает.
Часто возникновение протеинурии у младенцев может быть связано с тем, что мать перекармливает ребенка. В грудном молоке содержится много белка, который проходит через неокрепшие почки младенца и выделяется с мочой. Чтобы устранить эту форму протеинурии, необходимо ограничить кормление ребенка и снизить количество молока, потребляемого им за сутки.
У более взрослых детей появление кратковременной протеинурии может быть обусловлено патологическим воздействием на организм некоторых неблагоприятных факторов, к которым относятся:
- Длительное пребывание на солнце;
- Лихорадка, озноб;
- Сильное обезвоживание;
- Общее переохлаждение организма ребенка;
- Аллергические реакции на какие-либо раздражители;
- Стрессовые ситуации, эмоциональные перенапряжения ребенка (длительный плач, сильный испуг);
- Небольшие ожоги;
- Прием некоторых лекарственных средств.
Такие явления протеинурии обычно быстро проходят без проведения лечения. Уровень повышения белка в данном случае небольшой.
Еще одна разновидность физиологической протеинурии – это ортостатическая. Она связана с изменением положения тела ребенка. Так, если он лежит на боку, то белок поступает из капилляров в канальцы гораздо менее активно. Если же малыш постоянно находится в вертикальном положении и активно двигается, то у него возможно небольшое повышение уровня белка, содержащегося в моче. Обычно такие изменения проходят с возрастом.
После того, как ребенку исполнится месяц, уровень белка в его крови резко падает и остается на уровне «следовых концентраций» – минимальных значений. Если сохраняется небольшое повышение, то это можно считать индивидуальной особенностью организма младенца, однако если значительная протеинурия сохраняется продолжительное время, стоит заподозрить наличие патологического процесса.
Протеинурия при заболеваниях
При обнаружении сильного повышения содержания белка в моче необходимо обратиться к врачу, так как протеинурия может быть симптомом какого-либо тяжелого заболевания, требующего ранней диагностики и своевременного лечения. Ребенку назначается тщательное обследование органов мочеполовой системы (мочеточников, почек, мочевого пузыря).
За состоянием младенца необходимо следить, так как именно в раннем возрасте очень велика вероятность появления заболеваний почек. Они могут появляться из-за нарушений во время родов (травма, гипоксия), заражения инфекциями или других факторов. Поэтому рекомендуется регулярно сдавать анализ на содержание белка в моче.
Признаками нарушений работы почек можно считать следующие симптомы:
1. Отечность на лице и на ногах;
2. Бледная кожа;
3. Болезненность во время мочеиспускания;
4. Лихорадка, озноб;
5. Появление следов на коже после ношения плотной одежды.
К заболеваниям почек, при которых чаще всего появляется протеинурия, относятся:
- Гломерулонефрит;
- Пиелонефрит;
- Опухолевые разрастания;
- Туберкулез почки;
- Травматическое поражение.
Однако повышение белка в организме ребенка не всегда связано с заболеваниями мочеполовой системы. Оно может возникать при следующих состояниях:
1. Сильное обезвоживание;
2. Повышение артериального давления;
3. Тяжелые инфекционные заболевания;
4. Миеломная болезнь;
5. Сахарный диабет;
6. Эпилепсия;
7. Гемобластозы.
Повышенное выделение белков с мочой приводит к тому, что их уровень в крови значительно снижается. Белки крови имеют очень важные функции, поэтому их недостаточность почти сразу же проявляется внешними симптомами:
- Постоянной сонливостью;
- Повышенной утомляемостью;
- Повышением температуры тела;
- Рвотой и тошнотой;
- Нарушением аппетита.
Заподозрить изменение состава мочи можно в том случае, если меняется ее окраска. Бурый цвет считается признаком протеинурии.
Как не допустить рецидива
После выздоровления нужно заняться профилактикой бактериурии
Имеются сведения, что в течение года после перенесенного заболевания у 30 процентов девочек и 20 процентов мальчиков болезнь возвращается, поэтому важно избежать повтора недуга. Для предупреждения заболевания нужно одеваться по погоде, следить, чтобы ноги оставались сухими, избегать сквозняков
Укрепить иммунитет помогут прогулки на свежем воздухе, наполнение рациона ребенка витаминами. Для грудничков важно продолжать естественное вскармливание 6 месяцев и дольше. Также нужно периодически исследовать мочу, поскольку грудной ребенок не сможет рассказать свои ощущения, ребенок постарше может стесняться, а некоторые инфекционные заболевания протекают бессимптомно.
https://youtube.com/watch?v=ON3LCxSSWzY
Тактика ведения пациента
Повсеместное назначение антибиотиков для лечения бактериурии не обоснованно и может привести к таким осложнения как:
- 1Увеличение частоты инфекций с участием микроорганизмов, устойчивых к антибактериальной терапии;
- 2Развитие нежелательных реакций (в том числе антибиотико-ассоциированной диареи);
- 3Реинцицирование организма устойчивой к антибиотикам флорой;
- 4Токсическое поражение внутренних органов.
Согласно российским и европейским урологическим рекомендациям, лечение ББ рекомендовано ТОЛЬКО у отдельных групп населения, к которым относятся:
- 1Беременные женщины (Ib, рекомендательность А);
- 2Лица с планируемой резекцией (трансуретрально) предстательной железы (Ib, рекомендательность А);
- 3Лица с другими планируемыми травматическими урологическими вмешательствами (IIа, рекомендательность В);
- 4Женщины с сохраняющейся более 48 часов катетер ассоциированной бактериурией (в данном случае необходимо рассмотреть вероятность назначения короткого курса антибиотикотерапии) — IIа, рекомендательность В).
Выбор лекарственного препарата производится после определения чувствительности патогена к антибиотикам. Данное исследование непременно сопровождает бакпосев мочи.
3.1. Особенности лечения беременных
Выбор антибактериального препарата для лечения бактериурии у беременной женщины напрямую зависит от степени прохождения его через плаценту, которая ограничивает негативное влияние на плод.
Среди антибиотиков, используемых при беременности, наиболее часто используемыми и безопасными являются В-лактамы (пенициллины, цефалоспорины, карбапенемы и монобактамы).
Предпочтительнее использовать антибиотики с узким спектром противомикробной активности, что обеспечивает меньшее негативное влияние на состояние микрофлоры кишечника, а значит реже приводит к развитию антибиотико-ассоциированной диареи.
Выбор схемы терапии для лечения при беременности:
- 1Препарат выбора – фосфомицин 3 г однократно (желательно на ночь). Фосфомицин обладает высокой клинической активностью относительно большинства уропатогенов. Достаточная для обеспечения антимикробного эффекта концентрация антибиотика в моче сохраняется в течение 3 суток после приема. Доказано, что даже однократный прием фосфомицина при бессимптомной бактериурии эквивалентен 7-дневном приему амоксициллина клавуланата. Если концентрация возбудителей изначально имеет высокую степень, то возможно повторное введение препарата через 24 часа. Более длительный прием фосфомицина не рекомендован, что ограничивает его применение при пиелонефрите;
- 2Альтернативные препараты – амоксициллина клавуланат, цефуроксим аксетил, нитрофурантоин. Препараты назначаются перорально в стандартных дозировках курсом на 7 дней.
Такой подход к терапии трудно назвать оптимальным. Основными ошибками служат:
- 1Назначение лекарственных средств с отсутствием доказанной эффективности (БАДы, травяные сборы);
- 2Назначение антибиотиков с уровнем резистентности к ним возбудителей урологических инфекций более 20%;
- 3Назначение опасных для развития плода антибиотиков (например, фторхинолоны).
3.2. Бессимптомная бактериурия у детей
Данная патология в детском возрасте встречается крайне редко, преимущественно среди детей с врожденными аномалиями развития мочевых путей.
Может обнаруживаться у 30% больных находящихся на гемодиализе. Это связано с уменьшением диуреза, что способствует размножению бактерий.
Бактерии в моче у ребенка без симптомов инфицирования урологического тракта могут обнаруживаться при неправильном сборе материала с использованием нестерильных емкостей (например, моча из горшка, в нестерильный контейнер).
Основными признаками загрязнения исследуемого материала является:
- 1Выделение более, чем одного вида бактерий в анализе мочи.
- 2Наличие признаков загрязнения (вагинальные эпителиальные клетки, фекалии и др.).
При подозрении на контаминацию материала бактериями извне (с кожи промежности, нестерильная тара) анализ мочи следует повторить.
Для определения тактики ведения ребенка с бактериурией требуется сбор дополнительной информации.
Спорным является вопрос о терапии у детей с сахарным диабетом, иммунодефицитом, а также с планируемым проведением инвазивных урологических процедур. В данных случаях случаях вопрос о проведении антибактериальной терапии решается индивидуально лечащим врачом.
Возможные причины попадания бактерий в мочу
Выделяют 2 основных способа заражения:
- Восходящий. Является следствием несоблюдения гигиенических норм. Малыша не подмывают регулярно или делают это неправильно. При этом кишечные палочки и другие бактерии из фекалий проникают в уретру. Также инфицирование происходит во время некоторых медицинских манипуляций (катетеризация, взятие мазка, цистоскопия), если санитарные правила были нарушены.
- Нисходящий. Микроорганизмы проникают в мочу непосредственно из очага воспаления в мочеполовой системе. Это происходит при пиелонефрите, нефрите, уретрите, цистите. При подобных заболеваниях часто наблюдается застой мочи в мочевом пузыре. В этом случае микроорганизмы начинают дополнительно размножаться непосредственно в ней.
Причины воспалительного процесса:
- снижение иммунитета (особенно на фоне протекающей простуды);
- переохлаждение;
- повторное инфицирование.
Повторное инфицирование предполагает, что в организме уже протекает воспалительный процесс в другой системе. По общему кровотоку патогенный возбудитель попадает в почки или далее по каналам.
Причины повышения бактерий в моче у ребенка
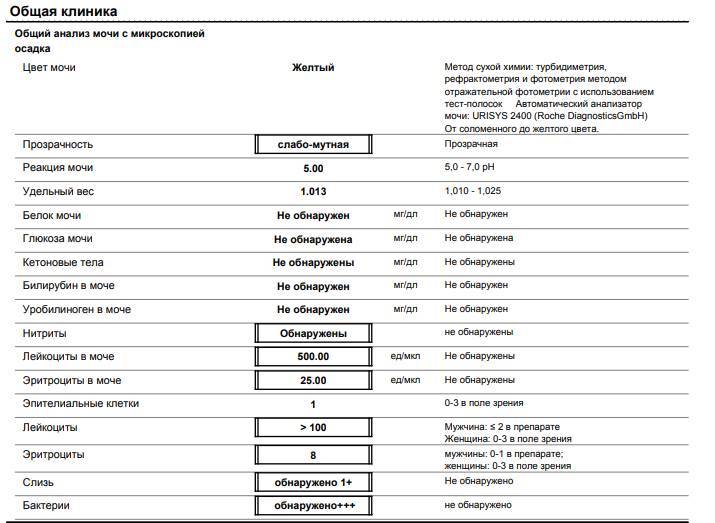
Бактерии определяют только при исследовании свежесобранной мочи с показателем выше 105 единиц в 1 миллилитре.
Выделяют три вида бактериурии: истинная, ложная и асимптомная.
Истинная бактериурия определяется в случае присутствия патогенных микроорганизмов в моче при их попадании и размножении непосредственно в органах мочевыделительной системы (почках, мочевом пузыре, мочевыводящем канале): пиелонефрите, цистите, уретрите.

Предрасполагающими факторами, которые способствуют развитию заболеваний, осложненных бактериурией, являются:
- застой мочи в результате длительного спазма или какого-либо препятствия ее оттоку: камень, соли, песок;
- обратный заброс мочи в почки или мочеточники (рефлюкс);
- стойкое снижение иммунитета;
- частые переохлаждения, стрессы;
- сопутствующие заболевания у ребенка: сахарный диабет, аутоиммунные заболевания, множественные очаги гнойной инфекции.
Ложная бактериурия возникает при попадании микробов в мочевыводящие пути, но без их последующего размножения, при хорошем иммунитете, приеме антибиотиков.
Для этих видов бактериурии характерны симптомы заболеваний, вызвавших появление возбудителей инфекции в моче.
- Пиелонефрит (воспаление лоханок почек) проявляется слабостью, ознобом, повышением температуры до 38–39 градусов), болью в поясничной области, капризностью малыша. У грудничков заболевание проявляется беспокойством, стойким снижением аппетита, срыгиваниями (до рвоты), повышением температуры без симптомов вирусной инфекции (насморка, кашля). Подробнее о пиелонефрите →
- Для цистита и уретрита чаще характерны дизурические расстройства (задержка или недержание мочи, учащение мочеиспусканий в ночное время, мочеиспускание небольшими порциями), боли и жжение при мочеиспускании, слабость, вялость, повышение температуры до 37–38 градусов, боль внизу живота с иррадиацией в промежность и/или поясницу.
- Бактерии в моче у ребенка могут быть обнаружены при инфекционно-воспалительных заболеваниях мочевыделительной системы, которые развиваются на фоне врожденных пороков почек, мочеточников и мочевого пузыря, а также половой сферы (семявыводящих протоков, яичка) или при сложных врожденных пахово-мошоночных грыжах. Своевременная диагностика врожденной патологии мочеполовой системы является важным фактором профилактики развития тяжелых инфекционно-воспалительных заболеваний, протекающих с бактериурией.
Для всех заболеваний с бактериурией характерны изменения цвета и запаха мочи (мутность, осадок), неприятный запах, слизисто-гнойные выделения из уретры.
Для определения возбудителя инфекционного процесса нужно правильно собрать мочу на анализ:
- Моча собирается в специальный стерильный контейнер, при необходимости забор мочи проводится стерильным катетером.
- Перед сбором мочи половые органы ребенка нужно подмыть теплой проточной водой.
- Для анализа берется средняя порция утренней мочи: малыш мочиться в горшок, затем в контейнер и последняя порция опять в горшок.
- Нужно как можно скорее доставить мочу в лаборатории – анализ желательно провести в течение получаса после сдачи.
- Перед проведением анализа не желательно принимать лекарственные препараты, особенно антибактериальные лекарственные средства и кортикостероиды.
Превышенный уровень бактерий в моче у ребенка чаще всего наблюдается при инфекциях или патологиях органов мочеотделительной системы.
Плохая моча — частая проблема малышей дошкольного возраста. Причина — нерегулярность опорожнения мочевого пузыря. Возникает при страхе, стрессе. Симптом бактериурии сопровождает инфекционные болезни органов мочевыделения, половой сферы. Попадание микробов происходит восходящим, нисходящим и гематогенным путем. Нефрологи выделили причины, из-за которых в детском возрасте повышены бактерии мочевой жидкости:
- нефрит;
- ИМВП;
- цистит;
- уретрит;
- вульвит;
- баланопостит;
- проктит;
- геморрой;
- нарушения правил личной гигиены;
- купание в загрязненной воде;
- уменьшение потребления жидкости;
- нарушение правил забора;
- прием медикаментов.
Лейкоцитарная эстераза — первый симптом воспаления мочевыделительной системы
Лейкоцитарная эстераза по факту является ферментом, вырабатываемый лейкоцитами. Исследовать его возможно даже при разрушенных лейкоцитах, что существенно повышает точность анализа мочи. Положительный результат лейкоцитарной эстеразы говорит о присутствии в моче белых кровяных телец, что указывает на наличие воспалительного процесса в каком-либо участке мочеполовой системы.
Лейкоциты – клетки иммунной системы, уничтожающие все виды бактерий. Это белые кровяные тельца, которые поглощают бактериальные клетки, уничтожают «вредителя» своими ферментами и после чего погибают.
Лейкоцитарная эстераза – это и есть такой важный для иммунной системы человека фермент, вырабатываемый лейкоцитами.
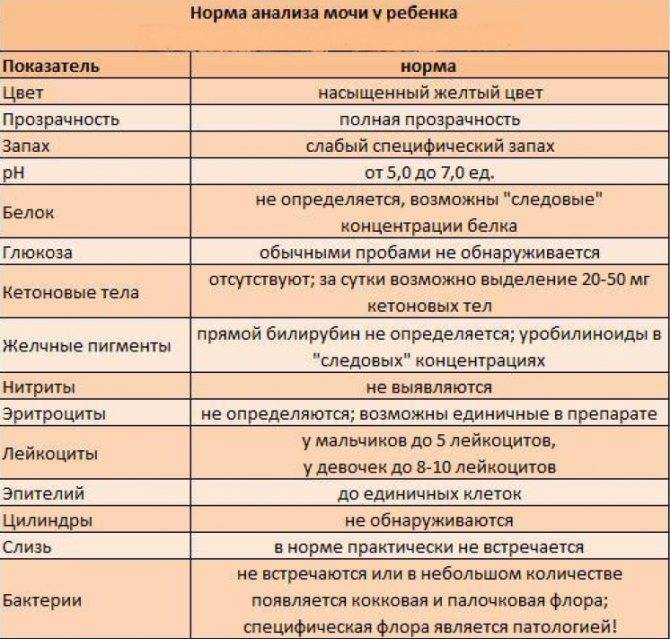
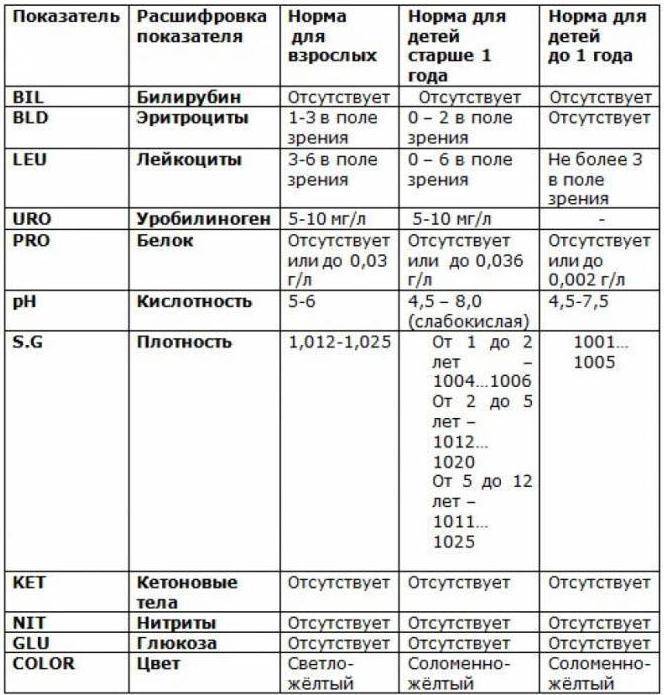
При микроскопическом исследовании мочи нормой считается наличие от трех до пяти погибших лейкоцитов в одном поле зрения. Такое количество определяется в анализах мужчин и женщин. При повышенном содержании лейкоцитов диагностируется воспалительный процесс мочеполовой системы.
Но не всегда наличие лейкоцитарной эстеразы может свидетельствовать о протекании бактериальной инфекции. Это относится к беременным женщинам.
Организм будущей мамы включает усиленный механизм защиты будущего ребенка от разного рода инфекций. Происходит активная выработка иммунной системой лейкоцитов и, как следствие, увеличение количества таких клеток в моче выше нормы.
Показатель уровня лейкоцитарной эстеразы может быть завышен также у детей. И это абсолютно нормально.
в моче у детей
Самое большое количество лейкоцитов наблюдается в моче новорожденных детей в первые дни после рождения. До годовалого возраста нормой считается наличие восьми – девяти белых кровяных телец в поле зрения. По достижению двух лет и до юности данный показатель постепенно достигает нормы взрослого человека.
Прежде всего наличие белых кровяных телец в урине указывает на наличие бактериальной инфекции и развитие воспалительный процессов в органах мочеполовой системы.
https://youtube.com/watch?v=WLpkdShkuY4
Распространенные причины, при которых выявляется присутствие данного показателя в моче:
- воспаление мочевого пузыря (цистит), чаще возникает у женщин в силу анатомических особенностей;
- воспалительный процесс в почках (пиелонефрит), как следствие не вылеченного до конца и ставшего хроническим цистита;
- уретрит – воспаление мочеиспускательного канала, чаще болеют мужчины;
- беременность. По мере увеличения размера плода происходит деформация мочевого пузыря, возможно не полное его освобождение. Из-за застоя мочи происходит размножение болезнетворных бактерий, что и приводит к появлению лейкоцитарной эстеразы;
- мочекаменная болезнь, травмы почек;
- усиление работы гормональной системы.
Встречаются случаи ложного появления лейкоцитов в урине из-за несоблюдения гигиены при заборе мочи и несвоевременной доставке исследуемой жидкости в лабораторию. Анализ необходимо сделать в течение трех часов после сбора материала.
Методы диагностики
При обращении пациента, врач берет во внимание жалобы на состояние, изучает общую клиническую картину и делает назначение для проведения ряда лабораторных исследований
В каждом случае перечень мероприятий по диагностике заболевания специалист назначает индивидуально, исходя из жалоб и предварительного анализа.
Лечение бактериурии
Традиционные способы лечения
На основании единственного исследования, в котором найдена патогенная флора, диагноз бактериурия не ставится. Если и в повторном анализе выявлены микроорганизмы, то необходимо сдать анализ на бактериологический посев. Бак посев нужен для обнаружения и идентификации вредоносных возбудителей, а также для определения их восприимчивость к антибиотику, степень бактериурии. Reklama: SEO paslaugos Visoje Lietuvoje https://seopaslaugos.com/seo-paslaugos/
 Антибактериальная терапия
Антибактериальная терапия
Часто после короткого лечения ребенку становится легче, бактерии в моче могут не выявляться
Чтобы потом не задавать себе вопрос: «почему у ребенка в моче найдены бактерии», важно не прерывать лечения, пройти его до конца. Если этого не сделать, оставшиеся единичные бактерии обретут стойкость к назначенному антибиотику, что затруднит полное излечение ребенка
Терапия заболеваний мочевыделительной системы является продолжительным процессом, несколькими днями тут не обойтись.
Для лечения бессимптомной бактериурии может оказаться достаточным следить за своевременным мочеиспусканием ребенка, ликвидировать запоры, вовремя и правильно поводить гигиенические процедуры (особенно у девочек).