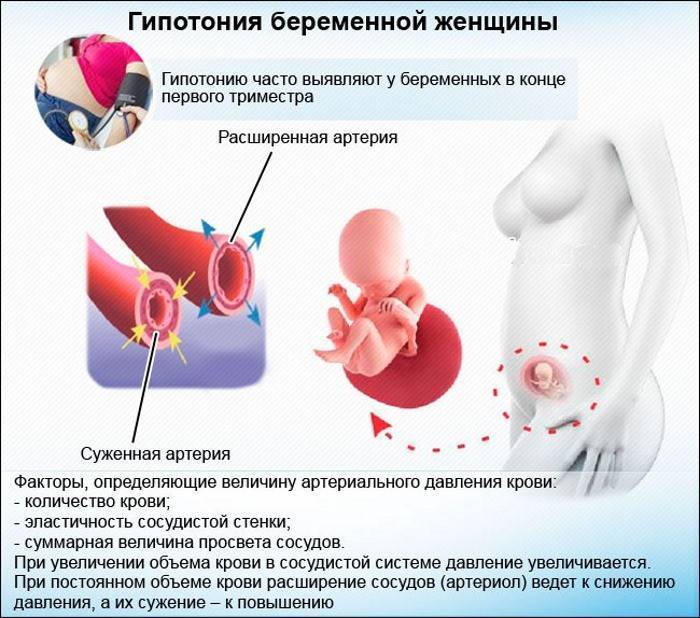
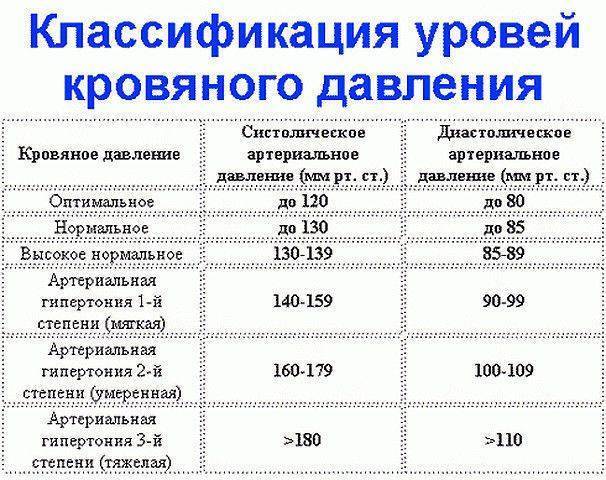
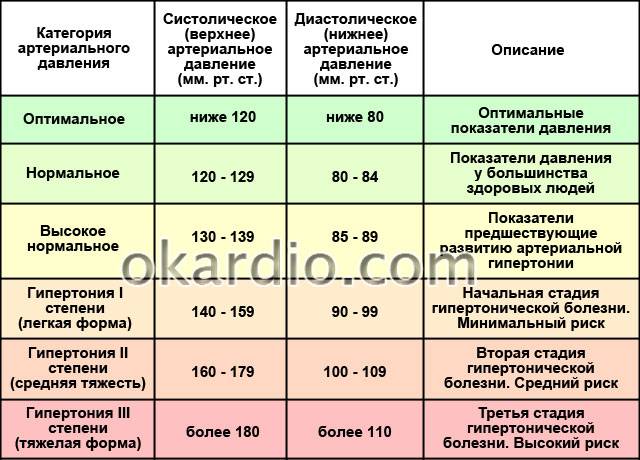
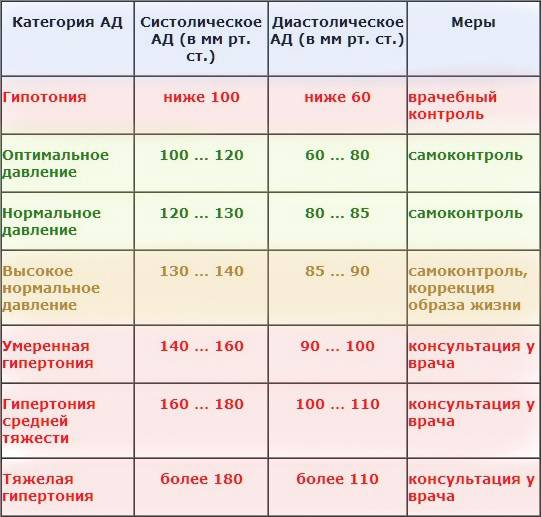
Введение
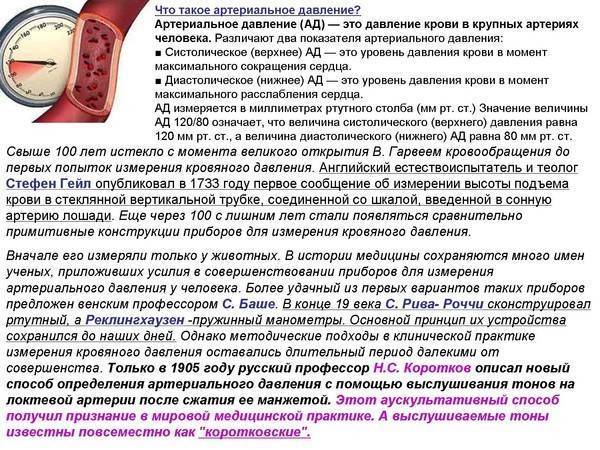
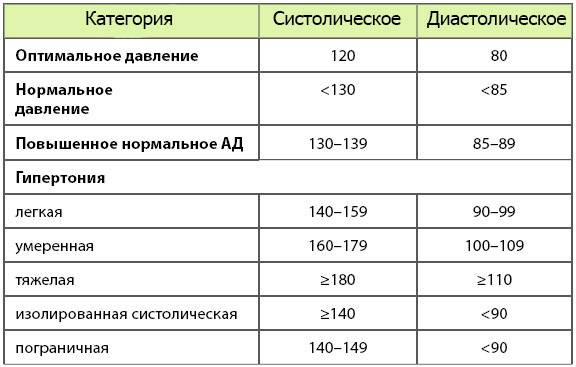
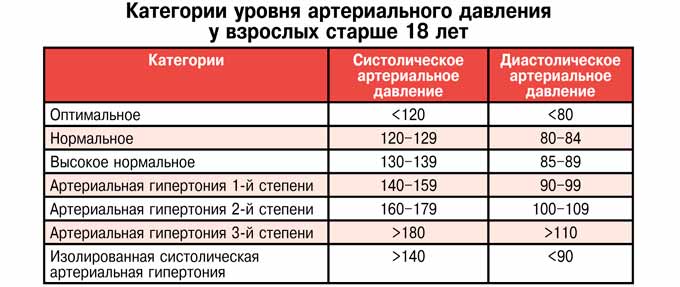
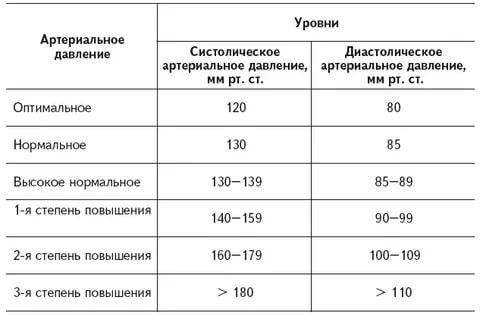
Измерение артериального давления (АД) при проведении клинического нагрузочного тестирования (КНТ) – необходимое дополнение к электрокардиографии (ЭКГ) и оценке частоты сердечных сокращений (ЧСС), поскольку аномальные реакции могут выявить скрытую патологию. Учитывая сложность измерения АД при физической нагрузке, для обеспечения оптимальной клинической интерпретации необходима точная методика измерения (1). Широко распространённые противопоказания к продолжению КНТ для обеспечения безопасности включают верхние границы АД (2,3). Тем не менее, определение «нормального» АД при физической нагрузке и безопасной «верхней границы» основаны на немногочисленных исследованиях начала 1970-х годов (4, 5). С тех пор наши знания о фенотипических вариациях и возможных связей с патологией аномальных реакций АД значительно развились. Несмотря на это, реакции АД при КНТ, превышающие рекомендованные нормы, часто представляют дилемму из-за неясных клинических последствий, особенно при нормальных данных других тестов. Существуют убедительные доказательства, что чрезмерное повышение систолического АД (САД) или диастолического АД (ДАД) при КНТ, называемые гипертонической реакцией (2, 3), связаны с повышением риска сердечно-сосудистых событий и смертности на 36% (6), скрытой гипертонией, несмотря на клинически нормальное АД (7), и повышенным риском латентной гипертонии у нормотонических людей (8 – 18). Эти наблюдения подчёркивают потенциальную клиническую диагностическую и прогностическую пользу измерения АД при физической нагрузке, но они пока мало распространены в клинической практике из-за ограничений предыдущих исследований (19), отсутствия стандартизированной методологии и ограниченных эмпирических данных для широких слоёв населения.
Цель данного обзора – критический анализ данных, содержащихся в текущих руководствах для КНТ АД. Мы покажем, что критерии, которые используются для определения «нормальных» и «аномальных» реакций, в значительной мере произвольные и основаны на недостаточных эмпирических данных. Мы также определим ключевые факторы, влияющие на реакции АД при физических нагрузках, и как повысить их объясняющую ценность в случае индивидуальной реакции на КНТ. И наконец, мы предоставим рекомендации для будущих исследований по измерению АД при физической нагрузке, чтобы расширить доказательную базу и облегчить её принятие в клинической практике.
Возможные последствия проведения аборта
Аборт – это серьезное вмешательство, влекущее нарушение естественного состояния женщины. Полагать, что такой стресс для организма не вызывает последствий ошибочно. Чтобы свести риск возможных осложнений к минимуму, нужно при задержке немедленно обратиться к гинекологу, чтобы убедиться в наличии беременности, проконсультироваться о методе ее прерывания.
Не предпринимайте попыток избавиться от ребенка в домашних условиях без помощи специалиста.
Перед тем как принять окончательное решение, обдумайте сложившуюся ситуацию, обсудите ее со своим партнером.
После прерывания беременности женщина может наблюдать у себя кровянистые выделения. На их объем и продолжительность оказывают: срок, на котором было проведено вмешательство, сократительная способность матки, проблемы со свертываемостью крови. Кроме того, женщина может стать излишне раздражительной, у нее может ухудшиться сон, повысится утомляемость.
Все осложнения, которые наступают после вмешательства подразделяют на ранние и поздние. Ранние проявляют себя в процессе медицинского воздействия или сразу после него. Поздние осложнения можно обнаружить спустя иногда довольно длительный период времени.
Ранние осложнения включают в себя: болевые ощущения внизу живота, нарушения со стороны органов пищеварения.
Более серьёзными последствиями могут стать: прорывные маточные кровотечения и инфицирование внутренних половых органов. Попадание инфекции может повлечь воспаление матки или яичников и их придатков. Самыми серьезными осложнениями после операционного вмешательства является прободение стенки матки и ее разрыв. Это вызывает повреждение других внутренних органов.
Наиболее распространенными осложнениями после хирургического вмешательства считаются: кровотечения, травмы шейки матки, закупорка сосудов, нарушение свертываемости крови, неполное удаление эмбриона. После аборта осуществляют ультразвуковое исследование, чтобы удостоверится в отсутствии внутри матки частей плодного яйца. При их обнаружении процедуру повторяют.
Спустя время можно обнаружить поздние последствия прерывания беременности: гормональные сбои, бесплодие, разрастание клеток эндометрия, нарушение функций яичников.
Во время хирургического вмешательства используются расширители, потом шейка матки может плохо смыкаться. Это происходит в связи с повреждениями мышц и появлении на них рубцов. Такие последствия влияют на сохранение и развитие последующих беременностей, протекание родов.
Важно: по статистике при одном аборте угроза выкидыша у женщины в будущем составляет около 25%, при двух – 35 %, при большем количестве опасность потери ребенка при последующих беременностях увеличивается до 40%. Если вы не хотите стать частью печальной статистики, подумайте, прежде чем решиться на аборт
Если вы не хотите стать частью печальной статистики, подумайте, прежде чем решиться на аборт.
Итак, подведем итоги: прерывание беременности по желанию женщины в нашей стране возможно до 12 недель. С 12 до 22 недель операция осуществляется если имеются веские медицинские или социальные причины. А после 22 недель основанием для прерывания беременности могут стать исключительно медицинские соображения, такие манипуляции уже считаются искусственными родами, так как плод уже достаточно сформирован. Медицинское вмешательство на ранних сроках более безопасно для женского здоровья.
Женщина обязательно должна владеть информацией, до скольки недель можно сделать прерывание беременности и о применяемых методах. Жизненные ситуации бывают разными, иногда эти знания помогают сберечь женское здоровье.
Не следует забывать, что, делая аборт вы убиваете живое существо внутри себя – ребенка, это должно быть крайней мерой. Существует достаточное количество способов предотвратить нежелательную беременность. Лучше воспользоваться методами контрацепции, чем прибегать к операции.
ЗАПИСЬ НА ПРИЕМ
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Стоимость медикаментозного аборта в нашей клинике 3300 руб. В стоимость входят все таблетки, осмотр гинеколога и УЗИ для определения сроков беременности.
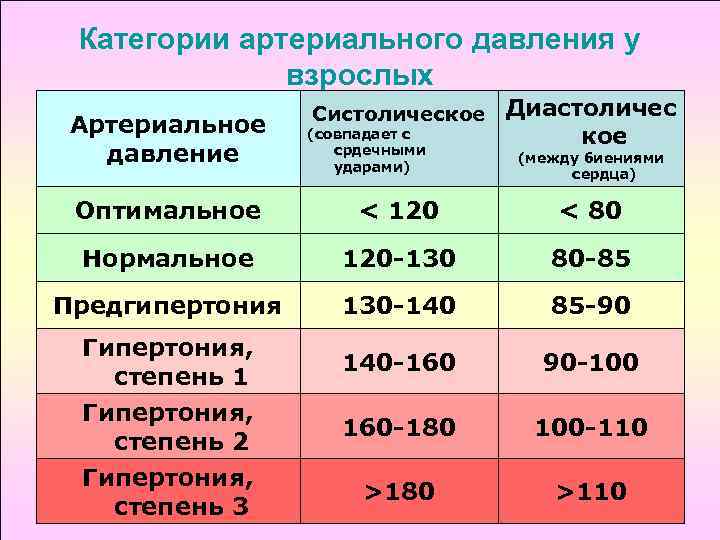
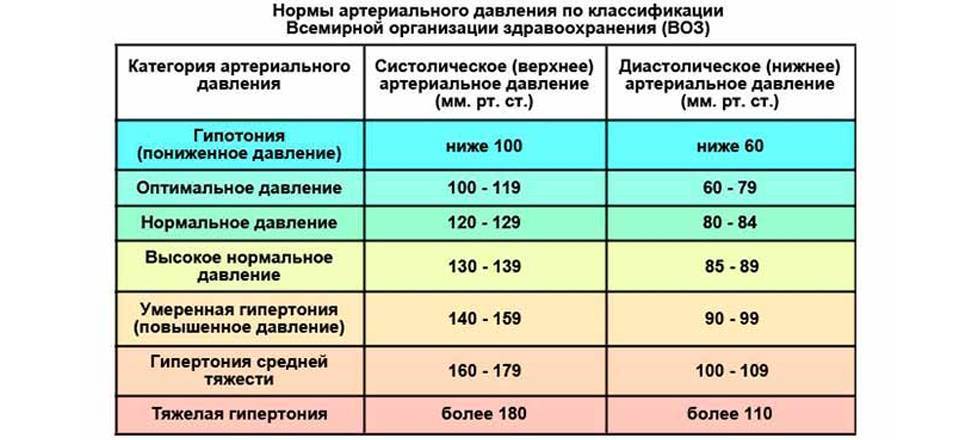
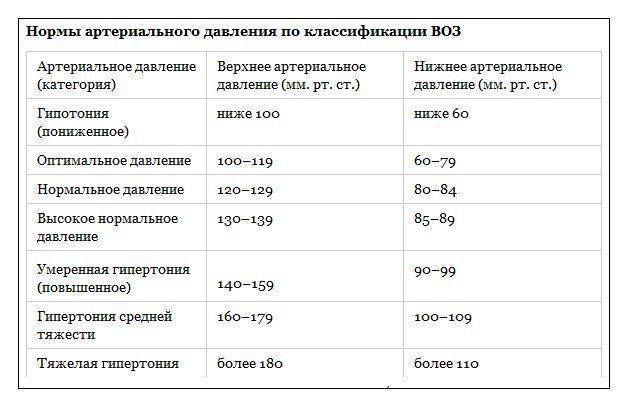
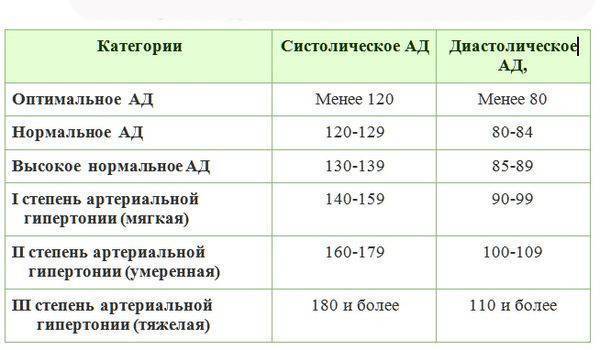
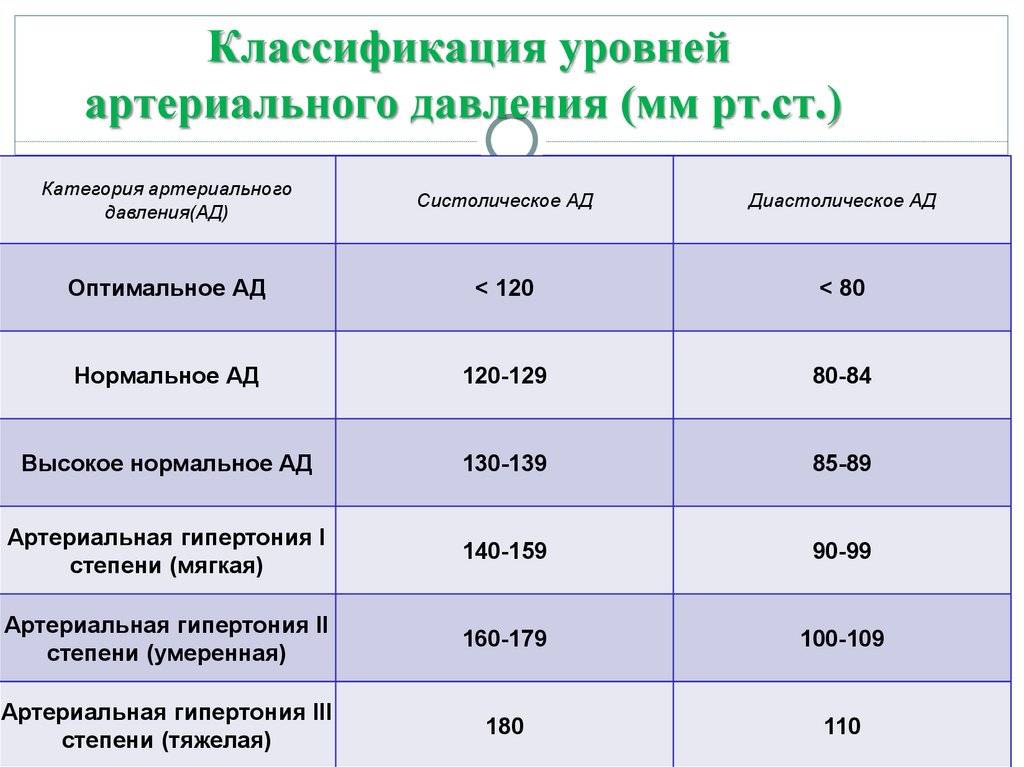
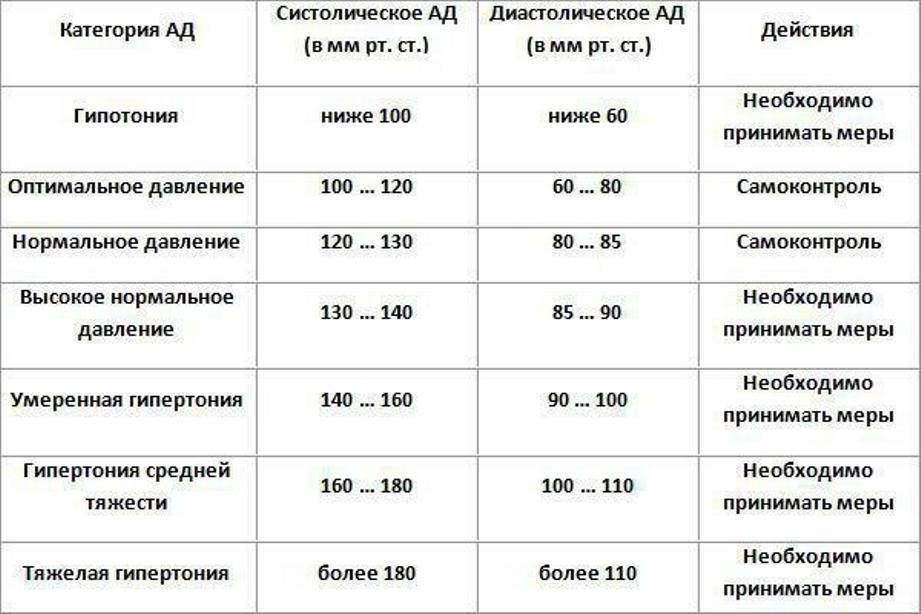
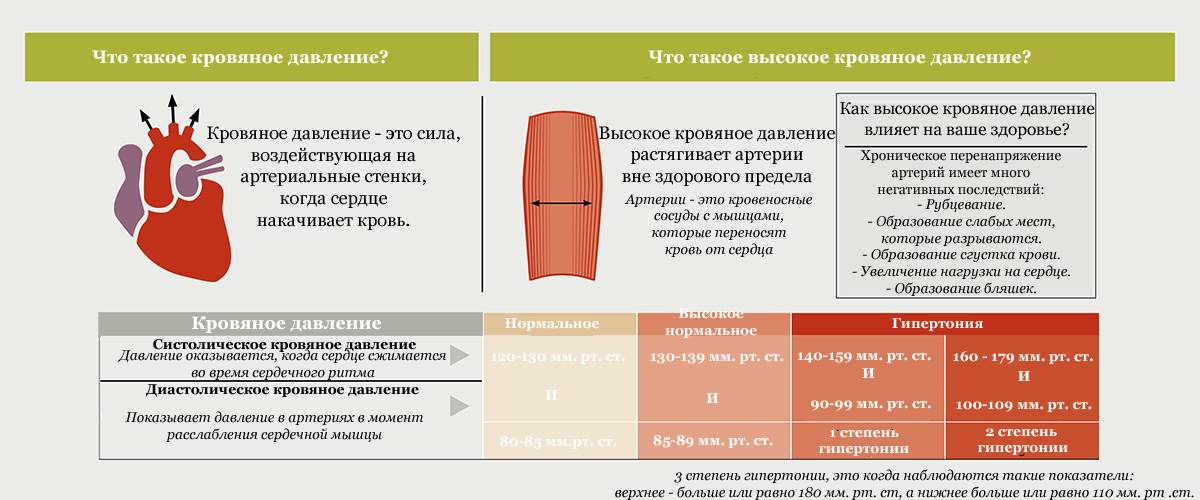
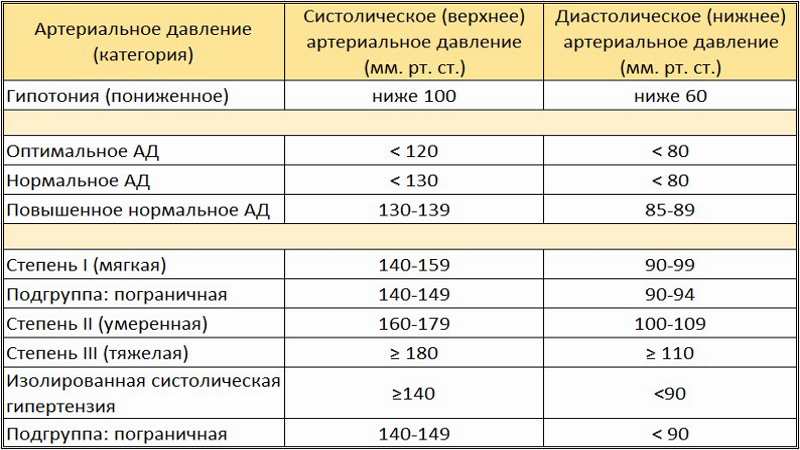
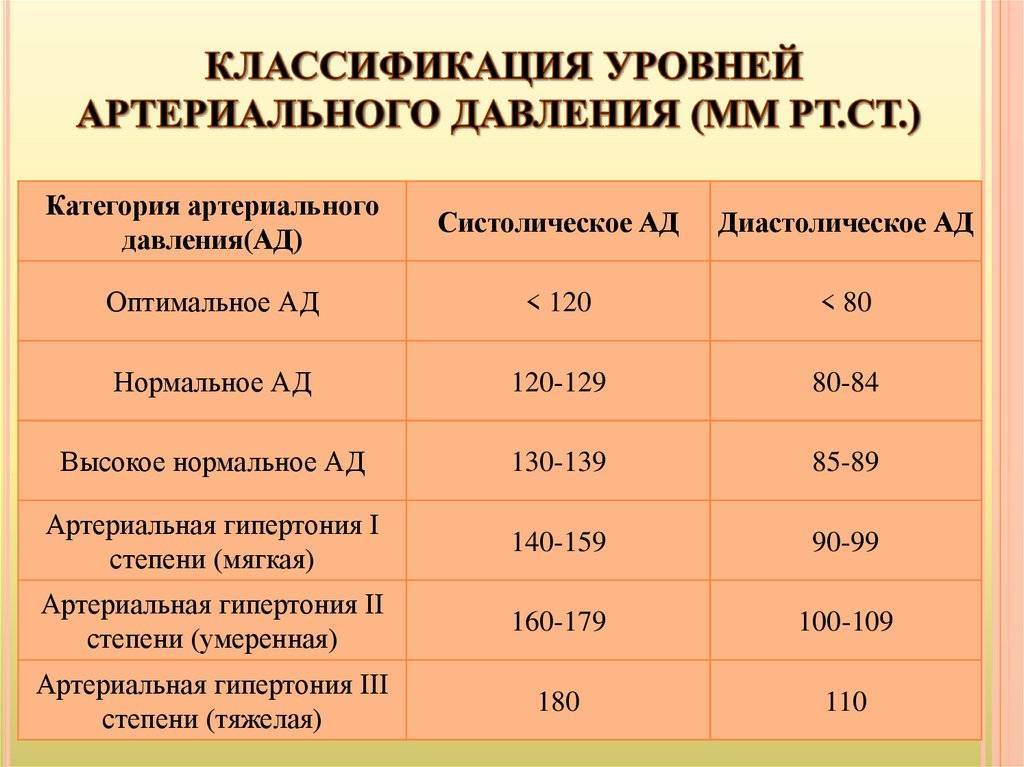
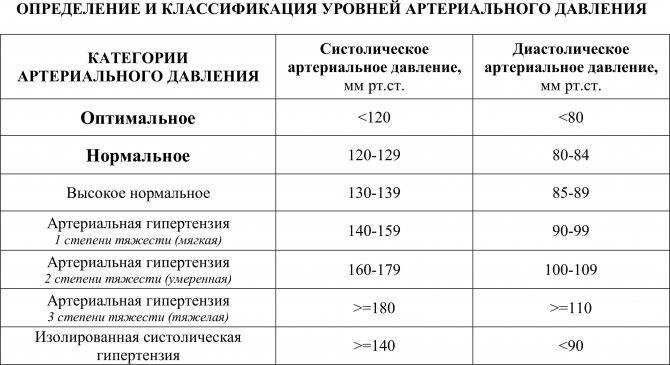
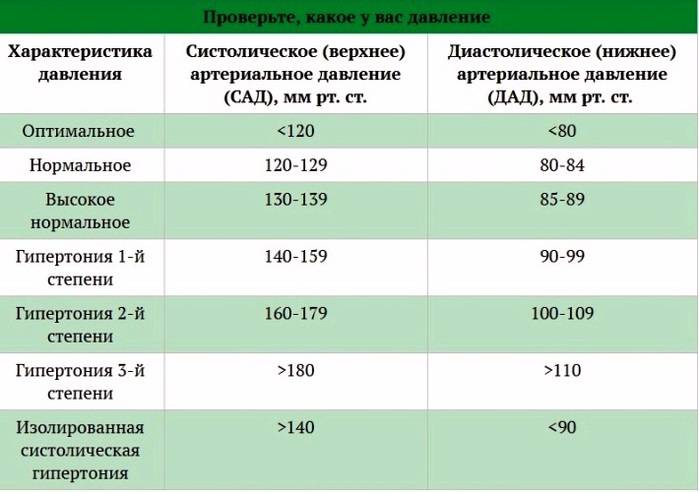
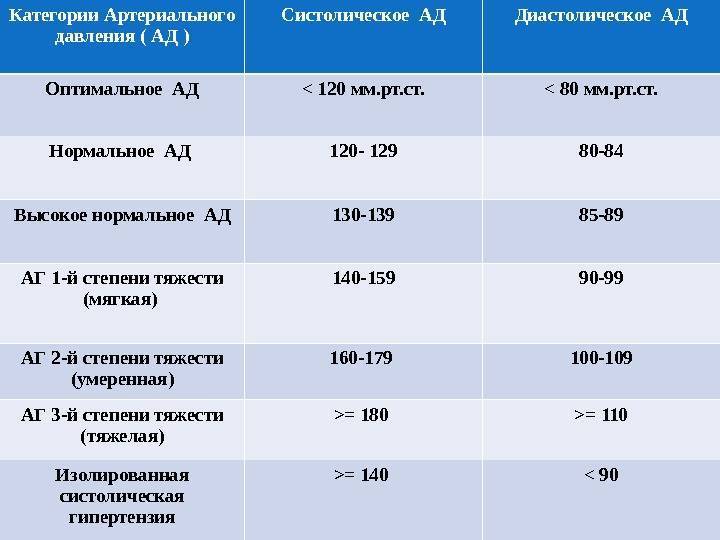
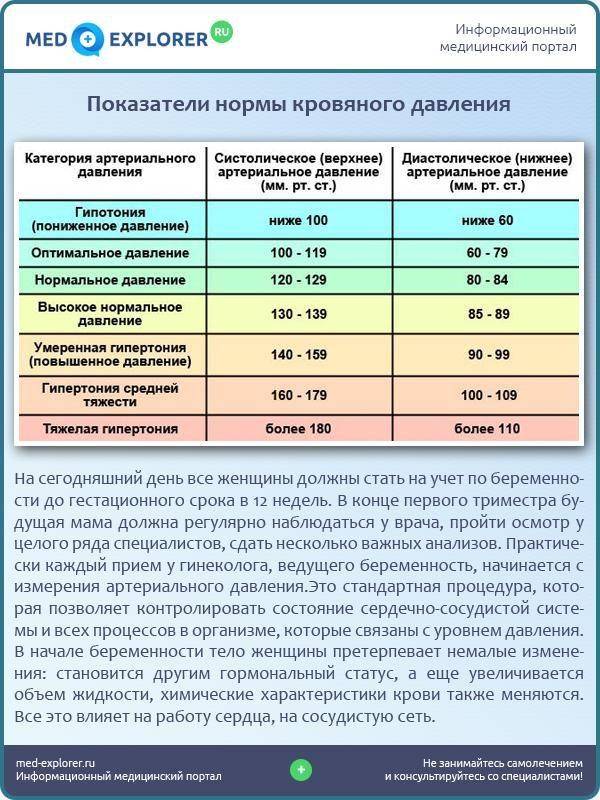
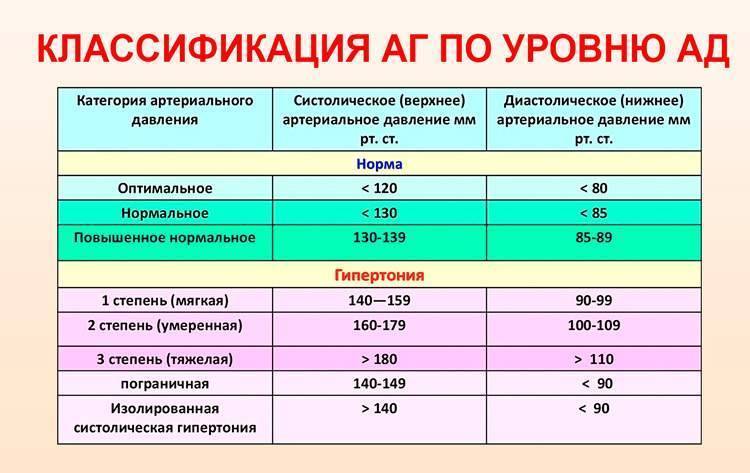
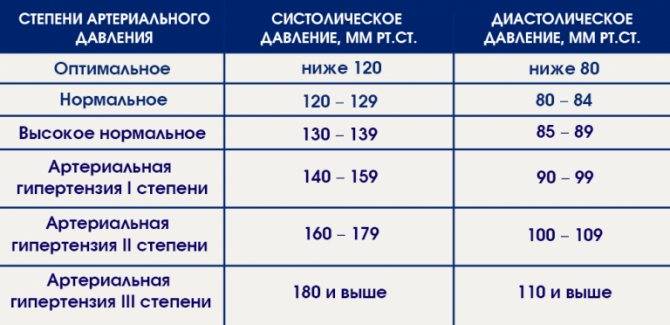
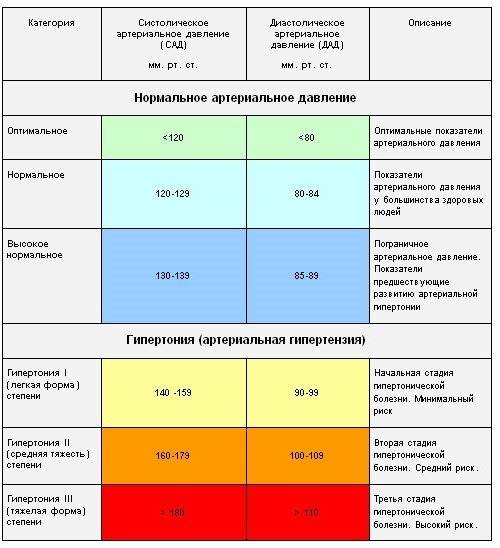
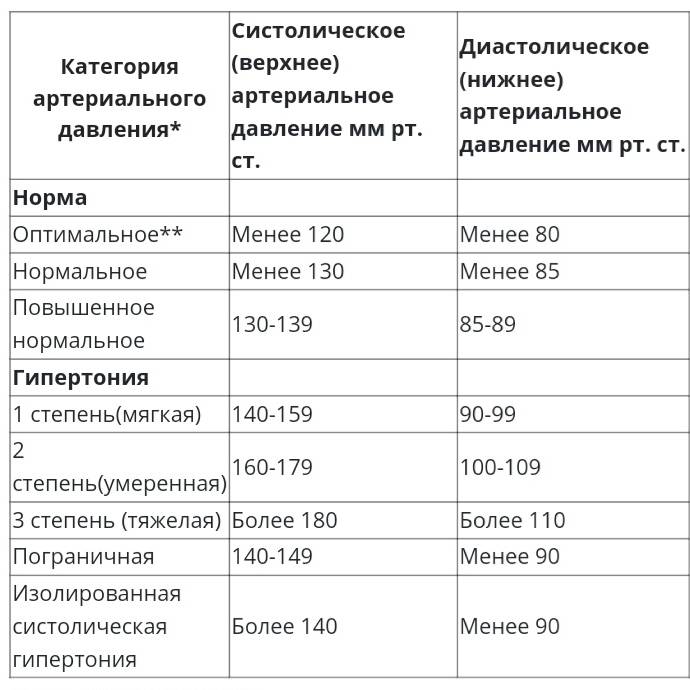
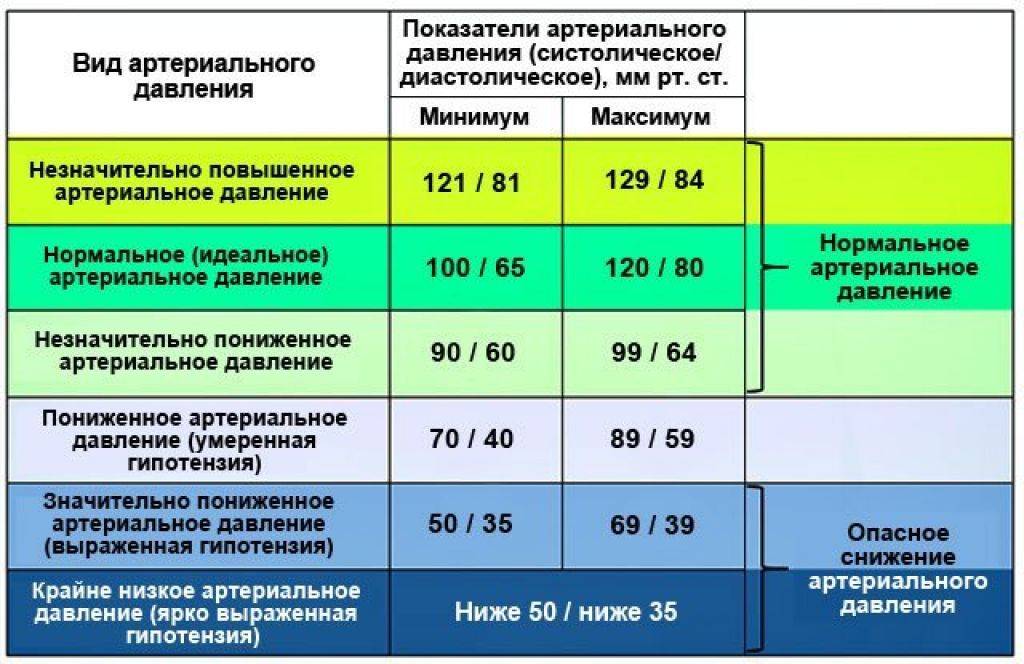
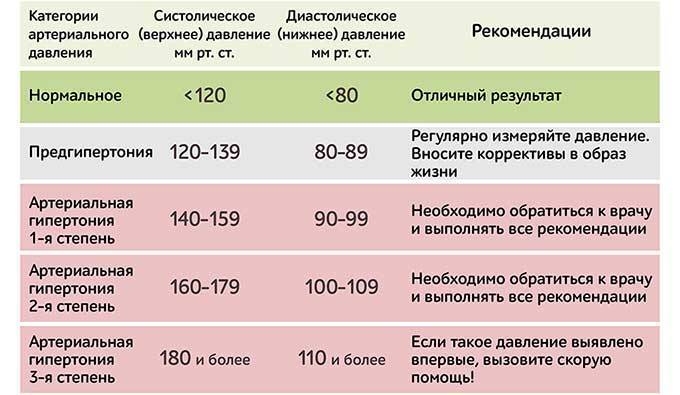
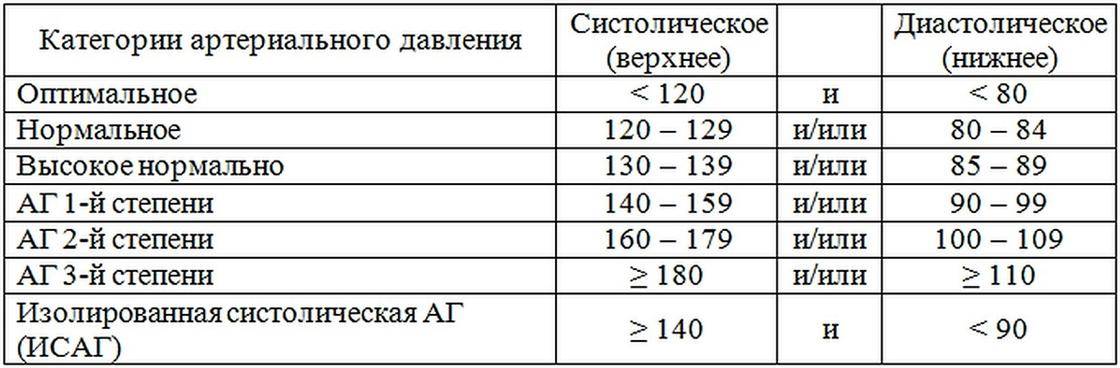
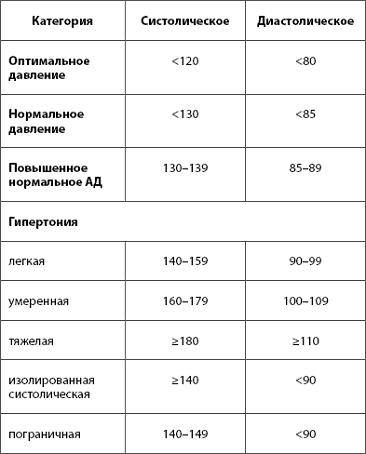
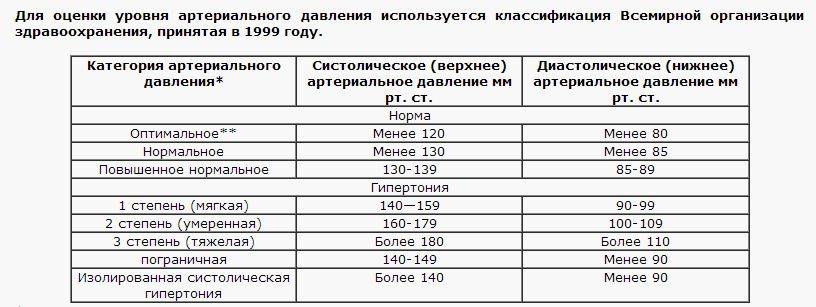
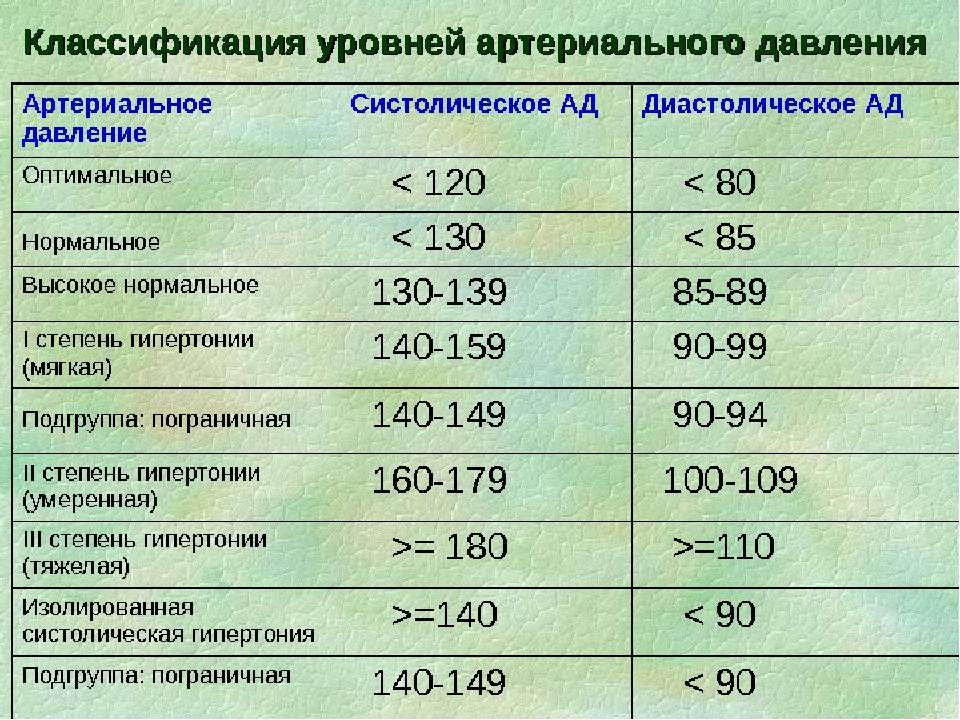
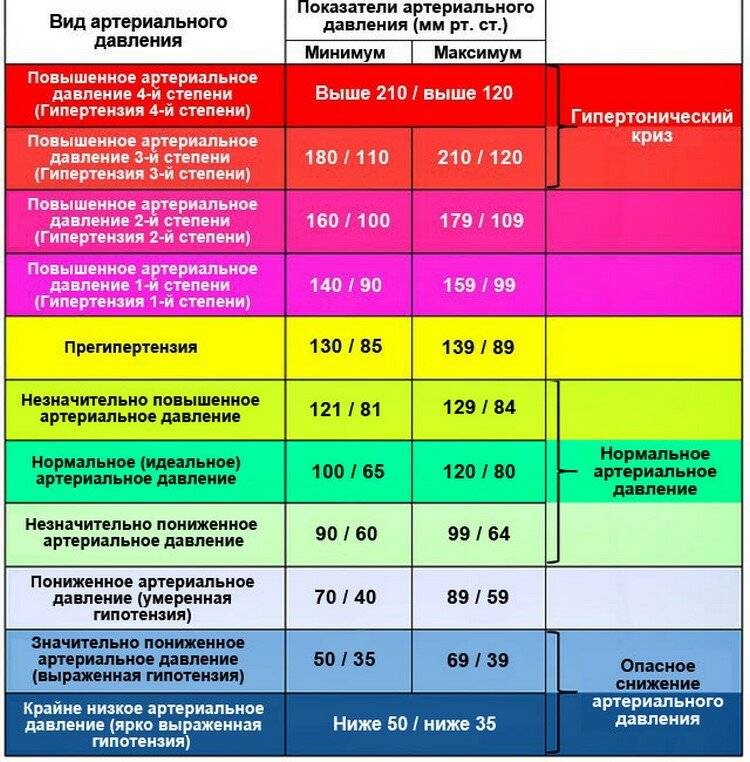
Признаки высокого давления
Надежнее всего контролировать давление путём его регулярных замеров, но иногда давление может подскочить неожиданно, а тонометра может не оказаться под рукой. Насторожить могут и косвенные симптомы высокого давления, а особенно их сочетания:
- головокружение и головная боль;
- шум в ушах;
- “мушки” перед глазами;
- тошнота и рвота;
- сильная отёчность;
- появление красных пятен на коже после лёгкой физической нагрузки или стресса.
При появлении этих симптомов, необходимо измерить давление и, по возможности, отдохнуть. В период беременности состояние женщины не стабильно, но игнорировать симптомы повышенного давления или другие нетипичные симптомы тоже опасно. Лучше обратиться за консультацией к врачу и не пропускать плановые посещения врача.
Какие еще последствия могут возникнуть при повышенном давлении?
В большинстве случаев увеличение ВГД приводит именно к глаукоме, но бывают случаи, когда оно провоцирует также следующие нарушения:
- отслоение сетчатки — процесс отделения сетчатой оболочки глаза от сосудистой. В здоровом глазу они тесно соприкасаются. В результате отслойки сетчатки наступает заметное снижение качества зрения;
- оптическая нейропатия — частичное или полное разрушение нервных волокон, которые отвечают за передачу изображения в мозг. Это может привести к искажению цветового зрения.
Два этих глазных нарушения, наряду с глаукомой, при несвоевременном вмешательстве приводят к слепоте практически в 100% случаев
Вот почему так важно следить за давлением внутри глаз, особенно в возрасте после 40 лет
Возможные причины повышения давления при беременности
- Стресс. Нагрузки при этом так велики, что организм не успевает перестроиться и реагирует повышением или скачками давления.
- Недостаток компенсаторных сил у организма – сердце, вынужденное качать кровь на двоих, не справляется с увеличенным объемом необходимой для этого крови.
- Наследственные факторы. При наличии у кровных родственников проблем с повышенным давлением существует вероятность возникновения подобной проблемы.
- Сахарный диабет не повышает давление, но служит дополнительным неблагоприятным фактором для его возникновения при наличии других причин.
- Невысокая физическая активность, ведь тренированное сердце лучше преодолевает нагрузки.
- Курение. Никотин сужает сосуды и как следствие повышается давление.
- Избыточный вес и быстрое его увеличение. Поэтому врачи строго следят за его прибавлением еженедельно во время беременности.
- Патологии почек. Пиелонефрит, гломерулонефрит вызывают повышенное давление не только при беременности.
- Гормональные нарушения – сбои в работе щитовидной железы, гипофиза, надпочечников.
Факторы риска, которые могут являться причиной повышения ВГД
Увеличение давления внутри глазного яблока может быть вызвано также некоторыми общими болезнями человека. Именно поэтому врач собирает подробно все данные о Вашем образе жизни, наследственных заболеваниях, и даже о том, какими занятиями Вы любите увлекаться, чтобы точно установить клиническую картину. Например, повышение офтальмотонуса могут спровоцировать нарушения в работе внутренних систем или органов.

1. Сахарный диабет. Это группа эндокринных заболеваний, характеризующаяся повышением сахара в крови, а также неспособностью поджелудочной железы вырабатывать гормон инсулин. В организме наблюдаются постоянные скачки сахара от нормального уровня до высокого или, наоборот, низкого. В связи с этим начинаются проблемы с состоянием сосудов, вызывающие увеличение артериального и внутриглазного давления.
2. Вегетососудистая дистония. Лица, страдающие ВСД, могут предъявлять жалобы на перебои в работе сердца, снижение или скачки артериального давления, а также на головную боль и головокружение. При этом нарушается работа многих систем организма. ВСД также способна стать причиной повышения офтальмотонуса.
3. Болезни сердечно-сосудистой системы. Их список довольно обширен. Это могут быть атеросклероз, врожденный порок сердца, нарушение эластичности сосудов, варикоз и множество других недугов, затрагивающих нормальное функционирование сердца и кровеносных сосудов.
4. Заболевания почек. Выраженный и длительно протекающий гломерулонефрит, а также сморщенная почка могут привести к возникновению поражений сетчатки и давлению повышенному глазному.
5. Наличие увеита, астигматизма, дальнозоркости и некоторых других нарушений также может послужить причиной повышения ВГД.
6. Посттравматическая глаукома. Возникает после механического или химического повреждения органов зрения.
7. Длительное времяпрепровождение за монитором компьютера. Исследования ученых уже давно подтвердили факт, что долгое нахождение перед экраном и напряженная зрительная работа могут спровоцировать повышение офтальмотонуса. Глаза находятся в постоянном напряжении, человек начинает моргать в несколько раз реже, может разболеться голова и увеличиться ВГД.
Мы перечислили несколько факторов, которые могут вызвать повышенние внутриглазного давления. Кроме того, к группе риска относятся люди старше 40 лет, так как чем старше возраст, тем чаще встречается заболевание. Однако может наблюдаться повышенное глазное давление и у детей, поэтому родителям следует проявлять бдительность. Если у него присутствуют какие-либо нарушения зрения (близорукость, астигматизм, синдром «ленивого глаза» и прочие), то это повод, чтобы держать на контроле показания глазного давления у детей.
Инфекционные болезни глаз у детей
В детском возрасте часто встречаются глазные болезни, вызванные патогенными микроорганизмами.
Конъюнктивит
Воспаление слизистой оболочки глаза вызывают бактерии (стафилококк, стрептококк), вирусы (аденовирус, вирус кори), реже – грибки. Возможен также конъюнктивит аллергического происхождения. Факторами, способствующими развитию заболевания, являются грязные руки, переохлаждение (перегревание), снижение иммунитета, простуда. Клиника в остром периоде достаточно характерная:
- выделения (серозные или гнойные), они склеивают ресницы, утром из-за них тяжело открыть глаз;
- покраснение конъюнктивы (вызванное усилением ее сосудистого рисунка);
- зуд, чувство песка в глазах, светобоязнь;
- отек век;
- повышенная температура тела, нарушение общего состояния (не всегда).
Конъюнктивит опасен своими осложнениями. К примеру, кератит вызывает помутнение роговицы, снижение зрения. В ослабленных или недоношенных детей распространение инфекции может спровоцировать отит и, даже, воспаление мозговых оболочек (менингит).
Поэтому самостоятельное лечение патологии не приветствуется, лучше доверится офтальмологу, который проведет необходимые исследования (диагностика возбудителя и его чувствительность к препаратам) и назначит адекватную терапию.
- В зависимости от микроорганизма, вызвавшего конъюнктивит, используют местные антибактериальные или противовирусные препараты.
- При болезни аллергического происхождения исключают провоцирующий фактор и назначают антигистаминные средства.
- Лечение применяют для двух глаз, даже если болен только один. Нанесение препаратов начинают со здорового глаза.
- Дополнительно промывают глаза отваром ромашки, настоем крепкого чая.
Блефарит
Блефарит – это длительно протекающий воспалительный процесс ресничных краев век. Вызывают его бактерии, вирусы, грибки и паразиты. Есть также блефариты неинфекционной природы: аллергического происхождения, или спровоцированные неадекватным лечением других глазных болезней (близорукость, астигматизм, дальнозоркость). Неправильный гигиенический уход, недостаточное времяпрепровождение на свежем воздухе, ослабление иммунитета, переохлаждение, хронические очаги инфекции повышают риск развития воспаления век.
Родители могут заподозрить блефарит по таким признакам:
- покраснение и отек век;
- жжение и зуд (из-за этого дети часто трут глаза);
- патологические выделения, серо-белые чешуйки или язвочки на краях век;
- слезотечение, легкая светобоязнь;
- нечеткость зрения;
- повышенная утомляемость.
Лечение включает обработку краев век дезинфицирующими растворами (бриллиантовый зеленый, отвар ромашки), применение антибактериальных мазей (тетрациклиновая), смягчение чешуек (вазелином, ланолином), их удаление. Также используют аппаратную физиотерапию, витаминотерапию. Необходима борьба с сопутствующими инфекциями, здоровый образ жизни.
Ячмень
Воспаление волосяной луковицы века или его сальной железы (ячмень) спровоцировано воздействием бактериальной инфекции, чаще всего – золотистого стафилококка. У детей ячмень может свидетельствовать о снижении иммунитета, глистной инвазии, эндокринных нарушениях, хронических заболеваниях.
Клиника этого заболевания знакома многим:
- боль и зуд века;
- местные отек и покраснение;
- в области болезненного бугорка через 2 дня появляется «головка», через которую просвечивает гнойное содержимое;
- если ячмень внутренний, основная припухлость находится со стороны века, прилегающей к глазному яблоку, а прорыв гноя происходит в конъюнктиву;
- частый симптом у детей – повышение температуры тела, общее недомогание.
К ячменю не стоит относиться легкомысленно, потому что в ряде случаев он может завершиться тяжелыми осложнениями: флегмона орбиты, менингит.
Лечение назначает детский офтальмолог после объективного исследования и оценки лабораторных показателей.
- Антибактериальные препараты местного действия (мази, капли).
- Промывание антисептическими растворами.
- Противовоспалительная температура (снимает болезненные ощущения, понижает температуру).
- Сухое тепло (УВЧ).
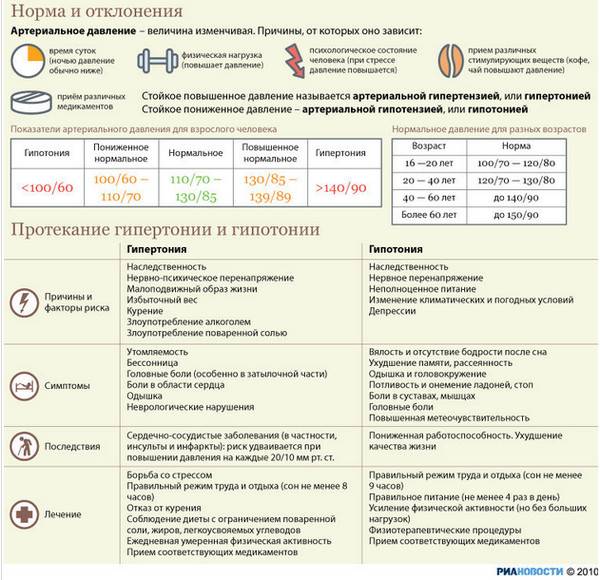
В чем опасность повышения АД во время беременности?
На фоне гипертензии может развиться фетоплацентарная недостаточность. Плод не получает достаточно питательных веществ и кислорода. Нарушение питания плаценты иногда приводит к врожденным патологиям нервной или сердечно-сосудистой системы.
Гипертония чревата отслойкой плаценты и преждевременными родами, прерыванием беременности. Существует опасность геморрагического инсульта или эклампсии.
Высокое давление может сигнализировать о позднем токсикозе, который сопровождается отеками и присутствием белка в урине. При этом ребенок страдает от кислородного голодания, что сказывается на его внутриутробном развитии.
Факторы, приводящие к осложнениям беременности
Осложнения во время беременности появляются по самым различным причинам. К наиболее значимым из них относятся:
- Генетические нарушения. Этот фактор может носить как случайный, так и наследственный характер. В первом случае подразумевается патология генов плода, появившаяся в результате их случайной рекомбинации из геномов здоровых родителей в момент оплодотворения. Наследственные генетические нарушения передаются эмбриону от его матери и отца, при этом в семье они могут наблюдаться в течение нескольких поколений. Например, наличие родственников с задержкой умственного развития повышает генетический риск осложнения беременности с патологией плода аналогичного характера.
- Инфекции. Вирусные, бактериальные, грибковые заболевания – частая причина патологий, возникающих во время беременности. Попадая в организм матери, инфекционные возбудители провоцируют иммунный ответ, который может воздействовать и на ребенка. Сами они также оказывают негативное влияние на здоровье плода, причем на всех стадиях его развития – от зачатия до родов. Инфекции могут вызывать различные патологические явления в репродуктивной системе женщины, мешающей ей нормально зачать, выносить и родить здорового малыша.
- Заболевания различной природы. Помимо инфекций, негативно повлиять на протекание беременности могут другие врожденные и приобретенные патологии. Сахарный диабет, высокое артериальное давление (гипертензия), аномалии развития органов репродуктивной системы, заболевания сердца и сосудов, почек, печени, доброкачественные и злокачественные новообразования, психические нарушения часто приводят к выкидышам, физической или психической неполноценности рожденного ребенка.
- Вредные привычки. Употребление алкоголя и наркотических веществ (особенно систематическое), курение одного или обоих родителей – еще один распространенный фактор, вызывающий патологии беременности. Этиловый спирт, психотропные вещества, никотин, а также находящиеся в составе спиртных напитков, сигарет и наркотиков примеси обладают канцерогенным и тератогенным действием. Помимо непосредственного риска выкидыша или замершей беременности, они оказывают долгосрочные эффекты, которые могут проявиться у ребенка в подростковом или взрослом возрасте. Одним из самых частых таких последствий является алкогольный синдром плода, проявляющийся в задержке умственного развития, лицевые дефекты, антисоциальное поведение.
- Прием лекарственных препаратов. Осложнить зачатие, вынашивание и роды могут медикаменты, которые принимает женщина в период вынашивания ребенка. К сожалению, многие лекарства имеют выраженный тератогенный эффект, который необходимо учитывать при их назначении. При выпуске каждого препарата предусмотрены его клинические испытания на выявление побочных воздействий на плод. Проблема в том, что далеко не все производители фармацевтики проводят полноценные тесты на тератогенность. Например, широко известна история со снотворным “Талидомид”, который в середине прошлого века привел к массовым случаям рождения детей с аномалиями развития в США.
- Возрастные изменения. Оптимальный возраст для вынашивания здорового ребенка – 20-35 лет. В этот период репродуктивная система женщины наиболее активна, а сама будущая мама психологически подготовлена к беременности. Более ранний и поздний срок наступления беременности существенно повышает риск выкидыша или рождения ребенка с пороками развития. Так, зачатие после 35 лет увеличивает вероятность появления малыша с синдромом Дауна. Ранняя беременность также несет определенные риски, связанные с незрелостью репродуктивной системы будущей мамы.
- Социальное положение. На течение беременности оказывает влияние условия, в которых живет будущая мама. Низкое социальное положение, тяжелая работа, недоедание повышают физическую и эмоциональную нагрузку на женщину. Малый финансовый доход ограничивает ее доступ к современной медицине, заставляет трудиться в период вынашивания, в том числе заниматься предоставлением сексуальных услуг за деньги. Кроме того, часто матери живут в антисанитарных условиях, где велика вероятность заболеть инфекцией.
Среди прочих факторов, повышающих риск осложнения беременности, можно упомянуть неблагоприятную экологическую обстановку, сильный и/или постоянный эмоциональный стресс, случайно или намеренно нанесенные (в том числе посторонними лицами) травмы, нерациональное питание и т. д. Эти причины могут наблюдаться у конкретной женщины как по-отдельности, так и в комплексе – во втором случае существенно усложняется диагностика патологий.
Роды
Сердечно-сосудистая система мобилизует все свои резервы, чтобы обеспечить родовую деятельность, улучшить кровообращение в системе мать-плацента-плод и позволить маме и малышу успешно преодолеть этот период.
Особое внимание! В ответ на физическое напряжение и боль увеличивается частота сердечных сокращений и артериальное давление. Кроме того, оно повышается рефлекторно из-за сдавления аорты и нижней полой вены, находящихся за маткой
Если будущая мама гипотоник, в І-ІІ триместрах можно прогнозировать еще меньшие показатели артериального давления. Слабость и сонливость характерны для всех беременных, но у гипотоников симптомы выражены ярче.
Что делать? Придерживаться прописанного врачом питьевого режима, сон – не менее 8 часов в сутки. Причем засыпать лучше не позже 22.00, поскольку с этого времени начинают вырабатываться гормоны, защищающие организм от стресса и нормализующие обмен веществ. Также следует дробно питаться, гулять на свежем воздухе, делать зарядку. Взбодриться поможет чай – черный или зеленый. Если низкое давление женщина переносит хорошо, в применении препаратов необходимости нет. Но в любом случае состояние беременной должен контролировать врач.
Если будущая мама гипертоник, это заболевание может серьезно повлиять на беременность и развитие плода. Гипертония может стать причиной задержки внутриутробного развития малыша, осложнений в родах или рождения ребенка с малой массой тела, так как плод не получает достаточного количества кислорода и питательных веществ.
Что делать? Следует избегать стрессов, отказаться от поваренной соли – она задерживает жидкость и повышает тонус сосудов. А еще исключить из рациона острые блюда, крепкий чай и кофе
Вообще гипертония требует ежедневного приема лекарств, и многие из них противопоказаны в период вынашивания ребенка, поэтому не только с наступлением беременности, но и на этапе ее планирования, важно обсудить с врачом возможность замены препаратов на те, которые не нанесут вреда будущему малышу
Эксперт Елена ГЕРМАН, врач-терапевт клиники ISIDA
Бывает, что во время беременности развивается опасное для мамы и малыша состояние – преэклампсия, или поздний гестоз. Его симптомы – высокое артериальное давление, нарастающие отеки, белок в моче. Преэклампсия может быть отдельным заболеванием или развиться на фоне существовавшей ранее гипертонии. Поэтому при любых симптомах, связанных с повышением давления – головная боль, головокружение, мушки перед глазами, потемнение в глазах, шум в ушах – необходимо обратиться к врачу.
Сколько ударов в минуту должно быть в норме?
У мужчин
|
Состояние организма |
65 лет и старше |
от 56 до 65 |
от 46 до 55 |
от 36 до 45 |
от 26 до 35 |
от 18 до 25 |
|
Атлеты |
50…55 |
51…56 |
50…57 |
50…56 |
49…54 |
49…55 |
|
Отличное |
56…61 |
57…61 |
58…63 |
57…62 |
55…61 |
56…61 |
|
Плохое |
от 80 |
от 82 |
от 84 |
от 83 |
от 82 |
от 82 |
|
Среднее |
70…73 |
72…75 |
72…76 |
71…75 |
71…74 |
70…73 |
|
Хорошее |
62…65 |
62…67 |
64…67 |
63…66 |
62…65 |
62…65 |
У женщин
|
Физическое состояние |
От 18 до 25 лет |
От 26 до 35 лет |
От 36 до 45 лет |
От 46 до 55 лет |
От 56 до 65 лет |
От 65 лет и старше |
|
Атлеты |
54…60 |
54…59 |
54…59 |
54…60 |
54…59 |
54…59 |
|
Отличное |
61…65 |
60…64 |
60…64 |
61…65 |
60…64 |
60…64 |
|
Плохое |
от 85 |
от 83 |
от 85 |
от 84 |
от 84 |
от 84 |
|
Среднее |
74…78 |
73…76 |
74…78 |
74…77 |
74…77 |
73…76 |
|
Хорошее |
66…69 |
65…68 |
65…69 |
66…69 |
65…68 |
65…68 |
У детей
|
Возраст |
Минимум, уд/мин |
Максимум, уд/мин |
|
Новорожденные дети |
110 |
170 |
|
10-30 суток |
110 |
170 |
|
1- 12 месяцев |
102 |
162 |
|
1-2 года |
94 |
154 |
|
2-4 лет |
90 |
140 |
|
4-6 лет |
86 |
126 |
|
Возраст, лет |
Минимальный – минимальный, уд/мин |
|
6 |
90…95 |
|
7 |
83…90 |
|
8 |
80…85 |
|
9 |
80…85 |
|
10 |
78…85 |
|
11 |
78…85 |
|
12 |
75…82 |
|
Возраст, лет |
Минимальный – максимальный, уд/мин |
|
13 |
72…80 |
|
14 |
72…78 |
|
15 |
70…76 |
|
16 |
68…72 |
|
17 |
65…70 |
Чем опасно повышенное давление при беременности
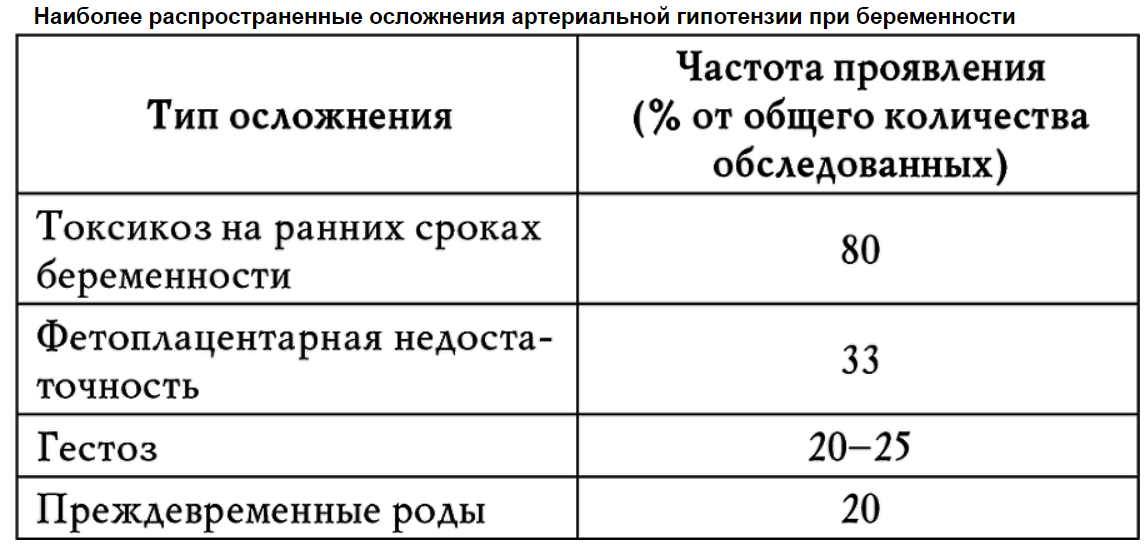
Стоит понимать, что постоянное повышенное давление при беременности очень тревожный сигнал, потому что возможно развитие гестоза, и не стоит медлить с обращением в медицинский центр или женскую консультацию. Это очень опасное и коварное состояние, которое сопровождается расстройством в работе жизненно важных органов – сердечнососудистой и кровеносной системы. Считается, что гестоз возникает от того, что плацента старается снабдить плод всем необходимым, невзирая на потребности организма матери, и ей вырабатываются вещества, способствующие образованию в сосудах микроотверстий, сквозь которые жидкость и белок плазмы попадают в окружающие ткани и получаются отеки. Самое опасное, когда отекают не только ноги или руки, а и сама плацента, при этом плод страдает нехваткой кислорода.
В ситуации, когда повышенное давление не является симптомом гестоза, не обращать внимания на него все равно нельзя, потому что изменения в сосудах плаценты и плода все равно происходят – они сужаются. При этом уменьшается обращение крови между мамой и плодом, такое состояние называют фетоплацентральной недостаточностью. Если плоду не хватает питательных веществ и кислорода, то вероятна задержка его внутриутробного формирования.
Также вполне вероятно при повышенном давлении при беременности может произойти преждевременная отслойка плаценты – это очень опасное осложнение для нормального протекания беременности, то есть гипертония может стать причиной преждевременного прерывания беременности или возникновения преждевременных родов.
Повышенное давление при беременности в сочетании с белком в моче может привести к преэклампсии – поражению почек, сосудов и головного мозга, и далее к эклампсии, так называемому судорожному синдрому, потере сознания, что очень опасно и для мамочки, и для ребенка.
Низкое давление во время беременности – симптомы
Низкое давление во время беременности обычно проявляется как группа неспецифических, но неприятных симптомов, которые могут повлиять на многие хронические заболевания. В результате гипотонии беременная женщина может испытывать головокружение, шум в ушах и сонливость.
Нередко появляются нарушения зрения в виде образования темных пятен перед глазами. Будущая мать может также жаловаться на общую слабость и усталость, которые не связаны с физической усталостью.
Гипотония во время беременности часто вызывает головные боли и проблемы с концентрацией внимания, повышенное сердцебиение и холод в коже ног и рук.
Головная боль
В свою очередь, очень низкое давление во время беременности часто связано с обмороком, вызванным гипоксией головного мозга. Это потенциально самый опасный симптом гипотонии, так как следствием обморока может быть неудачное падение и серьезная травма головы или живота. Симптомы низкого давления могут встречаться с различной степенью тяжести.
Выводы
Гипертония – ведущая причина сердечно-сосудистой смертности и заболеваемости, но сами по себе клинические измерения АД недооценивают их распространённость у здоровых людей, которые считаются нормотензивными при таких показателях (66). Мы утверждаем, что измерения АД при КНТ служат дополнительной оценкой для клинической и амбулаторной оценки гипертонии и риска ССЗ, диагностики и прогноза. Тем не менее, этот подход по-прежнему мешает необоснованностью предложенных раньше значений и отсутствием эмпирических диагностических показателей АД. Для облегчения точной классификации нормальной и чрезмерной реакции АД необходимо переинтерпретировать существующие руководства. Клинически значимые отклонения реакции АД нужно определять с точки зрения скорости изменения АД относительно рабочей нагрузки или сердечного выброса в дополнение к максимальным значениям, полученным при упражнениях
Важно отметить модулирующее влияние возраста, пола, уровня тренированности, состояния здоровья и принимаемых лекарств, которые могут быть следствием адаптивного состояния (более высокого уровня тренированности), а не связи с патологией. И наконец, без положительных клинических результатов не нужно прекращать КНТ при верхних порогах АД, поскольку нет научных подтверждений связи подобной реакции с неблагоприятными событиями.