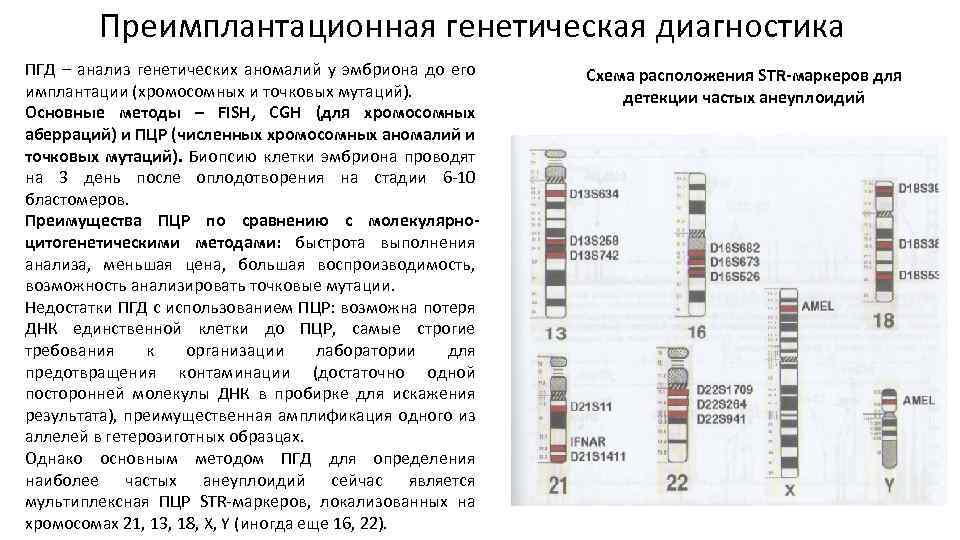
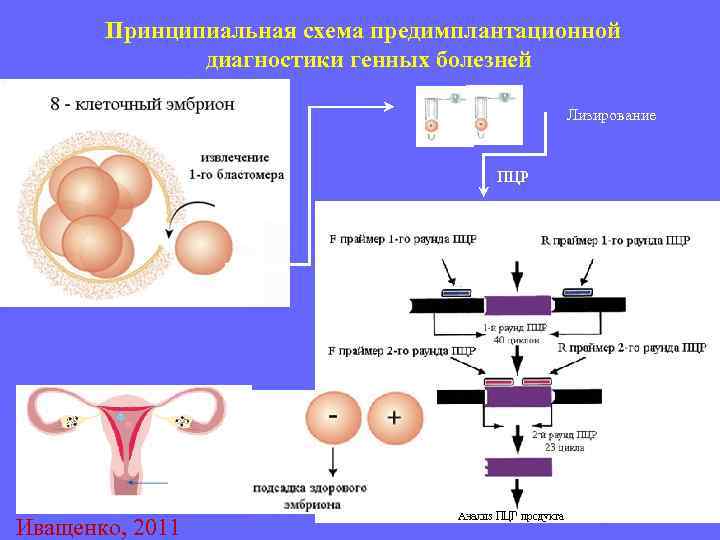
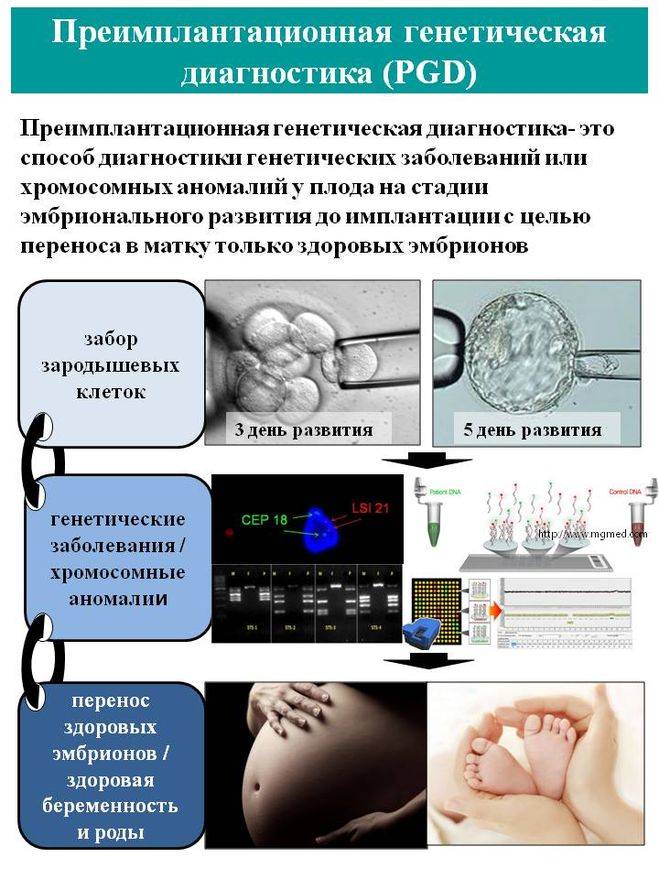
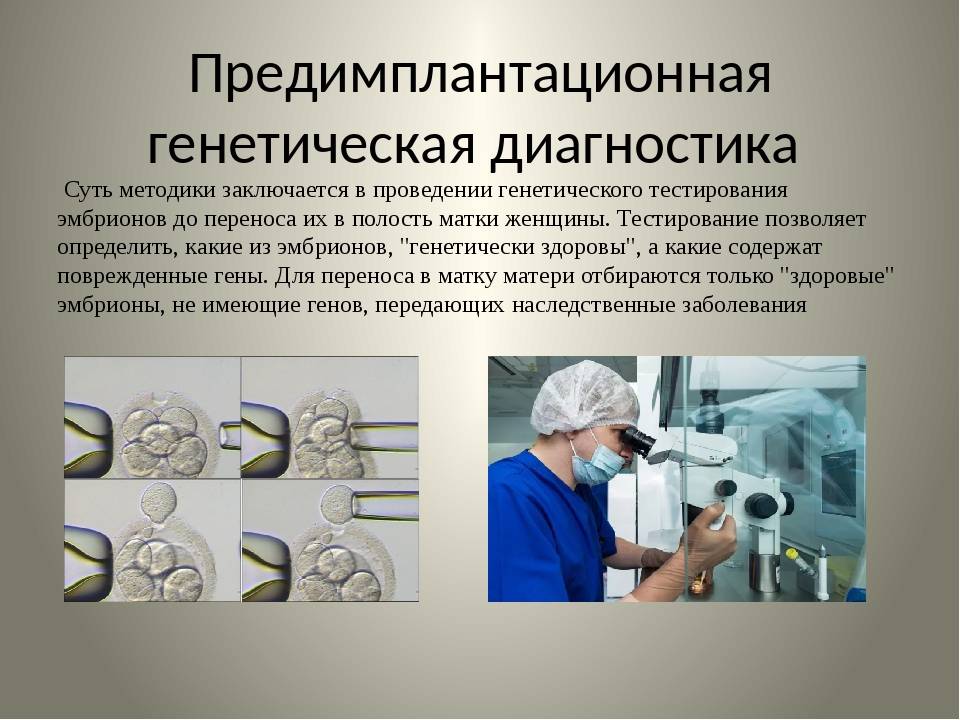
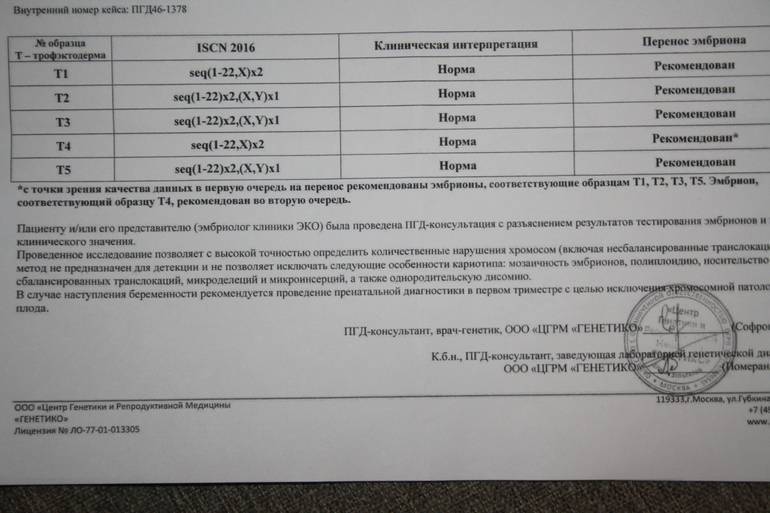
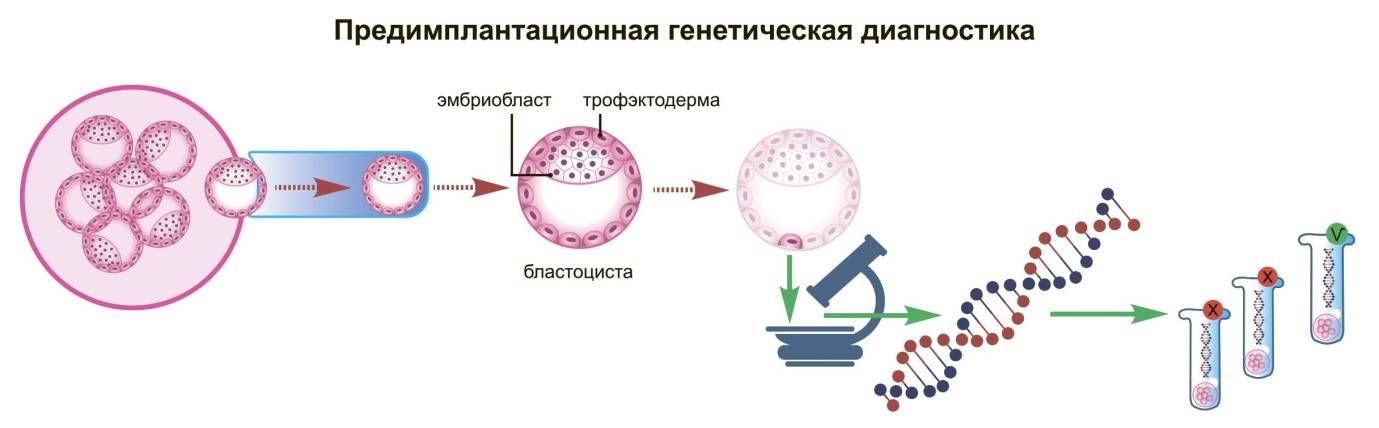
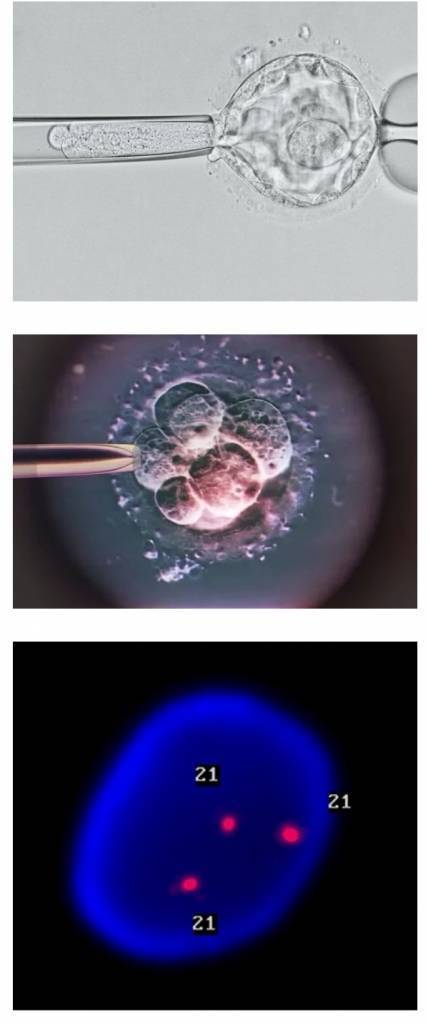
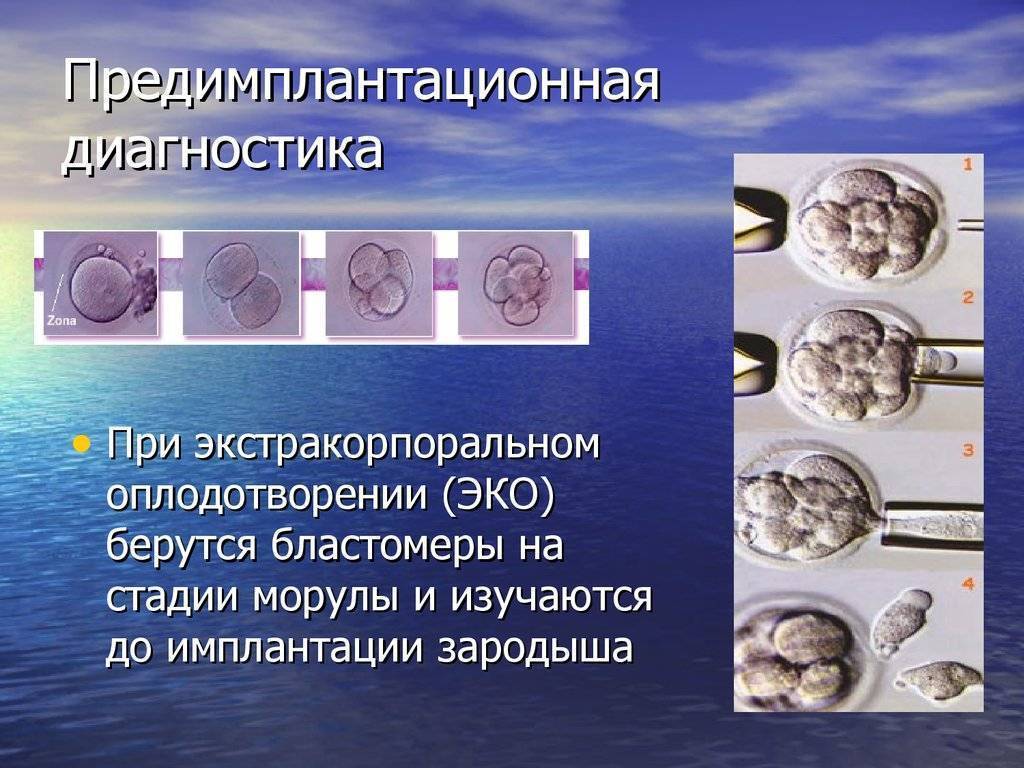
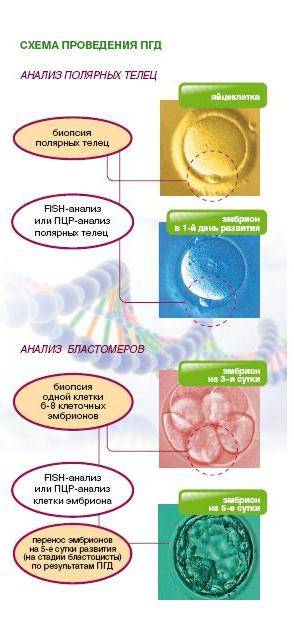
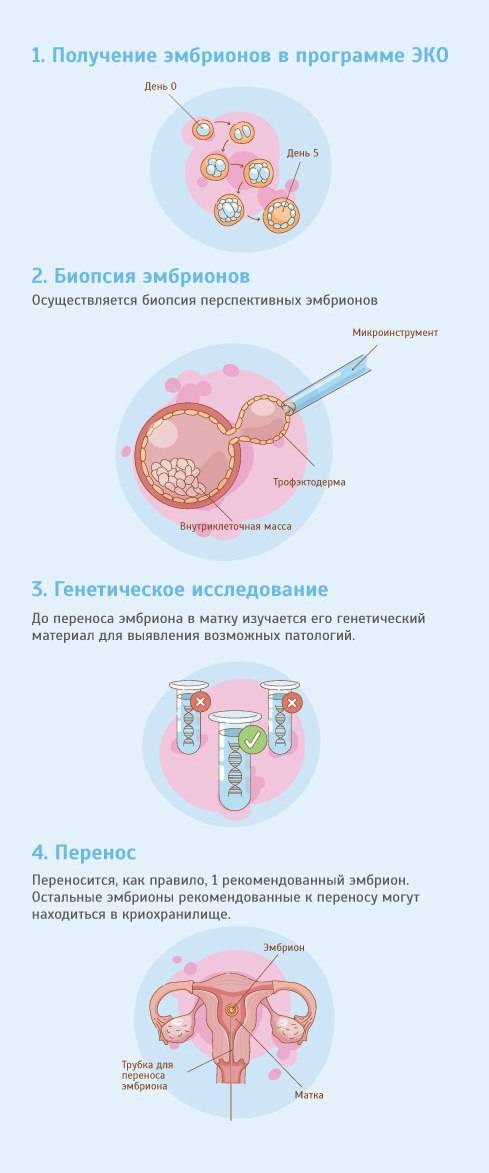
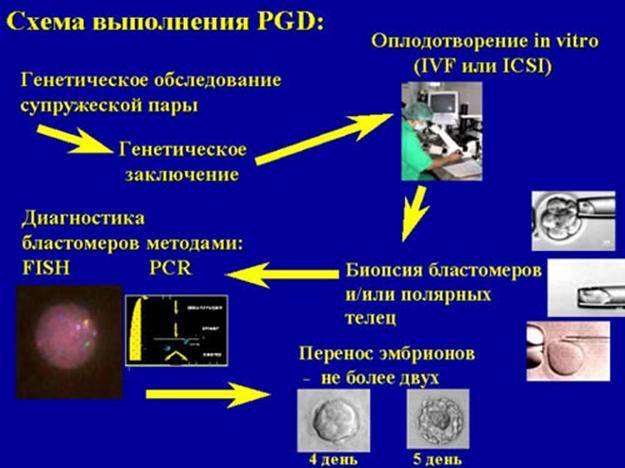
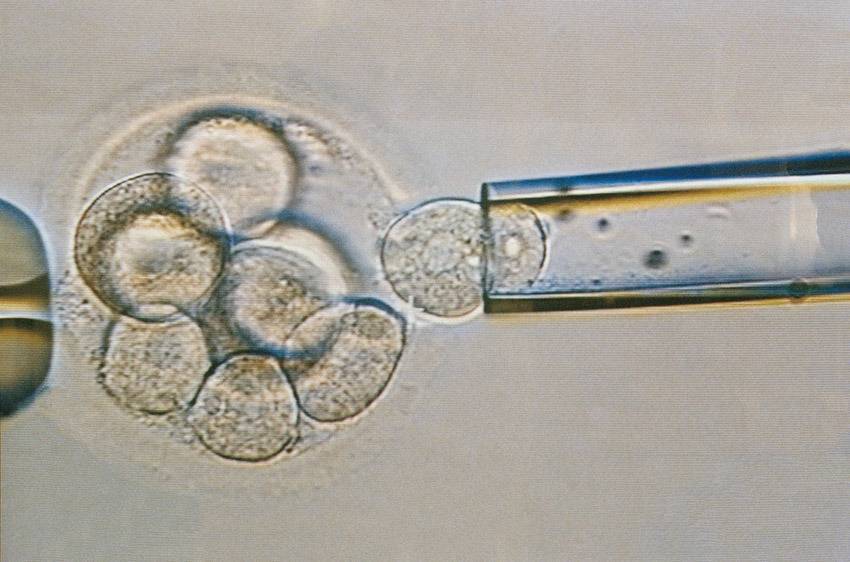
Виды ПГД в клинике «Линия жизни» и показания для диагностики
Есть два вида безопасных и одобренных международным научным сообществом вида PGD. Они направлены на решение разных задач. Оба доступны нашим пациентам. Вид диагностики выбирается в зависимости от наличий показаний.
1. ПГД хромосомных аномалий
Хромосомы диктуют все — от того, какого пола будет малыш, до его роста, цвета глаз и волос. Если в каждой клетке человеческого организма 23 пары хромосом — это норма. Но иногда в процессе зарождения новой жизни развивается трисомия — нарушение, при котором в одну из пар добавляется лишняя хромосома. Результат сбоя печален — рождение больного ребенка.
- Аномалия по 21-й паре хромосом приводит к синдрому Дауна.
- Аномалия по 13-й паре хромосом — к синдрому Патау.
- Нарушение по 18-й паре хромосом — к синдрому Эдвардса.
Кроме того, хромосомные сбои могут стать причиной нежизнеспособности эмбриона и, как следствие, выкидышей, других осложнений беременности. Тестирование легко определяет такие отклонения.
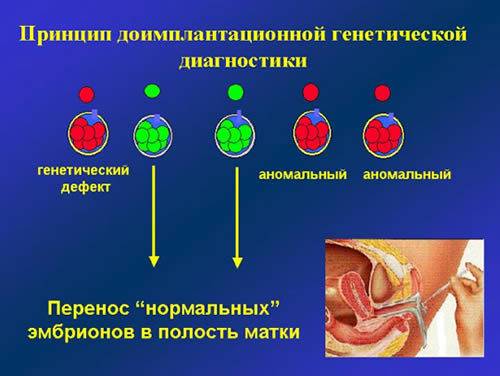
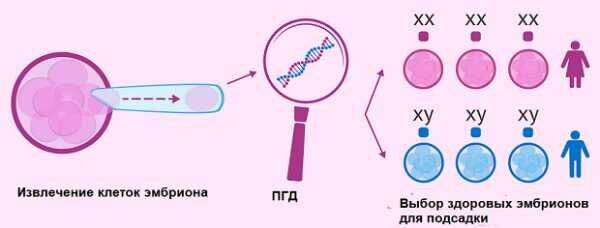
Скрининг позволяет отбирать для переноса те бластоцисты, у которых нет хромосомных нарушений. В результате повышается вероятность успеха ЭКО, снижаются риски выкидыша, рождения ребенка с хромосомными отклонениями. Другая задача, которую позволяет решить этот вид преимплантационного тестирования – определение генетического пола эмбрионов
Это важно, когда существует риск передачи наследственного заболевания только по женской или только по мужской линии
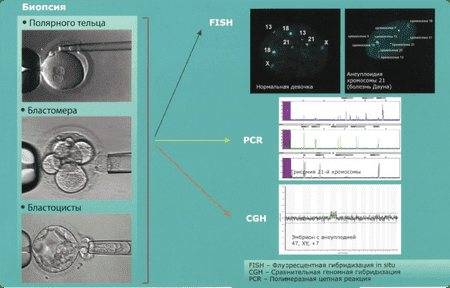
Как проводится исследование
Этот вид PGD позволяет изучить все 23 пары хромосом и исключить появление лишней хромосомы в любой из пар. Для исследования используются:
- технология aCGH, она же — сравнительная геномная гибридизация;
- технология секвенирования следующего поколения (NGS), основанная на определении последовательности ДНК.
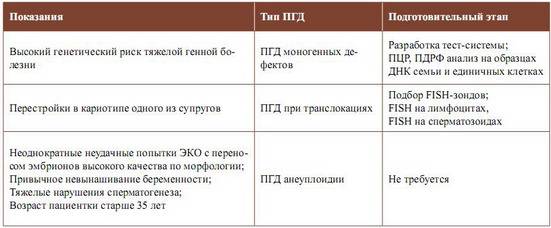
Показания
- Возраст будущей мамы от 35 лет, папы — от 40 лет.
- Неоднократные выкидыши в анамнезе.
- Многократные неудачи с ЭКО в прошлом.
- Мужское бесплодие, обусловленное хромосомными нарушениями.
- Родители — носители перестроек, инверсий и других аномалий.
2. ПГД моногенных заболеваний
Этот вид предимплантационного тестирования рекомендован парам, в семьях которых были или есть случаи наследственных болезней. Диагностика позволяет определить, унаследовал ли эмбрион мутацию, провоцирующую развитие патологии. Если есть сомнения по поводу семейной истории, консультация генетика перед ЭКО их развеет: доктор изучит ваш случай, при необходимости назначит скрининг на носительство и решит, необходима ли ПГД.
Возможности нашей партнерской генетической лаборатории позволяют выявить большинство распространенных моногенных патологий:
- муковисцидоз,
- наследственные миопатии,
- спинальную мышечную атрофию,
- нейросенсорную тугоухость,
- многие другие.
Исследование решает и другие задачи. Одна из них — необходимость лечить больного старшего ребенка. Если в семье есть тяжело больной ребенок, которому необходима пересадка костного мозга, спасти его может донорство стволовых клеток братиком или сестренкой
Но важно, чтобы малыш-спаситель был здоров и идентичен по тканесовместимости. С помощью ПГД наши специалисты выбирают для переноса эмбрион, который, во-первых, свободен от мутации, во-вторых — гистосовместим с больным ребенком
И даже этим возможности PGD моногенных патологий не исчерпываются
Скрининг дает возможность определить резус-фактор зародыша – это очень важно в ситуациях, когда беременность сопряжена с риском резус-конфликта. . Как проводится исследование
Как проводится исследование
В партнерской генетической лаборатории, тестирование проводится методом полимеразной цепной реакции с анализом полиморфизма длины рестрикционных фрагментов. У генетиков есть тест-системы для 21 моногенного заболевания. Если среди отсутствует тест для того заболевания, которое диагностировано у пары, он разрабатывается в сжатые сроки.
Показания
- случаи наследственных заболеваний в семейной истории супругов,
- носительство у будущего отца или будущей матери;
- необходимость пересадки стволовых клеток старшему больному ребенку,
- вероятность резус-конфликта при эко-беременности.
Два вида ПГД дополняют друг друга и поэтому могут быть совмещены. Такое совмещение более точный результат, получив который будущие родители могут не волноваться по поводу здоровья своего малыша.
Преимущества криопереноса по ОМС в «Линии жизни»
Получив направление к нам, вы станете пациентами центра ЭКО мирового уровня. Выбирайте любую из двух московских клиник «Линия жизни», в каждой работают опытные репродуктологи и эмбриологи — члены международных профессиональных организаций, кандидаты медицинских наук.
Высокий профессиональный уровень наших специалистов подтверждается отзывами счастливых родителей и признанием европейских и американских коллег. Протокол подготовки будущих мам к криопереносу и техника переноса соответствуют актуальным рекомендациям Европейского общества репродуктивной медицины и эмбриологии (ESHRE)
«Линия жизни» — один из немногих российских центров репродукции, которые во всем соответствуют международным стандартам и при этом работают по ОМС. Наши врачи сделают все возможное, чтобы через 14 дней после криопереноса вы узнали, что ждете ребенка!
Делать или нет?
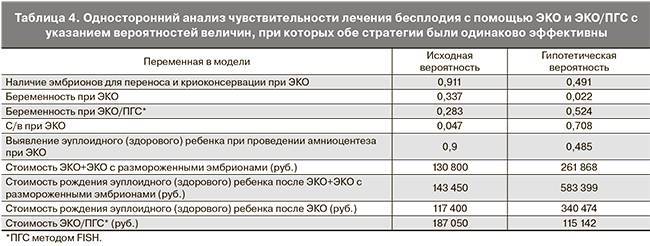
Группа американских и испанских ученых провела контролируемое исследование эффективности преимплантационного генетического скрининга методом CGH (генетическое исследование эмбриона по 24 хромосомам методом сравнительной геномной гибридизации). Частота имплантации у пациенток, которым была выполнена преимплантационная генетическая диагностика (ПГД), была достоверно выше в сравнении с контрольной группой (52,63 против 19,15%); частота наступления клинически подтвержденной беременности также выше: (69,2 против 43,91%). Частота возникновения развивающейся беременности была практически вдвое выше (61,54 и 32,49% соответственно), частота самопроизвольного выкидыша ниже (11,11 против 26%).
Ответ очевиден — ДА.
Стоимость услуги ПГД эмбрионов
ПГД – дорогая процедура, но при определенных показаниях она просто необходима для успешного завершения цикла ЭКО. Она избавляет от риска неудачной подсадки, воспроизведения больного потомства. По сути, она экономит деньги, которые в случае неудачи могли бы понадобиться на повторную процедуру ЭКО, а в случае рождения малыша с генетическим отклонением на лечение и уход за ним.
Стоимость ПГД в Москве в “Центр ЭКО” варьируется в зависимости от метода исследования и количества диагностируемых эмбрионов. Значительная стоимость ПГД обусловлена повышенной сложностью процедуры и использованием дорогого оборудования, препаратов и расходных материалов.
Если в анамнезе есть неудачные подсадки, или у пары уже рождались дети с генетическими аномалиями, ПГД просто необходима. Чтобы произвести ЭКО с ПГД в Москве, обратитесь в нашу клинику по телефону или запишитесь на консультацию к специалисту по ЭКО через специальную форму на нашем сайте.
Бесплатный прием репродуктолога
по 30 июня 2021Осталось дней: 28
Уважаемые пациенты! Клиника «Центр ЭКО» приглашает вас на бесплатный прием репродуктолога с проведением УЗИ и составлением плана лечения.
Другие статьи
Внимание! Важная информация о работе клиники
Уважаемые пациенты! Забота о вашем здоровье и безопасности – наш долг. «Центр ЭКО» предпринимает все необходимые меры для вашей защиты, в соответствии с рекомендациями Министерства Здравоохранения и Роспотребнадзора по предотвращению распространения вирусной инфекции.
Читать статью
Что такое ЭКО в естественном цикле
Протокол ЭКО в естественном цикле (ЕЦ) – наиболее щадящая процедура из всех программ экстракорпорального оплодотворения.
Читать статью
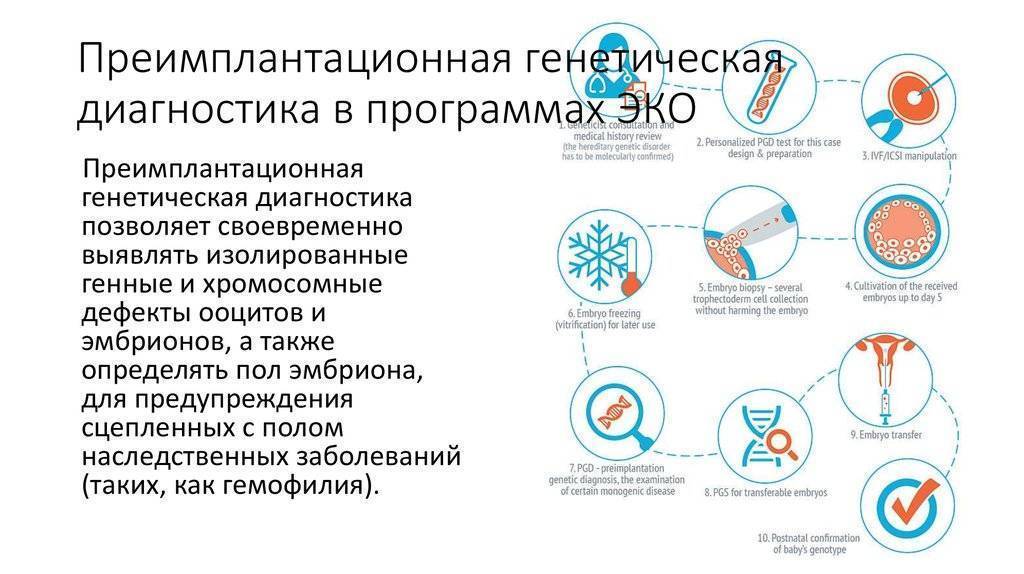
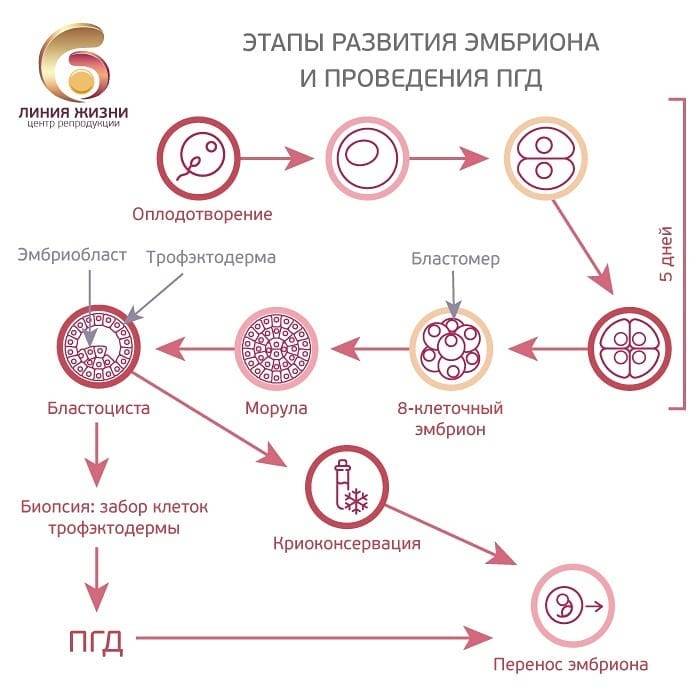
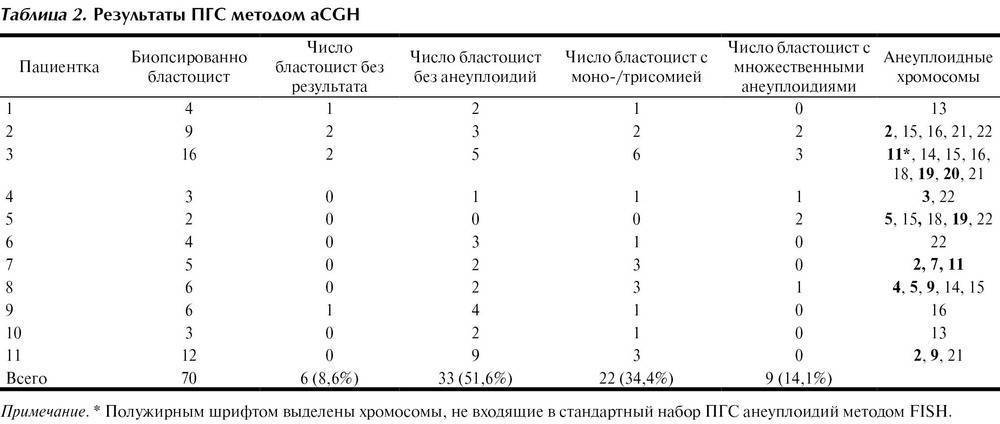
Техника выполнения ПГД
Для проведения преимплантационной генетической диагностики эмбрионам проводится биопсия на 3 день (биопсия бластомера) или на 5 день (биопсия трофэктодермы) их развития.
На третий день развития эмбрион, как правило, состоит из восьми бластомеров (клеток). Биопсия эмбриона на данной стадии представляет собой отделение одной клетки от эмбриона. При этом существует риск повреждения эмбриона, что влечет за собой снижение потенциала его дальнейшего развития. Кроме того, на этой стадии эмбрионы имеют высокий уровень мозаицизма (до 55%), то есть наличия хотя бы одной клетки, отличающейся по хромосомному набору (генетическому составу) от остальных, что обуславливает риск ложнопложительных и ложноотрицательных результатов диагностики.
Показания для ПГД эмбриона
Причинами для назначения преимплантационной генетической диагностики эмбрионов являются следующие факторы.
Возраст женщины, превышающий 34 лет. В возрасте 30 лет вероятность хромосомных нарушений составляет 1 к 385. В 35 лет этот показатель уже составляет 1 к 179, в 40 лет – 1 к 63, в 45 лет – 1 к 19. Применение предимплантационной генетической диагностики при ЭКО показало наличие аномалий у 20% эмбрионов, взятых у женщин в возрасте 35-39 лет, а у пациенток старше 40 лет процент анеуплодных зародышей равен 40. Большая их часть при переносе или не имплантируются в матке вовсе, или не вынашивается. Это главная причина малого числа успешных беременностей и родов у пациенток в возрасте от 40 лет.
Возраст мужчины, превышающий 39 лет. Как и у женщин в мужском организме возрастные изменения также приводят к накоплению генетических ошибок. У мужчин старше 39 лет наблюдается снижение числа морфологически нормальных сперматозоидов в семени.
Рецидивирующее (привычное) невынашивание. Ненормальная упаковка хромосом в половых клетках мужчины и/или женщины в паре вызывает фатальные нарушения в некоторых эмбрионах. Это приводит к систематическим (повторяющимся) выкидышам.
Аутосомно-доминантные патологии. Такие заболевания затрагивают половину полученных эмбрионов. Пары с аутосомно-доминантными наследственными патологиями в семейном анамнезе страдают от них сами или являются их носителями.
Хромосомные патологии. К невозможности зачатия, имплантации или вынашивания эмбрионов приводят различные нарушения структуры хромосом. К типичным аномалиям этого типа относятся:
- Инверсии – поворот участка хромосомы на 180 градусов;
- Делеции – отсутствие у хромосомы одного или нескольких участков;
- Дупликации – повторение участка хромосомы;
- Транслокации – перенос участков с одной хромосомы на другую.
О транслокациях нужно сказать отдельно. Такие перестройки хромосом бывают двух типов:
- Робертсоновские – прикрепление хромосом друг к другу или смена их расположения;
- Взаимные и рецепторные – смена участками разных хромосом мест своего расположения.
Примерно у одного человека из 1 из 900 имеются робертсоновские транслокации с участием хромосом 13, 14, 15, 21, 22. 1 человека из 625 наблюдаются взаимные транслокации. Для их выявления проводится кариотипирование обоих партнеров. У семейных пар с хромосомными транслокациями могут быть выкидыши или дети с врожденными психическими или физиологическими нарушениями.
Если транслокация сбалансирована и не сопровождается отсутствием или избытком хромосомных участков, а разрыв в хромосоме не приводит к дисфункции генов, человек не страдает. Ее носитель может иметь сложные аномалии развития, связанные или не связанные с наследственной патологией. Если транслокация не сбалансирована, сопровождается отсутствием или недостатком хромосомного материала, ее носители не страдают, но у некоторых из них наблюдается сниженная фертильность. Однако, имеется вероятность ее передачи эмбриону, что может спровоцировать неудачную имплантацию, повторный выкидыш или рождение ребенка с врожденными нарушениями психики или физиологии.
При ЭКО ПГД эмбриона также назначается парам с повторными безуспешными попытками экстракорпорального оплодотворения, гендерно обусловленными патологиями (селекция по полу), генетическими мутациями и по социальным показаниям.
Сделайте первый шаг — запишитесь на прием к врачу!
Записаться на прием к врачу
Квота по ОМС на криоперенос — кому доступна?
Направление на процедуру криопереноса выдается пациентам, у которых уже есть замороженные эмбрионы. Право на бесплатную процедуру имеют супружеские пары, пары, которые не регистрировали свои отношения, женщины без партнера.
Обязательные условия: гражданство РФ, наличие полиса ОМС, показания к проведению программ ВРТ (то есть, диагностированное бесплодие) и отсутствие противопоказаний (ограничений).
Для криопереноса список ограничений меньше, чем для базового ЭКО со стимуляцией. На пациентов, у которых уже есть эмбрионы, не распространяется ограничение по уровню АМГ в крови и количеству антральных фолликулов в яичниках.
Противопоказания:
- Состояния, требующие оперативного вмешательства в работу репродуктивной системы (например — миома, деформирующая полость матки).
- Состояния, при которых показано суррогатное материнство.
- Острые воспалительные процессы любой локализации.
Большинство противопоказаний не являются абсолютными ограничениями, после их устранения можно получать квоту. Возраст и количество уже проведенных программ ВРТ не являются ограничением.
Полезная информация
ПГД рекомендовано:
- При бесплодии, привычном невынашивании беременности
- При неоднократных неудачных попытках ЭКО
- При возрасте женщины старше 35 лет
- При наличии высокого риска передачи наследственных заболеваний
Техника выполнения ПГД
Для проведения преимплантационной генетической диагностики эмбрионам проводится биопсия на 3 день (биопсия бластомера) или на 5 день (биопсия трофэктодермы) их развития.
На третий день развития эмбрион, как правило, состоит из восьми бластомеров (клеток). Биопсия эмбриона на данной стадии представляет собой отделение одной клетки от эмбриона. При этом существует риск повреждения эмбриона, что влечет за собой снижение потенциала его дальнейшего развития. Кроме того, на этой стадии эмбрионы имеют высокий уровень мозаицизма (до 55%), то есть наличия хотя бы одной клетки, отличающейся по хромосомному набору (генетическому составу) от остальных, что обуславливает риск ложнопложительных и ложноотрицательных результатов диагностики.
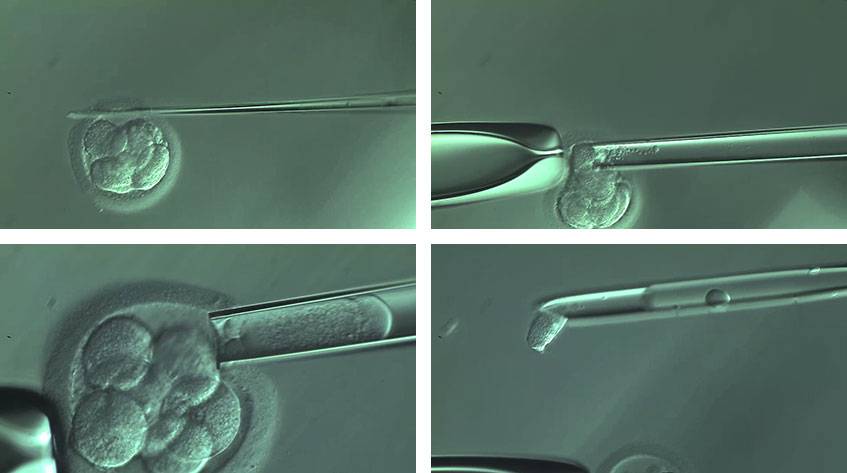
Более распространенной в современной практике является биопсия эмбриона на пятый день развития. В этот момент эмбрион уже находится в стадии бластоцисты (ранней стадии развития зародыша), состоящей из двух слоев клеток: внутриклеточной массы и трофэктодермы. Впоследствии трофэктодерма участвует в образовании плаценты, а внутриклеточная масса — в образовании плода. В процессе биопсии эмбриолог с помощью микроинструментов забирает сразу несколько клеток трофэктодермы, внезародышевой ткани. Это существенно снижает риск повреждения эмбриона, риск наличия мозаицизма, получения ложноположительных и ложноотрицательных результатов исследования, обеспечивает безопасность процедуры и повышает точность диагностики.
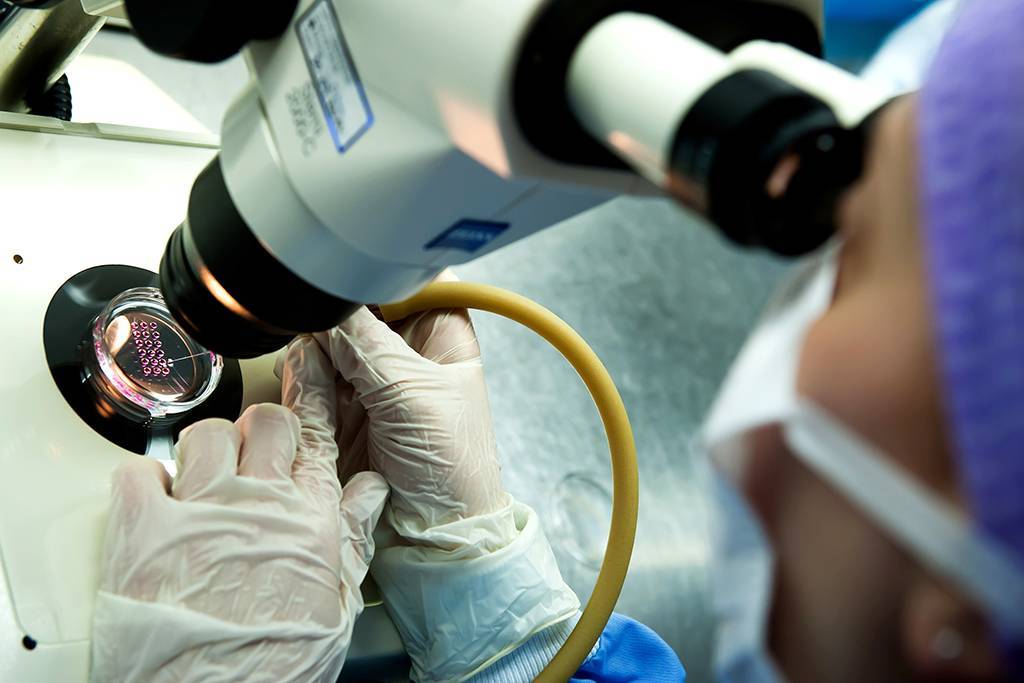
Оборудование для проведения безопасного ПГД
В Доме Планирования Семьи отдается преимущество проведению биопсии эмбрионов на 5 день. Техника проведения такой биопсии требует от эмбриолога значительного опыта и наличия высококлассного оборудования в лаборатории.
Биопсия проводится экспертами-эмбриологами на современном и надежном оборудовании — инвертированном микроскопе Olympus, оснащенном микроманипуляторами Narishige и активным лазером OCTAX NaviLase. При проведении PGD этот лазер позволяет максимально точно и безопасно отделить одну или несколько клеток (биоптат) от эмбриона. OCTAX NaviLase минимизирует вредное воздействие на клетку за счет низкой инвазивности и минимального облучения, и является предметом гордости Эмбриологической лаборатории клиники.
Точность предимплантационной диагностики
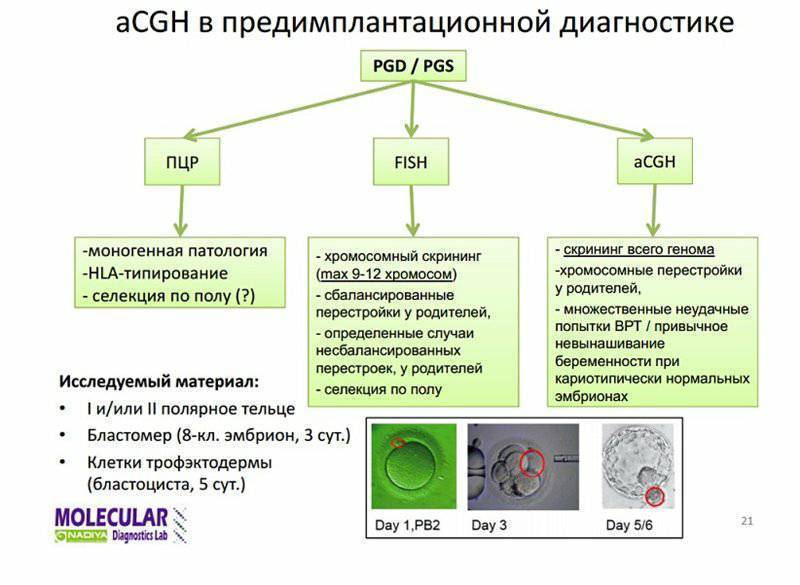
Генетический анализ на хромосомный набор может выполняться разными методами, в числе которых метод FISH (флуоресцентная гибридизация in situ), aCGH (метод сравнительной геномной гибридизации) и NGS (метод полногеномного секвенирования). Наша Клиника использует только самые современные методы aCGH и NGS, обеспечивающие информативные и надежные результаты. Слаженная работа команды репродуктологов, эмбриологов и генетиков позволяет достичь высокий процент наступления беременности в Клинике.
Стоимость преимплантационной генетической диагностики
| Название | Цена |
| ПГД методом NGS за каждый образец (30 календарных дней) | 30387 руб. |
| ПГД методом NGS за каждый образец (7 рабочих дней) | 36000 руб. |
| ПГД методом NGS за каждый образец (1,5 рабочих дня) | 39999 руб. |
| Анализ дополнительного образцаот ПГД-эмбриона | 9996 руб. |
Указаны цены на самые востребованные услуги со скидкой 30%, которая действует при оплате наличными или банковской картой. Вы можете обслуживаться по полису ДМС, оплачивать отдельно каждый визит, заключить договор на программу ЭКО или внести депозит. Услуги оказываются на основании заключенного договора.
Принимаются к оплате пластиковые карты MasterCard, VISA, Maestro, МИР. Также доступна бесконтактная оплата картами Apple Pay, Google Pay и Android Pay.
Работаем круглосуточно 24/7
Для Вашего удобства мы работаем 24 часа 7 дней в неделю
Индивидуальный подход ко всем пациентам
Мы учитываем особенности каждого пациента и каждой супружеской пары.
Западные стандарты лечения
Все решения находятся в рамках протоколов доказательной медицины.
Сотрудничество с ведущими клиниками
Наши врачи плотно сотрудничают с коллегами из Европы, США и Израиля.
Виды ПГТ
Существуют следующие разновидности предимплантационных генетических тестирований:
- ПГТ-А (на анеуплоидии). Обследование позволяет обнаружить количественные аномалии (связанные с уменьшением или увеличением количества хромосом эмбрионов)
- ПГТ-СП (на структурные хромосомные перестройки). Диагностика позволяет выявлять структурные аномалии одной или нескольких хромосом, вызванные неправильным соединением или разрывом (инсерции, делеции, инверсии и др.)
- ПГТ-М (на моногенные заболевания). Такое исследование дает возможности для обнаружения нарушений и мутаций, которые происходят в последовательности ДНК одного гена
HLA-типирование
При привычном невынашивании или многократных неудачах ЭКО иногда ещё предлагают провести HLA-типирование. При этом множественные (от 3-х) совпадения по HLA (главному комплексу гистосовместимости) самостоятельной причиной бесплодия и привычного невынашивания беременности не являются, хотя и могут вносить некоторый вклад в развитие иммунных причин обоих заболеваний.
Надо сказать, что при бесплодии и привычном невынашивании ни одно генетическое исследование не является строго обязательным. Они проводятся за счет средств пациента, и являются профилактическими мерами, то есть направлены на снижение риска повторного невынашивания и рождения больного потомства.
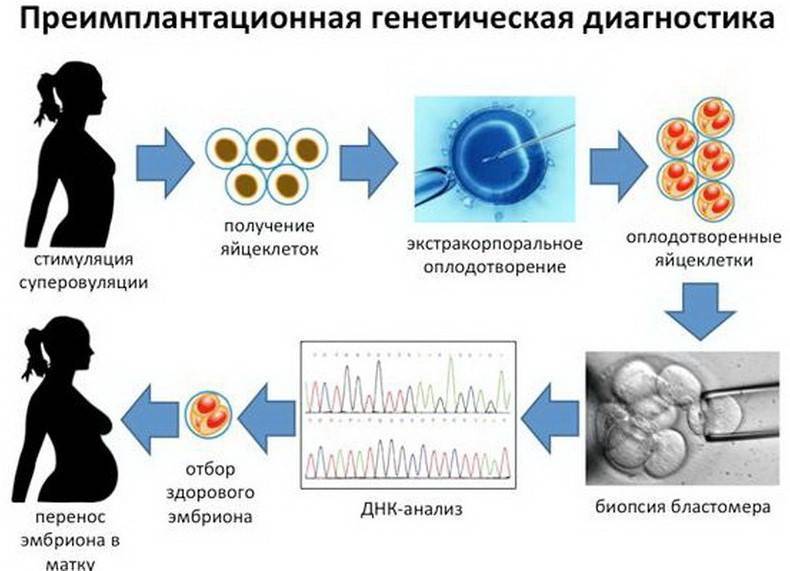
Как проводится ПГТ?
Преимплантационное генетическое тестирование выполняется на 5-6 день развития эмбрионов в рамках программы ЭКО. К этому времени клетки эмбриона разделяются на клетки трофэктодермы, из которой позже сформируется плацента, и на внутреннюю клеточную массу, из которой сформируется плод. При помощи специальных микроинструментов отбирают несколько клеток трофэктодермы, биоптат в особых условиях направляют в генетическую лабораторию для исследования, а эмбрион криоконсервируют и помещают в криохранилище до момента получения результата диагностики. Для снижения риска повреждения эмбриона в процессе биопсии для тестирования отбирают исключительно клетки трофэктодермы и только у эмбрионов хорошего качества, которые лучше переносят такое вмешательство.
Что делать после ЭКО?
Перенос эмбрионов в матку при ЭКО завершает эту процедуру, но для будущей матери начинается 9-месячный период вынашивания ребенка. Многие женщины опасаются, что после экстракорпорального оплодотворения необходимо в корне изменить свой образ жизни, отказаться от любой физической активности, обеспечить себе полный покой. Это не так – хотя некоторые аспекты действительно придется скорректировать, но какого-либо кардинального влияния данная процедура на повседневную деятельность не оказывает.
Женщинам, прошедшим процедуру экстракорпорального оплодотворения, нужно соблюдать следующие рекомендации:
Избегать стресса
После ЭКО важно максимально оградить себя от эмоциональных нагрузок. Сильный стресс может повысить тонус матки, из-за чего увеличивается риск отторжения эмбриона
Для устранения нервозности можно принимать успокаивающие препараты (глицин, валериану), также необходимо регулярно посещать гинеколога, чтобы отслеживать состояние беременности. Если профессиональная деятельность связана с высокой стрессовой нагрузкой, стоит скорректировать ее (например, перевестись в другой отдел) или взять декретный отпуск.
Исключить тяжелые физические нагрузки. Заниматься спортом в период лечения ЭКО и после этой процедуры можно, но с ограничениями. Противопоказаны подъем тяжестей, интенсивные тренировки в спортзале, нежелательна езда на велосипеде. Допускается легкий бег, ходьба, плавание. В то же время нужно поддерживать хотя бы минимальную физическую активность, чтобы обеспечить нормальный кровоток в органах малого таза – это повысит шанс на успешную имплантацию и развитие эмбриона.
Исключить перегрев и переохлаждение. Будущей матери противопоказан прием горячих ванн, поход в бани и сауны. Для соблюдения личной гигиены допускается теплый или горячий душ. Также необходимо защитить себя от переохлаждения в холодный сезон, исключить купание в проруби, в прохладных водоемах и бассейнах.
Скорректировать рацион. Важное значение для успешного наступления беременности после ЭКО имеет питание. Рацион необходимо изменить так, чтобы он не провоцировал расстройство пищеварения – в частности, исключить острые, жареные и копченые блюда, ограничить употребление бобовых, мяса и других продуктов, содержащих белки, есть побольше свежих овощей и фруктов с высоким содержанием клетчатки, кисломолочной продукции. При возникновении запоров, боли в животе, метеоризма стоит проконсультироваться с диетологом.
Ограничить сексуальную активность. В течение первого месяца после пересадки эмбрионов будущей матери необходимо полностью отказаться от половой жизни. Это поможет исключить нагрузки на органы репродуктивной системы и позволит зародышу лучше прижиться в матке. Однако, после этого сексуальная активность допускается с теми же ограничениями, что и при обычной беременности.
После прохождения ЭКО женщине необходимо регулярно посещать гинеколога для обследований и проведения поддерживающей гормональной терапии. При появлении таких симптомов, как кровотечение, боли в животе, тошноты, рвоты, нужно срочно обратиться в клинику.
Неинвазивный ПГТ-A
|
Новейший вариант ПГТ-A — это неинвазивный ПГТ-A, который заключается в хромосомном скрининге эмбриона. Вместо анализа клеток, полученных при биопсии эмбриона, изучается ДНК, выделяемая эмбрионом в питательную среду. Мы проверили в лабораторных условиях, что в процессе развития «в пробирке» эмбрион выделяет ДНК в питательную среду. Мы можем проанализировать ее, чтобы установить, является ли эмбрион эуплоидным (нормальный набор хромосом) или анеуплодным (хромосомная аномалия). В первых исследованиях получаются результаты, аналогичные ПГТ-A с биопсией, хотя в настоящий момент этот вид диагностики не считается таким же точным и надежным, как традиционный ПГТ-A. По этой причине неинвазивность метода соседствует с некоторой степенью недоверия к результатам. |
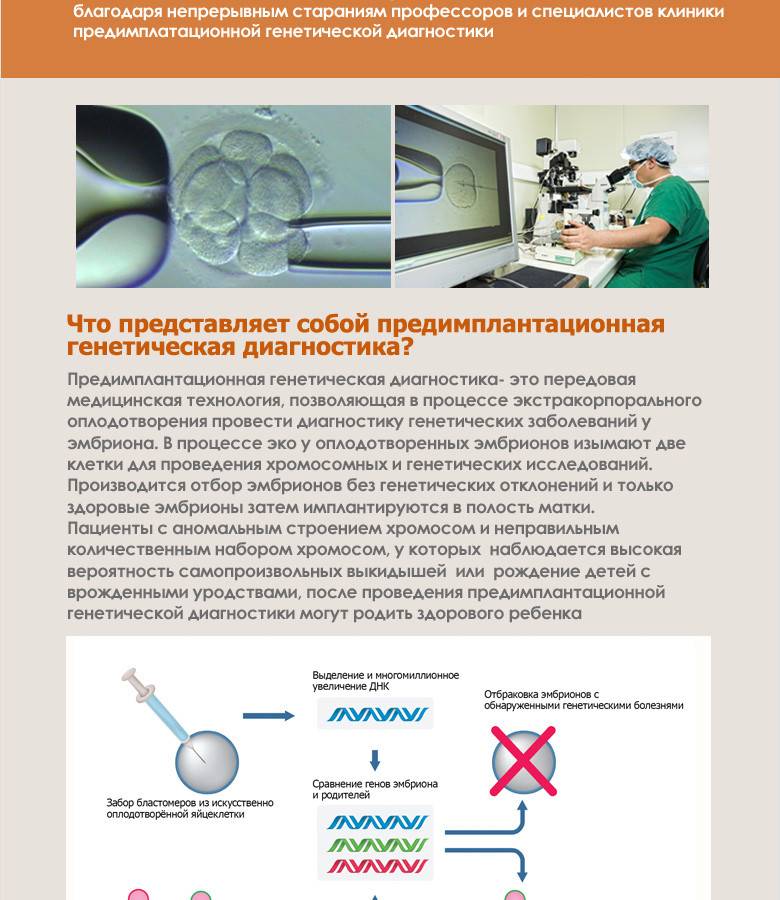
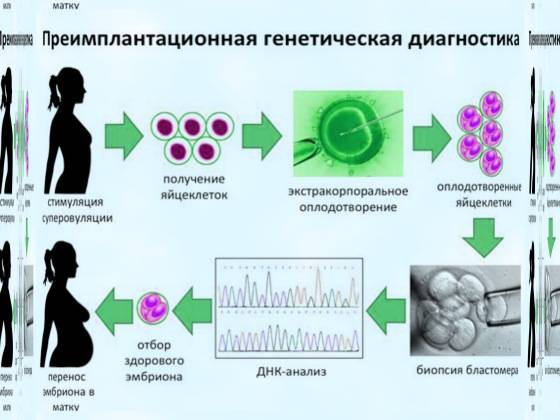
Как проходит генетический анализ эмбриона при ЭКО
В современных лабораториях предимплантационный генетический анализ эмбрионов включает в себя биопсию и анализ ДНК. Чтобы исследовать зародыш, необходимо сделать забор его клетки. Обычно эту процедуру проводят на третий день после оплодотворения, когда клеток зародыша около восьми. Однако в последнее время многие клиники делают биопсию на пятый день, когда эмбрион состоит уже из ста клеток, и тогда для исследования берут более одной клетки (обычно до пяти).
Но поскольку эмбрионы культивируют (выращивают в искусственной среде) не более пяти дней, то врачи прибегают к их заморозке, пока не будут готовы результаты тестов.
От чего зависит успех ЭКО?
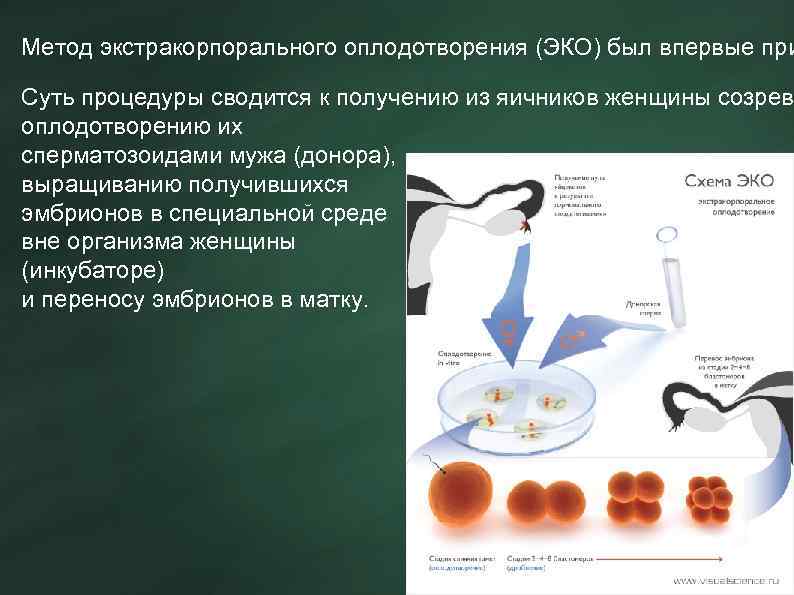
Экстракорпоральное оплодотворение отличается от естественного тем, что проходит вне тела женщины. Из ее яичников извлекается 1 или более яйцеклеток, которые затем в специальном инкубаторе оплодотворяются заранее подготовленной спермой донора или полового партнера, после чего полученные эмбрионы снова пересаживаются в матку женщины для дальнейшего вынашивания и родов. В рамках процедуры ЭКО проводится несколько мероприятий, влияющих на ее успешность:
- Предварительно женщина проходит гормональную стимуляцию яичников, которая позволяет за 1 менструальный цикл получить не 1-2 яйцеклетки, а больше – вплоть до десятка. Большее количество половых клеток численно повышают шансы на успешное зачатие.
- Полученные яйцеклетки проходят предварительное исследование на возможные нарушения, из них отбираются наиболее жизнеспособные. Специальной обработке подвергается также сперма партнера или донора для повышения ее фертильности.
- С целью повышения шансов на оплодотворение применяются вспомогательные репродуктивные технологии. Например, при недостаточном качестве спермы проводится ИКСИ – принудительная имплантация сперматозоида в яйцеклетку. Женские половые клетки с аномально толстой защитной оболочкой подвергаются ее удалению (хэтчингу).
- Перед имплантацией эмбриона женщина проходит специальную подготовку. Так, для улучшения свойств маточного эндометрия назначается курс прогестерона – женского полового гормона, отвечающего за развитие этой ткани до состояния, максимально пригодного к внедрению зародыша. После имплантации при необходимости также могут назначить поддерживающую гормональную терапию.
Казалось бы, такой набор специальных мер должен довести вероятность наступления беременности если не до 100%, то хотя бы до 60-80% даже после первой попытки ЭКО. Однако, необходимо помнить, что экстракорпоральное оплодотворение в первую очередь – это метод лечения бесплодия, то есть состояния, при котором репродуктивные функции по определению нарушены. Поэтому в реальности шансы забеременеть не слишком отличаются от таковых при обычном половом акте у здоровой пары и составляют примерно 30-40%.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
На эффективность ЭКО также оказывают влияние следующие факторы:
- Общее состояние здоровья пациентки – инфекции, эндокринные, метаболические, аутоиммунные, психические расстройства также могут снизить вероятность наступления беременности;
- Режим питания – чтобы ЭКО закончилось успешно, организм женщины должен получать весь комплекс питательных веществ, в том числе необходимые витамины, макро- и микроэлементы;
- Стресс – чем больше в жизни пациентки сильных эмоциональных переживаний (особенно отрицательных), тем больше вероятность того, что попытка ЭКО закончится неудачей;
- Возраст пациентки – со временем запас здоровых ооцитов в яичниках истощается, в половых клетках накапливаются генетические ошибки, поэтому после 35 лет вероятность наступления беременности сильно падает;
- Масса тела – медицинские исследования показывают, что избыточный вес резко снижает шансы забеременеть, поэтому перед процедурой необходимо привести его в норму.
К другим факторам можно отнести уровень физической активности, экологическую обстановку, качество медицинской помощи, даже социальное и материальное положение семейной пары. Очевидно, что учесть и привести в норму их все достаточно сложно, поэтому шансы на наступление беременности могут серьезно колебаться у каждой конкретной женщины.