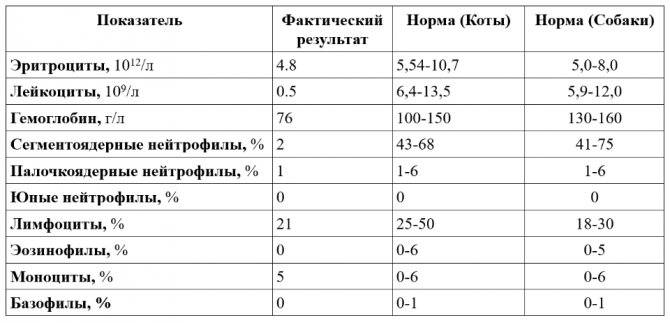
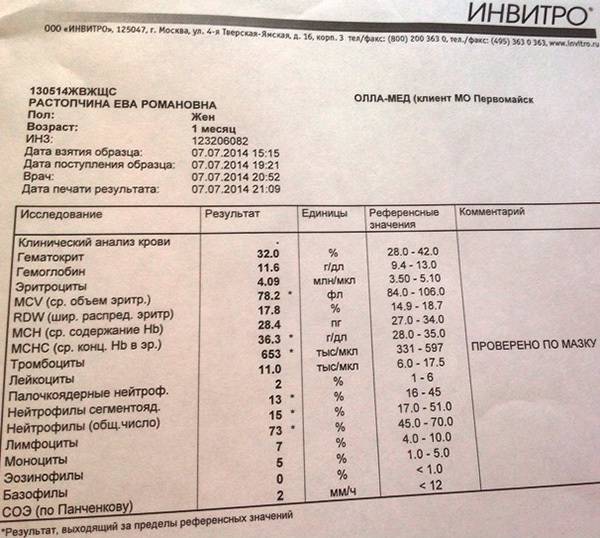
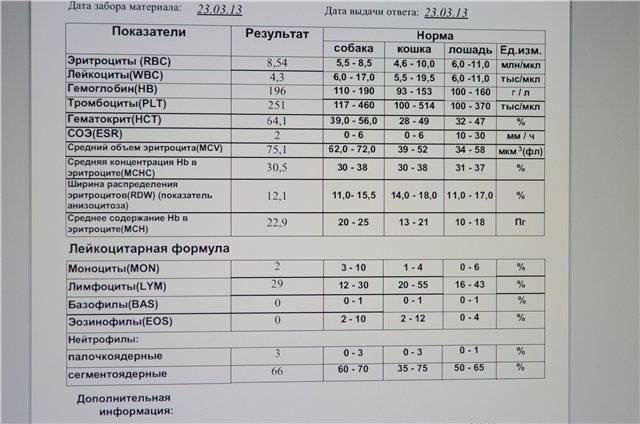
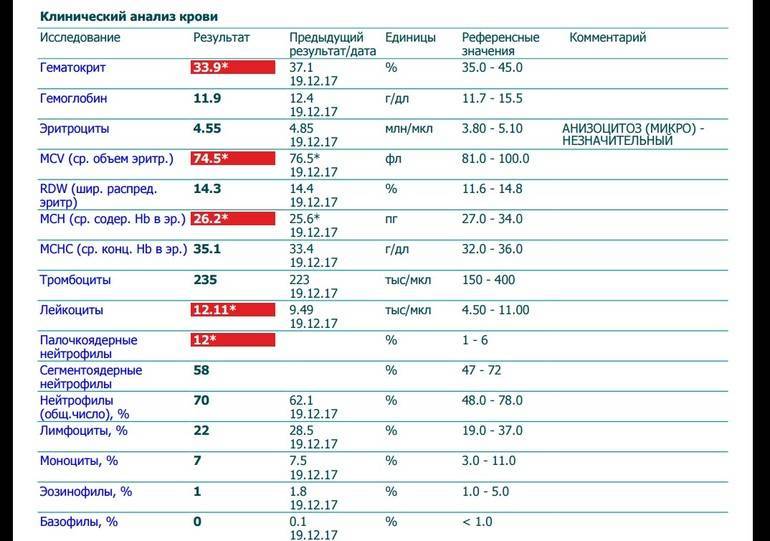
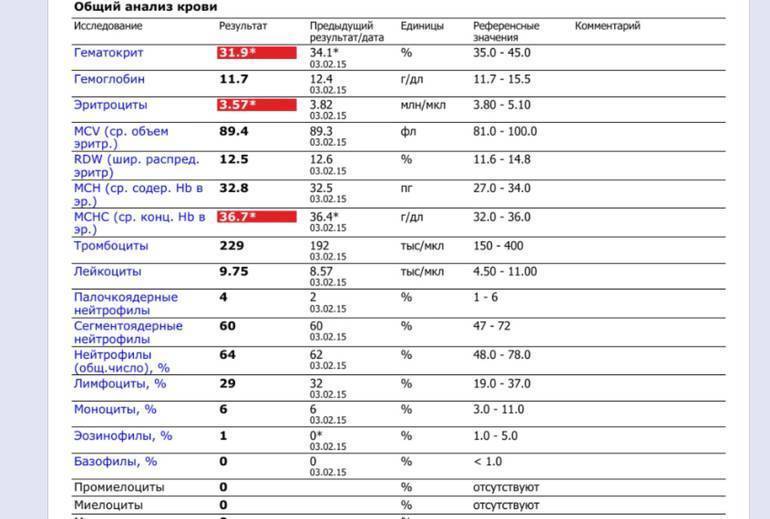
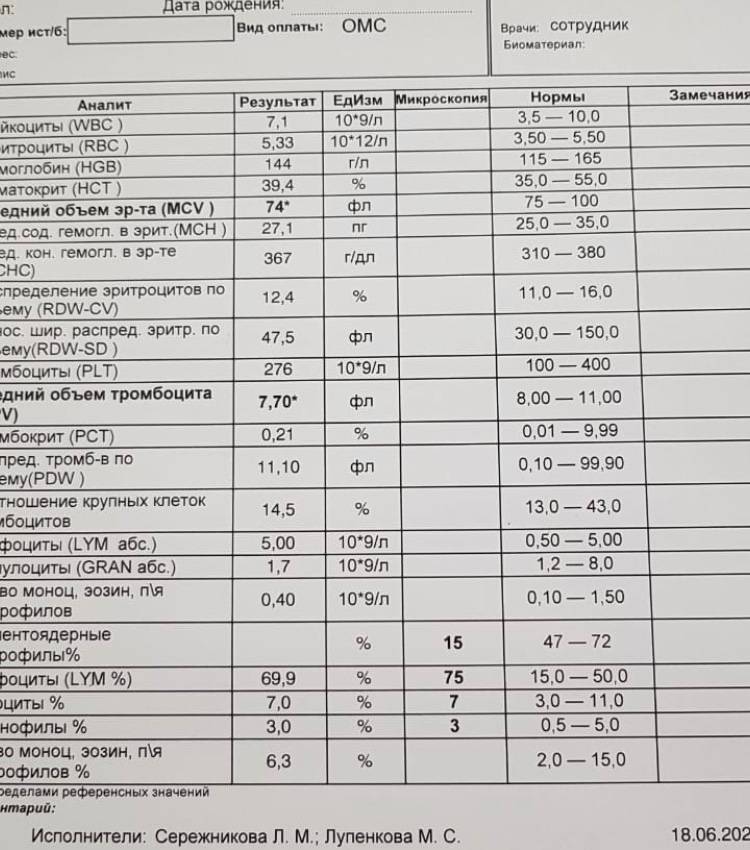
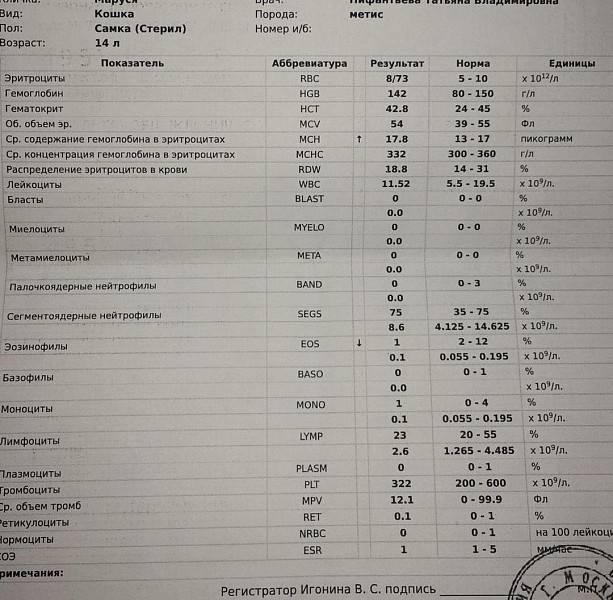
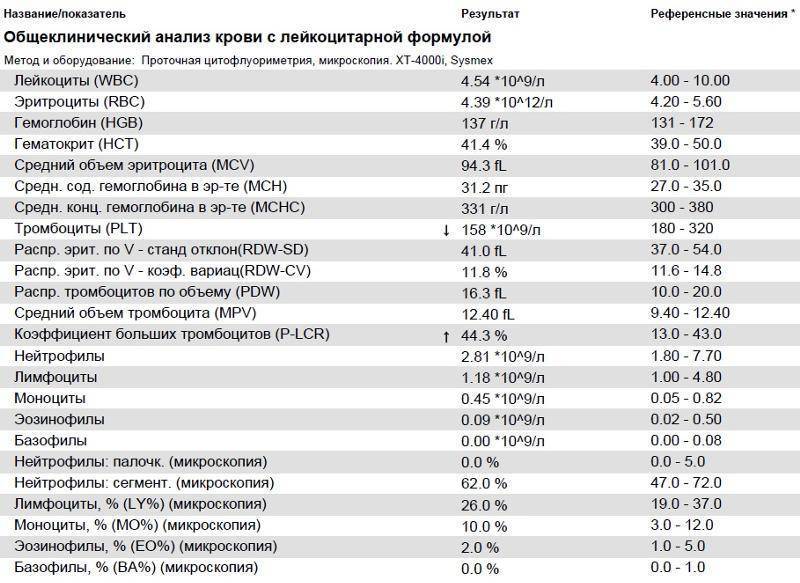
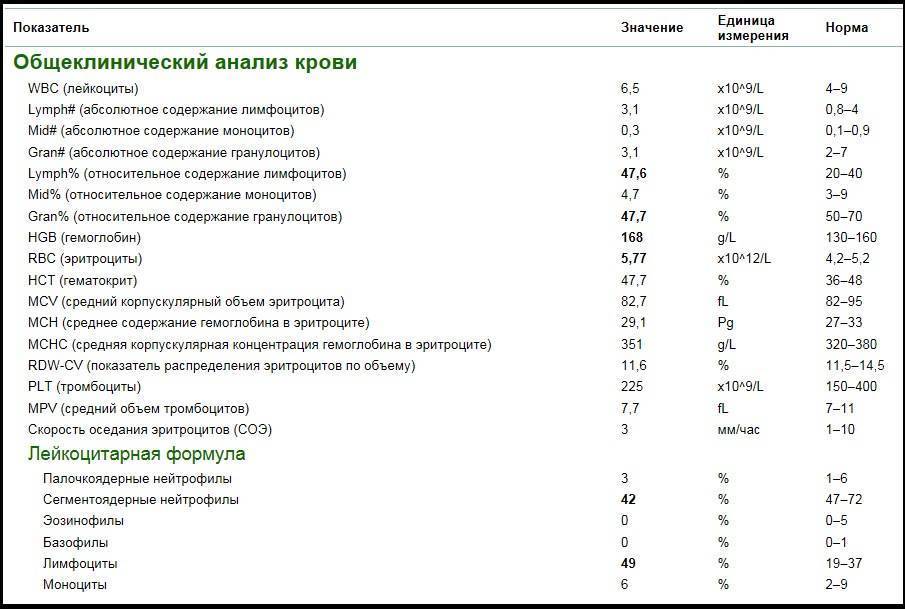
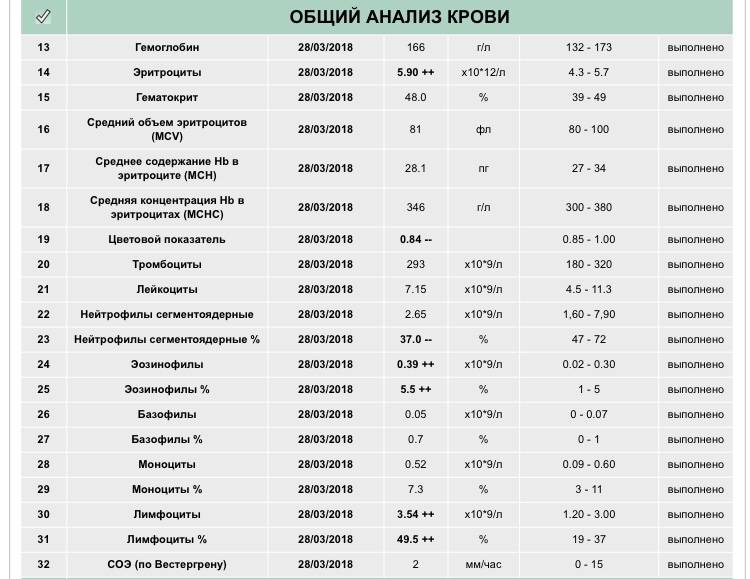
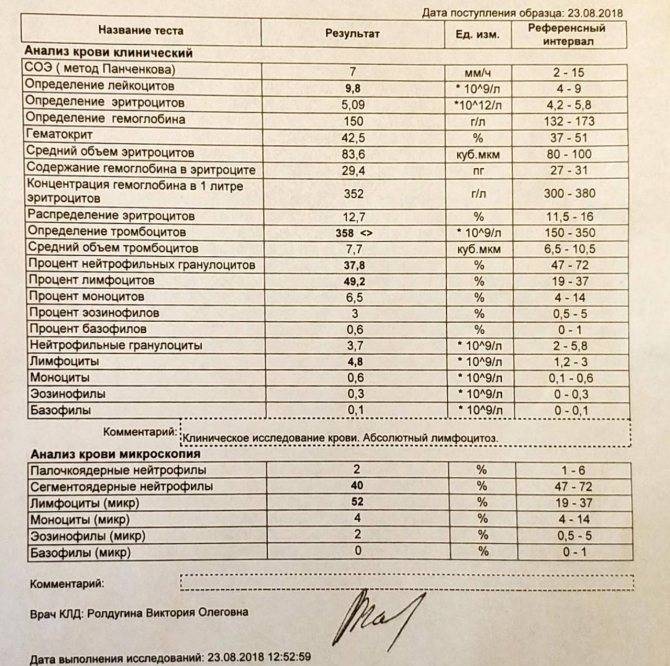
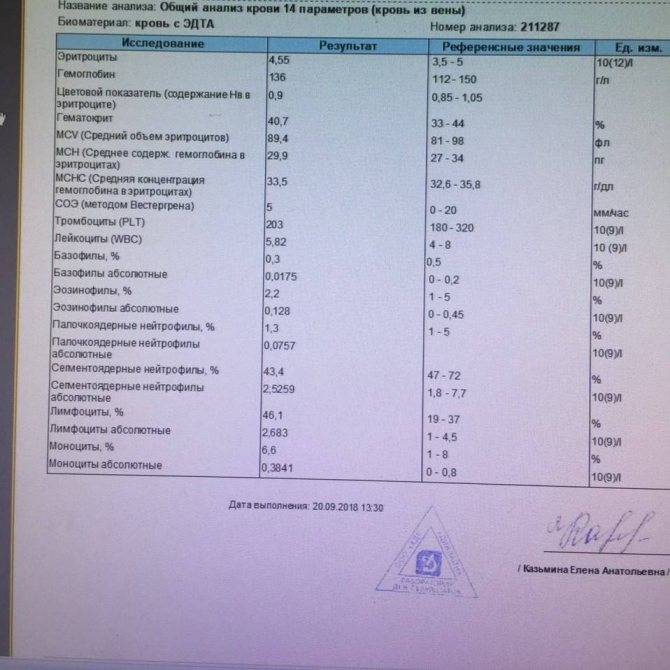
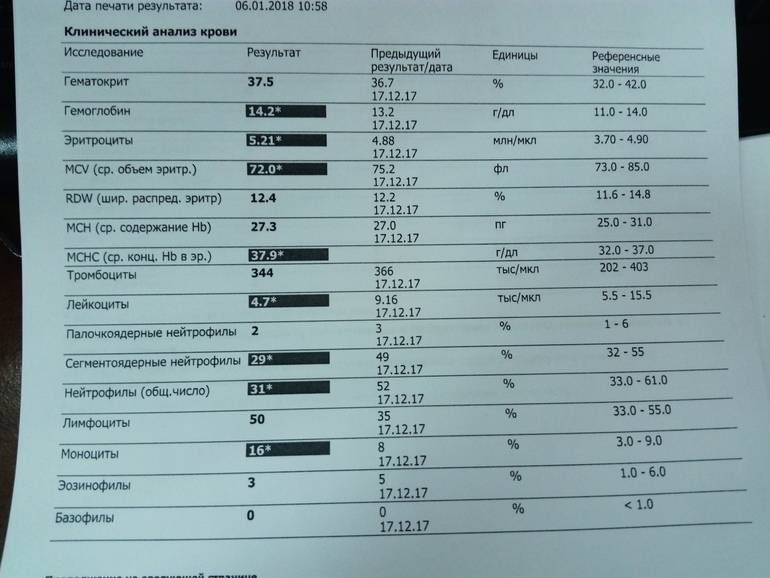
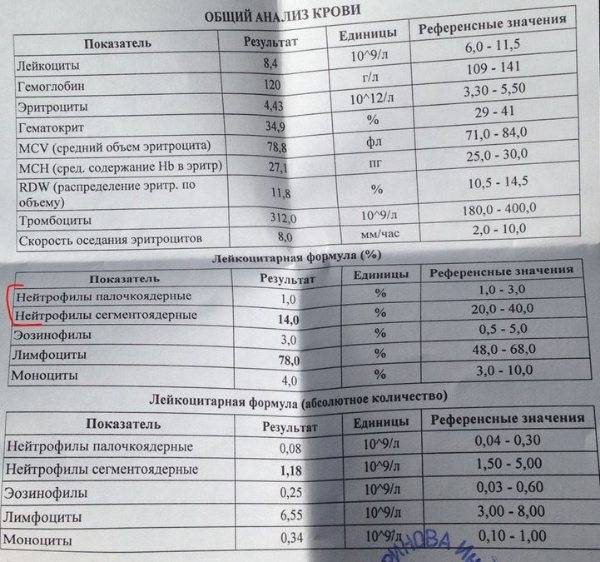
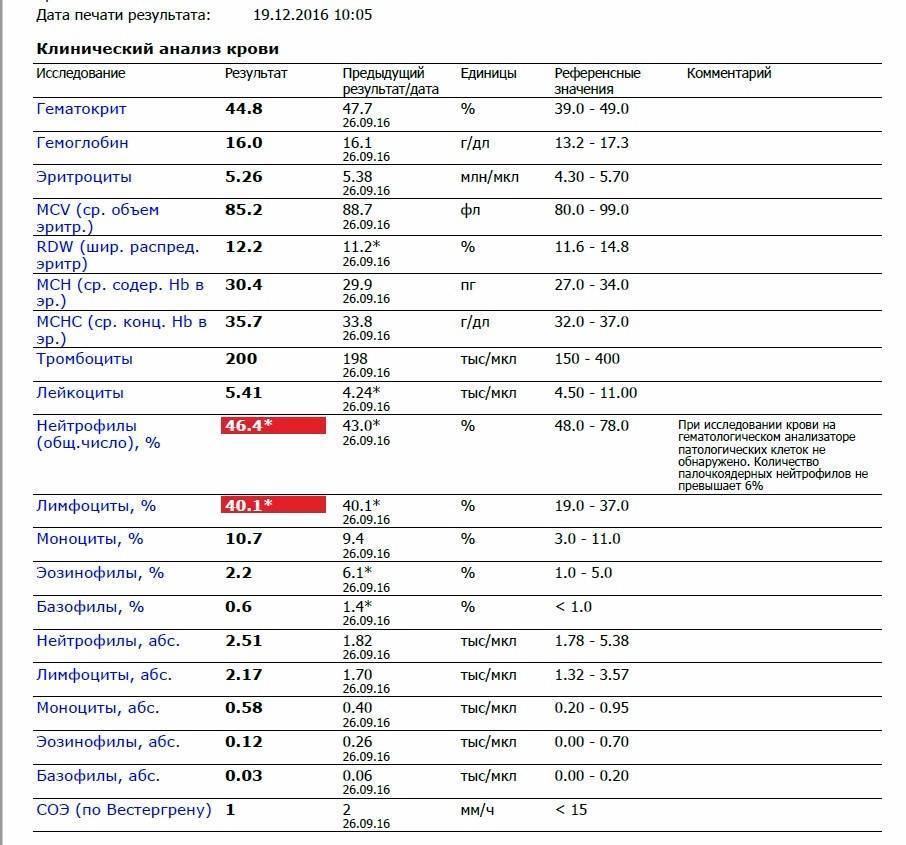
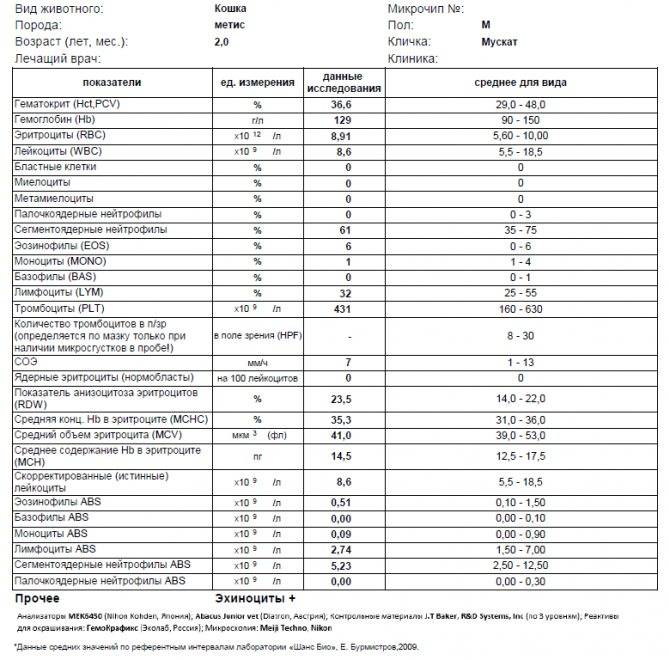
Почему снижается количество нейтрофилов?
 Снижение количества клеток (нейтропения) может носить наследственный характер. Если известно о подобных особенностях у кого-то из родителей малыша, следует сообщить об этом врачу.
Снижение количества клеток (нейтропения) может носить наследственный характер. Если известно о подобных особенностях у кого-то из родителей малыша, следует сообщить об этом врачу.
Другие факторы, способные вызвать нейтропению:
- дефицит витаминов группы В, меди, железа, других микроэлементов;
- длительные прием анальгетиков, спазмолитиков, цитостатиков и некоторых других препаратов;
- длительные физические нагрузки;
- стресс (обычно из-за ситуации в семье или сложных жизненных условий, но может быть вызван и школьной нагрузкой);
- бактериальные и грибковые инфекции;
- вирусные заболевания (корь, ветрянка, краснуха, грипп, ВИЧ, герпес и пр);
- патологии костного мозга (аплазия или гипоплазия костного мозга, либо наследственные заболевания, влияющие на синтез клеток и их выход в кровяное русло).
Как проявляется нейтропения у ребенка?
 Если причиной нейтропении является длительная инфекция или прием лекарственных препаратов, требуется коррекция лечения основных заболеваний. Если же активного патологического процесса нет, этапы лечения зависят от самочувствия ребенка:
Если причиной нейтропении является длительная инфекция или прием лекарственных препаратов, требуется коррекция лечения основных заболеваний. Если же активного патологического процесса нет, этапы лечения зависят от самочувствия ребенка:
Хроническая умеренная нейтропения или снижение числа нейтрофилов у детей до 3 лет может никак себя не проявлять. В этом случае следует ориентироваться на состояние ребенка и темпы его развития. В большинстве случаев специальное лечение не требуется.
Если уровень клеток не стабилизировался после 3 лет, или ребенок отстает в развитии, быстро утомляется, у него срадает нос, часто и подолгу болеет простудными заболеваниями — это повод для дополнительного обследования и назначения лечения. Возможно, проблему удастся решить витаминотерапией, изменением рациона ребенка и режима дня.
Если причиной стали стрессы или школьная и внеклассная нагрузка, нужно найти возможность избавиться от них. Возможно, придется отказаться от некоторых кружков в младшем школьном возрасте. Ребенок сможет вернуться к ним когда подрастет и окрепнет.
Если диагностировано снижение числа менее 500 в 1 мл крови, большинство врачей считает целесообразным назначение антибактериальной терапии, даже если дополнительное обследование не выявило причин заболевания.
Эта мера позволяет и погасить скрытый патологический процесс, и защитит ребенка от возможного бактериального заражения на фоне снижения иммунитета. Как правило, такая терапия дает положительный результат.
Базофилы не в норме
Результаты анализа крови не всегда вписываются в норму. Иногда количество этой разновидности гранулоцитов оказывается повышенным либо пониженным. Что может означать та или иная ситуация и насколько она опасна? Повышенное число гранулоцитов в крови называется базофилией, а пониженное – базопенией. Оба варианта могут свидетельствовать о патологии, но ни один из них не является единственным симптомом какого-либо заболевания.
ЧИТАЕМ ТАКЖЕ: что делать, если у грудничка повышенные эозинофилы?
Повышенный уровень
Рассмотрим подробнее, о чем могут сказать специалисту “высокие базофилы”. Для начала отметим, что на увеличение числа этих клеток могут повлиять определенные факторы:
- если пациент принимает какой-либо медикамент;
- малыша укусило насекомое;
- крохе сделали прививку;
- в организме есть какой-то вялотекущий воспалительный процесс.
Не стоит сразу паниковать, если анализ крови ребенка не в норме – лучше сделать его повторно. Если же новый результат также не вписывается в границы нормы, нужно пройти обследование, поскольку существуют и более серьезные причины базофилии.ИНТЕРЕСНО: повышены лимфоциты в крови у ребенка – что это значит?
Вот их список:
- вирусные заболевания – к примеру, грипп, краснуха, ветрянка;
- заболевания желудочно-кишечного тракта в острой форме – энтероколит, гастрит (см. также: симптомы энтероколита у детей);
- вирусный гепатит с пожелтением склер и кожных покровов;
- гематологические проблемы – лейкоз, миелолейкоз, эритремия и др (см. также: основные признаки лейкоза у детей).;
- микседема – форма гипотериоза, которая возникает из-за недостатка гормонов щитовидной железы;
- синусит;
- начало туберкулеза;
- нефрит;
- новообразования в легких;
- анемия.
Причиной базофилии может стать краснуха или другое инфекционное заболевание
Пониженный уровень
Содержание базофилов в периферической крови настолько мало, что абсолютный показатель их количества не несет в себе диагностической ценности. Чтобы выявить заболевание, доктор оценивает относительный показатель этих клеток в лейкоцитарной формуле.
ЧИТАЕМ ТАКЖЕ: какими должны быть показатели крови у детей?
Бывает так, что уровень гранулоцитов не дотягивает даже до минимального. Также бывают случаи, когда эти клетки отсутствуют вовсе. Такая ситуация может свидетельствовать о:
- заболеваниях щитовидной железы, которая вырабатывает избыточное количество гормонов – гипертериозе, Базедовой болезни;
- сбоях в работе надпочечников;
- бесконтрольном приеме гормональных препаратов (гидрокортизона, преднизолона);
- обострении воспалительного процесса;
- воспалении легких;
- постоянном стрессе;
- аллергических реакциях в виде отека Квинке, крапивницы.
При этом базопения может быть временным явлением, которое сопровождает некоторые состояния. К ним относятся:
- процесс восстановления после инфекционных заболеваний – скарлатины, гриппа;
- длительная химиотерапия, воздействие излучения, прием других сложных препаратов, имеющих побочные явления.
Специалисты отмечают, что снижение этих гранулоцитов может говорить о серьезных нарушениях в работе костного мозга, эндокринных отклонениях. В связи с этим родители должны со всей серьезностью отнестись к подобным лабораторным исследованиям своего отпрыска. Врач может порекомендовать пройти дополнительное обследование и сдать развернутые анализы, чтобы найти причину отклонений. В то же время на сайте доктора Комаровского указано, что отсутствие базофилов не имеет какого-либо диагностического значения.
При стрессе у ребенка количество базофилов может снизиться
Почему сегментоядерные нейтрофилы повышены у взрослого?
Незначительное повышение сегментоядерных нейтрофилов не свидетельствует о серьезной патологии. Такое состояние характерно для большинства вирусных, бактериальных или грибковых инфекций. Но если повышены сегментоядерные нейтрофилы в крови вдвое или втрое – это причина обратиться к лечащему врачу. Превышение количества нейтрофильных гранулоцитов в десятки раз может указывать на сепсис.
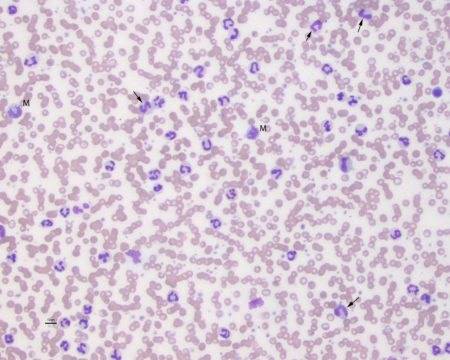
Сильная нейтрофилия
Повышенные сегментоядерные нейтрофилы наблюдаются при заболеваниях:
- Тяжелой аллергической реакции (анафилактический шок).
- Сахарном диабете.
- Обширном некрозе тканей.
- Трофической язве или гангрене различных частей тела.
- Ожоге 3 или 4 степени.
- Заболеваний эпидермиса.
- Аутоиммунных болезней.
- Рака крови.
- Отравлении тяжелыми металлами или различными ядами.
- Анемии.
Нейтрофилия развивается на фоне приема глюкокортикоидных препаратов. Но по одному анализу крови нельзя сказать что-то о болезни пациента. Нейтрофилия – признак, указывающий на патологические процессы, а не самостоятельное заболевание. Поэтому необходимо пройти дополнительные обследования для выяснения точной причины, вызвавшей нейтрофилез.
Выделяют три типа нейтрофилеза:
- Локализованный (увеличение количества нейтрофилов в определенном месте)
- Обширный.
- Септический.
Локализованный нейтрофилез возникает вследствие травм и проходит самостоятельно. Обширная нейтрофилия появляется из-за инфекционного заболевания вирусной или бактериальный природы. Сепсис – тяжелое состояние организма, сопровождающееся интоксикацией патогенными микроорганизмами, попавшими в кровь. Сепсис заканчивается в большинстве случаев летально и требует неотложной медицинской помощи. Нередко даже при оказании соответствующей помощи пациент погибает.
Показания для направления на анализ
Определение уровня нейтрофилов может проводиться в рамках ежегодного профилактического осмотра у детей и взрослых. Это является способом выявить скрытые заболевания, не имеющих пока что клинических симптомов.
Исследование содержания лейкоцитов определяют для того, чтобы определить имеется ли в организме инфекционный процесс. Пожалуй, это является основным показанием для назначения анализа уровня нейтрофильных лейкоцитов в крови. То есть, анализируя уровень белых кровяных клеток можно сделать вывод о способности организма сопротивляться инфекциям
Это является важной характеристикой здоровья у детей.
Одним из показаний для исследования содержания данного вида клеток является диагностика злокачественных заболеваний крови. Об этом может свидетельствовать обнаружение молодых и бластных форм нейтрофилов
Вывод об эффективности лечения можно также сделать, опираясь на данные уровня нейтрофилов в динамике.
Лечение
Коррекция определяется конкретной причиной патологического процесса. Задача не в том, чтобы искусственными методами поднять нейтрофилы в крови, необходимо устранить источник проблемы. Практикуется медикаментозная терапия.
При инфекционном генезе расстройства применяются следующие средства:
Антибиотики. Разных типов.
Стимуляторы синтеза лейкоцитов. Лейкоген и прочие
С осторожностью.
Местные антисептические препараты.
Если речь об аутоиммунных реакциях:
- Супрессоры. Для угнетения активности защитных сил.
- Глюкокортикоиды. Преднизолон и аналогичные.
- Возможно применение прочих. По потребности и назначению лечащего специалиста.
Количество нейтрофилов в крови показывает, в том числе и эффективность терапии, потому можно исследовать качество проводимой коррекции по этому критерию.
В остальном же методики зависят от клинической ситуации. Сахарный диабет требует контроля глюкозы, злокачественные образования — хирургического лечения и т.д.
Чем обусловлены отклонения от нормы?
Количество и уровень содержания базофильных гранулоцитов может изменяться не только на протяжении жизни при воздействии физиологических факторов. Также могут происходить заметные перемены, вызванные патологическими причинами. Чаще всего это состояние, при котором показатели данных клеток увеличены (до и выше 0,2*109 г/л), что называется базофилоцитоз или базофилия.
Пониженные базофилы в крови имеют название базофилопения и считаются редким явлением. Кроме того, в отдельных случаях может обнаружиться, что данный вид клеток вообще в образце крови отсутствуют, но даже такое состояние не всегда следствие патологического процесса и не нуждается в терапии.
Что приводит к базофилии
Причины повышенного содержания базофильных гранулоцитов довольно широки. Но почти каждая из них сопровождается внедрением аллергена либо инфекции, с последующим развитием воспалительного процесса. Выделяется следующий перечень патологий. Аллергические реакции. При встрече с аллергеном базофильные клетки высвобождают в кровь гистамин, который вызывает появление типичных признаков аллергии: выделение слизи из носа, покраснение глаз, жжение, зуд.
Самое первое действие – это поиск аллергена и ограждение ребенка от контакта с ним. Самая высокая и опасная степень аллергической реакции – анафилактический шок. Он развивается на фоне чрезмерного одномоментного выброса гистамина и купируется только лишь при применении медикаментозных препаратов.
Покраснение кожных покровов лица – один из частых признаков пищевой аллергии у детей
Инфекции
Попадание любой инфекции, неважно бактериальной ли она природы, вирусной или грибковой, приводит к росту показателей базофилов. Кроме этого, может отмечаться и увеличение содержания эозинофильных гранулоцитов, СОЭ (скорость оседания эритроцитов) и другие показатели крови, вызванные иммунным ответом
Отравления ядовитыми веществами, укусы животных и насекомых. Механизм развития иммунных реакций идентичен аллергическому процессу.
Глистные инвазии. В данной ситуации также наблюдается повышение уровня эозинофилов, что потребует проведения дополнительных анализов. Дефицит В12. Завышенные значения базофильных гранулоцитов могут указывать на несбалансированное питание. При нехватке В12 происходит незначительное увеличение содержания всех подвидов лейкоцитов, но это может быть свидетельством развития железодефицитной анемии.
Заболевания органов пищеварительной и дыхательной системы. Показатели способны повышаться в различной степени и полностью зависимы от характера патогена. При этом базофилоцитоз у детей может быть и косвенным проявлением других, более серьезных заболеваний. Тогда все составляющие формулы крови будут претерпевать изменения в той или иной степени.
Подобные сдвиги наблюдаются при таких патологиях, как:
- лейкоз и другие болезни системы кроветворения;
- полицитемия, сахарный диабет, лимфома;
- дисфункция щитовидной железы;
- гепатит различного генеза;
- собственный гормональный фон;
- заболевания почек (нефроз);
- ожирение 2–3 степени.
Рост базофильных клеток может отмечаться при лучевой терапии и приеме гормональных препаратов, а также после спленэктомии (удалении селезенки). Базофилоцитоз сам по себе не считается заболеванием – это всего лишь состояние, указывающее на вероятность развития патологического процесса. К примеру, у детей грудного возраста высокое содержание базофилов (0,07–0,75*109) может сохраняться даже до 2 лет.
Насколько опасна базофилопения
Само по себе состояние, когда базофильные гранулоциты понижены, не относят к опасным. Так как оно может быть следствием перенесенного стресса или воздействия ионизирующей радиации. Кроме этого, базофилопения характерна для реконвалесцентного периода после инфекционных болезней или при развитии эндокринных патологий. Но в таких случаях общий анализ крови выдаст результат с отклонениями по нескольким показателям.
В остальных ситуациях снижение уровня базофилов или даже их отсутствие диагностического значения не несет, и единственное, что следует сделать, это повторить анализы через определенный отрезок времени. Это делается для исключения дисфункции кроветворной системы.
Проявления нейтропении
Клинические проявления различных видов болезни имеют и общие характеристики, и определенные отличия. При всех формах заболевания наблюдается воспалительное поражение тех органов, которые пребывают в постоянном контакте с окружающим миром: кожные покровы, слизистая оболочка ротовой полости, уши, бронхи.
Проявления синдрома Костмана
Так, для синдрома Костмана характерно развитие:
- Лихорадки не выявленного происхождения.
- Бактериального инфицирования кожных покровов: образование фурункулов, флегмон.
- Медленно заживающих пупочных ранок.
- Плохо поддающего терапии омфалита (инфицирование пупочной ранки).
- Рецидивирующих пневмоний, абсцессов, отитов, уретритов, циститов, парапроктитов, перитонитов.
- Задержек психического и физического развития.
- Постепенное присоединение гепатоспленомегалии (состояния, при котором наблюдается одновременное увеличение размера селезенки и печени), а также лимфоденопатии (увеличения лимфатических узлов).
- Поражение слизистых оболочек ротовой полости: регулярное развитие гингивитов и стоматитов.
Описанные заболевания могут отличаться генерализованным течением, поэтому отсутствие своевременного лечения чревато летальным исходом.
Циклическая форма нейтропении
О развитии циклической нейтропении свидетельствуют нарушения в виде поражений кожных покровов, слизистой оболочки ротовой полости, ушей. Наблюдаются следующие характерные особенности:
- Возникающие заболевания отличаются рецидивирующим течением: обострения беспокоят каждые 2-3 недели-1,5 месяца.
- В том случае, если происходит воздействие аэробной микрофлоры наблюдается тяжелое течение болезней.
- Наиболее частые осложнения – перитонит, сепсис, однако вероятность их развития значительно ниже, чем при синдроме Костмана.
- По мере взросления ребенка частота повторного обострения и тяжесть течения заболеваний уменьшается.
Семейные доброкачественные нейтропении
Проявления семейных доброкачественных нейтропений наблюдаются у пациентов младше 12 месяцев и сопровождаются развитием:
- Гингивитов.
- Стоматитов.
- Фурункулеза.
- Отита.
- Поражений легких.
Описанные патологии отличаются легким течением и в большинстве случаев не провоцируют развития осложнений у пациентов младших возрастных групп. Симптомы заболеваний могут проявляться уже с первых месяцев жизни пациента. В большинстве случаев выявляют патологии бактериального происхождения, поражающие верхние дыхательные пути: развитие ларингита, фарингита, трахеита. Также может быть выявлена пневмония, гингивит или стоматит.
Как готовить ребёнка к анализу?
Взрослым важно грамотно подготовить малыша к процедуре. В первую очередь надо объяснить ребёнку, что будет происходить во время процедуры, и убедить его в том, что это не больно и бояться нечего
Также надо предварительно проконсультироваться с педиатром, который даст все рекомендации, как готовить ребёнка.
Основными из них являются:
- Приход на сдачу анализа за 30 минут до времени процедуры – ребёнку надо побыть в помещении, чтобы ходьба и перепад температуры между помещением и улицей не нарушили картину.
- Отсутствие физической нагрузки за 12 часов до забора материала – нельзя с вечера разрешать малышу активные игры, а также не следует идти с ребёнком на анализы пешком, если расстояние до лаборатории более 500 метров.
- Отказ от еды за 3 часа до процедуры – поить малыша можно, но только чистой водой и в объёме не более 1 стакана. Если договориться с детьми не получилось, и они всё же что-то съели, сдачу крови переносят.
Когда ребёнок отличается высокой нервной возбудимостью, то надо по согласованию с врачом подобрать лёгкое успокоительное средство, которое поможет избежать стресса и скачка показателей из-за него.
Виды
Нейтрофилы, несмотря на единое название, также неоднородны. Существует несколько видов таковых. В зависимости от функционального предназначения (узкая специализация) или же степени готовности к работе.
Всего можно определить четыре типа:
Миелоцит. Условно говоря, его нельзя назвать разновидностью белых кровяных телец. Это предельно незрелая клетка. По своей сути, она еще даже не дифференцировалась. Это грубая «заготовка» организма для будущего превращения в прочие структуры. Не обязательно нейтрофилы.
Возможна трансформация во что угодно: от тромбоцита до эозинофила. В норме таких структур в кровеносном русле быть не должно вообще. Они концентрируются в костном мозге и там же окончательно формируются, только потом выходят в организм и начинют выполнять свою работу.
Юные или незрелые нейтрофилы. Промежуточная форма. Также сохраняется в месте собственного синтеза, обеспечивает условный резерв. На случай, если потребуется выброс большего количества иммунных клеток. Подобные разновидности тоже отсутствуют в кровеносном русле. Потому как работать они пока еще не способны.
С другой стороны, в результате случайных явлений, возможен выход небольшого их числа. Это не критично, но количество должно быть на уровне погрешности. Около 0.1-1%, с возможным отклонением в меньшую сторону. Все явные изменения говорят о развитии того или иного патологического процесса в организме.
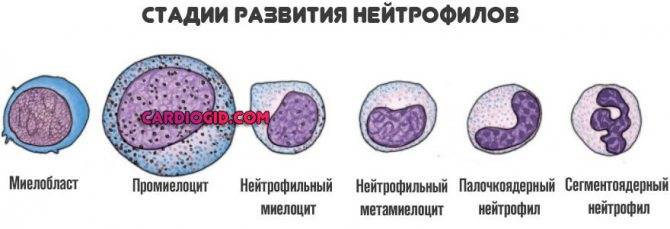
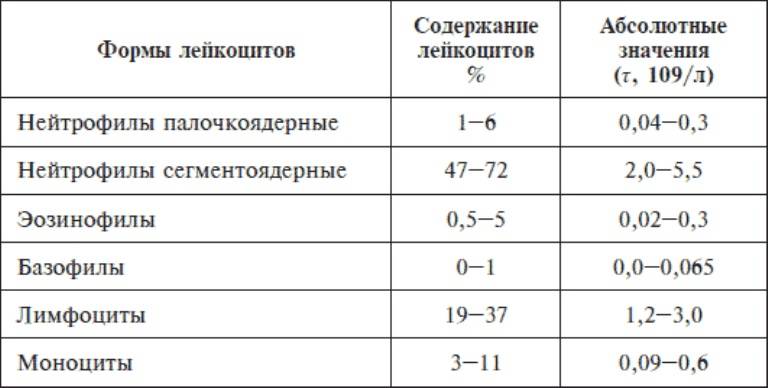
- Палочкоядерные нейтрофилы. Составляют минимум от общей массы. Не свыше 5% количества. Свое название получили за счет особенностей формы, которая хорошо заметна при микроскопическом анализе. Эти клетки обладают примерно теми же функциями, но более узкоспециализированы. Вступают в дело по необходимости, когда основная масса не справляется.
- Нейтрофилы сегментоядерные. Наиболее многочисленный подтип белых кровяных телец. Согласно разным оценкам, составляет до 70% от количества структур. Решает описанные выше задачи постоянно и в полной мере. Особенно хорошо заметна работа нейтрофилов этого типа при развитии инфекционно-воспалительного процесса в организме.
Функционально активных вида, таким образом, всего два. Оба они примерно равноценны по особенностям, роли и потенциалу для борьбы с патогенными агентами, микроорганизмами, вирусами, грибками.
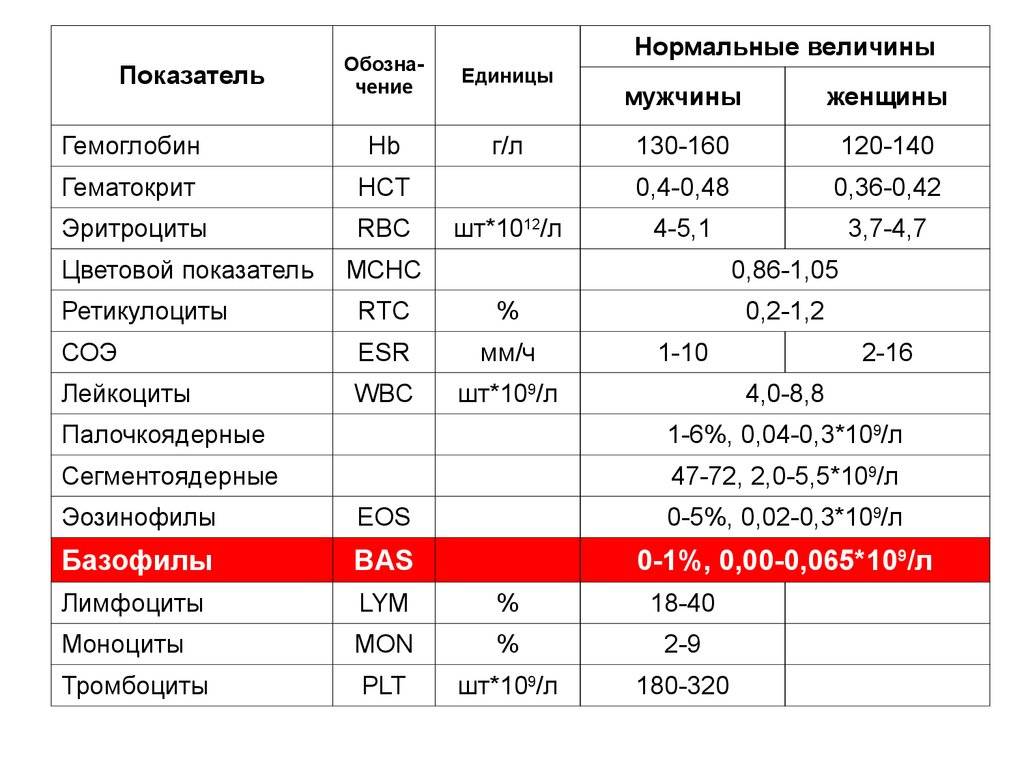
Нейтрофилы — норма
Организм производит нейтрофилы в костном мозге, и они составляют 55-70% всех лейкоцитов в кровотоке. Нормальный общий уровень лейкоцитов в крови у взрослого человека составляет от 4500 до 11000 на миллиметр в кубе (мм3).
Когда в организме появляется инфекция или другой источник воспаления, специальные химические вещества предупреждают зрелые нейтрофилы, которые покидают костный мозг и проходят через кровоток в нужное место. В отличие от других клеток, нейтрофилы могут проходить через соединения в клетках, которые выстилают стенки кровеносных сосудов и напрямую попадают в ткани.
Существует много различных причин, почему у человека может быть высокий или низкий уровень нейтрофилов в крови.
Изменения уровня нейтрофилов часто являются признаком значительных изменений общего количества лейкоцитов. Количество и доля лейкоцитов в кровотоке меняются с возрастом и при других состояниях, таких как беременность. Хотя обычный диапазон у всех немного отличается, часто используемые диапазоны включают в себя:
- Новорожденные: от 13 000 до 38 000 мм3;
- Младенец в возрасте 2 недель: от 5000 до 20000 мм3;
- Взрослый: от 4500 до 11000 мм3;
- Беременная женщина (третий триместр): от 5 800 до 13 200 мм3;
Уровень лейкоцитов выше 11 000 мм3 известен как лейкоцитоз, то есть имеет место повышенный уровень лейкоцитов в крови. Нейтрофильный лейкоцитоз определяется, когда человек имеет более 7000 мм3 зрелых нейтрофилов в крови.
Нижний предел уровня нейтрофилов в крови человека составляет 1500 на мм3. Если у человека низкий уровень нейтрофилов, это состояние известно как нейтропения. Чем ниже уровень нейтрофилов, циркулирующих в крови, тем тяжелее нейтропения. Уровни нейтропении:
- Легкая нейтропения: от 1000 до 1500 мм3;
- Умеренная нейтропения: от 500 до 999 мм3;
- Сильная нейтропения: 200-499 мм3;
- Очень тяжелая нейтропения: ниже 200 мм3.
Если уровень нейтрофилов или лейкоцитов незначительно изменен, то не о чем беспокоиться, пока они носят временный характер. Повышенное количество лейкоцитов часто означает, что организм реагирует на инфекцию, травму или стресс. У некоторых людей уровень лейкоцитов и нейтрофилов в природе ниже, чем у других, что обусловлено рядом факторов, в том числе врожденными.
Если уровни нейтрофилов и лейкоцитов значительно изменяются без видимой причины или остаются повышенными или пониженными, врач назначит дополнительные анализы для определения причины.
Сильно высокий или низкий уровень лейкоцитов часто требует неотложной помощи и мониторинга. Люди с тяжелой нейтропенией будут иметь недостаточную защиту от инфекции. Люди с тяжелой нейтрофилией обычно имеют опасный для жизни тип инфекции или другого воспалительного заболевания, требующего лечения, такого как рак.
Норма в крови
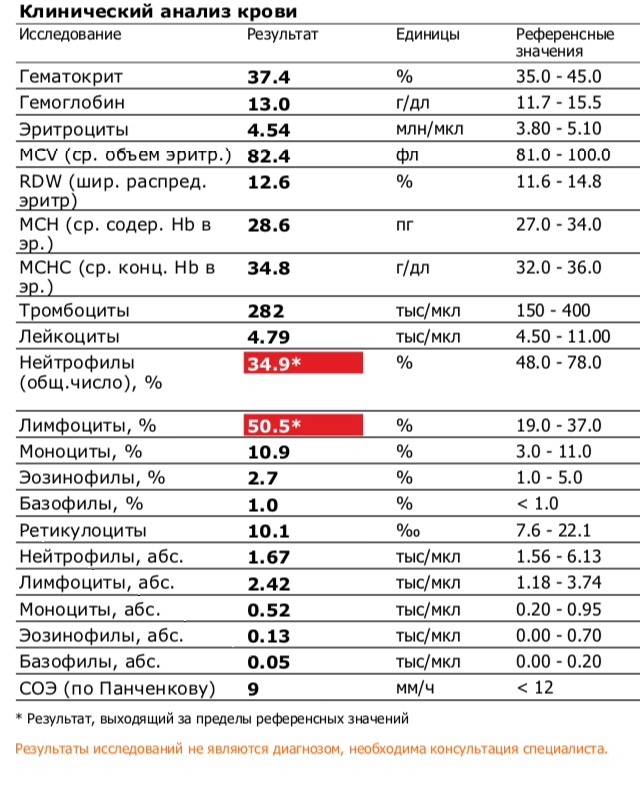
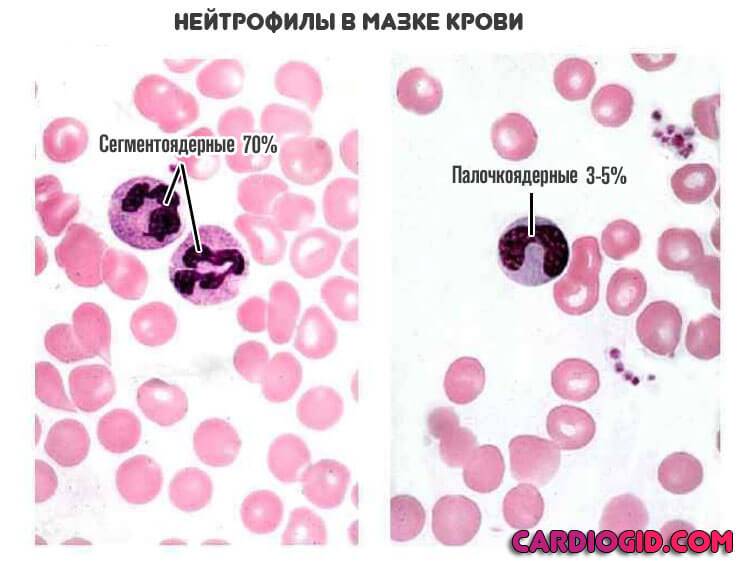
Нейтрофилы – самые многочисленные клетки из всех видов лейкоцитов: их доля составляет от 50% до 70% от всех белых клеток крови. Если посмотреть на бланк анализов, можно увидеть их разное обозначение из-за того, что при подсчете нейтрофилы разделяют на палочкоядерные (не до конца зрелые) и сегментоядерные (полностью зрелые).
Норма сегментоядерных лейкоцитов в крови у женщин такая же, как и у мужчин, и составляет 1500 – 8000 ед./мм3. Определение пониженных сегментоядерных нейтрофилов в крови у ребенка отличается от нормы у взрослого. Нижняя норма у детей в возрасте от 2 недель до 1 года составляет 1000 ед./ мм3. Но после года эта норма становится как у взрослого.
При этом необходимо отметить, что подсчет лейкоцитов сильно зависит от вида оборудования (т. зв. гематологических автоматических анализаторов), на котором проводится подсчет. Поэтому сегментоядерные нейтрофилы, норму которых измеряют на разном оборудовании и в разных лабораториях, нужно сравнивать всегда только с теми значениями, которые отпечатаны на анализах в лаборатории.
Референсные значения показателя по возрастам
В зависимости от возраста ребёнка, сегментоядерные лейкоциты присутствуют в крови в большем или меньшем количестве. Их чрезмерное количество называется — нейтрофилез, а пониженное — нейтропения.
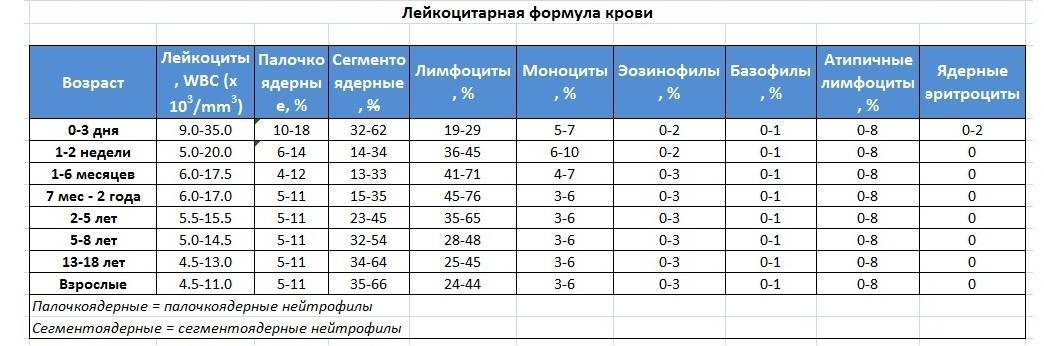
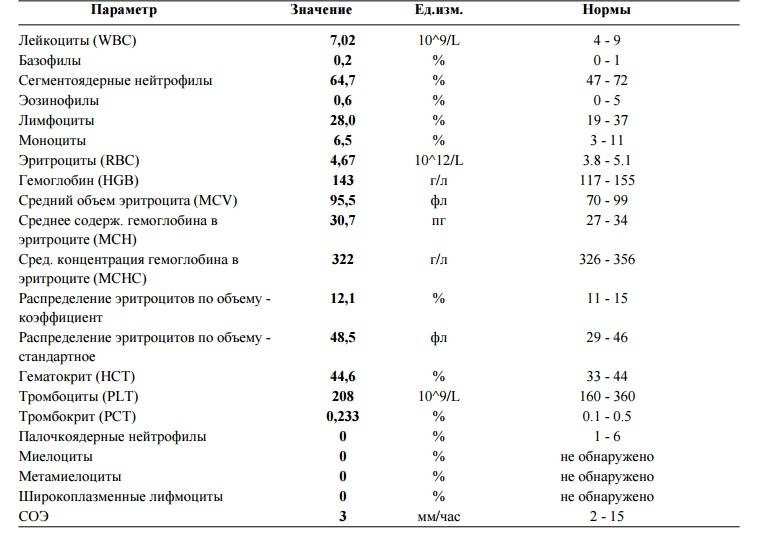
Нормальные показатели в крови представлены в таблице:
| Возраст | Норма |
| новорождённые до 5 дня | 70% |
| у грудничка с 5 дня до 1 месяца | 55% |
| от 1 месяца до 1 года | 30% |
| от года до 5 лет | 35% |
| от 5 лет до 10 лет | 55% |
| старше 10 лет | 60% |
Повышение нейтрофилов в крови у ребенка является тревожным признаком, игнорировать который недопустимо, так как из-за этого можно пропустить тяжёлые инфекционные заболевания.
Особенно важно проводить полное обследование при повышенном уровне лейкоцитов у ребёнка до 3-х лет, так как в этом возрасте малыш ещё не может правильно описать симптомы и точно охарактеризовать своё состояние, что затрудняет своевременное и точное выявление патологии
Норма содержания палочкоядерных нейтрофилов
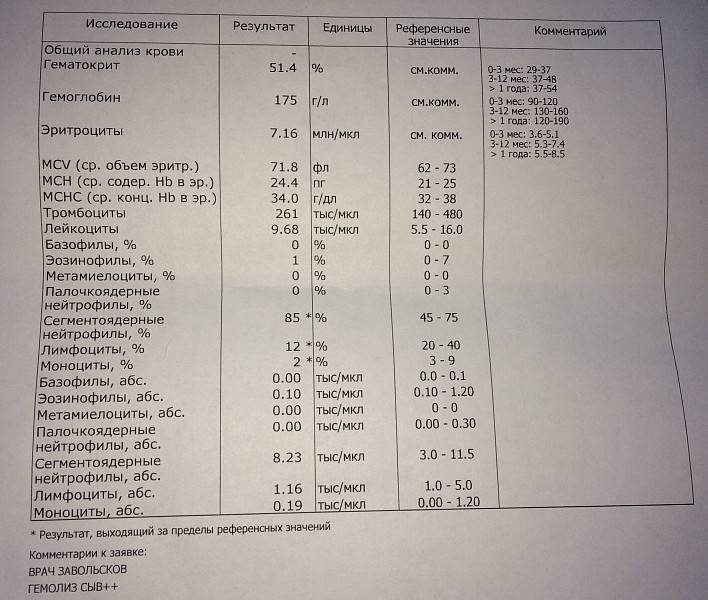
Подсчёт количества как зрелых, так и палочкоядерных, а также и других юных форм нейтрофилов, происходит во время клинического анализа крови при составлении лейкоцитограммы. В стандартном бланке этого исследования сегментоядерные нейтрофилы обозначаются как:
- NEUT% или NE% — относительное содержание по отношению к общему количеству всех видов лейкоцитов;
- NEUT# или NE# — абсолютное содержание или количество клеток в 109/л крови.
Специальных аббревиатур для обозначения палочкоядерных клеток, миелоцитов и метамиелоцитов нет. Но, в случае их обнаружения, их количество обязательно фиксируется в разделе бланка – «морфология лейкоцитов».
Норма всех «разновидностей» нейтрофилов, находящихся в плазме зависит от возраста.
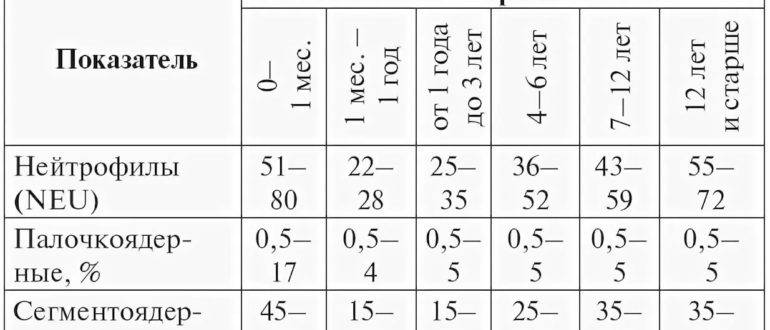
| ВОЗРАСТНАЯ КАТЕГОРИЯ | Палочкоядерные нейтрофилы | NE% | ||
| # (в 109/л) | % | |||
| новорожденный | 0,135-0,79 | 3,00-17,0 | 45-80 | |
| дети | ребёнок до 1 года | 0,014-0,19 | 0,05-4,0 | 17-45 |
| 1-6 лет | 0,023-0,23 | 0,05-5,0 | 28-59 | |
| 7-12 лет | 0,032-0,25 | 0,05-5,5 | 38-66 | |
| 13-15 лет | 0,037-0,27 | 0,05-6,0 | 43-69 | |
| мужчины и женщины | 0,045-0,30 | 1,00-6,0 | 47-72 |
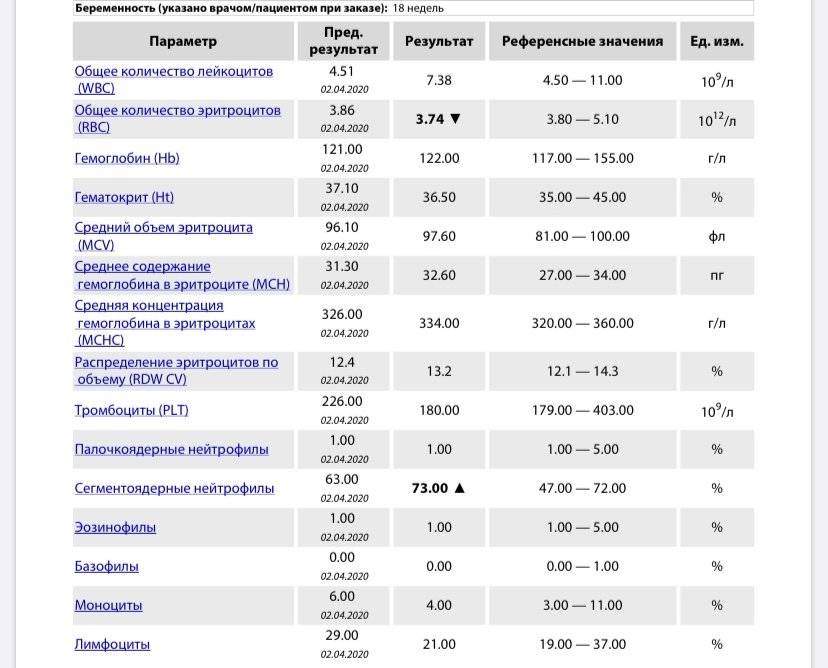
Во время беременности среднее повышение уровня лейкоцитов на 20% считается нормальным, и объясняется как ответная реакция женского организма на неизбежную стимуляцию кроветворения, которая необходима для нормального развития будущего ребёнка. При этом увеличение количества нейтрофильных форм, в норме, в основном должно происходить только за счёт повышения именно палочкоядерных клеток. К концу беременности их количество может увеличиться на 70%, и это всё равно будет нормой.
У беременной женщины даже сильные боли, обильная еда, рвота или неадекватные физические нагрузки могут вызвать непродолжительный скачок лейкоцитов.
Особенности анализа у детей
Восстанавливается норма у детей лишь к 14 годам. Ниже представлен более подробный анализ показателей нейтрофилов у маленьких детей:
- Младенцы — 7–15%;
- Дети в возрасте 3–6 месяцев — 3–8%;
- Дети в возрасте 1 года — 2–7%;
- Маленькие дети в возрасте 3–6 лет — 1–6%;
- Дети в возрасте 6–14 лет — 1–5%.
Особенностью организма маленьких ребенка является не успевшая окрепнуть, слабая иммунная система. Именно по этой причине малейшие отклонения в показателях лейкоцитов будут более ощутимы, чем у взрослого.
Показатели у детей могут быть повышены вследствие:
- Болезней ЖКТ.
- Присутствия в детском организме аскарид, плоских червей и других глистных инфекций.
- Заболевания ЛОР-органов.
Пониженные показатели имеют общее название — В«нейтропенияВ». Такой диагноз нельзя оставлять без внимания, ведь данные показатели свидетельствуют об уязвимом состоянии иммунной системы малыша. Ребенок становится подверженным постоянным вирусным атакам. Такая реакция может быть заметна даже внешне: малыш будет малоподвижным, вялым и уставшим. Также могут наблюдаться расстройства желудка.
Причины пониженных показателей группы лейкоцитов у малышей:
- Вирусные болезни типа кори, гриппа или гепатита.
- Наличие грибковой инфекции.
- Серьезные химические отравления.
- Облучение, которое было перенесено накануне.
- Анемия.
В анализе крови ребенка можно иногда увидеть пониженные показатели нейтрофилов и повышенные лимфоцитов. Это говорит о том, что в организме запущен серьезный воспалительный процесс и с этим нужно немедленно бороться.
Есть случаи, когда пониженные показатели не свидетельствуют о наличии какого-либо заболевания. Это может быть спровоцировано недавним приемом болеутоляющих лекарств.
Пониженные показатели в крови могут носить наследственный характер. При этом у ребенка не будет выявлено никаких видимых симптомов и резкого ухудшения самочувствия. В таких ситуациях врачи обычно назначают повторное обследование, чтобы убедиться в том, что здоровью малыша ничего не угрожает.
Норма
Норма у детей данных клеток в анализе крови следующая:
- от рождения и до года – 1-9%;
- от 2 до 7 лет – 2-6%;
- с 8 до 12 лет – 2,5-7%;
- подростковый возраст – 1-7%.
У взрослых количество нейтрофилов в организме должно быть не больше 1%. Однако норма у женщин при беременности несколько выше, но это несущественно. При большом отклонении от допустимого показателя следует обратиться к врачу за консультацией, а не проводить лечение самостоятельно. Как правило, нейтрофилы повышены при беременности не более чем на 1%.
В более редких случаях, но такое все же встречается в медицинской практике, нейтрофилы отсутствуют вовсе. Это является врожденным заболеванием и влечет за собой крайне негативные последствия.
Нормы количества нейтрофилов в крови у детей разного возраста
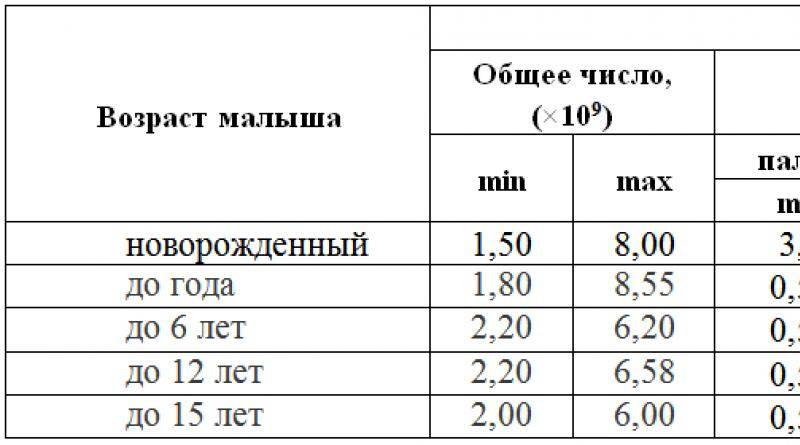
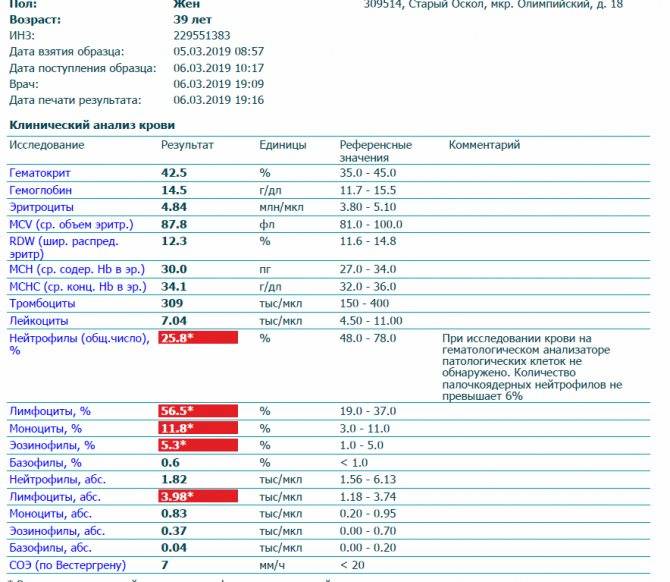
Нормативный объем нейтрофилов зависит от возраста ребенка, после 15 лет подросткам соответствуют взрослые значения. В норме у детей кровь из пальца не содержит молодые клетки, их появление говорит о сдвиге лейкоцитарной формулы влево. Норма содержания зрелых нейтрофилов (палочкоядерных и сегментоядерных) приведена в таблице.
| Возраст | Сегментоядерные, % | Палочкоядерные, % | Общее число нейтрофилов в литре крови (х109) |
| После рождения | 47-70 | 3-12 | 1,5-8 |
| 2 недели | 30-50 | 1-5 | 1,8-8,5 |
| До года | 15-45 | 1-5 | 1,8-8,5 |
| 1-2 года | 30-45 | 0,7-5 | 2-6 |
| 2-5 лет | 30-55 | 0,7-5 | 2-6 |
| 6-7 лет | 40-60 | 0,7-5 | 2-6 |
| 9-11 лет | 45-60 | 0,7-5 | 2-6 |
| 12-15 лет | 50-70 | 0,7-5 | 2-6 |
ЧИТАЕМ ТАКЖЕ: палочкоядерные нейтрофилы в крови у ребенка: что делать в случае, если их содержание повышено?
Что это такое и каковы их функции?
 Палочкоядерные нейтрофилы являются предшественниками сегментоядерных клеток. Имеют закрученное или продолговатое целостное ядро. Молодые клеточные формы не обладают достаточным количеством ферментов, способных растворять бактерии. Они не способны проникать внутрь сосуда, ведут малоподвижный образ жизни в пределах кровяного русла.
Палочкоядерные нейтрофилы являются предшественниками сегментоядерных клеток. Имеют закрученное или продолговатое целостное ядро. Молодые клеточные формы не обладают достаточным количеством ферментов, способных растворять бактерии. Они не способны проникать внутрь сосуда, ведут малоподвижный образ жизни в пределах кровяного русла.
Палочкоядерные клетки после выброса в кровь могут находиться в организме от 5 до 48 часов. Функция нейтрофилов заключается в нейтрализации воспалительного процесса за счет разрушения бактерий, вирусов, грибков. Пораженные ткани размягчаются, образуется очаг с гноем. Кровяные тельца распадаются, как только уничтожают инфекцию.
Внимание! Повышенный уровень палочкоядерных нейтрофилов у взрослого человека говорит о наличии инфекционного процесса бактериальной природы или воспаления.
Почему наблюдается нейтрофилез – повышение нейтрофилов?
Повышение уровня показателей в лейкоцитарной формуле называется нейтрофилез. Чем сильнее источник его возникновения воздействует на организм малыша, тем выше будет уровень лейкоцитов. Они могут быть завышены во время длительных умственных и физических нагрузок или после еды. Наиболее часто высокие показатели говорят о заболевании или воспалительном процессе, избыточный процент клеток напрямую зависит от стадии болезни.
Нейтрофилез вызывают:
- разрушение оболочек лейкоцитов;
- сахарный диабет;
- острая кровопотеря;
- пищевые, медикаментозные отравления;
- опухолевые процессы;
- большие по площади ожоги;
- аллергические реакции;
- ряд медикаментов, в частности – гормональных;
- послеоперационный период;
- вирусные и бактериальные инфекции;
- аппендицит, артрит, бронхит, пневмония и другие заболевания, связанные с воспалительными процессами в организме (см. также: симптомы приступа аппендицита у детей 3-х лет).
В некоторых случаях абсолютные изменения в лейкоцитарной формуле обусловлены генетической предрасположенностью или особенностями организма.
В младенчестве и детском возрасте наблюдается доброкачественная хроническая нейтропения. Часто она не сопровождается никакими симптомами, и врачи принимают тактику наблюдения.
Крайне редко (1-2 случая на миллион человек) встречается циклическая нейтропения. В этом состоянии наблюдается периодическое снижение уровня нейтрофилов в крови с последующим естественным восстановлением. Подобное явление передается с генами и не влияет на качество жизни. Еще одно наследственное заболевание – синдром Костмана. В этом случае нейтрофилы не достигают зрелых форм, что приводит к серьезному ослаблению иммунитете. В современном мире такое состояние корректируется медикаментозно.
ЧИТАЕМ ТАКЖЕ: почему у ребенка до года понижены нейтрофилы?