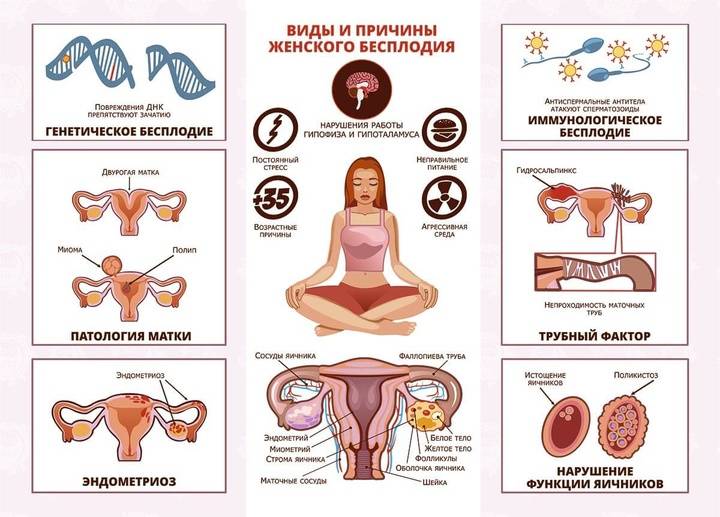
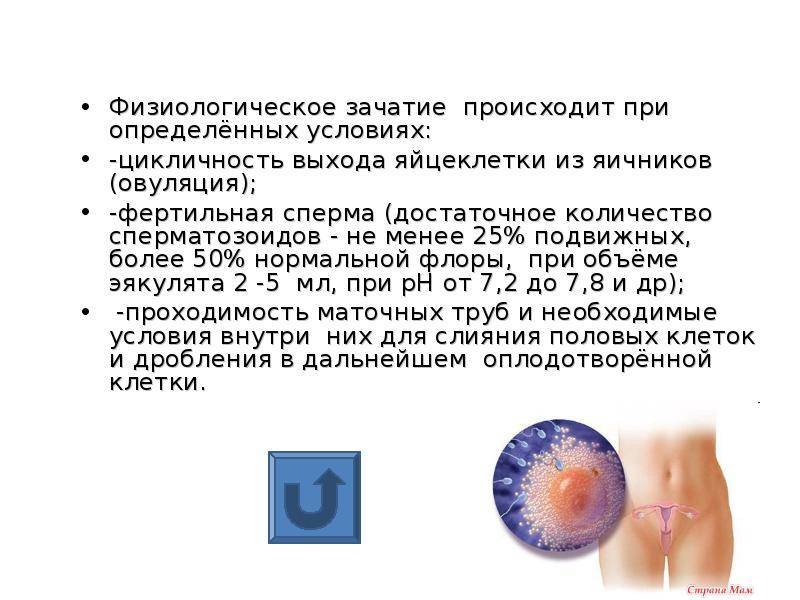
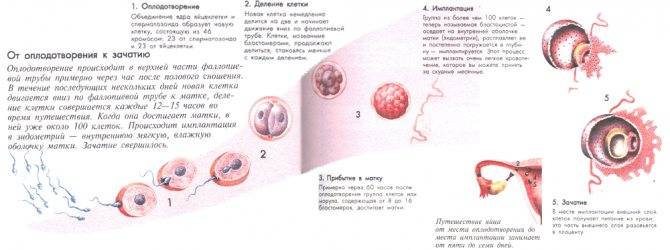
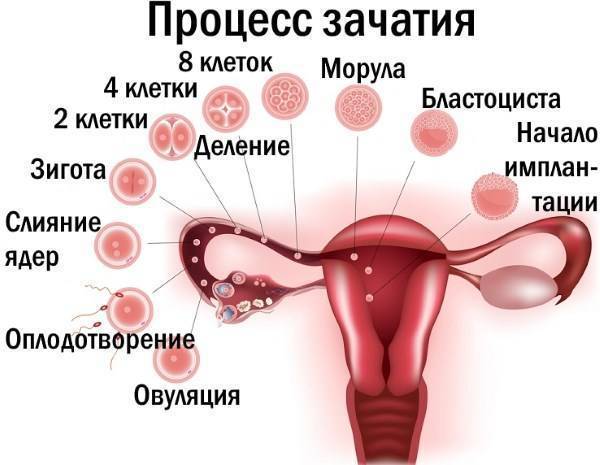
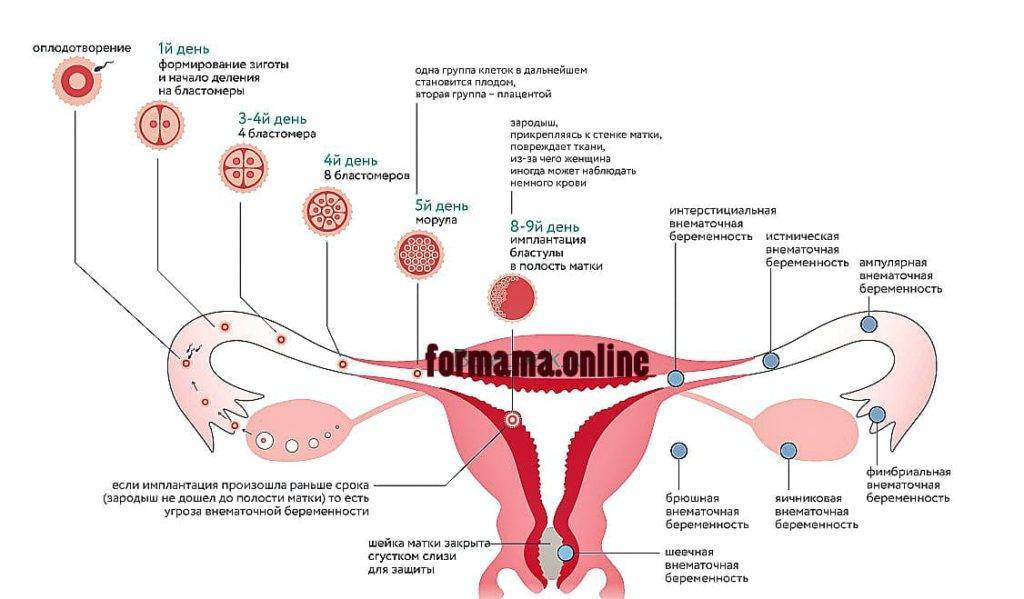
Планирование
Итак, имеется подтвержденный, выставленный по всем критериям диагноз уреаплазменной инфекции. Что делать? Конечно, лечить.
Поскольку возбудитель обитает внутри клетки, лечить эту инфекцию не самая простая задача. Поэтому уреаплазмоз лечится только при помощи системной антибактериальной терапии – то есть приемом антибиотиков внутрь. Идеальном вариантом будет назначение препаратов с учетом бактериального посева, где есть панель чувствительности к антибиотикам.
Местные средства – крема, свечи, вагинальные таблетки не подходят для лечения уреаплазмоза в качестве единственного варианта терапии, однако могут дополнять курс антибиотиков.
Считается, что при отсутствии необходимых критериев постановки диагноза у партнера, его лечить не нужно. Однако, если пара планирует беременность, особенно на фоне предшествующего бесплодия, или планирует прибегать к методам вспомогательной репродукции, то пролечивать лучше и мужчину, и женщину вне зависимости от результатов анализов второго партнера.
Контроль излеченности проводят только методом бакпосева. Анализ нужно сдавать не ранее, чем через 14 дней от приема последней таблетки или свечи, то есть полного окончания курса. Критерием излеченности становится уменьшение количества уреаплазм до 10 4 и менее, а также ликвидации воспалительных изменений в общих и цитологических мазках, а также улучшением показателей спермограммы у мужчины.
Когда можно беременеть после лечения уреаплазмы? Ответ на этот вопрос однозначен – сразу после получения хороших результатов контрольных анализов, если у пары отсутствуют другие нюансы по здоровью, не связанные с уреаплазменной инфекцией.
https://youtube.com/watch?v=SP2McRRNF3Q
Можно ли делать ЭКО при эндометриозе?
Проведение экстракорпорального оплодотворения определяется тем, насколько развита аномальная ткань, в каких органах брюшной полости она развивается. В этом плане важную роль играет своевременное выявление очагов эндометриоза, для чего используются следующие методы:
- гинекологический осмотр, в процессе которого выявляется напряжение в области маточных придатков, самой матки и Дугласова пространства – области брюшины, лежащей между задней стенкой матки и передней стенкой прямой кишки;
- лапароскопия – внутренний осмотр органов брюшной полости, выполняемый через прокол в брюшной стенке с помощью тонкого трубчатого прибора (лапароскопа);
- диагностический осмотр слизистой прямой кишки (ректороманоскопия) и мочевого пузыря (цистоскопия);
- УЗИ органов малого таза – эффективность этого метода в диагностике эндометриоза ограничена лишь обнаружением эндометриоидных кист яичников, так как узлы патологического эндометрия на других органах ультразвуком не выявляются.
Также врач может назначить МРТ органов малого таза и другие процедуры в качестве дополнительных для уточнения и дифференциации заболевания. Но основным методом в определении эндометриоза остается лапароскопия.
Выявленный перед ЭКО эндометриоз подлежит лечению, в рамках которого используются следующие методы:
- Консервативная терапия. Она заключается в приеме гормональных лекарственных препаратов, направленных на уменьшение аномально разросшейся ткани эндометрия, которые подвержены влиянию гормонов. До появления лапароскопии это был наиболее распространенный и эффективный метод лечения заболевания, сегодня он применяется как вспомогательный или для лечения патологии в легкой форме. Также в рамках медикаментозной терапии применяются противовоспалительные препараты, купирующие воспалительные процессы в пораженных органах и сопутствующий им болевой синдром. Лекарства вводятся в организм перорально, через инъекции или с помощью внутриматочной спирали. Универсального препарата, гарантированно вылечивающего патологию, не существует – чаще всего используется несколько медикаментов с учетом индивидуальных характеристик пациентки, степени заболевания, планов на беременность и т. д.
- Хирургическое лечение. Физическое удаление очагов эндометриоза является наиболее эффективным средством их терапии. Операция может проходит через надрез или лапароскопический прокол, при этом аномально разросшаяся ткань иссекается методом лазерной вапоризации, электрокоагуляции или резекции. Удаление эндометриоидных кист выполняется полностью с максимально возможным сохранением фолликулярного аппарата. При обширном эндометриозе, охватившем также стенки мочевого пузыря, матки, маточных труб, кишечника часто проводится удаление пораженных участков этих органов.
Ни один из указанных методов не является на 100% эффективным или имеющим преимущества перед другими способами лечения эндометриоза. Поэтому врач формирует терапевтическую тактику индивидуально, с учетом особенностей физиологии пациентки, состояния ее организма, тяжести и распространения заболевания и других факторов.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Обследования при ЭКО после 40 лет
Важную роль в обеспечении успеха экстракорпорального оплодотворения в этом возрасте играет диагностирование. Пациентка старше 35-40 лет проходит комплексное медицинское обследование, включающее стандартные процедуры:
- Анализы крови – общий, биохимический, на инфекции (ВИЧ, сифилис, гепатиты), уровень гормонов, антитела и т. д.;
- Анализы мочи – общий и биохимический, на содержание гормонов (в частности, ФСГ и АМГ);
- Исследование влагалищного мазка или цервикального соскоба на онкологическую цитологию и микрофлору;
- Ультразвуковое исследование органов малого таза, ЭЭГ, кардиографию, маммографию.
Кроме того, пациентка, чей возраст превысил 35-40 лет, проходит дополнительные исследования – в частности, преимплантационную генетическую диагностику ооцитов или эмбрионов для исключения или выявления возможных наследственных заболеваний. По результатам этих обследований и данных медицинской карты женщины врач может назначить и другие диагностические процедуры, а также привлечь узкоспециализированных специалистов для решения возможных проблем.
Помимо самой пациентки, обследование проходит также ее половой партнер/супруг. Ввиду того, что у него только извлекаются половые клетки для оплодотворения, его диагностика существенно проще и включает следующие процедуры;
- анализы крови – общий, биохимический, на инфекции;
- общий и биохимический анализ мочи;
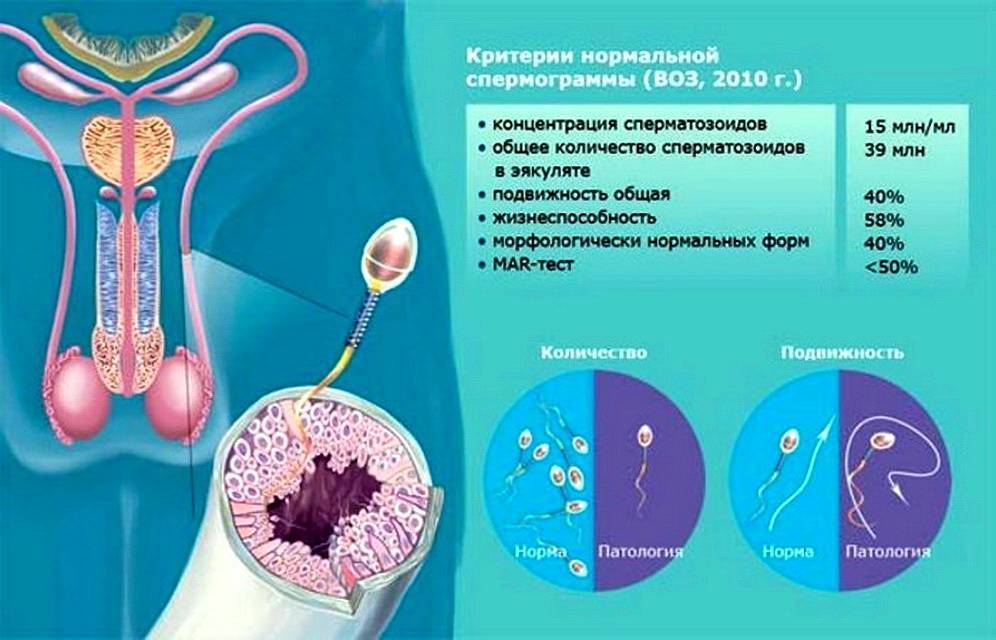
- спермограмму (исследование качества спермы).
Последняя процедура заключается в изучении фертильных свойств эякулята – количества сперматозоидов, их подвижности, морфологического строения и т. д. При невысоком качестве спермы врач подготавливает ее, повышая концентрацию половых клеток. В некоторых случаях отбирается наиболее подвижный и здоровый сперматозоид, который принудительно внедряется в яйцеклетку. Эти мероприятия позволяют существенно повысить шанс успешного зачатия.
Можно ли ЭКО при климаксе, вызванном искусственно
Под термином «искусственный климакс» подразумевают процедуру, во время которой выполняется медикаментозная остановка функции яичников. Это провоцирует прекращение выработки женских гормонов (эстрогенов). К данному методу нередко обращаются в процессе лечения некоторых гинекологических патологий, к которым принадлежат миома матки, эндометриоз, кровотечения из матки.
Медикаментозный климакс имеет обратимый характер. После того как женщина прекращает принимать назначенные врачом фармакологические средства, функция яичников постепенно нормализуется, возвращаются регулярные месячные. Стандартный курс лечения обычно длится не более шести месяцев.
После завершения терапии возрастают шансы на естественное зачатие. Также пациентка может забеременеть по программе экстракорпорального оплодотворения.
Морально-правовые аспекты
В пункте 3 статьи 55 Федерального закона от 21.11.2011 N 323-ФЗ утверждается право незамужних женщин на использование ВРТ (в том числе экстракорпоральное оплодотворение) при наличии их добровольного информированного согласия на медицинское вмешательство. Поэтому с точки зрения официального законодательства нет никаких препятствий – ЭКО можно делать без мужа.
Однако, несколько сложнее дело обстоит с этической стороной такого поступка. Хотя отношение общества к этому вопросу сегодня достаточно лояльное, все же еще часто встречается негативная оценка женщин, решивших стать матерью вне брака или хотя бы гражданского союза с мужчиной. Многие люди считают, что в семье без отца ребенок не получает полноценного воспитания, что негативно сказывается на его развитии. Тем не менее, всеобщего и ярко выраженного порицания и тем более дискриминации таких неполных семей в нашей стране сегодня уже нет.
Также на практике возникают сложности у замужних женщин, которые хотят пройти ЭКО без согласия мужа. Супруг может быть против этой процедуры, например, по религиозным причинам или из-за достаточно высокой стоимости этой услуги. Такую проблему необходимо решать вдвоем и постараться найти компромисс, так как забор генетического материала мужа проводится только на добровольной основе. Если у пары официально оформлены отношения и супруг против использования своей или донорской спермы, женщине также будет отказано в ЭКО без мужа. Чтобы иметь такую возможность, ей придется развестись или найти компромиссное решение.
Лечить ли уреаплазмоз, если вы беременны?
В результате обследования при планировании беременности может выясниться, что женщина является носителем уреаплазмоза, то есть количество возбудителей в пределах нормы: менее 10*4 КОЕ/мл. В таком случае в лечении нет необходимости и можно смело планировать зачатие малыша. После наступления беременности необходимо пройти процедуру посева на уреаплазмы повторно.
Если титр возбудителей до беременности оказался слишком высоким, то врач назначит антибактериальную терапию, после которой нужно будет сдать контрольный анализ. При излечении можно планировать зачатие. Патология, которую перенесла женщина до беременности и вылечила ее, никак не сможет навредить ребенку.
Совсем иначе дело обстоит с первичным заражением уреаплазмой во время беременности. Плацента в первом триместре еще не сформирована, и такое обстоятельство может спровоцировать выкидыш по причине формирования различных пороков развития сердечнососудистой, нервной и других систем плода. Если заболевание впервые возникло в более поздние сроки беременности, то оно нередко приводит к прерыванию или преждевременным родам.
Лечить инфекцию в первом триместре не стоит – это может навредить плоду. При высоком титре уреаплазм во второй половине беременности будущей маме будут назначены противовоспалительная, антибактериальная и иммуностимулирующая терапии с целью исключения инфицирования младенца при родоразрешении и снижения риска преждевременных родов. И помните: вероятность благополучного течения беременности и нормальных родов возрастает пропорционально своевременно поставленному диагнозу и грамотно проведенному лечению.
Опасность уреаплазмы во время беременности
Уреаплазма активизирует воспалительный процесс в органах мочеполового тракта. У женщин заболеванию особенно подвержены матка, влагалище и придатки, что может поставить беременность под угрозу: привести к невынашиванию плода, преждевременным родам, инфицированию ребенка, осложнениям после родов.
Кроме явного вреда для здоровья женщины, уреаплазма может нанести вред здоровью ребенка. Во время беременности плод защищен от инфекции плацентой, но во время родов (при прохождении через родовые пути) высок риск заражения. У таких детей уреаплазмы локализуются в носоглотке, а у девочек еще и на половых органах. В дальнейшем это может привести к активации микроорганизмов и развитию уреаплазмоза уже в теле ребенка.
Популярные вопросы
После приема антибиотиков появилась молочница, белые выделения в промежностях, можно ли использовать клотримазол крем или раствор, что лучше? Свечи использовать нельзя в моем случае. Спасибо
Здравствуйте! Порекомендую обратиться на приём к акушеру-гинекологу и провести обследование – мазок на флору данных выделений. Это поможет точно выяснить причину. На данном этапе можно воспользоваться гелем Гинокомфорт с маслом чайного дерева. Это средство окажет противовоспалительное действие, снимет зуд и раздражение. Гель применяется 1 раз в день на протяжении недели.
Здравствуйте! У меня дискомфорт после молочницы. За день до месячных я почувствовала зуд и жжение во влагалище,симптомы мне знакомы, это МОЛОЧНИЦА. На следующий день начались месячные и идти к гинекологу было бессмысленно. Я купила проверенные препараты для себя и супруга, пропили курс, все симптомы якобы ушли, я обрадовалась, но не тут-то было, дискомфорт в виде сухости во влагалище остался, это сказалось на интимной жизни, во время полового акта не выделялась естественная смазка, от чего появились микротрещинки. Дайте, пожалуйста, совет как восстановить микрофлору влагалища! Жду ответа, заранее благодарна!
Здравствуйте! Порекомендую в Вашем случае воспользоваться вначале гелем Гинокомфорт с маслом чайного дерева по 1 дозе 1 раз в день на протяжении 7 дней. Это позволит заживить микротрещины и восполнить дефицит лактофлоры. А далее на протяжении 1 месяца в качестве лубриканта и профилактического средства, предотвращающего появление микротравм использовать гель Гинокомфорт с экстрактом мальвы.
Здравствуйте. У меня такая проблема. Постоянная молочница. Раз в месяц стабильно. У врачей была, анализы сдавала, прописывают лечение, лечусь, через короткое время все по новой
Что еще делать, не знаю.
Здравствуйте! При рецидивирующем течении дрожжевого кольпита важно, во-первых, определить чувствительность к противогрибковым препаратам, во-вторых, провести лечение совместно с партнером, в-третьих, осуществить восполнение лактофлоры в половых путях и баланса рН среды. Порекомендую в комплексное лечение подключить гель Гинокомфорт с маслом чайного дерева.Это поможет не только быстрее погасит воспалительную реакцию слизистых, но и скоррегировать за счет входящей в состав молочной кислоты слабо-кислую среду, обеспечивающую защиту слизистых
Также можно исключить заболевания желудочно-кишечного тракта, приводящие к дисбактериозу и снижению иммунитета.
Здравствуйте. Впервые у меня такое, но все-же. Молочница у меня была. Выпила фуцис 1 таблетку, стало легче, на следующий день еще 2. Выделения прошли, но боль осталась. Мажу гелем, но воспаление не проходит. Что делать?
Здравствуйте! Порекомендую выполнить обследование – мазок на флору для уточнения инфекционного фактора. К терапии подключить гель Гинокомфорт с маслом чайного дерева по 1 дозе 1 раз в день на протяжении 7 дней. Это поможет не только снять проявления воспаления – отек, боль, но и начать этап восстановления лактофлоры в половых путях.
Можно ли забеременеть во время молочницы?
Молочница не является прямым противопоказанием к беременности. На фоне этого заболевания женщина вполне может зачать и выносить здорового ребенка, ведь никакие проявления болезни не препятствуют оплодотворению яйцеклетки и не влияют на гормональный фон женщины. Однако здесь есть одно «но».
Молочница во время беременности – это один из факторов риска по наступлению преждевременных родов.
Все дело в том, что воспалительный процесс, который может вызвать молочница, постепенно расширяет свои границы и, доходя до шейки матки, может вызвать истончение стенок плодного пузыря. Такое состояние – уже тревожный симптом, который может превратиться в раннее излитие околоплодных вод.
Почему важна своевременная сдача анализа на скрытые инфекции?
Незащищенные половые контакты с непроверенным партнером могут стать причиной передачи возбудителя скрытого заболевания – инфекционного, вирусного, грибкового. Опасность заражения состоит в том, что болезнь долгое время способна находиться в латентной форме, не проявляя своих симптомов. Из-за бессимптомного течения инфекция обычно бывает обнаружена случайно, причем довольно часто – уже в хронической форме. Помимо локализации в органах репродуктивной системы, возбудитель может распространяться к другим органам, вызывая воспаление мочевого пузыря, почек и т.д. Некоторые скрытые инфекции опасны возможным развитием доброкачественных и злокачественных новообразований.
Чтобы избежать неблагоприятного прогноза и вовремя обнаружить возможное заболевание, рекомендуется регулярно сдавать анализ на скрытые половые инфекции. Если женщина имела незащищенный секс с мужчиной, в здоровье которого она не уверена, желательно пройти обследование как можно раньше. Время проведения анализов на скрытые половые инфекции зависит от заболевания: например, чтобы выявить возбудителя сифилиса (Syphilis), рекомендуют проходить диагностику на 21 день после предполагаемого заражения, на трихомониаз – через 2-21 день, а на хламидиоз – через 10 дней.
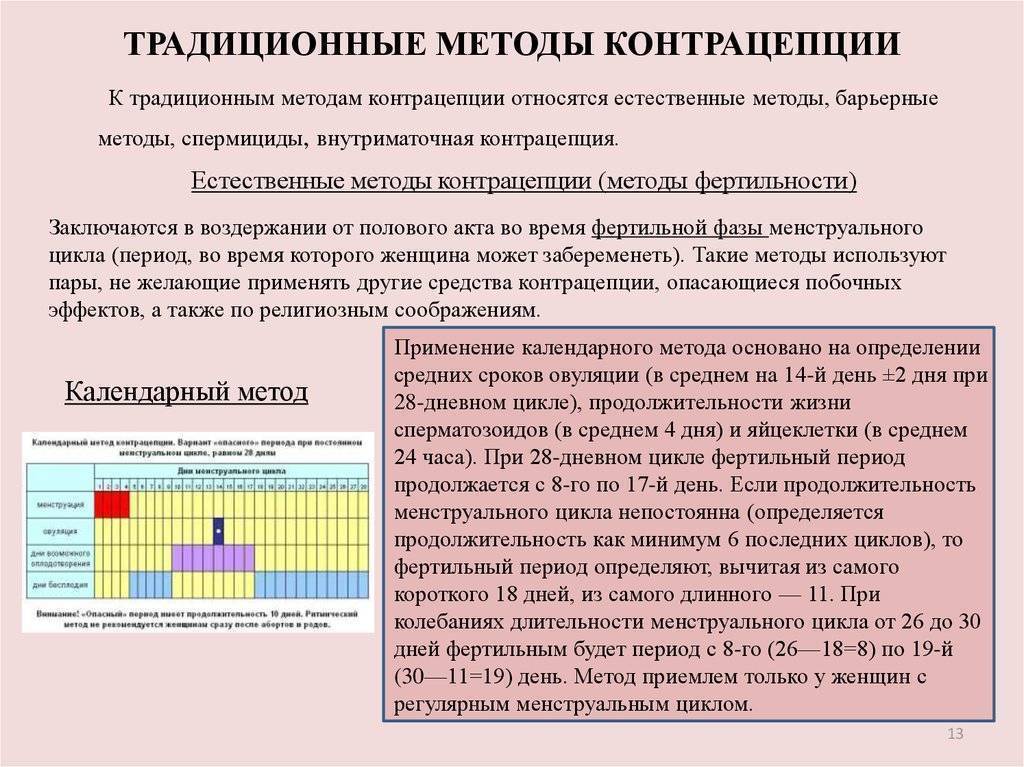
При наличии постоянного партнера и использовании барьерных методов контрацепции частота обследования меньше – мазок и анализ крови на скрытые инфекции рекомендуется сдавать в профилактических целях примерно раз в год или при планировании беременности.
Уреаплазма и беременность
Несмотря на многочисленные споры о влиянии уреаплазмы на течение и исход беременности, до сих пор нет единого мнения относительно тактики лечения данной группы женщин. Ранее этот микроорганизм «обвиняли» в преждевременных родах, в самопроизвольных выкидышах. Исследования на сегодняшний день опровергли вышесказанное. Например, эксперты Центра по контролю и профилактике заболеваний США (CDC, 2010) не считают доказанной этиологическую роль и клиническое значение уреаплазм. При сочетании же уреаплазмы с другими инфекционными возбудителями (хламидия, трихомонада, гонорея, микоплазма) антибактериальное лечение необходимо! И проводить его нужно с учетом чувствительности вышеуказанных микроорганизмов к антибактериальным препаратам. Рутинное скрининговое обследование беременных женщин на уреаплазму не проводят.
В завершение хочу сказать, бояться уреаплазмы не нужно. Запомните, лечение ваш гинеколог должен проводить только с учетом всей клинической картины, а не на основании обычно проведенных анализов.
Материал подготовила Кузина Анастасия Вадимовна, врач акушер-гинеколог, врач ультразвуковой диагностики.
Для записи на консультацию к гинекологу позвоните по телефону единого контакт-центра в Москве +7 (495) 775 75 66, воспользуйтесь сервисом или обратитесь в регистратуру клиники.
Уреаплазмоз во время беременности
Из-за наличия данного микроорганизма, размножившегося избыточно, во время беременности могут пострадать и будущая мама, и плод. К наиболее частым осложнениям уреаплазмоза в этот ответственный период относятся:
- выкидыш или гибель плода;
- замершая беременность;
- преждевременные роды (уреаплазма проникает в шейку матки, разрыхляет ее ткани и приводит к размягчению и открытию наружного зева);
- фетоплацентарная недостаточность плода на фоне угрозы выкидыша (плод не получает всех необходимых для развития питательных веществ);
- рождение недоношенного ребенка с возможными сопутствующими осложнениями: задержка развития и малый вес;
- возникновение генерализованной инфекции у новорожденного (при передаче малышу инфекции во время родов, уреаплазма начинает развиваться на слизистых оболочках дыхательных путей и половых органах младенца, затем проникая в кровь).
Симптомы уреаплазмоза у женщин
Основными симптомами поражения мочеполовой системы женщины уреаплазмой являются:
- болезненные и частые мочеиспускания;
- влагалищные выделения;
- боль внизу живота.
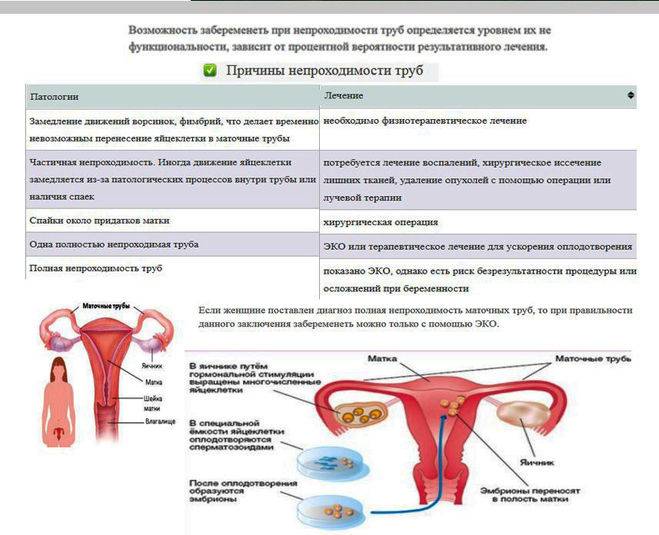
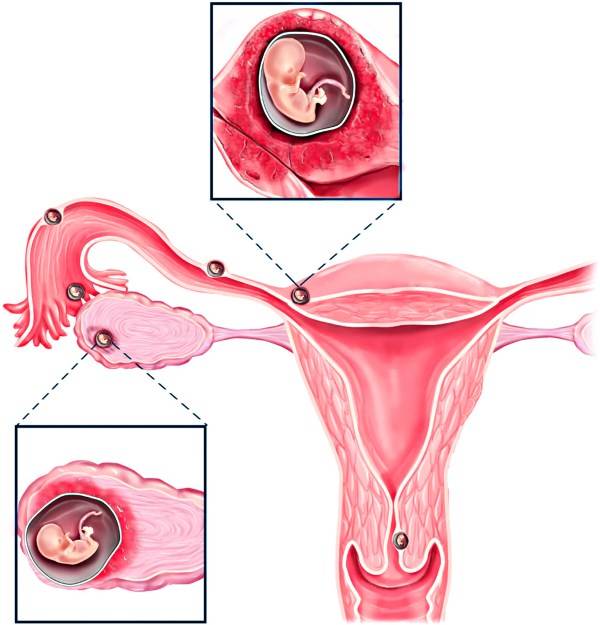
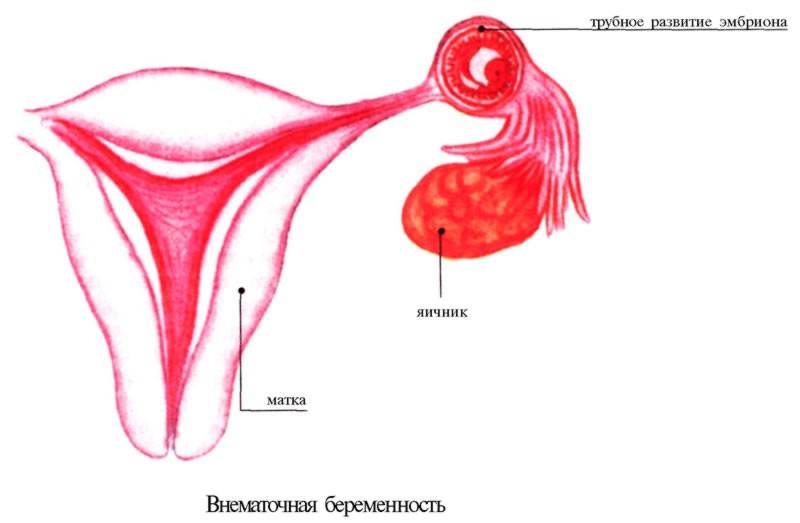
Нередко инфекция идет дальше и становится инициатором развития воспаления матки и придатков, что может привести к формированию спаек, а, следовательно, непроходимости фаллопиевых труб. Отсюда могут взять свое начало такие осложнения, как внематочная беременность и бесплодие.
Микроорганизм имеет свои пути передачи:
- половой;
- бытовой (в основном, через вещи личной гигиены);
- от матери к ребенку (во время родов или беременности).
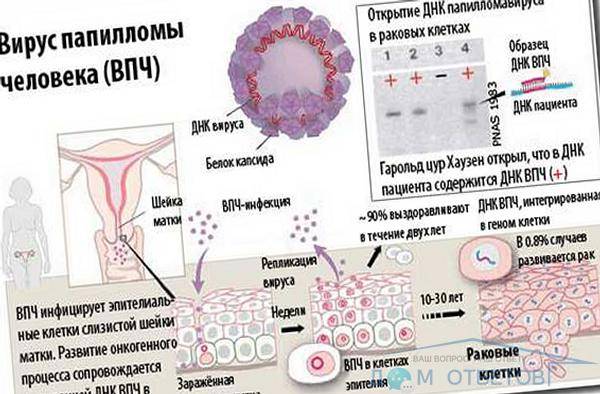
Возбудитель и клиническая картина при уреаплазмозе
Являющаяся возбудителем заболевания уреаплазма уреалитикум – это мельчайший организм, у которого отсутствует собственная клеточная стенка. Ученые склонны определять данный микроорганизм как нечто среднее между бактерией и вирусом. Уреаплазма относится к условно-патогенной флоре, то есть в норме может присутствовать в организме даже здоровых людей. Локализуется возбудитель на слизистых оболочках органов мочеполовой системы и составляет часть нашего «биоценоза».
По различным причинам уреаплазма может начать интенсивно размножаться. Как правило, этот процесс начинается при снижении иммунитета, а также в случае внедрения в организм других видов инфекций. Когда численность уреаплазм значительно увеличивается, инфекция перестает быть безобидной. Она начинает вести себя агрессивно, провоцируя воспалительный процесс, называемый уреаплазмозом.
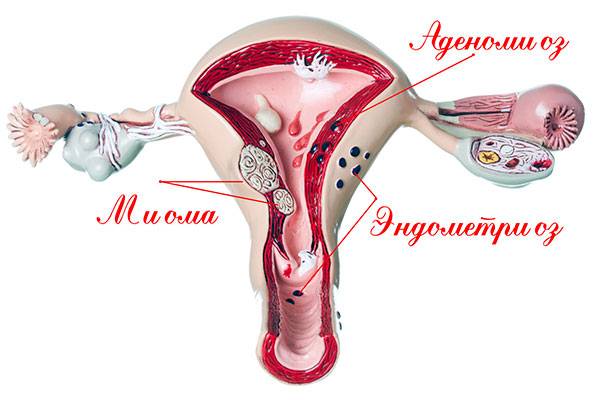
Эндометриоз и ЭКО
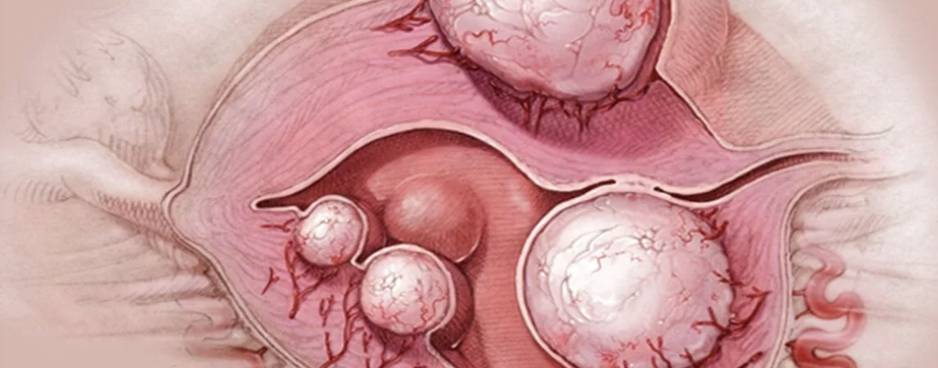
Патологическое разрастание ткани эндометрия оказывает существенное негативное воздействие на репродуктивную способность женщины. Можно выделить следующие факторы, сопутствующие этому заболеванию и снижающими вероятность успешного наступления беременности:
- Нарушение структуры эндометрия. При эндометриозе происходит аномальное утолщение слизистой оболочки матки. В норме для зачатия ее толщина составляет 11-12 мм – если этот порог превышен, ткань становится слишком рыхлой, и оплодотворенная яйцеклетка либо вообще не закрепляется в ней, либо имплантация происходит не полностью, что ведет к выкидышам.
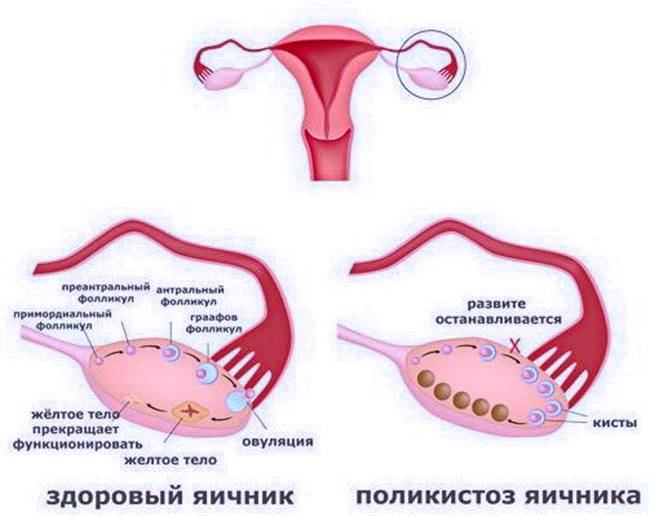
- Поражение репродуктивных органов. Эндометрий, разрастаясь за пределы маточной области, распространяется на близлежащие ткани. Часто эта патология провоцирует появление эндометриоидных кист яичников, провоцируя дисфункцию этих органов, играющих важнейшую роль в образовании и созревании яйцеклеток.
- Появление синехий (спаек). Избыточное количество эндометрия приводит к тому, что трубчатые половые органы (цервикальный канал, маточные трубы) оказываются ею перекрыты. Это приводит к нарушению продвижения сперматозоидов и яйцеклетки в полость матки.
Таким образом, эндометриоз является одновременно и причиной бесплодия, которое лечится с помощью ЭКО, и противопоказанием к проведению этой процедуры, так как влияет на функцию репродуктивных органов. Возможность как естественного, так и экстракорпорального оплодотворения зависит от степени тяжести заболевания и его локализации. Однако, шансы ЭКО при эндометриозе не строго коррелируют с патологией и могут достигать 40-45%. В медицине известны случаи успешного искусственного зачатия у женщин, имеющих аномальное развитие эндометрия. Притом зачастую оплодотворение удается с первой попытки, а о самом заболевании женщина узнает уже после процедуры во время плановых обследований при беременности.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Можно ли родить после 40 с ЭКО?
Мировая статистика показывает, что с первой попытки экстракорпорального оплодотворения беременеет примерно 40% женщин в возрасте до 35 лет, между 35 и 40 годами этот показатель падает до 20-30%, а после 40 лет удачное ЭКО наступало лишь в 5-12% случаев. Имеется достаточно много случаев успешного зачатия, вынашивания ребенка и рождения с использованием ЭКО женщинами старше 50 лет. Однако, в подавляющем большинстве случаев их оплодотворение проводилось с применением донорских яйцеклеток.
Влияние возраста на фертильность женщин складывается из следующих факторов:
- Истощение овариального резерва. У каждой женщины имеется ограниченный ресурс половых клеток в яичниках, из которых созревают фертильные яйцеклетки. Этот резерв постепенно истощается за счет ежемесячной овуляции, которая происходит даже в том случае, если она не вступает в половой контакт. На овариальный ресурс также влияет образ жизни, который ведет женщина, ее подверженность различным стрессовым факторам и т. д.
- Гормональные изменения. С возрастом также изменяется функционирование женской эндокринной системы – в том числе желез, вырабатывающих половые гормоны. Из-за этого постепенно угасает функция яичников, матка со временем становится менее приспособленной к имплантации и вынашиванию ребенка. Даже при успешном зачатии и имплантации эмбриона уменьшается вероятность успешного протекания беременности – она часто заканчивается самопроизвольным абортом или замиранием.
- Накопление генетических ошибок. Со временем в половых клетках накапливаются хромосомные ошибки. Как следствие – яйцеклетки у женщин старше 40 лет либо становятся непригодными для оплодотворения, либо повышают вероятность проявления у плода генетических аномалий.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Из-за этих естественных ограничений, свойственных женской физиологии, во многих странах применение ЭКО после 40 лет запрещено законодательно. В России такого запрета нет – фактически, пройти экстракорпоральное оплодотворение может женщина любого возраста. Однако врач сам вправе решить, имеет ли смысл использовать эту дорогостоящую технологию в каждом конкретном случае, оценив реальные шансы пациентки на успешное зачатие и вынашивание ребенка.
Сокращение фертильности может наблюдаться не только с возрастом. У многих молодых женщин проблемы с половой функцией наблюдаются и в возрасте до 35 лет. Однако в этом случае стоит говорить о влиянии каки-либо заболеваний или внешних негативных факторов (стресса, плохого питания и т. д.). В то же время угасание репродуктивной способности после 35 лет является физиологической нормой.
Лечение уреаплазмоза во время беременности
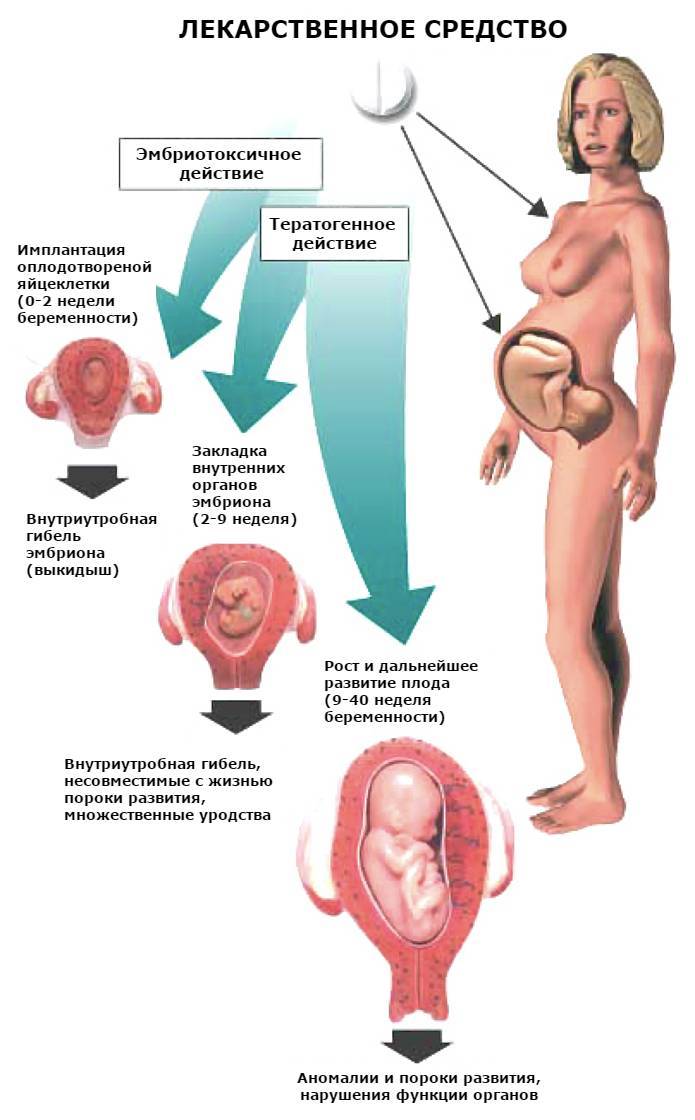
Опасность активизации уреаплазмы во время беременности заключается еще в том, что болезнь лечится с помощью антибиотиков. Применение этих лекарств не только убивает инфекцию, но и может нанести вред будущему ребенку, и даже привести к выкидышу.
Именно поэтому так важно пройти все обследования и вылечить уреаплазму еще на этапе планирования беременности. Однако если заражение произошло или было выявлено в период течения беременности, необходимо срочно обратиться к опытному врачу венерологу
Ведь в настоящее время уреаплазма — не является поводом для прерывания беременности
Однако если заражение произошло или было выявлено в период течения беременности, необходимо срочно обратиться к опытному врачу венерологу. Ведь в настоящее время уреаплазма — не является поводом для прерывания беременности.
Высококвалифицированные специалисты клиники «ЕВРОМЕДПЕРСТИЖ» подберут необходимый курс лечения, который поможет женщине выносить здорового ребенка. Выбор лекарств делается после постановки точного диагноза с учетом индивидуальных особенностей женщины и конкретной беременности.
Основное медикаментозное лечение, врачи нашего центра рекомендуют начинать после 22 недель, в этом случае оно нанесет минимальный вред плоду и поможет избавиться от инфекции. Но в любом случае, график приема и применяемые медикаментозные препараты, определяются исключительно врачом, исходя из каждого конкретного случая.
Кроме того, врачи нашей клиники могут назначить дополнительные препараты, укрепляющие иммунитет. Что позволит активизировать собственные силы организма в борьбе с инфекцией, а также избежать повторной активизации уреаплазм.
Своевременное обращение беременной женщины в гинекологу или венерологу клиники «ЕВРОМЕДПРЕСТИЖ» позволит ей получить квалифицированную помощь, сохранить и родить здорового ребенка без лишних рисков.
Как действовать, если ЭКО прошло неудачно?
Достаточно сложно прогнозировать вероятность успеха при ЭКО после менопаузы, основываясь только на возрасте пациентки. В одних случаях женщина беременеет даже после 50 лет, и успешно вынашивает ребенка. В других ситуациях зачатия не происходит, несмотря на неоднократно предпринятые попытки.
При имеющихся противопоказаниях к беременности, отсутствии роста эндометрия даже на фоне проводимого лечения, всегда остается еще один шанс стать родителями, известный как суррогатное материнство. Такой метод подразумевает оплодотворение донорской яйцеклетки спермой мужа, и перенос эмбриона в маточную полость другой женщины. После этого суррогатная мама благополучно вынашивает и рожает малыша вместо пациентки.
Беременность двойней при ЭКО
Чтобы понять, можно ли забеременеть двойней с помощью ЭКО, необходимо разобрать суть экстракорпорального оплодотворения. Эта вспомогательная репродуктивная технология заключается в искусственном зачатии эмбриона вне организма женщины с использованием половых клеток, заранее отобранных у будущих родителей (или доноров). В общем виде она включает следующие этапы:
- Диагностику – оба будущих родителя проходят курс медицинских обследований, с помощью которых врач определяет причину бесплодия и вероятность наступления беременности при использовании различных репродуктивных технологий;
- Стимуляцию яичников – на этом этапе женщине назначается курс гормональных инъекций для получения большого количества (6-8 штук) созревших яйцеклеток за 1 менструальный цикл;
- Отбор половых клеток – у женщины созревшие яйцеклетки извлекаются путем трансвагинальной пункции фолликулов, у мужчины сперму получают естественным способом (с помощью мастурбации) или пункцией яичников, семенных канатиков или семявыводящих протоков;
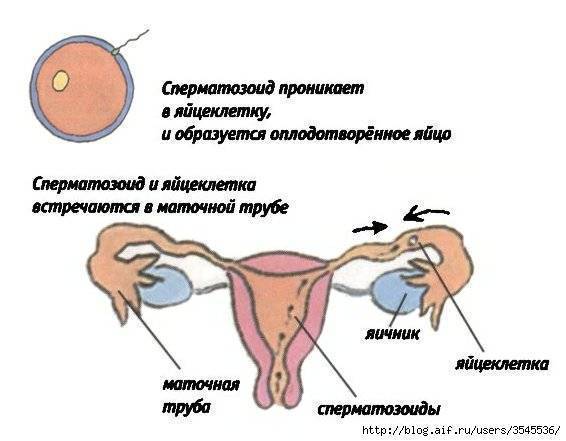
- Оплодотворение – извлеченные и специальным образом обработанные половые клетки помещают в инкубатор, где и осуществляется зачатие;
- Культивацию и перенос – полученные эмбрионы развиваются в инкубаторе до стадии раннего дробления (3 день) или бластоцисты (5 день), после чего 2 эмбриона переносятся в матку женщины для имплантации.
Именно с последним этапом лечения бесплодия с помощью экстракорпорального оплодотворения связано появление двойни. ЭКО, в отличие от естественного зачатия, процедура управляемая. Врач специально получает сразу несколько яйцеклеток, оплодотворяет их спермой полового партнера или донора в инкубаторе, затем культивирует эмбрионы и выполняет их перенос.
Большое количество эмбрионов необходимо для того, чтобы повысить вероятность наступления беременности, так как при одной попытке ЭКО она составляет в среднем всего 35%. С этой же целью часто выполняется перенос не 1, а 2 и более зародышей – если один из них не имплантируется в эндометрий матки, это может сделать второй. В некоторых случаях успешно закрепляются все перенесенные эмбрионы, что и приводит к многоплодной беременности. При использовании дополнительных методов экстракорпорального оплодотворения (ИКСИ, донорства и т. д.) такая вероятность возрастает до 20-30%.
Многоплодная беременность может возникнуть и без переноса эмбрионов. Например, многие женщины проходят гормональную стимуляцию яичников для получения нескольких яйцеклеток, которые затем помещаются на хранение в криобанк для проведения ЭКО в будущем. Однако, остаточное воздействие гормонов может спровоцировать выработку нескольких яйцеклеток и в последующем менструальном цикле, и после обычного полового акта возможно появление близнецов.