Как проводится операция?
Операция всегда является стрессом для организма. После нее могут появиться осложнения и болевые ощущения, но спасенная жизнь ребенка и его мамы дороже всех проблем.
Поэтому врачи без сомнений проводят такие операции если есть показания.
Перед вмешательство проводится подготовка. Женщине вводится катетер в мочеиспускательный канал, что освободить мочевой пузырь от мочи.
Он может стать препятствием для сокращения матки. А затем приступают к рассечению кожи и внутренних тканей живота и матки. После этого вскрывают плодный пузырь и достают кроху.
Далее все идет также, как и при естественных родах – отрезается пуповина, извлекается плацента и проводятся другие действия. Далее врач слой за слоем сшивает все ткани.
В некоторых случаях в шве оставляют дренажный катетер для отвода жидкости из раны. Его удаляют через 2-3 дня после операции. На кожу могут накладывать скобы, но чаще всего это обычный шов. Швы удаляют через 5-6 дней после вмешательства.
Воздержание после медикаментозного аборта
Фармакологический аборт считается малотравматичным, из-за чего является наиболее предпочтительным методом абортирования. Препараты, прерывающие беременность, вызывают отслоение эндометрия и сильное кровотечение. Это идеальные условия для занесения инфекции. Поэтому секс после медикаментозного аборта допускается только через 2 недели после возобновления менструации.
При половой близости в первое время могут возникать боли и дискомфорт, которые со временем проходят. Продолжительные боли или кровотечения являются отклонением от нормы и могут свидетельствовать о воспалениях органов малого таза, эрозии шейки матки или наличии опухолей. При возникновении первых тревожных симптомов рекомендуется незамедлительно обращаться к врачу, чтобы избежать осложнений, многие из которых угрожают бесплодием или связаны с риском для жизни.
Первые упражнения после операции
Как убрать живот после кесарева – это проблема, с которой сталкиваются женщины после того, как пройдет боль после операции. Некоторые упражнения будут даже полезными в данной ситуации, но все нужно делать в меру и не спеша. Начинать заниматься нужно теми видами спорта, которые не дают нагрузку на мышцы брюшного пресса. Можно выбрать упражнения для ног. Сядьте поудобнее, под спину подложите небольшую подушку. Энергично вращайте стопы, сгибайте и разгибайте их. Также можно сгибать и разгибать колени, поочередно выпрямлять ноги. Заниматься спортом после кесарева в первые недели можно также, давая нагрузку на ягодичные мышцы, медленно напрягая и расслабляя их. Такие упражнения повторяйте по 10 подходов.
Травмы родовых путей
После рождения последа обследуют родовые пути матери (промежность, половые губы, периуретральный участок, влагалище, шейку матки), обнаруживают разрывы половых органов и анатомически их восстанавливают.
Наиболее частыми являются травмы промежности:
1) разрыв промежности I степени включает повреждения кожи и слизистой оболочки;
2) разрыв промежности II степени достигает центра промежности, но не распространяется на анальный сфинктер;
3) разрыв промежности III степени распространяется на анальный сфинктер;
4) разрыв промежности IV степени распространяется на слизистую оболочку прямой кишки.
Восстановление поверхностных разрывов, включая разрыв промежности I степени, выполняется непрерывным швом. Разрывы II степени зашиваются послойно, от верхушки разрыва влагалища к девичьей перепонки; затем шов продолжают до центра промежности. Для укрепления центра промежности (сшивания леватора) применяют узловатые швы. Кожу закрывают внутрикожным швом.
Разрывы промежности III степени требуют предварительного восстановления анального сфинктера несколькими швами, разрывы IV степени — тщательного восстановления слизистой оболочки прямой кишки для предотвращения образования фистулы. Дальнейшее зашивание разрывов III-IV степеней выполняют так, как при разрыве II степени.
Польза и вред посещения бассейна
Специалисты давно подтверждают, что плавание очень полезно для здоровья. Сегодня даже в холодное время года можно позволить себе поплавать в воде, организовав посещение бассейна. Медики утверждают, что кормящие мамы могут плавать в бассейне и это не несёт негативного влияния на процесс лактации, но при условии, что женщина полностью соблюдает указания инструктора по плаванию. Некоторые виды упражнений способны негативно отразиться на выработке молока. Единственное условие, которого должны придерживаться молодые матери после родов — начинать занятия в бассейне можно не ранее, чем через три месяца после появления ребёнка на свет. Однако если женщине была проведена операция кесарева сечения или после родов возникли некоторые осложнения, посещать бассейн гинекологи рекомендуют только через шесть месяцев после родоразрешения.
Если молодая мама хочет посещать бассейн вместе с младенцем, это вполне возможно. Перед началом занятий необходимо показать малыша педиатру, которые проведёт осмотр и примет решение относительно того, не повредит ли грудничковое плавание ребёнку. В большинстве случаев медики не против таких упражнений, ведь они также положительно влияют и на развитие крохи. Плавать с малышом в бассейне разрешается как только ребёнку исполнится три-четыре месяца. Иногда родителям предлагают подождать до полугода и только потом знакомить кроху с «большой» водой.
Гигиенические вопросы
Большинство родильниц после кесарева при выписке из родильного дома настолько счастливы от сознания скорого возвращения в свою семью, что просто забывают поинтересоваться у лечащего врача вопросами организации гигиены после хирургических родов. Эти вопросы обычно в полный рост встают перед ней уже потом, после выписки.

Соблюдение гигиены является очень важной задачей в послеродовом периоде. Правильно организованные гигиенические мероприятия помогут избежать инфицирования послеоперационных ран, будут способствовать более быстрому восстановлению организма после сильного стресса, которым, безусловно, является кесарево сечение
Но неправильный подход к гигиене чреват развитием осложнений у родильницы, а потому вопрос водных процедур, как неизменной составляющей гигиены современной женщины, стоит довольно остро.
Уход за послеоперационным швом до и некоторое время после снятия шовного материала подразумевает его обработку зеленкой от возможного бактериального инфицирования, а также умеренное подсушивание перекисью водорода и регулярную смену повязки.
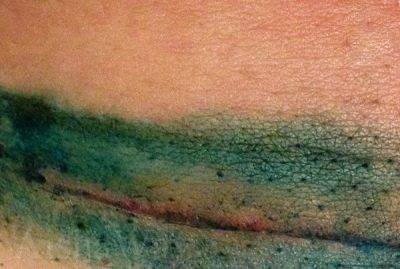
Полное затягивание наружного рубца на коже завершается обычно через 3 недели после операции. Если ранний послеоперационный период протекал с осложнениями, то в таком случае вполне возможны более долгое заживление шва, осложнения в виде разрастания соединительной ткани, формирования грыж, свищей, келоидного рубца, расхождения части швов. В этом случае запрет на соприкосновение зоны послеоперационного рубца с водой продлевается в индивидуальном порядке.
Если осложнений нет, шов заживает хорошо, первые три недели после операции женщине не стоит принимать ванну, купаться в душе. Верхнюю часть тела нужно обтирать водой, наружные половые органы аккуратно подмывать, стараясь не попадать водой во влагалище и на область шва.
В этот период противопоказаны и спринцевания. Процесс заживления внутренних швов на матке идет еще дольше, чем процесс рубцевания снаружи, а потому нужно исключить любую возможность попадания в половые пути водопроводной воды и бактерий или вирусов вместе с ней.

Какие могут возникнуть осложнения после кесарево сечения?
Риски, как и при любом другом типе родоразрешения, есть и при проведении кесарево сечения. Не буду скрывать, что роды путем КС имеют вероятность возникновения осложнений в 3 раза выше, чем роды естественным путем с использованием эпидуральной анестезии. Именно по данной причине многие врачи стараются прибегать к операции только в случаях, когда иного выхода не имеется.

Риски КС:
- 1 Возможность повреждения соседних, с маткой органов, например, мочевого пузыря.
Надо сказать, что звучит это страшно, но на самом деле, такие случаи происходят далеко не каждый день.
- 2 Возможность того, что врач заденет скальпелем плод.
Т.к. это операция всегда есть возможность возникновения каких-либо «из ряда вон выходящих» ситуаций. Спешу Вас успокоить, случаи, когда врач хоть как-то (значительно или слегка) задел ребенка инструментом за всю историю проведения КС единицы.
- 3 Наличие вероятности смертельного исхода матери или ребенка.
Как и при любом другом хирургическом вмешательстве, КС может повлечь за собой смерть женщины или ее плода. В настоящее время, статистика говорит нам, что смертность матери и плода в результате кесарева приходится на 0.004%. Не стоит также забывать, что само по себе кесарево, часто назначается уже при возникновении экстренных обстоятельствах, а не только как плановая процедура.
Осложнения после КС:
- 1 Эмболия околоплодными водами.
Это процесс, который связан с попаданием околоплодной жидкости в систему кровообращения. При естественных родах эмболия также может возникнуть, просто при использовании метода кесарево сечении вероятность становится выше практически в 3 раза.
- 2 Риск возникновения аномалий последующего развития плаценты при повторных беременностях. Шанс на развитие аномалии растет с каждым проведенным кесарево.
Аномалия развития плаценты встречается у 10 женщин из 100. При этом, не все из них делали КС в прошлом. Это дает нам понять, что данное осложнение появляется далеко не у каждой женщины, перенесшей кесарево.
- 3 Остановка сердца, тромбоэмболия, возникновение кровотечения, разрыв матки.
Все эти осложнения происходят и при родах естественным путем. Но при КС вероятность их возникновения выше в 3 раза.
- 4 Инфекция.
Инфекции, по усредненной статистике, возникают у 2% прооперированных путем КС. Однако, большинство возникающих инфекций предупреждаются быстро и без последствий.
- 5 Возникновение спаечной болезни.
Возникновение спаек после КС связано с теми же причинами, по которым они появляются и после других операционных вмешательств. Спайки возникают после появления воспалительных процессов.
- 6 Задержка лактации.
Относится не совсем к осложнениям, а скорее, к побочным эффектам. Многие роженицы жалуются, что молоко приходит к ним только спустя несколько дней после родоразрешения. Это нормально, т.к. организму требуется время на восстановление и «наладку» функции произведения молока.
- 7 Недержание мочи.
Недержание мочи может появится ровно с той же вероятностью, что и при родах естественных путем. Но к осложнениям при КС, мы его все равно запишем, чтобы Вы не думали, что, прибегнув к операции, Вы сможете 100% избежать данной проблемы.
- 8 Послеродовая депрессия.
Возникает или не возникает у матери новорожденного ребенка вне зависимости от того, какой способ родоразрешения Вы выберете.
Как делают ЭКО после кесарева сечения?
Использование технологии ЭКО после кесарева сечения возможно, однако женщины, прошедшие такую операцию, попадают в группу риска. Это обуславливает повышенные требования к их здоровью и, следовательно, более тщательное медицинское обследование, которое включает:
- Анализы крови – общий, биохимический, гормональный, на присутствие инфекций (ВИЧ, гепатиты В и С, сифилис и т. д.), свертываемость (коагулограмму);
- Анализы мочи – общий, на инфекции и микрофлору;
- Ультразвуковое обследование органов малого таза с тщательным изучением состояния послеоперационного рубца матки;
- ЭКГ, флюорографию, МРТ.
Если у пациентки имеются подозрения на патологии матки, вызванные кесаревым сечением, врач может назначить дополнительные обследования – в частности, кольпоскопию, трансвагинальное УЗИ матки и т. д. На их основании он сделает заключение о состоянии эндометрия и шва на маточной стенки, после чего примет решение о проведении ЭКО или его отмене до лечения выявленного заболевания.
Если результаты диагностики не выявили противопоказаний к экстракорпоральному оплодотворению, пациентка проходит на следующий этап – получение яйцеклеток. В зависимости от состояния ее здоровья, к ней применяются следующие протоколы:
- В естественном цикле. В этом случае из ее организма извлекается 1-2 яйцеклетки, образовавшиеся при овуляции без применения гормональных препаратов, стимулирующих работу яичников. Такой способ используется, если пациентке противопоказана гормональная терапия из-за индивидуальной непереносимости или по иным медицинским причинам.
- Короткий протокол (продолжительность – около 30 дней). Он подразумевает применение стимуляции яичников для получения большого количества яйцеклеток (обычно 6-8) в одном менструальном цикле. Применяется к пациенткам, не имеющим противопоказаний к гормональным препаратам.
- Длинный протокол (продолжительность – около 1,5-2 месяцев). Данный способ также подразумевает проведение стимуляции яичников, однако дополняется гормональной регулировкой менструального цикла и роста эндометрия матки. Это необходимо, чтобы максимально подготовить организм пациентки к переносу эмбрионов.
Также могут использоваться ультракороткий или ультрадлинный протоколы. Решение о выборе конкретного способа получения яйцеклеток для оплодотворения, а также величине доз гормональных препаратов, графике их применения принимает врач-репродуктолог принимает на основании данных медицинского обследования, медицинской карты, сбора анамнеза пациентки (в том числе о предыдущих беременностях). Контроль над созреванием ооцитов осуществляется с помощью УЗИ и анализов крови и мочи на гормоны.
При достижении яйцеклетками нужного уровня развития проводится их извлечение. Для этого в условиях клинического стационара врач с помощью катетера с иглой, введенного через влагалище в матку, прокалывает маточную стенку и каждый из созревших фолликулов, отсасывая их содержимое вместе с ооцитами. Полученные клетки передаются специалисту эмбриологу, который проводит их исследование и отбор наиболее жизнеспособных из них.
Для одной попытки ЭКО используется только 1 (в редких случаях 2) яйцеклетка – это необходимо, чтобы избежать многоплодной беременности, которая особенно опасна для женщин, прошедших кесарево сечение. Развитие сразу нескольких плодов создает дополнительную нагрузку на маточную стенку, которая может привести к разрыву послеоперационного шва. Яйцеклетка помещается в инкубатор, куда также добавляется специально обработанная сперма донора или полового партнера/супруга пациентки. В течение 2-3 дней врач отслеживает состояние клетки и, зафиксировав успешное оплодотворение, культивирует эмбрион до стадии бластоцисты.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Через 5-6 дней после оплодотворения зародыш переносится в матку женщины с помощью катетера. Чтобы имплантация эмбриона прошла успешно, пациентке назначается поддерживающая гормональная терапия. Регулярные УЗИ-обследования у врача и сдача анализов на гормоны позволяет точно установить факт беременности и нормального развития плода в дальнейшем.
Нужен ли бандаж после кесарева сечения?
С момента рождения плаценты, чем, собственно, и завершается родовой процесс, женская матка начинает интенсивно сокращаться и уменьшаться в размерах. Происходит инволюция — процесс обратного развития, в котором матка довольно быстро возвращается в прежние добеременные нормы, а в некоторых случаях становится даже немногим меньшей, чем до беременности.
Одновременно спадает объем живота, ведь именно выросшая в несколько раз матка занимает большое пространство внутри. Процесс сокращения идет тем более интенсивно, чем активнее происходит грудное вскармливание. А после кесарева сечения, как известно, грудное молоко может прийти немного позже, да и полученная доза антибиотиков не самым лучшим образом скажется на его качестве
В общем, после операционных родов возникают некоторые трудности в грудном вскармливании, которые очень важно преодолеть правильно! Ни в коем случае не отказывайтесь от кормления грудью — это лучшее, что вы сейчас можете предложить крошечному малышу
Итак, в процессе сосания младенцем груди размеры матки и объемы живота будут постепенно уменьшаться. Но этого может оказаться недостаточно, чтобы вернуться в прежнюю форму. Во-первых, не у всех данный процесс происходит одинаково успешно, во-вторых, кожа живота и связки за месяцы беременности прилично растянулись, что необходимо исправить, в-третьих, после кесарева мышцы живота требуют значительно больше времени для восстановления (из-за утраты тонуса).
Физические упражнения для живота после родов и кесарева сечения противопоказаны в течение некоторого периода, а потом может оказаться уже запоздно для того, чтобы изменить свои «поплывшие» формы. Поэтому ношение бандажа после родов может быть очень полезным: он поможет вернуть мышцам живота упругость, тем временем, выполнив часть их работы.
Бандаж после кесарева сечения тем более необходим еще и потому, что он предотвращает расхождение послеоперационного шва, удерживая его в зафиксированном «утянутом» состоянии, а значит, способствует его более быстрому заживлению. Кроме того, бандаж будет защищать шов от случайных механических повреждений.
Кроме того бандаж после кесарева можно носить для профилактики
- поддержки мышц брюшной полости.
- укреплении нижних мышц живота.
- ускоренной регенерации сокращенных мышц матки.
- поддержка мышц поясницы и спины.
- снижение нагрузки при уходе за новорожденным.
Сколько носить бандаж после кесарева если одеть его сразу после родов?
Наверное это самый главный и волнующий вопрос сколько носить бандаж?. Если одеть бандаж сразу после операции кесарево сечение и это будет модель с сильными компрессионными свойствами например
- бандаж боди с усилением на область промежности и нижнюю часть живота.
- бандаж с эластичными штанишками, для коррекции живота и ног.
- бандаж трусы до груди с анатомическим отверстием
Бандаж должен иметь крючки с несколькими рядами так его проще одевать, а крючки проще ослаблять чем молнии или липучки. Есть модели где крючки скрываются под молнией — это самый идеальный вариант. что касается липучек то они часто портят одежду, задираются или царапают кожу. Если одеть одну из этих моделей сразу после родов то период восстановления пройдет очень быстро . Через 4-8 недель его можно будет снять или уменьшить усилие для поддержки мышц при поднятии новорожденного. Это касается усиленных профессиональных моделей. Такой бандаж может иметь хлопковую подкладку и сильно обтягивающий наружный слой, который не касается тела. Поэтому риск воспаления швов в месте контакта с бандажом сведен к минимуму.
Показания к КС
- Диспропорциональное несоответствие размеров ребенка (чаще головы) и тазовых размеров матери. В идеале, такая диспропорция должна быть определена еще до родов, но иногда этот факт обнаруживается только в процессе рождения. В таком случае проводится КС в родах.
- Нарушения предлежания, то есть установка ребенка для родов к входу в малый таз не головой, а другой частью тела. Возможно ягодичное, поперечное, предлежание головкой вперед, но при этом в малом тазу ребенок фиксируется лобиком или лицом, асинклитическое вставление — голова внизу, но в малый таз не входит ничем.
- Нарушения родовой деятельности, в частности затянувшийся I период, а при оказании медицинской помощи отсутствие результата. В этом случае КС также проводится в родах, поскольку предположить такой ход событий до них невозможно.
- Выпадение пуповины и риск ее защемления. В родах ребенок живет и дышит пуповинной кровью. Если канатик выпадет, то тело малыша его пережмет, кровь перестанет поступать.
- Предлежание плаценты: патологическое ее расположение, когда после раскрытия шейки, плацента отходит от стенки матки, перекрывает вход в зев и ограничивает поступление кислорода ребенку. Может сопровождаться кровотечениями с 30 недели.
- Еще одна патология плаценты — ее отслойка, когда она отходит от матки слишком рано. Для плода это чревато кислородным голоданием, а для мамы кровотечением, болями. Также нередко становится причиной экстренного КС. Если отслойка происходит на последних сроках вынашивания, то женщине проводят кесарево. Однако часто это случается непосредственно во время родов, и тогда операция проводится по экстренным показаниям. Факторами риска являются курение, гипертоническая болезнь, заболевания сосудов матери.
- Беременность более чем одним плодом повышает риск осложнений со стороны и матери и малышей. Поэтому кесарево при многоплодной беременности проводят чаще, чем при одноплодной.
- Хронические болезни матери. Заболевания сердца, почек, сосудов, в том числе гипертоническая болезнь, астма, ХОБЛ, высокая миопия, патологии сетчатки и другие, которые могут стать причиной резкого ухудшения здоровья матери и/или ребенка непосредственно в родах — они требуют большой отдачи сил, вызывают стресс. Некоторые инфекции могут заразить ребенка при прохождении. КС — способ снизить риски в перечисленных случаях.
- Болезни, нарушения развития плода. Если контрольные обследования, назначаемые непосредственно во время родов, указывают на страдание ребенка (нарушения работы сердца, снижение кровотока и т. п.), то кесарево помогает спасти ребенка. В случае уже диагностированных патологий, решение о КС принимается на основании данных обследований и текущих показателей.
Среди других показаний к КС стоит отметить:
- несостоятельность рубца после предшествующего кесарева;
- узкие размеры таза или его деформация вследствие заболеваний;
- опухоли, как половых органов, так и экстрагенитальные;
- миоматозные узлы;
- ранее проведенная пластика шейки, влагалища в т. ч. после разрывов;
- зачатие путем экстракорпорального оплодотворения, инсеминации при наличии других показаний;
- маловесный плод;
- осложненное течение беременности при бесплодии, переношенности;
- критическое состояние роженицы.
Из чего состоят нормальные лохии
Нормальные выделения выглядят как кровяные сгустки, образованные плацентой и эндометрием — для их естественного удаления из матки потребуется около недели. Спустя неделю состав лохий поменяется: они станут более похожи на жидкость, иногда с примесью кровяной слизи, которая представляет собой продукты внутриутробной жизнедеятельности ребенка. На их выведение также потребуется около недели. Спустя месяц лохии будут скорее мажущими, чем вытекающими, все больше напоминая обычные менструальные выделения. Подобные описанные явления считаются нормальными и не должны вызывать у женщины волнений.

Что происходит в организме женщины после родов
Первых два месяца после рождения ребенка организм молодой мамы претерпевает множество изменений.
- Меняется гормональный фон. В крови повышается концентрация гормонов лактации – пролактина и окситоцина. Пролактин снижает половое влечение и в значительной мере снижает вероятность повторной беременности в период кормления грудью. В то же время уровень гормона эстрогена в организме снижается, что приводит к вагинальной сухости.
- Восстанавливается матка. После рождения ребенка отслаивается плацента. Которая служила защитой и источником питательных веществ для крохи. На стенках матки на ее месте остается большая раневая поверхность. По мере того, как она заживает, у женщины выделяются послеродовые выделения. Начинаются они с первых дней после беременности,и процесс этот может длиться от 4 до 8 недель, в зависимости от особенностей организма. После кесарева сечения восстановление слизистой матки происходит медленней.
- Возвращаются в свое первоначальное положение внутренние органы. Кишечник, который сместился из-за давления на него матки с плодом, постепенно занимает свое нормальное положение. Этот процесс сопровождается дискомфортом и послеродовыми запорами.
Готовимся к выписке из больницы
Все эти изменения так или иначе доставляют неудобства молодой маме. К ним добавляются постоянные недосыпания, беспокойство за ребенка и усталость. Все это может длиться в течение нескольких месяцев после родов и представить, что при этом женщина может испытывать половое влечение крайне сложно. Но если вы в числе тех, кому эти мелочи не мешают хотеть секса, стоит все же подождать несколько недель. Почему? Читайте дальше.
Акушерская анальгезия и анестезия
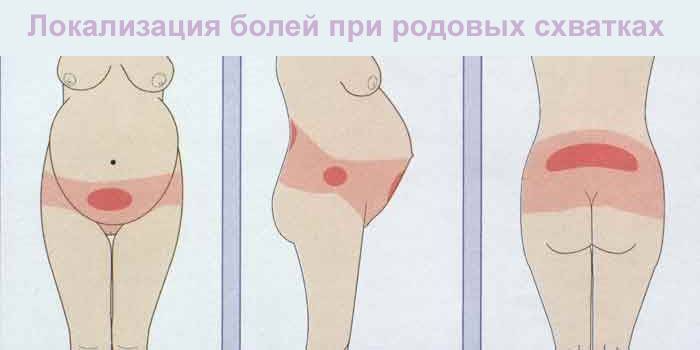
Значительная доля дискомфорта во время родов связана с эмоциональным фактором и личной реакцией на боль. Боль в течение I периода родов связан с сокращением и растяжением мышечных волокон и напором головки плода при раскрытии шейки матки. При сокращениях матки головка плода проталкивается через шейку, что способствует ее раскрытию благодаря активации механорецепторов. Итак, в I периоде родов боль имеет висцеральное происхождение и локализуется между лобковым симфизом и пупком, латерально – на гребни подвздошных костей и кзади на кожу и мягкие ткани над нижними поясничными отростками позвоночника.
Локализацию боли в I периоде родов объясняют согласно концепции отраженной боли. Сенсорные нервные волокна от шейки матки и самой матки направляются в составе симпатических нервов через гипогастральных сплетения и соединяются с задним углом спинного мозга на уровне Т10, Т11, Т12, L1. Эти сегменты получают не только висцеральные афферентные нервные волокна с высоким порогом чувствительности, но и кожные афферентные нервные волокна с низким порогом чувствительности. В связи с конвергенцией соматических и висцеральных волокон в одной и той же области спинного мозга роженица чувствует отраженная боль.
Во втором периоде родов плод проходит через родильный канал. Происходит растяжение и надрывы фасций, кожи и подкожных тканей. Этот соматический боль передается преимущественно стыдным нервом, который происходит от переднего отдела крестцового нерва, 82, 83, 84.
Концепция естественных родов заключается в ознакомлении пациентки с физиологией беременности и родов и подготовкой к этим процессам (физиопсихопрофилактической подготовка к родам, которая проводится беременной и членам его семьи). Кроме того, существуют многочисленные методики массажа и самомассажа, ауторелаксации, техники дыхания, водные процедуры (ванна, душ), которые позволяют существенно уменьшить неприятные ощущения во время схваток. Эффективная дородовая подготовка позволяет уменьшить интенсивность родильного боли на 30%.
Фармакологическая анальгезия. Для обезболивания І периода родов используют наркотические и седативные препараты. Учитывая, что эти препараты проходят через плаценту и могут вызвать наркотическую депрессию новорожденного, их не следует применять, если ожидается быстрое (за 1-2 ч) окончания родов. Осложнениями при применении этих препаратов могут быть также угнетение дыхания (респираторная депрессия) и рост риска аспирации околоплодных вод.
Пудендальная блокада. Срамной нерв проходит близко к задней поверхности седалищных остей у места присоединения крестцово-остевых связи. В это место с обеих сторон вводят местный анестетик (новокаин и т.п.) для анестезии области промежности. Пудендальную анестезия (пудендальную блокада) часто используется при оперативном влагалищном родоразрешении (применение акушерских щипцов и вакуум-экстрактора). Пудендальную блокаду нередко комбинируют с местной инфильтрационной анестезией промежности для усиления обезболивающего эффекта.
Местная инфильтрационная анестезия (раствором лидокаина, новокаина и т.д.) используется для обезболивания при восстановлении разрывов родовых путей и епизиотомнои раны.
Эпидуральная и спинальная анестезия. Эпидуральная анестезия проводится пациенткам для обезболивания в течение активной фазы и периода родов и II периода родов. Эпидуральный катетер размещается на уровне межпозвонкового пространства L3-L14, что помогает дозировано вводить анестетики. Эпидуральная анестезия обычно не назначается в течение латентной фазы родов. Эпидуральная анестезия может увеличивать продолжительность ИИ периода родов, но позволяет лучше контролировать потуги.
Спинальная анестезия выполняется в аналогичной области L3-L4, но препарат вводится однократно. Спинальную анестезию чаще проводят при кесаревом сечении, чем при влагалищном родах.
Частыми осложнениями эпидуральной и спинальной анестезии является гипотензия матери вследствие снижения системного сосудистого сопротивления, что может привести к уменьшению плацентарной перфузии и развития брадикардии у плода. Серьезным осложнением может быть респираторная депрессия матери в том случае, когда анестетик достигает уровня диафрагмальной иннервации. Так называемый спинальный головная боль» в результате потери спинномозговой жидкости в послеродовом периоде имеет место менее чем в 1% пациенток.