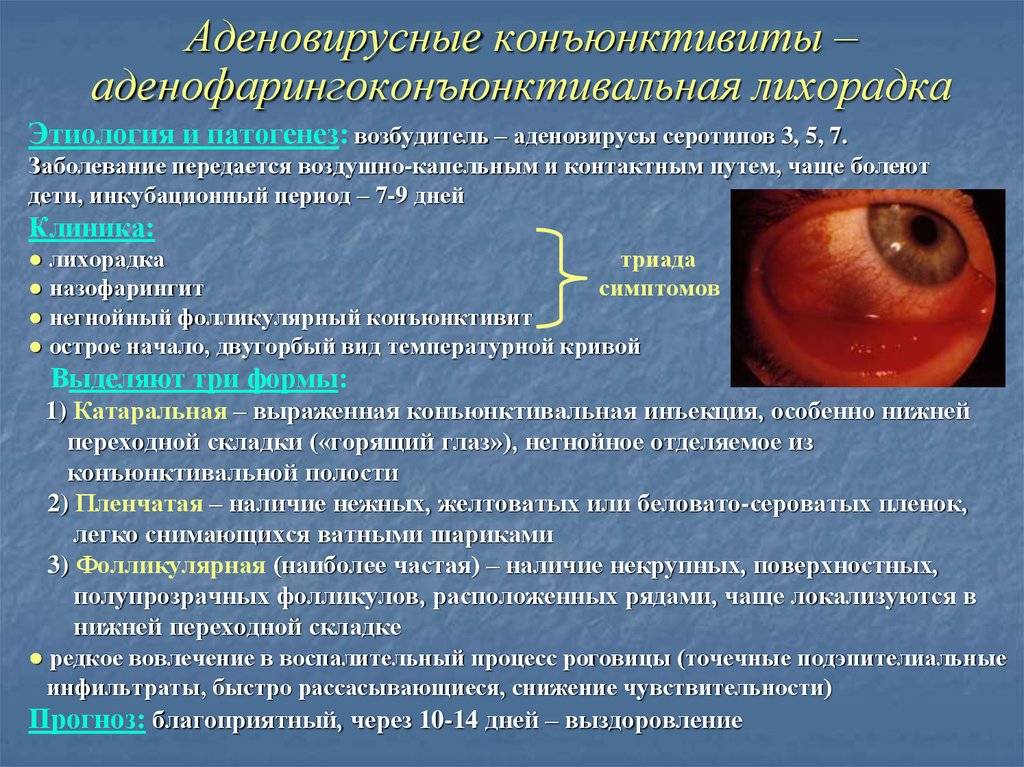
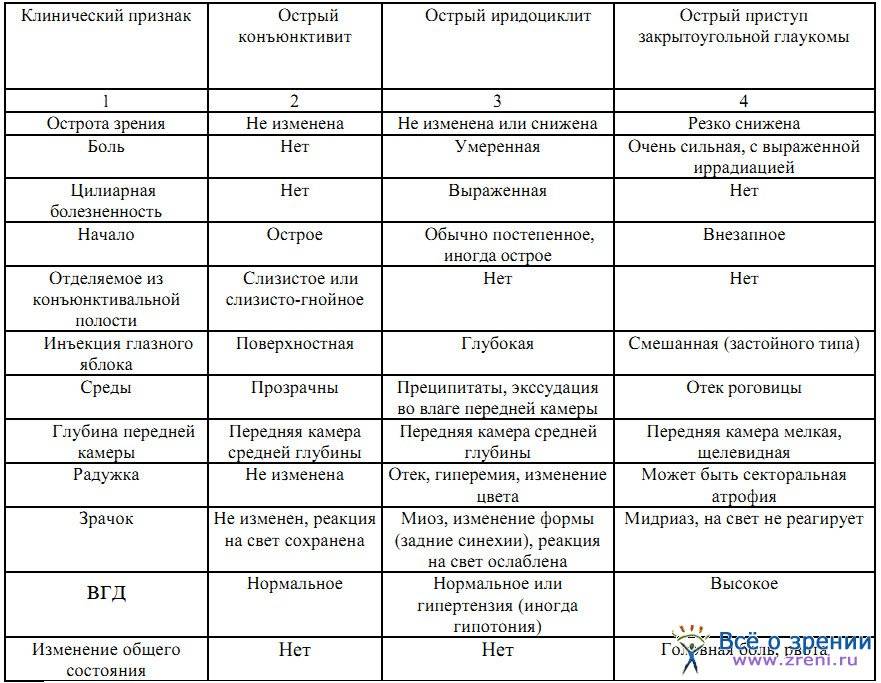
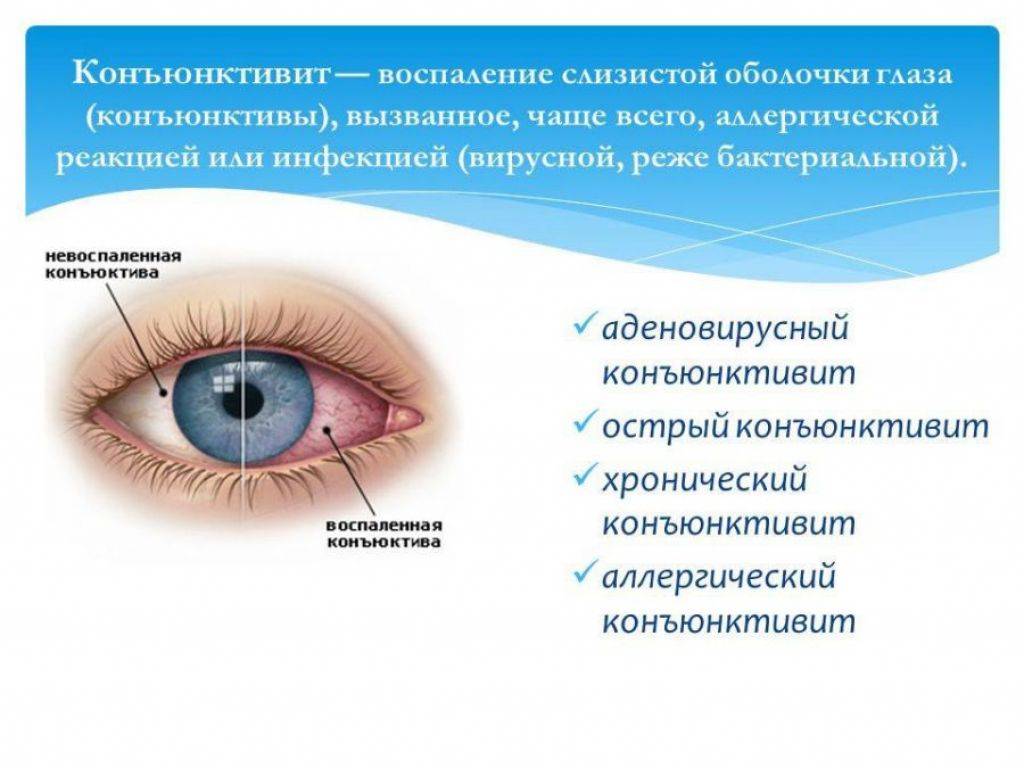
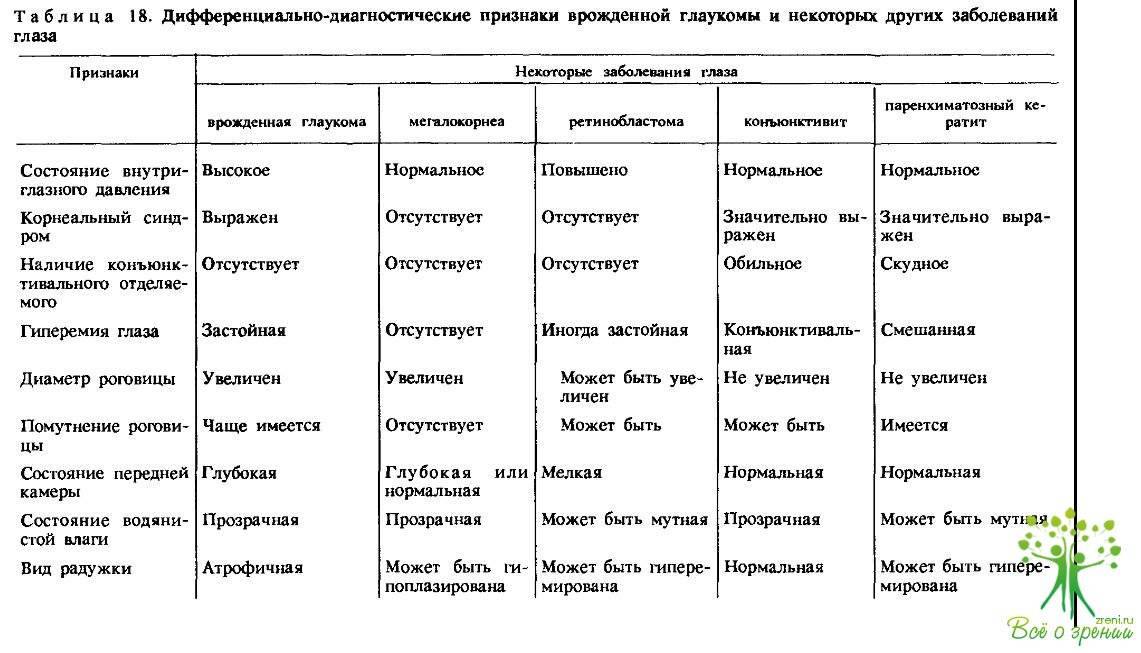
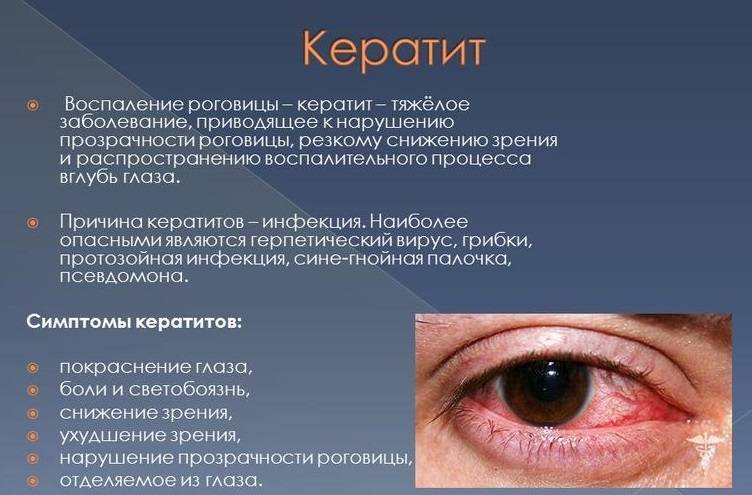
Симптомы
Клиническая картина офтальмологического расстройства зависит от первопричины, побудившей её. Симптоматика при этом будет иметь характерные для данной формы патологии черты.
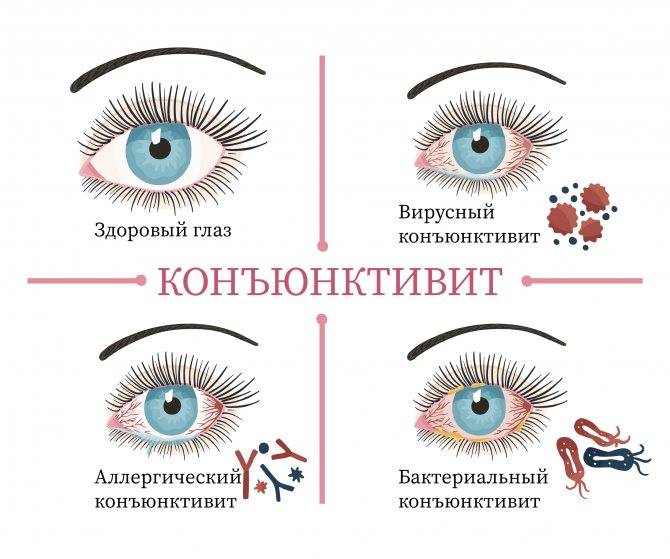
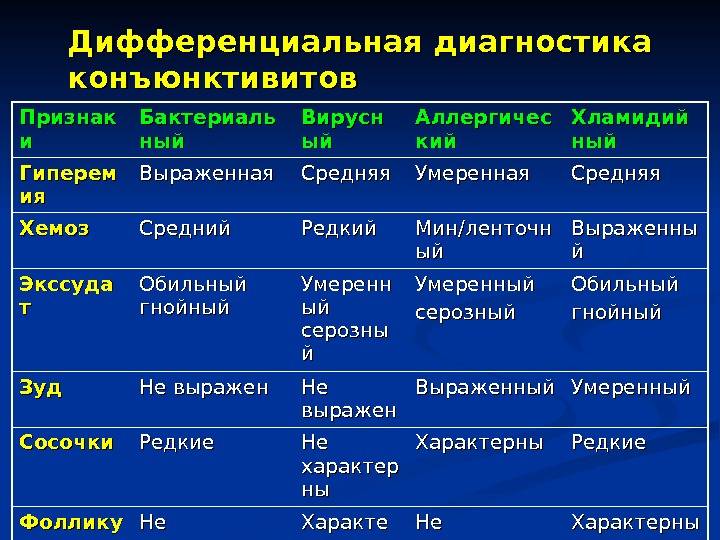
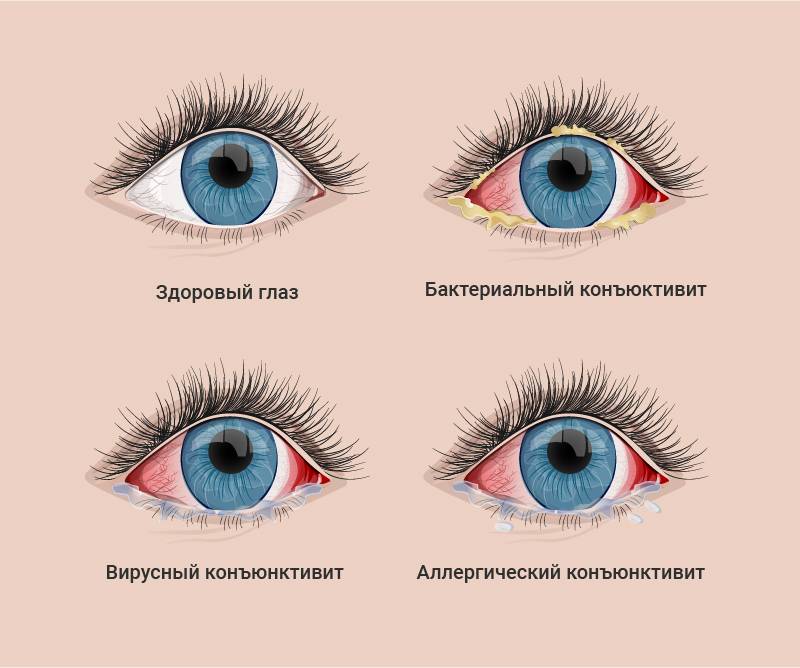
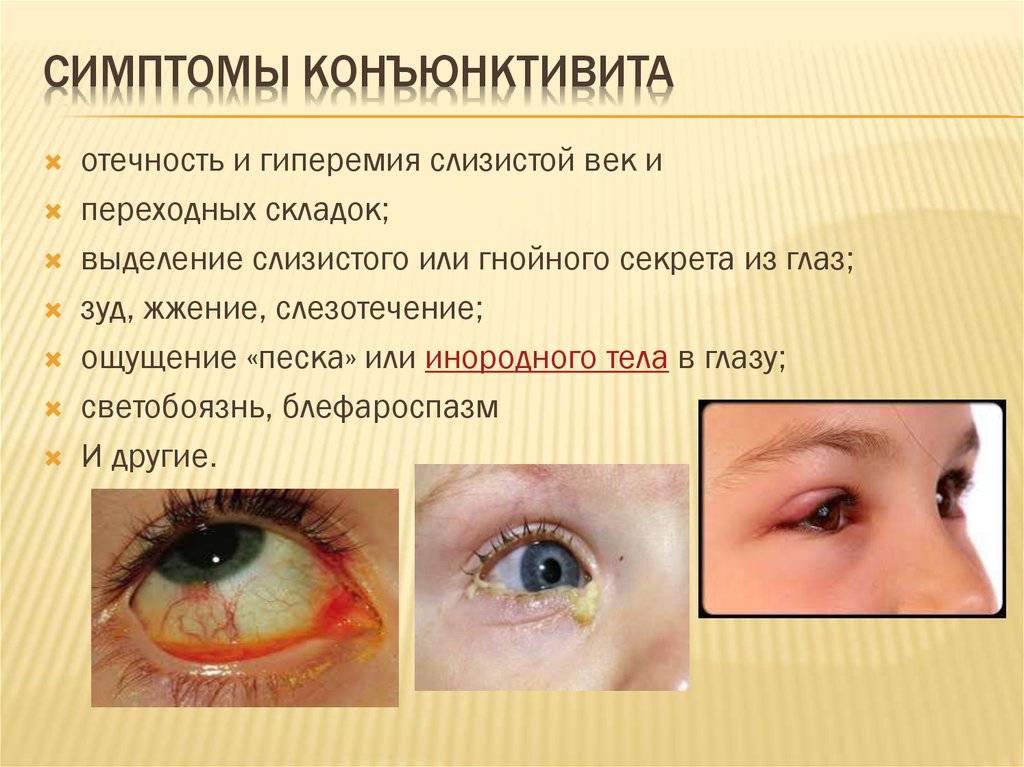
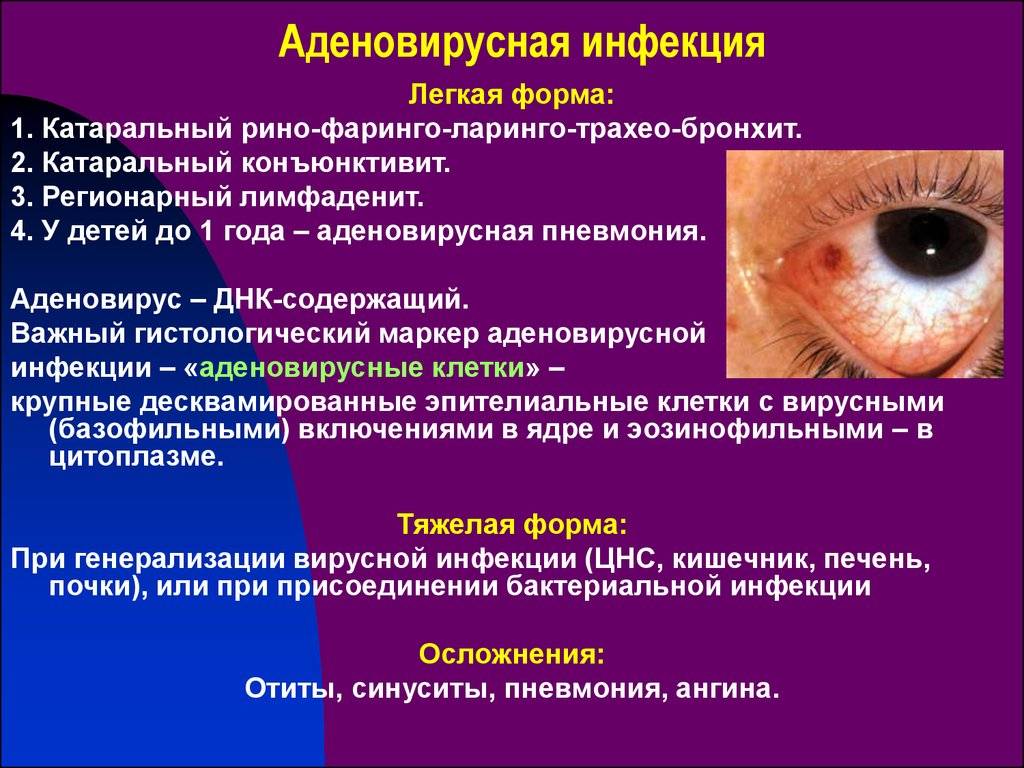
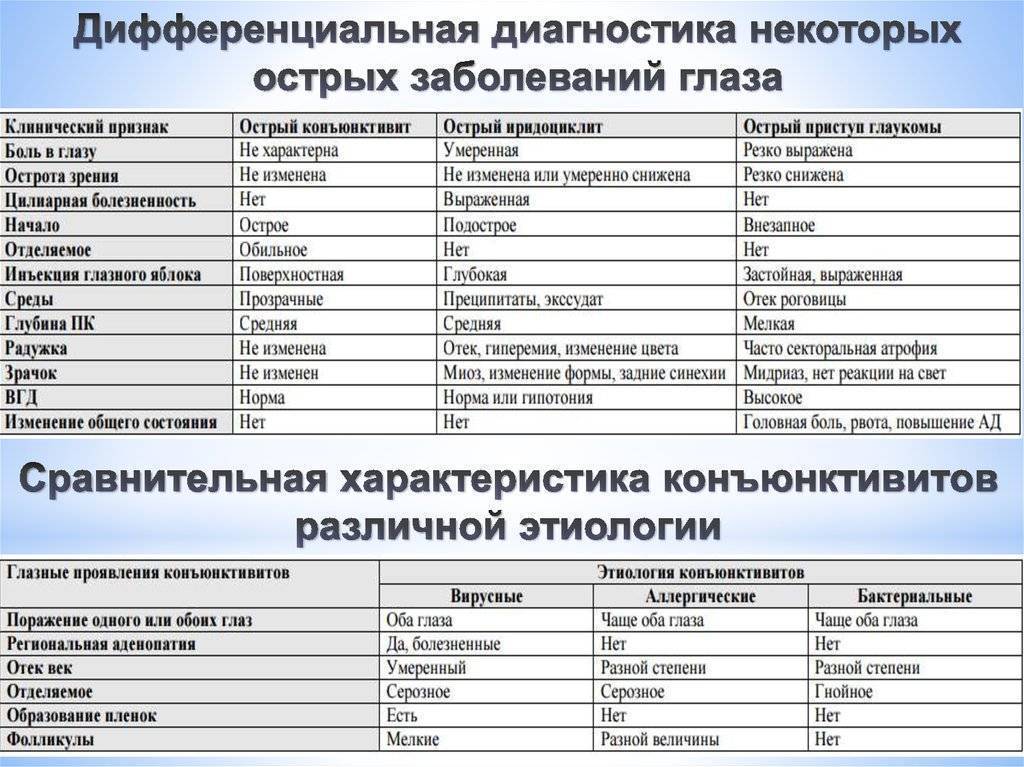
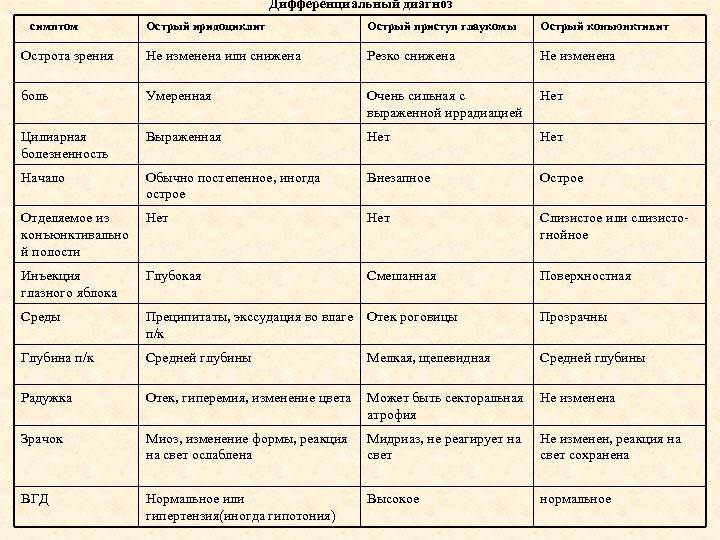
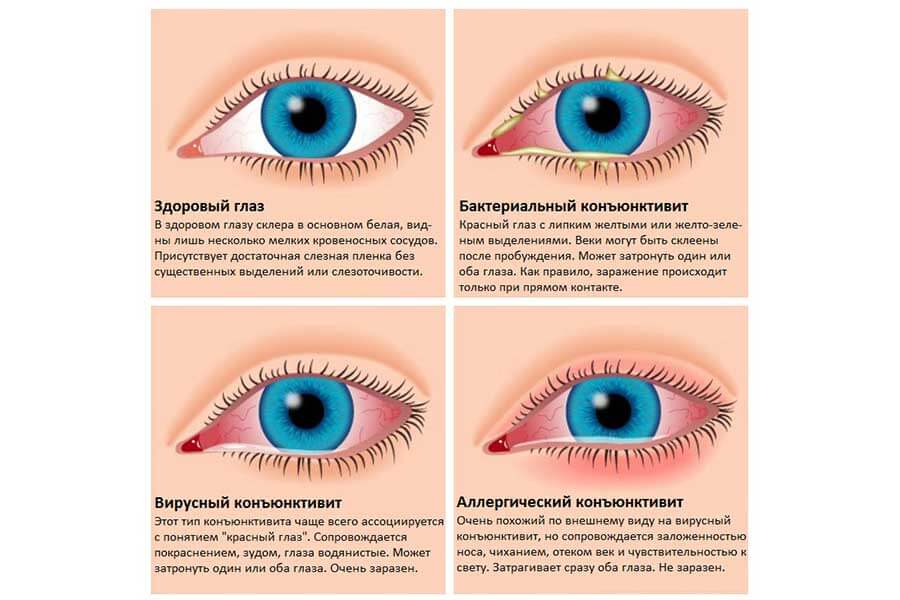
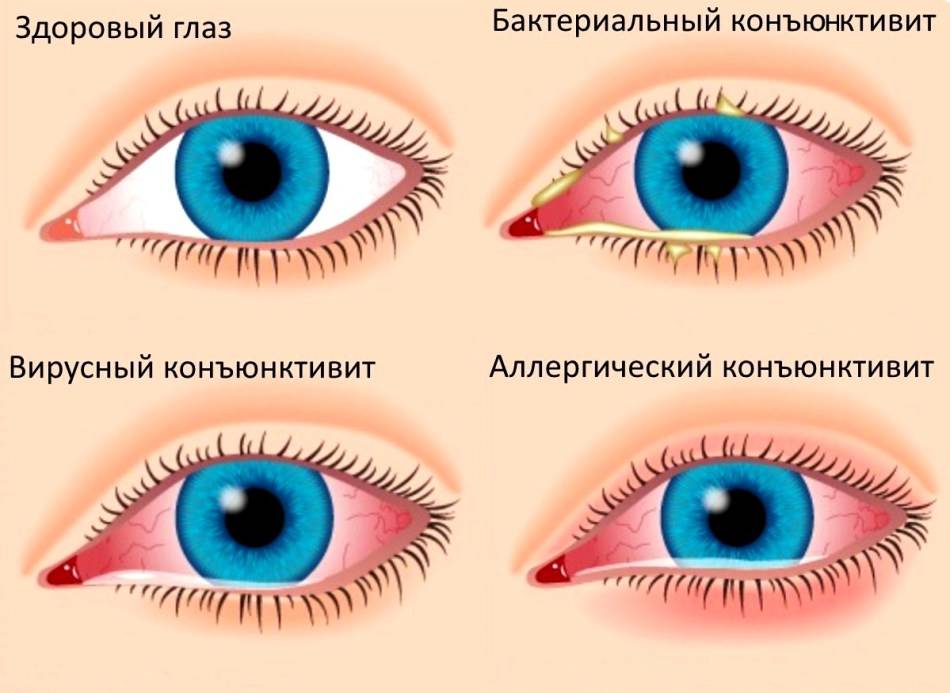
Конъюнктивит глаз у ребёнка, вызванный вирусами, сопровождается отёчностью и покраснением конъюнктивы, век, сухостью, появлением фолликул на слизистой. Не редко наблюдается кашель, насморк, гиперемия, что типично при заболевании вирусными инфекциями.
Если причина конъюнктивита глаз – бактериальные возбудители, то неминуемо появление гнойных выделений желтоватого или зеленоватого оттенка. Особенно много неприятностей малышу эти истечения доставляют по утрам, когда он не может открыть глазки из-за склеивания ресниц и век.
Аллергический конъюнктивит глаз у ребёнка проявляется быстро. Малыш начинает интенсивно чесать глаза, возникает покраснение, боль, обильное выделение слезного секрета.
На фоне вирусного течения болезни часто возникает бактериальное осложнение, тогда симптоматика становится смешанной. Лечение конъюнктивита глаз в этом случае будет более обширное.
Чем опасен бактериальный конъюнктивит?
В случае поражения зрительных органов бактериями нужно оперативно обращаться к офтальмологу и начинать лечение. Последствия инфекционных заболеваний глаз могут быть весьма опасны для зрения, вплоть до слепоты. При запущенном течении болезни может произойти сильное изъязвление роговичных тканей, которые затем уже не восстановятся.
Начинается заболевание у ребенка, как правило, в острой форме, а при отсутствии терапии или неправильном выборе лекарств оно принимает хроническое течение. В такой ситуации может развиться кератоконъюнктивит, блефароконъюнктивит, грозящие глубокими повреждениями глазных структур.
Опасен бактериальный конъюнктивит также своей особенностью принимать эпидемический характер. Заболевание довольно быстро распространяется в детских коллективах через воздух и общие игрушки, предметы гигиены, посуду и т.д.
При возникновении эпидемии конъюнктивита объявляют карантин на 10-14 дней. Лучше всего в этот период ограничить посещение садика. Внутри помещений проводят тщательную санитарно-гигиеническую обработку, чтобы максимально обезопасить все поверхности. Некоторые виды бактерий способны сохраняться на грязных поверхностях до 7-10 дней в активном состоянии.
Детский вирусный конъюнктивит: лечение и профилактика
Конъюнктивиты часто проявляются у детей со сниженным иммунитетом, поэтому во время лечения глаз назначаются витаминные препараты
Для профилактики же этого заболевания очень важно направить силы на восстановление защитных функций детского организма. Чем больше двигательной активности на свежем воздухе, тем лучше, ведь достаточное количество кислорода помогает формироваться органам зрения в соответствии с возрастом и без патологий
Для предупреждения развития синдрома «сухого глаза» из-за длительного взаимодействия со смартфонами, приставками, телевизором, необходимо не только ограничить время использования цифровых устройств, но и научить ребенка делать перерывы во время зрительной нагрузки.

Специальные упражнения для глаз оздоровят органы зрения и будут способствовать восстановлению оптимального баланса слезной жидкости, которая оберегает глаза от действия вирусов и бактерий.
Особое внимание стоит уделить питанию, разнообразив его овощами и фруктами, полезными для органов зрения и нормального обмена веществ. В меню ребенка должны входить продукты, богатые витаминами А, D, C, лютеином: яйца, морская рыба, шпинат, брокколи, шиповник, абрикосы, черника, морковь, бобовые
Сбалансированное питание снизит риск возникновения офтальмологических недугов, в том числе и конъюнктивита.
Почему глаза разного цвета?
Гетерохромия – разный оттенок левого и правого глаза или неравномерная окраска участков радужной оболочки в пределах одного глаза. Дети с разными глазами появляются на свет редко. Это состояние не является заболеванием или патологией, определяется уровнем пигмента меланина – его избытком или недостатком.
Люди с разными глазами рождаются по таким причинам:
- нарушение концентрации пигмента в одном или обоих глазах;
- неравномерное распределение меланина.
Гетерохромия имеет аутосомно-доминантную природу наследования – если у одного или обоих родителей разный оттенок, ребёнок с вероятностью до 99% приобретет такую же окраску.
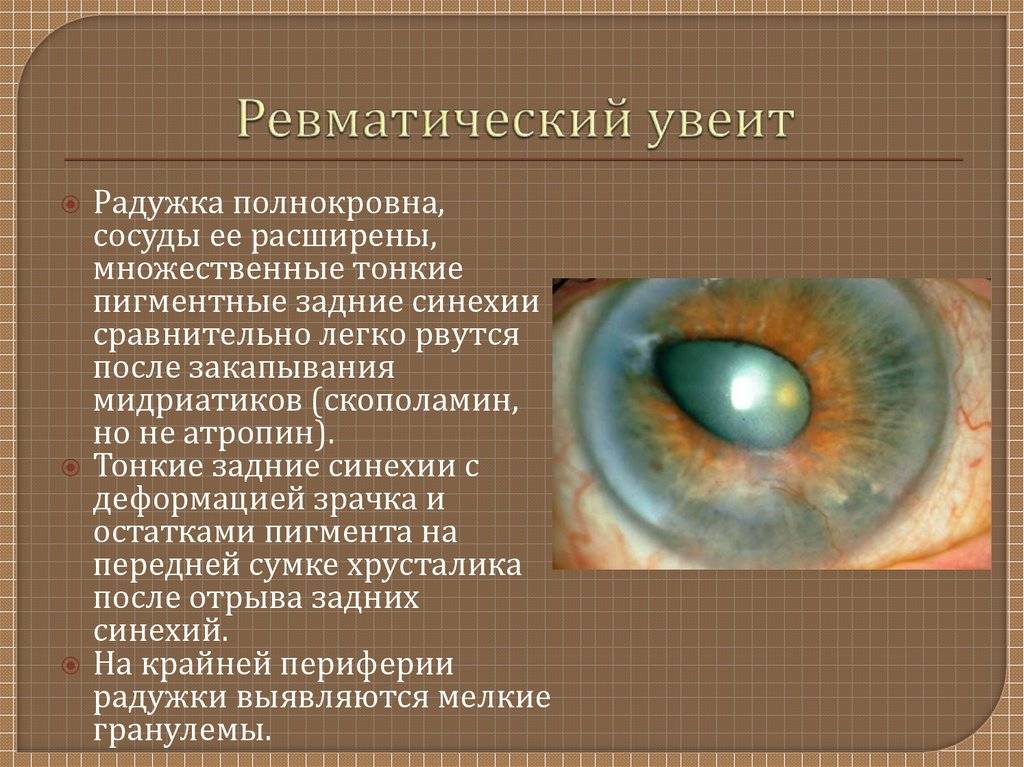
Эта особенность может быть врожденной или приобретенной. В последнем случае причиной неравномерной окраски зрачков являются травмы, опухоли, использование глазных капель для понижения внутриглазного давления при глаукоме, иридоциклит, меланома.

Гетерохромия у ребёнка означает разный цвет глаз или разные части одного глаза
Виды гетерохромии:
- Полная. В этом случае глаза имеют совершенно разный оттенок, чаще это зеленый и карий, но может быть и другое сочетание – серый и голубой, карий и голубой, карий и зелёный.
- Частичная (секторальная). Зрачок одного глаза местами окрашен в разные цвета, например голубой и карий.
- Центральная (круговая). В этом случае в радужке одного из глаз есть кольцо вокруг зрачка другого цвета.
Врождённая аномалия встречается только у 1 человека из 100. Может затрагивать не только глаза, но и кожу, волосы, все зоны тела, где синтезируется меланин.
Врожденные заболевания глаз
Также существуют врожденные глазные заболевания, к которым относятся такие часто встречающиеся как катаракта, глаукома, а также менее известные, например, эктропион. О них мы и поговорим ниже.
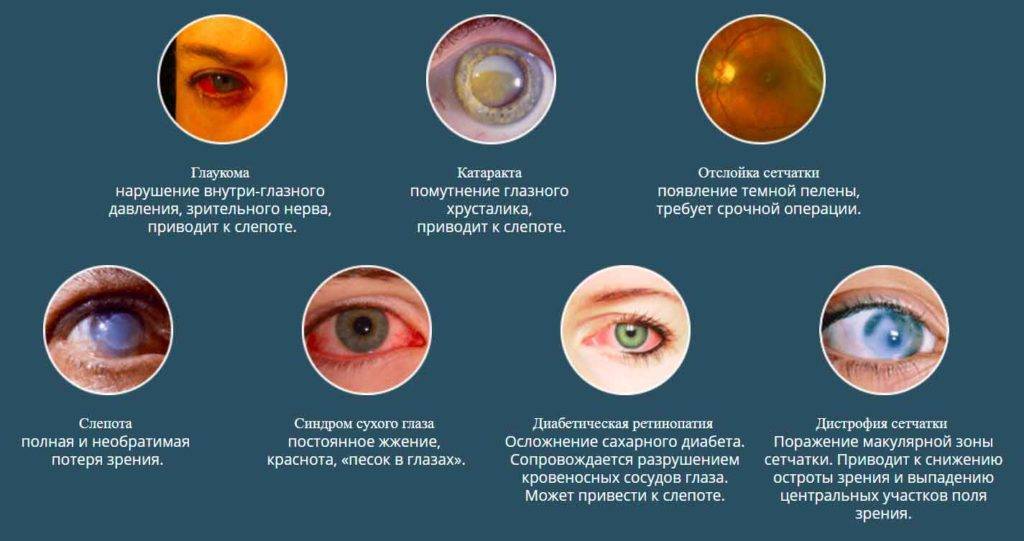
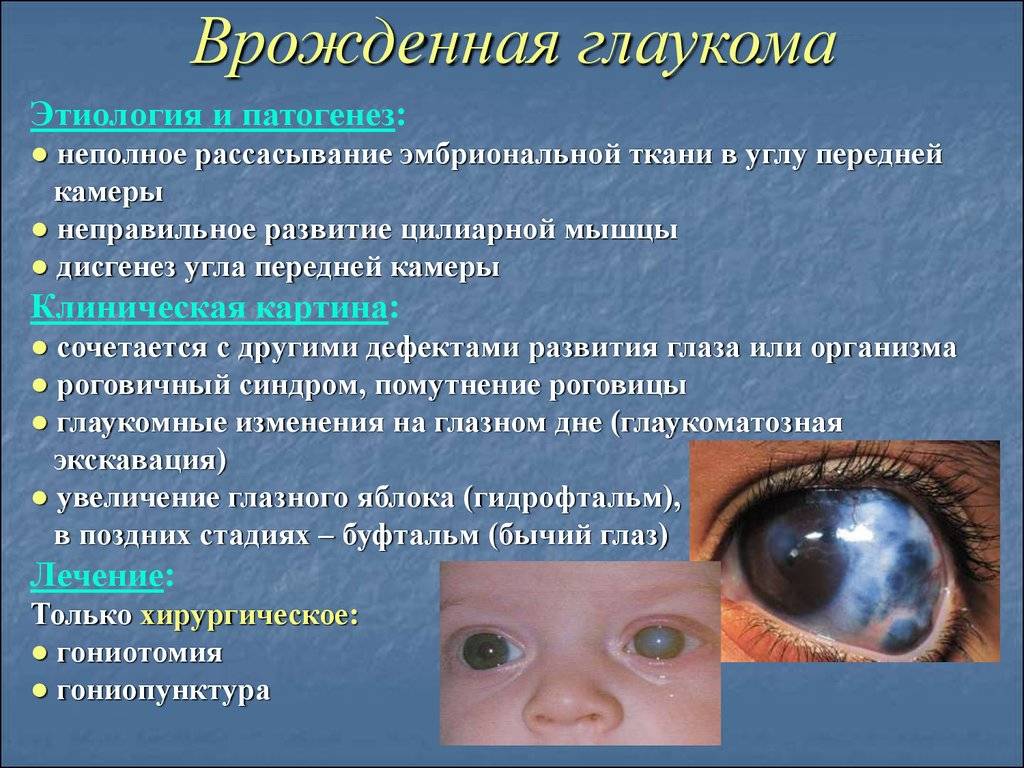
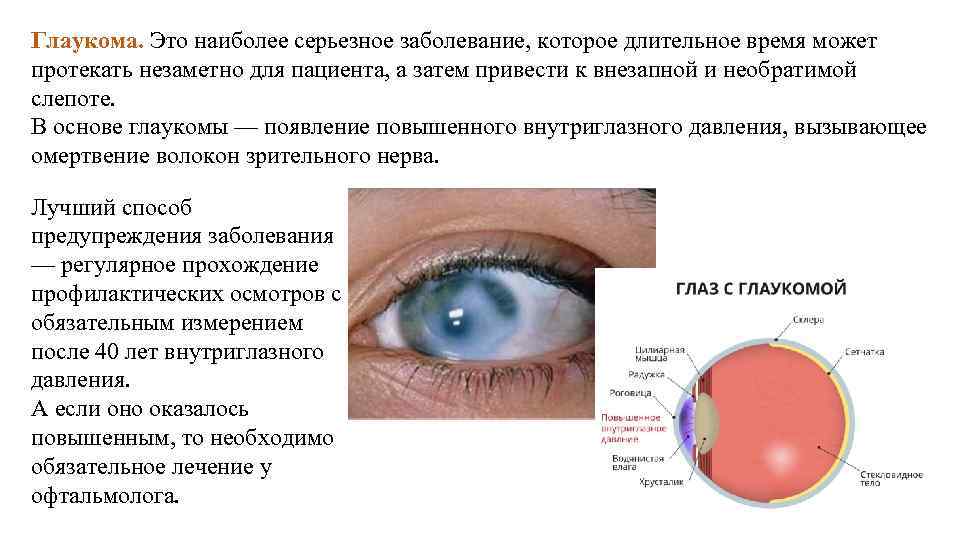
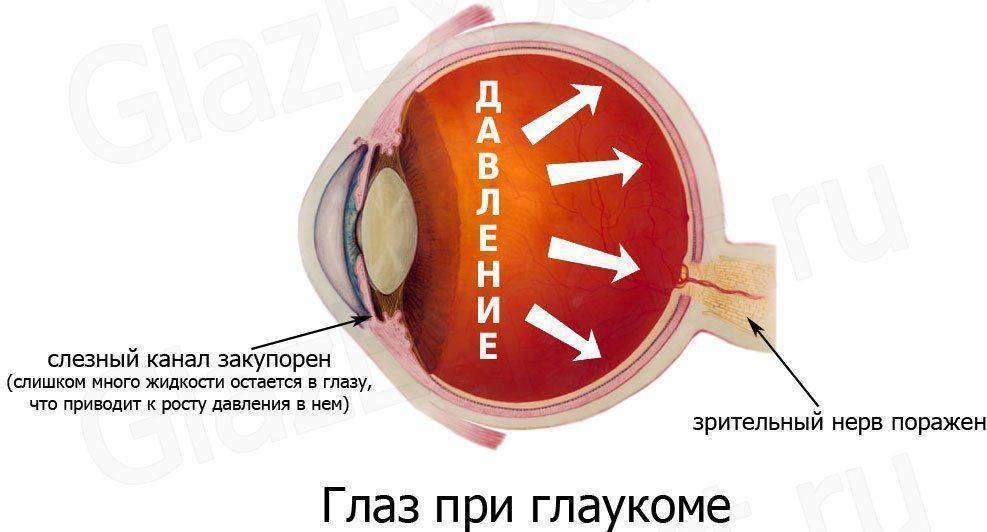
Глаукома
Имеет у детей врожденный характер, выражается в повышении внутриглазного давления, из-за нарушений в развитии путей оттока глазной жидкости. Врожденная глаукома имеет название гидрофтальм. Высокое давление приводит к растягиванию глазного яблока, атрофии зрительного нерва, помутнению роговицы, в результате к утрате зрения. Лечение направлено на нормализацию давления внутри глаза, с помощью специальных глазных капель. При неэффективности медикаментозного лечения нужна операция.
Дермоид век
Возникает во время формирования плода, из-за неправильного сращивания различных тканей. Появляется плотное круглое образование, имеющее одиночное, либо множественное состояние, располагается на лимбе, конъюнктиве, роговице. Практически всегда имеет доброкачественный характер. Это заболевание требует лечение, так как может быть очагом инфекций и воспаления, в итоге начнется нагноение и перерождение в злокачественную опухоль. Лечится оно только хирургически, методом полного удаления.
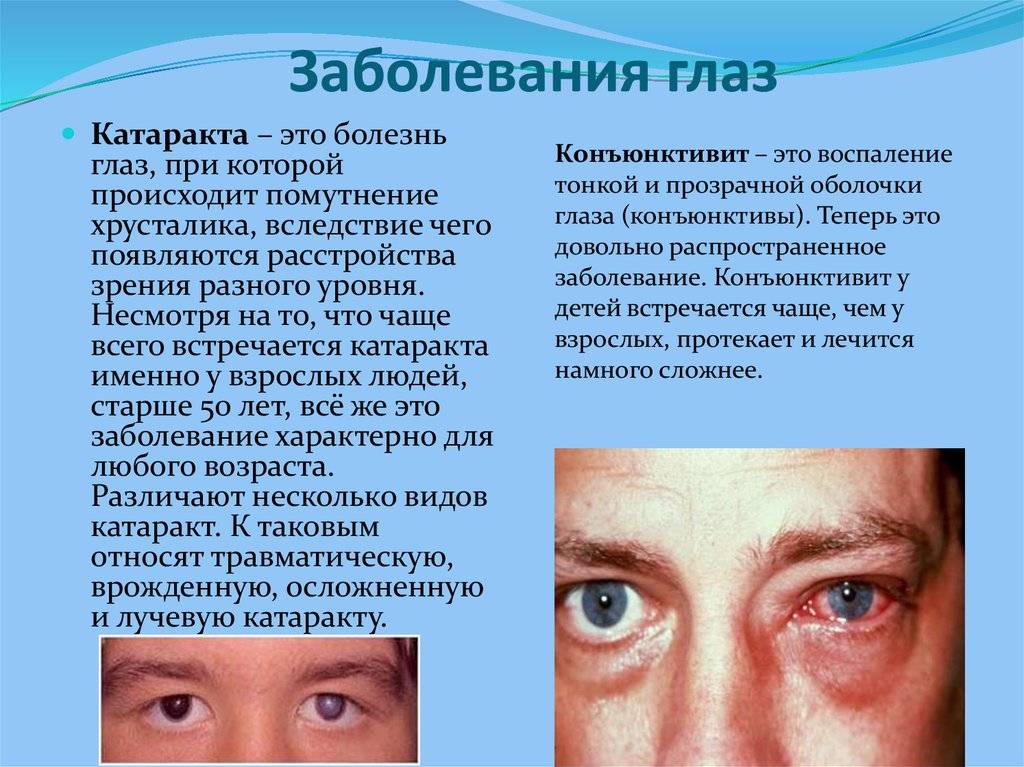
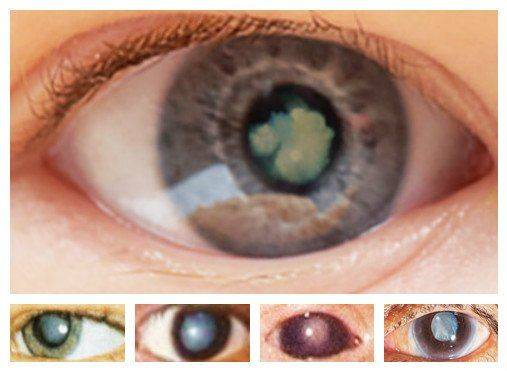
Катаракта
У детей это врожденно сероватая мутность хрусталика, препятствующая проницаемости глаза для света и правильному развитию зрительного аппарата. Лекарств, возвращающих хрусталику прозрачность пока не существует, поэтому врачи рекомендуют проводить операцию по удалению помутнения, при достижении ребенком полугодовалого возраста. В случае поражения двух глаз, второй оперируют через четыре месяца. Удаленный хрусталик заменяется искусственными линзами. Но не всякий возраст подходит для того или иного метода.
Подробнее о врожденной катаракте вы также можете прочитать на нашем сайте.
Ретинобластома
Образование внутри глаза, имеющее злокачественную природу. Больше пятидесяти-шестидесяти процентов случаев этого заболевания передается по наследству. Обнаруживается оно у детей двух-трех лет. Если ребенок рожден в семье, имеющей случаи болезни, он обязательно с рождения должен находиться под постоянным контролем офтальмолога. Лечение зависит от стадии заболевания, носит комплексный характер, заключается в применени различных современных методов (лучевой, медикаментозной химиотерапии, лазеркоагуляции, криотерапии, термотерапии) может позволить сохранить ребенку не только глаза, но и зрительные функции.
Эктропион
Выворот век, при котором нижнее веко отстает от глазного яблока и вывернуто наружу. У детей имеет врожденный характер, из-за недостатка кожных покровов нижнего века или избытка кожи на краях век. Осложнение проявляется в виде лагофтальма, обильного слезоотделения. Основной метод лечения — хирургическая операция.
Энтропиен
Врожденное заболевание, выраженное в завороте века, из-за избытка кожи или мышечных волокон в зоне ресниц, при спазме круговой мышцы. При таком заболевании показана операция резекции.
Небольшие дефекты, которым не нужно специальное лечение
Ряд заболеваний не требует срочного лечения или не поддается исправлению. При этом они не всегда доставляют сильный дискомфорт пациенту. Так, один из самых необычных и достаточно редких недугов — гетерохромия. Данная патология характеризуется разным цветом радужных оболочек. Подобные аномалии глаз, вызванные наследственным фактором, не лечат. Исключение составляют ситуации, когда гетерохромия становится располагающим фактором к развитию какой-либо иной болезни. Но всегда есть возможность скорректировать дефект при помощи цветных контактных линз.
Еще одна наследственная патология глаз — дальтонизм, при котором больной не может различать один или несколько цветов. Патология принимает различные формы. Случаи, когда человек не видит никаких оттенков, кроме белого и черного, встречаются достаточно редко. Врожденный дальтонизм вылечить невозможно. Частично дефект удается компенсировать специальными очками или линзами. Нельзя отнести эту болезнь к очень тяжелым. В основном пациенты с таким диагнозом не испытывают сильного дискомфорта и могут жить полноценной жизнью.

Есть и другие виды наследственных заболеваний глаз, при которых лечение назначается не сразу после рождения ребенка. Одна из самых распространенных патологий органов зрения — близорукость. Причины ее развития изучаются уже много лет. В 2017 году группой зарубежных ученых был обнаружен ген миопии. Он находится в 15-ой хромосоме и называется RASGRF1. Но здесь также не все просто, как и с остальными болезнями, имеющими генетическую природу. Дело в том, что данный ген есть у всех, но к близорукости приводят лишь некоторые его вариации.
Ученые обнаружили и другие закономерности. Наследуется не только сам дефект рефракции, но и его степень. Есть два типа наследования: аутосомно-доминантный и аутосомно-рецессивный. В первом случае болезнь переходит непосредственно от родителя к ребенку. Если запускается именно этот алгоритм, то вероятность рождения у близоруких взрослых малыша с миопией составляет почти 100%. В то же время у здоровых родителей никогда не родится ребенок с наследственной миопией. Немного другая ситуация наблюдается при наследовании по аутосомно-рецессивному признаку. Человек может быть носителем аномального гена, не болея при этом сам. Детям своим он его передаст, но не факт, что миопия у них когда-нибудь возникнет. Иными словами, близорукие встречаются не в каждом поколении. Есть и еще интересные нюансы: по первому признаку наследуется легкая и средняя степень, а по второму — сильная.

Лечится наследственная близорукость комплексно: процедурами, каплями, гимнастикой для глаз. Но избавиться навсегда от патологии можно только оперативно. Операции не назначаются до 18 лет. Поэтому миопия и относится к дефектам, которые нельзя вылечить сразу. При этом запускать ее и оставлять полностью без лечения и коррекции опасно.
Врожденные патологии глаз, при которых необходимо хирургическое вмешательство
Есть заболевания, которые приходится лечить оперативно практически сразу после рождения малыша. К ним относятся врожденные формы катаракты и глаукомы. Они могут иметь наследственную природу. Но этот фактор всегда рассматривается в качестве одного из многих. Катаракта удаляется хирургическим путем при обширном помутнении. Любая операция в таком возрасте сопряжена с рисками. Неизвестно, как анестезия подействует на организм младенца. После удаления прозрачного тела интраокулярная линза может быть не установлена. Сроки имплантации определяются для каждого ребенка отдельно. Это связано с тем, что искусственный хрусталик может оказать негативное воздействие на глазное яблоко в процессе его роста.

Лечение глаукомы в детском возрасте также связано со многими опасностями. Операция назначается только при прозрачной роговице. Помутнения, наличие разрывов потребуют проведения трабекулэктомии — рассечения трабекулы угла передней камеры. Это способствует быстрому оттоку внутриглазной жидкости. Подобные процедуры иногда сопровождаются осложнениями. По этой причине лечатся врожденные глазные патологии сначала с помощью консервативных методов. К хирургии прибегают только в крайних случаях.
Здесь представлена только малая часть болезней, которые могут возникнуть вследствие генетической предрасположенности. Перечислять их можно бесконечно: анофтальм, когда ребенок рождается без одного или обоих глаз, микрофтальм — патологически маленький размер глазных яблок, птоз, синдром Лебера и др. Генетический фактор достаточно сложно выявить. Более того, даже при его наличии нет возможности воздействовать на него или устранить. Ученые выявили ген миопии, но практической пользы от этого открытия на сегодняшний день нет. Изменить генетический код человека не представляется возможным. Однако при имеющейся предрасположенности к тому или иному глазному заболеванию следует принимать все меры, которые будут препятствовать его развитию.

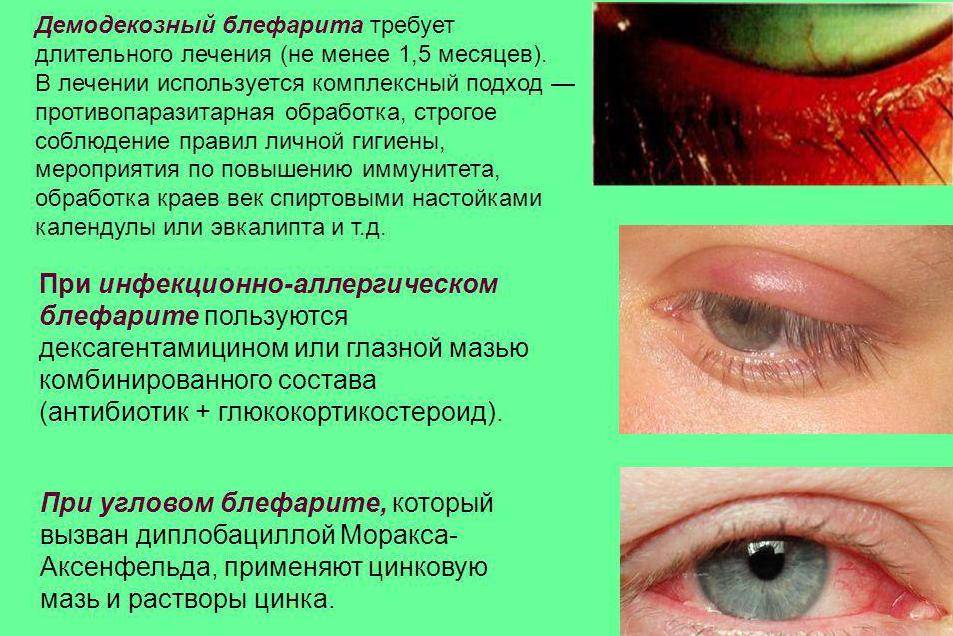
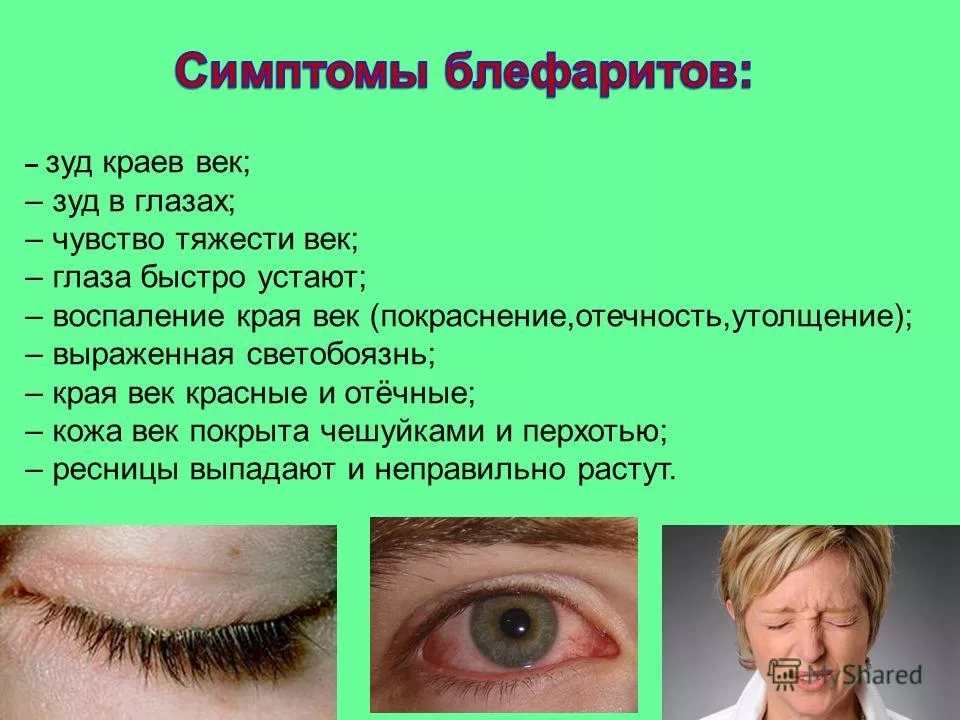
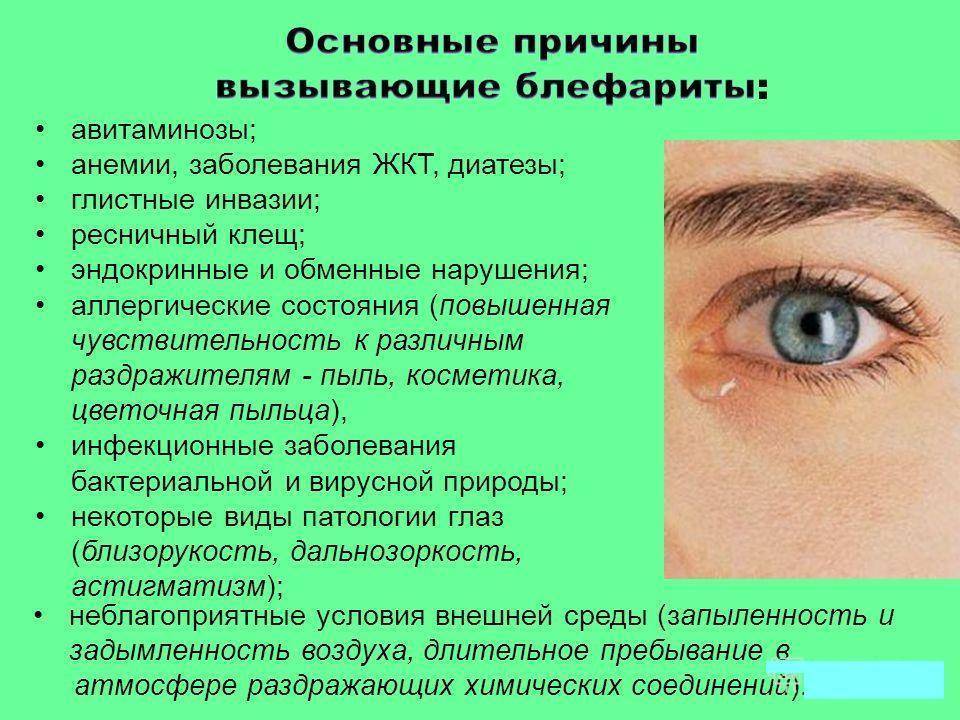
Виды блефарита — симптомы и особенности
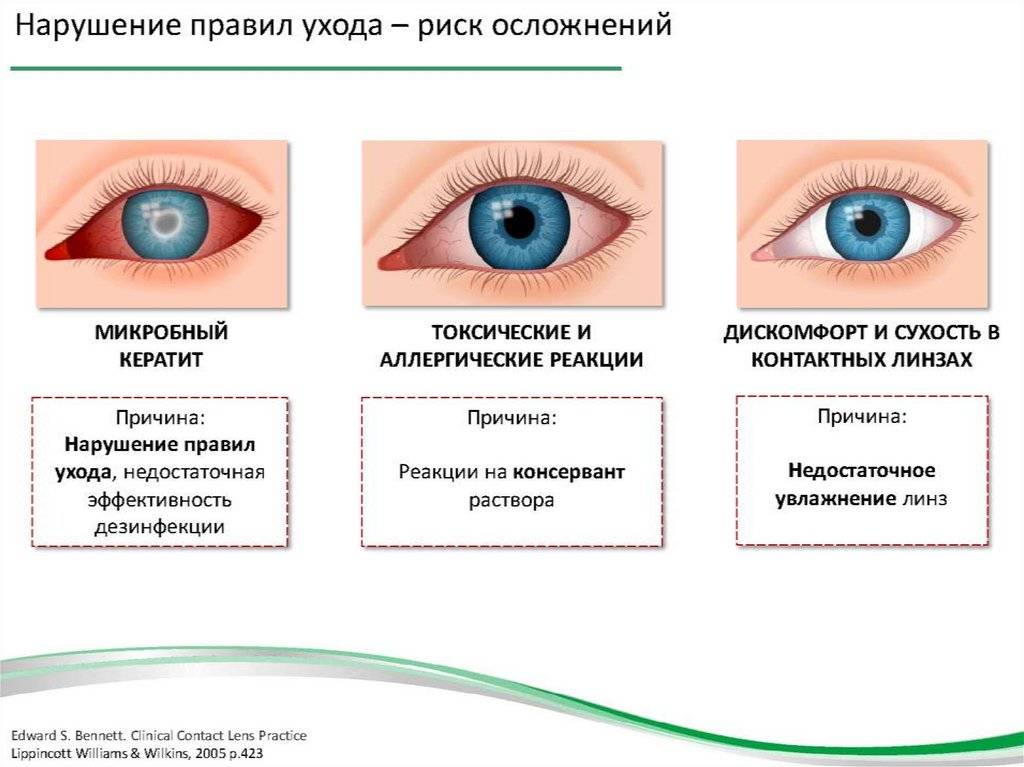
К числу хронических инфекционных заболеваний глаз относится блефарит — воспалительный процесс, который сосредоточен на краю одного или обоих век. Чаще всего блефарит развивается после травм или в результате долгого воздействия едких веществ или газов.
Для простой формы заболевания характерно покраснение век, небольшая отечность, ощущение «соринки» в глазу, которое не проходит после умывания. При чешуйчатом блефарите отечность и покраснение края век более выражены. Кроме того, по краю ресничного роста появляются чешуйки серого или желтоватого оттенка. Пациента может беспокоить зуд и боль при моргании.

Лечение блефарита направлено на борьбу с симптомами и ликвидацию причины, вызвавшей воспаление
Также для успеха терапии важно тщательно соблюдать гигиену век
Принципы лечения
Прогноз лечения болезней глаз зависит от тяжести состояния пациента и стадии патологического процесса. Врач может использовать терапевтические, хирургические и комбинированные методики. Комплексное лечение глаз дает наиболее эффективные результаты.
Кроме лекарственных средств можно использовать зрительную гимнастику, которая при регулярном проведении тормозит развитие многих нарушений. К консервативным методам относятся массаж шейно-воротниковой зоны, остеопатия и физиопроцедуры.
При отсутствии эффекта от лекарственной терапии, для восстановления зрительных функций профессионалы проводят микрохирургические операции. Их цель — восстановить внутренние процессы органа зрения, вернуть человеку способность четко видеть.
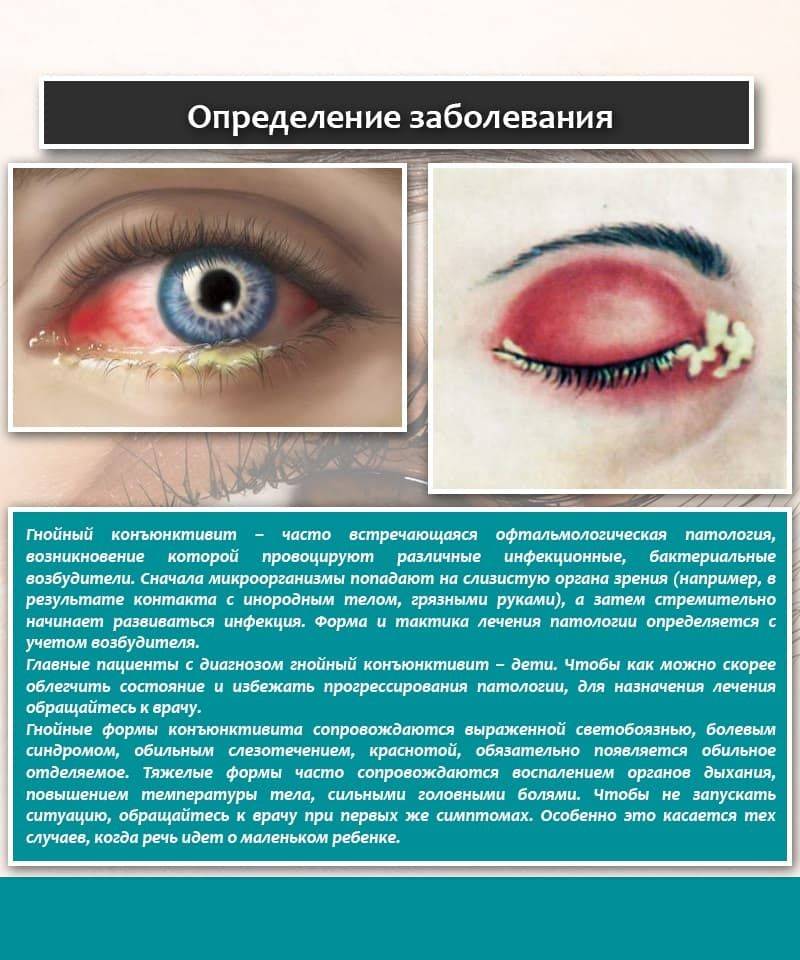
Бактериальный (гнойный) конъюнктивит
Причина этого вида заболевания — попадание в глаза гонококка, золотистого стафилококка, стрептококка и прочих патогенных микроорганизмов. Болезнь опасна тем, что развивается довольно стремительно, поэтому требует оперативного лечения и соблюдения всех рекомендаций врача, а также тщательной гигиены. При бактериальном конъюнктивите из глаз выделяется гной, обильно текут слезы, веки сильно опухают, малыш проявляет беспокойство. Заражение может произойти при купании в грязной воде, контакте с больным взрослым человеком, чесании глаз грязными руками, при прохождении через родовые пути матери, если инфекция присутствует в ее мочеполовой системе. Обычно конъюнктивит развивается сразу на обоих глазах. Для его лечения прописывают мази и капли с антибиотиками.
Итак, вот какие лекарственные средства для лечения гнойного конъюнктивита разрешены для детей в возрасте до одного года.
«Вигамокс»
Основное действующее вещество — моксифлоксацин 0,5%. Это препарат из группы фторхинолонов, обладающий бактерицидными свойствами широкого спектра. Он активен в отношении большинства грамположительных и грамотрицательных патогенных микроорганизмов.
«Альбуцид»
Самые распространенные и весьма эффективные антибактериальные глазные капли для детей любого возраста, начиная с рождения. В составе препарата содержится сульфаниламид, разрушающий течение активных процессов в зараженных клетках. Таким образом размножение бактерий затормаживается, и они гибнут. «Альбуцид» назначают также для лечения бленнореи, гнойных язв. Младенцам нужно вводить 2-3 капли в конъюнктивальную полость по 6 раз в день.
«Тобрекс»
Основное действующее вещество — тобрамицин. Это сильный антибиотик, подавляющий синтез белка в пораженных клетках и нарушающий нормальную жизнедеятельность микроорганизмов. Эффективен в отношении большинства возбудителей бактериального конъюнктивита. При использовании «Тобрекса» возможны побочные аллергические реакции, нарушения мочевыделения. В случае подобных проявлений нужно обратиться к специалисту, чтобы заменить лекарство на другое.
При большом количестве гнойных выделений у ребенка врач может назначить дополнительно антибактериальные мази, например, «Эритромицин» 1%. Средство оказывает хорошие результаты при лечении различных форм инфекции — грибковой, гонококковой, дифтерийной и других. Мазь нужно использовать после введения всех капель по три раза в день в течение 7-10 суток, после чего следует показаться специалисту.
Можно ли проверить зрения у ребенка самостоятельно
При достижении 3-х лет зрение у ребенка можно проверять в домашних условиях. Таблица имени Орловой — наиболее популярный метод домашнего обследования. В таблице представлены не всем знакомые буквы, а изображения животных, поскольку в 3 года малыш еще не может знать алфавит.
Таблица Орловой – это метод проверки зрения, но для этого нужно сделать распечатки таблицы, после этого расположить ее на линии глаз ребенка в освещенном помещении.
Чтобы проверить функциональность зрения у ребенка в домашних условиях необходимо воспользоваться следующими рекомендациями:
- Перед тем, как начать проверку зрения, нужно ознакомить малыша с таблицей и попросить перечислить все расположенные на ней рисунки. Это сделать нужно обязательно, ведь так ребенок поймет, что от него требуется.
- Проверка зрения дома вызывает у малышей усталость глаз гораздо раньше, чем при осмотре у врача. В таком случае исследование лучше начинать сверху таблицы, при этом показывать только одну картинку из ряда.
- Во время проведения теста один глаз, необходимо закрыть.
- Нужно следить за тем, чтобы ребенок не щурился, мог дать нужный ответ в течение 5-ти минут.
Для проверки уровня остроты зрения у школьника следует использовать другой метод. Все дети школьного возраста знают алфавит, а это значит, что можно использовать таблицу Сивцева. Она является наиболее популярной для проверки зрения в медицинских учреждениях, кроме этого, она дает довольно неплохие результаты. Таблица имеет такую же структуру, как и таблица Орловой, но только вместо картинок расположены буквы. В этом случае, ее используют по такому же принципу:
- попросите ребенка отойти на расстояние 5-ти метров и закрыть один глаз ладонью;
- после этого спросите у него, какие буквы находятся в 10-м ряду;
- в случае если школьник ответил все без ошибок, значит, отклонений нет;
- глаза проверяются по очереди.
Можно самостоятельно сделать подобную таблицу, распечатав ее на бумаге хорошего качества. Подойдет лист формата А4.
Понятие дальнозоркого астигматизма
При астигматизме главные глазные меридианы располагаются перпендикулярно друг к другу, в одном из них – сильное преломление лучей света, в другом оно слабее. Одна из точек фокусировки расположена впереди сетчатки, вторая – за ней. В том месте, где лучи должны соединиться, образуется рассеянное пятнышко.
В результате человек видит искаженные предметы с размытыми очертаниями и вблизи, и на дальнем расстоянии. Полноценное изображение он, к сожалению, не может увидеть.
В случае если у пациента одновременно с астигматизмом развивается дальнозоркость, фокусировка лучей происходит за сетчаткой и заболевание носит название гиперметропический (дальнозоркий) астигматизм простой или сложной формы.
Симптомы дальнозоркого астигматизма:
- Жжение в глазах.
- Нечеткость зрения.
- Двоение предметов.
- Быстрая утомляемость глаз.
- Головная боль.
- Напряжение в глазах.
Причины заболевания могут быть приобретенными – см. подробнее здесь, но в большинстве случаев (до 98%) – это врожденная аномалия. Наследственный недуг может передаваться не только от родителей, но и через поколение.
Дальнозоркость и астигматизм
 Смешанный и миопический астигматизм встречаются довольно часто. Дальнозоркость разной степени наблюдается в главных меридианах, и видимое изображение искажено в разных направлениях. Может развиться сложный дальнозоркий астигматизм сразу обоих глаз.
Смешанный и миопический астигматизм встречаются довольно часто. Дальнозоркость разной степени наблюдается в главных меридианах, и видимое изображение искажено в разных направлениях. Может развиться сложный дальнозоркий астигматизм сразу обоих глаз.
При таком заболевании человек страдает высокой степенью нарушения преломления световых лучей. Различают близорукий, смешанный и дальнозоркий астигматизм.
Виды дальнозоркого астигматизма:
1. Простая форма, когда в одном главном меридиане зрение в норме, а в другом наблюдаются признаки дальнозоркости.
2. Сложная форма, при которой в обоих глазных меридианах наблюдается разная степень дальнозоркости.
При смешанном астигматизме один глаз может быть близорук, а другой – дальнозоркий.
Сложный дальнозоркий астигматизм
Существенное значение при этом типе заболевания имеет степень астигматизма, различают всего 3 степени, определяемые расстоянием двух фокусов друг от друга:
- Легкая степень – до 2 диоптрий.
- Средняя (2-3 диоптрия).
- Высокая степень (от 4 диоптрий и выше).
У детей до 1 года сложный дальнозоркий астигматизм – это норма зрения.
По результатам разных исследований, у четверти людей планеты наблюдается физиологический астигматизм, когда разница преломления световых лучей составляет 0.5 диоптрий. Это отклонение не требует коррекции или лечения, погрешность даже не ощущается, т.к. у людей с таким зрением не наблюдается никаких симптомов и неудобств.
Дальнозоркий астигматизм у детей
Сложный дальнозоркий астигматизм левого глаза – довольно распространенный диагноз у детей младшего возраста. В этом случае коррекция с помощью очков распространяется только на один глаз, для второго в оправу вставляется обычное стекло.
Патология в настоящее время успешно лечится при помощи современных способов и аппаратов. Оптические дефекты на начальном этапе заболевания можно компенсировать ношением специально подобранных цилиндрических очков.
Постоянное ношение правильно подобранных очков позволяет полностью устранить искажение изображений и погрешности фокусировки лучей света.
Оптическая коррекция позволяет сохранить зрение и избежать осложнений. К 12 годам зрение может нормализоваться без применения хирургического вмешательства.
Особенности
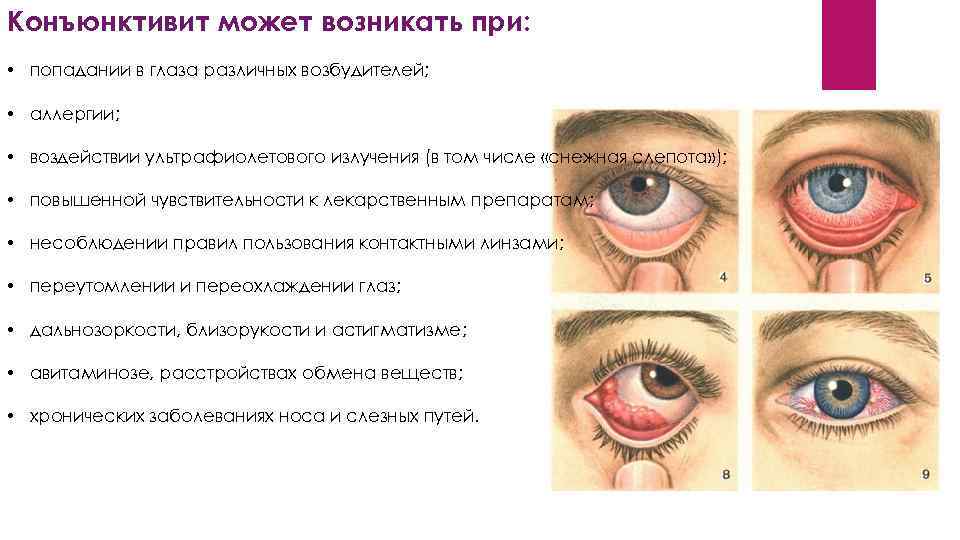
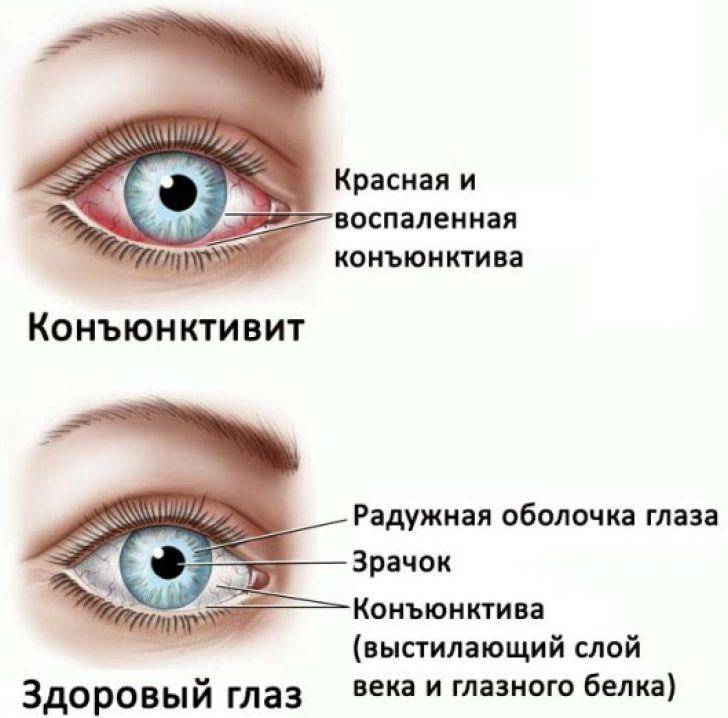
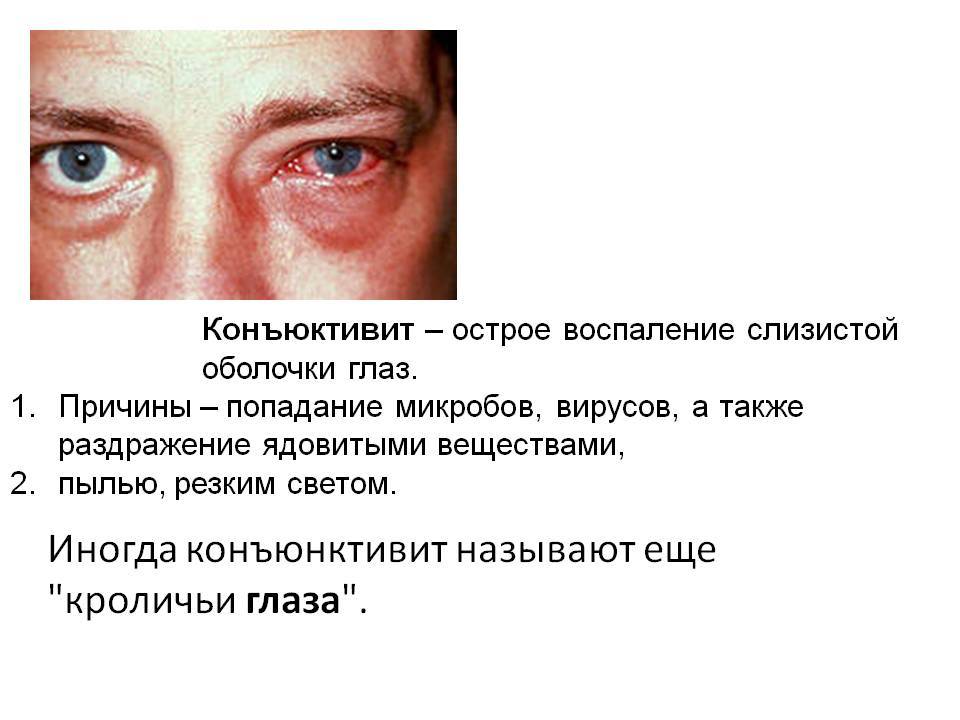
Тонкая слизистая плёнка, выстилающая поверхность склеры, называется конъюнктивой и предназначена для увлажнения купола глазного яблока, а также для защиты зрительного органа от патогенной микрофлоры и агрессивного воздействия окружающей среды. Однако если негативное влияние извне оказывается довольно сильным, то оболочка воспаляется, обнародуя признаки, указывающие на болезнь – конъюнктивит.
Заболевание может возникнуть в любом возрасте, даже у новорождённых при прохождении через родовые пути матери, если она инфицирована. Сама по себе болезнь не опасна, однако обладает высоким риском заражения и осложнениями, возникающими при отсутствии должного лечения.
Вирусный конъюнктивит: лечение
Вирусные конъюнктивиты взрослых лечатся с применением противовирусных препаратов, а как вылечить вирусный конъюнктивит у ребенка? В первую очередь, необходимо обратиться за помощью к квалифицированному специалисту, чтобы снизить риск осложнений. Важным моментом в лечении детей является выполнение плана терапии, составленного врачом, потому что в первые дни заболевания при явно выраженной и болезненной симптоматике глазные капли, например, «Офтальмоферон», нужно будет использовать с небольшим интервалом, до 6 раз в сутки. По мере ослабления выраженности симптомов число инстилляций капель уменьшается до 2-3 раз.
У глазных капель «Офтальмоферон» широкий спектр действия, они обладают противовирусным и анестезирующим действием. В составе капель есть интерферон, который формирует защитный барьер от вирусов, стимулирует клеточную резистентность, благодаря чему вирус не распространяется дальше. Эффективность препарата высокая, что позволяет избежать осложнений и сокращает период заболевания. Не стоит полагаться только на народные средства, промывая глаза отварами трав, ведь такие действия могут только немного ослабить симптоматику, но бессильны против распространения вируса. Чем лечить вирусный конъюнктивит у детей? Какие средства может назначить педиатр?
Вирусный конъюнктивит — лечение:
- Комбинированные препараты, направленные на купирование болевого синдрома и снятие воспаления глаз у детей, отека век, восстановление нормального состояния слизистой оболочки глаза.
- Противовирусные мази — их необходимо закладывать за веко; если отек сильный и болезненный, то используйте мазь после того, как обезболивающие капли начнут действовать, где-то через двадцать минут.
- Увлажняющие капли — такие капли устраняют ощущение сухости глаз, создают равномерную слезную пленку, для детей лучше выбирать препараты без консервантов, такие, как капли «Хило-Комод».
- Поливитамины — их выписывает доктор с учетом возраста ребенка, склонности к аллергии и т.д.
При вирусном конъюнктивите гнойное отделяемое скудное, и все же регулярный и тщательный уход за поверхностью глаз необходим, чтобы не допустить развития бактериальной инфекции
Используйте для очистки глаз теплые растворы антисептиков (фурацилина), осторожно снимая гнойное отделяемое, направляясь от внешней стороны века к внутренней.
Для того, чтобы уберечь от заражения вирусным конъюнктивитом других детей, общение больного ребенка с коллективом необходимо ограничить на весь период лечения. Родители малыша должны соблюдать гигиену рук, а также обеспечить ребенка свежими платками, полотенцами, которые необходимо обязательно проглаживать перед использованием
Если течение вирусного конъюнктивита осложняется бактериальной инфекцией, то понадобятся не только противовирусные препараты, но и антибиотики широкого спектра.
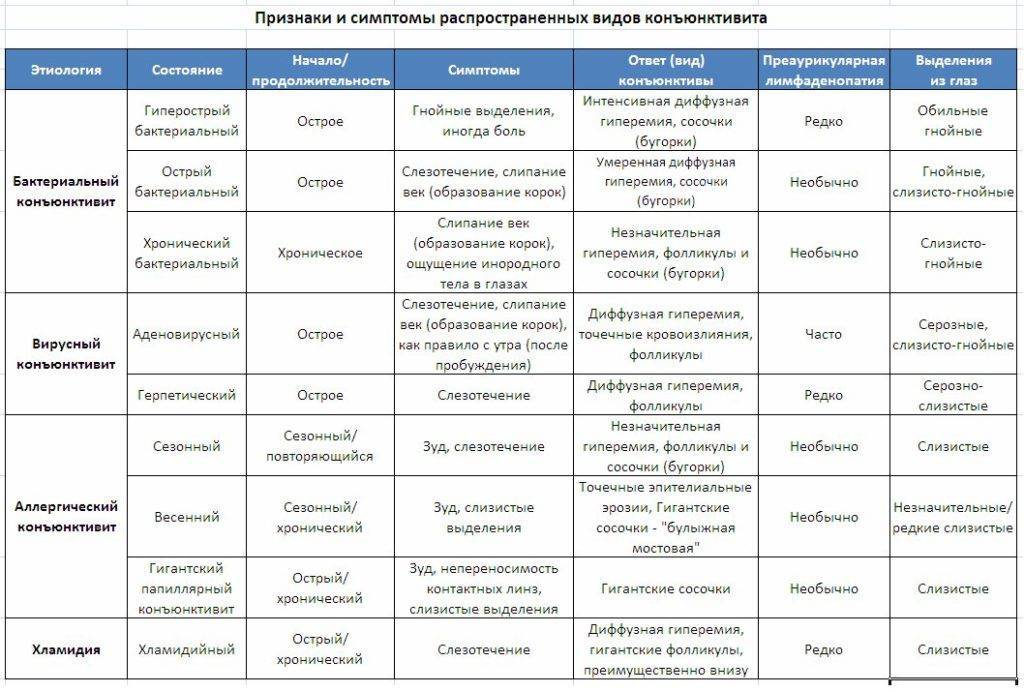
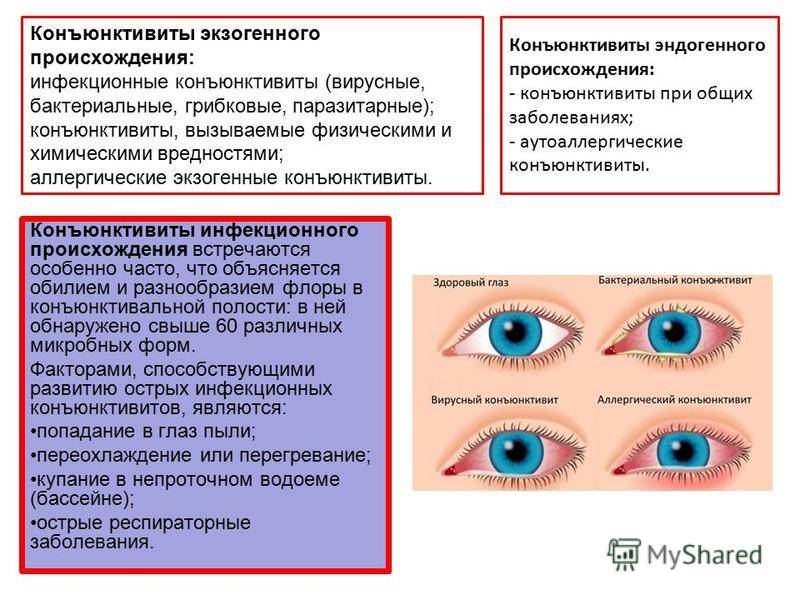
Инфекционные конъюнктивиты глаз: виды, симптомы, лечение
Инфекционный конъюнктивит — это патология, при которой воспаляется наружная оболочка глазного яблока. Он входит в число самых распространенных глазных заболеваний и может возникнуть у людей любого возраста — от новорожденных детей до стариков.
Бактериальную разновидность заболевания могут вызывать стрептококки, стафилококки, гонококки и другие виды бактерий. Характерными симптомами являются желтые или серые гнойные выделения из глаз по утрам, из-за которых могут слипаться веки, а также сухость глазного яблока и прилегающих тканей. Бактериальный конъюнктивит лечат при помощи антибиотиков в виде офтальмологических мазей или капель, кроме того, обязательно очищают глаза от гнойных накоплений.
При вирусном конъюнктивите отделяемое из глаз не содержит гной, поэтому является прозрачным и водянистым. Нередко заболевание сопровождается увеличением лимфатических узлов в районе ушей и болезненными ощущениями в этой зоне. Конъюнктивит вирусного типа зачастую развивается на фоне инфекций носоглотки и общего снижения иммунной защиты. В лечении могут применяться противовирусные капли на основе интерферона, противогерпетические препараты. Чтобы предотвратить присоединение бактериальной инфекции, врач может назначить антибактериальную мазь или капли.
 Главная опасность нелеченного инфекционного конъюнктивита в большой вероятности развития осложнений, в частности появления рубцов на конъюнктиве и нарушения слезной пленки. Также нелеченная инфекция поражает глаза в области роговицы, что может закончится серьезным ухудшением зрения.
Главная опасность нелеченного инфекционного конъюнктивита в большой вероятности развития осложнений, в частности появления рубцов на конъюнктиве и нарушения слезной пленки. Также нелеченная инфекция поражает глаза в области роговицы, что может закончится серьезным ухудшением зрения.