Как узнать есть ли у вас ВИЧ
Определить наличие ВИЧ-инфекции в крови человека можно только с помощью специальных тестов, анализов крови, которые делают в СПИД центрах или больницах. С помощью этих тестов определяют наличие антител к ВИЧ, а не наличие самого вируса.
На ранних стадиях заболевания, до появления антител, результаты тестирования инфицированных людей могут быть отрицательными. Результаты тестов становятся положительными обычно через месяц после инфицирования; однако у некоторых людей этот период затягивается до 3 месяцев и более. Поэтому для получения достоверного результата тест на антитела к ВИЧ делается дважды, через 3 и 6 месяцев.
Все женщины могут пройти тестирование на ВИЧ. В соответствии с законодательством тестирование должно быть добровольным и конфиденциальным; оно также может быть анонимным.
Чем раньше человек узнает о том, что он ВИЧ-инфицирован, тем больше у него шансов сохранить и поддержать свое здоровье.
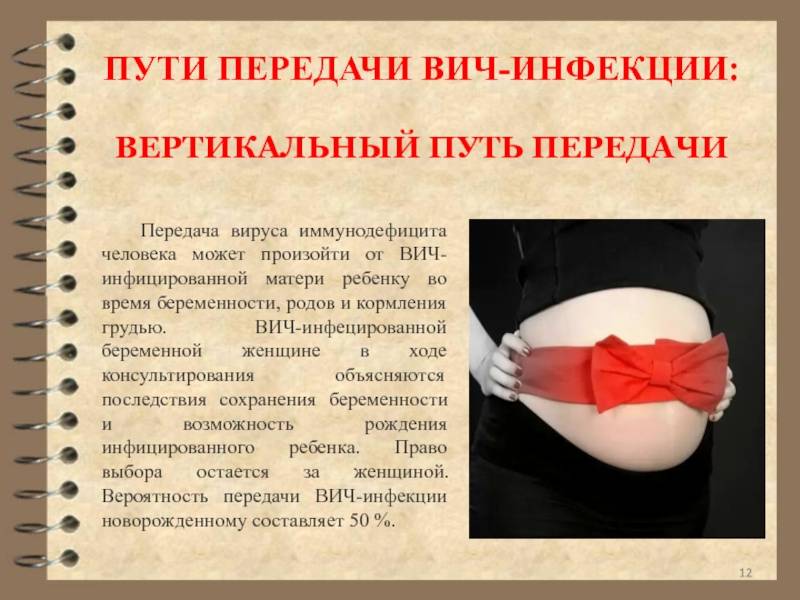
Взаимодействие ВИЧ-положительной матери с ребенком
О том, что кормление младенца грудью матери с ВИЧ-инфекцией запрещено, женщина должна была узнать задолго до того, как малыш появился на свет. Однако стоит упомянуть, что исключений быть не может, и в грудном молоке клетки вируса содержатся в количестве, достаточном для заражения. Для того чтобы молоко ушло после родов, можно воспользоваться различными методами, наиболее частыми из которых является медикаментозное прекращение лактации или перетяжка груди. Чтобы выбрать подходящий способ, необходимо проконсультироваться с врачом.
Мать не должна допускать контакта ребенка с инфицированными жидкостями своего тела, среди которых:
- Грудное молоко.
- Кровь.
- Влагалищные выделения.
И если не допускать ребенка до грудного молока и выделений из влагалища не так уж и сложно, то контакт с кровью может произойти случайно. Особенно бдительной маме с ВИЧ нужно быть в период прорезывания зубов у малыша, когда он все тянет в рот, и в том возрасте ребенка, когда агрессию или безграничную любовь он выражает посредством укусов. Такое поведение нужно пресекать на корню и отстраняться физически для того, чтобы не допустить заражения.
Межкультурный опыт [ править ]
Доступ к имеющимся ресурсам для профилактики передачи ВИЧ от матери ребенку варьируется в зависимости от культурных регионов. «ПМР ВИЧ практически исключен в странах с хорошими ресурсами, таких как США и Европа». Доступные медицинские и терапевтические ресурсы в развитых странах могут включать лекарства для ВИЧ-инфицированных матерей во время беременности и родов, кесарево сечение, чтобы уменьшить подверженность ребенка инфекции; и изменения в практике вскармливания младенцев. В странах третьего мира найти медицинские ресурсы и технологии очень сложно, и они могут стать финансовым бременем для ВИЧ-инфицированных матерей. ВИЧ-инфицированные матери обращаются к консультантам за экспертными знаниями и рекомендациями по вскармливанию и здоровью младенцев. Услуги лечения в условиях ограниченных ресурсов также доступны для ВИЧ-инфицированных матерей в форме антиретровирусной терапии (АРТ), которая является одним из ресурсов, который способствовал искоренению передачи ВИЧ от матери ребенку в странах первого мира. Чтобы иметь доступ к ресурсам, ВИЧ-инфицированные матери должны иметь возможность регулярно посещать приемы для последующего наблюдения, однако это проблематично в условиях ограниченных ресурсов из-за слабой инфраструктуры в системах здравоохранения в таких странах, как Индия, Танзания и другие страны. Нигерия. Это также может стать дилеммой для ВИЧ-инфицированных матерей, потому что, хотя им доступны ограниченные ресурсы, финансовые ограничения могут помешать женщинам получить доступ к имеющимся методам лечения. Это может повлиять на решение ВИЧ-инфицированной матери полагаться исключительно на грудное вскармливание в качестве основного варианта кормления из-за финансовой нестабильности.
Антропологические исследования показывают, что в условиях, когда грудное вскармливание имеет важное значение для выживания младенцев, например в условиях нехватки ресурсов, рекомендации по кормлению детей грудного возраста по ППМР ставят под сомнение представления о материнстве и праве женщин принимать решения по уходу за младенцами и окрашивают опыт кормления грудных детей ВИЧ-инфицированных матерей. В Восточной Африке высока младенческая смертность, и грудное вскармливание жизненно важно для выживания младенцев
Здесь материнство определяется как ответственность за обеспечение надлежащего роста и здоровья ребенка. Грудное вскармливание также рассматривается как культурная практика, которая помогает создать социальную связь между матерью и ребенком. Однако существует несоответствие между рекомендациями по кормлению детей грудного возраста в политике ППМР и тем, что считается хорошим материнским поведением. Политика ППМР продвигает искусственное вскармливание, поскольку считается, что оно предотвращает риск передачи ВИЧ. Однако соблюдение таких рекомендаций затруднительно для матерей в условиях ограниченных ресурсов, которые считают, что отказ от грудного вскармливания нанесет вред их здоровью и выживанию, а также поставит под угрозу «развитие тесных телесных и эмоциональных связей между матерью и ребенком». Таким образом, отказ от грудного вскармливания для ВИЧ-инфицированных женщин воспринимается как неспособность быть хорошей матерью. Таким образом, программы ППМР влияют на способность ВИЧ-положительных женщин действовать и принимать решения по уходу за младенцами, а также бросают вызов их культурным представлениям о хорошем материнстве. необходима цитата
Лечение ВИЧ
На сегодняшний день ВИЧ – это хроническое заболевание, а лечение ВИЧ – длительный процесс, но при соблюдении ряда условия продолжительность жизни и ее качество ничем не ограничены.
ВИЧ – это не приговор, жизнь продолжается, и в ваших силах сделать ее здоровой и счастливой.
У человека, которому была диагностирована ВИЧ-инфекция, рекомендовано регулярное наблюдение у специалистов и выполнение их рекомендаций для успешного лечения ВИЧ.
Лечение ВИЧ у врача:
1. В зависимости от состояния здоровья, как правило, 1 раз в 6 месяцев или 1 раз в 3 месяца рекомендуется осмотр врачом-инфекционистом. На приеме пациент получает основные рекомендации и направления на ряд обследований.
2. Обследование крови на иммунный статус (уровень иммунитета) и вирусную нагрузку (количество копий в мл крови). Это самые важные обследования для ВИЧ – позитивного пациента, они определяют степень прогрессирования заболевания. Рекомендуется не менее 2 раз в год или 1 раз в 3 месяца.
3. Биохимический и общий анализы крови. Это стандартные тесты, определяющие работу органов и состояние организма. Рекомендуется не менее 2 раз в год или 1 раз в 3 месяца.
4. Обследование крови на определение маркеров вирусных гепатитов, а также серологические тесты на обнаружение сифилиса, цитомегаловирусной инфекции, токсоплазмоза, герпетической инфекции.
5. Рентгенография или флюорография органов грудной клетки не менее одного раза в год. Это важный пункт. Данное обследование поможет исключить туберкулез.
6. Кроме этого при наличии жалоб или какой-либо патологии врач-инфекционист может направить пациента на консультации и к другим врачам: гинеколог для женщин, дерматовенеролог, фтизиатр. Не рекомендуется пренебрегать данной рекомендацией. Часто ранее выявление оппортунистических заболеваний позволяет пройти быстрое и эффективное лечение.
Существует единственный метод лечения ВИЧ-инфекции, который может остановить развитие ВИЧ-инфекции и предотвратить стадию СПИДа – это антиретровирусная терапия (АРВТ).
Данная терапия состоит из нескольких препаратов, которые принимаются ежедневно. Эти препараты действуют на вирус, блокируя его, вирус перестает размножаться в крови.
Современная АРВТ не может уничтожить ВИЧ в организме полностью, но она сохраняет людям с ВИЧ жизнь и здоровье, не давая вирусу вредить иммунной системе. При длительном приеме антиретровирусной терапии вирусная нагрузка становится неопределяемой и остается такой, пока человек принимает лечение. При этом ВИЧ-инфекция оказывается «обезвреженной» и иммунный статус перестает снижаться. К сожалению, если человек прекращает принимать терапию, вирусная нагрузка сразу начинает повышаться.
При назначении АРВТ очень важно не пропускать прием препаратов и вовремя их принимать. В противном случае, вырабатывается резистентность (устойчивость) к данным препаратам, и терапия перестает действовать
ДИАГНОСТИКА, ПРИЕМЫ ВРАЧЕЙ, ВСЕ ОБСЛЕДОВАНИЯ И ЛЕЧЕНИЕ ВИЧ ПРОВОДЯТСЯ БЕСПЛАТНО, ЗА СЧЕТ СРЕДСТВ ГОСУДАРСТВА!
Когда можно узнать, инфицирован ребенок или нет
Все дети рождаются с антителами матери, так что если у матери ВИЧ, результат анализа ребенка будет положительным, даже если у него нет вируса. Если у ребенка нет ВИЧ, антитела через какое-то время исчезнут. Обычно это происходит в период от 12 до 18 месяцев. По достижении ребенком возраста 1,5 лет ставится окончательный диагноз и принимается решение о снятии с учета. Если после 18 месяцев реакция на наличие антител продолжает оставаться положительной, то ребенок инфицирован.
Для того, чтобы проследить изменения результатов анализа у Вашего ребенка, необходимо 1 раз в 3 месяца посещать врача-педиатра центра СПИД.
Раннее выявление ВИЧ-инфекции позволяет своевременно начать лечение и значительно улучшить прогноз жизни ребенка.
Как снизить опасность инфицирования ребенка
За последние годы разработаны методы, которые позволяют снизить риск заражения новорожденного до 1-4%. Для этого будущей маме необходимо:
- как можно раньше встать на учет по поводу беременности и соблюдать все рекомендации врача. В этом случае шансов родить здорового ребенка будет больше.
- для предотвращения передачи вируса во время беременности и родов принимать специальный профилактический курс одного или трех антиретровирусных препаратов. Во время беременности их назначают примерно с 14 недели. Также препарат назначают женщине во время родов, а после родов дают определенное время ребенку. Эти препараты безопасны для применения во время беременности и для новорожденного, они никак не повредят ребенку.
- ВИЧ-позитивной маме рекомендуется отказаться от грудного вскармливания, вместо этого она может использовать любые адаптированные смеси, предназначенные для искусственного вскармливания новорожденных.
К сожалению, полностью исключить вероятность передачи вируса ребенку невозможно, поэтому женщины с ВИЧ принимают решение родить ребенка, с учетом этого, пусть и маленького, риска.
ВИЧ-инфекция и гепатит С
Сегодня, у многих людей, живущих с ВИЧ диагностирован Гепатит С. Наличие Гепатита С требует более внимательного отношения к повседневной жизни и здоровью. Мы постарались найти ответы на пять основных вопросов, связанных с Гепатитом С.
1. Почему люди с ВИЧ должны волноваться, если у них Гепатит С?
Большой процент людей, живущих с ВИЧ помимо ВИЧ-инфекции являются носителями вируса Гепатита С. Наличие двух инфекций в организме называют ко-инфекцией. Гепатит С – одна из наиболее частых причин хронических болезней печени, наносящий дополнительный ущерб здоровью людей с ВИЧ. Наличие Гепатита С у человека может так же повлиять на изменения в терапии ВИЧ.
Рекомендуется всем ВИЧ-положительным проходить тестирование на наличие Гепатита С
Важной задачей людей с ВИЧ и тех, кто предоставляет им медицинскую помощь, – заниматься как профилактикой заражения Гепатитом Су тех, кто не имеет этого заболевания, так и снижением риска хронических заболеваний печени у тех, кто уже инфицирован Гепатитом С
2. Кто наиболее подвержен заражению гепатитом С?
Наличие одновременно ВИЧ-инфекции и Гепатита С является обычным делом среди потребителей инъекционных наркотиков (50-90%), так как вирус Гепатита С легко передается через кровь. Риск передачи половым путем для Гепатита С гораздо ниже, чем для ВИЧ-инфекции.
3. Особенности двойной инфекции ВИЧ и Гепатита С?
Хронический Гепатит С развивается у 70 % инфицированных и влечет за собой хронические заболевания печени у 70 % из них. Наличие ВИЧ-инфекции и Гепатита С одновременно ассоциируется с более высоким титром вируса Гепатита С, более быстрым развитием заболеваний печени, а так же возрастающим риском цирроза печени. Влияние Гепатита С на прогрессирование ВИЧ-инфекции не является однозначным. Хотя в некоторых исследованиях указывается, что определенные типы этого вируса ускоряют переход ВИЧ-инфекции в стадию СПИДа, этот вопрос до сих пор остается открытым. Учитывая что пациенты с ВИЧ-инфекцией и Гепатитом С принимая комбинированную терапию живут дольше.
4. Что можно предпринять для профилактики двойной инфекции ВИЧ и Гепатита С?
Люди, живущие с ВИЧ, могут обезопасить себя от заражения Гепатитом С. Эти же меры помогут предотвратить передачу ВИЧ-инфекции другим людям.
Прекращение инъекционного употребления наркотиков перекроет главный канал попадания вируса Гепатита С в организм; для достижения такого результата рекомендуется прохождение реабилитационных программ. Если человек все же продолжает колоться, ему необходимо использовать стерильные инструменты каждый раз, когда он вводит наркотик инъекционно, а так же не допускать повторного использования шприца, иглы, воды и инструменты для приготовления наркотика.
Зубные щетки, бритвы и другие предметы, которые могут иметь контакт с кровью, должны быть строго индивидуальными. Не смотря на то, что нет сведений о передаче Гепатита С при татуировках и пирсинге, эти процедуры могут повлечь за собой заражение другими патогенными заболеваниями, если оборудование для них не стерилизуется должным образом.
Риск передачи Гепатита С при половых контактах достаточно невысок, но не смотря на это он существует. Консультация со специалистом поможет вам выбрать более безопасное поведение, снижающие вероятность заражения Гепатитом С.
5. Общие рекомендации ведения пациентов с ВИЧ и Гепатитом С?
а) Люди, инфицированные ВИЧ и Гепатитом С, должны быть проконсультированы по поводу безопасного поведения.
б) ВИЧ – положительные с подтвержденным диагнозом “Гепатит С” нуждаются в информации о том, как не навредить своей печени, о течении хронических заболеваний этого органа. В случае надобности, коинфицированные должны быть обеспечены адекватным лечением. Этим людям нужно избегать употребления больших доз алкоголя. Отказ от употребления алкоголя рекомендуется и потому, что влияние даже малых его доз на течение и прогрессирование болезни еще не изучено. Пациентам с коинфекцией необходимо консультироваться с лечащим врачом, прежде чем начинать прием любых лекарств, включая травы и альтернативное лечение из-за возможных побочных эффектов на печень.
Планирование беременности
Если вы решите родить ребенка, то за несколько месяцев до предполагаемой беременности следует посетить врача (акушера-гинеколога) и рассказать ему о своих планах. Опыт показывает, что хорошо спланированная беременность дает много преимуществ и для мамы, и для малыша. Риск передачи вируса от мамы ребенку значительно увеличивается, если у женщины имеются нелеченые или хронические формы инфекций, передающихся половым путем (ИППП), хронические заболевания женских половых органов в стадии обострения, заболевания других органов и систем, ведущие к ухудшению общего состояния женщины. Большое значение имеют стадия развития ВИЧ-инфекции у женщины, показатели вирусной нагрузки, иммунного статуса. Своевременное обращение к специалистам при подготовке к беременности позволит, во-первых, определить состояние вашей иммунной системы и, во- вторых, выявить скрытые инфекции, вылечить имеющиеся и предупредить их возникновение, что позволит снизить риск передачи ВИЧ от матери ребенку.
Начало беременности
При наступившей беременности необходимо обратиться в СПИД-центр. Специалисты центра проконсультируют вас по поводу дальнейшего наблюдения и обследования во время беременности и, когда это будет необходимо, предоставят препараты для лечения ВИЧ-инфекции и профилактики передачи ВИЧ от матери ребенку.
ВИЧ и беременность
Наблюдаться по беременности ВИЧ-положительнаяженщина должна уакушер-гинеколога и инфекциониста 1 раз в месяц. При необходимости врач назначит более частые визиты. При нормальном течении беременности дородовая госпитализация рекомендуется в 37–38 недель. При угрозе возникновения осложнений госпитализация может проводиться на любом сроке беременности.
Медикаментозная профилактика перинатального заражения ВИЧ включает в себя
АРВ – терапию во время беременности
АРВ – терапию во время родов
Профилактику у новорожденного
Применение АРВ-препаратов во время беременности:
• Должно начинаться при выявлении беременности, но не позже 28-й недели беременности.
• Если ВИЧ-инфекция была выявлена на более поздних сроках, прием препаратов начинается как можно раньше (с момента установления диагноза).
Применение АРВ-препаратов во время родов:
• Для снижения риска передачи ВИЧ от матери ребенку во время родов проводимое лечение не прерывается, продолжается далее
Применение АРВ-препаратов у новорожденного:
• Этот этап начинается после рождения. Применяются сиропы «ретровир» и «невирапин (вирамун)».
Что может сделать женщина, что бы ее ребенок был здоровым
Планировать роды совместно с врачом
Заботиться о здоровье во время беременности
Принимать АРВ – препараты во время беременности под наблюдением врача
Воздержаться от кормления грудью
-Для того чтобы предотвратить передачу ВИЧ-инфекции через молоко матери, необходимо полностью исключить грудное вскармливание и использовать только искусственные смеси
Важная информация
-Если не принимать мер профилактики передачи вируса от матери ребенку, вероятность инфицирования ребенка составит 25-40 %.
– при соблюдении всех назначенных мер профилактики передачи ВИЧ от матери к ребенку – риск инфицирования снижается до 1,5-2%
Послеродовой период
• Послеродовой уход за ВИЧ-положительными женщинами не имеет существенных отличий от ухода за неинфицированными пациентками.
• Необходимо соблюдать меры предосторожности при контакте с лохиями (выделения из влагалища в послеродовом периоде), гигиеническими прокладками или материалами со следами крови. • Для прекращения лактации можно использовать метод перетяжки молочных желез или медикаментозного прекращения лактации (по рекомендации врача)
• Для прекращения лактации можно использовать метод перетяжки молочных желез или медикаментозного прекращения лактации (по рекомендации врача).
• После выписки из роддома женщине необходимо в ближайшее время посетить гинеколога, пройти флюорографическое обследование, так как ВИЧ-положительные женщины более подвержены послеродовым инфекционным осложнениям.
• Проконсультируйтесь у специалистов по вопросам планирования семьи и способах контрацепции.
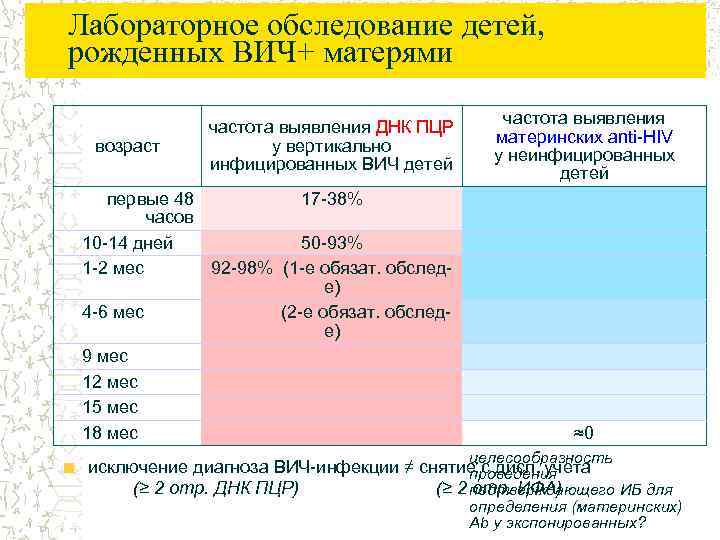
Диагностика ВИЧ у детей, рожденных от инфицированных матерей
Во время беременности вирус иммунодефицита не может проникнуть в кровь плода через плаценту, потому что его клетки достаточно крупного размера. Клетки антител же, которые вырабатываются организмом ВИЧ-инфицированной матери к вирусу, не такие крупные и легко преодолевают плацентарный барьер. Поэтому в организме новорожденного, даже если он не заразился ВИЧ, уже присутствуют антитела к нему. Так бывает у всех детей, рожденных от ВИЧ-положительных матерей, поэтому серотологические тесты на антитела показывают положительный результат. Наличие антител в крови не может спровоцировать развитие иммунодефицита.
Со временем, если в организме ребенка нет вируса, материнские антитела будут разрушаться. Это происходит к 18 месяцам жизни малыша. Именно после наступления полутора лет можно проводить повторные серотологические тесты, результаты которых и дадут окончательный ответ на вопрос о заражении ребенка ВИЧ. Если антител нет, то и заражения нет. Но если антитела к ВИЧ определяются в крови, то они уже не материнские, а принадлежат организму носителя вируса, значит, ребенок заражен ВИЧ. В качестве вспомогательного исследования, подтверждающего результат серотологических тестов, проводится ПЦР (полимеразная цепная реакция), определяющая наличие вируса в крови.
До 18 месяцев ребенок считается (статистически) ВИЧ-положительным, диагноз звучит как «Перинатальный контакт по ВИЧ-инфекции».
Для того чтобы установить окончательный диагноз по носительству ВИЧ-инфекции ребенку, рожденному от матери с ВИЧ, ему нужно пройти следующие клинико-лабораторные исследования:
- в возрасте 1-1,5 года 2 или более исследований на антитела к ВИЧ;
- в возрасте после 1,5 лет одно исследование на антитела к ВИЧ;
- в возрасте до 1 года два исследования методом ПЦР;
- исследования на наличие характерных для ВИЧ/СПИДа клинических проявлений.
Проблемы политики ППМР [ править ]
Практика грудного вскармливания ВИЧ-положительных матерей – это очень спорная и противоречивая проблема глобального общественного здравоохранения. Программы профилактики передачи ВИЧ от матери ребенку (ППМР) и другие международные руководящие принципы предлагают профилактические вмешательства для решения проблемы передачи ВИЧ от матери ребенку (ПМР) в странах третьего мира. Программы ППМР предоставляют ВИЧ-инфицированным женщинам рекомендации и услуги, включая антиретровирусную терапию (АРТ), изменения в практике вскармливания младенцев (т. Е. Исключительно грудное вскармливание или исключительно заместительное вскармливание) и консультации.
Хотя программы профилактики передачи инфекции от матери ребенку (ППМР) осуществляются в разных регионах, их успех в условиях ограниченных ресурсов все еще широко обсуждается. В 2008 году в большинстве стран Африки к югу от Сахары в целом было оценено 430 000 случаев инфицирования ВИЧ среди детей в возрасте до 15 лет. ВИЧ-инфицированные женщины не участвуют и не соблюдают услуги по ППМР и руководящие принципы по вскармливанию детей грудного возраста. сделал успех этой политики трудным, несмотря на то, что ей были посвящены знания и технологии. Многие женщины боятся узнать свой ВИЧ-статус. В целом, ВИЧ-инфицированным матерям не хватает поддержки, особенно со стороны мужчин, что приводит к их стигматизации и изоляции со стороны членов общества. Именно из-за этого большинство женщин теряют контакт с программами развития, которые заканчиваются вскоре после родов. Прекращение этих программ затрудняет знание и понимание различных вариантов кормления для этих матерей, потому что эти программы не предназначены для предоставления им необходимой информации.