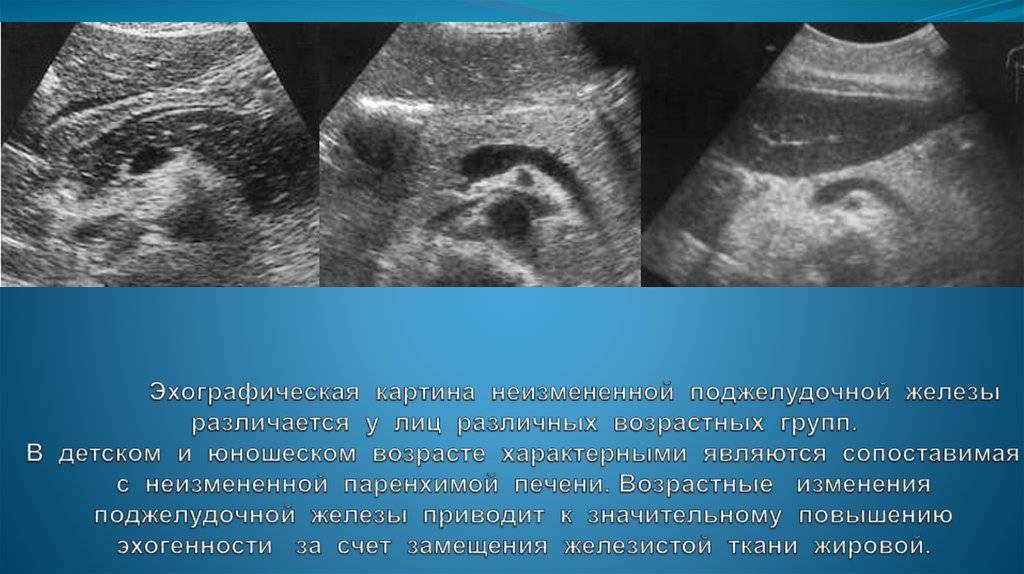
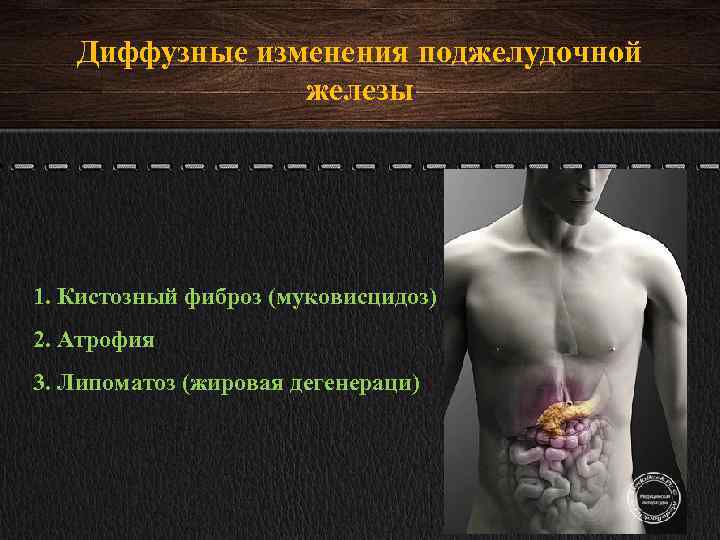
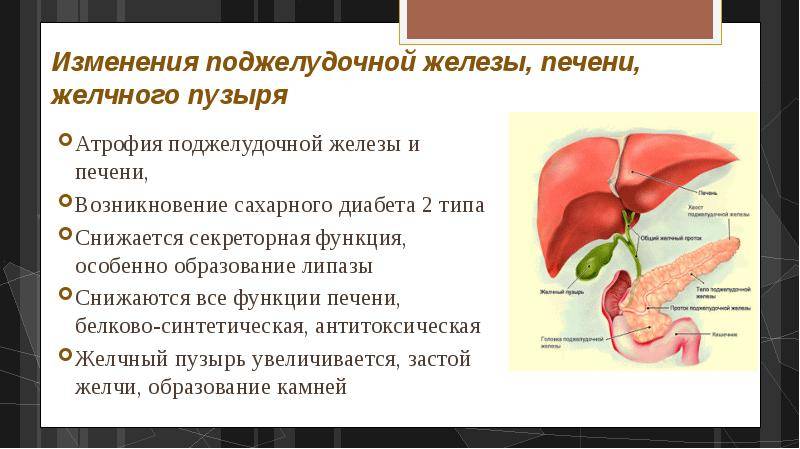
Чем опасны
К диффузным изменениям поджелудочной железы реактивного характера относят следующие осложнения:
- гнойная форма панкреатита;
- абсцесс;
- сепсис;
- диабет;
- внутренние кровопотери, которые спровоцированы ферментами поражением сосудов;
- воспалительное явление воротной вены;
- кисты крупных размеров, развивающиеся вследствие закупорки панкреатических протоков.

диабет
Чтобы избежать тяжелых последствий, необходимо следить за своим организмом и в случае каких-либо отклонений в работе пищеварительной системы идти к доктору. Это позволит подтвердить или опровергнуть наличие заболевания.
Симптомы
Реактивные изменения поджелудочной железы у ребенка или пациента взрослого возраста проявляют себя симптомами:
- острая боль в области живота, чаще над пупком;
- нарушение пищеварения – диарея, метеоризм, тошнота и рвота;
- сухость слизистой оболочки ротовой полости, белый налет на языке;
- повышение температуры – обычно этот признак появляется только в первые часы болезни;
- общее недомогание, вялость, раздражительность.
Характерной особенностью болевого синдрома является то, что неприятные ощущения уменьшаются или могут исчезать, когда пациент находится в положении сидя с наклоненным вперед туловищем.
Боль в животе часто сопровождает реактивные нарушения
У детей грудного возраста определить наличие заболевания по симптомам очень сложно
Ребенок становится беспокойным, громко плачет и пытается привлечь к себе внимание родителей. Заподозрить нарушение работы ЖКТ можно по тому, что все проявления болезни обычно возникают сразу после приема пищи
При появлении перечисленных выше явлений у ребенка необходимо как можно раньше обратиться к врачу.
Характерные признаки реактивных изменений поджелудочной железы у ребенка
У ребенка реактивные изменения паренхимы возникают внезапно на фоне текущего заболевания органов пищеварения. Приступ можно узнать по характерным признакам:
- тошнота;
- рвота;
- сухость во рту;
- температура до 38 градусов;
- жидкий стул, сменяющийся запором;
- желтушный оттенок кожи;
- слишком светлый кал;
- темная моча;
- боли в животе в пупочном отделе, язык при этом покрыт белым налетом.
Реактивные изменения поджелудочной железы – явление, встречающееся в любом возрасте. У детей оно также связано с употреблением пищи, которая не подходит ребенку. Нередки случаи, когда из-за сильной боли ребенок терял сознание. Колики при резком приступе панкреатита носят опоясывающий характер, отдают в соседние органы.
К основным причинам появления спондилеза относится:
- Перегрузки позвоночника;
- Ушибы и травмы позвоночника;
- Пожилой возраст;
- Нарушение обмена веществ, в результате которых происходит избыточное отложение известковых солей в организме;
- Мужской пол (чаще болеют мужчины);
- Искривление позвоночника
Деформирующий спондилез позвоночника бывает трех видов: поясничный, шейный и спондилез грудного отдела позвоночника, встречающийся намного реже.
В начале заболевания болевые симптомы спондилеза практически отсутствуют. Возникновение некоторой ограниченности в движениях может говорить о том, что спондилез уже перешел в хроническую стадию и продолжает прогрессировать. По мере развития болезни боли начинают усиливаться и беспокоят больного даже по ночам, в том числе и в неподвижном состоянии.
Наиболее распространенными считаются шейный и поясничный спондилезы.
К числу симптомов деформирующего спондилеза пояснично-крестцового отдела можно отнести:
- ощущение тяжести в нижней части спины;
- острую боль, которая возникает в сидячем положении при движении;
- боли в области поясницы при потягиваниях, разгибаниях, наклонах.
Классические симптомы деформирующего спондилеза шейного отдела позвоночника выглядят следующим образом:
- парестезии – «мурашки» по коже;
- слабость в руках, их дрожание;
- затрудненные и болезненные движения шеей;
- регулярные боли в затылке и в шее;
- ригидность мышц затылка;
- усиление болевых приступов в первой половине дня.
Аналогичные симптомы встречаются и при деформирующем спондилезе грудного отдела позвоночника, с той только разницей, что в этом случае болевые ощущения сосредотачиваются в загрудинной области, т.е. в середине спины.
Диагностика спондилеза
- Рентгенограмма позвоночника, позволяющая обнаружить уменьшение высоты дисков и патологические изменения в виде проявившихся остеофитов.
- Компьютерная томография, при помощи которой можно выявить стеноз позвоночного канала и определить его степень.
- Миелография – метод для определения распространенности и уровня эпидуральной компрессии.
- Магнитно-резонансная томография – пожалуй, самый информативный способ, позволяющий провести максимально точную диагностику.
Очень важно начать лечение деформирующего спондилеза позвоночника на ранних стадиях и тем самым предупредить его дальнейшее развитие. Самолечение чаще всего заканчивается плачевными результатами, поэтому самое главное – вовремя обратиться к квалифицированному остеопату, который поставит точный диагноз и назначит адекватное лечение
Главная задача при лечении спондилеза – устранить воспалительный процесс и избавить пациента от хронической боли.
Комплексное лечение спондилеза поясничного или шейного отдела позвоночника:
- Плазмотерапия
- Озонотерапия
- Массаж (в период ремиссии);
- Мануальная терапия;
- Физиотерапия;
- Регулярные физические упражнения по индивидуально подобранной схеме;
- Лечебная физкультура (в период ремиссии);
- Прием противовоспалительных и болеутоляющих препаратов;
- При сильных болях — миорелаксанты;
- Рефлексотерапия — метод влияния на активные точки, который отлично справляется со спондилезом и приостанавливает его прогрессирование.
Какие именно препараты можно и нужно принимать и какие процедуры посещать, может решить только специалист исходя из данных о локализации очага патологического процесса, степени его выраженности и отсутствии или наличии тех или иных заболеваний внутренних органов и позвоночника. Решение о возможности проведения терапии средствами нетрадиционной или традиционной народной (например, тибетской) медицины также должен принимать только врач. Как и во многих других случаях, самолечение и самоназначение себе процедур и лекарств не только не избавляет от заболевания, но и заставляет его прогрессировать еще быстрее.
В запущенных случаях остеохондроза и спондилеза позвоночника приходится прибегать к хирургическим методам лечения. Во время операции хирург удаляет патологические образования (остеофиты) и (если есть необходимость) соединяет межпозвоночные диски путем остеосинтеза. Лучший способ избежать хирургического вмешательства – обратиться к врачу при появлении первых симптомов!
Если Вы страдаете от деформирующего спондилеза поясничного отдела позвоночника и других его форм, не забывайте о том, что запущенные стадии болезни лечению поддаются с трудом. Не теряйте драгоценное время, – позвоните уже сейчас в «Ультраклинику», и наш консультант запишет Вас на прием к квалифицированному специалисту, который проведет диагностику, поставит точный диагноз и подберет эффективную схему лечения индивидуально для Вас.
Запись на бесплатный прием невролога по телефону: 318 53 53
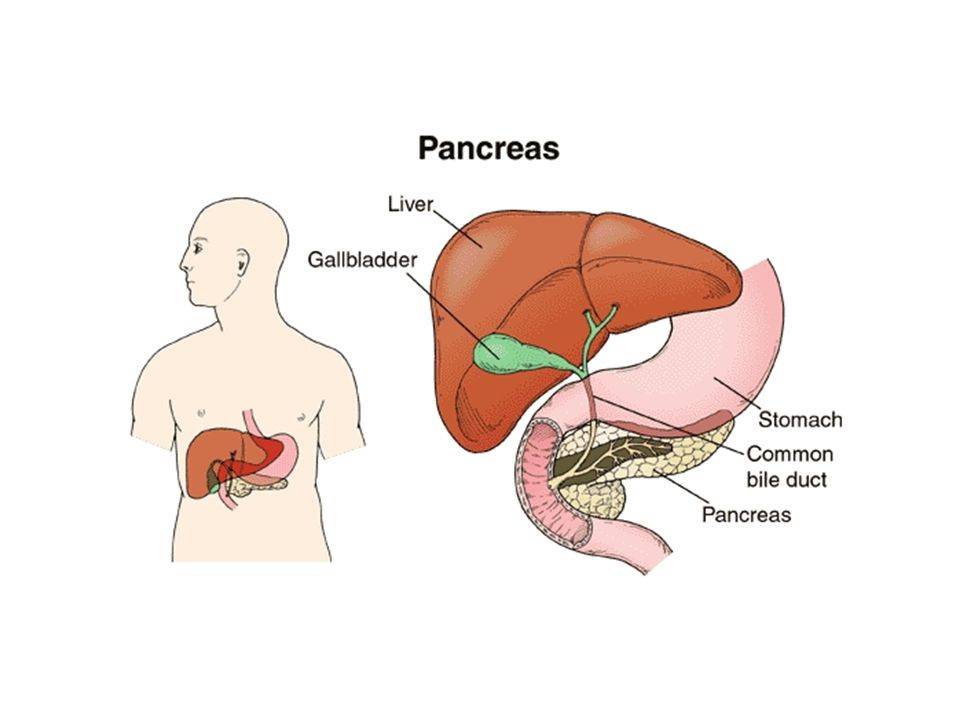
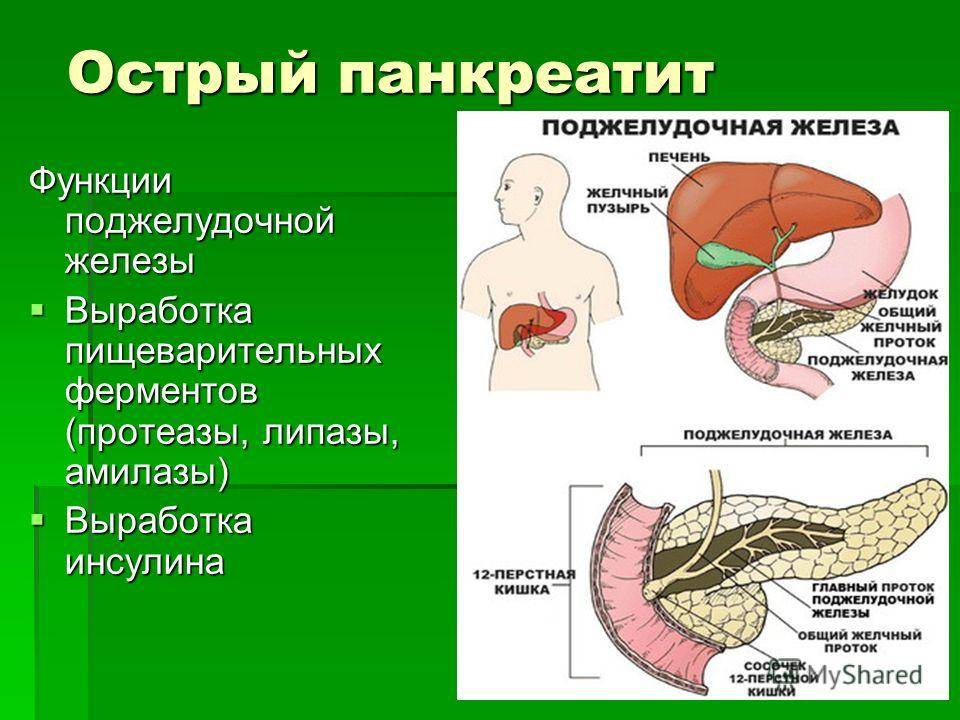
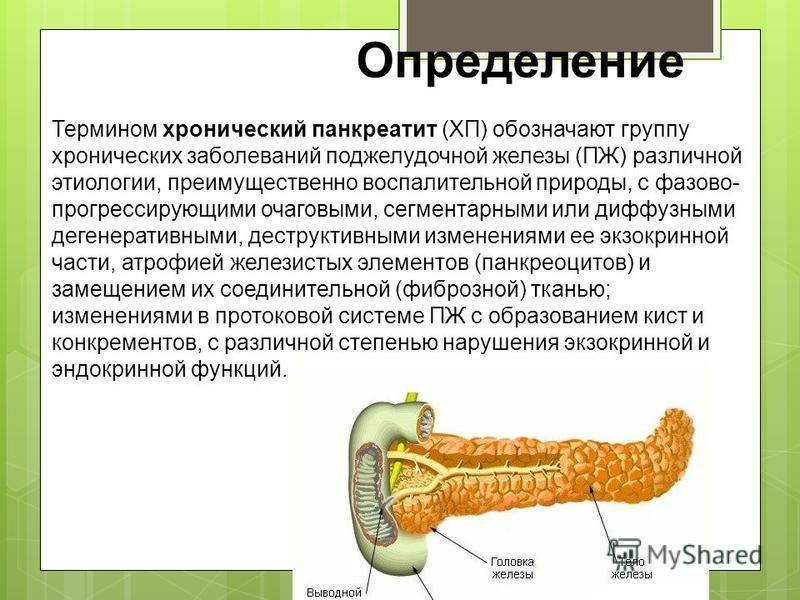
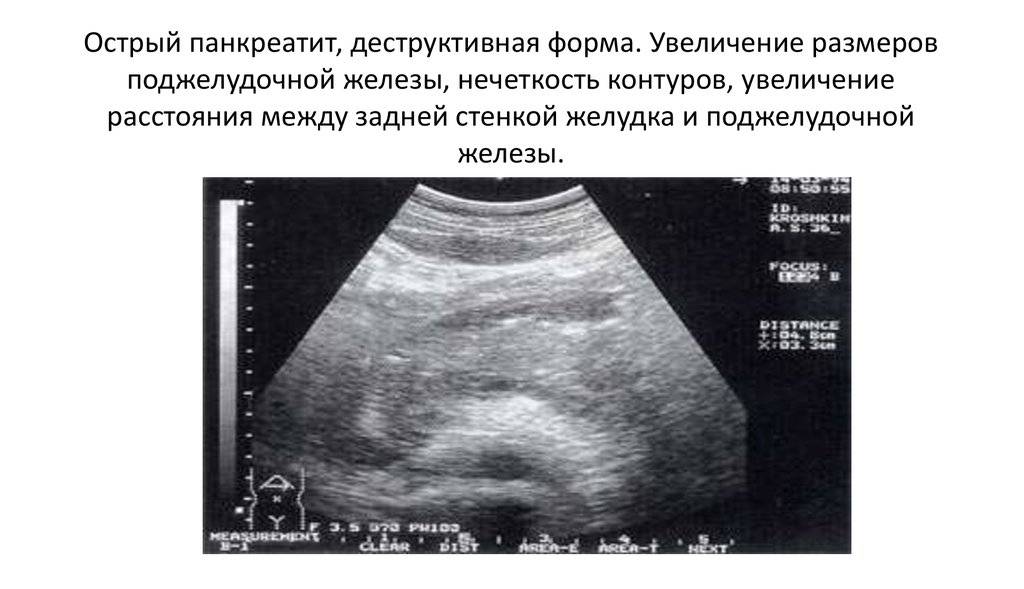
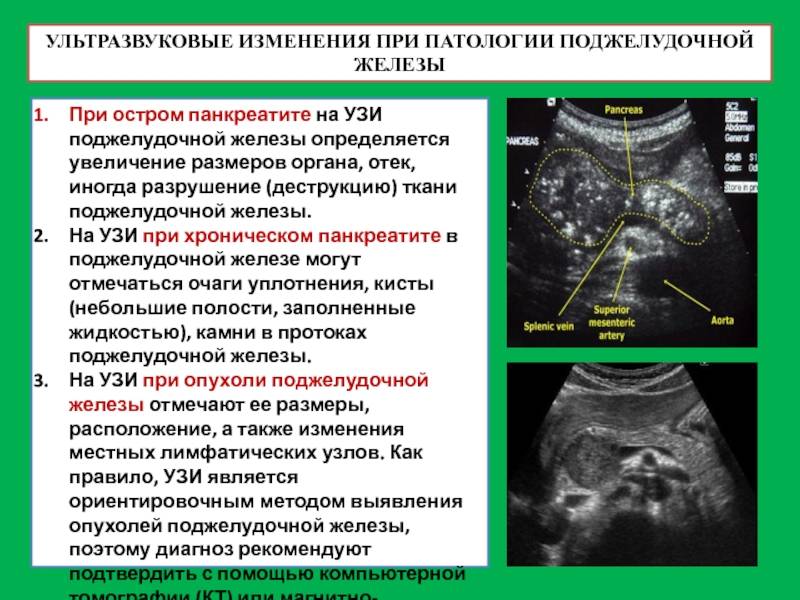
Что такое панкреатит
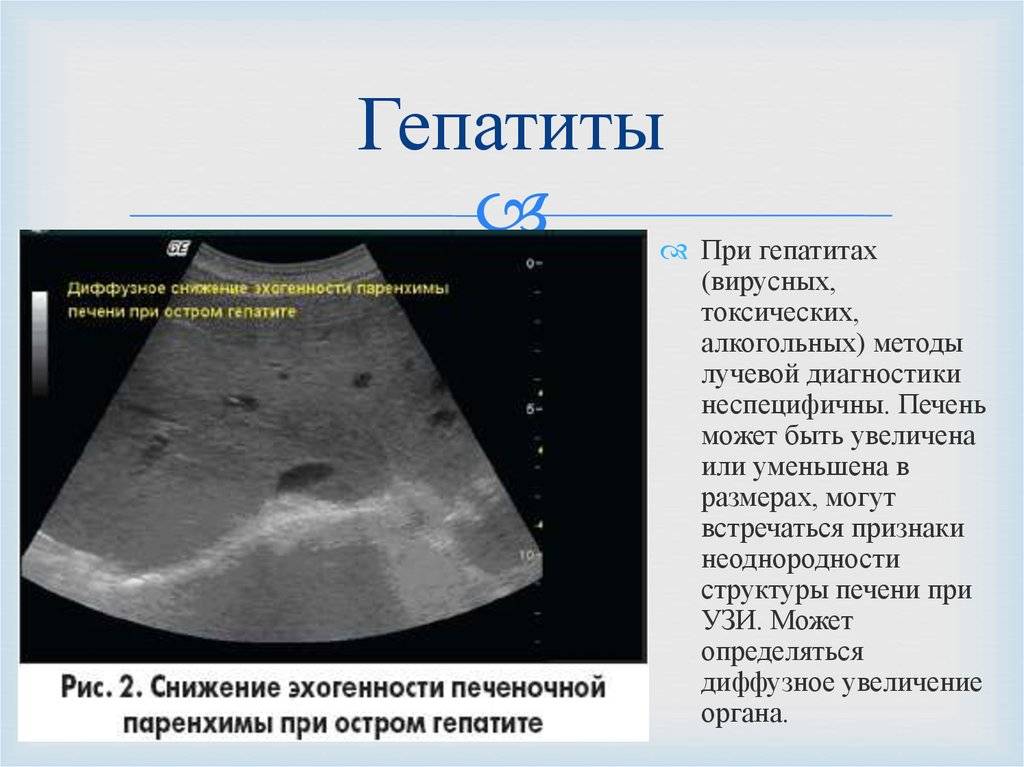
Панкреатит — это воспаление поджелудочной железы. Этот орган выделяет в 12-перстную кишку (сразу за желудком) ферменты, помогающие пище перевариваться: например, амилазу (для расщепления углеводов) и липазу (для расщепления жиров). При сильном воспалении поджелудочной железы — остром панкреатите — клетки ее разрушаются и ферменты попадают в кровь. Поэтому при любой сильной боли в животе врачи определяют содержание амилазы в крови.
Острый панкреатит — болезненное и очень опасное заболевание. Симптомы его практически невозможно перетерпеть «на ногах»: это сильнейшая непроходящая боль под ложечкой и под левым ребром, которая часто отдает в спину (возникает так называемая опоясывающая боль). Человек с острым панкреатитом часто даже занимает особенное положение на кровати — лежит на левом боку, чтобы не усиливать боль движениями ребер при дыхании. У большинства людей с острым панкреатитом возникает сильная тошнота и рвота, любой прием пищи усиливает боль: ведь поджелудочная железа при приёме пищи начинает выделять ферменты, а это усиливает кровоток, а значит и боль. У многих людей поднимается температура тела.
Диагностика острого панкреатита — удел не столько гастроэнтерологов, сколько хирургов, поскольку интенсивность боли может быть такой же, как при аппендиците и другой «хирургической» патологии.
Диета в комплексной терапии нарушений
На протяжении лечебного процесса нужно придерживаться назначенной диеты. В течение первых двух-трёх дней, по назначению врача, запрещена любая пища: так создается функциональный покой для поджелудочной железы. Разрешается пить щелочную минеральную воду без газа, некрепко заваренный чай, компот, кисель. Объем жидкости в эти дни также определяет врач, учитывая состояние ребенка.

Следующие шесть дней диета расширяется: добавляется перетертая теплая пища маленькими порциями 5–6 раз в день.
Запрещены:
- сладости,
- мясные наваристые бульоны и приготовленные из них супы,
- консервы,
- свежие фрукты и овощи.
В дальнейшем список разрешенных продуктов увеличивается, но их по-прежнему нужно термически обрабатывать.
Особенности у детей
Реактивные изменения в поджелудочной железе у ребенка, проходящие остро, способны проявляться легче, по сравнению с взрослыми пациентами.
В период хронического типа нарушений пищеварения у детей симптомы проявляются следующим образом:
- слабость;
- отсутствие аппетита;
- диарея;
- повышение температурных показателей до оценки 40;
- пересушивание слизистых ротовой полости;
- обстипация;
- на языке образуется налет желтого цвета;
- повышенная утомляемость;
- в исследовании крови отражается повышение коэффициента сахара.
Болезни желудка и пищеварения у детей в грудном возрасте характеризуются появлением звонкого плача, сильной двигательной активностью. По этим признакам можно понять, что развиваются реактивные изменения поджелудочной железы у ребенка.

отсутствие аппетита у ребенка
Медики считают, что к главным факторам формирования реактивных проявлений при панкреатите поджелудочной железы ребенка, относится раннее прикармливание и прием продукции, которые имеют искусственные добавки в большом количестве. У детей чуть старше нарушения характеризуются нарушенным питанием:
- плохой аппетит;
- переедание;
- потребление фастфуда, чипсов, сухариков;
- употребление сладостей, которые имеют красители и ароматизаторы.
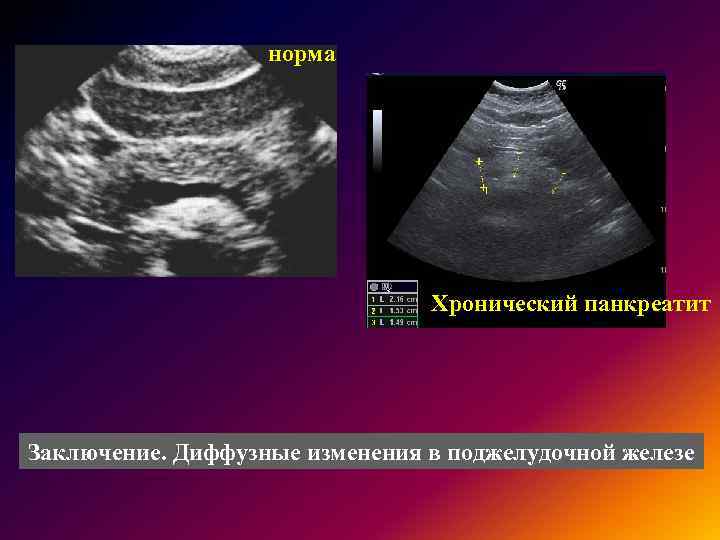
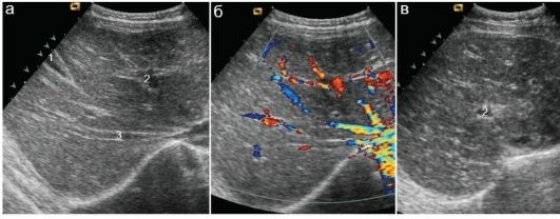
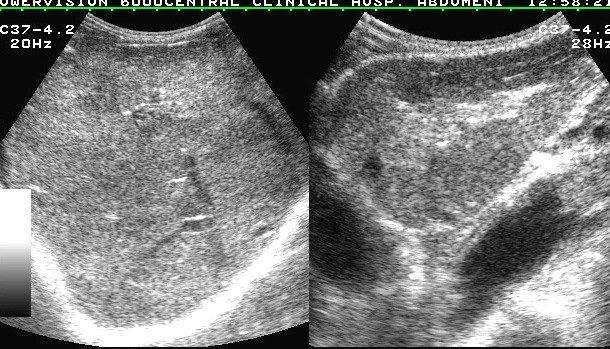
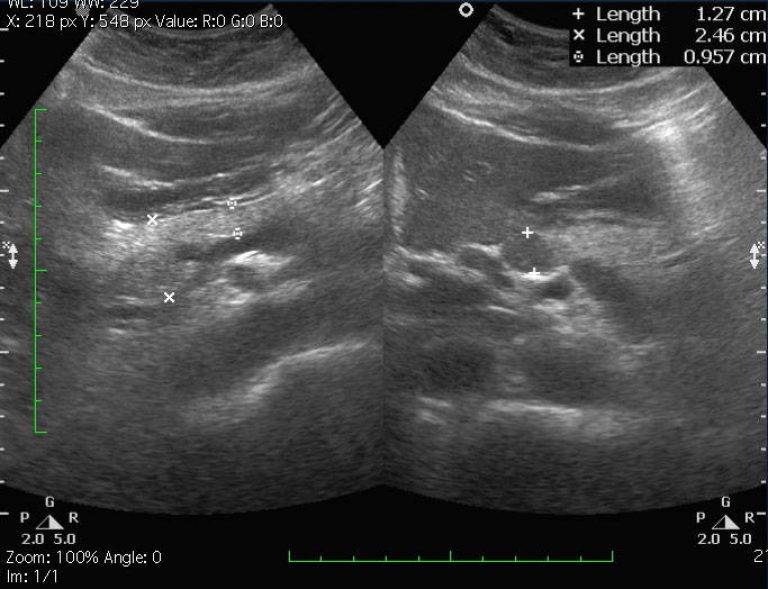
Эхопризнаки реактивных изменений поджелудочной железы ребенка обнаруживаются на УЗИ брюшной полости. Нормальные показатели объемов органов по исследованию определяется лишь по специально разработанным таблицам. Они разработаны относительно возраста, пола и веса ребенка.
Новорожденный и грудной малыш зачастую имеют естественную величину железы 4-5 см. К 10 годам его величина вырастет до 15 см. Отклонения мягкой ткани проявляются как в завышении высокой черты возрастной границы по величине, так и по очертаниям, контурам. При диагностировании у детей смешанных нарушений, это указывает на реактивное состояние, которое равно размещено по органу. Иные центры болезни не выявляются.
Лечение
Обнаруженные реактивные нарушения в тканях требуют комплексного лечения. При вовремя начатом лечении главной болезни железа приходит в нормальное положение, потому в назначении излишнего медикамента нет надобности, чтобы не перегружать работу системы пищеварения.
К главным терапевтическим мероприятиям реактивной поджелудочной железы относят:
- воздержание от спиртного;
- следование диетического стола;
- исключение нагрузок физического характера пока не наступит полная ремиссия.

диетическое питание
Лечение медикаментами прописывается при учете главной болезни, вызвавшей реактивные нарушения. Возможно использование симптоматической терапии, при обнаружении отклонений в анализировании, присутствия жалоб и признаков, которые свидетельствуют о переменах работы поджелудочной.
Зачастую, в данных ситуациях назначают медикаменты:
- Обезболивающие лекарства – в результате легкого течения болезни помогут нестероидные, снимающие воспаление препараты, а в тяжелой ситуации показан прием наркотических анальгетиков.
- Спазмолитики – Платифиллин, Но-шпа.
- Препараты, которые устраняют вздутие живота – Эспумизан.
- Ферментные лекарства – Мезим, Панкреатин.
Не исключена диета в комплексной терапии нарушений. Если не соблюдать это правило, то все лечение будет насмарку. Потому питание при панкреатите проходит так:
- отказ от продуктов, которые способны спровоцировать раздражение поджелудочной железы – это копчености, соленья, блюда в остром и жирном оформлении;
- готовка еды исключительно на пару, жарить запрещено;
- ограничить прием углеводов, это позволит снизить нагрузку на деятельность;
- рацион дробный 5-6 на день;
- для облегчения переваривания еды, продукты нужно хорошо пережевывать, употреблять только теплой.
Из разрешенных продуктов выделяют:
- черствый хлеб;
- супы с овощами;
- вареное мясо;
- кисломолочные изделия;
- овощи;
- фрукты.

овощной суп
Функциональные исследования (углубленная диагностика)
 Проверить работу ферментов поджелудочной железы можно с помощью следующих функциональных проб:
Проверить работу ферментов поджелудочной железы можно с помощью следующих функциональных проб:
- секретин-панкреозиминовая — направлена на определение количества ферментов, которые выделяются в просвет 12-перстной кишки (выполняется в процессе эндоскопии);
- проба с йодолиполом — отражает активность липазы (фермента, который расщепляет жиры);
- проба с прозерином — подразумевает определение альфа-амилазы до и после нагрузки, что позволяет судить о степени структурных нарушений;
- глюкоамилаземическая — отражает функциональное состояние панкреаса.
Чтобы сделать диагностику максимально эффективной, стоит заручиться поддержкой опытного специалиста. При первых признаках панкреатических нарушений следует обратиться к гастроэнтерологу и в рекомендованной специалистом последовательности пройти обследование. Это позволит избежать лишних затрат времени и средств на ненужные диагностические процедуры или неинформативные анализы. Кроме того, объективно трактовать результаты сможет только врач. Попытки расшифровать их самостоятельно могут привести к неправильным выводам и промедлению с началом процесса лечения.
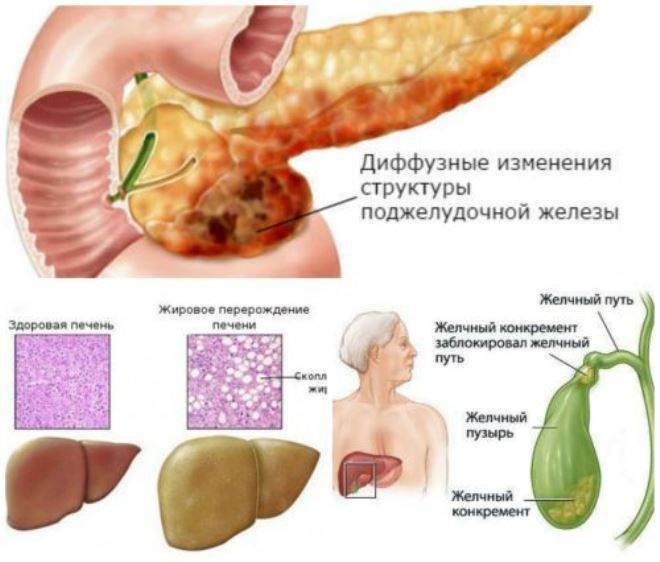
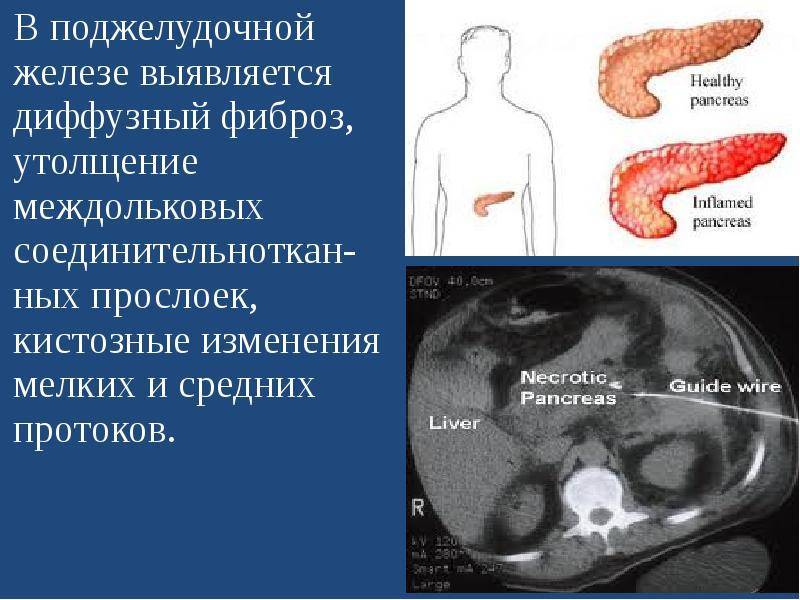
Что такое реактивные изменения клеток
Термином реактивные изменения в медицине принято называть состояние клеток, пограничное со смертью. Под действием сильных химических, физических или механических раздражителей происходит повреждение структур ткани и на молекулярном, и на клеточном уровне. В ответ на это включаются защитные механизмы: происходит выброс биогенных аминов и биологически активных веществ, изменяются физико-химические свойства цитоплазмы и электролитный баланс. Сама клетка внешне отекает и набухает.
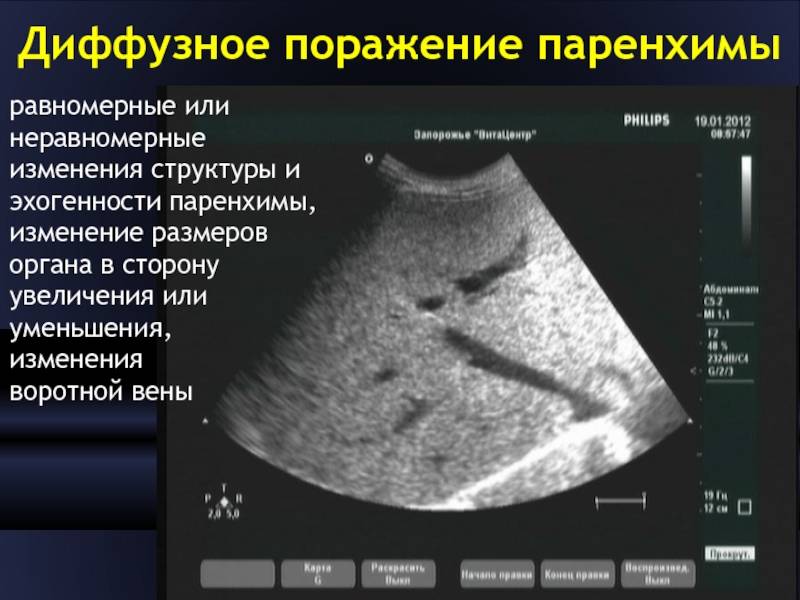
Таким образом, реактивные изменения — это не диагноз. Это признак серьёзной (иногда опасной) патологии в органе или соседней системе, которая требует безотлагательного медицинского вмешательства после тщательной диагностики.
Симптоматика
Признаки реактивного изменения паренхимы органа зависят от причины ее возникновения и степени тяжести поражения. Вначале на первое место выходят симптомы основного заболевания, а потом к ним присоединяются нарушения работы поджелудочной. Проявляются они таким образом:
- возникает сильная боль в верхней части живота, нередко носящая опоясывающий характер;
- боль усиливается после приема пищи;
- иррадиирует под лопатки и в спину;
- наблюдается вздутие живота, отрыжка, изжога;
- по мере нарастания поражения развивается тошнота и рвота желчью и непереваренной пищей;
- после рвоты давление на орган усиливается и может вызывать очередной болевой спазм;
- кал становится жирным и несформированным.
Если человеку в момент острого состояния не оказывается полноценная медицинская помощь, то клетки железы под воздействием токсических протеолитических ферментов погибают и некротизируются. При этом функция органа нарушается и возникает опасность шока и наступления смерти.
Причины
Что такое реактивные изменения поджелудочной железы? Реактивные перемены органа не считаются отдельной патологией и не способны пройти самовольно. Данные нарушения являются реакцией органа различного рода болезни, связанные с органами желудка и кишечника, а также на неблагоприятные влияния, претерпевающие организмом.
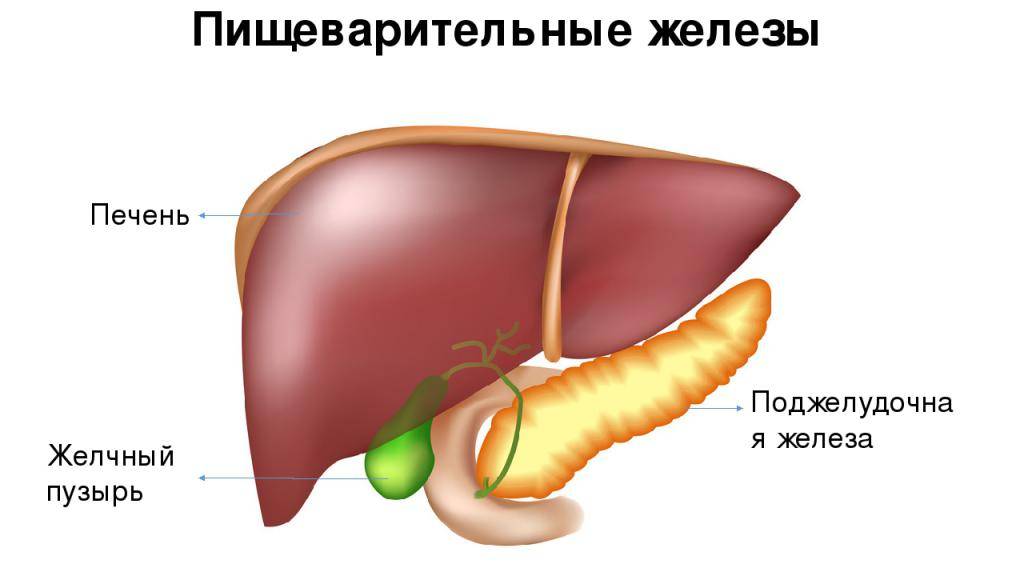
Поджелудочная — вторая по размеру в области живота после печени, обеспечивает производство 2-х важных явлений.
- Выработка требуемого для усвояемости глюкозы инсулин.
- Продуцирование пищеварительного сока, без него не будет нормального явления пищеварения.
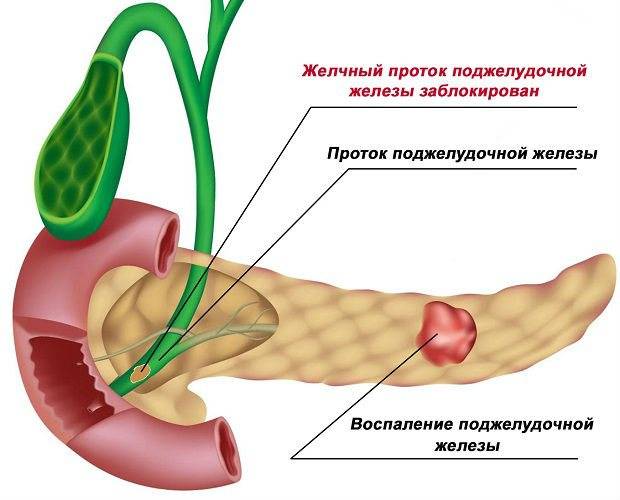
По протокам происходит попадание сока в двенадцатиперстную кишку
Положение данных протоков важно для работы поджелудочной. Поскольку все органы желудочного и кишечного тракта передаются через каналы протоков, то различное заболевание какого-либо из них сразу отражается на деятельности органа, ведя к реактивным нарушениям
Ферменты, производимые органом, приступают к активности лишь, когда поступят в область кишечника. Если сок из 12-перстной кишки закидывается в панкреатические каналы, данные элементы приступают к ранней функции, вследствие чего происходит усваивание тканей железы. Это ведет к формированию реактивных перемен паренхиме поджелудочной железы, что и ведет к формированию провоцирующих причин.
Причинами развития реактивных проявлений считаются:
- инфекционные заболевания – реактивные перемены возникают на фоне наличия воспаления легких, вирусных инфекций, простуд;
- наличие воспалений в желудке и кишечнике – орган увеличивается вследствие гастрита, язвы, поражения пищевода;
- травмирование брюшины;
- болезни печени и желчного пузыря;
- нерациональный прием еды – воспаление появляется вследствие распития спиртного, газировки, потребления фастфудов;
- прием медикаментов – формирование реактивных проявлений наблюдается, если длительно лечиться антибиотиками, препаратами, которые устраняют воспаление и грибок, диуретиками;
- дефекты при рождении;
- проблемы после вакцинации;
- отравление организма;
- наличие хронических заболеваний;
- осложнения после операции на брюшной полости;
- возраст пациента. Женщины в возрасте 40-50 лет по статистике сталкиваются с заболеваниями поджелудочной железы чаще, чем мужчины.

прием лекарств при реактивных проявлениях
https://youtube.com/watch?v=OdLcK_yVy6Q
https://youtube.com/watch?v=G1Gsr6ggvdM
Клинические признаки
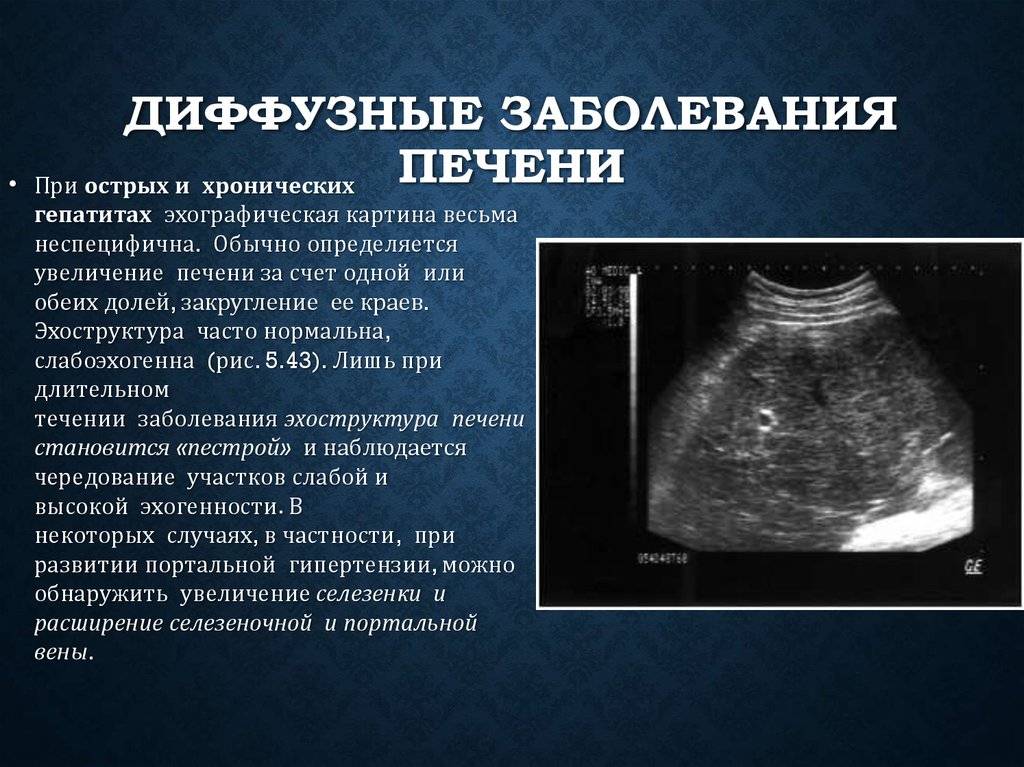
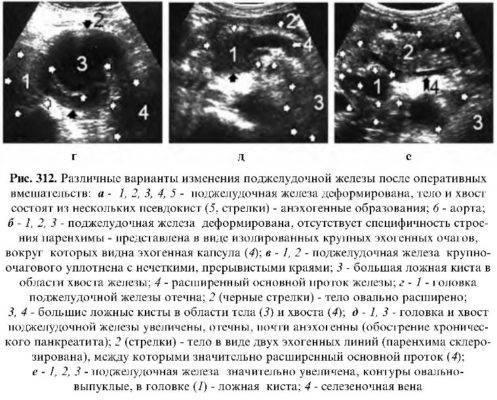
Изменения в поджелудочной реактивного характера возникают как следствие патологий органов ЖКТ или печени. От того, что именно спровоцировало патологию, и зависит, какие признаки проявятся в первую очередь. В том случае, если нарушение целостности паренхимы связано с заболеваниями желчевыводящих путей и печени, изменения будут носить диффузный характер. В этом случае первая тревожная симптоматика будет выражаться в острых болезненных ощущениях, локализовавшихся в верхней части живота, тошноте и постоянных поносах.
Если же реактивные изменения поджелудочной железы связаны с болезнями ЖКТ, чаще всего язвой двенадцатиперстной, то помимо тошноты и болей в эпигастральной области человека будет постоянно сопровождать вздутие живота, метеоризм и отрыжка кислым. Но вся эта симптоматика характерна и для других патологий желудочно-кишечного тракта, поэтому поставить верный диагноз может только опытный специалист после проведения специальных диагностических исследований.
В том же случае, если больной человек проигнорирует первую тревожную симптоматику, не обратится своевременно к доктору и не начнет лечение, болезнь будет очень быстро прогрессировать. Это выразится в следующей симптоматике:
- болезненные ощущения в области желудка становятся очень яркими и принимают долговременный характер;
- уменьшение болей возможно только тогда, когда пациент принимает сидячую позу с небольшим наклоном туловища вперед или ложится набок, прижав колени к животу;
- рвота становится обильной и постоянной, а исторгнутые массы пищи, перемешанной с желудочным соком, не приносят пациенту никакого облегчения;
- появляется нестабильность стула, то есть присутствовавшие ранее поносы начинают перемежаться с запорами;
- постоянно держится субфебрильная температура (37–38 °C);
- слизистая ротовой полости пересушена, а язык покрывается желтоватым или белым плотным налетом;
- повышается газообразование в брюшной полости, что выражается во вздутиях живота, отрыжке и метеоризме;
- у человека с реактивными изменениями в поджелудочной практически полностью пропадает аппетит.
Но эти патологические проявления присутствуют не всегда. В некоторых случаях происходящие в железе реактивные патологические изменения могут протекать с самой минимальной симптоматикой или вообще без нее. В этих случаях патология становится случайной находкой во время диагностических исследований, проводимых по поводу выявления другого заболевания.
Методы лечения заболеваний щитовидной железы
Важно начать лечение заболеваний щитовидной железы как можно раньше, когда морфологические изменения железы ещё незначительны. Врачебная помощь на этом этапе позволит получить быстрый и ощутимый эффект
Чтобы не упустить развитие заболевания, обращайтесь к врачу при появлении первых тревожных симптомов. Также целесообразно проходить ежегодное профилактическое обследование.
Медикаментозное лечение
Лечение гормональных нарушений в работе щитовидной железы осуществляется с помощью медикаментозной терапии.
Хирургическое лечение
В некоторых случаях показано хирургическое лечение. Проводится тиреоидэктомия (удаление щитовидной железы). Иногда удаляется только доля щитовидной железы (гемитиреоидэктомия). Удаление щитовидной железы требуется при выявлении новообразований злокачественного характера, большом зобе, нарушающем дыхание и сглатывание, при тиреотоксикозе, не поддающемся консервативному лечению, а также в некоторых других случаях.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.