Что делать, если у ребенка увеличена печень
Гепатомегалию у ребенка необходимо лечить так, как пропишет лечащий врач. Самостоятельно нельзя принимать никаких мер. В первую очередь избавляются от причины, которая спровоцировала увеличение органа. Обязательной госпитализации подлежат дети с новообразованиями и развивающимся некрозом печеночных тканей.
Диета
Независимо от причины заболевания печени, питание больного малыша должно быть дробным (до 6 раз в сутки). В списке рекомендуемых продуктов:
- диетическое мясо (кролик, индейка, курица);
- морская и речная рыба (лещ, сазан, треска, камбала, карп);
- овощи (картофель, свекла, морковь, кабачки);
- перловка, овсянка, гречка, вермишель;
- натуральный мед, сухофрукты;
- желе, компот, отвар из шиповника;
- вчерашний хлеб, пшеничные сухарики.
Из меню нужно полностью исключить пищу, содержащую животный жир. Под запретом:
- мясо и рыба жирных сортов;
- сливочное масло, кисломолочные продукты с высоким процентом жирности;
- яйца, копчености и соленья;
- кислые соки, компоты, орехи, шоколад.
Диетическое питание является важной частью комплексного лечения. Без него прием лекарств будет малорезультативным
Медикаменты
Назначение медикаментов происходит в индивидуальном порядке, с учетом причины заболевания и степени патологических изменений органа.
Грудничкам прописывают с осторожностью лекарства, которые необходимы для устранения первопричины болезни (антибиотики, противовирусные средства, препараты с ферментами и т. д.)
Детям старше года дополнительно назначают гепатопротекторы, которые одновременно обеспечивают лечебное и защитное свойство (Галстена, Эссенциале, Легалон).
Народная медицина
В лечении детей применять средства народной медицины без рекомендации врача нельзя. В первую очередь это касается чаев и настоев на травах. Растительное сырье хоть и является лечебным, содержит ядовитые вещества. Неправильное употребление лекарства может привести к прогрессированию болезни.
Другие методы
Если увеличение печени спровоцировала опухоль, то назначают облучение новообразования или хирургическое удаление. Метод выбирают, исходя из характеристики образовавшегося очага. При абсцессе выполняют пункцию (прокол) полости для вывода экссудата наружу.
Рейтинг препаратов для печени
ТОП-10 эффективных медикаментозных средств, с помощью которого можно определить, какое лекарство лучше для печени:
№1 – Урсосан
Активное вещество: урсодезоксихолевая кислота.
Эффективность: нормализует выработку холестерина.
Преимущества: замещение вредных желчных кислот нетоксичной УДХК, стимуляция защитных функций организма, улучшение секреторных функций гепатоцитов.
Противопоказания: воспаление желчного пузыря, камни в желчном пузыре более 1,5 см.
№2 – Гептор
Активное вещество: аденозилметионин в форме бутандисульфоната.
Эффективность: обладает нейропротекторным, антифиброзирующим, детоксикационным и регенерирующим воздействием.
Показания: гепатиты, внутрипеченочный холестаз, алкогольная абстиненция.
Минусы: не рекомендуется принимать при циррозе печени, при беременности, лактации, а также пациентам пожилого возраста.
№3 – Фосфоглив
Активное вещество: кислота глицирризиновая и фосфолипиды.
Эффективность: обладает регенеративным действием, восстанавливает структуру мембран и функции клеток печени. Нормализует липидный и белковый обмен в организме.
Показания: вирусный гепатит, цирроз и токсическое поражение печени.
Преимущества препарата: исключает ферментную недостаточность, стимулирует работу печени, предотвращает развитие цирроза, повышает защитные функции организма, формирует соединительную ткань.
Основные недостатки: обладает побочными эффектами (гипертония, аллергические реакции), требует длительного курса терапии.
№4 – Гептрал
Действующее вещество: адеметионин.
Эффективность: восстановление функций печени, снятие спазма и нормализация выработки желчи. Обладает гепатопротективным, антидепрессивным, холеретическим и антиоксидантным действием.
Показания к применению: цирроз, хронический гепатит, жировая дистрофия печени, холангит, алкогольный абстинентный синдром.
Побочные эффекты: суставные боли, мышечные спазмы, сыпь и зуд, потливость, головные боли и головокружения.
№5 – Карсил
Активное вещество: силимарин (плоды расторопши).
Эффективность: оказывает выраженное стабилизирующее действие, стимулирует выработку фосфолипидов, нормализует обменные процессы.
Плюсы: повышает аппетит и улучшает общее состояние организма.
Минусы: противопоказан при острой интоксикации и детям до 12 лет. Требует проведения длительной терапии.
№6 – Гепа-Мерц
Действующее вещество: L-орнитин, L-аспартат.
Эффективность: оказывает детоксикационное и гепатопротекторное действие.
Показания: назначается при жировой инфильтрации печени, печеночной энцефалопатии, гепатите и циррозе.
Недостатки: препарат противопоказан при почечной недостаточности, беременности и в период лактации.
№7 – Тиотриазолин
Активный компонент: морфолиний-метил-триазолин-тиоацетат.
Эффективность: иммуномодулирующее, антиоксидантное, мембраностабилизирующее действие.
Назначение: хронические гепатиты, цирроз печени и алкогольное поражение организма.
Минусы: много побочных действий (со стороны ЖКТ, иммунной и нервной системы, кожи, дыхательной системы и т. д.).
№8 – Тиолепта
Активное вещество: тиоктовая кислота.
Эффективность: связывает свободные радикалы, оказывает гепатопротекторное действие и улучшает трофические процессы в нервной ткани. Нормализует углеводный обмен, снижает уровень глюкозы в крови, повышает содержание гликогена в печени.
Показания к применению: алкогольная и диабетическая полинейропатия.
Противопоказания: возраст до 18 лет, индивидуальная непереносимость, беременность и лактация.
№9 – Фламин
Активное вещество: флавоноиды (бессмертник песчаный).
Эффективность: оказывает антибактериальное, желчегонное, холеретическое, спазмолитические и противовоспалительное воздействие.
Показания к применению: хроническое воспаление печеночной ткани и желчных протоков, воспаление желчного пузыря.
Противопоказания к использованию: холелитиаз, гиперчувствительность, обтурационная желтуха.
№10 – Тиолипон
Действующий компонент: тиоктовая кислота.
Эффективность: связывает свободные радикалы, принимает участие в митохондриальных обменных процессах, оказывает выраженное антитоксическое воздействие.
Показания: диабетическая полиневропатия.
противопоказания: беременность, лактация, индивидуальная непереносимость тиоктовой кислоты.
Лечение
Восстановить нормальные размеры печени при умеренной форме заболевания можно путем диетотерапии и приема гепатопротекторных лекарственных средств, направленных на защиту печени, а также витаминных комплексов и ферментов.
Диету рекомендуется строго соблюдать.
Из рациона следует исключить:
– алкоголь;
– жареные, пряные, жирные, соленые и острые блюда;
– консервы и маринады;
– газированные сладкие напитки;
– молочные продукты с повышенным содержанием жирности – сливочное масло, сливки, сметану свыше 20%, мороженое, сыр.
Принимать пищу нужно небольшими порциями по 5 раз в день. Основное меню должно включать вареные овощи и фрукты, каши на воде, нежирные сорта мяса и рыбы.
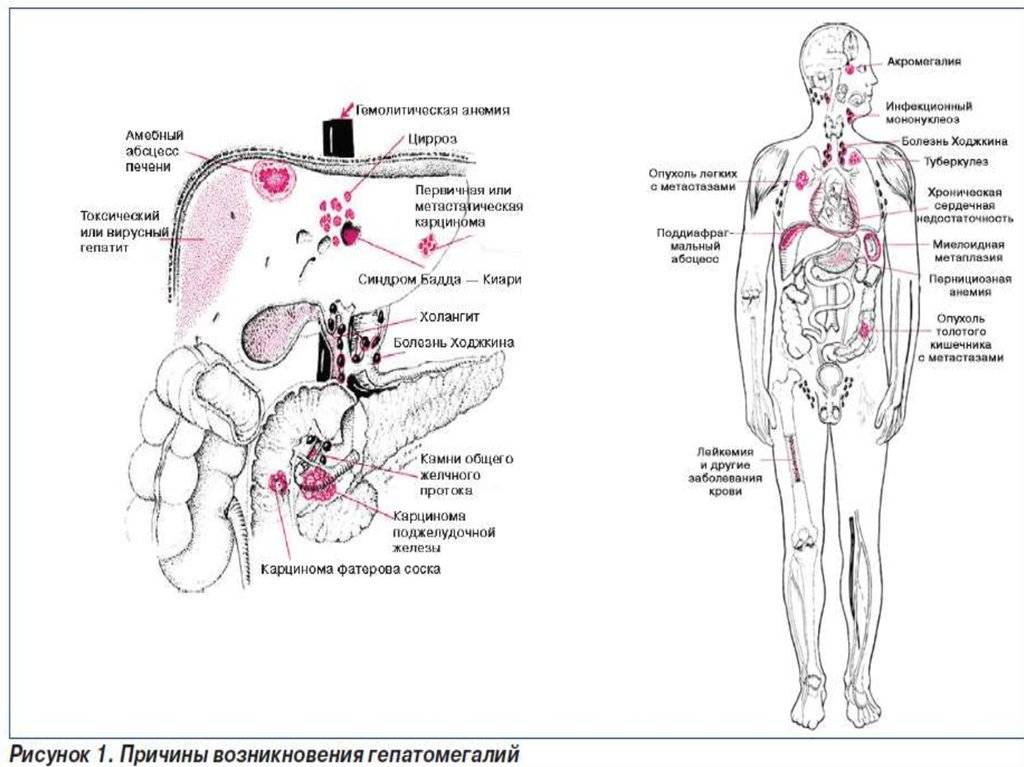
Причины гепатомегалии у детей Гепатомегалия может развиться на фоне гепатита, гемолитической анемии, пороков сердца и синдрома Бадда-Киари
В настоящее время известно более 300 заболеваний, среди симптомов которых — увеличение печени у детей. Их можно разделить на несколько групп:
- Инфекция и воспаление. К этой группе относятся гепатиты и холангиты самой разнообразной природы:
- вирусные (вирусы энтеральных и парентеральных гепатитов, Эпштейна-Барр, краснухи, цитомегаловирус и др.);
- бактериальные (болезнь кошачьих царапин, бруцеллез, лептоспироз, сепсис, бактериальный эндокардит, абсцесс печени);
- связанные с инфекциями, вызванными простейшими и паразитами (риккетсиоз, малярия, токсоплазмоз, амебиаз, аскаридоз);
- связанные с токсическими поражениями печени, в том числе лекарственные гепатиты;
- связанные с аутоиммунными заболеваниями (аутоиммунный гепатит, первичный билиарный холангит, первичный склерозирующий холангит).
- Нарушение проходимости желчевыводящих путей:
- билиарная атрезия;
- болезнь Кароли;
- синдром Алажиля.
- Гемолитические анемии, вызванные врожденным нарушением структуры гемоглобина, наследственной недостаточностью некоторых ферментов, резус-конфликтом или различными аутоиммунными процессами;
- Патологии сердечно-сосудистой системы с выраженной недостаточностью кровообращения (пороки сердца);
- Состояние после травм печени;
- Нарушение кровотока в системе воротной вены и печеночных вен (синдром Бадда-Киари);
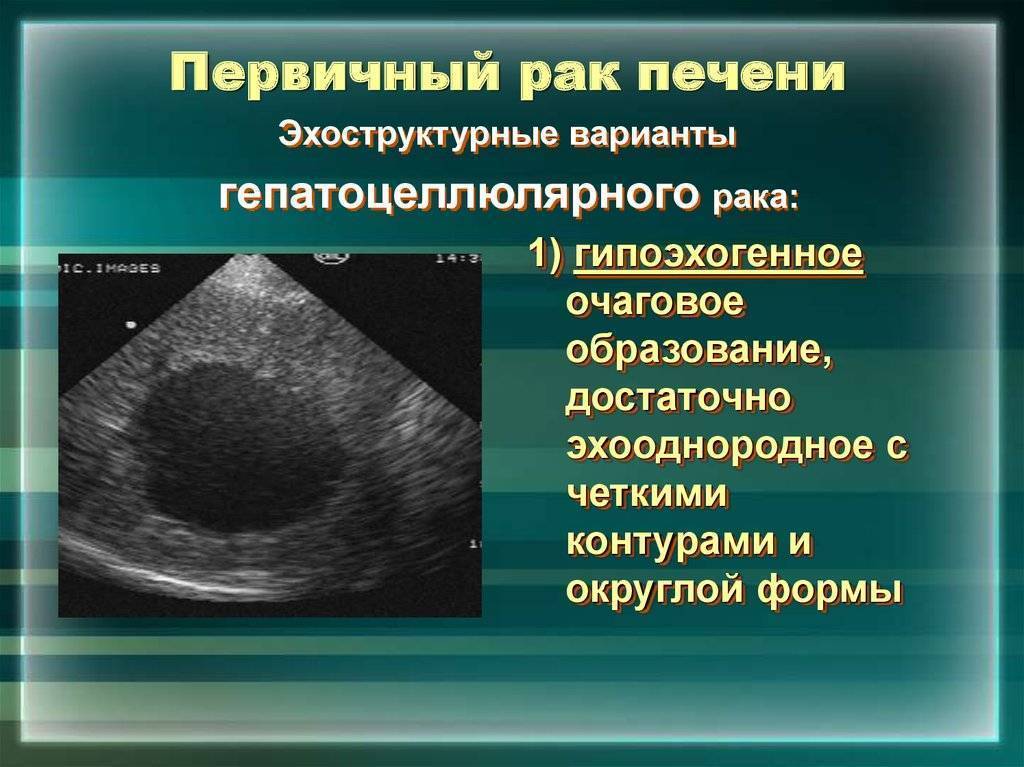
- Новообразования печени (гемангиомы, гепатоцеллюлярный рак, метастазы других злокачественных опухолей);
- Новообразования кроветворной системы (лимфома Ходжкина, миеломная болезнь, лейкоз);
- Приобретенные нарушения обмена веществ:
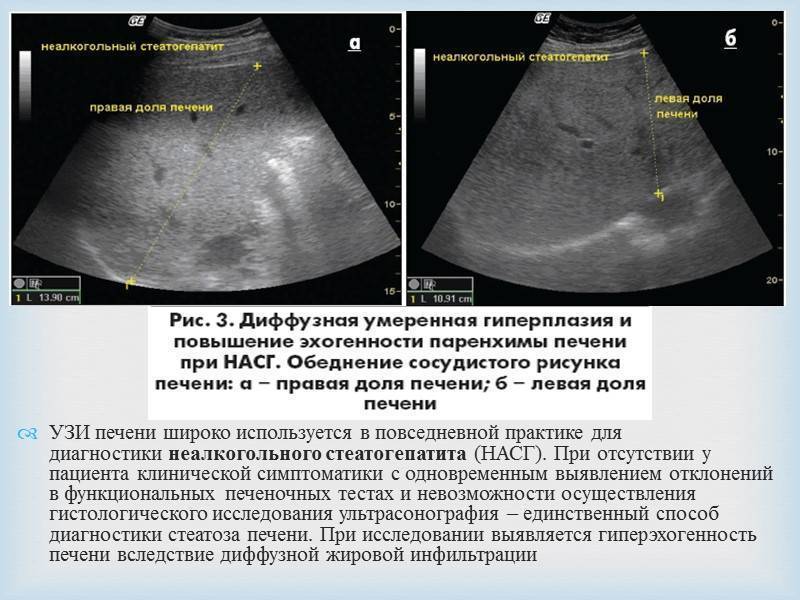
- неалкогольный стеатогепатит;
- синдром Мориака (тяжелое осложнение инсулинозависимого диабета у детей);
- синдром мальнутриции (недостаточности питания).
- Врожденные нарушения обмена веществ (болезни накопления).
Если говорить о распространенности той или иной патологии, то чаще всего у детей обнаруживаются гепатиты (в том числе бессимптомные) и другие инфекционно-воспалительные процессы. Второе место по частоте занимают различные аномалии желчевыводящих путей, затрудняющие нормальный отток желчи.
Какие изменения могут быть в анализах
Заметить изменения размеров печени врач может, применив физический метод диагностики — пальпацию. Чтобы как можно скорее выявить причину синдрома, потребуется лабораторная и инструментальная диагностика:
- Биохимический анализ крови показывает уровень печеночных ферментов, отвечающих за обмен веществ в организме. При поврежденных гепатоцитах и застойной сердечной недостаточности в крови повышается уровень АЛТ и АСТ – ферментов, участвующих в обмене аминокислот. У пациентов с инфекционными гепатитами, туберкулезом, циррозом и раком печени возрастает уровень щелочной фосфатазы (участвует в транспорте фосфора). При острой интоксикации, повреждении гепатоцитов и желчевыводящих протоков будет превышена норма глутаматдегидрогеназы.
- УЗИ или компьютерная томография позволяют выявить патологические изменения внутри печени.
- Биопсия назначается при обнаружении новообразований с целью выявления характера опухоли.
Лечение гепатомегалии у детей
Очевидно, что физиологическая гепатомегалия (в пределах возрастных норм) в лечении не нуждается. При увеличении печени, сопровождающем патологические процессы, подходы к лечению будут зависеть от основного заболевания.
При вирусных гепатитах лечение, как правило, сводится к борьбе с общей интоксикацией и поддержанию функции печени. Может потребоваться прием противовирусных препаратов.
При воспалительных процессах бактериальной или паразитарной природы рекомендуют, соответственно, антибактериальные или противопаразитарные средства. В составе комплексной терапии проводят дезинтоксикацию и предпринимают меры, направленные на поддержание работы печени.
Дезинтоксикационные меры необходимы и при гемолитических анемиях. Кроме того, назначают препараты, стимулирующие кроветворение, при необходимости рекомендуют переливание крови.
Аутоиммунные процессы, как правило, требуют назначения препаратов, подавляющих иммунный ответ организма — глюкокортикоидов. В тяжелых случаях могут рекомендовать цитостатики, моноклональные антитела к интерлейкинам и другие препараты, снижающие активность аутоиммунного процесса.
При различных патологиях метаболизма рекомендуют меры, направленные на восстановление адекватного обмена веществ. При болезнях накопления, если это возможно, назначают препараты, уменьшающие отложения патологических продуктов обмена или нейтрализующие их.
При тяжелых пороках сердца, как правило, рекомендуют операцию. Хирургическая коррекция необходима и при врожденных или приобретенных деформациях желчевыводящих протоков.
Какой бы ни была причина гепатомегалии, в составе комплексной терапии врач порекомендует лекарства для защиты и восстановления клеток печени. Довольно часто гастроэнтерологи назначают урсодезоксихолевую кислоту (УДХК), так как она включена и в официальные зарубежные, и в российские рекомендации по лечению болезней печени и желчного пузыря. УДХК поддерживает нормальную функцию печени, способствует предотвращению гибели гепатоцитов (клеток печени) и восстановлению нормального тока желчи при холестазе (застое желчи).
Причины
Умеренное увеличение размеров печени может развиться на фоне как естественных, так и патологических причин. Незначительные изменения в форме и тканях органа могут быть спровоцированы употреблением в пищу жирных продуктов, солений, копченостей и прочей нездоровой пищи. К увеличению печени приводит также и регулярное употребление алкогольных напитков в значительных количествах.
Опасными, патологическими причинами изменения размеров органа выступают такие протекающие на фоне заболевания, как:
– гепатит А, В, С, а также гранулематозный гепатит;
– нарушения в протекании метаболических процессов – нарушение обмена белков, липидов, гликогена, болезнь Вильсона;
– фиброз печени;
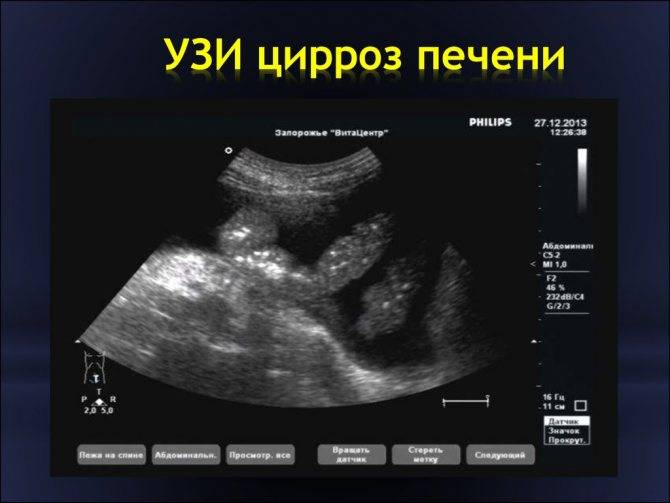
– цирроз;
– гемолитическая болезнь – у новорожденных;
– паразитарное поражение органа;
– врожденные инфекции – краснуха, цитомегаловирус, герпес и др.;
– гипервитаминоз, сепсис;
– раковые состояния печени – лимфомы, метастазы, гепатомы и пр.
Когда гепатомегалия – про болезнь
Обычно увеличение печени обнаруживают на УЗИ брюшной полости. Дальше пациента направляют на осмотр к врачу. Гастроэнтеролог должен удостовериться, что нижний край печени действительно находится ниже края рёберной дуги. Для этого человека пальпируют, проще говорят – ощупывают.
Если орган увеличен незначительно и у пациента нет симптомов, он может быть полностью здоров. А вот выраженная гепатомегалия не возникает на ровном месте. Довольно часто её сопровождает дискомфорт, ощущение переполнения или даже болезненность в правом боку.
При каких болезнях появляется гепатомегалия? По словам Марины Маевской, «увеличенная печень может быть признаком самых разнообразных заболеваний. Кроме болезней собственно самой печени, которые, конечно, чаще всего и являются причиной ее увеличения, гепатомегалия может возникать при некоторых болезнях сердечно-сосудистой системы, некоторых генетических заболеваниях, некоторых болезнях крови (лейкемии и лимфоме)».
В основном гепатомегалия связана с:
- болезнями печени (гепатиты и циррозы печени, неалкогольная жировая болезнь печени, паразитарные и непаразитарные кисты печени, доброкачественные и злокачественные образования, внутрипеченочный холестаз и проч.);
- болезнями сердечно-сосудистой системы;
- болезнями накопления (к примеру, болезнь Вильсона-Коновалова, амилоидоз).
Диагностика
Чтобы врач мог с уверенностью поставить диагноз гепатомегалия, необходимо провести тщательное комплексное обследование. От результатов диагностики зависит тактика лечения гепатомегалии и основного заболевания, которое спровоцировало увеличение органа. Необходима консультация врача-терапевта, гастроэнтеролога.
Во время консультации врач выслушивает жалобы пациента, собирает сведения об истории болезни, проводит пальпацию печени. При наличии болей в животе, рвоты и тошноты, необычного цвета стула, ощущений тяжести, желтушности кожных покровов, пациенту следует рассказать врачу об этом. Также доктору нужно знать, какие препараты принимает пациент, каков характер его питания и как часто и в каких количествах он употребляет алкоголь.
Для постановки диагноза гепатомегалия назначают следующие виды исследований:
- биохимический и клинический анализ крови (важными показателями выступают: уровень билирубина, количество общего белка, протеинограмма, АЛТ и АСТ, тимоловая проба);
- КТ и МРТ брюшной полости;
- УЗИ органов брюшной полости;
- рентгенография;
- тест на свертываемость крови – коагулограмма.
Дополнительно для уточнения характера происходящих в печени процессов может быть назначена биопсия лапароскопическим методом под общим наркозом.
Также для изучения причин увеличения печени и получения более обширной информации пациенту проводят эхогепатографию.
Причины болезни печени
Препараты для печени назначаются для борьбы со следующими факторами, провоцирующими развитие патологических нарушений:
-
Вредоносные бактерии и вирусные инфекции. Лекарственные средства помогают справиться с воспалением печени (гепатитом), предотвращая развитие цирроза.
-
Жировой дисбаланс. Возникает при неправильном питании, сахарного диабета и панкреатита, дисфункций щитовидной железы и бесконтрольного приема медикаментов. Приводит к тому, что печень перестает нормально функционировать.
-
Алкоголизм или злоупотребление алкоголем. Даже качественные спиртные напитки наносят вред организму, в т. ч. и печени. Для здоровья можно употреблять не более 150-300 мл вина или 20-50 мл водки в день.
-
Интоксикация. Возникает преимущественно после прохождения антибактериальной терапии. Антибиотики оказывают негативное воздействие на печень, приводя к развитию хронических заболеваний.
Чем раньше будут приняты лечебные меры, тем лучше. Своевременно начатая терапия – гарантия скорейшего выздоровления и отсутствия осложнений.
Диагностика
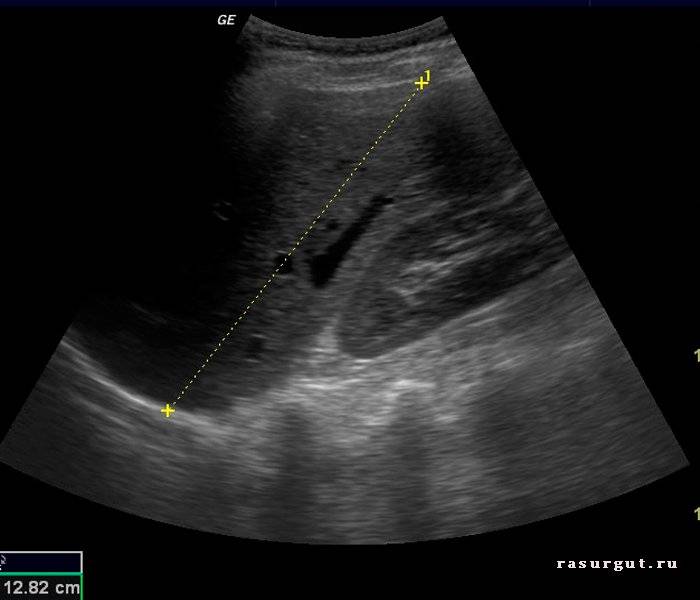
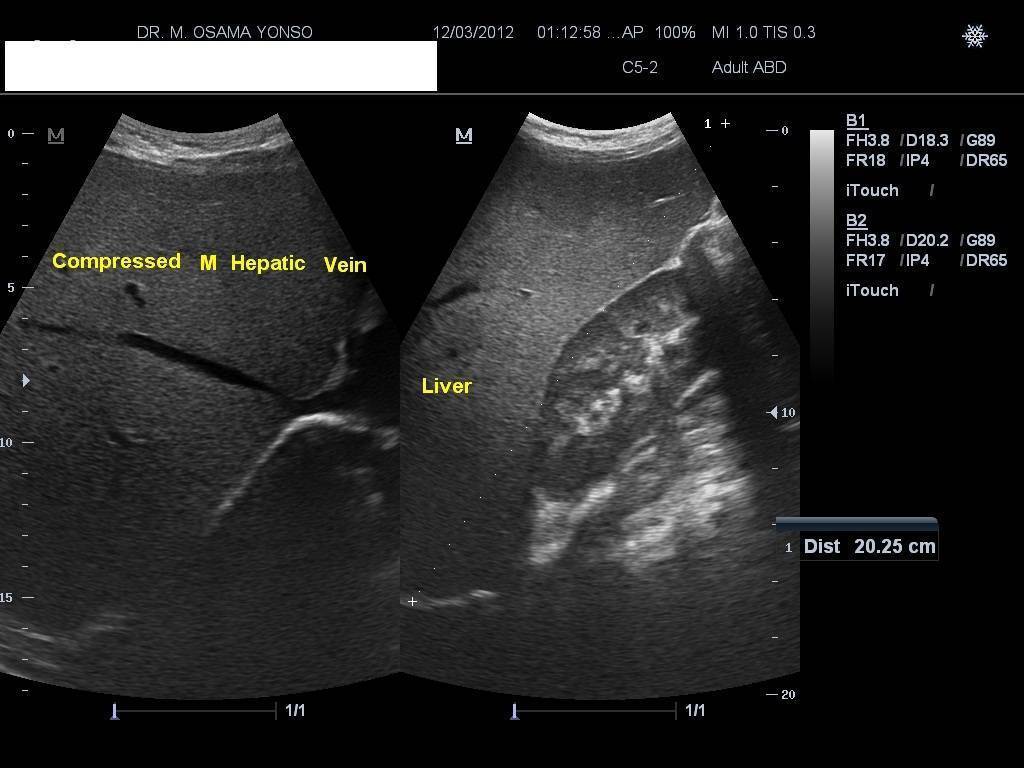
Абдоминальное УЗИ печени в сагиттальной плоскости по среднеключичной линии с некоторыми стандартными измерениями.
Правая доля печени по среднеключичной линии в возрасте от 0 до 7 лет.
Подозрение на гепатомегалию указывает на тщательный медицинский анамнез и физическое обследование , при котором последнее обычно включает увеличение объема печени .
На УЗИ брюшной полости печень может быть измерена по максимальному размеру в сагиттальной плоскости через среднеключичную линию , которая обычно составляет до 18 см у взрослых. Также возможно измерить размер , который у взрослых обычно составляет до 15 см. Его можно измерить вместе с размером (или глубиной ), который обычно составляет до 13 см. Также хвостатая доля увеличивается при многих заболеваниях. В осевой плоскости хвостатая доля обычно должна иметь поперечное сечение менее 0,55 от остальной части печени.
Другие ультразвуковые исследования предполагают, что гепатомегалия определяется как продольная ось> 15,5 см по средней линии печени или> 16,0 см по средней ключичной линии .
Тренировка
Следует сделать анализы крови , особенно анализ функции печени , которые позволят составить хорошее представление о широкой метаболической картине пациента.
Полный анализ крови может помочь отличить внутреннее заболевание печени от обструкции внепеченочных желчных протоков . УЗИ печени может надежно обнаружить дилатационную билиарный проток систему, он может также обнаруживать характеристики цирроза печени .
Компьютерная томография (КТ) может помочь получить точную анатомическую информацию у людей с гепатомегалией с целью полной диагностики.
Причины гепатомегалии у детей
Причины увеличения печени у грудничков врачи объясняют возрастными особенностями организма.

Обычно установить, увеличены ли у ребенка печень и селезенка, опытный педиатр может уже с помощью рук — пальпируя и выстукивая область печени. Подозрения подтверждает ультразвуковая диагностика.
Основные причины, по которым происходит увеличение печени у ребенка старше 5-7 лет, – это попадание инфекции или закрытое повреждение печеночных тканей.
Возрастные особенности
Печень у новорожденного может выступать за реберную дугу на 4 см, что считается нормой, если отсутствуют провоцирующие факторы (врожденная инфекция/аномалия). К 3-5 годам железа становится меньше, ее нижний край выступает всего на 1-2 см за пределы ребра. Данные факторы связаны с незрелой кроветворной функцией органа (у ребенка до года часто присутствуют дополнительные печеночные артерии) и планомерным формированием дольчатого строения печени, завершающимся к 4-5 годам.
Инфекционные гепатиты
Вирусные гепатиты А, Е, В и С вызывают увеличение печени у детей. Инфекция проникает в организм через грязные руки, при употреблении немытых фруктов и овощей, со слюной (при кашле/чихании инфицированного). Сильно ухудшают состояние здоровья гепатиты В и С. При отсутствии лечения они принимают хроническую форму.
Доброкачественным считается гепатит А. Патология характеризуется кратковременной интоксикацией организма и быстрым восстановлением функций печени. Заболевание занимает 3 место по распространенности среди детей после ОРВИ и кишечной инфекции. Гепатит Е является подтипом вируса класса А. Патология недостаточно изучена. Ее тяжелая форма становится причиной печеночно-почечной недостаточности.
Гемолитическая анемия
Это заболевание иногда остается незамеченным. Нестандартное поведение ребенка (раздражительность, плаксивость, апатия) часто списывается на особенности характера и эмоциональные нагрузки. После появления внешних симптомов гемолитической анемии (желтушность кожи и глаз) ребенка показывают специалисту. Врач выявляет патологические размеры печени и селезенки. Основная причина заключается в быстром старении и разрушении эритроцитов.
Застойная сердечная недостаточность
Состояние, при котором сердце подает недостаточный объем крови к внутренним органам, приводит к нарушению обмена веществ в тканях. В результате нижний край правой доли печени начинает выступать за реберную дугу. Помимо увеличения железы, наблюдается ночной кашель, слабость, при отсутствии лечения — синюшность кожи и слизистой глаз.
Интоксикация лекарствами и токсинами
Увеличение печени у новорожденных и детей старшего возраста происходит при отравлении организма:
- лекарствами — длительное лечение антибиотиками, гормональными препаратами;
- некачественными пищевыми продуктами — интоксикация внезапна, имеет выраженные симптомы отравления;
- ядовитыми веществами растительного происхождения — чаи или настои на травах, грибы-поганки;
- бытовой, промышленной химией — к сильной интоксикации приводят мышьяк, пестициды, фосфор, альдегиды.
Болезнь Вильсона-Коновалова
Редкое наследственное заболевание (30 случаев на миллион человек). Вызвано дефицитом фермента, выводящего медь из организма. Увеличенная печень у ребенка с дефектным геном диагностируется в период с 8 до 16 лет, но может встречаться в возрасте до 3 лет. Медь при болезни Вильсона накапливается в роговице глаз, клетках головного мозга, а также в тканях печени.
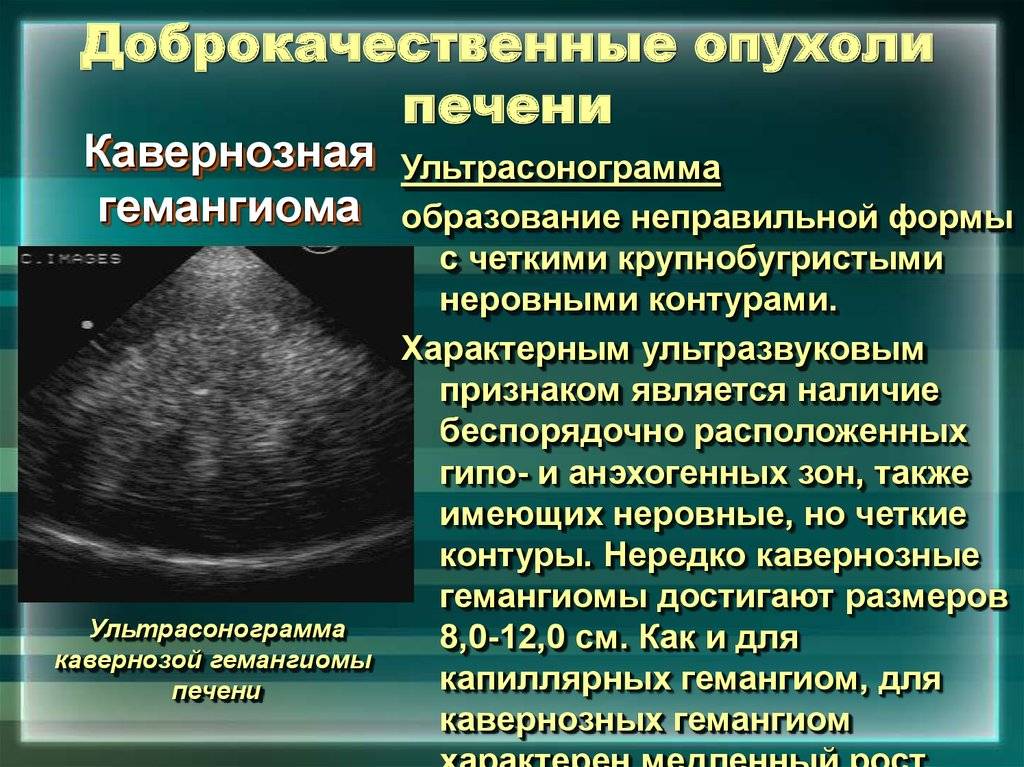
Опухоли
Первичные печеночные опухоли — это 30% доброкачественных и 70% злокачественных новообразований.

Уберечь своего ребенка от проблем с печенью мама может еще на этапе беременности. Если она будет внимательно относиться к своему здоровью, беречься от инфекций, то шансы на патологические изменения в закладке и функционировании органов пищеварения в организме крохи будут минимальными.
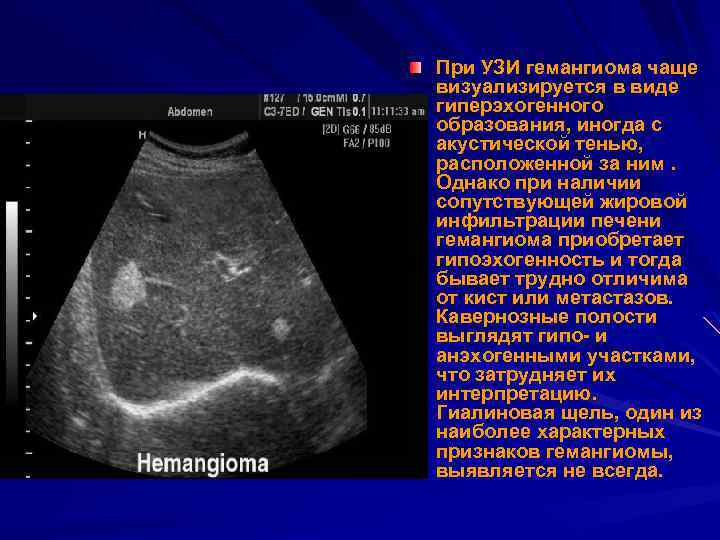
Из опухолей наиболее часто у детей диагностируются опасные для жизни гепатобластома (новорожденные, возраст 1-2 года) и гепатоцеллюлярная карцинома (старший возраст). Доброкачественные опухоли представляют собой объемные гемангиомы – скопления из кровеносных сосудов.
Другие болезни
Нередко изменения размеров печени и селезенки происходят на фоне заболевания других органов (врожденных или приобретенных). В этом случае врачи могут быстро уменьшить объем.
Первоначальная причина может представлять собой заболевания крови (анемия, полицитемия), нарушение работы желудочно-кишечного тракта, глистную инвазию и др.