Поликистоз яичников и наступление беременности
Синдром поликистозных яичников относится к распространенной эндокринопатии. Предполагается, что до 10% женщин имеют это заболевание. Основой патологии являются нарушения соотношения гормонов ФСГ к ЛГ (оба относятся к гормонам гипофиза и регулируют работу яичников). Примерно у половины пациенток появляется резистентность к инсулину и избыточный вес или ожирение.
У части женщин развивается гипертрихоз, который связан с повышением уровня тестостерона. В связи с гормональными нарушениями, появляются серьезные сбои менструального цикла, вплоть до его остановки. Иногда развивается вторичная аменорея (отсутствие кровотечения дольше, чем в течение 3 циклов). У женщин с PCOS редко возникает овуляция, их яичники заполнены мелкими, многочисленными кистами, в которых нет яйцеклетки.
Синдром поликистозных яичников (PCOS) препятствует наступлению беременности. Лечение заключается в попытке вызвать овуляцию при помощи препаратов. В начале применяются гормональные средства в течение 6 месяцев, затем назначается кломифен цитрат (клостилбегит). Когда такое лечение является неэффективным, пациентка направляется на операцию, которая проводится лапароскопическим путем.
Целью операции является удаление избытка нефункционирующей ткани яичника. Проводится клиновидная резекция или электрокоагуляция (обжиг 3-10 полостей в ткани яичника). Это помогает восстановлению нормальных циклов овуляции и увеличивает шансы на зачатие.
Эндометриоз и беременность
Женщин репродуктивного возраста, которым поставили такой диагноз, интересует, можно ли забеременеть при эндометриозе. Несмотря на то, что примерно в половине случаев при наличии этой патологии развивается бесплодие, беременность при заболевании все же возможна.
Все зависит от количества очагов поражения, их степени и общего состояния здоровья пациентки.
Почему же считается, что данное патологическое состояние является серьезным препятствием к нормальному зачатию, имплантации оплодотворенной яйцеклетки. Среди предпосылок, негативно влияющих на беременность при эндометриозе, стоит выделить следующее:
- Так как эндометриоз сопровождается изменением гормонального фона, может иметь место снижение уровня лютеиносодержащего гормона, а также повышение эстрадиола, приводящее к сбоям в механизме овуляции и нарушению функции желтого тела.
- Во время обследования пациентки с эндометриозом, в ее перитонеальной жидкости (веществе, заполняющем брюшину и отвечающем за уменьшение трения внутренних органов) может быть обнаружено активное образование антиспермальных антител. Антиспермальные антитела (АСАТ) представляют собой белковые вещества, снижающие подвижность сперматозидов и способные вызывать их гибель. Наличие в перитонеальной жидкости антиспермальных тел объясняется возможными аутоиммунными нарушениями в организме женщины с диагнозом «эндометриоз»: например, системной красной волчанкой (Lupus erythematosus), ревматоидным артритом (Arthritis rheumatoid) и пр. Также у пациенток с эндометриозом могут иметь место аутоиммунные дисфункции щитовидной железы (аутоиммунный тиреоидит, болезнь Хашимото (Мorbus Hasimoti), влияющие на синтез половых гормонов и снижающие фертильность женщины. В частности, при эндометриозе, в сочетании с аутоиммунными патологиями щитовидной железы, возможно нарушение процесса нормальной имплантации оплодотворенной яйцеклетки.
- Развитие спаечных процессов. В области очагов поражения могут образовываться спайки – тонкие или толстые пленочные сращения, тяжи и перегородки, возникающие на стенках органов малого таза. Если эндометриоз локализуется в яичниках или маточных трубах, спайки могут мешать прохождению по ним яйцеклетки – это приводит к проблемам с зачатием. Спаечный процесс может стать причиной не только бесплодия, но и внематочной беременности. Вследствие протекания спаечных процессов при эндометриозе могут иметь место такие нарушения, как деформация фимбрий, образование эндометриоидных кист на яичниках, уплотнение маточных труб. Фимбрии – это мелкие ворсинки, расположенные в маточных трубах и направляющие яйцеклетку в полость матки. Если в результате эндометриоза происходит их деформация, яйцеклетка не может достичь матки. Уплотнение маточных труб, вызванное спаечными процессами, также не дает яйцеклетке достичь полости матки. Что касается эндометриоидных кист яичника, то они мешают забеременеть в 30% случаев, однако при своевременном обнаружении хорошо поддаются лечению. Образование таких кист является распространенным симптомом. Они возникают в структуре яичника и характеризуются присутствием в полости их капсул густого коричневого содержимого.
Иногда именно беременность выступает в роли фактора, положительно влияющего на состояние женщины и способствующего ее избавлению от заболевания.
Во время вынашивания малыша происходит изменение гормонального фона: наблюдается снижение выработки эстрогенов и активный синтез прогестерона. В течение беременности и кормления грудью отсутствуют менструации, за счет чего не происходит цикличное обновление эндометрия
При этом неважно, каким образом наступила беременность – естественным или с помощью экстракорпорального оплодотворения (ЭКО). Кстати, при эндометриозе достаточно часто прибегают к помощи соединения мужских и женских половых клеток invitro (в пробирке), так как этот метод способствует нормальному закреплению оплодотворенной яйцеклетки в полости матки
Симптоматика аденомиоза
Эта болезнь вызывает патологические изменения в тканях матки и окружающих органов, что проявляется следующими характерными симптомами:
- болезненными ощущениями, появляющимися в нижней части живота и по мере развития заболевания распространяющимися на промежность, переходя в хроническую боль всей тазовой области;
- маточными кровотечениями, наступающими до и после менструации и проявляющимися в виде небольших коричневых выделений, продолжительность которых может достигать недели и более;
- нарушениями менструального цикла – увеличением его продолжительности менструаций, их болезненности и интенсивности, что приводит к снижению уровня гемоглобина в крови;
- болезненными ощущениями во время полового акта или мастурбации;
- увеличением размеров матки перед менструацией за счет разрастания скоплений эндометрия в ее мышечной стенке под воздействием гормонов.
Интенсивность, с которой проявляются признаки аденомиоза тела матки, зависит от стадии развития заболевания. На раннем этапе болезнь может никак себя не проявлять – пациентка не испытывает никакой боли или дискомфорта, нарушения сексуальной или репродуктивной функции. Слабый болевой синдром, возникающий в предменструальный период, многие женщины часто списывают на сами менструации. Выявить начальные признаки аденомиоза может только врач с помощью диагностического оборудования.
Со временем интенсивность проявления заболевания растет – учащаются боли в области живота и промежности, изменяется характер менструальных кровотечений, появляется дискомфорт при половом акте и т. д. Но даже на этом этапе не все пациентки распознают болезнь, относя эти признаки к гормональным сбоям, индивидуальным особенностям своей менструации и т. д. Лишь когда симптомы аденомиоза начинают проявляться вне менструального цикла, переходя в хроническую стадию, они обращаются за врачебной помощью.
Функциональные кисты яичников и проблемы с зачатием
Функциональные кисты яичников, иначе простые кисты, являются наиболее распространенными. Их возникновение связано с нарушением гормонального фона женщины, следствием чего являются нерегулярные месячные. Иногда кровотечение может произойти в срок ожидаемой менструации, но такой цикл проходит без овуляции. Фолликул не лопается, несмотря на достижения больших размеров. Он превращается в пузырек – кисту. Отсутствие яйцеклетки означает отсутствие возможности забеременеть.
Киста яичника
Другой тип кисты яичника связан с преобразованием желтого тела. В этом случае овуляция происходит, но желтое тело не подвергается атрофии, несмотря на отсутствие оплодотворения.
Функциональные кисты, как правило, в следующем цикле поддаются самостоятельной резорбции. Редко требуют радикального лечения. Терапия противозачаточными таблетками в течение нескольких месяцев приводит к их исчезновению.
Как правильно подготовиться?
Грамотная подготовка – залог счастливой и здоровой беременности после 35. Женщины в этом возрасте уже взвешенно относятся к продолжению рода, а некоторые планируют рожать уже второго или третьего ребенка. Готовится к предстоящей беременности нужно и женщине, и мужчине.
Как подготовиться к беременности после 35 лет:
Вести здоровый образ жизни, отказаться от вредных привычек. Сбалансированный рацион, регулярные физические упражнения, отказ от курения и употребления алкоголя – все это нужно, чтобы организм восстановил свои внутренние ресурсы и был готов к вынашиванию плода и родам.
Принимать фолиевую кислоту за 3 месяца (имеются противопоказания, необходимо проконсультироваться с врачом) до предполагаемой беременности. Это вещество необходимо для нормального формирования нервной системы плода и особенно важен дополнительный прием для женщин старше 35 лет.
Найти квалифицированного гинеколога или репродуктолога (это врач, который занимается именно вопросами зачатия и вынашивания) имеющего опыт ведения беременных старше 35 лет
Важно, чтобы доктор понимал возможные риски такой беременности, но при этом не сгущал краски и делал всё возможное для естественного течения беременности и родов. Он поможет в планировании беременности, проведет осмотр, назначит грамотное лечение имеющихся гинекологических заболеваний.
Пройти общее обследование организма
Проконсультироваться у терапевта, сдать общий и биохимический анализ крови, общий анализ мочи, а также обследовать молочные железы и проверить гормоны щитовидной железы должна каждая женщина, планирующая роды после 35.
Сделать скрининг инфекций, передающихся половым путем. Многие инфекции имеют хроническое течение и практически никак себя не проявляют, но могут препятствовать зачатию и вынашиванию ребенка. Скрининг на такие инфекции должны пройти оба партнера. Также желательно обследоваться на вирусные гепатиты и узнать свой ВИЧ-статус.
Посетить генетика. После 30 лет возрастает риск возникновения различных хромосомных аномалий и генетических дефектов у плода. Поэтому пара должна обязательно проконсультироваться с генетиком, при необходимости сдать анализы.
Очень важен положительный настрой и стабильное психоэмоциональное состояние будущих родителей, поэтому в некоторых случаях (особенно при наличии проблем с зачатием) паре рекомендована работа с психологом.
Подготовка к зачатию ребенка на фоне эндометриоидной кисты яичника
При наличии показаний к лечению эндометриоза необходимо определиться с тактикой и выбрать оптимальный вариант. В гинекологии предлагается две схемы терапии:
- Консервативное лечение с применением гормональных препаратов;
- Хирургическое лечение.
Возможна комбинация этих методов. Нередко гормональная терапия служит подготовкой к операции и способствует уменьшению кисты в размерах. Лекарственные средства также назначаются после удаления образования.
Консервативное лечение
Консервативное лечение допускается при величине кисты до 4 см и отсутствии осложнений. При подготовке к зачатию ребенка применяются такие гормональные препараты:
- Комбинированные оральные контрацептивы. Курс лечения – 3-6 месяцев по стандартной схеме 21+7;
- Модуляторы прогестероновых рецепторов. Назначаются ежедневно в течение 3 месяцев;
- Гестагенные препараты. Применяются в непрерывном режиме или с 5-го по 25-й день менструального цикла. Курс терапии – 3-6 месяцев;
- Агонисты гонадотропин-рилизинг гормона. Назначаются на 3-6 месяцев в депо-формах (один раз в 28 дней) под прикрытием эстрогенсодержащих средств.
В качестве симптоматической терапии назначаются спазмолитики, анальгетики и иные лекарственные средства.

Применение консервативных методов лечения позволяет уменьшить размеры образования и предотвратить прогрессивный рост эндометриомы.
После проведенной терапии ожидается уменьшение очага в размерах и исчезновение клинической симптоматики. На фоне лечения стабилизируется гормональный фон, запускается овуляция, и наступает беременность.
Длительность гормональной терапии редко длится более 6 месяцев. Если за указанный срок киста не уменьшилась в размерах, проводится операция.
Планировать беременность можно сразу после отмены лекарственного препарата. Не рекомендуется откладывать зачатие ребенка более чем на полгода. Эффект от гормональной терапии сохраняется до 12 месяцев, после чего болезнь может рецидивировать. Если в течение года беременность не наступает, женщина направляется на ЭКО.
Хирургическое лечение
Операция показана при выявлении кисты более 4 см в диаметре, а также при неэффективности гормональной терапии. Применяются такие методы:
Удаление кисты с сохранением функциональной ткани органа – цистэктомия. Практикуется при образованиях средней величины и сохранном кровоснабжении яичника;
Резекция яичника предполагает удаление части органа вместе с кистой. Выполняется при средних и больших образованиях
Проводится осторожно с максимальным сохранением здоровых тканей и запаса фолликулов;
Удаление яичника – овариоэктомия. Рекомендовано при больших образованиях, нарушении питания яичника.
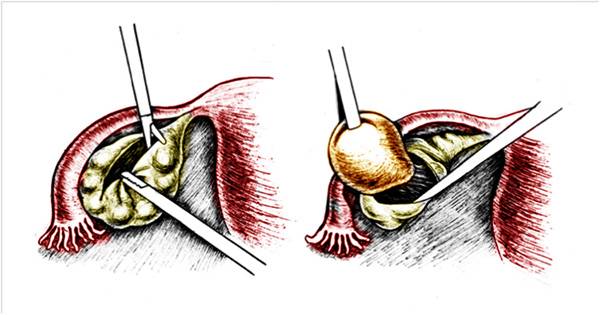
Схематическое изображение проведения цистэктомии.
При удалении одного яичника коллатеральный орган берет на себя выработку нужных гормонов, и репродуктивная функция не страдает. После двухсторонней овариоэктомии зачатие ребенка возможно при использовании донорских яйцеклеток.
Оптимальным методом лечения кисты яичника у нерожавших женщин является лапароскопия. Восстановление после малоинвазивной операции занимает 3-5 недель. Планировать беременность после лапароскопии можно спустя 3-6 месяцев. Предварительно нужно обследоваться у гинеколога (сделать контрольное УЗИ) и убедиться в отсутствии осложнений.
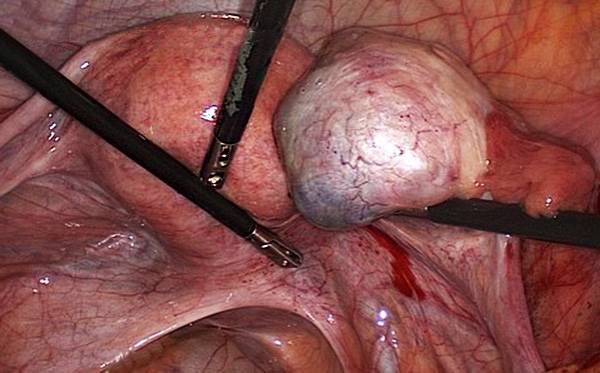
Удаление эндометриоидной кисты лапароскопическим доступом.
Восстановление менструального цикла может произойти сразу после лапароскопии, но торопиться с зачатием ребенка не стоит. Организму нужно минимум 3 месяца для того, чтобы восстановиться. Поспешная беременность создает серьезную угрозу женскому здоровью. Зачастую организм не справляется с подобным потрясением, и происходит выкидыш.
Киста яичника: последствия
Возможные осложнения весьма разнообразны и степень опасности их разная:
- Сдавливание соседних органов с нарушением их функции. Речь идет об изменении мочеиспускания при сдавливании мочевого пузыря и мочеточников, а также о появлении запоров при давлении на петли кишечника.
- Разрыв кисты (апоплексия) и кровотечение в полость малого таза. Наряду с кровью здесь определяются капельки жира и вязкий секрет при разрыве “шоколадной” кисты.
- Перфорация также проявляется кровотечением и местным перитонитом.
- Перекрут ножки — развиваются некротические изменения и перитонит, если с момента перекрута прошло много времени.
- Спайки и бесплодие — исход эндометриоидных кист.
- Нагноение — осложнение дермоидных кист.
- Цистаденома — склонность к озлокачествлению. Малигнизируется каждая третья серозная киста, поэтому рекомендуется как можно раньше избавиться от нее.
Лечение кистозного образования яичника
Хотя фолликулярная (функциональная) киста яичника зачастую исчезает без медицинского вмешательства, её не рекомендуется оставлять без должного внимания. Необходимо тщательно отслеживать текущее состояние образования. Даже функциональная киста иногда может вызвать проблемы – при перекручивании ножки кисты, нагноения или разрыва. Для ускорения рассасывания врач может назначить консервативную терапию с помощью гормональных лекарств. При наличии воспалительного процесса также может проводиться курс противовоспалительной терапии.
Срочное удаление кистозного образования яичника осуществляется в случае развития осложнений:
- перекручивание ножки кисты;
- разрыв кисты;
- формирование воспаленной опухоли из-за нагноения кисты.
Такие состояния сопровождаются болевыми ощущениями в нижней части живота, способные отдавать в ногу или задний проход, головокружением, слабостью, в некоторых случаях – обморочными или предобморочными состояниями, тошнотой, а иногда и рвотой, высокой (больше 38 градусов) температурой тела, сильными выделениями крови из половых путей. Когда отмечаются подобные симптомы, необходимо вызывать срочно скорую помощь.
При диагностировании дермоидного, муцинозного или эндометриоидного характера кистозного образования яичника производится лечение хирургическим путем. Во избежание развития вероятных осложнений и исключения вероятности злокачественного перерождения, такую кисту яичника удаляют в плановом порядке.
Так как киста яичника является одной из тех болезней, которые могут определяться лишь при медицинском обследовании, следует проходить периодически обследования состояния всех органов малого таза. Рекомендуется посещать врача-гинеколога минимум один раз в год
Особенное внимание к новообразованиям нужно проявлять вовремя менопаузы, когда появление кисты уже нельзя объяснить функциональной работой яичника
Многоплодная беременность: плюсы и минусы
Среди животных данное явление встречается повсеместно. Это обусловлено тем, что в дикой природе большое потомство повышает шансы на выживание популяции. Болезни, жестокая конкуренция, нападение других животных уносит много жизней, и компенсировать эти потери в таких условиях можно только числом. У человека, вследствие его эволюции как разумного вида, развились иные способы защиты потомства. Забота родителей о детях, развитие пренатальной и детской медицины позволяют продолжить род даже при наличии всего одного ребенка в семье.
С точки зрения современной медицины многоплодная беременность является аномалией, но не патологией. Однако, она может вызвать следующие осложнения:
- Сильный токсикоз, проявляющийся в чрезмерной рвоте, анемии, артериальной гипертензии;
- Предлежание (неправильное положение) плаценты, при котором она перекрывает зев матки и мешает нормальному выходу плодов при родах;
- Предлежание одного или обоих плодов, при котором также затрудняется их проход по половым путям во время родов;
- Многоводие – избыточное количество околоплодных вод в амниотической полости, вызывающее увеличение размеров и чрезмерное напряжение матки, повышенную подвижность плодов;
- Преждевременное отслоение плаценты, которое в тяжелой форме приводит к кровотечениям, образованию в матке гематом, нарушению кровообращения плода, сильной боли;
- Преждевременные роды и связанную с ними недоношенность плодов, которая может быть фатальной или требовать срочного медицинского вмешательства;
- Аномалии развития плода – синдромы «сиамских близнецов» и «близнецов-паразитов», ацефалию (отсутствие головы или головного мозга) и т. д
Такие осложнения не обязательно возникают при многоплодной беременности, однако их вероятность существенно возрастает – вплоть до 80-85%. Из-за этого пациентке, беременной двумя или более детьми, требуется специальный уход и регулярное медицинское наблюдение.
Тем не менее, в клиниках экстракорпорального оплодотворения по всему миру сегодня многие пациенты с бесплодием интересуются – можно ли зачать двойню искусственным путем? Такое решение они принимают, исходя из практических соображений:
- Сокращение расходов – при повторных беременностях необходимо каждый раз заново проходить медицинские обследования и другие процедуры, многие из которых платные;
- Экономия времени, которое можно потратить на самореализацию, карьеру, отдых или иные цели, не связанные с созданием семьи;
- Меньшая нагрузка на организм – чтобы забеременеть двойней при ЭКО, достаточно пройти всего один курс гормональной стимуляции.
Нередки случаи, когда в центры экстракорпорального оплодотворения обращаются даже здоровые семейные пары именно с целью зачать двойню. Однако, ЭКО, как правило, используется как метод преодоления бесплодия и такую услугу людям без соответствующего диагноза предоставляет не каждое медицинское учреждение.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу