Диагностика
В рубрике, посвященной диагностике болезней сердца и сосудов, собраны статьи о видах обследования, которые проходят кардиологические больные. А также о показаниях и противопоказаниях к ним, толковании результатов, эффективности и порядке проведения процедур.
Еще вы найдете здесь ответы на вопросы:
- какие виды диагностических исследований должны проходить даже здоровые люди;
- зачем делают ЭКГ всем беременным;
- зачем назначают ангиографию тем, кто перенес инфаркт миокарда и инсульт;
- что такое Холтер мониторинг сердца и кому его проводят;
- как самостоятельно расшифровать кардиограмму.

Причины сосудистой аномалии
В большинстве случаев единственная артерия пуповины – это результат аномального формирования сосудов 2 типов:
- Агенезия (врожденное отсутствие);
- Атрезия (заращение артериального ствола).
Если в первом случае предупредить патологию невозможно, то во втором – причинами могут быть следующие факторы в 1 триместре беременности:
- курение будущей мамы;
- часто возникающие острые вирусные инфекции;
- высокий сахар в крови без коррекции;
- действие ультрафиолета в излишне высоких количествах (искусственный или естественный загар).
В первом триместре в момент формирования хориона (будущая плацента) происходит образование сосудистой сети между мамой и плодом: если в это время будет внешнее негативное воздействие, то риск патологических изменений резко возрастает.
1.Общие сведения
Бронхолегочная система человека очень сложна и начинает формироваться на самых ранних сроках беременности: т.н. дыхательная трубка закладывается на 3-4 неделе. Развитие органов дыхания продолжается в течение практически всего периода гестации, до 6-8 месяцев, когда заканчивается формирование тканей альвеол (а окончательно бронхолегочная система формируется только к 9-10 году жизни). Очевидно, что на столь продолжительном отрезке внутриутробного развития под влиянием всевозможных вредоносных воздействий или хромосомных аберраций эмбриогенез легких может существенно исказиться, замедлиться или даже остановиться. Это приводит к формированию различных пороков развития: классификация лишь наиболее частых врожденных аномалий бронхолегочной системы насчитывает около двух десятков форм.
Агенезия, аплазия и гипоплазия легкого представляют собой один из наиболее тяжелых вариантов такой аномалии.
Агенезия и аплазия многими авторами описывается как единый тип врожденного порока развития (под общим названием агенезия), поскольку разница между ними несущественна и не создает различий в функциональном статусе, клинике или прогнозе. При собственно агенезии полностью отсутствует легкое и главный бронх; при аплазии успевает сформироваться слепая культя главного бронха, однако бронхиального древа и легкого в грудной клетке нет.
Агенезия/аплазия встречается редко, а двусторонняя – крайне редко. Более точная статистическая оценка на сегодняшний день не представляется возможной; вообще, распространенность всех пороков развития бронхолегочной системы в разных источниках оценивается чрезвычайно вариативно – в диапазоне примерно от 5% до 30% новорожденных.
Гипоплазия легкого или отдельной его доли встречается чаще полной агенезии и представляет собой структурное и/или тканевое недоразвитие.
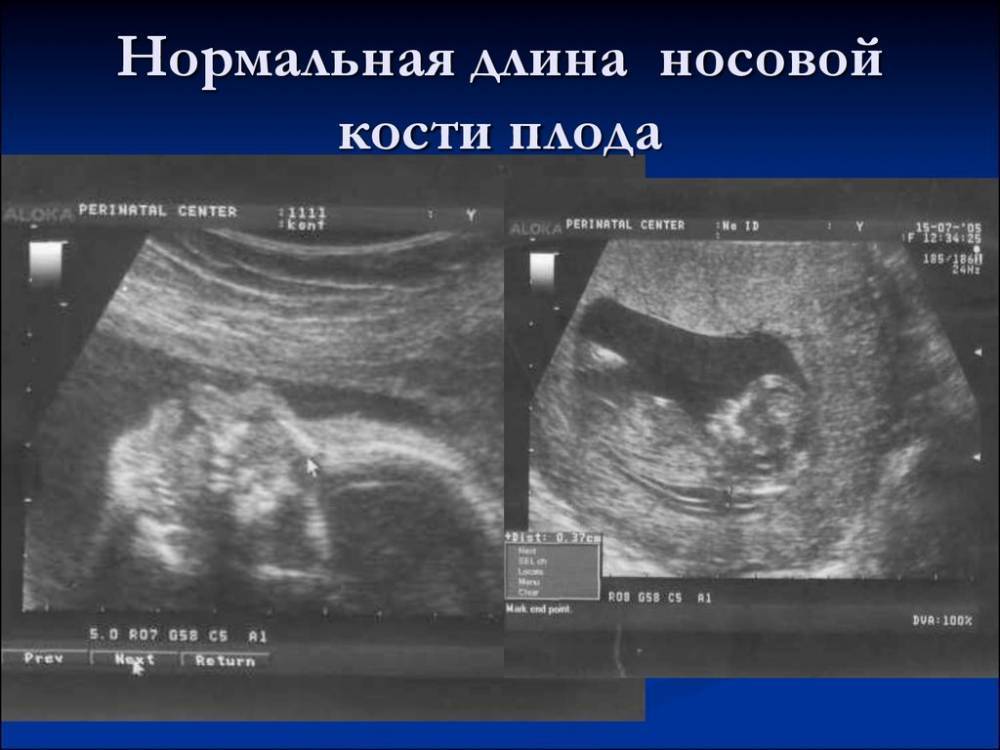
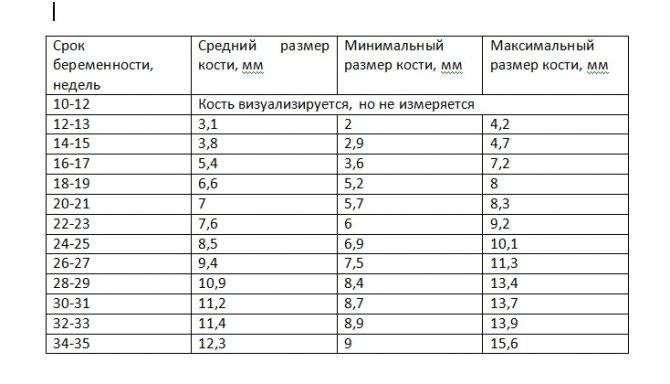
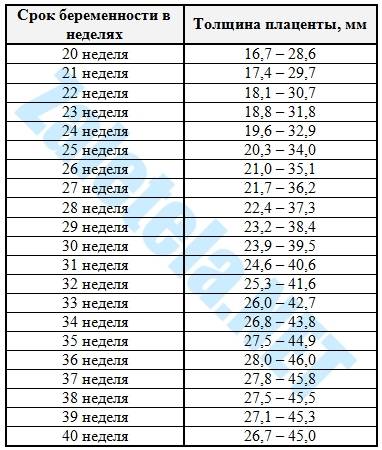
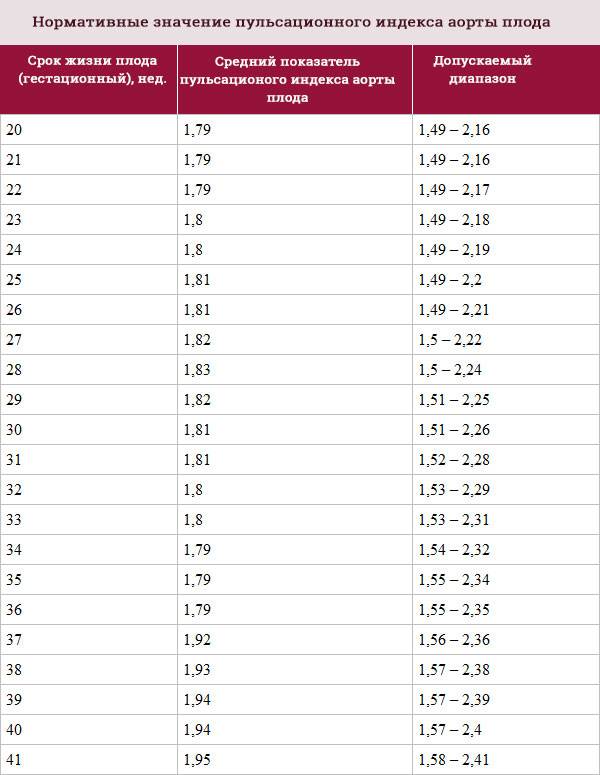
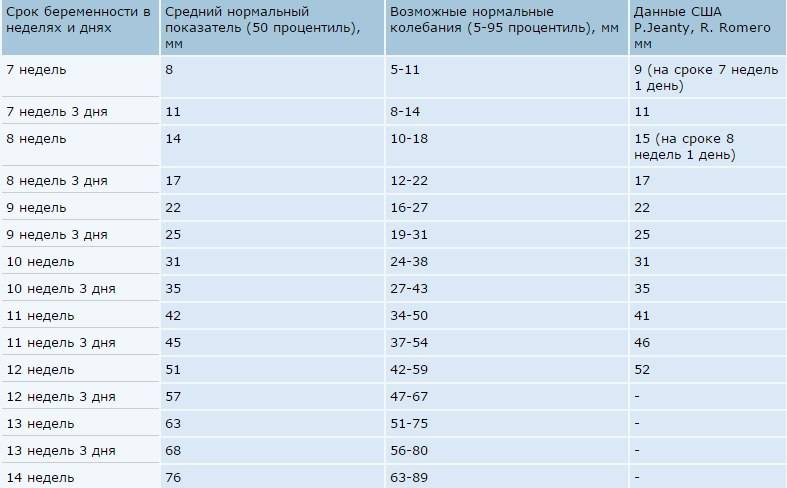
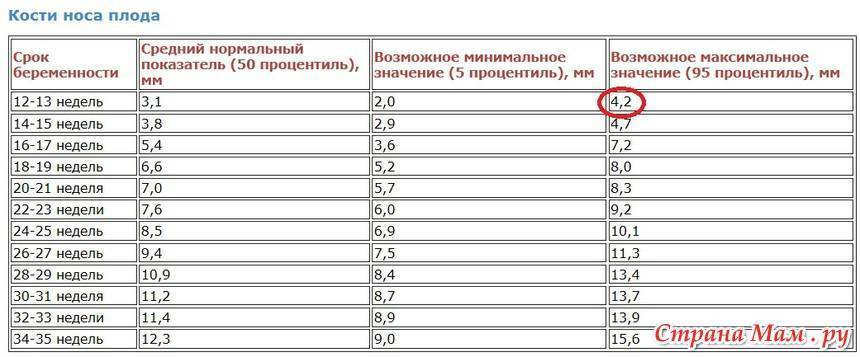
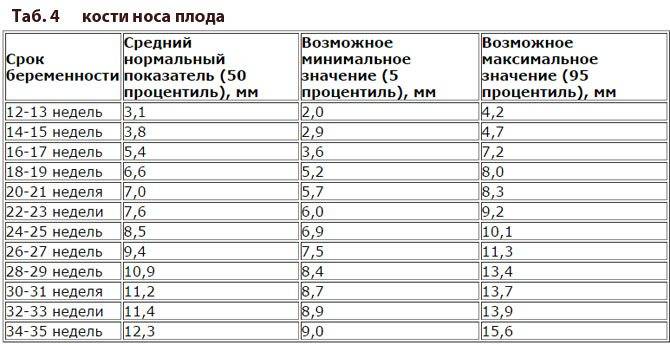
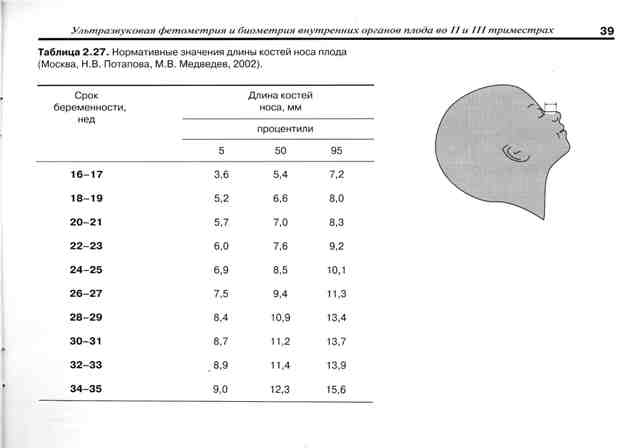
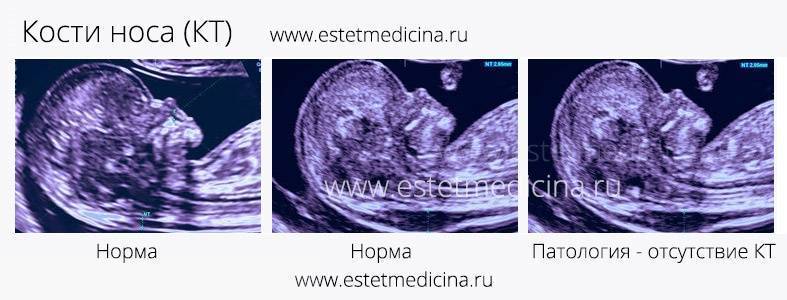
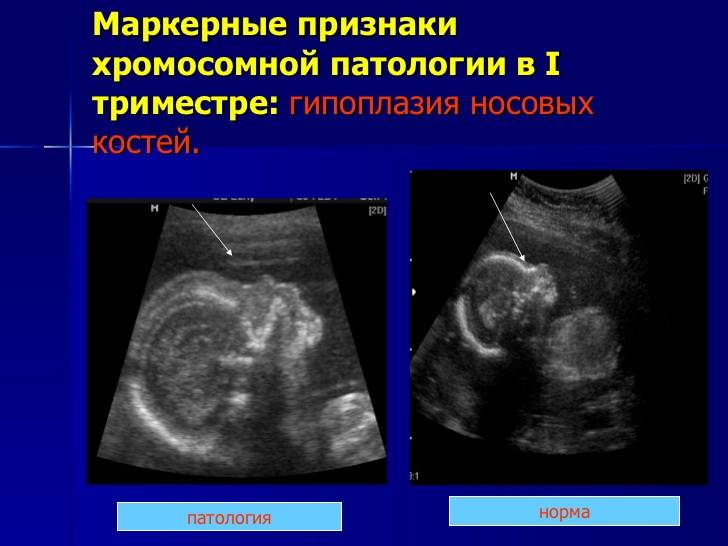
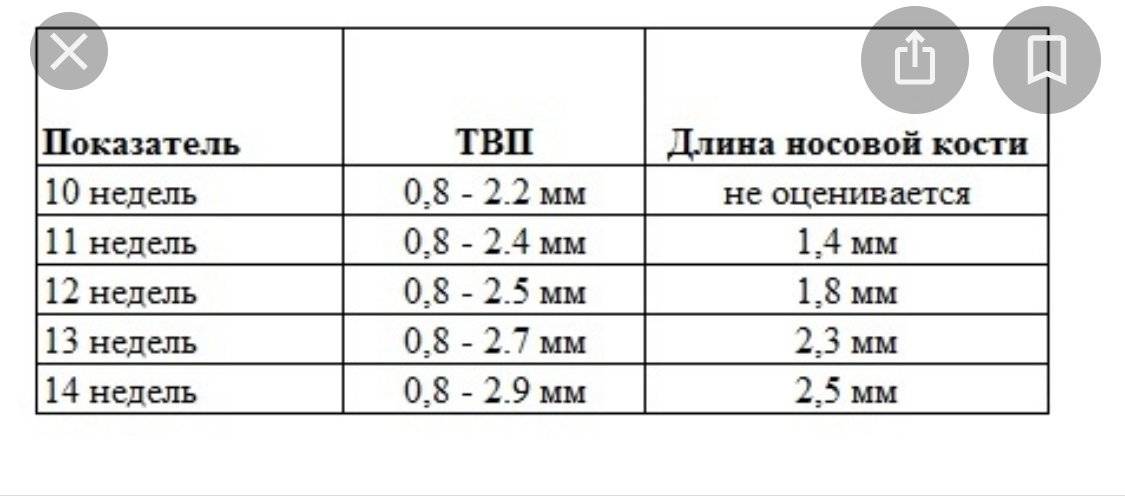
Норма носовой кости у плода по неделям
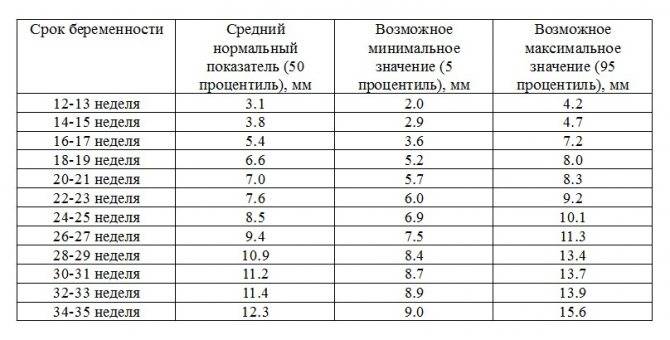
Экспертами разработаны таблицы, которые включают примерные размеры носовых костей на различных сроках беременности. Для практического применения не имеют особого значения размеры кости во втором и третьем триместрах, наиболее ценными являются показатели для первого скрининга.
Кости носа плода по неделям, таблица:

Во втором триместре кость достигает размеров около 6–8 мм, а в третьем около 9 мм.Эти сроки были получены в ходе массового обследования беременных женщин и представляют собой усредненные значения этого показателя.
Следует понимать, что ультразвуковое исследование достаточно субъективно. Даже обнаружение отклонения от идеальной нормы не позволяет точно судить о наличии патологического процесса.
Причина патологии
Вызвать отклонение в развитии носовой кости может хромосомная аномалия или воздействие неблагоприятных факторов внешней среды.
Причины гипоплазии носовой кости достаточно многообразны. Ими могут быть:
- Неблагоприятное воздействие лекарственных препаратов во время беременности.
- Интоксикации – курение, алкоголь, употребление наркотических средств.
- Наследственная предрасположенность к развитию хромосомных аномалий.
- Тяжелые травмы во время срока гестации.
- Инфекционная патология. Вирусы краснухи и гриппа, токсоплазма.
- Отравление химическими веществами на работе и в быту.
- Воздействие излучения и радиации.
Исключить воздействие неблагоприятных факторов очень важно для нормального вынашивания и рождения здорового малыша
Гипоплазия носовой кости и другие показатели
Многие родители, услышав от врача, что размеры носовой кости их будущего ребенка не соответствуют нормальным значениям, впадают в панику. На самом деле, волноваться рано — точно определить у плода синдром Дауна или какую-либо другую хромосомную аномалию только по размерам носовых костей просто невозможно.
Для того чтобы подтвердить или опровергнуть предполагаемый диагноз беременной женщине рекомендуют проведение повторного УЗИ — у другого специалиста и на другом аппарате.
Если и при повторном исследовании будет установлено, что размеры носовой кости малыша не соответствуют тем, которые должны быть на этом сроке беременности, то женщине, как правило, рекомендуют пройти дополнительное обследование -амниоцентез, т. е. забор небольшого количества околоплодных вод для последующего генетического анализа.
Что делать, если ребенок развивается неправильно?
В некоторых случаях, даже если скелет ребенка формируется с задержкой, это можно скорректировать, и к моменту рождения у малыша уже будет всё в порядке.
Как правило, беременной женщине рекомендуются:
- полноценное питание, богатое микроэлементами и кальцием;
- отказ от вредных привычек: курения, алкоголя, наркотиков;
- специальные препараты, содержащие те или иные вещества, необходимые плоду и плаценте;
- комплексы физических упражнений;
- физиотерапия;
- при необходимости, проводится лечение инфекции — если именно она стала причиной гипотрофии.
К сожалению, некоторые патологии развития опорно-двигательного аппарата не совместимы с жизнью. Правда, такие патологии встречаются крайне редко — примерно 2–3 случая на 10 тысяч новорожденных.
Если такое серьезное врожденное заболевание обнаруживается на ранних сроках, то женщина имеет возможность прервать беременность. На поздних сроках некоторые патологии развития скелета являются показаниями для кесарева сечения и экстренной медицинской помощи родившемуся ребенку.
Дальнейшая диагностика
Обнаружение патологии носовой кости во время вынашивания должно стать поводом для дальнейшего обследования женщины. При повторных УЗИ оценивается:
- Изменение размеров носа.
- Толщина воротниковой зоны.
- Размеры развития конечностей и туловища.
- Наличие или отсутствие гидроцефалии.
- Физиологичность развития сердечно-сосудистой системы.
Для более точной диагностики применяются инвазивные методики, такие как амниоцентез. В ходе этой процедуры производят прокол околоплодных оболочек и берут для исследования околоплодные воды. В них могут обнаруживаться признаки генетических заболеваний.
Оценив все полученные данные, врач сообщает женщине диагноз. Если в ходе диагностики были обнаружены тяжелые хромосомные аномалии, женщина может вовремя принять решение о возможности пролонгирования беременности.

Симптомы гипоплазии левой позвоночной артерии
В подавляющем большинстве случаев левая артерия несколько шире правой и поставляет в мозг больший объем крови. Поэтому патология левой позвоночной артерии дает более яркие клинические признаки заболевания.
Возрастной фактор также предрасполагает к образованию холестериновых бляшек в гипоплазированных артериях. Это становится причиной еще большего сужения сосуда и вероятности его закупорки.
 Гипоплазия и стеноз (сужение) левой позвоночной артерии
Гипоплазия и стеноз (сужение) левой позвоночной артерии
Характерными признаками гипоплазии и стеноза левой позвоночной артерии являются:
- Ишемия некоторых органов и застой крови из-за нарушения гемодинамики. Сначала функции поврежденной артерии берут другие сосудистые ветки. Далее болезнь переходит в стадию декомпенсации, то есть с годами организм теряет возможность компенсировать нарушения кровообращения.
- Сильные боли в шейном отделе позвоночника из-за сужения просвета артерии. Однако при постановке диагноза основываться только на этом симптоме нельзя.
- Развитие артериальной гипертензии. Повышение артериального давления связано с тем, что кровь вынуждена проходить через суженный сосуд с большим напором.
https://youtube.com/watch?v=ulHV7fB-Cxc
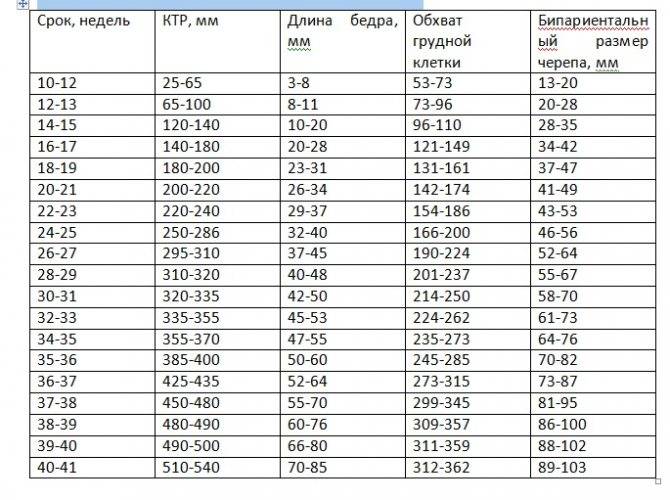
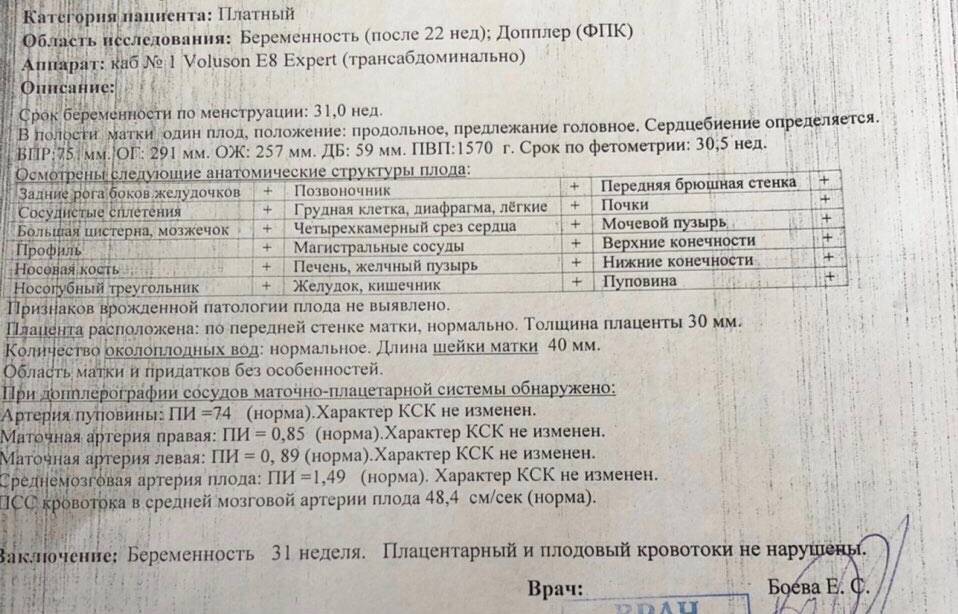
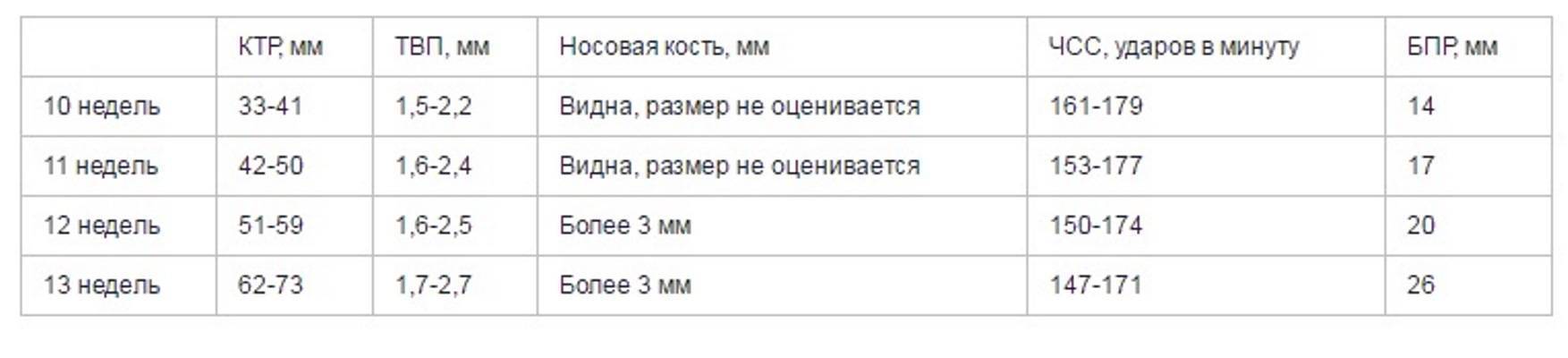
Показатели УЗИ первого триместра на 12 неделе: какие важны?
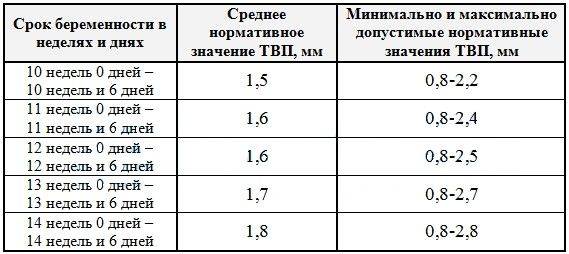
Норма носовой кости и ТВП – вот основные показатели, на которые обращает внимание врач. Но фетометрия в целом помогает понять специалисту, следует ли диагностировать гипоплазию носовой кости или же нет
Начиная с 12 недели, врач в состоянии разглядеть все размеры ребенка.
На этом сроке измеряется вес и рост плода. Этот параметр помогает понять, как развивается ребенок. В 12 недель вес составляет всего 15-20 грамм, а рост – не более 10 см.
Копчико-теменной размер определяют, чтобы понять, как развивается мозг малыша и его нервная система.
Бипарентальному размеру уделяют внимание особенно во втором триместре. Этот показатель также говорит о развитии мозга
Благодаря БПР врачи могут определить срок беременности очень точно.
ДБ – это аббревиатура, обозначающая длину бедренной кости. По ней врачи также могут определить срок беременности. Параметр важен для того, чтобы понять, есть ли у плода скелетная дисплазия.
С помощью такого параметра, как окружность живота, врач может сделать вывод о том, как развиваются внутренние органы ребенка, в частности ЖКТ. Во время УЗИ специалист проводит визуализацию венозного потока, желчного пузыря и желудка.
На 12 неделе объему грудной клетки уделяется мало внимания. А вот во втором триместре на сроке 14-22 недель показатель очень важен.
Если размеры показателей малыша не совпадают с нормами, указанными в таблице, врач может диагностировать отставание в развитии.
Форма его бывает симметричная и асимметричная. При первом варианте все размеры ребенка ниже в одинаковой пропорции от нормы, указанной в таблице. При втором варианте лишь некоторые показатели отличаются от нормы, в то время как другие соответствуют таблице.
У отставания в развитии есть и степени. Первая говорит о том, что размеры отличаются он нормы на две недели. Вторая свидетельствует о том, что размеры отстают на четыре недели. Третья – на месяц.
Причины гипоплазии сегмента позвоночной шейной артерии
В большинстве случаев гипоплазия шейной позвоночной артерии является врожденной патологией, связанной с нарушением процесса дифференциации сосудистой ткани на эмбриональном этапе развития. Потенциальными причинами могут стать:
- курение и употребление алкогольных напитков будущей матерью;
- грубое нарушение рекомендаций врача, наблюдающего развитие беременности;
- работа в условиях экологически вредного производства;
- недостаточность в рационе питания витаминов и минеральных веществ (напрмиер, фолиевой кислоты).
У взрослого человека гипоплазия сегмента позвоночной артерии является частым осложнением длительно протекающего шейного остеохондроза. Это дистрофическое дегенеративное заболевание, характеризующиеся постепенным разрушением фиброзного кольца межпозвоночного диска. Здесь от спинного мозга отходят важные корешковые нервы, отвечающие за иннервацию коронарной и церебральной кровеносной системы.
Физическая деформация шейного отдела позвоночника может приводить к тому, что позвоночные артерии при входе в овальное отверстие сужаются и деформируются. Впоследствии происходит расширение участка, расположенного ниже. В этом месте начинается постепенная гипоплазия.
В практике врача вертебролога встречаются случаи левостороннего и правостороннего заболевания. Двухсторонняя гипоплазия является редкой формой патологии. Правосторонняя сосудистая патология диагностируется примерно у 10 % взрослого населения нашей страны. Левостороння форма встречается в большей степени у подростков и пожилых людей.
Причины развития гипоплазии позвоночной артерии – это:
- нарушение обмена веществ;
- остеохондроз шейного отдела позвоночника и сопровождающие его протрузии, грыжевые выпячивания;
- нарушение осанки в шейном и грудном отделе позвоночника;
- смещение тел позвонков (особую опасность представляет собой частичный вывих первого позвонка (атланта);
- поглощение первого шейного позвонка затылочной костью (ассимиляция);
- мышечный тонический судорожный синдром;
- спондилёз и болезнь Бехтерева;
- травмы шеи и воротниковой области.
Предрасполагающими факторами развития этого сосудистого заболевания могут быть:
- работа в статической позе с напряжением мышц шеи и воротниковой зоны;
- ношение одежды с жёсткими и давящими воротниками, чрезмерное затягивание галстуков и шарфов;
- неправильная организация спального места (во время ночного сна происходит полное расслабление мышц шеи, в результате чего меняется конфигурация и расположение позвоночных артерий);
- ведение малоподвижного образа жизни, в результате чего утрачивается тонус мышц шеи и воротниковой зоны.
Точные причины выявить сможет только опытный врач, который сопоставит данные анамнеза, объективного осмотра и клинических диагностических исследований. После постановки точного диагноза можно будет провести комплексное лечение, результатом которого станет существенное улучшение состояния пациента.
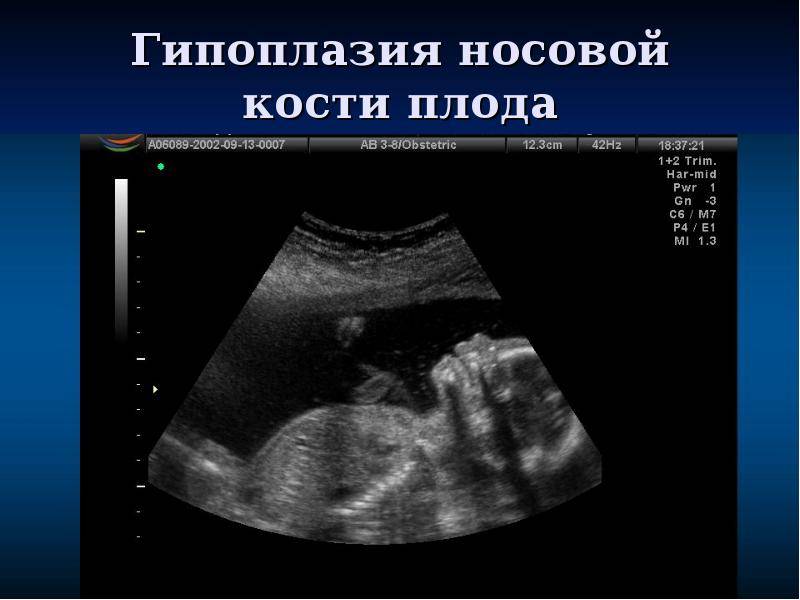
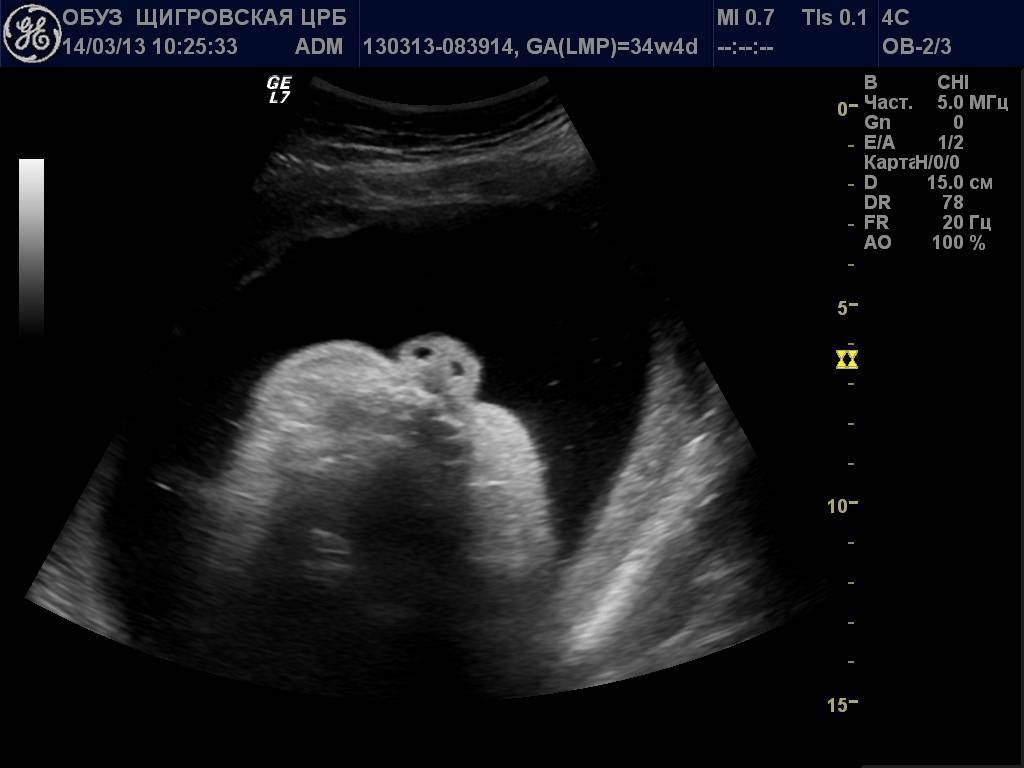
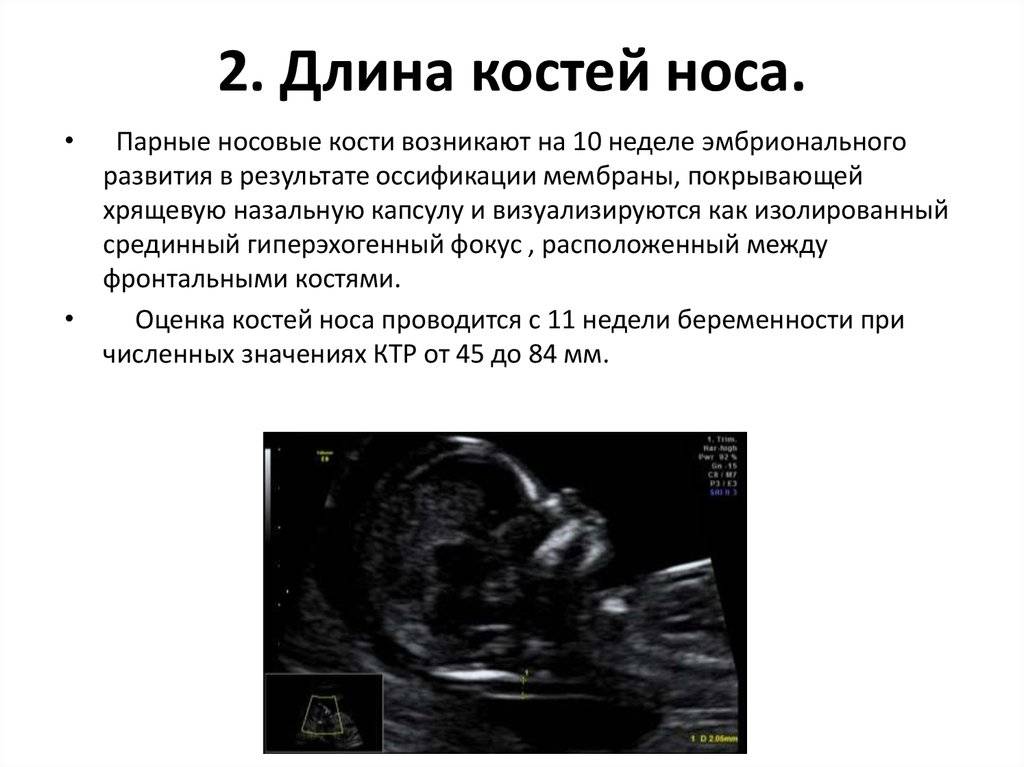
Носовая кость плода
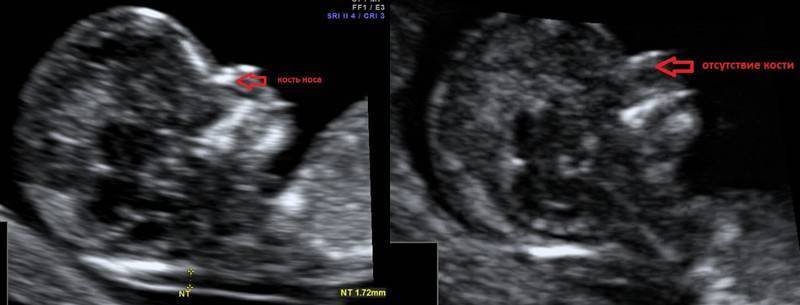
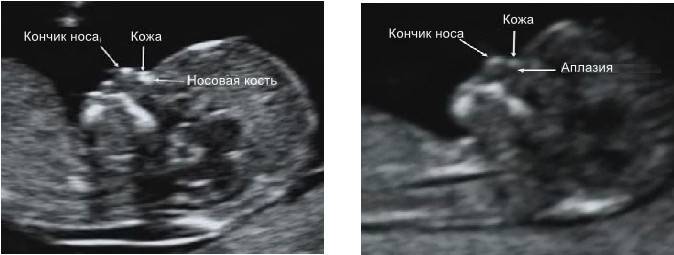
Сроки проведения первого ультразвукового скрининга – 11–14 недель, именно в это время можно визуализировать состояние носа плода. Она обнаруживается в ходе процедуры в виде трех линий:
- Кожа – самая верхняя и наименее эхогенная.
- Кость – толстая и самая заметная.
- Кончик носа – располагается впереди от первой линии и несколько выше её.
Эти линии сравниваются между собой. В норме костная часть должна быть более эхогенна, чем кожа и иметь определенные размеры, соответствующие сроку гестации.
Патологией считается:
- Аплазия – полное отсутствие костной ткани, вторая линия носа вообще не определяется.
- Гипоплазия – недоразвитие участка лицевого черепа, длина не соответствует сроку беременности.
- Изменение эхогенности – при этом вторая линия менее четкая и яркая, чем первая.
Если были обнаружены патологические отклонения, следует подозревать наличие хромосомных патологий, в частности, трисомии 13, 18 и 21 хромосомы. Однако в 3 процентах случаев в этом сроке беременности отклонение в развитии костной ткани наблюдаются у здоровых детей.
Какие дополнительные методы диагностики существуют
Если замеры, полученные во время первого УЗИ плода, выходят за установленные пределы, будущая мама не должна впадать в отчаяние. Во-первых, результаты скрининга могут быть неточными из-за неисправности диагностического оборудования. Во-вторых, недоразвитие костей носа не всегда является признаком генетических нарушений у ребенка, а потому само по себе оно ничего не значит. Чтобы подтвердить или опровергнуть подозрения на хромосомные аномалии плода, беременной придется пройти дополнительные обследования:
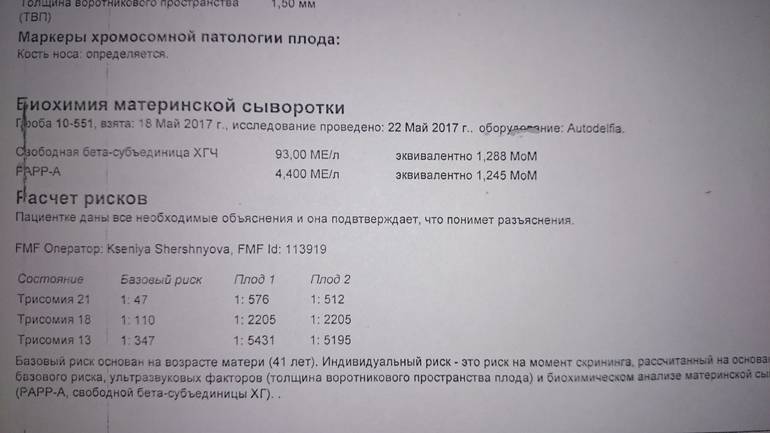
- Сдать анализ на ХГЧ. Уровень этого гормона в крови позволяет не только обнаружить беременность на самом раннем сроке, но и отследить, насколько успешно развивается плод в утробе. О хромосомных нарушениях может свидетельствовать как резкое уменьшение количества ХГЧ, так и его внезапное увеличение.
- Сдать кровь на PAРP-A. В первом триместре беременности протеин А-плазмы является важным диагностическим показателем. Резкое повышение его уровня свидетельствует об угрозе выкидыша. Понижение говорит о риске возникновения хромосомных аномалий развития плода.
УЗИ плода в 17 недель беременности при синдроме Эдвардса
- При УЗИ в 17 недель беременности достаточно хорошо доступен оценке головной мозг плода. Для беременности плодом с синдромом Эдвардса характерны следующие пороки развития головного мозга при УЗИ плода в 17 недель беременности: расширение желудочков мозга (вентрикуломегалия, гидроцефалия), синдром Денди-Уокера (отсутствие средней части мозжечка и увеличение размеров четвертого желудочка), отсутствие мозолистого тела (проводящий путь между двумя полушариями мозга, обеспечивающий связь двух полушарий и,соответственно, нормальный интеллект)., кисты сосудистых сплетений (чаще двусторонние).
- Нарушение плотности и формы костей черепа (головка при УЗИ плода в 17 недель беременности выглядит как клубника).
- Аномальные лицевые структуры.При УЗИ плода в 17 недель беременности регистрируется расщелины передней губы, неба, маленький подбородок, формирующий сглаженный профиль плода.
- Пороки развития сердечно-сосудистой, мочеполовой системы, органов пищеварения.
- Скелетные дисплазии (недоразвитие, искривление костей).
Что такое ранний пренатальный скрининг и когда он проводится
Скрининг (от англ. “просеивание”) – это совокупность исследований, позволяющих определить группы беременных, у которых существует риск рождения ребенка с хромосомными аномалиями и врожденными пороками. Но ранний скрининг – это только начальный, предварительный этап обследования, после которого женщинам, с выявленным риском врожденных аномалий, рекомендуется более детальное диагностическое обследование, которое точно подтвердит или исключит наличие патологии.
Данный комплекс диагностики проводится беременным на сроке 11–13 недель +6 дней (когда копчико-теменной размер плода составляет от 45 до 84 мм). Самым оптимальным временем для проведения скрининга считается возраст от 12 до 13 недели, так как при таком обследовании оцениваются как признаки хромосомной патологии у плода, так и анатомические структуры будущего ребенка, а на сроке в 11 недель – 11 недель +4 дня сделать это очень сложно.
Что включает в себя ранний пренатальный скрининг
В комплексное обследование входят:
- УЗИ плода на наличие маркеров (признаков) хромосомной патологии и врожденных пороков развития;
- определение уровня биохимических маркеров хромосомных аномалий в крови беременной женщины: бета-ХГЧ и РАРР-А. Исследование проходит на специальном высокотехнологичном оборудовании Cobas e, Roshe, разрешенном для расчета риска хромосомных синдромов в программе Astraia (FMF);
- допплерометрия маточных артерий;
- цервикометрия – измерение длины шейки матки;
- сбор анамнеза (возраст, рост, вес, количество беременностей и родов, курение, сахарный диабет, артериальная гипертензия и др.);
- измерение артериального давления на обеих руках.
Полученные данные: анамнез, УЗИ и биохимические маркеры помещают в специально разработанную программу Astraia, которая рассчитывает риск рождения ребенка с врожденными аномалиями. Комбинация данных исследований увеличивает эффективность выявления плодов с синдромом Дауна и другими хромосомными заболеваниями.
Последствия и осложнения при выявлении этой аномалии
В 70% случаев это состояние не оказывает отрицательного влияния на внутриутробное и послеродовое состояние ребенка – единая артерия полностью справляется с повышенной нагрузкой и диагностирование этого порока в большинстве случаев не является поводом для беспокойства.
И все же в 25-30% случаев эта аномалия развития пуповины может сочетаться с другими пороками развития и генетическими нарушениями:
- хромосомные болезни;
- врожденная патология сердца и сосудов;
- пороки мочевыделительной системы;
- аномалии органов брюшной и грудной полости.
Поэтому при диагностировании единственной артерии пуповины необходимо провести комплексное обследование плода для исключения наличия других аномалий.
Но сочетание этой патологии с другими пороками развития имеет высокий риск для жизни и дальнейшего развития ребенка.

Последствия сочетанных пороков развития:
- внутриутробная гибель плода (замершая беременность);
- задержка внутриутробного развития (ЗВУП);
- хроническая внутриутробная гипоксия плода;
- внутриутробная гипотрофия.
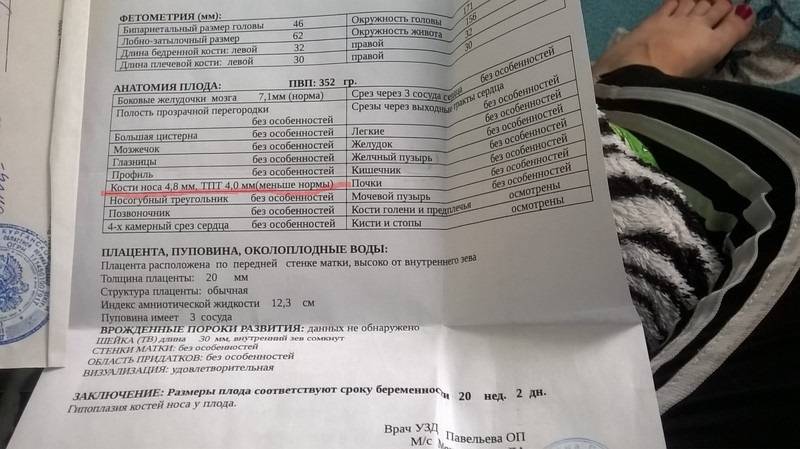
Зачем нужно знать длину носовой кости у плода
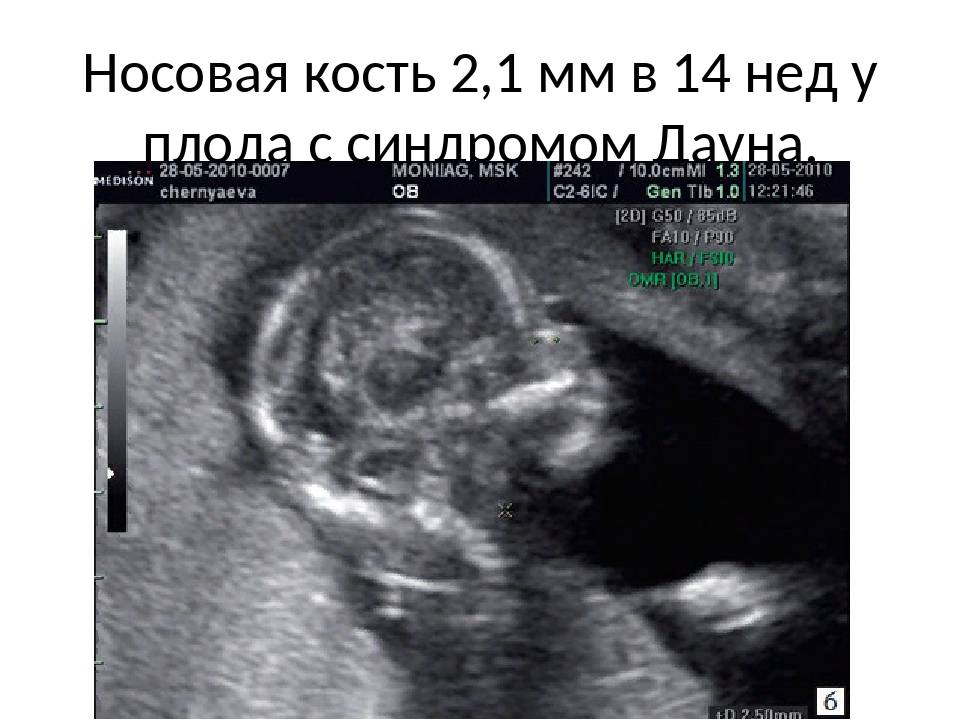
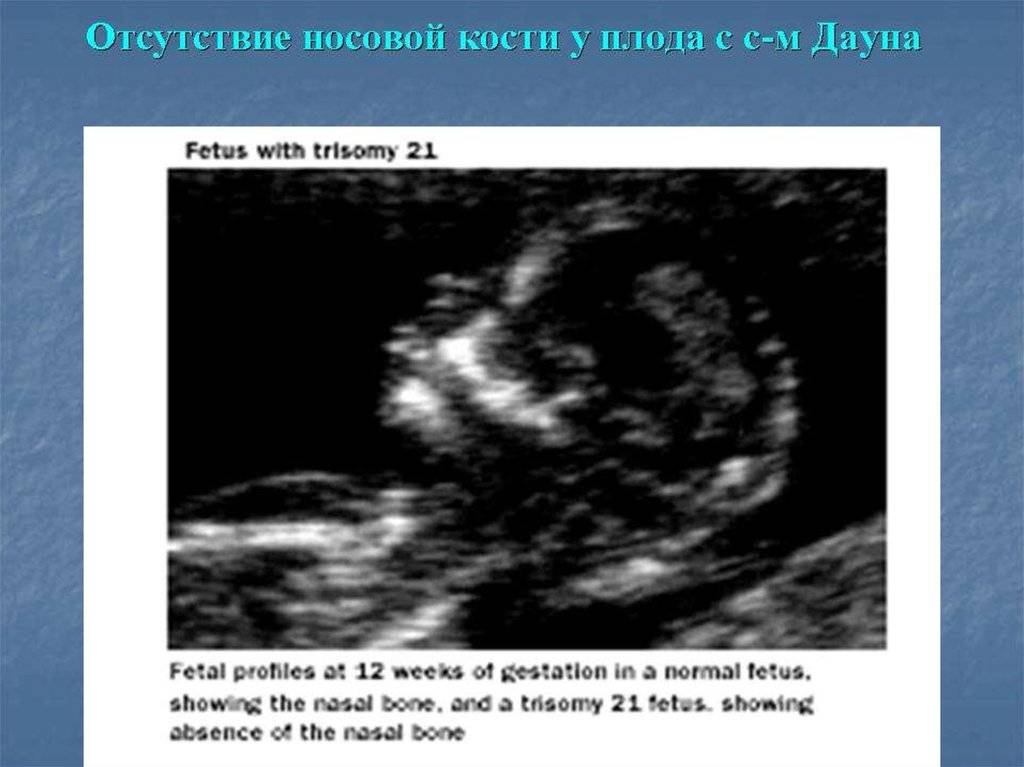
Гипоплазия костей носа у плода или их аплазия считается одним из важнейших признаков (маркером) некоторых хромосомных аномалий, например, болезни Дауна, синдромов Эдвардса, Тернера, Патау и некоторых других.
Правда, на самом раннем сроке гораздо большее значение имеет само наличие у плода носовых костей, чем их размеры. А определять размеры можно не ранее 12 недели беременности.
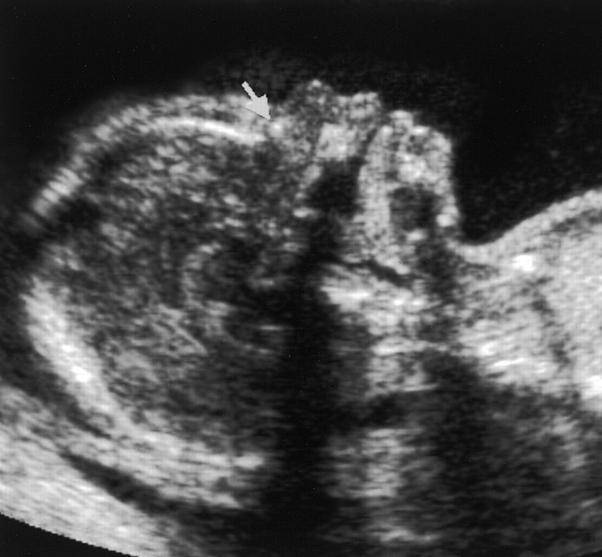
В качестве примера приведем несколько примеров: 1. Ниже на УЗИ мы видим нормальную носовую кость. Можно различить 3 четкие линии.
2. Гипоплазия носовой кости. УЗИ сделано на 12 неделе беременности. Длина — 1,4 мм (ниже границы нормы).
В чем причины данной патологии?
У будущих мам может возникнуть закономерный вопрос относительно того, что является причиной появления такой патологии, и как она связана с определением генетических аномалий и пороков.
Если ранее факт наличия гипоплазии не обращал на себя внимания врачей, то относительно недавно научные исследования выявили взаимосвязь такого анатомического отклонения с возможностью рождения ребенка, страдающего синдромом Дауна и иными хромосомными аномалиями.
В результате многочисленных исследований в этой области выяснилось, что такая гипоплазия была обнаружена у 80% детей, рожденных с синдромом Дауна. Это дало основание для заключения о том, что подобная патология, обнаруженная на УЗИ, является признаком врожденных отклонений у ребенка. Факторы, способные вызвать такое отклонение, достаточно разнообразны. Ученые генетики выделяют следующие из них:
- прием сильнодействующих медикаментозных средств на ранних сроках беременности, в том числе антибактериальных лекарственных препаратов;
- чрезмерное употребление алкоголя и табачных изделий;
- длительное перегревание беременной;
- наследственная предрасположенность;
- тяжелые заболевания на ранней стадии беременности;
- инфекционные заболевания, такие как краснуха, токсоплазмоз, грипп и др.;
- травмы и ушибы беременной;
- отравление опасными химическими веществами;
- гамма-излучение женщины во время беременности;
- факторы окружающей среды, вредно воздействующие на организм беременной женщины.
Во время беременности курение или даже вдыхание чужого табачного дыма может стать одной из основных причин развития врожденных дефектов плода Итак, такая врожденная патология может явиться результатом не только наследственной предрасположенности, но и появиться вследствие ведения неправильного образа жизни и влияния неблагоприятных факторов, на которые чаще всего беременные женщины не обращают должного внимания. Вместе с тем, эти факторы напрямую влияют на развитие будущего ребенка. Диагностические методы современной медицины, применяемые в акушерстве, дают возможность уже на ранних сроках беременности обнаружить такого рода отклонения и поставить родителей в известность о них.
Цель измерения носовой кости у плода
Взаимосвязь между размером костной части носа и физическим развитием эмбриона была выявлена учеными недавно. Поэтому и определение длины носовой кости на УЗИ в рамках плана обязательной диагностики во время беременности стало проводиться только несколько лет назад. После того, как медики сообщили, что дети с гипоплазией носа рождались с синдромом Дауна приблизительно в 80 раз чаще, чем эмбрионы, размеры носовой косточки которых соответствовали стандартам.
Преимущество УЗИ для выявления такого фактора, как гипоплазия носовых костей, над более информативными исследованиями – его безопасность и безболезненность. Определение размера косточки носа выполняется во время планового скрининга. Результаты можно узнать сразу после процедуры, но если УЗИ покажет недоразвитие косточки носа эмбриона, процедуру необходимо будет пройти повторно.
Точность современной диагностики

Убедившись из результатов ультразвуковой диагностики в том, что показатели носовой кости будущего ребенка меньше нормальных, родители поддаются бесконечному отчаянию. Не стоит так реагировать, ведь одного этого параметра недостаточно, чтобы диагностировать синдром Дауна или другое тяжелое патологическое состояние. И хотя нормы первого скрининга в определенной степени показательны, нужно спокойно дождаться повторных результатов более глубокого обследования.
Еще надо понимать, что каждый ребенок в период внутриутробного развития индивидуален, потому размеры отдельных частей тела будут отличаться, в том числе носовая кость в 12 недель. Но если исследование плода демонстрирует явные дефекты внутренних органов и укорочение конечностей, то в этих случаях можно с уверенностью говорить о врожденных пороках.
Кому показано проведение УЗИ плода в 17 недель беременности?
- УЗИ плода в 17 недель беременности показано беременным, которые пропустили ультразвуковой пренатальный скрининг первого триместра (см УЗИ плода в 12 недель беременности).
- УЗИ плода в 17 недель беременности показано при неудовлетворительном биохимическом скрининге второго и/или первого триместра. Неудовлетворительным считается отклонения одного и более показателей (бета-ХГЧ, РАРР, альфафетопротеин, свободный эстриол) от нормативных значений (ниже 0,5 МоМ и выше 2 МоМ).
- При настоятельном желании пары в максимально ранние сроки выявить или исключить пороки развития плода, в том числе, заподозрить хромосомные аномалии.