ЛЕЧЕНИЕ ГЛОМЕРУЛОНЕФРИТА ПРИ БЕРЕМЕННОСТИ:
Беременные, больные гломерулонефритом, должны соблюдать режим, который позволял бы проводить дневной отдых в постели. Большая роль в лечении гломерулонефрита отводится диете. Основное требование заключается в ограничении поваренной соли и жидкости (при остром нефрите до 3 г соли в сутки; по мере ликвидации отеков потребление соли можно несколько увеличить). Количество выпитой жидкости, вводимое парентерально, должно соответствовать диурезу, выделенному накануне, плюс 700 мл жидкости, теряемой внепочечным путем. Во время беременности не рекомендуется ограничивать потребление белка, что советуют больным гломерулонефритом. Для нормального развития плода оправдана диета, содержащая повышенное количество белка (120—160 г в сутки). При беременности применяется только симптоматическое лечение, в этиологической терапии нет необходимости, поскольку острый гломерулонефрит возникает редко. А если течение гломерулонефрита легкое, латентные беременные вообще не нуждаются в лекарственной терапии.
Лекарственное лечение почечной симптоматической гипертензии производится прежде всего антагонистами кальция, бета-адреноблокаторами, диуретиками, альфа-адреноблокаторами. У беременных женщин с этой же целью возможно применять физиотерапию: гальванизацию зоны “воротника” (у больных с эмоциональной неустойчивостью, повышенной раздражительностью, невротическими реакциями) или эндоназальный электрофорез. Ультразвук на область почек в импульсном режиме излучения обладает выраженным вазотропным влиянием (расширяет сосуды) и оказывает противовоспалительное, десенсибилизирующее действие
Эти методы позволяют снизить дозы гипотензивных средств, что немаловажно во время беременности. У беременных с гломерулонефритом, несмотря на протеинурию, гиповолемии обычно нет
Для лечения отеков у беременных могут быть использованы диуретические препараты.
Непременно следует уделять внимание лечению анемии у беременных, больных гломерулонефритом, назначаются препараты железа, витамины группы В, фолиевая кислота, хотя данная терапия не всегда эффективна, более надежно переливание эритроцитной массы. При лечении хронического гломерулонефрита также используются антиагреганты: теоникол по 0,15 г 3 раза в сутки, трентал по 0,1 г 3 раза в сутки, курантил по 0,05 г 4 раза в сутки или никошпан по 1 таблетке 3 раза в день
Может применяться гепарин по 20 000 ЕД в сутки подкожно. Назначая терапию, нужно помнить, что непрямые антикоагулянты противопоказаны беременным и родильницам, поскольку могут вызвать у плода и новорожденного геморрагический синдром, снижение уровня протромбина и смерть
При лечении хронического гломерулонефрита также используются антиагреганты: теоникол по 0,15 г 3 раза в сутки, трентал по 0,1 г 3 раза в сутки, курантил по 0,05 г 4 раза в сутки или никошпан по 1 таблетке 3 раза в день. Может применяться гепарин по 20 000 ЕД в сутки подкожно. Назначая терапию, нужно помнить, что непрямые антикоагулянты противопоказаны беременным и родильницам, поскольку могут вызвать у плода и новорожденного геморрагический синдром, снижение уровня протромбина и смерть.
Имеются данные о хороших результатах в лечении хронического гломерулонефрита у беременных фитотерапии (череда, тысячелистник, фиалка трехцветная, смородина черная, толокнянка, земляника).
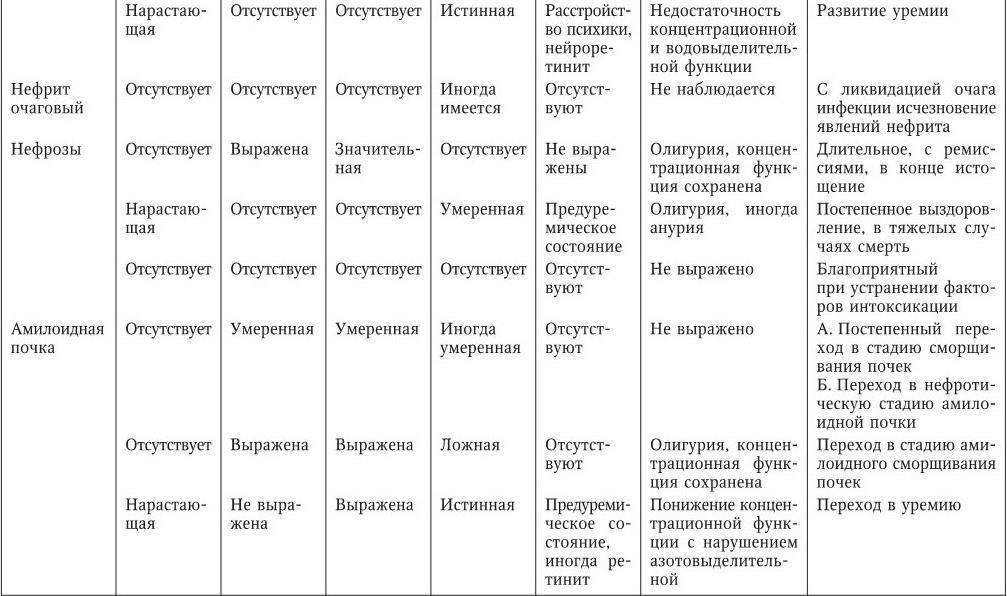
Лечение очагового нефрита предусматривает в первую очередь терапию основного заболевания антибиотиками, диету с ограничением поваренной соли (до 5 г в сутки) и назначение легкоусвояемых углеводов, а также витаминов С и Р.
Основное, о чем помнят врачи акушеры-гинекологи о развитии у беременных с гломерулонефритом осложнений беременности, чаще всего нарушения маточно-плацентарной гемодинамики. В связи с этим патогенетически обосновано применение препаратов, нормализующих тромбоцитарно-эндотелиальное взаимодействие и улучшающих как маточно-плацентарный, так и почечный кровоток. В качестве такого препарата используется аспирин в дозе 45 мг/кг при сроке с 28 по 38 неделю, с 12—19 неделю. Совместно с аспирином рекомендуют применение курантила, способного повышать выработку простациклина, уменьшающего коагуляционную способность крови.
Профилактика пиелонефрита:
1. Одевайтесь по сезону. Старайтесь, чтобы поясничная зона находилась под слоем теплой одежды.2. Лечите очаги воспаления в организме, ведь они также могут вызвать пиелонефрит.3. Два раза в год посещайте поликлинику для прохождения профилактического осмотра.4. Соблюдайте личную гигиену.5. Старайтесь не переохлаждаться.6. Если уже имеется пиелонефрит, то посещайте врача-уролога, врача-нефролога и выполняйте все его назначения.7. В случае чего не занимайтесь самолечением.8. Соблюдайте диету (исключить соленую, консервированную пищу и хлебобулочные изделия, если имеются отеки и повышение давления, то ограничить употребление воды и напитков, содержащих кофеин).9. При ухудшении самочувствия — незамедлительно вызвать врача!
По вопросам лечения пиелонефрита Вы можете обратиться в нашу клинику “МЦ Для всей семьи”, расположенную по адресу г. Иркутск, ул. Железнодорожная, 2-я, 74. Телефон: +7 (3952) 390 – 292.
Лечение гломерулонефрита
Лечение определяется выраженностью клинических проявлений. При бурном течении заболевания показаны строгий постельный режим в условиях стационара и лечебное питание, предусматривающее молочно-растительную диету с ограничением поваренной соли и животного белка, а также жидкости (суточный диурез +400 мл).
Медикаментозная терапия направлена на воздействие патологического фактора, вызвавшего заболевание. В случае стрептококковой инфекции, подтвержденной связью с перенесенным стрептококковым заболеванием и/или высокими титрами противострептококковых
антител, проводят лечение антибиотиками в течение 7-10 дней. При выраженных отеках назначают диуретики (петлевые), при повышении АД антигипертензивные препараты (ингибиторы АПФ и/или антагонисты кальция дигидропиридинового ряда). Глюкокортикостероиды или цитостатики показаны при наличии нефротического синдрома, в лечении которого рассматривают также антикоагулянты и/или анти-агреганты.
Санаторно-курортное лечение противопоказано в острый период заболевания, при наличии нефротического синдрома, высокой артериальной гипертензии. Через 6 мес от начала заболевания возможно лечение на курортах с сухим жарким климатом.
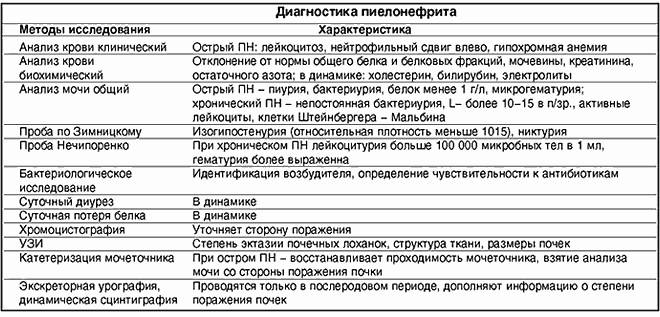
Лабораторные и инструментальные методы исследования гломерулонефрита
Общий анализ крови: возможно снижение гемоглобина за счет разведения крови, может быть умеренный лейкоцитоз с нейтрофилезом и повышение СОЭ (до 35-40 мм в час).
Биохимический анализ крови: при нефротическом синдроме гипопротеинемия (гипоальбуминемия), диспротеинемия , гиперлипидемия (гиперхолестеринемия и гипертриглицеридемия).
Проба Реберга-Тареева: возможно незначительное снижение скорости клубочковой фильтрации.
Общий анализ мочи: нормальная относительная плотность, гематурия, протеинурия, цилиндрурия, лейкоцитурия.
Анализ мочи по Нечипоренко: гематурия (микро- и макрогематурия), лейкоцитурия (лимфоцитурия), эритроцитарные цилиндры.
Анализ мочи по Зимницкому: нормальная относительная плотность мочи, соотношение дневного и ночного диуреза не нарушено.
Определение суточной протеинурии позволяет оценить суточную потерю белка с мочой.
УЗИ почек.
Следует иметь в виду, что больным острым гломерулонефритом не рекомендуется производить (без особых на то показаний) контрастную рентгенографию почек и мочевых путей, а также эндоскопические исследования (цистоскопия, хромоцистоскопия и
др.).
Дополнительные методы исследования
Мазок из зева с целью идентификации возбудителя (стрептококк).
Суточное мониторирование артериального давления (СМАД) для диагностики артериальной гипертензии и оценки эффективности лечения.
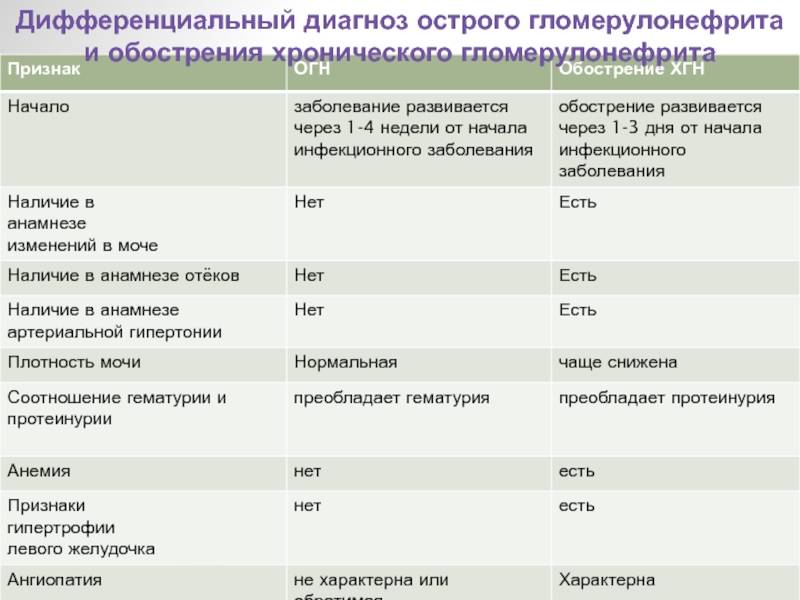
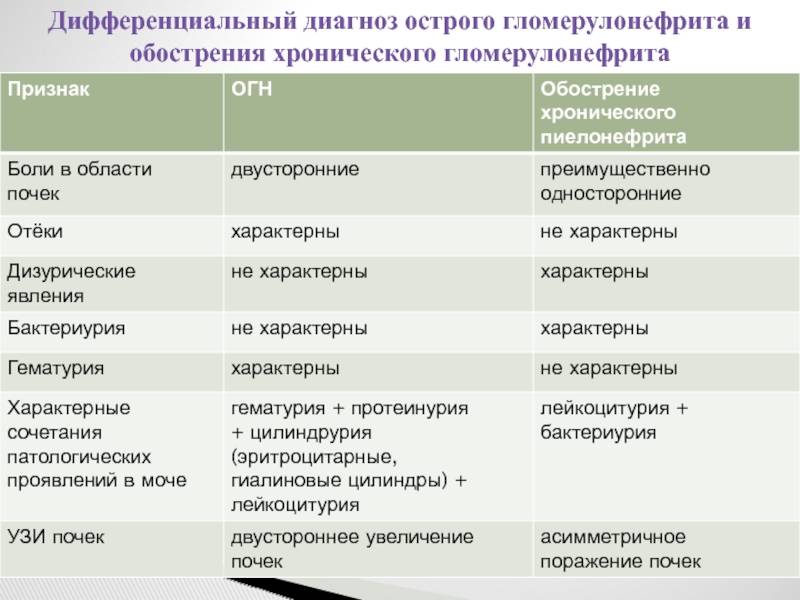
Дифференциальный диагноз проводят с заболеваниями и синдромами, при которых поражение почек служит одним из проявлений. Острый гломерулонефрит дифференцируют с хроническим гломерулонефритом,
гломерулонефритом при системных заболеваниях соединительной ткани: системной красной волчанке, узелковом полиартериите, а также с геморрагическим васкулитом, инфекционным эндокардитом.
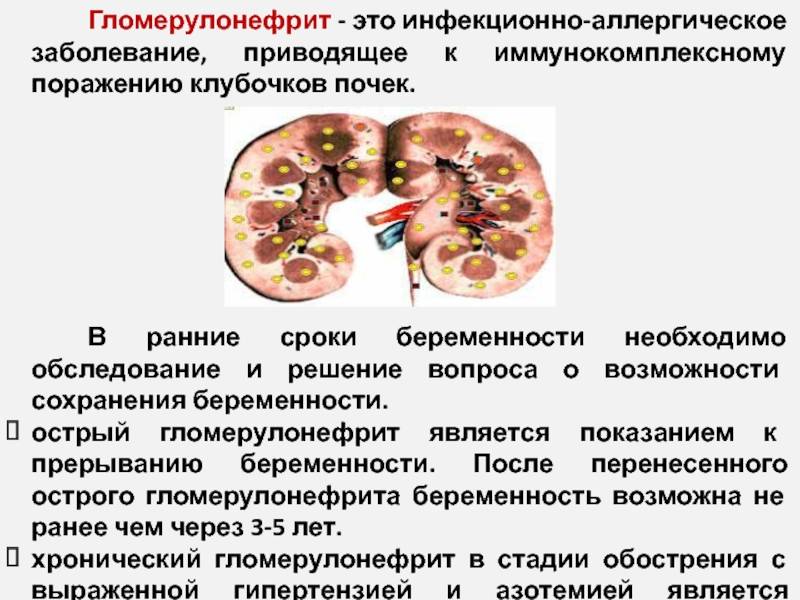
Причины возникновения гломерулонефрита
В основе развития данного заболевания лежит иммуно-воспалительное поражение клубочков, которое возникает при наличии взаимодействия определенного провоцирующего фактора (триггера) и генетических факторов. После проведения многочисленных генетических исследований была доказана наследственная предрасположенность к развитию данной патологии.
В роли провоцирующих факторов могут выступать:
- перенесенные инфекционные заболевания, как бактериальные (в особенности, перенесенная стрептококковая инфекция), так и вирусные (вирус гриппа, аденовирус и др.);
- воздействие некоторых химических веществ и медикаментов;
- введение сывороток, вакцин;
- травма почек;
- переохлаждение.
Также одной из причин развития данной патологии является наличие у ребенка аутоиммунных заболеваний, на фоне которых формируется вторичный гломерулонефрит.
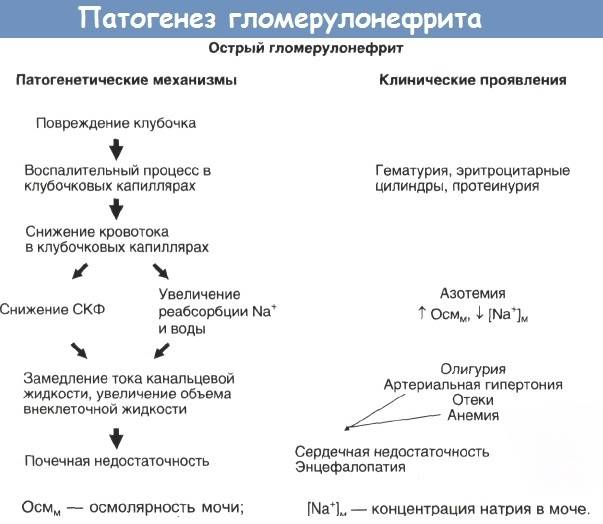
На современном этапе рассматривают два механизма развития гломерулонефрита. Первый — иммунокомплексный, при котором после ряда сложных иммунных реакций в организме формируется комплекс антиген-антитело, повреждающий почечные клубочки. Данный механизм реализуется в 80–90% случаев гломерулонефрита. Второй — аутоиммунный, при котором организм вырабатывает антитела к собственным тканям, в данном случае — к базальной мембране клубочков.
Диагностика гломерулонефрита
Диагностику данной патологии следует начинать с врачебного осмотра ребенка. При беседе с пациентом и его родителями специалист определяет основные жалобы, выясняет все необходимые анамнестические данные. Для установления диагноза также необходимо проведение ряда дополнительных методов диагностики, консультации узких специалистов (офтальмолога, генетика и др.).
Из лабораторных методик обязательно проводят:
- Общий анализ крови, где определяется тенденция к анемии, нарастание скорости оседания эритроцитов (СОЭ).
- Общий анализ мочи, в котором определяют изменения, характерные для той или иной формы болезни.
- Проба Зимницкого, которая дает представление о фильтрационной и концентрационной функции почек.
- Анализ мочи по Нечипоренко — проводится для обнаружения гематурии.
- Биохимическое исследование крови с определением креатинина, мочевины, белка, остаточного азота и других показателей, которые дают представление о функциональном состоянии почек.
Из инструментальных исследований наиболее часто используются:
- УЗИ почек — в обязательном порядке проводится всем пациентам с подозрением на гломерулонефрит.
- Мониторинг артериального давления.
- Пункционная биопсия почек с дальнейшим гистологическим исследованием полученного материала.
Методы лечения гломерулонефрита
При активном процессе лечение проводится в специализированном стационаре. Назначается постельный режим, специальная диета. Определение суточного объема жидкости, который должен употреблять ребенок, проводится индивидуально для каждого пациента с учетом многих параметров.
Медикаментозное лечение является комплексным и включает в себя глюкокортикоиды, также возможно назначение цитостатиков. Кроме этого, в лечении применяют препараты, которые снижают артериальное давление, антибактериальные, антигистаминные препараты, при наличии показаний мочегонные средства, витаминотерапию, кардиометаболиты. В случае развития почечной недостаточности необходим гемодиализ.
Самолечение гломерулонефрита в домашних условиях является недопустимым и крайне опасным для здоровья и жизни ребенка.
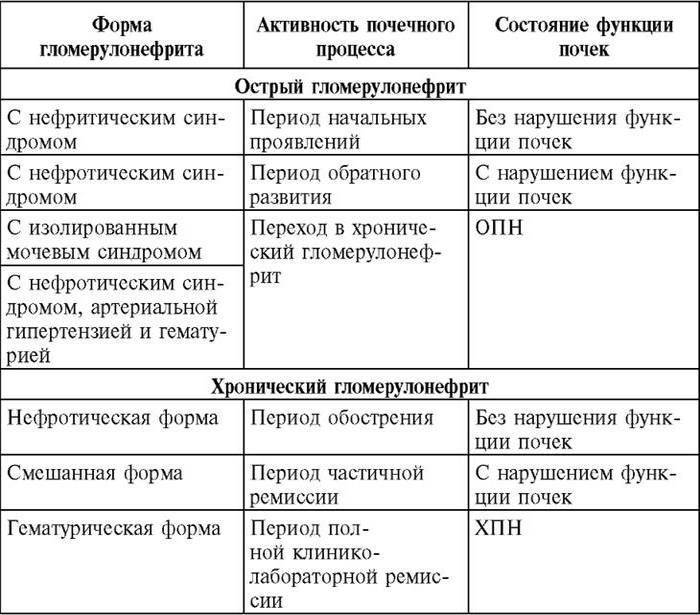
Гломерулонефрит – стадии течения
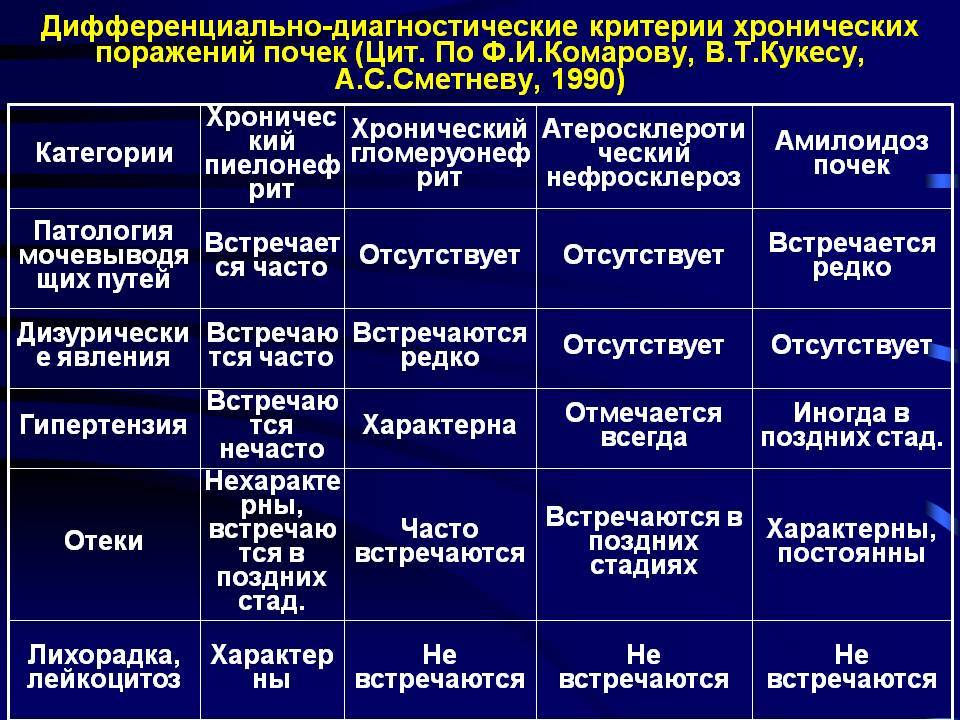
Течение хронического гломерулонефрита неизбежно проходит следующие стадии:
Латентная стадия хронического гломерулонефрита.
В этой стадии функция почек не нарушена, несмотря на уже имеющиеся поражения нефронов. Организм имеет достаточно большие компенсаторные резервы, напомним, что в каждой почке содержится около 1.000.000 нефронов. Они поражаются не сразу, пока функционирует большая часть нефронов, почки выполняют детоксикационную функцию. Больной, как правило, ведёт привычный образ жизни, но может появляться повышенная утомляемость после привычных физических нагрузок. В эту стадию может наблюдаться нарушение концентрационной функции, которое выражается в понижении плотности мочи. Может наблюдаться не большое количество белка в моче. Совокупность этого будет являться признаком начавшейся хронической почечной недостаточности. В любом случае, заболевание прогрессирует и переходит в стадию декомпенсации.
Стадия компенсации хронического гломерулонефрита.
Симптомы практически такие же, как и при латентной стадии хронического гломерулонефрита, но усугубляются слабость, появляется одышка. Наблюдается увеличение объёма отделяемой мочи до 2,5 литров в сутки. Моча низкой концентрации, что говорит об ослаблении концентрационной функции почек.
Интермиттирующая стадия хронического гломерулонефрита.
В эту стадию происходит нарушение выведения продуктов белкового обмена (азотсодержащие продукты распада белков), повышается концентрация в крови мочевины, креатинина, нарушается кислотно-щелочной баланс крови. Нарастает интоксикация продуктами белкового обмена. Состояние пациента значительно ухудшается.
Терминальная стадия хронического гломерулонефрита.
В эту стадию почти теряют свои функции, в периферической крови в большом количестве накапливаются продукты белкового распада – мочевина, креатинин, остаточный азот, которые более не могут выделяться почками. Состояние пациента крайне тяжёлое. В конечном итоге наступает уремическая кома. В терминальную стадию почки, как правило имеют вид вторично – сморщенной почки.
Гломерулонефрит – клинические проявления
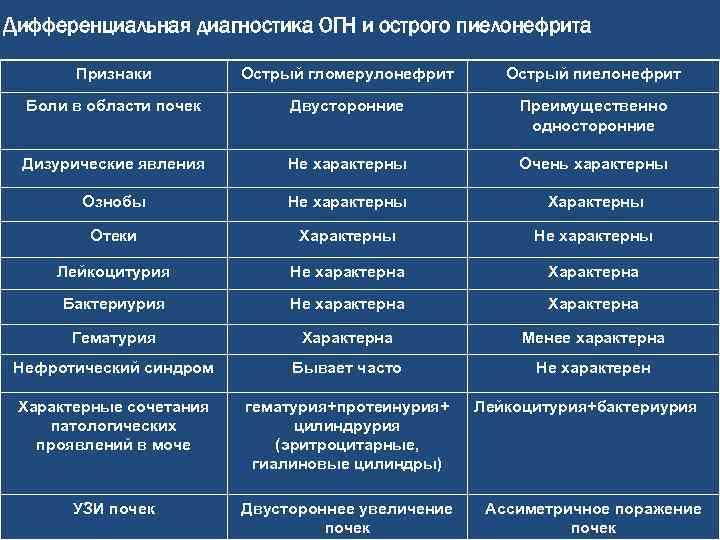
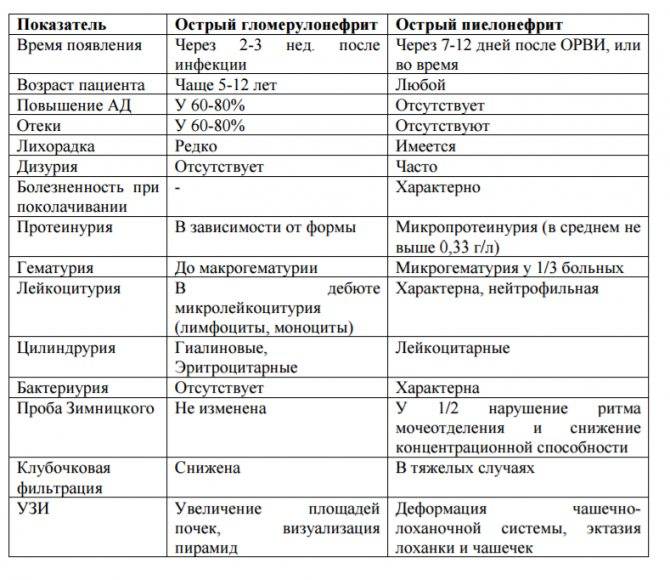
Гломерулонефрит после стрептококковых поражений развивается быстро (быстрее развития острой ревматической лихорадки) в течение 1-2-3 недель. Болезнь начинается постепенно, сначала появляется общая слабость, отсутствие аппетита, наблюдается бледность и потливость кожи, озноб, боли в пояснице. Очень быстро присоединяются отёки, которые особенно заметны на лице, особенно с утра, повышается артериальное давление до 180-220/110-120 мм.рт.ст., появляется кровь в моче. Количество крови в моче может быть разным – от небольшого количества эритроцитов, которое не видно не вооружённым глазом (микрогематурия), до огромной кровопотери, которая проявляется мочой цвета «мясных помоев», то есть от грязно красного цвета до коричневого и даже чёрного цвета (макрогематурия). У детей чаще обнаруживается макрогематурия, у взрослых микрогематурия. Это нужно помнить, чтобы не пропустить гломерулонефрит и переход его в хроническую форму. Резко снижается количество выделяемой мочи (олигоурия), оно не соответствует количеству выпитой жидкости. Объём задержавшейся жидкости, может доходить до 2-3 литров и более, у полных людей это менее заметно. Олигоурия наблюдается в течение недели. Это происходит из-за сниженной фильтрационной способности почек. Температура тела при остром гломерулонефрите может повышаться до высоких цифр. Повышение артериального давления негативно сказывается на сердечнососудистой системе, может быть спровоцирована ишемия миокарда, а также на нервной системе. Повышенное артериальное давление при остром гломерулонефрите может наблюдаться до нескольких недель и очень тяжело поддаваться гипотензивной терапии. Острый гломерулонефрит в детском возрасте протекает бурно и его диагностика не представляет сложностей. При грамотной терапии, симптомы заболевания проходят через 2-3 недели, а полное выздоровление наступает через 2-3 месяца. Однако около 2% острых гломерулонефритов переходят в хроническую форму. Это происходит, прежде всего, из-за несвоевременной диагностики заболевания, не адекватного лечения и не соблюдения предписания врача
Очень важно так же санировать очаг первичной стрептококковой инфекции (ангина, скарлатина, рожистые воспаления, импетиго). Напомним, что одной из целей терапии стрептококковых инфекций служит полное уничтожение стрептококка, то есть его эрадикация
Общие симптомы острого пиелонефрита:
1. Резкий озноб.2. Фебрильная температура тела (39-40 градусов).3. Мочеиспускание становится учащенным и болезненным.4. Потливость.5. Сильная жажда.6. Диспептические расстройства (общее недомогание, боли в животе, тошнота, рвота, диарея).7. Интоксикация организма (головные боли, резкая утомляемость, ухудшение самочувствия).
Местные симптомы:
1. Боли в области пораженной почки. (Тупая, ноющая, постоянная боль, усиливающаяся во время любых движений).2. Выявление положительного симптома Пастернацкого (во время постукивания ребром ладони по почкам возникает боль).3. Напряжение и болезненность мышц брюшной стенки с последующим возникновением инфильтрата почки.
Также существуют клинические формы острого пиелонефрита:
1. Острейшая. (Состояние пациента очень тяжелое, выявляется повышение температуры тела до 39-40 градусов и сильный озноб, повторяющийся несколько раз в день, примерно 2–3 раза).
2. Острая. (Симптомы также имеются, но в меньшей степени, чем в предыдущей форме, имеется интоксикация организма, сильное обезвоживание и озноб).
3. Подострая. (Здесь уже ярче проявляется местная симптоматика, нежели острая, которая либо слабо выражена, либо отсутствует совсем).
4. Латентная, иначе скрытая. Эта форма пиелонефрита не угрожает жизни пациента, но способна переходить в хроническую форму.При обнаружении таких симптомов, следует немедля обратиться к врачу (урологу или нефрологу) для последующих диагностики и лечения! Не следует откладывать визит к специалисту и тем более заниматься самолечением!Описываемое заболевание выявляют по анализу мочи. Иногда возникают симптомы перитонита. Пиелонефрит часто путают с недугами, связанными с брюшной полостью. Его можно принять за язву желудка, аппендицит или что-то еще. Если речь идет о первичном пиелонефрите, то нарушение функции почек обычно не наблюдается.
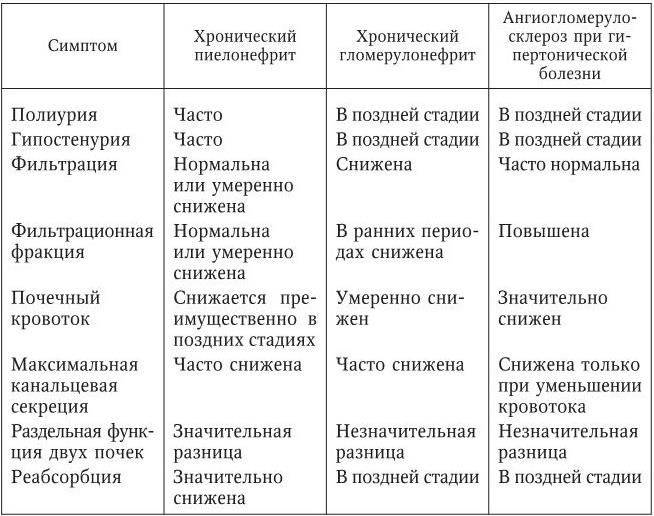
Клинические проявления хронического гломерулонефрита
При заболевании возможно медленное развитие симптомов, подобных острой форме. Некоторые симптомы включают в себя:
- кровь или избыток белка в моче, которые могут выявлены в анализах мочи
- высокое кровяное давление
- припухлость в лодыжках и лице (отек)
- частое ночное мочеиспускание
- пенная моча (от избытка белка)
- боль в животе
- частые носовые кровотечения
При хроническом гломерулонефрите наблюдается прогрессирующее
снижение выделительной и концентрационной функции почек, что проявляется уменьшением относительной плотности мочи, преобладанием ночного диуреза над дневным, в анализе мочи изменения носят выраженный и стойкий характер,
отмечается снижение скорости клубочковой фильтрации и повышение креатинина крови.
Лечение направлено на устранение причины, вызвавшей заболевание, проведение противовоспалительной терапии, лечение синдромов (гипертензионного, отечного, дисметаболического), борьбу с азотемией (состояние, при котором отмечается переизбыток в крови креатинина, креатина, мочевины, мочевой кислоты и других азотсодержащих компонентов белкового обмена).
Режим больных должен быть направлен на предупреждение переохлаждений, физического и эмоционального перенапряжения. В случаях возникновения острых инфекций или обострении очагов хронической инфекции показаны постельный режим и антибактериальная терапия.
Диета преимущественно малобелковая. Строгая малобелковая диета проводится на фоне приема препаратов незаменимых аминокислот и их кетоаналогов. У больных нефротическим вариантом хронического гломерулонефрита с гипоальбуминемий менее 30 г/л ограничение белка неэффективно, показано применение гипохолестериновой диеты, содержащей полиненасыщенные жирные кислоты (растительное масло, рыба и морепродукты).
Отечный синдром предусматривает ограничение поваренной соли и животного белка в среднем до 1 г/кг/сут. Дисметаболический синдром, проявляющийся дислипидемией, гиперурикемией (в ряде случаев) предполагает применение диеты, богатой полиненасыщенными жирными кислотами и ограничивающей использование продуктов, содержащих холестерин и пуриновые основания.
Санаторно-курортное лечение в санаториях с сухим и жарким климатом показано больным с латентной формой хронического гломерулонефрита, гематурической формой с микрогематурией, гипертонической формой при АД не выше 180/105 мм рт.ст. – нефротическом варианте в стадии ремиссии.
Течение и прогноз гломерулонефрита зависят от иммуновоспалительных механизмов повреждения почечной ткани. Острый гломерулонефрит, выявленный на ранней стадии излечим. Хронический при раннем лечении может быть замедлен. Если же гломерулонефрит прогрессирует, то это приведет к снижению функции почек,
хронической почечной недостаточности, в конечном итоге может потребоваться диализ и необходимость пересадки почки.
ЛитератураНефрология. Том 1. Заболевания почек / Под ред.С.И.Рябова, И.А.Ракитнянской
Лечение острой и хронической форм пиелонефрита:
Лечением занимается только врач-уролог либо врач-нефролог. В зависимости от тяжести течения заболевания и продолжительности врач может назначить следующие принципы лечения:
1. Консервативная этиотропная терапия (препараты). Для лечения всех форм пиелонефрита используют антибиотики различных групп (пенициллины, цефалоспорины, фторхинолоны и т. д.) такие как амоксициллин, ампициллин, гентамицин, цефаклор, ципрофлоксацин и т. д.; сульфаниламиды: Сульфадимезин, уросульфан и другие; нитрофураны: например, фуразолин, фурагин; налидиксовая кислота (налидикс, неграм.), нестероидные противовоспалительные средства (диклофенак, метамизол и др.), спазмалитики (нош-па, папаверин), энтеросорбенты (например, уголь активированный), антикоагулянты (препараты, разжижающие кровь): гепарин, троксевазин; мочегонные средства (фуросемид, лазикс и др.) При длительном лечении пиелонефрита, необходимо принимать пробиотики и противогрибковые препараты, так как антибиотики способны спровоцировать появление в организме бактерий грибковой природы. Если имеются противопоказания к антибактериальной терапии или желательно добавить дополнительное лечение, то используют фитопрепараты, которые включают в себя отдельные полезные травы, либо сложные сборы, включающие несколько трав. Обычные травы: лист брусники, цветки василька, толокнянка, шиповник, почки тополя черного и другие. Травяные сборы: фитолизин, урофлюкс и т. п.Фитопрепараты также обладают противовоспалительным, мочегонным и антибактериальным эффектами. Существует самый распространенный растительный фитопрепарат – канефрон. Обладает всеми вышеперечисленными действиями.
2. Физиотерапия. Это скорее дополнительный метод, нежели основной. Физиотерапия помогает улучшить состояние, функции почек и ускорить эффект этиотропной терапии.Виды физиотерапии: электрофорез фурадонина или кальция хлорида (можно использовать и другие препараты), ультразвук (если отсутствуют камни в почках), тепловое воздействие на почки (например, диатермия, лечебная грязь и т. д.), СВЧ – терапия и др.
3. Если все методы лечения оказываются бесполезными, а состояние пациента остается на прежнем уровне или ухудшается, то применяется хирургический метод. В основном хирургическое вмешательство проводится при гнойном пиелонефрите, карбункуле почки или абсцессе. В зависимости от состояния врач сам выбирает вид хирургической коррекции.
Лечение тонзиллита
Медикаментозное лечение тонзиллита включает этиотропную терапию. Она предназначена для подавления жизнедеятельности возбудителя.
Основные средства этой группы – антибиотики и местные антисептики. Особенно часто их применяют при гнойной форме болезни.
Широко применяют для лечения симптоматическую терапию. Оно убирает основные симптомы заболевания: температуру, воспаление и боль. К этим лекарственным средствам относят обезболивающие, жаропонижающие, а также нестероидные противовоспалительные препараты. Проводят терапию при этой болезни для предупреждения осложнений.
Применение антибиотиков
Антибиотикотерапия – это основное лечение при бактериальных поражениях миндалин. Антибиотики для лечения острого и хронического тонзиллита назначают с учетом чувствительности бактерий, выявленной при бакпосеве мазка с поверхности миндалин.
Чаще остальных при этой болезни, чтобы подавить бактериальную инфекцию применяют средства пенициллинового ряда. Когда они не помогают, назначают антибиотики широкого спектра.
Лечение в амбулаторных условиях
При тонзиллите активно для лечения применяют полоскание и орошение горла аэрозольными антисептиками. При лечении острого и хронического тонзиллита используют следующие симптоматические препараты:
- Жаропонижающие. Их применяют для снижения повышенной температуры тела.
- Антигистаминные. Их применяют для блокировки выхода воспалительных медиаторов в кровь. Это уменьшает проявления воспаления.
- Фунгицидные. Их применяют для предупреждения грибковых осложнений.
- Для профилактики дисбактериоза после применения антибиотиков используют пробиотики.
После проведенной терапии при этой болезни пациента наблюдают два месяца. В это время существует высокий риск рецидивов тонзиллита, а также развития осложнений. При неэффективности консервативной терапии назначают хирургическое лечение.
Лечение в домашних условиях
Лечение домашними средствами при этой болезни применяют только как дополнение к терапии, назначенной ЛОР врачом. При лечении тонзиллита дома рекомендуют пить много жидкости. Особенно полезны травяные отвары и фиточаи.
Фарингит у взрослых
В отличие от детей, у взрослых чаще всего встречается хронический фарингит.
Больных беспокоит боль, сухость и першение в горле, им трудно глотать, часто хочется кашлять, но содержимое плохо откашливается. При хроническом фарингите болит голова, ухудшается сон, отмечается общая слабость.
К основным причинам заболевания фарингитом можно отметить:
- недолеченные простудные заболевания;
- оставшийся кариес во рту;
- курение;
- частые стрессы;
- ослабленный иммунитет;
- употребление холодных (прямо из холодильника) и слишком горячих напитков;
- бесконтрольный прием лекарств;
- аллергия;
- плохая экология и работа на вредном для здоровья производстве.
Лечение фарингита
При лечении фарингита необходима квалифицированная диагностика, включающая осмотр оториноларинголога, мазок из ротоглотки на флору с определением чувствительности к антибиотикам и бактериофагам, а также при необходимости – консультация гастроэнтеролога, общий и биохимический анализ крови, общий анализ мочи, УЗИ брюшной полости.
1
Лабораторная диагностика в МедикСити
2
Лабораторная диагностика в МедикСити
3
Лабораторная диагностика в МедикСити
Лечение фарингита включает общие мероприятия и местную терапию.
Общие мероприятия
Необходимо провести санацию верхних дыхательных путей и полости рта – устранить аденоиды, ринит, искривление носовой перегородки, синусит, кариес и др
Также важно вылечить заболевания ЖКТ, которые нередко являются причиной развития фарингита
Назначаются также средства, направленные на повышение иммунитета (закаливающие процедуры, витаминотерапия и др.).
Рекомендуется уменьшить воздействие негативных факторов внешней среды на слизистую оболочку глотки (курение, запыление, химические вещества и т.д.).
Местное лечение
Медикаментозная терапия включает антибиотикотерапию по показаниям, орошение глотки лекарственными препаратами, смазывание слизистой задней стенки глотки и др.
Очень эффективны в отношении фарингита щелочные, масляно-щелочные, травные ингаляции
Важно также проводить частые полоскания горла антисептическими растворами (их пациент может проводить дома самостоятельно)
Курс лечения хронического фарингита обычно включает в себя 10-14 лечебных процедур, проводимых ежедневно или через день. Рекомендуется также проводить поддерживающие курсы лечения 2-3 раза в год.
Лечение гломерулонефрита
Лечение гломерулонефрита сложное и длительное. Больному предписывается постельный режим и диета №7.
Острый гломерулонефрит
Проводится лечение предшествующего заболевания. Используют мочегонные средства для выведения излишков воды и натрия. Проводится лечение артериальной гипертензии. В большинстве случаев наступает полное выздоровление. Но у 10% взрослых и у 1% детей болезнь переходит в хроническую форму.
Быстропрогрессирующий гломерулонефрит
Экстренно назначаются препараты, подавляющие активность иммунной системы. Используют высокие дозы кортикостероидов сначала внутривенно, а затем перорально. Для очистки крови от антител используют плазмаферез. Своевременность лечения является гарантией предотвращения почечной недостаточности. При диагностировании на ранних стадиях, когда степень рубцевания невелика, лечение позволяет сохранить функцию почек. В противном случае приходится прибегать к диализу.
Хронический гломерулонефрит
Назначают ангиотензин-превращающий фермент (АПФ) или блокатор рецепторов ангиотензина II (БРА). Это замедляет развитие болезни, помогает снизить давление и уменьшить количество белка в моче. При почечной недостаточности проводят диализ. В особо тяжелых случаях проводят трансплантацию почки.