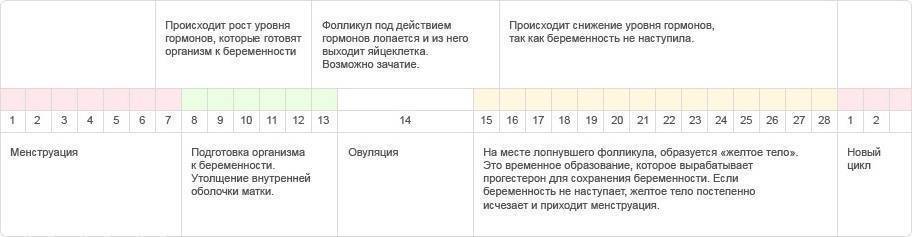
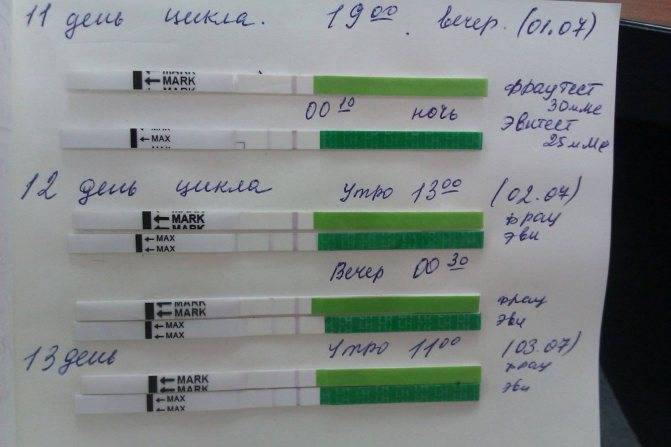
Контрольное ультразвуковое исследование
Оно необходимо для подтверждения овуляции посредством трансвагинального УЗИ
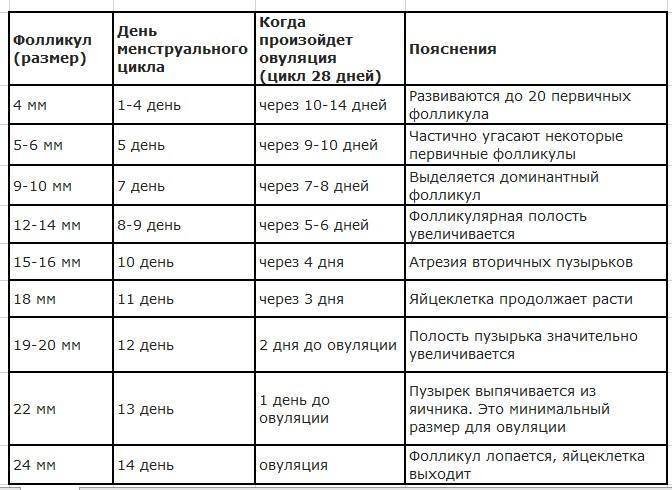
Это так же важно, как и сам мониторинг. Ранее уже упоминалось, какой размер фолликула перед овуляцией (18-24 мм в диаметре), однако даже при достижении необходимого размера капсула может не прорваться, и созревшая яйцеклетка не выйдет в брюшную полость
Контрольное УЗИ проводят через 2-3 дня после предположительного момента овуляции.
На данном сеансе врач проверит состояние яичников на наличие признаков состоявшейся овуляции:
- доминантный фолликул отсутствует;
- присутствует желтое тело;
- наблюдается немного жидкости в пространстве позади матки.
Важно отметить, что если специалист проведет контрольное УЗИ в более поздний период, он уже не обнаружит ни жидкость, ни желтое тело. Напоследок будет нелишне еще раз ответить на вопрос: «Какой размер фолликула при овуляции?» Данное доминантное анатомическое образование в момент овуляции созревает до размеров, равных приблизительно 18 – 24 мм в диаметре
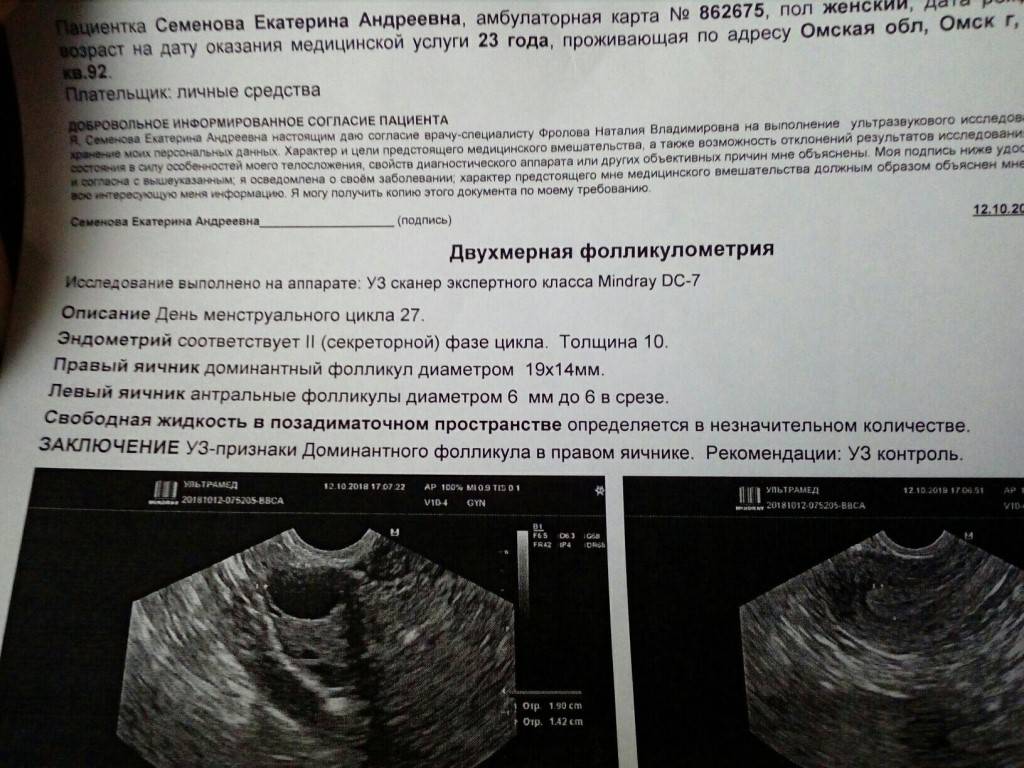
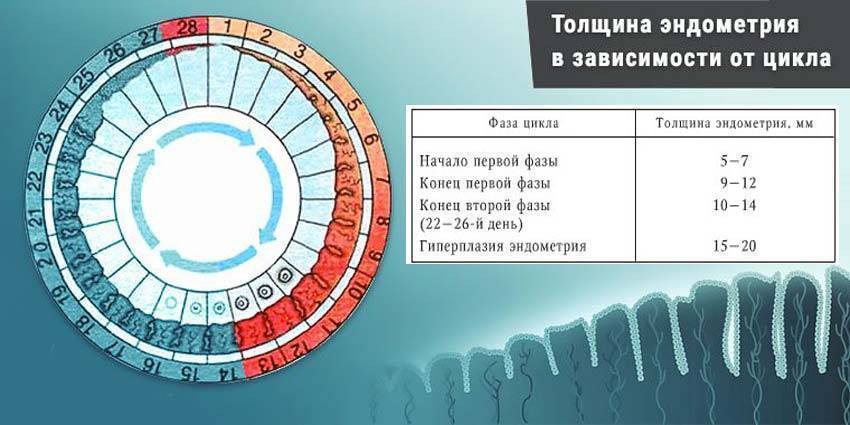
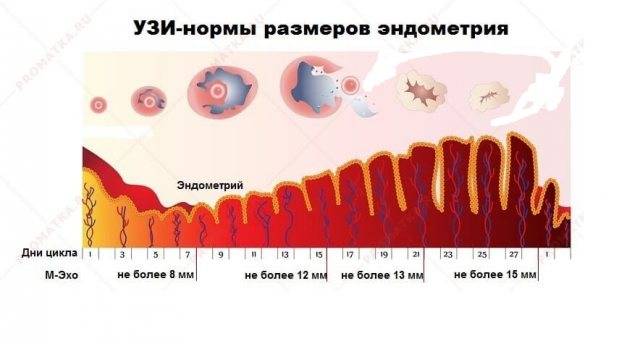
Стоит запомнить, что размеры эндометрия и фолликулов меняются в зависимости от дня менструального цикла
Напоследок будет нелишне еще раз ответить на вопрос: «Какой размер фолликула при овуляции?» Данное доминантное анатомическое образование в момент овуляции созревает до размеров, равных приблизительно 18 – 24 мм в диаметре. Стоит запомнить, что размеры эндометрия и фолликулов меняются в зависимости от дня менструального цикла.
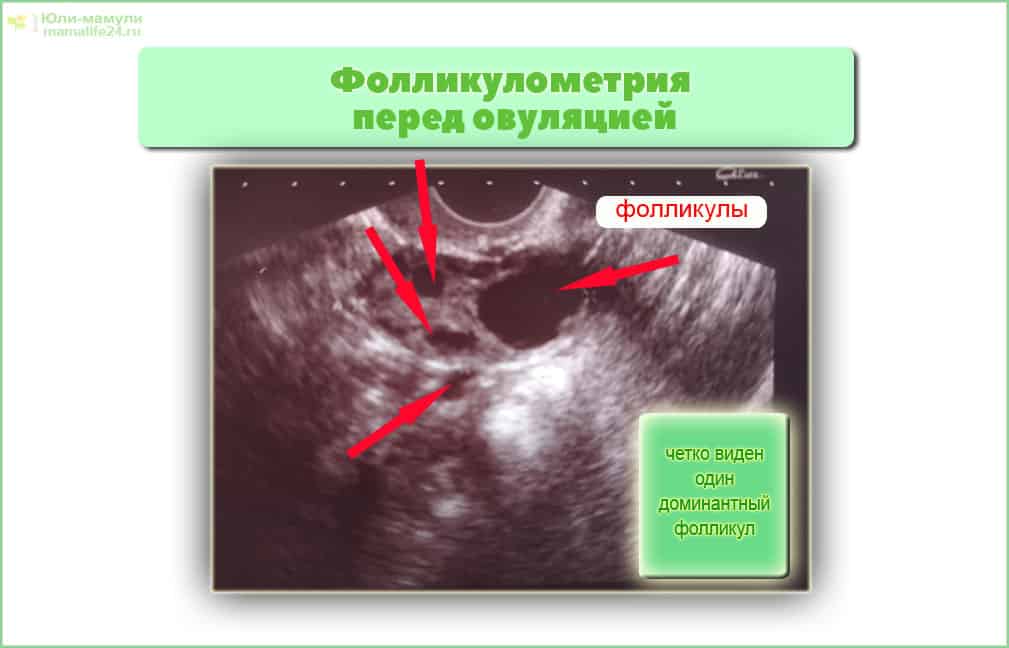
Фолликулометрия: определения, возможности
Под названием фолликулометрией принято понимать наблюдение за репродуктивной системой женщины во время менструального цикла. Данная диагноста позволяет распознать овуляцию (была или нет), определить точно день, наблюдать за динамикой созревания фолликул в течения менструального цикла.
Фолликулометрию назначают женщинам для определения овуляции, оценки фолликул, для определения дня цикла, для своевременной подготовки к оплодотворения, для определения того, нуждается ли женщина в стимуляции овуляции, для снижения (в некоторых случаях повышения) вероятности многоплодной беременности, определения причин отсутствия регулярного менструального цикла, выявления заболеваний органов малого таза (миом, кист), для контроля лечения.
Данная процедура не требует строгой подготовки. Рекомендуют только во время проведения данных исследований (обычно УЗИ делают не однократно) исключить из рациона продукты, которые повышают вздутию живота (газировку, капусту, черный хлеб). Исследование может проводится двумя способами: трансабдоминально и вагинально.
Данная процедура активно применяется для контроля образования и развития яйцеклетки. Она основана на ультразвуковом исследовании, из-за чего медицинские специалисты на сегодняшний день считают ее наиболее точным способом определения времени овуляции.
Впервые такая процедура проводится на 10 день цикла. После, каждые пару дней необходимо делать повторные обследования, пока не произойдет выход клетки или не наступит менструация.
Для того, чтобы произошло зачатие, размер фолликула перед овуляцией должен находиться в норме. С течением времени он, конечно, постепенно изменяется, но все же диаметр не должен выходить за пределы допустимого. С точки зрения успешного зачатия, важен размер доминантного фолликула при овуляции.
Ощущения при овуляции
Этот процесс обычно происходит без ощутимых изменений. Некоторые женщины испытывают овуляторный синдром. При нем наблюдаются тянущие или колющие боли в области яичника, в котором произошел выход яйцеклетки. Такие ощущения возникают из-за слишком плотной капсулы яичника и при микроразрывах, они прекращаются в течение 1–2 суток после начала. Для устранения этого симптома назначают терапию с применением обезболивающих, если беременность не планируется, то добавляют оральные контрацептивы.
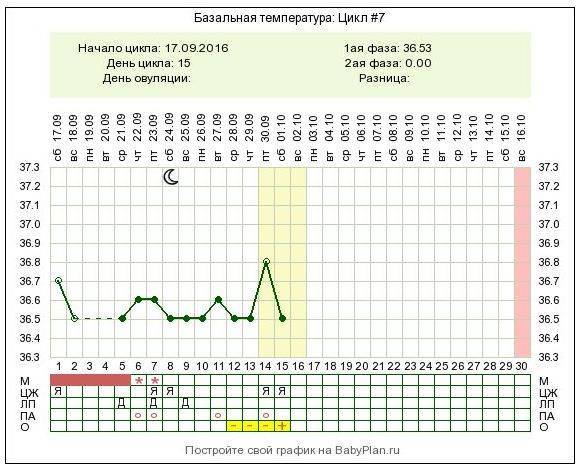
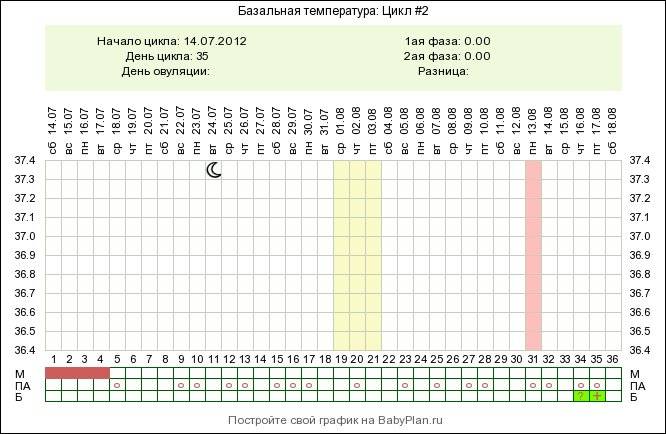
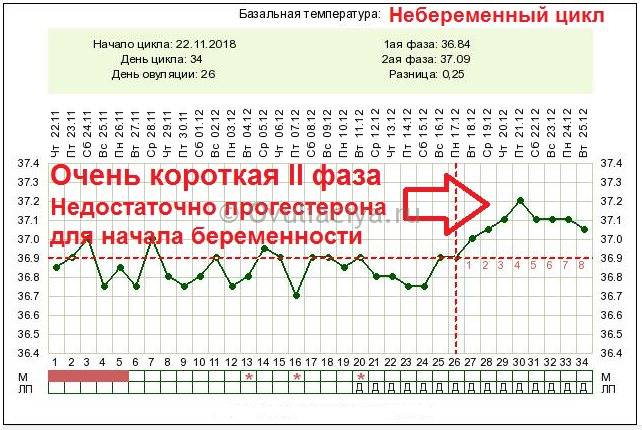
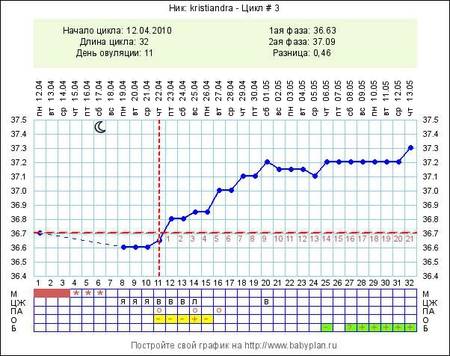
Можно отметить изменившийся характер выделений перед и во время овуляции. Они становятся более жидкими и обильными. Это предназначено для лучшего прохождения и выживания сперматозоидов в полости матки и трубы. Их жизненный цикл составляет 3-5 дней (в редких случаях 7). Если отслеживать базальную температуру на протяжении всего менструального цикла, можно предположить скачок гормонов и определить день, когда произошла овуляция.
Виды нарушений фолликулогенеза
К сожалению, часто фолликулогенез проходит неправильно, что сказывается на здоровье женщины и на способности зачать ребенка. УЗИ фолликулогенеза может дать следующую информацию, подтверждающую нарушение фолликулогенеза:
- регрессия (атрезия) фолликула. Доминантный фолликул визуализировался, развивался, а затем резко остановился в развитии и начал уменьшаться, в результате чего овуляция не произошла;
- персистенция фолликула – нарушение фолликулогенеза, для которого характерным является отсутствие разрыва фолликула и, соответственно, выхода яйцеклетки. При такой патологии фолликул может существовать на протяжении всего цикла, а также после менструации;
- фолликулярная киста. Доминантный фолликул дорастает до нужных размеров, но его разрыв не происходит. Впоследствии в нем накапливается фолликулярная жидкость и образуется киста;
- лютеинизация фолликула. Это нарушение фолликулогенеза, при котором желтое тело образовывается на фоне отсутствия разрыва фолликула. Причиной может быть преждевременное повышение гормонов, влияющих на овуляцию, или патология структуры яичников;
- отсутствие развития фолликулов – случай, когда отсутствует развитие доминантного фолликула, из-за чего овуляция невозможна.
Если мониторинг фолликулогенеза показал, что овуляция не происходит по одной из вышеперечисленных причин, врач назначает дополнительные исследования и анализы. Затем, по результатам анализов, назначается лечение, цель которого – нормализовать гормональный фон и стимулировать овуляцию.
Размеры фолликулов по дням цикла
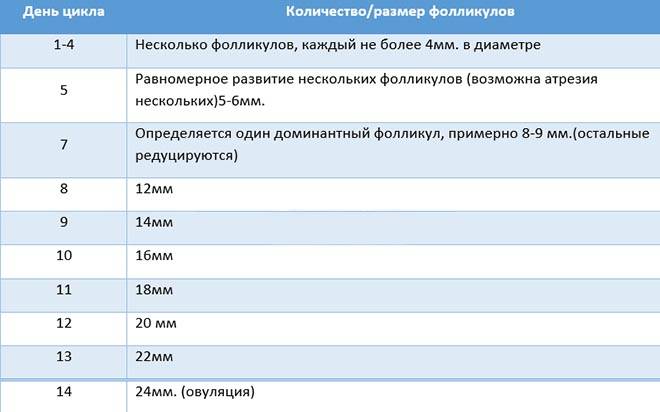
С самых первых дней очередного цикла с помощью УЗИ можно заметить, что в яичниках имеется несколько антральных рассматриваемых анатомических образований, которые впоследствии будут расти. Их увеличение обусловлено влиянием специальных гормонов, главенствующими среди которых выступают фолликулостимулирующий гормон (ФГС) и эстрадиол. При условии, если их уровень соответствует установленной норме содержания данных веществ в крови, у женщины чаще всего присутствует стабильная овуляция, а ановуляторные циклы наблюдаются не более двух раз за год.
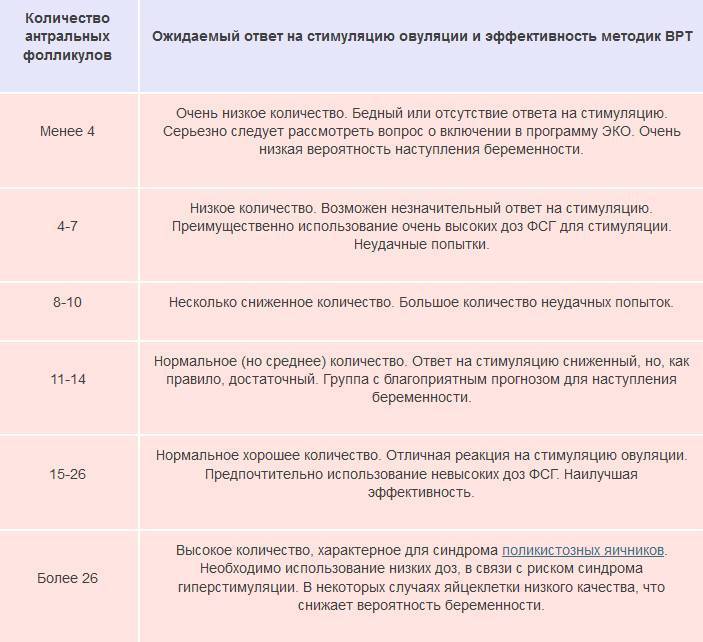
Антральные фолликулы в яичниках, размер которых незначителен, должны присутствовать, согласно показаниям нормы, в обеих половых железах в количестве, не превышающем девяти штук. Как правило, в диаметре они не более 8-9 мм. Впоследствии именно антральные фолликулы под воздействием соответствующих гормонов дадут начало такому важнейшему анатомическому образованию, как доминантный фолликул, размеры которого в диаметре превышают их в 2,5 раза.
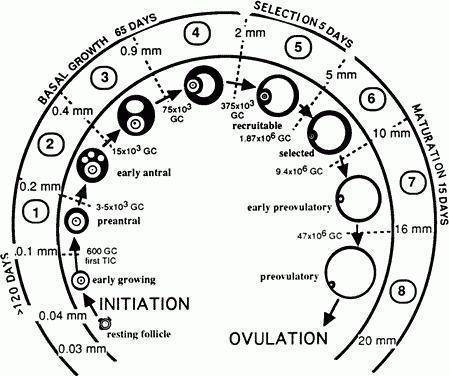
В среднем менструальный цикл равен 30 дням. Где-то к десятому дню из всей совокупности антральных фолликулов очерчивается доминантный.
Часто у пациенток возникает вопрос: «Какого размера должен быть фолликул на данном этапе?» На первом сеансе фолликулометрии он по размеру практически не отличается от остальных (12-13 мм). Стоит напомнить, что данное диагностическое ультразвуковое исследование позволяет определить размеры фолликулов по дням цикла.
Также на первом приеме специалист сможет точно сказать, сколько доминантных фолликулов уже образовалось. Чаще всего он единственный (в правом либо левом яичнике). Однако в случае, когда пациентка проходит курс специальной стимуляции овуляции, таких фолликулов может насчитываться несколько, результатом чего становится многоплодная беременность, разумеется, при условии созревания двух и более доминантных анатомических образований.
Второй сеанс проводится по истечении трех дней. В его ходе врач:
- подтверждает присутствие доминантного фолликула;
- определяет размер фолликула по циклам менструации;
- фиксирует (если данное имеет место) обратное развитие фолликула.
Специалист тщательно исследует оба яичника женщины. Если отслеживать размеры фолликулов по дням цикла, то на втором сеансе в диаметре он 17-18 мм. Это уже приблизительно 13 день.
На третьем сеансе (трансвагинальном УЗИ) можно увидеть, что размер фолликула перед овуляцией (пик его величины) принял значение, равное 22-25 мм. Это свидетельствует о скором (в ближайшие несколько часов) его разрыве, в результате чего зрелая яйцеклетка перейдет в брюшную полость, а затем проникнет в фаллопиеву трубу. Приблизительно сутки она восприимчива к оплодотворению, а впоследствии погибнет. Следует принять к сведению, что жизнеспособность яйцеклетки в разы меньше, чем у сперматозоидов.
Бывают и такие случаи, когда доминантный фолликул растет с иной скоростью, ввиду чего сеансов данного УЗИ может потребоваться более трех. Если у пациентки неоднократно фиксировалась его регрессия, то, как правило, врач назначает ей ежедневную фолликулометрию (с 9-10 дня цикла). Это позволит выявить начало регрессии, а затем установить причину этого явления.
Итак, стоит еще раз напомнить, что определить размер фолликула по циклам возможно во время проведения диагностического ультразвукового исследования – фолликулометрии. Оно позволит не только проконтролировать протекание созревания доминантного рассматриваемого анатомического образования, но и выявить причины отклонений, тормозящих данный репродуктивный процесс (если таковые имеются).
Какого размера должен быть фолликул?
С наступлением половой зрелости (14-15 лет) он полностью завершает свое развитие. Нормальным считается, если в период фолликулярной фазы, когда начинается менструальный цикл, в обоих яичниках созревают несколько фолликулов, из которых лишь один достигает значительных размеров, ввиду чего он признается доминантным. Остальные же экземпляры подвергаются атрезии (обратному развитию). Продуктом их жизнедеятельности которых является эстроген – женский половой гормон, влияющий на оплодотворение, рождение ребенка, а также содержание кальция и обмен веществ.
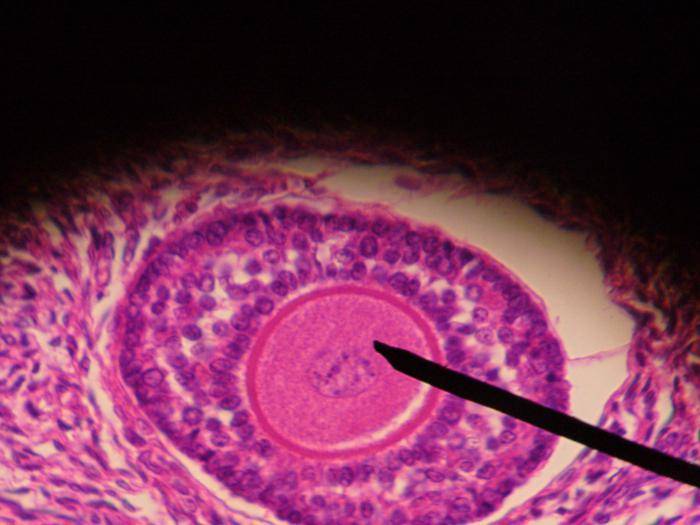
Доминантный фолликул, размеры которого в среднем увеличиваются на 2-3 мм каждый день, в момент овуляции достигает своего нормального диаметра (18-24 мм).
Физиология
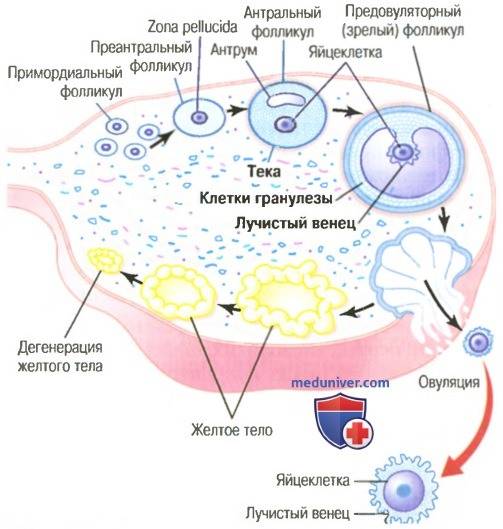
Репродуктивный период женщины длится от 12-16 до 45-50 лет. К началу полового созревания в яичниках девочки содержится около 300 тыс. фолликулов (ФЛ), из которых в последующие годы созреют только 200 – 400 из них.
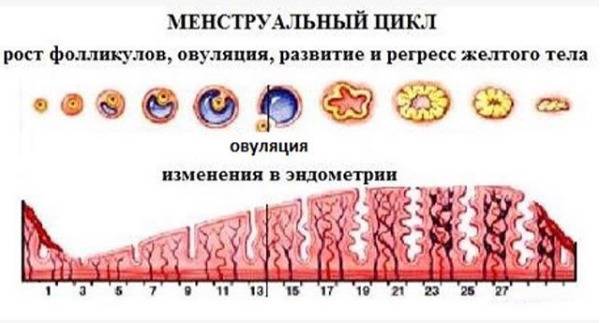
Каждый месяц в яичниках происходят циклические изменения:
- рост нескольких и созревание доминантного ФЛ;
- овуляция;
- образование, развитие и регресс желтого тела – временной железы внутренней секреции.
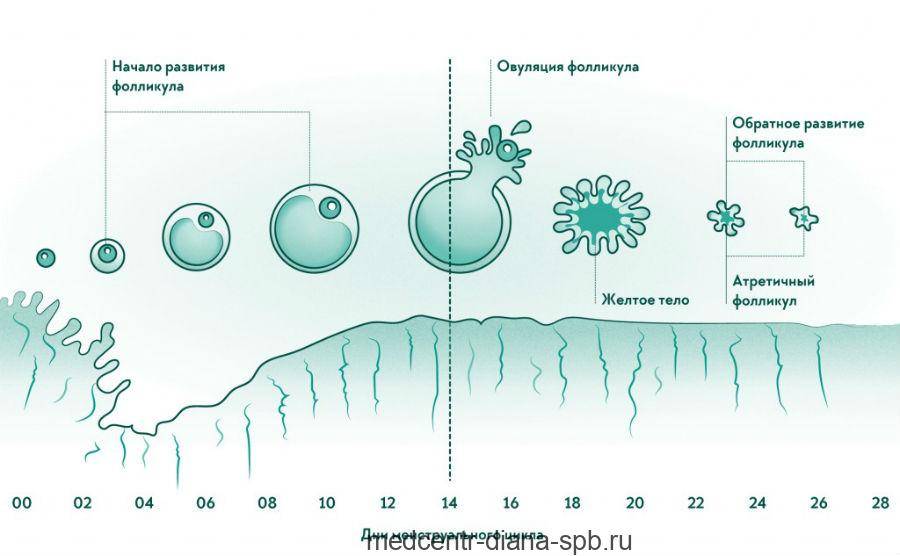
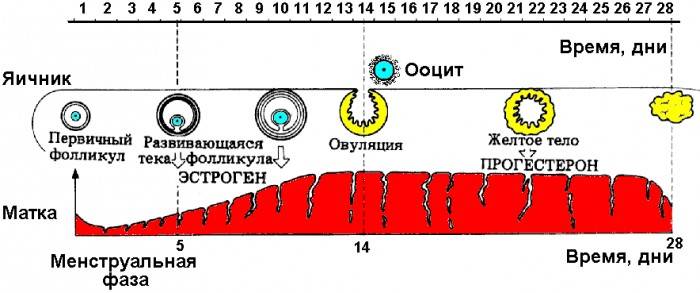
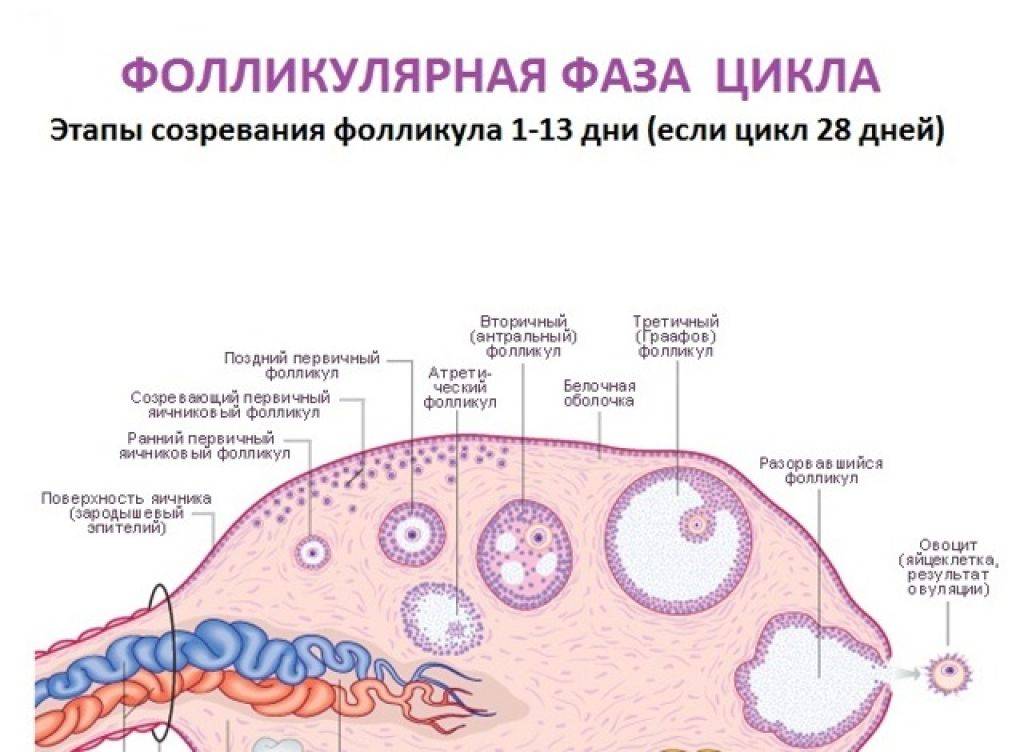
В первые дни нового менструального цикла под действием половых гормонов в яичниках начинают созревать от 3 до 30 первичных фолликулов. Это особые образования, состоящие из нескольких слоев клеток и одной незрелой яйцеклетки (ооцита) в каждом.
Постепенно ооциты растут, покрываются блестящими плотными оболочками, вокруг них формируются полости (вторичные ФЛ), заполненные жидкостью.
На 7 день менструального цикла один из таких пузырьков заметно больше остальных. Это доминантный фолликул, в котором яйцеклетка дозреет и произойдет овуляция. Его размер в этот период около 9-10 мм, что позволяет увидеть растущий фолликул на УЗИ. Другие вторичные ФЛ постепенно подвергаются обратному развитию – атрезии.
Примерно за 2 дня до овуляции размер доминантного фолликула увеличивается до 21 мм. На яичнике становится хорошо заметно выпячивание Граафова пузырька. Если созреет 2 и более пузырька с последующим оплодотворением, то развивается многоплодная беременность разнояйцевыми близнецами.
На каждом этапе фолликулогенеза возможен сбой, при котором ФЛ увеличивается, а созревания яйцеклетки не происходит. Это ановуляторный цикл, при котором беременность не наступит.
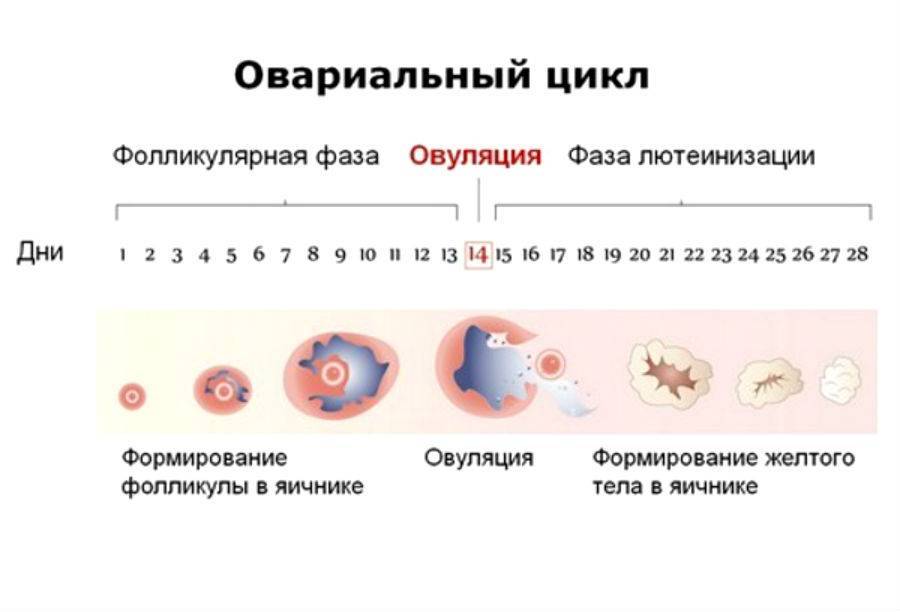
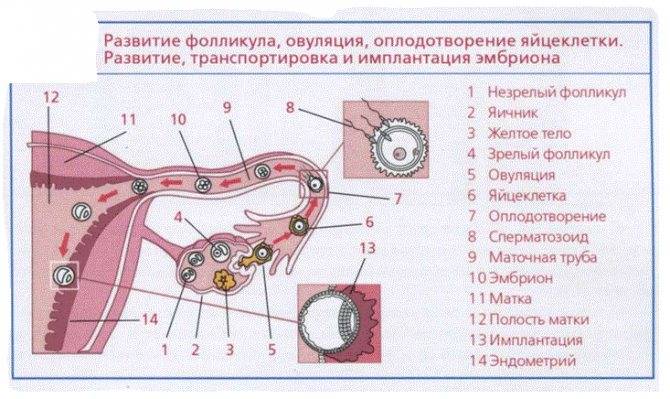
Менструальный цикл и развитие фолликулов
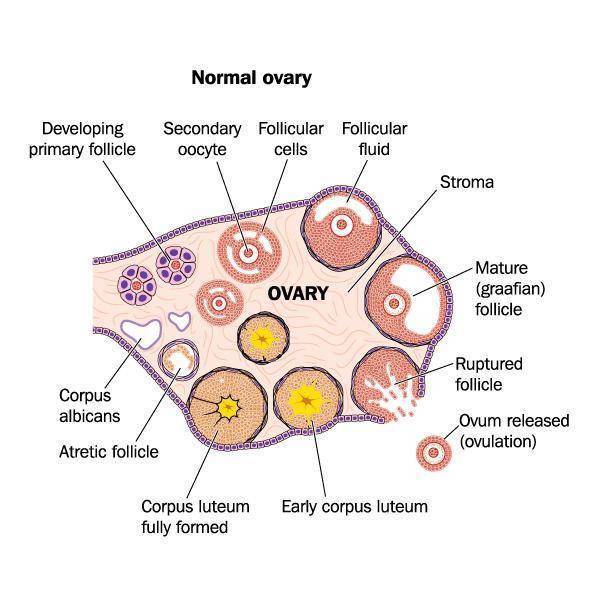
В первой половине менструального цикла в яичнике образуется яйцеклетка, которая покрыта слоями эпителиальной и соединительной тканей, именно они и образуют фолликул. Комплекс этих тканей состоит из оогоний, миграция которых в зародыш происходит приблизительно на 6 неделе беременности. После деления путем мейоза образуются ооциты первого порядка, которые покрываются слоем эпителия и соединительной ткани. Они называются примордиальные фолликулы. Их активная работа начинается в период полового созревания девушки.
Далее в организме женщины происходят изменения, которые объединяются в процесс под названием фолликулогенез. Это развитие фолликулов от начальной стадии до преовуляторной. По завершении последней стадии происходит овуляция, а на месте разорванного фолликула остается желтое тело.
Иногда овуляция происходит без разрыва стенок, эпителиальная и соединительная ткани продолжают расти и превращаются в образования под названием кисты. Если в организме сохраняется несколько таких кист, у женщины развивается поликистоз яичников. Это может помешать наступлению беременности. В редких случаях у женщины за цикл может развиться несколько фолликулов, это значит, что есть вероятность рождения близнецов или двойняшек.
Существует такое понятие, как доминантный фолликул — это тот, который под гормональным воздействием растет быстрее остальных. Другие фолликулы приостанавливаются в росте и поддаются процессу обратного развития.
В организме каждой женщины ещё с рождения присутствует огромное количество фолликулов, но лишь 2/3 из них сохраняются до наступления половой зрелости. От их остаточного количества зависит частота и продолжительность менструальных циклов, момент наступления климактерического периода, длительность репродуктивной функции. Для каждой женщины такое количество индивидуально. Оно идёт на спад приблизительно к 40 годам, именно тогда снижается репродуктивная способность у женщины и наступает менопауза.

Интерпретация результатов исследования
Помимо контроля с помощью ультразвуковых волн за работой репродуктивных органов, необходимо в лаборатории сдать анализы на некоторые гормонов, включая женские половые.
На основе полученных по УЗИ и в лаборатории данных, врач может диагностировать следующее:
1. Нормальная овуляция, для которой характерно:
- Перед наступлением овуляции наличие 1 или 2 доминантных фолликулов, величина которых соответствуют норме.
- Исчезновение фолликулов.
- Появление в яичнике желтого тела по окончании овуляции.
- Как только яйцеклетка вышла, позади матки можно определить небольшое скопление свободной жидкости.
- Анализ крови спустя 7 дней после овуляции показывает повышенный уровень прогестерона.
2. Персистирующий фолликул – доминантный фолликул, который не стал овулировать. Для этого состояния характерно:
- величина доминантного фолликула соответствуют норме;
- он не исчезает длительное время;
- желтое тело не формируется;
- позади матки отсутствует свободная жидкость;
- низкий прогестерон и высокий эстроген.
3. Фолликулярная киста означает, что:
- Доминантный фолликул превысил показатели нормы, и его размер составил более 25 мм.
- Нет свободной жидкости за маткой.
- Отсутствует желтое тело.
- Повышенный эстроген, пониженный – прогестерон.
4. Лютеинизация фолликула, то есть, доминантный фолликул не овулировал, но при этом желтое тело сформировалось. При этом:
- Фолликул может быть любого размера.
- Он не лопается, а сморщивается.
- Свободная жидкость отсутствует.
- Уровень прогестерона выше нормы.
5. Нет развития фолликулов. Изображение на экране УЗИ – аппарата показывает:
- Остановку их роста.
- Отсутствие доминантного фолликула и желтого тела.
- Низкий прогестерон.
У женщин данный метод диагностики популярнее измерения базальной температуры тела, поскольку при овуляции и лютеинизации фолликула ее показания одинаковы, но только эхография позволяет определить, что беременность не наступила, и женщина не надеется понапрасну.
Фолликулометрия применяется во время лечения бесплодия в качестве контроля за состоянием репродуктивных органов. Стоимость одного сеанса от 500 до 700 руб. (их должно пройти не менее 4).
Симптомы и ощущения
Понять, что фолликул лопнул, а яйцеклетка вышла, способны, по статистике, только 15–20% женщин, которые в период овуляции испытывают определённый комплекс симптомов. Для большинства дам этот процесс остаётся незамеченным.
У женщин с индивидуальным высоким уровнем чувствительности могут отмечаться в день овуляции несильные боли в области яичника, со стороны которого и произошёл разрыв фолликула. Они связаны с раздражением оболочки половой железы, а также с раздражением брюшины, ведь в неё после разрыва попадает немного крови и свободной жидкости из внутренней полости фолликула. Такие боли проходят безо всякого лечения через 1–2 дня после овуляции. Если они сильно беспокоят, то врачи рекомендуют принять спазмолитики («Но-Шпу» или «Папаверин»), обезболивающий препарат, принять тёплый душ или воспользоваться тёплой грелкой.
Есть и другие признаки, которые можно отнести к числу «предвестников» овуляции:
-
влагалищные выделения становятся более обильными, слизистыми, прозрачными, напоминающими по консистенции сырой яичный куриный белок;
-
начинает меняться настроение;
-
появляются несильные головные боли;
-
грудь становится более чувствительной, возможно её небольшое увеличение;
-
женщина испытывает повышенное сексуальное желание, возбуждение.
Через сутки после овуляции под действием прогестерона, производимого жёлтым телом, выделения становятся более скудными, непрозрачными, окрашиваются в белый или желтоватый цвет. При наступлении беременности их характер перед датой очередной менструации не меняется, не падает и базальная температура.
Более точно установить факт овуляции помогают домашние овуляционные тесты, которые реагируют второй полосочкой на наличие в моче женщины лютеинизирующего гормона. Очень точным методом определения считается фолликулометрия (УЗИ яичников) и лабораторный анализ крови на половые гормоны.
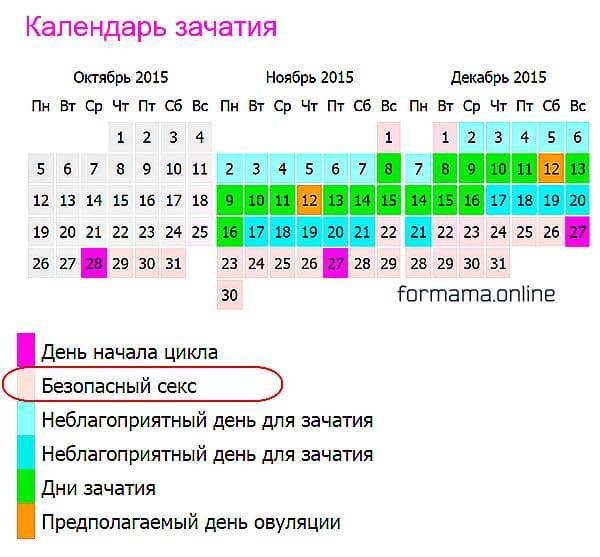
Откуда берутся двойняшки
«Главный» фолликул определяется примерно на 7-10 день цикла. Все другие уменьшаются и естественным образом отмирают. Но иногда бывает, что «лидеров» сразу два. В естественном цикле (то есть без применения гормонов для стимуляции овуляции) такое бывает довольно редко – у одной женщины из десяти, и далеко не каждый месячный цикл.
В отличие от близнецов (когда одна яйцеклетка оплодотворена двумя сперматозоидами), двойняшки не одинаковые, не на одно лицо. Они могут быть разнополыми или одного пола, и похожи друг на друга, как обычные братья и сестры.
Итак, правильный рост доминантного фолликула и последующая овуляция – яркие признаки женского здоровья. А возможные нарушения должны вас (и вашего врача) насторожить, но не испугать. Ведь в большинстве случаев такие отклонения успешно лечатся.
Фолликулометрия – способ определить размер фолликула и овуляцию
Определить размер самостоятельно не представляется возможным. Для таких целей существует специальная процедура, которая называется фолликулометрией. Это ультразвуковое исследование, в ходе которого удается определить размер, количество и динамику роста зачаточных клеток.
- точную дату овуляции;
- неправильное функционирование придатков;
- эффективность проводимой терапии.
Фолликулометрия дает возможность выявить наличие патологических заболеваний:
- фолликулярная киста – новообразование в придатке, являющееся яйцеклеткой, которая не вышла после разрыва эпидермиального кокона в маточную трубу;
- атрезия – патологическая недоразвитость ДФ;
- персистенция – присутствие вируса в тканях придатка, который препятствует полноценному развитию яйцеклетки;
- лютеинизация – нарушение развития «пузырька», когда желтое тело начинает развиваться в еще несозревшей клетки.
Специфика фолликулометрии заключается в следующем:
- Во время первой процедуры доктор определяет антральные фолликулы, один из которых в последствие станет доминантным.
- Через 3 дня проводится еще одно УЗИ, в ходе которого определяется присутствие или отсутствие ДФ.
- И в ходе третьей процедуры доктор определяет максимальную величину ДФ, что свидетельствует о приближении овуляции.
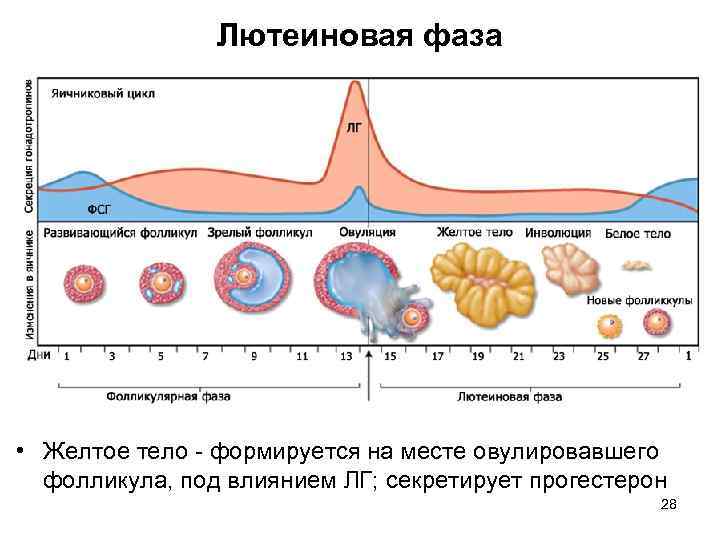
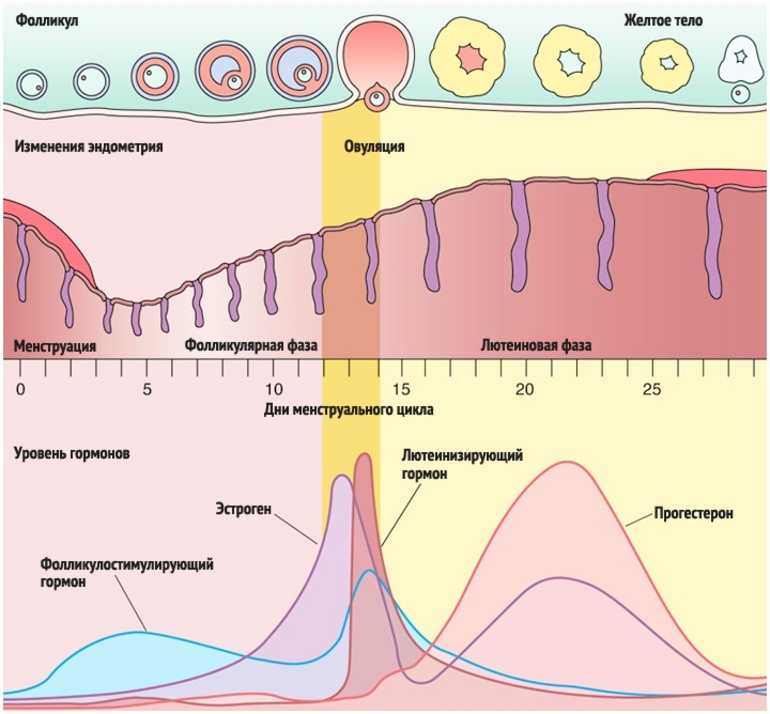
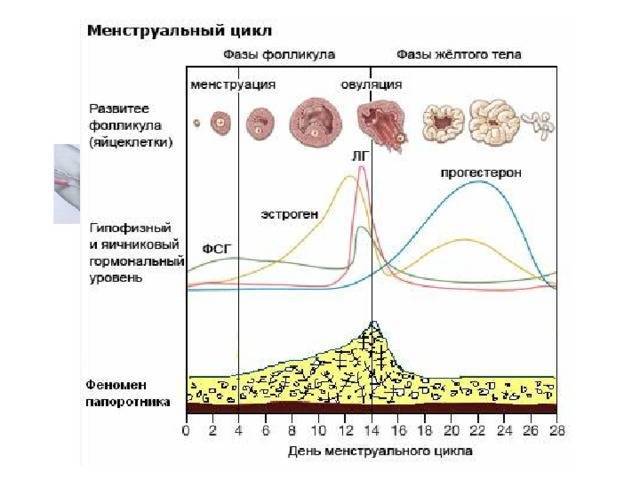
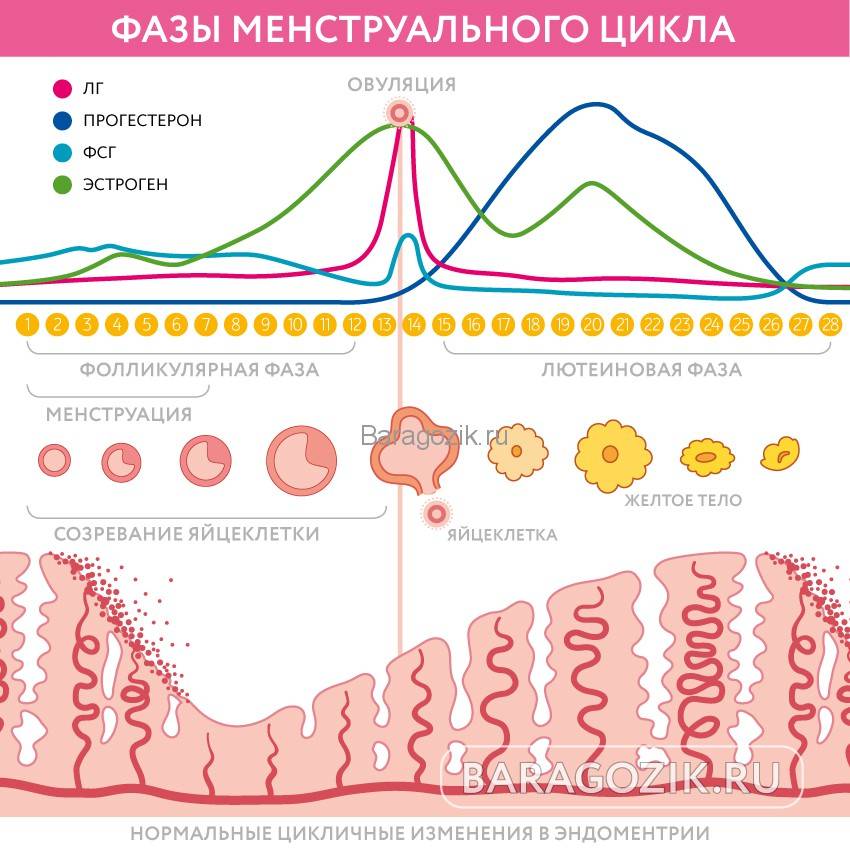
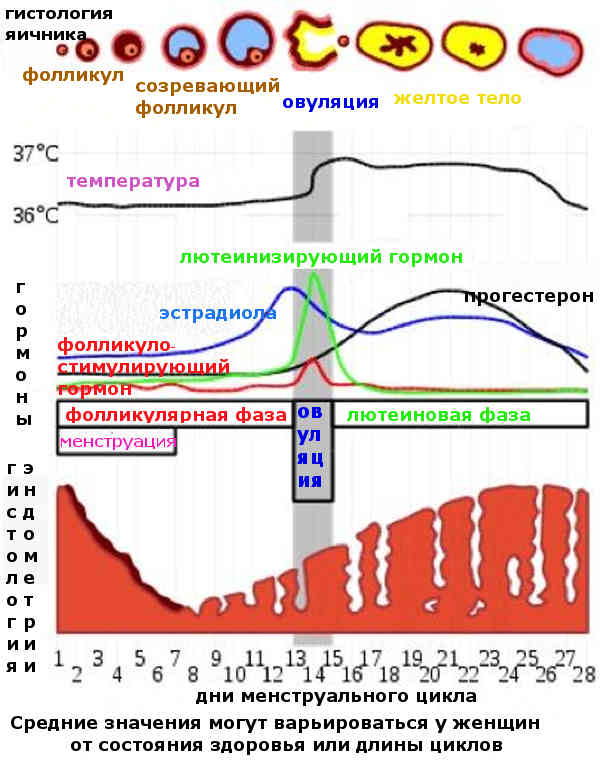
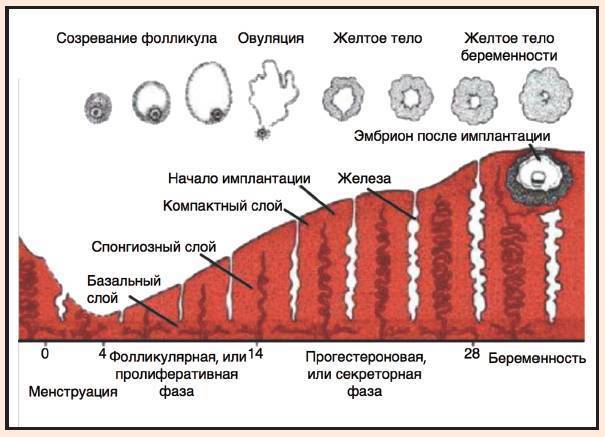
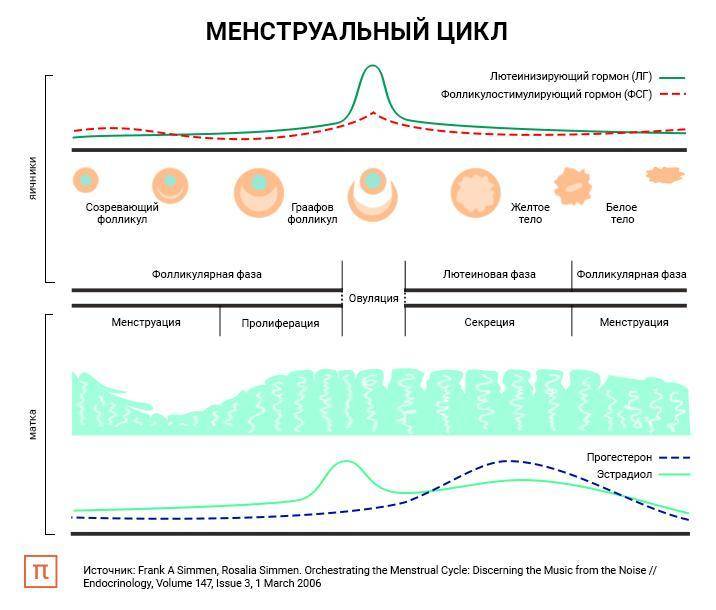
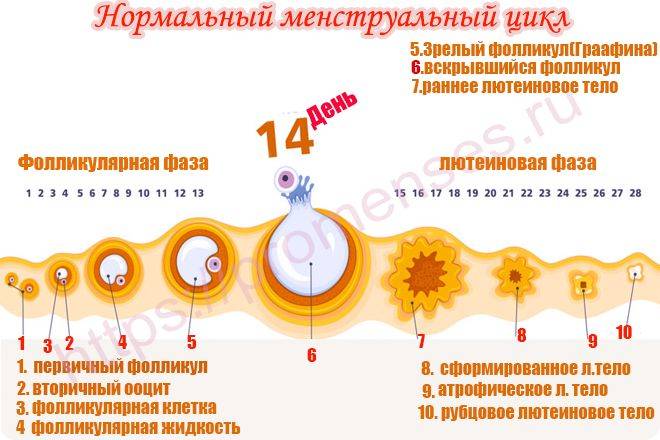
Фазы менструального цикла
Процессы в яичнике в течение менструального цикла:1 Менструация2 Созревающий фолликул3 Граафов фолликул4 Овуляция5 Жёлтое тело6 Жёлтое тело прекращает функционировать
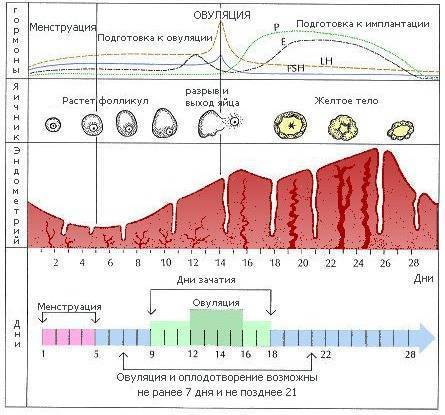
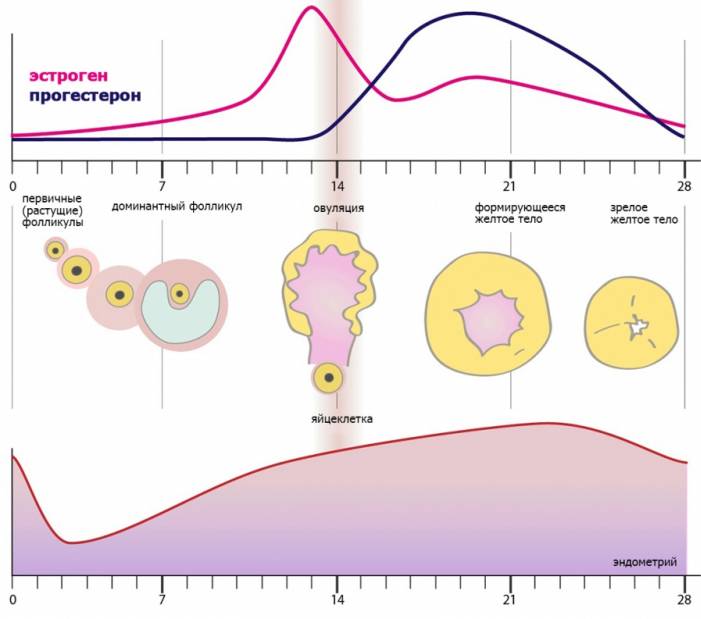
Процессы, происходящие в течение менструального цикла, могут быть описаны как фазы, соответствующие изменениям в яичниках (фолликулярная, овуляторная и лютеиновая), и в эндометрии (менструальная, пролиферативная и секреторные фазы).
Фолликулярная/менструальная фаза
Началом фолликулярной фазы яичника или менструальной фазы матки считается первый день менструации. Длительность фолликулярной фазы, во время которой происходит окончательное созревание доминантного фолликула, индивидуальна для каждой женщины: от 7 до 22 дней, в среднем 14 дней.
Овуляторная
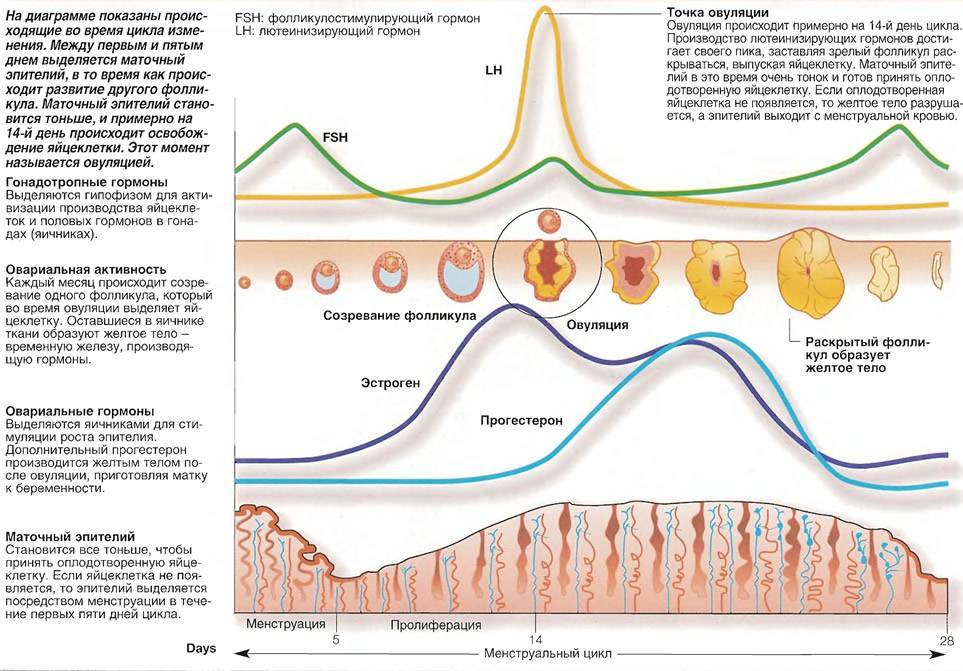
Приблизительно к седьмому дню цикла определяется доминантный фолликул, который продолжает расти и секретирует увеличивающееся количество эстрадиола, в то время как остальные фолликулы подвергаются обратному развитию. Достигнувший зрелости и способный к овуляции фолликул называется граафовым пузырьком. Во время овуляторной фазы, которая длится примерно три дня, происходит выброс лютеинизирующего гормона (ЛГ). В течение 36—48 ч происходит несколько волн высвобождения ЛГ, значительно увеличивается его концентрация в плазме. Выброс ЛГ завершает развитие фолликула, стимулирует продукцию простагландинов и протеолитических ферментов, необходимых для разрыва стенки фолликула и высвобождения зрелой яйцеклетки (собственно овуляция). В то же время снижается уровень эстрадиола, что иногда сопровождается овуляторным синдромом. Овуляция обычно происходит в ближайшие 24 ч после наиболее крупной волны выброса ЛГ (от 16 до 48 ч). Во время овуляции высвобождается 5—10 мл фолликулярной жидкости, в которой содержится яйцеклетка. Определить овуляцию можно путем измерения базальной температуры. Так же определяют пик ЛГ тест-полоски (продаются в аптеке)
Лютеиновая/секреторная фаза
Промежуток времени между овуляцией и началом менструального кровотечения называется лютеиновой фазой цикла (также известна как фаза жёлтого тела). В отличие от фолликулярной фазы, длительность лютеиновой — 13—14 дней (± 2 дня). После разрыва граафова пузырька стенки его спадаются, его клетки накапливают липиды и лютеиновый пигмент, это придает ему жёлтый цвет. Трансформированный граафов фолликул теперь называется жёлтым телом. Продолжительность лютеиновой фазы зависит от периода функционирования (10—12 дней) жёлтого тела, в это время жёлтое тело секретирует прогестерон, эстрадиол и андрогены. Повышенный уровень эстрогена и прогестерона изменяет характеристику двух наружных слоев эндометрия. Железы эндометрия созревают, пролиферируют и начинают секретировать (секреторная фаза), матка готовится к имплантации оплодотворенной яйцеклетки. Уровень прогестерона и эстрогена достигают пика в середине лютеиновой фазы, и в ответ на это снижается уровень ЛГ и ФСГ.
При наступлении беременности жёлтое тело начинает вырабатывать прогестерон до тех пор, пока плацента не разовьется и не станет секретировать эстроген и прогестерон.
Если беременность не появляется, жёлтое тело прекращает функционировать, снижается уровень эстрогенов и прогестерона, что приводит к отечности и некротическим изменениям эндометрия. Снижение уровня прогестерона также усиливает синтез простагландинов. Простагландины (ПГ) вызывают спазм сосудов и сокращение матки, происходит отторжение двух наружных слоев эндометрия. Уменьшение уровня эстрогена и прогестерона также способствует уменьшению ГРФ и возобновлению синтеза ЛГ и ФСГ, начинается новый менструальный цикл.
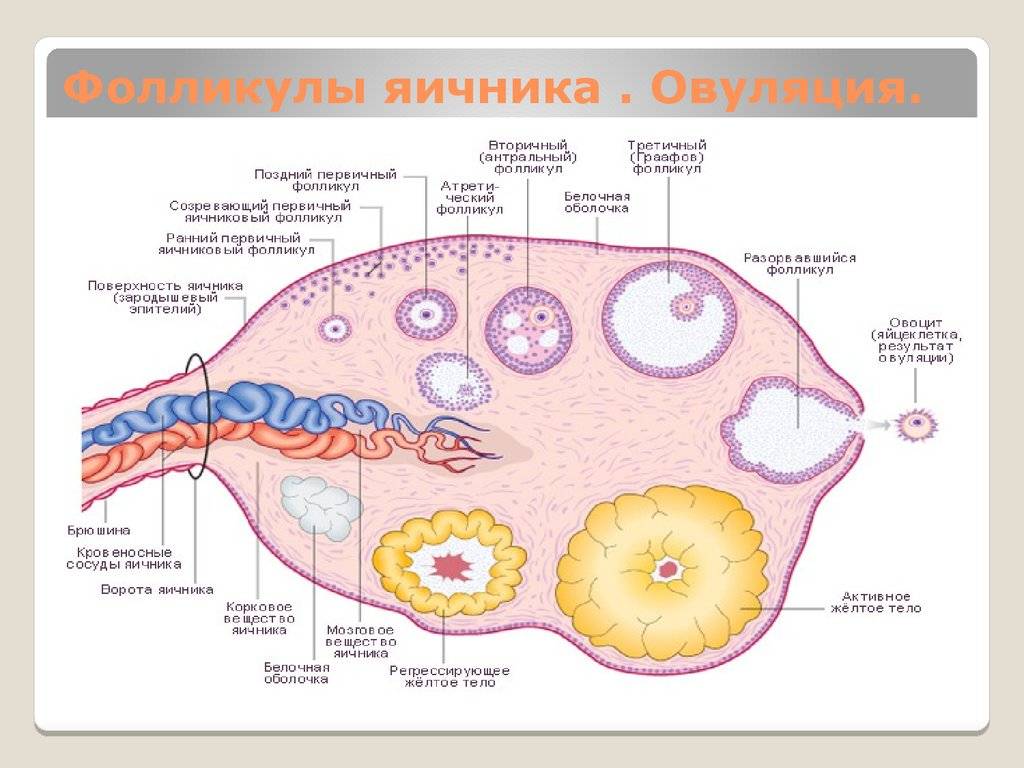
Фолликул яичника
Фолликул яичника (лат. folliculus ovaricus) — структурный компонент яичника, состоящий из яйцеклетки, окружённой слоем эпителиальных клеток и двумя слоями соединительной ткани.
Третичный фолликул
Ооцит
В фолликуле содержится ооцит 1-го порядка. Ядро ооцита называют “зародышевый пузырёк” germinal vesicle (см. иллюстрацию)
Гранулёзные клетки
Ооцит окружён слоем гликопротеинов, zona pellucida (zona striata). Он, в свою очередь, окружён слоем гранулёзных клеток.
Тека-клетки
Гранулёзные клетки окружены тонким слоем внеклеточного матрикса — базальной мембраной (на рисунке обозначена, как fibro-vascular coat). Вокруг базальной мембраны находятся тека-клетки.
Что покажет мониторинг фолликулогенеза?
Ультразвуковой мониторинг – наблюдения с помощью УЗИ за тем, как происходят изменения в матке и яичниках на протяжении менструального цикла.
На 8-10 день классического менструального цикла на экране аппарата УЗИ виден один доминантный фолликул, достигший в диаметре 12-15 мм на фоне остальных, значительно меньших фолликулов. В редких случаях доминантных фолликулов может быть два или больше. С каждым днем фолликул увеличивается в размерах, в день овуляции он может достигать 18-25 мм в диаметре.
При ультразвуковом исследовании обращается внимание не только на фолликулогенез, но и на эндометрий. Когда происходит овуляция, толщина эндометрия, имеющего трехслойную структуру, достигает 10-12 мм
Затем в организме выделяется лютеинизирующий гормон, способствующий овуляции. При этом незначительное количество фолликулярной жидкости изливается в брюшную полость.
Во время УЗИ фолликулогенеза на то, что овуляция произошла, указывают следующие признаки:
- наличие зрелого фолликула накануне овуляции;
- исчезновение или постепенное уменьшение доминантного фолликула, разрушение его стенок;
- после нормальной овуляции в дугласовом пространстве брюшной полости появляется свободная жидкость;
- вместо зрелого фолликула появляется желтое тело.
Нужно отметить, что иногда даже визуализация зрелого фолликула и наличие вместо него желтого тела спустя неделю не дает стопроцентной гарантии, что овуляция прошла полноценно. Так же, как и единичное УЗИ фолликулогенеза, на котором не было видно доминантного фолликула либо желтого тела. Каждый из подобных случаев требует более тщательных и регулярных наблюдений.
Итог
Как правило, если в одном из яичников созрел ДФ, следует ожидать овуляцию, но иногда «система дает сбой» и этот, значимый, определяющий возможность зачатия процесс задерживается или же полностью отсутствует.
Для подтверждения возникшей проблемы можно воспользоваться экспресс-тестами для определения овуляции. Но наиболее точным диагностическим методом является фолликулометрия. С ее помощью врач определит в яичниках наличие клеток, готовых к дальнейшему развитию и оценит их состояние.
Своевременное выявление проблемы позволит начать необходимую терапию, стимулирующую процесс овуляции. Выполнение врачебных рекомендаций и контроль за состоянием собственного здоровья – главные шаги на пути к материнству.