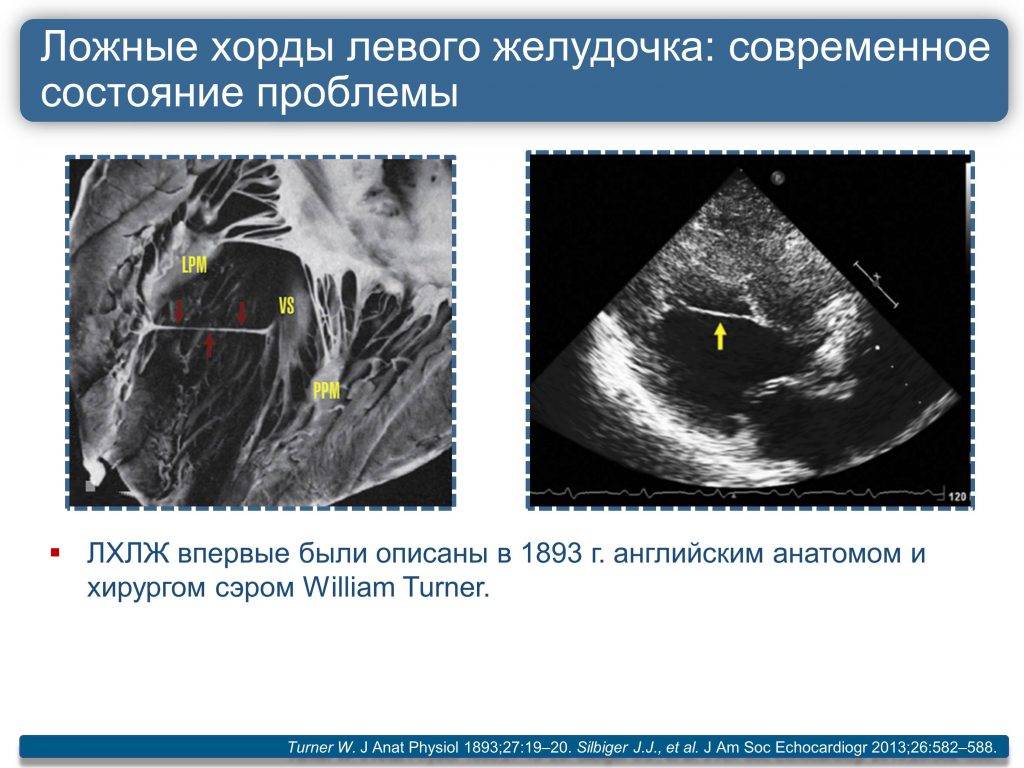
Строение сердца
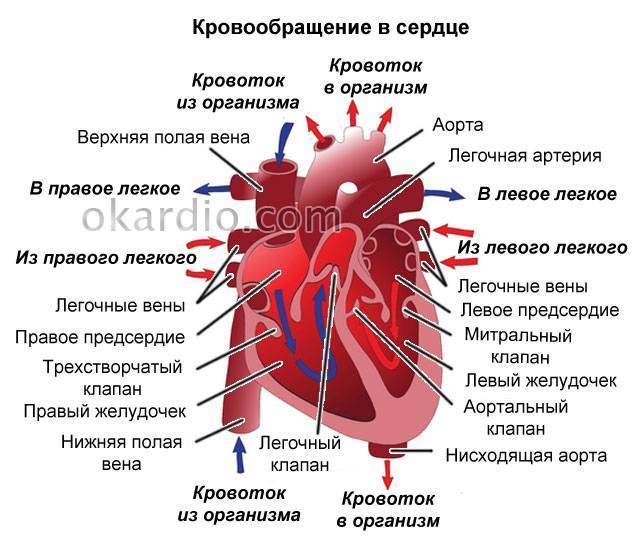
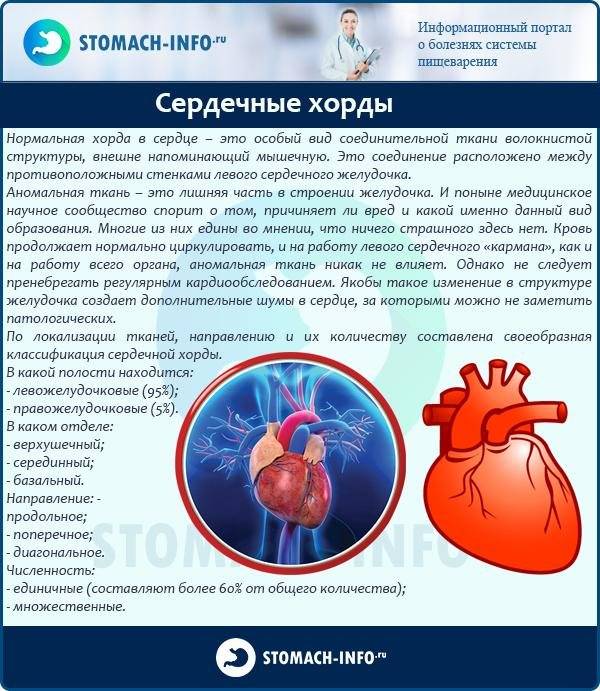
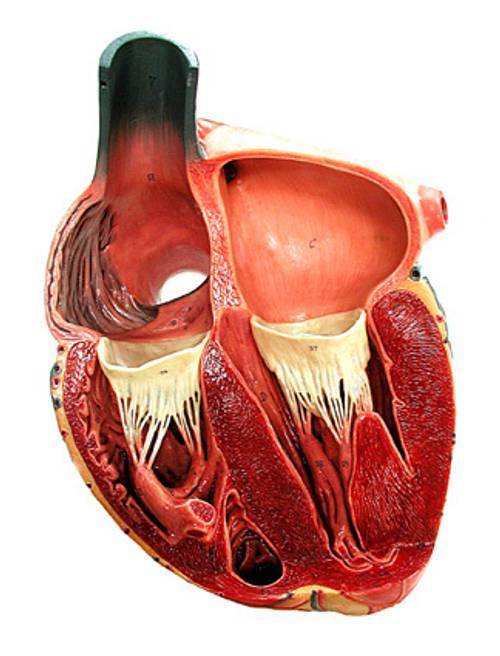
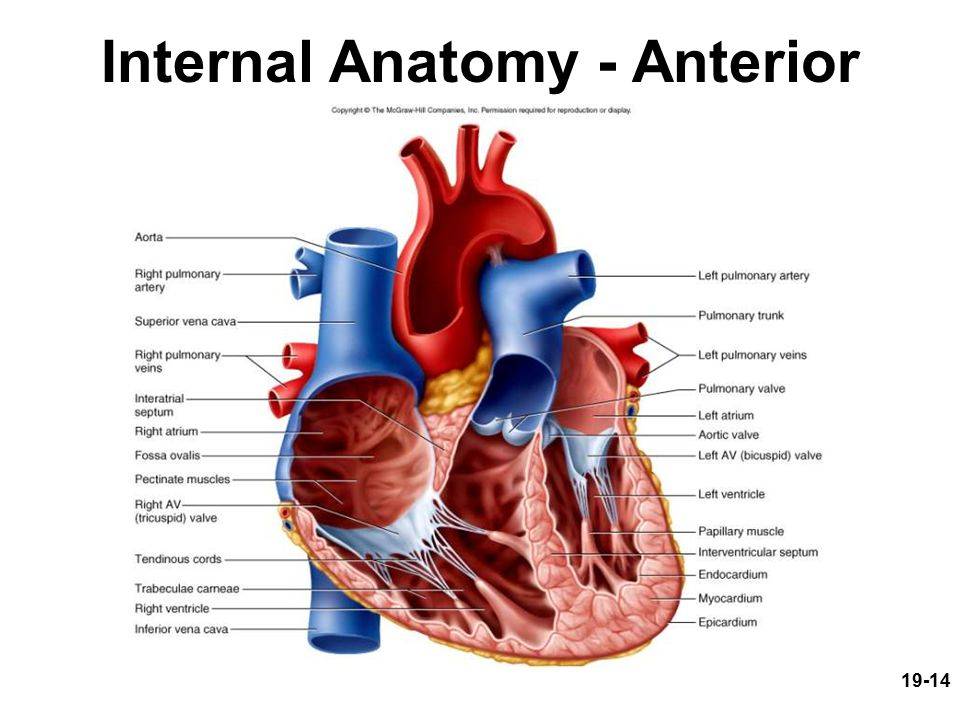
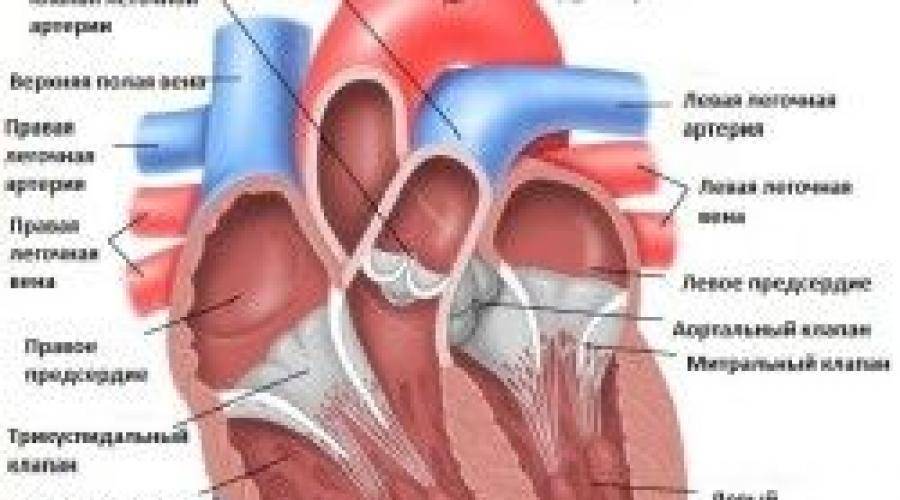
Сердце человека – это важнейший орган жизнеобеспечения. Его отлаженная работа прокачивает кровь по сосудам, обеспечивая питанием и кислородом все органы и ткани. Это мышечно-фиброзный орган, сердечная мышца (миокард) разделена на 4 камеры: правое и левое предсердия и правый и левый желудочки.
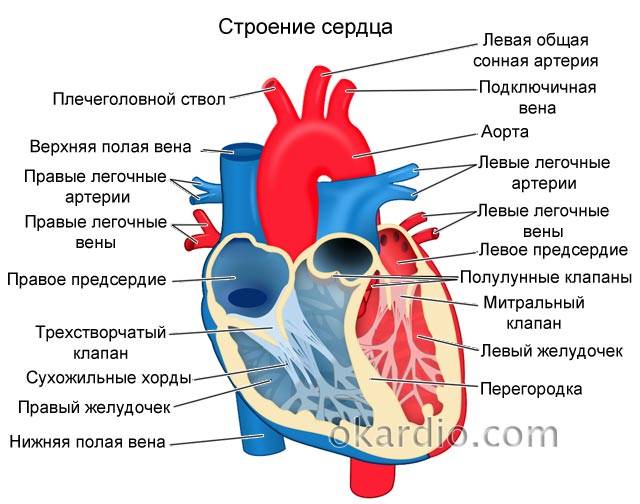
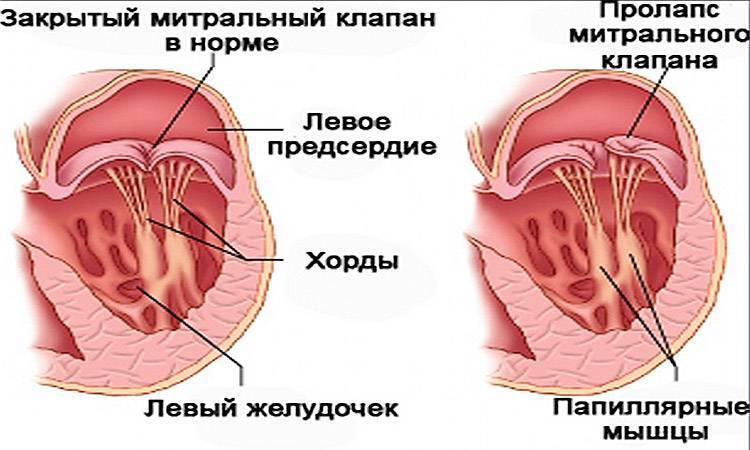
Кровь в левой и правой половине в норме никогда не смешивается. Чтобы обеспечить ток крови в нужном направлении, между предсердиями, желудочками и сосудами расположены соединительные пластинки – клапаны: митральный (трехстворчатый) слева и трикуспидальный (двустворчатый) справа.

В расслабленном состоянии (в диастолу) створки открываются, и кровь попадает из одной камеры в другую. Затем наступает сокращение (систола), и кровь выбрасывается в сосуды: из левого желудочка – в аорту и дальше к органам течет кровь, богатая кислородом; из правого – в легочную артерию, к легким, насыщенная углекислым газом.

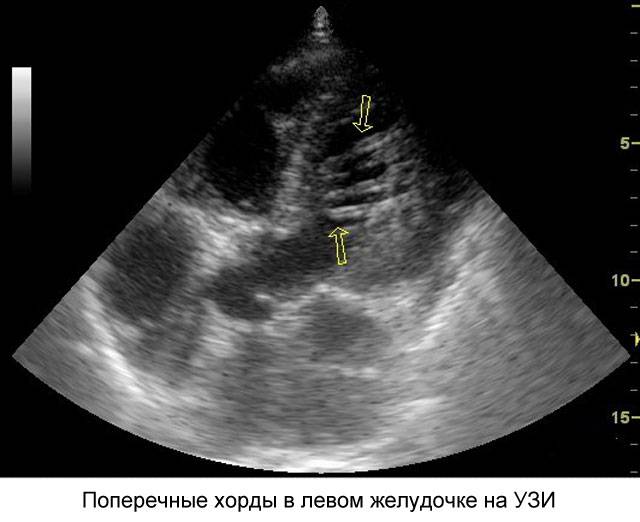
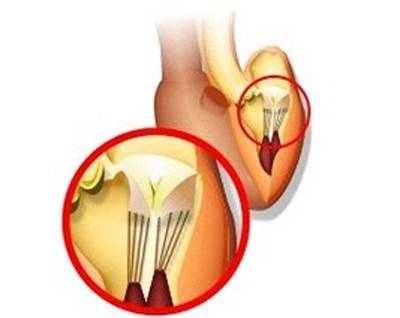
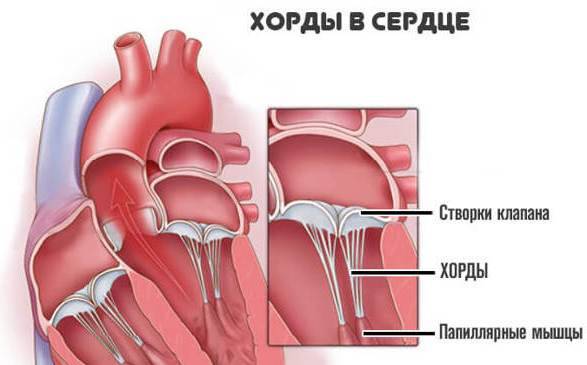
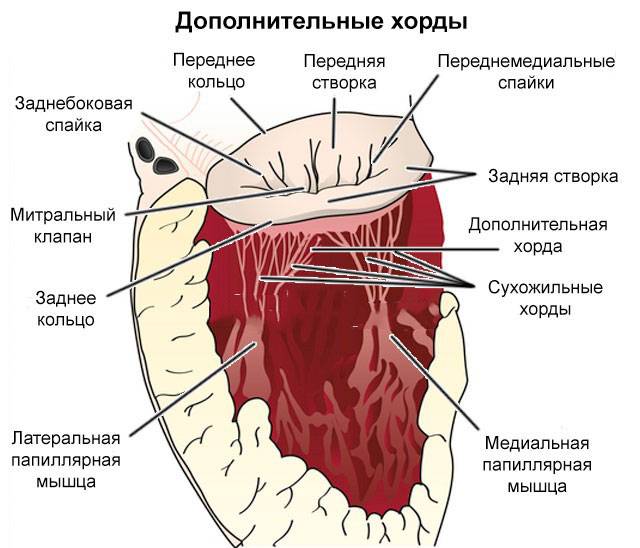
Для поддержания упругости клапанов и создания прочного каркаса от мышечных возвышений (трабекул) в желудочках к створкам отходят соединительнотканные тяжи – хорды. Они и не дают открываться клапанам в систолу.
В некоторых случаях у человека внутриутробно закладывается лишняя такая нить. Это и называется дополнительная хорда. В 95% они формируются в левом желудочке.

Брадикардия плода: причины и симптомы
Не всякое снижение пульса у человека является аномалией или патологией. Например, оно наблюдается во время сна или при снижении температуры окружающей среды – в такие моменты организм экономит энергию, обмен веществ замедляется. Также подобное явление наблюдается у спортсменов, а у некоторых людей оно имеется с рождения, но не имеет характера патологии. В таких случаях говорят о физиологической брадикардии. Важным ее отличие от аномальной является отсутствие патологических симптомов.
Аномальная брадикардия – это такое снижение частоты сердечного ритма, при котором возникают различные болезненные состояния организма: головокружение, холодная потливость, потеря сознания и т. д. Как правило, они проявляются при сильном сокращении сердцебиения. Если оно незначительно, то субъективных ощущений у человека может не возникать.
Чтобы судить о наличии брадикардии сердца у плода, необходимо иметь представление о физиологической норме частоты сердцебиения. У взрослого человека она составляет 60-80 ударов в минуту, у эмбриона же изменяется в ходе его развития:
- На 3-5 неделе – 75-80;
- На 5-6 неделе – 80-100;
- На 6-7 неделе – 100-120;
- На 7-9 неделе – 140-190;
- На 10-12 неделе – 160-180;
- На 4 месяце – 140-160;
- К 9 месяцу – 130-140.
Указанные значения не являются точными, так как физиологическая норма у каждого ребенка может незначительно различаться. Примерно до 21 дня беременности сердцебиение у эмбриона не прослушивается вообще – на этом этапе у него его собственное сердце еще не начало формироваться, а обмен веществ полностью обеспечивается кровотоком матери.
Однозначно диагностировать патологическую брадикардию у матери и плода можно только во 2 триместре (после 20 недель вынашивания), так как на этом этапе его собственная система кровоснабжения в целом уже сформировалась, поэтому пульс должен стабилизироваться. Врач ставит диагноз в том случае, если в данный период частота сердцебиения составляет менее 110-120 ударов в минуту.
Брадикардия может быть «материнским» заболеванием или наблюдаться только у плода. В первом случае замедление сердцебиения у самой женщины также сказывается на состоянии будущего ребенка, во втором патология эмбриона не сказывается на здоровье матери. Причинами заболевания со стороны матери являются:
- заболевания сердечно-сосудистой системы – атеросклероз, нестабильное артериальное давление, ишемическая болезнь сердца, кардиосклероз, дистрофия или воспаление миокарда (сердечной мышцы);
- общие заболевания организма – нарушение кроветворной функции костного мозга, опухоли, анемия, инфекционные патологии, почечная недостаточность и т. д.
Со стороны плода причинами брадикардии выступают следующие патологии:
- материнская анемия, высокая токсичность окружающей среды, психический стресс у женщины;
- пороки развития собственной сердечно-сосудистой системы плода;
- нарушения репродуктивной системы матери – ранее старение плаценты, аномальное накопление околоплодных вод и т. д.;
- резус-конфликт – несовместимость материнской и эмбриональной крови по резус-фактору;
- интоксикация материнского организма из-за курения, употребления алкоголя или наркотиков, некоторых видов лекарств.
Симптомами брадикардии у матери являются типичные признаки кислородного голодания – головокружение, слабость, головная боль, шум в ушах, боль в груди, пониженное давление, одышка. Если патология наблюдается только у плода, о ней будут свидетельствовать снижение или прекращение его двигательной активности, а также судороги. Особенности эмбриональной формы заболевания в том, что выявить ее по состоянию матери невозможно – только непосредственно наблюдением за самим ребенком с помощью современных средств диагностики.
Беременность у пациенток с брадикардией характеризуется высоким риском гипоксии плода. Продолжительное кислородное голодание способно привести к замершей беременности, выкидышу или необратимым нарушениям в организме будущего ребенка. Особенно сильно от этого страдает его мозг, так как нервные клетки наиболее чувствительны к недостатку кислорода.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Причины и разновидности малых аномалий сердца

Различные отклонения в строении сердца могут возникнуть по причине:
- Генетических мутаций;
- Патологии беременности;
- Влияния внешних факторов.
Генетические мутации передаются по наследству и обусловливают некоторые наследственные синдромы (Марфана, Элерса-Данлоса), когда нарушена дифференцировка соединительной ткани во многих органах.
Врожденные формы МАРС связаны с нарушением закладки органов на ранних сроках беременности, примерно до 5-6 недель внутриутробного развития, когда будущая мама может и не догадываться о своем новом состоянии. Употребление алкоголя, курение в эти сроки способно вызвать патологию сердца.
Иногда развиваются МАРС у ребенка при изначально правильно сформированном сердце. В этом случае роль отводится неблагоприятной экологической обстановке, воздействию вредных химических веществ, инфекции.
Обычно МАРС диагностируются у детей, не достигших трехлетнего возраста, и выражаются, прежде всего, в анатомических отклонениях от нормы, которые не проявляются клинически либо малосимптомны, но с возрастом возможно нарастание признаков патологии сердца.
Классификация МАРС включает следующие их виды:
-
пример гемодинамических нарушений при открытом овальном окне в сердце
Со стороны предсердий и межпредсердной перегородки – пролабирование створок клапана нижней полой вены и гребенчатых мышц, открытое овальное окно, аневризма перегородки, аномальные трабекулы, увеличение евстахиевой заслонки.
- Со стороны трехстворчатого клапана и клапана легочной артерии – пролабирование створок, расширение.
- Аортальное отверстие – дилатация, асимметрия створок, расширение или сужение корня аорты.
- В левом желудочке возможны аномальные хорды и изменение их правильного расположения, излишнее количество трабекул, аневризмы межжелудочковой перегородки, деформация выносящего тракта.
- Со стороны двухстворчатого клапана – нарушение распределения и крепления хорд, пролапс клапанных створок, лишние, аномально расположенные, раздвоенные или гипертрофированные сосочковые мышцы.
Когда установлен точный вид аномалии, нужно уточнить, есть ли регургитация и гемодинамические нарушения, степень их выраженности.
У взрослых наиболее частыми являются такие МАРС как пролапс клапанов, добавочные и аномально расположенные хорды в левом желудочке, излишняя трабекулярность.
Аневризма межпредсердной перегородки
Встречается при дисплазиях соединительной ткани достоверно чаще чем
в популяции, отмечено ее сочетание с пролабированием митрального клапана.
Аневризма чаще располагается в области fossa ovale. Вероятно, возникновение
аневризматического выпячивания перегородки может быть связано со спонтанным
закрытием дефекта у детей в возрасте до 5 – 6 лет. Отсутствие гемодинамических
нарушений, дает в свою очередь, право, отнести небольшую аневризму
межпредсердной перегородки к малым аномалиям развития сердца. Клинически
аневризма может быть заподозрена по наличию щелчков в сердце, аналогичных
таковым при пролапсе митрального клапана.
ЭхоКГ критерии
Двухмерная ЭхоКГ
- Аневризматическое выпячивание в сторону правого
предсердия в области овального окна, усиливающееся в систолу
(рис.159 – 160). - Отсутствие объемной перегрузки правых отделов.
Рис.159
Аневризматическое
выпячивание
межпредсердной
перегородки в
сторону правого
предсердия в области
овального окна.
Рис.160
Аневризматическое
выпячивание
межпредсердной
перегородки в сторону
правого предсердия в
области овального
окна.
Симптоматика заболевания
При аномалиях типа МАРС редко наблюдаются видимые симптомы. Единичные доп. хорды никак себя не проявляют. Пациент на протяжении всей жизни может и не подозревать, что у него есть дополнительная хордовая нить.
Подозрение о заболевании могут вызвать систолические шумы сердца при прослушивании ребенка после рождения. МАРС может быть диагностирован на основании соответствующих исследований в последующие три года жизни малыша.
У ребенка явными признаками патологии могут быть:
- боли в области сердца;
- ощущение сердцебиения;
- быстрая утомляемость;
- несанкционированная слабость;
- головокружение;
- психоэмоциональная нестабильность;
- вегето-сосудистая дистония;
- нарушение сердечной ритмики.
Эти симптомы чаще проявляются в подростковом возрасте и продолжаются после него.
Множественные доп. хорды (дисплазия соединительной ткани) могут обнаруживаться не только в сердце, но и в других органах, где есть такой тип тканей:
- деформация скелета (конечностей, позвоночника, таза);
- изменение строения трахеобронхиального дерева;
- аномалии в строении органов пищеварения, мочевыделительной системы и пр.
В каждом отдельном случае назначается определенное лечение. Особенно тщательно подбирается терапия в случае множественной дисплазии органов.
Советы врача: как часто делать эхокардиографию при ложной хорде
Для стандартного чек-апа при малой сердечной аномалии достаточно проходить ЭхоКГ 1 раз в год. Обследование назначают внепланово, если:
- у пациента появились жалобы, включая те, что напрямую не связанные с кардиологией;
- вы замечаете, что ребенок интенсивно растет;
- произошло резкое снижение веса;
- диагностировано хроническое заболевание, например астма, гастрит, нефрит;
- ребенок идет в детский сад, школу, вуз;
- стоит вопрос о спортивной секции;
- произошел стресс: экзамен, потеря одного из членов семьи, конфликт в детском коллективе и дома;
- планируется или определяется беременность.
Единичные ДХЛЖ не считаются патологией. Специалисты рассматривают их как анатомическую особенность человека. Наличие добавочной хорды не является противопоказанием к посещению уроков физического воспитания. Юноши с аномальными тяжами могут призываться в армию, если у них не наблюдается осложнений и сопутствующей патологии
Важно лишь доступно рассказать ребенку о его состоянии и предупредить, что ему необходимо внимательно относиться к своему здоровью
Лечение последствий дополнительной хорды
Зачастую при обнаруженной дополнительной хорде лечение не назначается, однако, при тяжелых случаях патологий с проявлениями в виде дискомфорта и боли в области сердца могут быть назначены доктором следующие препараты:
- витаминизированные комплексы, обогащенные витаминами группы В;
- препараты с содержанием магния и калия;
- антиоксиданты;
- ноотропные средства.
Следует помнить о том, что лекарственные средства назначаются только специалистом после проведения диагностических мероприятий.
В особенно тяжелых случаях, когда множественные хорды мешают нормальному функционированию сердечной мышцы, может быть назначена операция, однако, такое случается крайне редко.
Характерные симптомы
В большинстве случаев аномалия в раннем детском возрасте никак себя не проявляет.
По мере роста ребенка, когда внутренние органы «не успевают» за ростом организма, могут появиться неспецифические симптомы:
Боли за грудиной.
Головокружения, обмороки.
Повышенная утомляемость.
Рассеянное внимание.
Нарушения сердцебиения.
Нестабильность артериального давления.
Эти же признаки характерны для множественных хорд в полости желудочка или формирования нарушений работы сердца.
Также дополнительной хорде в полости левого желудочка могут сопутствовать другие проявления неполноценности соединительной ткани:
- патологическая подвижность суставов;
- опущение почек;
- мегауретер (стриктура мочеточника над входом его в мочевой пузырь, за счет чего выше он расширяется);
- диафрагмальные грыжи;
- заброс содержимого желудка в пищевод;
- нарушение осанки.
Во взрослом возрасте, если дополнительная хорда сохранилась или расположена поперечно, могут присоединиться:
- тахикардия;
- аритмия;
- повреждения эндокарда;
- нарушение расслабления желудочка.
Эти развившиеся последствия должны корректироваться у кардиолога.
Как выявляется отклонение и нужно ли лечение
При обнаружении врачом во время аускультации пациента шумов в сердечной области (акустических звуковых колебаний), должны быть назначены:
- консультация кардиолога;
- электрокардиограмма;
- УЗИ миокарда.
Прочтите! Двустворчатый аортальный клапан
Аномальное явление не требует специального лечения, а тем более оперативного вмешательства. Но ее своевременное обнаружение помогает впоследствии не пропустить начала развития более опасных патологий и заболеваний миокарда.
По сути, вся терапия сводится к назначению и выполнению профилактических мер, направленных на предотвращение аритмий и нарушений в работе миокарда.
Симптоматика заболевания
Если у ребенка или взрослого человека проявляются вышеописанные симптомы, то необходимо пройти медицинское обследование на уточнение диагноза пациента.
Диагностические методы используются различные:
- Первичный осмотр лечащего врача, когда он анализирует состояние больного, выслушивает жалобы и узнает, какие симптомы проявляются больше всего, какая у них продолжительность, частота возникновения и другое.
- Эхокардиография или ультразвуковое исследование сердца — эффективный способ обследования, помогает увидеть состояние сердечной мышцы, частоту ее сокращения и расслабления. А также показывает сердечный ритм, назначается людям, которые страдают затрудненным дыханием, болевыми ощущениями и покалываниями в области сердца, кроме того, в случае изменения формы грудной клетки. Данная процедура вовсе безопасна и позволяет установить причину всех проявляющихся симптомов.
Электрокардиограмма необходима для оценки функциональности сердца, его сокращений и ритма. Трабекула в полости левого желудочка с помощью такого метода диагностики не может обнаружиться. Эта процедура показана людям, которые имеют осложнения и прочие патологии сердечно-сосудистой системы. Исследовать работу сердца с помощью электрокардиограммы возможно не единожды, а целые сутки, что позволяет собрать больше информации о состоянии данного органа.
А также к диагностическим методам относится забор всевозможных анализов, которые необходимы для полного обследования и постановки правильного диагноза больному.
Дополнительную трабекулу преимущественно находят у новорожденных при плановом обследовании, или случайно, в более зрелом возрасте. Если возникла характерная для нее симптоматика, то выявлением патологии должен заняться кардиолог.
- Ультразвуковое исследование (УЗИ) сердечной мышцы позволяет оценить ее ритм и частоту сокращений. Оно абсолютно безопасно и помогает точно определить причину возникшего дискомфорта. Назначается подобное обследование в основном людям, у которых проблемы с дыханием, боли в области грудной клетки или изменение ее формы.
- Электрокардиограмма (ЭКГ) показывает функциональность сердечной мышцы. Ориентируясь на полученный результат, врач оценит правильность ритма и степень выраженности ее сокращений. Выявить трабекулу данным способом не удастся, но получится обнаружить прочие сердечные проблемы вызванные аномалией.
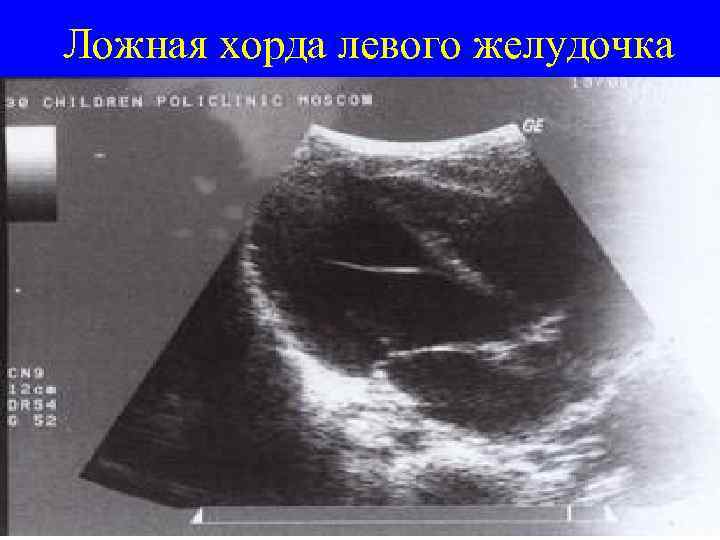
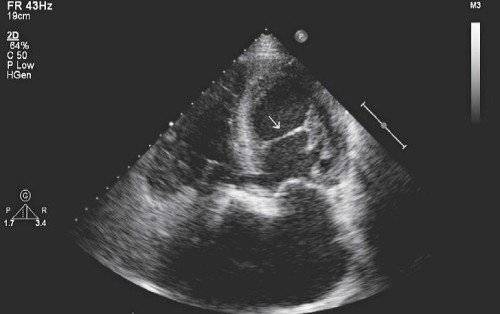
ложная хорда в сердце что это такое
Дополнительная хорда, обнаруженная в сердце у ребенка – довольно распространенная на сегодняшний день аномалия. В последнее время возросла частота регистрации патологии. Во многом это благодаря эхографическому методу обследования – УЗИ сердца.
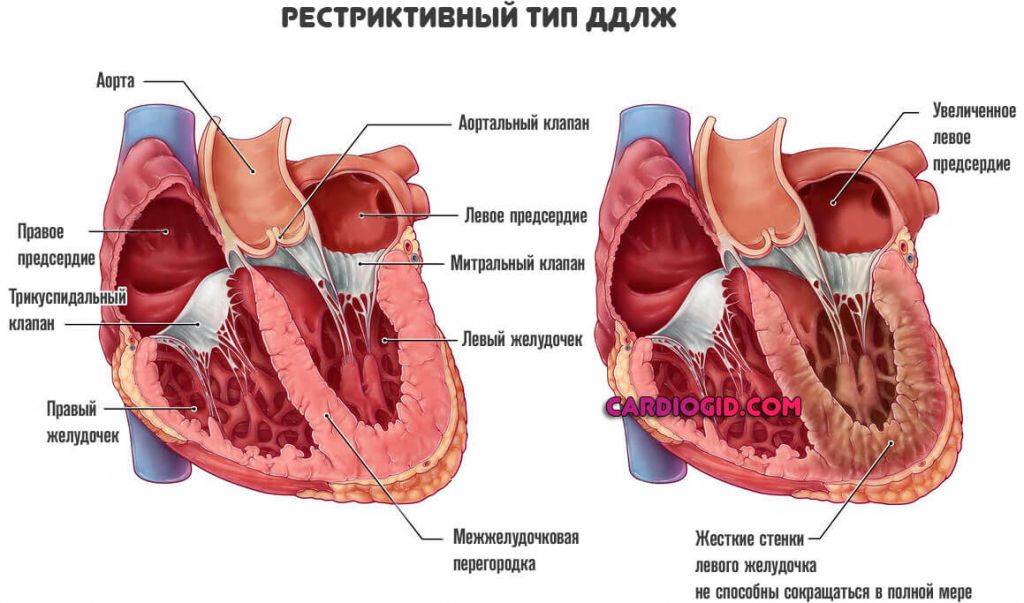
Сердце у ребенка и взрослого: особенности строения
Данный орган имеет 4 камеры – левое и правое предсердие и, соответственно, левый и правый желудочек.
В норме кровь циркулирует из предсердий в желудочки. Движение крови в одном направлении регулируется сердечными клапанами, которые смыкаются/размыкаются согласно сердечным сокращениям.
Подвижность и гибкость клапанов обеспечивают своеобразные пружинки – сухожильные нити – хорды. Последние чередуясь сокращаются, натягивая клапан и пропуская кровь к желудочку, а затем расслабляются, их створки смыкаются и кровь не забрасывается обратно.
Однако все чаще случается, что в период внутриутробного развития в органе формируется одна или сразу же несколько дополнительных (ложных) хорд.
Они представляют собой соединительно-тканное образование. Стоит отметить, что чаще ложная хорда локализуется в левом желудочке сердца у ребенка. В подавляющем большинстве случаев эти образования не приводят к увеличению гемодинамической нагрузки, то есть не нарушают функцию сердца. В медицине такое заболевание относят к малым аномалиям органа.
Хорды классифицируют на продольные, поперечные и диагональные в зависимости от их локализации.
В ряде случаев поперечные нити способны спровоцировать во взрослом возрасте нарушения ритма сердца (синдром укороченного PQ, ВПВ синдром).
Причины появления хорды в сердце у ребенка
К главным провоцирующим факторам относится наследственная предрасположенность.
Если у одного из родителей имеются патологии сердечно-сосудистой системы, высока вероятность развития одной или нескольких аномалий у потомков, к примеру, ложные хорды, пролапс митрального клапана, открытое овальное окно.
Помимо этого, не исключаются внешние негативные воздействия, мутагенные причины (наркотики, алкоголь, курение в период беременности), в особенности при закладывании соединительных тканей, то есть на 5-6 неделе после зачатия.
Дополнительная (ложная) хорда сердца у ребенка: симптомы
Если патология всего лишь одна, то высока вероятность того, что в течение всей жизни она никак себя не проявит.
Первые подозрения возникают у врачей при наличии систолических шумов в сердце во время прослушивания.
Стоит отметить, что в подавляющем большинстве случаев патологию диагностируют в период от новорожденности до 3-летнего возраста. Именно этому данную патологию еще называют болезнь новорожденных.
Когда дети становятся старше, в период интенсивного роста опорно-двигательного аппарата возникает задержка развития внутренних органов.
В результате увеличивается нагрузка на сердце, что проявляется болью, повышенной утомляемостью, ощущением сердцебиения, слабостью, головокружениями, психоэмоциональной нестабильностью. Реже наблюдаются нарушения ритма.
Чаще всего перечисленные симптомы возникают в подростковом возрасте и могут сопровождать человека на протяжении всей жизни.
Соответственно, симптомы могут выражаться и посредством нарушения функции таковых. В такой ситуации имеет место соединительно-тканная дисплазия.
Патология проявляется изменениями скелета (деформация конечностей, нарушение функций мускулатуры, сколиоз), каркаса трахеобронхиального дерева, органов пищеварения (грыжа диафрагмы, гастроэзофагеальный рефлюкс, деформация/загиб желчного пузыря), органов мочевыделения (опущение почки, расширение мочеточника или почечной лоханки) и т. д. Когда имеются множественные хорды не только в левом желудочке, а также обнаружены отклонения в других органах, можно говорить о том, что соединительная ткань плохо развита во всем организме.
Можно сказать, что только педиатр, кардиолог и ряд других узкопрофильных специалистов, сможет решить, идет ли речь о самостоятельном заболевании или об общем поражении организма.
Таких детей необходимо обследовать весьма тщательно и комплексно.
Как диагностируется дополнительная хорда
Выявление заболевания предполагает проведение нескольких процедур:
- Клинический осмотр, включающий аускультацию (выслушивание) ребенка. При наличии патологии слышны систолические шумы;
- ЭХО-КГ – ультразвуковое исследование сердца – самый эффективный метод обследования;
- При необходимости назначается ЭКГ, которое могут проводить с нагрузкой или без таковой, чтобы исключить нарушения сердечного ритма;
- Суточное мониторирование ЭКГ;
- Велоэргометрия – нагрузочные пробы.
Симптомы и диагностика
В раннем детстве хорда в сердце может никак себя не проявлять и быть обнаруженной совершенно случайно, в ходе обследования другого заболевания. Также это правило касается одиночных хорд, которые располагаются в левом желудочке.
При наличии аномалий в правом желудочке во множественном количестве или поперечного расположения, можно заметить у ребенка следующие симптомы:
- учащенное сердцебиение;
- частая и быстрая утомляемость;
- чувство слабости в теле;
- появление частых головокружений;
- дискомфорт и покалывания в области сердца;
- частая смена настроения;
- нарушение сердечного ритма.
При наличии образований в правом желудочке не всегда эти проявления можно заметить в раннем детстве. Чаще всего они проявляются в период активного роста ребенка – в младшем и среднем школьном возрасте.
При подозрении на наличие хорды необходимо обратиться к врачу-педиатру, который проведет исследования, и при необходимости направит к кардиологу.
Для диагностики заболевания проводятся следующие мероприятия:
- доктор подробно расспрашивает ребенка о п
роявлениях патологии и общем самочувствии;
- с помощью стетоскопа прослушиваются сердечный ритм, при наличии хорды будут слышны посторонние шумы;
- ультразвуковое исследование сердечной мышцы позволяет рассмотреть патологию на мониторе, выяснить ее местоположение и определить категорию (опасные и неопасные);
- электрокардиограмма назначается с целью определения частоты сердечного ритма, чтобы исключить патологию;
- суточное снятие электрокардиограммы для определения среднего показателя в разных состояниях активности ребенка;
- при необходимости выполняется велоэргометрия – измерения сердечной деятельности при физических нагрузках.
На сегодняшний день у всех детей в возрасте 1 месяца снимают показания электрокардиограммы для диагностирования возможных сердечных заболеваний с целью профилактики и своевременного лечения патологий.
Свойства
Существует ряд закономерностей, связывающих между собой хорды и центр круга:
- Если расстояния от хорд до центра равны между собой, то такие хорды тоже равны между собой.
- Существует также обратная зависимость — если длины отрезков равны между собой, то расстояния от них до центра тоже будут равными.
- Чем большую длину имеет стягивающий отрезок прямой, тем меньше расстояние от него до центра окружности. И наоборот, чем она меньше, чем расстояние от указанного отрезка до центра описываемого круга больше.
- Чем больше расстояние от «струны» до центра, тем меньше длина этой оси. Справедливой будет также и обратная взаимосвязь — чем меньше расстояние от центра до хорды, тем больше длина.
- Хорда в геометрии, которая имеет максимально возможную для этой окружности длину, называется диаметром круга. Такая ось проходит через центр и делит её на две равные части.
- Отрезок с наименьшей длиной представляет собой точку.
- Если ось представляет собой точку, то расстояние от неё до центра круга будет равняться радиусу.
Чем опасно?
Ответить на вопрос о степени влияния аномалии на сердце и дальнейшую жизнь ребенка, однозначно невозможно. У некоторых детей признаков болезни не наблюдается, другим же приходится бороться с последствиями. Опасность представляют гемодинамически значимые хорды. Они негативно воздействуют на скорость течения крови. У младенцев диагностируют тахикардию или аритмию.
Если их число не уменьшилось с возрастом, есть риск развития серьезных сердечных патологий. С целью предотвращения осложнений ребенок должен постоянно посещать врача и соблюдать меры профилактики. Значительное ухудшение состояния ребенка может стать поводом для оперативного вмешательства.
Что делать, если обнаружен недуг
Если обнаружена ложная хорда у ребенка, она не является поводом для паники, но следует взять за правило прохождение регулярных, ежегодных осмотров кардиологом.

Витаминные комплексы помогут держать организм в тонусе
Кроме того, есть еще несколько корректировок, которые следует вписать в обычный ритм жизни.
Исключать физические нагрузки не следует, они нужны для общего укрепления и развития организма
Однако важно правильно их распределить: не допускать переутомлений и не рассчитывать на профессиональные занятия спортом. Нежелателен бокс, альпинизм, парашютный спорт.
Рекомендуется заниматься лечебной физкультурой (это можно делать самостоятельно или посещать занятия в медицинских центрах):
- занятия со спортивным инвентарем (обруч, мяч, скакалка, канат, шведская стенка);
- ритмические движения и танцевальные шаги.
Обязательно нужно соблюдать режим дня, отводить достаточно времени на полноценный отдых и сон, а также на ежедневные прогулки на свежем воздухе.
Уделить особенное внимание следует питанию. Оно должно быть насыщенным витаминами (особенно теми, которые относятся к группе В) и микроэлементами (калий, магний).
Следует избегать стрессов и эмоциональных перенапряжений.
Важно! Пациентам с таким диагнозом необходимо придерживаться всех существующих профилактических мер инфекционного эндокардита
Важно! Пациентам с таким диагнозом необходимо придерживаться всех существующих профилактических мер инфекционного эндокардита
Пролапс митрального клапана
Среди ультразвуковых методов диагностики первичного пролапса митрального
клапана предпочтение отдается двухмерной эхокардиографии, так как
при одномерной отмечается большое количество ложноположительных и
ложноотрицательных результатов. При двухмерной эхокардиографии необходимо
измерять площадь атриовентрикулярного клапана и окружность атриовентрикулярного
кольца, которые у детей с пролапсом митрального клапана достоверно
больше, чем у здоровых. Иногда удается выявить нарушение архитектоники
створок, удлинение, нетипичное крепление и неправильное распределение
хорд. Конечный диастолический диаметр левого желудочка у детей с первичным
пролапсом митрального клапана уменьшен: у одной трети соответствует
5-й и у половины 25-й процентили. Сочетание уменьшенной полости левого
желудочка с увеличением площади митрального клапана способствует возникновению
клапанно-желудочковой диспропорции, которая является одним из патогенетических
аспектов пролабирования створок.
Подклапанный аппарат атриовентрикулярных клапанов
Значение этих микроаномалий до конца не раскрыто. Обычно эти отклонения
в детском возрасте не вызывают клапанной регургитации и/или препятствие
току крови и проявляются лишь функциональным систолическим шумом,
иногда имитирующим врожденный порок сердца. Предрасполагают ли микроаномалии
хорд и папиллярных мышц к возникновению во взрослом возрасте недостаточности
клапана полностью не изучено. Вероятно данные аномалии являются предрасполагающими
к ревматическому и инфекционному эндокардиту, а также пролабированию
митрального клапана у детей и, как следствие, – недостаточности атриовентрикулярного
клапана у взрослых. Подклапанный аппарат левого атриовентрикулярного
клапана имеет большое разнообразие строения (рис.158).
Рис.158
Аномалия строения
папиллярных мышц:
одна папиллярная
мышца,
располагающаяся в
области верхушки,
запирательная
функция клапана не
нарушена.
Наиболее часто в детском возрасте встречается нарушенное
распределение хорд к передней или задней створке митрального клапана.
Нарушенное распределение хорд к передней (задней)
створке митрального клапана
Одномерная ЭхоКГ:
- Увеличение диастолической экскурсии передней митральной
створки. - Дополнительные эхосигналы от сухожильных образований
в выходном тракте левого желудочка в систолу.
Двухмерная ЭхоКГ
- На эхокардиограмме эхосигналы сухожильных образований
от передней (задней) створки преимущественно ориентируются в центре
или у основания. - Отсутствуют проявления митральной недостаточности
(дилатация левого предсердия и желудочка).
Отсутствие значимого градиента давления между левым предсердием и
левым желудочком, а также левым желудочком и аортой.
Чем опасна патология?
На первый взгляд может показаться, что закрытие дефекта межпредсердной перегородки – это не срочная процедура. На самом деле отделы правой стороны сердца несут повышенную нагрузку, со временем они увеличиваются в размерах. Результат – сердечная недостаточность и аритмия, одышка, постоянная усталость, отеки и дискомфорт в области груди. Они могут привести к развитию хронических заболеваний.
От избыточной нагрузки страдает и легочная артерия, с которой начинается малый круг кровообращения. Это приводит к бронхо-легочным болезням. В особо сложных случаях может развиться склероз сосудов легких – необратимое изменение, которое уже не поддается лечению и является противопоказанием для закрытия дефекта
Поэтому важно вовремя начинать диагностику и лечение, не дожидаясь осложнений со стороны сердца и дыхательной системы
У здоровых людей также существует отверстие в перегородке, которое называется овальным окном – и представляет собой небольшую щель между предсердиями. Она формируется еще в период эмбрионального развития и у некоторых остается во взрослой жизни. Если не наблюдается неприятных симптомов, то окно, сохранившееся во взрослом возрасте, не требует лечения и не считается заболеванием. Но в редких случаях оно может вызывать сосудистые патологии – в таком случае предусмотрено хирургическое лечение.
Эндоваскулярное лечение порока сердца – это наиболее современная операция, которая позволяет закрыть дефект перегородки. Если нет осложнений, то рекомендуется проводить операцию в возрасте до 7 лет. Если дефект выявлен позже, то рекомендуется лечение вне зависимости от возраста. При нарастании симптоматики операцию можно проводить даже совсем маленьким детям.
Показания
- наличие дефекта межпредсердной перегородки;
- симптомы перегрузки сердца,
- увеличение отделов сердца.
Противопоказания
- высокая вероятность тромбоэмболии;
- нарушение свертываемости крови;
- индивидуальные реакции непереносимости антикоагулянтов;
- сочетание ДМПП с другими пороками сердца, требующими более сложного вмешательства;
- наличие отверстий в перегородке больше одного;
- диаметр отверстия слишком большой для заплатки-окклюдера;
- острое инфекционное или воспалительное.
Лечение (не всегда необходимо)
Если дополнительные хорды ничем не проявляются, лечение не требуется. Оно может быть показано, если у ребенка или у взрослого человека есть симптомы нарушения сердечной деятельности. За помощью обращайтесь к врачу-кардиологу.
Лечение может проходить в домашних условиях (амбулаторно), а при выраженных симптомах – в условиях кардиологического стационара. Лечебная программа включает в себя следующее:
- Исключите вредные привычки и психоэмоциональное перенапряжение – курение, злоупотребление алкоголем и крепким кофе, стрессы, умственная и психическая перегрузка противопоказаны.
- Правильно питайтесь – исключите острую, жирную, жареную и любую раздражающую пищу. Основа рациона – продукты, богатые витаминами, микроэлементами и другими полезными веществами (овощи, фрукты, рыба, кисломолочные продукты, растительные масла, диетическое мясо, крупы). Питание детей грудного возраста должно быть либо грудным, либо искусственными сбалансированными смесями. Постепенно с 4–5 месяцев в рацион вводятся прикормы (овощное или фруктовое пюре, молочные каши), но только по рекомендациям педиатра.
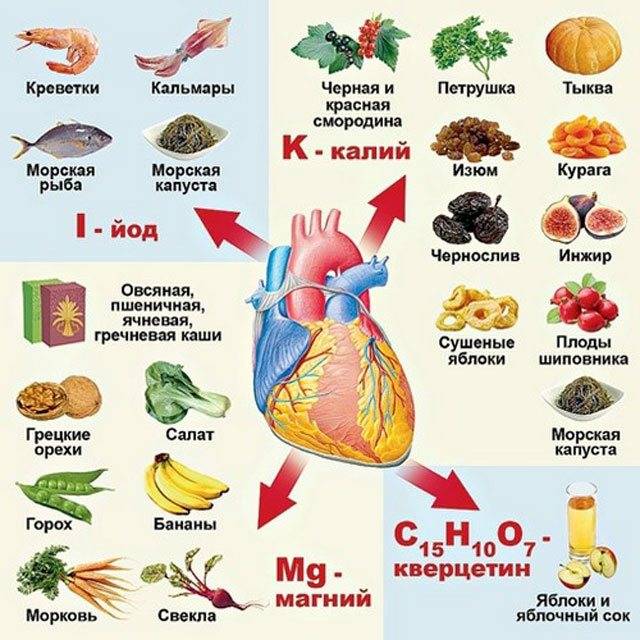
Полезные продукты для сердца
Сбалансируйте физическую активность – не перетруждайтесь, но и не ведите малоподвижный образ жизни. Обязательны занятия общей или лечебной физкультурой, прогулки и игры на свежем воздухе.
Медикаментозное лечение:
- Витаминотерапия: Мильгамма, Неуробекс, Аевит, Витамины Е, В1, В6, Никотиновая кислота, Кардиовит.
- Метаболические препараты: Панангин, Аспаркам, Магне В6, АТФ, Цитохром С, Актовегин, Милдронат.
- Другие средства в зависимости от симптомов: бета-блокаторы (Анаприлин, Метопролол, Бисопролол) при нарушениях ритма, мочегонные (Верошпирон, Фуросемид) при отеках, ноотропы и регуляторы деятельности нервной системы (Тиоцетам, Пирацетам, Кратал) при проявлениях вегето-сосудистой дистонии.
Хирургическое лечение – криодеструкция или иссечение (удаление) дополнительной хорды. Требуется в редких случаях (1–2% больных), когда аномальные хорды множественные, препятствуют распределению крови между полостями сердца или сочетаются с тяжелыми нарушениями ритма (пароксизмальная тахикардия, синдромы Вольфа-Паркинсона-Уайта и Морганьи-Адамса-Стокса, мерцательная аритмия).
https://youtube.com/watch?v=dKpKynMllBE