Народная медицина в лечении нарывов
Народная медицина дает множество советов по избавлению от нарывов различной природы. Однако при этом необходимо понимать, что подобные средства помогают далеко не всегда и не всем. Во многих случаях препараты народной медицины оказываются не эффективны, а в некоторых случаях вредны и опасны для здоровья. Правильный диагноз и действенное лечение может назначить только врач. Затягивание с обращением за медицинской помощью приводит зачастую к серьезным последствиям, включая инвалидизацию пациента и даже его гибель.
Но и отвергать полностью знания фитотерапии, накопленные многими поколениями целителей, также не разумно. Консервативная терапия вполне может дополняться средствами из арсенала народной медицины, одобренными и взятыми на вооружение современной фармакопеей. К средствам, которые могут применяться в лечении нарывов на пальце, относятся: жирный лист (алоэ) – очищение и усиление регенерации; березовый деготь, входящий в состав мази Вишневского, сок каланхоэ, настой цветков ромашки – антисептические свойства, настой шиповника – поливитаминное средство и повышение иммунитета. На этом список и свойства фитопрепаратов не ограничивается. Но не забывайте: решение о необходимости и целесообразности назначения такого лечения принимает врач.
Классификация патологического процесса
Нарыв на большом пальце ноги и на других пальцах по течению бывает острым или хроническим. Острый панариций начинается внезапно и быстро развивается, характеризуется резкой болезненностью пораженной области. Часто провоцируется высокой чувствительностью кожных покровов. Палец около ногтя может резко воспалиться, что провоцирует яркую клиническую симптоматику — болезненность, отечность. Пораженная область может загноиться и опухнуть.
Хронический панариций отличается медленным течением воспалительного процесса. Болевой синдром нарастает постепенно, сначала пораженная область отекает, затем формируется нагноение возле ногтя. Такое состояние может продолжаться довольно долго, но не стоит его запускать, лучше как можно скорее обратиться к врачу.
Если поражен весь организм
Если вы испытываете какие-то другие симптомы помимо хейлита и подозреваете, что серьезное системное заболевание является причиной заед на губах, как лечить их в таком случае? Единственное, что вы можете сделать – это пойти к врачу.
После полного обследования организма врач выявит, что же вас беспокоит, и назначит лечение. Современной медицине удается справиться практически с любыми заболеваниями, или хотя бы купировать их симптомы, так что со временем заеды сойдут на нет. Ускорить этот процесс можно лечением, описанным выше – заживляющими мазями, витаминами и увлажнением кожи губ.
Как лечить нарыв на пальце около ногтя
Как лечить нарыв на пальце около ногтя
Такие проблемы, на первый взгляд, являются пустяковыми и незначительными. Но они вызывают сильную боль и дискомфорт при сгибании пальцев. От нарывов в зоне около ногтя никто не застрахован. Даже маникюр, сделанный нестерильными инструментами или с использованием чужих, может привести к попаданию инфекции и нагноению тканей.
Что же надо делать в подобных ситуациях? Как правильно лечить такие проблемы?
Причины и признаки нарыва
Факторов, которые приводят к нагноению тканей в зоне ногтя, немало, и самыми распространенными из них являются такие: онихомикоз; нарушения венозного кровотока; врастание в кожу ногтя большого пальца; некачественный маникюр и педикюр; сахарный диабет; порезы, ссадины, другие травмы в зоне подушечек пальцев. Больше других подвергаются травмированию вышеуказанных зон люди, которые профессионально работают руками. Например, у плотников часто под ногти загоняются скалки дерева, стекольщики могут разрезать подушечки пальцев и заносить инфекцию, а вышивальщицы травмируются иглами. При попадании технических масел в раны нарывы образуются быстро. Воспаление ногтевых валиков на ногах чаще всего вызывается длительным ношением тесной, неудобной для пальцев обуви. Признаки начинающегося нарыва в зоне ногтя — это гиперемия кожи, припухлость, зуд и легкая болезненность. На втором этапе воспалительный процесс проникает уже в нижний слой дермы. Покраснение кожи увеличивается, она отвердевает и даже становится бордовой. Прикасаться к ней больно. Пульсация зоны воспаления, подергивание свидетельствует о кульминационном этапе развития заболевания. Палец при этом становится горячим, согнуть фалангу очень трудно. Затем жировая клетчатка и сухожилие наполняется гноем. Если локализация воспалительного процесса большая, то у человека может даже повышаться температура тела.
О лечении нарыва
Чтобы не допустить потери подвижности пальца, терапию надо начать при первых признаках неблагополучия. Рекомендуется несколько раз в день делать ванночки с содой и солью, эвкалиптом, календулой. Когда же в воспаленной области кожи начал скапливаться гной, нужно применять средства, вытягивающие его. И лучшим среди них является лук. Среднюю луковицу надо запечь в духовке и в теплом виде приложить к зоне нарыва на ночь, закрепить пластырем. Обычно наутро гной выходит, и остается лишь позаботиться о дезинфекции, ускорении регенерации кожи. На этом этапе помогут, опять же, ванночки с календулой, ромашкой, сок алоэ. Ускорить созревание гнойника поможет еще одно простое народное средство — хозяйственное мыло с кашицей из свежего чеснока. Их надо смешать в равных пропорциях и приложить толстым слоем к зоне нагноения. Зафиксировать. Если вы не почитатель народной медицины и хотите как можно скорее и комфортнее избавиться от проблемы на пальце, то можно воспользоваться готовыми аптечными препаратами, лучшими из которых являются мазь Вишневского и Ихтиоловая. Они ускорят созревание гнойного содержимого под кожей, вытянут его наружу. Обычно после одного ночного компресса с вышеуказанными мазями можно добиться прорыва гнойника. Так можно лечить детские нарывы на пальчиках, чтобы скорее избавить юных пациентов от проблемы. Для снятия боли можно смазывать им пальчики мазью Левомеколь.
Если причиной нагноения кожи вокруг ногтя стал грибок, то патологию называют кандидозной паронихией. Лечить ее надо антибиотиками и антимикотическими препаратами. Они уничтожают возбудителей воспаления. Иногда кандидозная паронихия у взрослых людей обретает хроническую форму. Она постоянно дает о себе знать. В этом случае порой приходится прибегать к хирургическому лечению, потому что происходит привыкание к антибиотикам. После удаления инфекции таким способом назначаются стероидные препараты, снимающие воспаление и позволяющие отрастать здоровой кутикуле. Иногда хроническую форму паронихии лечат введением стероидного препарата Кеналог внутрь очага. Это делают с помощью тонкой медицинской иглы. Чтобы избежать подобных неприятных процедур, необходимо заботиться о здоровье и безопасности рук.
При выполнении работы, связанной с повышенным травматизмом, обязательно надо надевать перчатки; даже после легких травм обрабатывать пальцы антисептиками; вытирать руки насухо после длительного контакта с водой во избежание грибковых заболеваний; не пользоваться чужими маникюрными инструментами и доверять руки только опытному мастеру маникюра.
Источник
Народные средства
Кроме традиционной терапии гноящийся вросший ноготь можно лечить народными методами. Многие растения и продукты пчеловодства обладают противовоспалительным и обеззараживающим действием. Единственное противопоказание – индивидуальная чувствительность к определенным компонентам.

- Травяной отвар. Чтобы устранить нарыв околоногтевого валика смешайте в одинаковых количествах листья зверобоя, сирени, подорожника. Добавьте цветы шалфея и ромашки лекарственной. Залейте все компоненты 1 л воды и кипятите 3 — 5 минут. Затем насыпьте 1 ч. л. соды и немного остудите состав. Погрузите в ванночку воспалившийся палец на 15 — 20 минут. По окончании указанного времени аккуратно приподнимите вросший ноготь. Надавите сначала на него, а потом на боковой валик. Таким образом высвобождается содержимое гнойного кармана. Все манипуляции выполняйте в стерильных условиях. Маникюрный инструмент продезинфицируйте спиртом.
- Яблочный уксус. Данное средство поможет при грибковых инфекциях, которые часто являются причиной вросшего ногтя. Добавьте продукт в теплую воду и погрузите в жидкость пораженный палец. Длительность процедуры – 15 — 20 минут с интервалом в 3 – 4 дня. После ванночки нанесите на ноготь лосьон из 1 части масла оливок и 2 частей масла душицы.
- Свекла. Распарьте конечность в теплой воде с марганцем. Измельчите на терке свеклу. Полученную кашицу распределите на гнойном пузыре. Сверху положите марлевую повязку. Каждые 5 часов меняйте компресс на новый. Овощ останавливает распространение инфекции и снимает воспаление.
- Настойка прополиса. Смешайте компонент с водой в пропорции 1:5. Принимайте ванночки 3 — 4 раза в сутки. Оптимальная продолжительность процедуры – 15 — 20 минут. Через 3 дня гной выйдет из-под вросшего ногтя и начнется процесс заживления.
Причины
Чтобы подойти к вопросу лечения заболевания, требуется сначала выяснить, что его вызывает. Если врач сможет установить причину заед на губах, как лечить это заболевание станет понятно.
Заеды
Основные причины ангулярного хейлита:
- Использование грязной или чужой посуды;
- Употребление овощей и фруктов, предварительно не вымытых;
- Регулярное облизывание губ;
- Неправильный уход за полость рта;
- Выдавливание прыщей у рта;
- Переохлаждение;
- Механическое повреждение тканей;
- Кариес;
- Передозировка некоторых лекарств;
- Серьезные заболевания – анемия, патологии печени, сахарный диабет;
- Иммунные нарушения, в том числе ВИЧ.
Давайте рассмотрим, как лечить заеды в разных случаях и разными методами.
Терапия ангулита у детей
С ангулитом у детей сталкиваются многие родители, так что вопрос «Как лечить заеды у ребенка?» очень актуален. Дети страдают от ангулярного хейлита в основном из-за своего ослабленного иммунитета и плохой гигиены рта. Опытные родители и врачи советуют скорректировать питание малыша, а также:
- Наносить на трещинки мед;
- Обрабатывать уголки губ зеленкой, фукорцином;
- Мазать их тетрациклиновой мазью – подойдет и глазная;
- Использовать ламизил и клотримазол, если подозревается грибковая инфекция;
- Уничтожать бактерии мирамистином и офлокаином, смазывая им ранки;
- Проводить комплексную противовоспалительную и антибактериальную терапию кремгеном, тримистином и гиоксизоном;
- Для заживления использовать метилурацил и левосин.
Главное в терапии – не полагаться на народные средства и посоветоваться с терапевтом для назначения адекватного лечения.
Заеды у ребенка
ВАЖНО: Наносить средства лучше после еды, аккуратными движениями, не чаще двух-трех раз в день. Комбинировать препараты можно, особенно если точно неизвестно, что спровоцировало хейлит
Диагностика
При подозрении на острую паронихию обратитесь к подологу или хирургу, если подолога поблизости нет. Диагноз ставится на основании клинических симптомов, опроса человека, осмотра пораженного места
Важно рассказать о специфике вашей работы, предшествовавших травмах в области ногтя. Врач проверит, есть ли скопление гнойных масс (абсцесс), оценит тяжесть состояния и примет решение по поводу способа лечения
При диагностике паронихии важно не спутать болезнь с другими возможными нарушениями в области ногтевой пластины со схожей симптоматикой. К ним относятся:
К ним относятся:
- Поверхностная инфекция, которая проявляется в виде эритемы и отека в пораженной части без пульсирующей боли;
- Панариций или гнойное воспаление глубоких слоев кожи пальца. Характеризуется тяжелым течением. Паронихию рассматривают как начальную стадию панариция. При панариции покраснение, болезненность и образование пузыря с гнойным содержимым необязательно возникает рядом с ногтем. Пораженная зона становится теплой, красной, напряженной и очень болезненной;
- Герпетическая инфекция дистальной (верхней) фаланги пальцы. В этом случае перед началом воспалительного процесса человек будет испытывать жжение, зуд. Для герпетической инфекции пальцев рук характерно образование везикул, боль, покраснение;
- Онихомикоз. Это грибковая инфекция ногтя, которая вызывает помутнение, желтоватую окраску ногтевой пластины.
- Плоскоклеточный рак. Поражает, главным образом, кожу, но иногда задевает и ногтевое ложе. Это редкая злокачественная подногтевая опухоль, которая может быть ошибочно принята за хроническую паронихию;
Кроме этого важно провести дифференциальную диагностику с экземой, посриазом и синдромом Рейтера (поражение суставов, способное вызвать скопление гноя в области ногтевого валика). Инструментальные методы диагностики, такие как рентгенография, УЗИ, лабораторные анализы назначают только в случае, если наблюдаемая клиническая картина паронихии нетипична и вызывает сомнения относительно диагноза
Инструментальные методы диагностики, такие как рентгенография, УЗИ, лабораторные анализы назначают только в случае, если наблюдаемая клиническая картина паронихии нетипична и вызывает сомнения относительно диагноза.
Возможные осложнения
При своевременном лечении паронихия пальцы кистей или стоп быстро вылечиваются. Если же затягивать и ждать, что само все пройдет, то инфекция доберется даже до мышц, сухожилий, костей пальца, попасть в системный кровоток. Скопления гноя может подрывать ноготь, привести к его отслойке от ногтевого ложа. При запущенных стадиях нередко требуется частичное или полное удаление ногтевой пластины с длительной реабилитацией.
Основным осложнением хронической паронихии является дистрофия ногтей, вызванная воспалением в области матрикса ногтя. Она проявляется в виде ломкости, расслаивании ногтевой пластины, искажением формы, формированием выемок, борозд. Возможно изменение цвета ногтевой пластины.
Как лечить нарыв мазями?
Воспаление кожи вокруг ногтя на руке и ноге часто лечится при помощи противовоспалительных и антимикробных средств местного действия. Цель использования мазей – уменьшение воспалительного процесса, ускоренный вывод гноя, стимуляция восстановления тканей, купирование болезненности. Мази также содержат элементы, предупреждающие повторное заражение и распространение инфекционных агентов.
Перечень полезных мазей при нарывах кожи:
- Левосин;
- мазь Вишневского;
- Левомеколь;
- Термикон;
- Фастин.
Мазь наносят на марлю, дожидаются полного пропитывания всех слоев. Далее повязку кладут на пораженную область. Закрепляют напальчником, лейкопластырем. Оставляют на ночь.
Возможные осложнения
Такая несерьезная на первый взгляд патология, как вросший ноготь, если не проводить лечение, может иметь очень серьезные последствия.
- Абсцесс. Пораженный участок кожи со временем начинает воспаляться, если воспаление не снять, то ранка будет гноиться, разовьется абсцесс. В домашних условиях справиться с ним уже не представляется возможным. Вскрывать абсцесс будет уже хирург.
- Лимфаденит. В этом случае воспаление затрагивает лимфатическую систему. Сосуды отекают, пораженный участок распухает, краснеет. Ребенок чувствует сильную пульсирующую боль. Лечение проводится с использованием сильных медикаментов, непременно под наблюдением врача.
- Остеомиелит возникает, если не проводилось никакого лечения либо оно было подобрано неверно. Инфекция вместе с нагноением уходит в глубокие слои кожи, поражает костную ткань. Вылечить его медикаментозно невозможно, для сохранения ногтевой фаланги требуется срочная операция.
- Гангрена. На этой стадии процесс уже необратим, происходит отмирание тканей, некроз. В данном случае речь может идти только о сохранении конечности, поэтому ногтевую фалангу ампутируют.
Хондроперихондрит ушной раковины
Данное заболевание представляет собой воспаление надхрящницы и хряща ушной раковины, вызванное бактериальной флорой. К хондроперихондриту может приводить травма ушной раковины с повреждением кожного покрова, нагноение гематомы ушной раковины, глубокие ожоги ушной раковины, фурункул или нагноившаяся атерома уха, рожистое воспаление. Выделяют инфильтративную и гнойные формы. Через несколько дней после описанного травмирующего фактора развивается инфильтрация и гиперемия кожи ушной раковины, сопровождающиеся болевым синдромом, с повышением температуры или без такового. Важным диагностическим критерием является то, что мочка уха остается непораженной, так как в толще её нет хряща. Лечение: антибактериальная и противовоспалительная терапия. При наличие гнойных полостей — вскрытие с удалением гноя и щадящая некротомия разрушенного хряща. Заболевание плохо поддаётся лечению и может протекать неделями или месяцами. Часто следствием хондроперихондрита является рубцовая деформация ушной раковины, иногда может быть полное разрушение хряща.
Почему гноится палец?
Основная причина нагноения – деятельность патогенных микроорганизмов (преимущественно стафилококка), попавших в ткани через раны и ссадины.
Предрасполагающие факторы:
- неправильно проведенный маникюр/педикюр;
- подстригание ногтей загрязненными инструментами;
- травмы пальцев;
- тесная обувь;
- занозы, заусеницы;
- несоблюдение правил гигиены рук;
- вросший ноготь;
- выраженный грибок ногтей;
- частое нахождение рук во влажной или загрязняющей среде.
Способствовать воспалению может систематическое охлаждение кистей, работа на специфическом производстве с мацерацией кожи рук.
Симптомы
Панариций проявляется типичной клинической картиной:
- пульсирующая боль в области пальца;
- отек околоногтевой пластины;
- ограниченная подвижность пораженного пальца;
- покраснение кожи;
- выделение гноя с неприятным запахом.
При запущенной форме, когда воспаление доходит до кости, палец напоминает по виду барабанную палочку, ухудшается общее самочувствие с повышением температуры до высоких значений. Рекомендуется обращаться к хирургу при первых признаках воспаления пальца, т.к. процесс прогрессирует очень быстро и чреват некрозом тканей и тугоподвижностью пораженных суставов.
Лечение
Нагноение пальца успешно лечится хирургически в амбулаторных условиях, особенно при раннем обращении. Самостоятельное прокалывание гнойника категорически воспрещено из-за высоких рисков распространения инфекции на окружающие структуры. Вне стен медицинского кабинета невозможно обеспечить качественную антисептическую обработку воспаленного пальца по причине особенностей анатомии кисти.
Лечебная тактика определяется формой панариция и степенью сохранности тканей. На поздних стадиях с поражением сухожилий и костей показана операция.
Вскрытие гнойного очага сопровождается обязательным дренированием. При частичной деструкции выполняется резекция ногтя. Также назначается медикаментозная терапия, направленная на купирование воспаления и уменьшение явлений интоксикации организма. Врач назначает антибиотики, иммуномодулирующие препараты, местно – противовоспалительные мази и аппликации.
В клинике производится лечение всех форм панариция (подкожного, сухожильного, костного). Прогноз заболевания благоприятный при своевременном начале лечебных мероприятий и выполнении всех рекомендаций хирурга.
Симптомы болезни
Появляется сильная пульсирующая боль на участке воспаления, краснеет кожа. Палец опухает, его становится трудно сгибать. Если воспаление нарастает, захватывает большую площадь на руке, появляется температура. При данных условиях гнойное воспаление вызывает золотистый стафилококк, появившийся на травмированном участке. Хроническое воспаление под ногтем развивается медленнее, проявляясь отеком, покраснением около повреждения, болезненными ощущениями. Вовлекаются в воспалительный процесс другие микробактерии (грамотрицательные кокки). Рискуют получить такую форму больные сахарным диабетом или люди, подвергающие руки частому воздействию химических веществ, воды: работники баров, уборщицы, повара, медсестры.
Важно отметить, что диагноз определяется визуально: покраснение, отек, нагноение. Пациента беспокоит сильная пульсирующая боль
Если симптомы распространяются дальше поврежденного участка, на подушечку пальца, началась серьезная инфекция – панариция. Дальше начнется абсцесс, придется делать дренаж, чтобы дать выход гною.
! Нельзя самому вскрывать нарыв для того, чтобы слить гной! Он может распространиться выше по руке.
Если у вас нагноение, надо обратиться к хирургу, он проведет дренаж сам. Сделать это надо, если состояние сопровождается ознобом, температурой. Это значит, что острая форма приняла характер тяжелой инфекции.
Сколько она продлится, зависит от тяжести заболевания, вовремя принятых мер. Обычно, заживление наступает через неделю и больше. Хроническая форма заживает неделями, даже месяцами, местного лечения бывает недостаточно.
Назначаются противогрибковые, противовоспалительные препараты. Болезнь редко развивается, приводит к тяжелым последствиям. В большинстве случаев, после лечения не остается следа. Однако, панариция может вернуться.
Лечение панариция

Если пациент своевременно обратился за медицинской помощью, панариций может быть успешно вылечен при помощи консервативных методов лечения: местного и системного применения антибиотиков, анальгетиков, УВЧ терапии, электрофореза. Главное — обеспечить рассасывание инфильтрата.
На этой стадии лечения эффективны дополнительные процедуры: ванночки с солевым раствором или компрессы на место воспаления, применение ихтиоловой мази или мази Вишневского. В зависимости от площади поражения можно использовать мази и лосьоны с антибиотиками, антисептики, аппликации с димексидом.
Чтобы снять боль, вам предложат нестероидные противовоспалительные препараты.
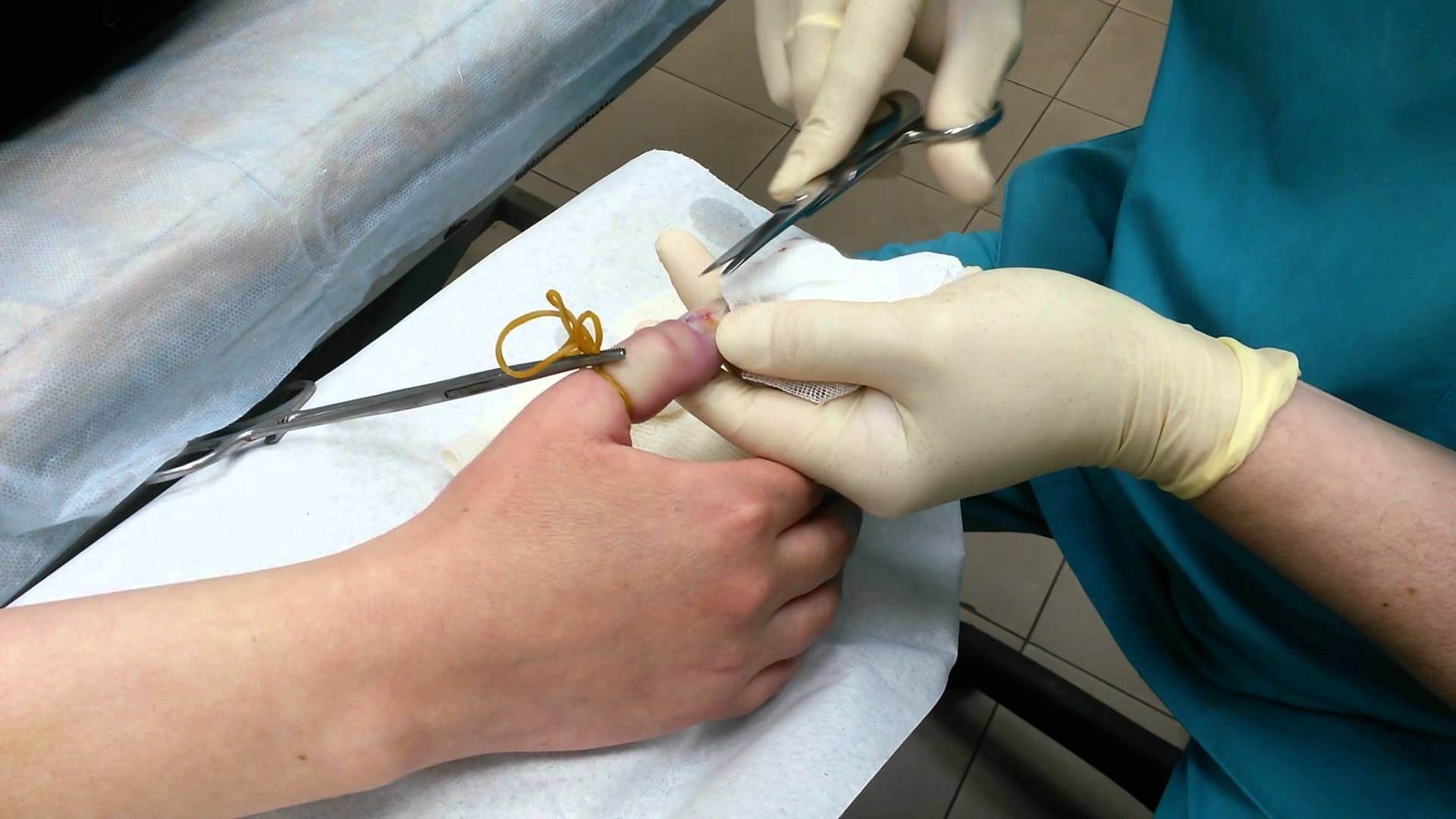
В случае, если воспаление переросло в гнойно-некротическое, наболевшую полость необходимо своевременно вскрыть, дренировать и промывать антисептическими растворами. На время интенсивного лечения на палец будет наложена повязка и лонгета. Скорее всего, врач назначит курс антибактериальных препаратов — в зависимости от результатов анализа на чувствительность к тому или другому виду антибиотиков.
Хирургическое вмешательство для лечения воспаления ногтя
Если консервативное лечение было начато поздно и не принесло результата, появляются осложнения, устранить которые возможно только при помощи оперативного вмешательства. Для этого выполняется дренаж гнойной жидкости под местной анестезией. В случае, если кожный покров в области нарыва приобрёл белый или жёлтый цвет, местная анестезия не проводится, так как этот признак свидетельствует о повреждении нервных волокон. Варианты выполнения хирургического вмешательства:
| 1. Оперативное вмешательство при поверхностной паронихии проводится методом подрезания без использования местного обезболивания отслоенного кожного покрова с последующим его иссечением и удалением гнойной массы. Затем накладывается антисептическая повязка на 5 дней. Это время необходимо для эпителизации раневой области. |
| 2. При глубокой паронихии у краевой части основания ногтя делают разрез 10 мм в направлении к ладони. Кожа, покрывающая основание ногтевой пластины не разрезается, а отодвигается, очищается и отворачивается со стороны повреждения. Если ногтевая пластина на основании отслаивается из-за гнойной массы, её аккуратно иссекают. При случайном повреждении этого участка, растущий ноготь будет деформироваться. |
| 3. При повреждении всего ногтевого ложа или его средней части проводят два разреза 10-15 мм. Участок кожного покрова в форме трапеции отворачивают от основания. Отслоенную из-за гноя часть ногтя удаляют, устраняют гной. Под кожный лоскут кладётся специальная полоска из резины, на которую нанесён вазелин, кожа возвращается на своё место. На палец накладывается антисептическая повязка. По прошествии суток после операции палец опускают в тёплый раствор с добавлением перманганата калия, резиновая прокладка меняется и оставляется ещё на сутки. В случае прекращения гнойного воспалительного процесса резиновая полоска уже не используется, а на раневую поверхность накладывается повязка с мазью. |
Для более быстрого заживления разрезов и для профилактики вторичного инфицирования назначается курс антибиотиков и антисептиков.
Злокачественный наружный отит (некротический наружный отит)
Эту форму наружного отита выделяют в отдельную, но фактически он является негативным течением обычного диффузного наружного отита. В процессе заболевания происходит распространение воспаления на структуры височной кости, может возникать поражение черепно-мозговых нервов и развитие внутричерепных осложнений. Название заболевания не связано с развитием злокачественной опухоли, просто таким образом отражается течение заболевания. К счастью, это заболевание встречается редко, болеют пациенты с тяжелыми нарушениями иммунитета, такими как СПИД, состояние после лучевой и химиотерапии, декомпенсированный сахарный диабет, пациенты, получающие иммуносупрессивную и цитостатическую терапию. Ведущим возбудителем признана синегнойная палочка, но любая инфекция полимикробна. В процессе воспаления происходит некроз кожи слухового прохода и переход воспаления на надкостницу и кость, с последующим её разрушением. Жалобы при данном заболевании на сильную боль, выделения из уха гнойно-воспалительного характера, с гнилостным запахом, быстро наступает снижение слуха. Позднее присоединяются симптомы поражения черепно-мозговых нервов: затруднение глотания, попёрхивание при приёме пищи, онемение лица, паралич лицевых мышц. При распространении процесса в среднее и внутреннее ухо может развиваться системное головокружение. При распространении воспаления в полость черепа развивается общемозговая и менингеальная симптоматика. При осмотре обращает на себя выраженное воспаление кожи НСП, кожа с очагами некроза, большое количество гнойно-некротического отделяемого, барабанная перепонка и структуры среднего уха часто неопределимы. Определяются симптомы поражения черепно-мозговых нервов-асимметрия лица, птоз нижнего века на стороне поражения, асимметрия мягкого нёба, нарушение подвижности надгортанника. В диагностике важен посев на бактериологическое исследование, компьютерная томография височных костей. Лечение проводится всегда в условиях стационара. Проводится массивная антибактериальная и дезинтоксикационная терапия. Назначаются инфузии человеческого гамма-глобулина, антисинегнойной сыворотки или гипериммунной человеческой плазмы. Также проводится хирургическое лечение — некротомия (удаление некротизированных участков кожи и кости), в последующем при выздоровлении проводится пластика дефекта собственными тканями.
Как проявляется гидраденит?
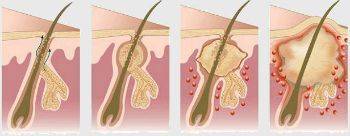
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Осложнения нарыва
Любое заболевание в запущенной форме приносит массу неприятностей, и нарыв – не исключение. Гнойное воспаление может приникнуть глубоко к сухожилиям, костям и суставам, возможно полное или частичное лишения пальца его прямой функции.
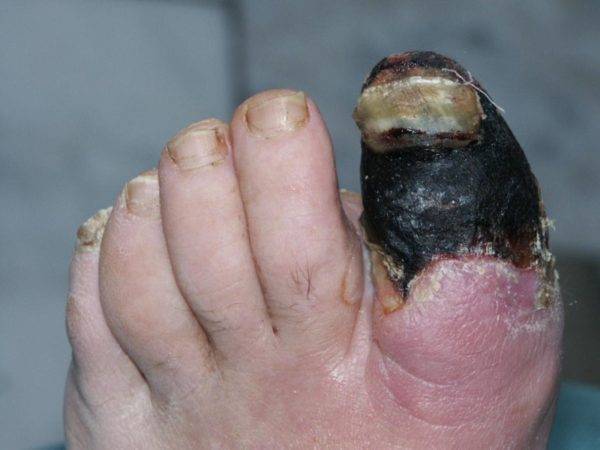
Тяжелая форма недуга может привести к таким осложнениям:
- Сепсис – это заражение крови, которое без определенного лечения может привести к смерти.
- Флегмоне костей – острое или гнойное воспаление клеток кисти.
- Тендовагинит – гнойное воспаление сухожилий, при котором происходит длительная потеря двигательных функций пальца.
- Остеомиелит – гнойный процесс в костной ткани, который требует незамедлительного лечения, и даже ампутации пальца.
Причины
Чаще всего поражается большой палец на ноге
Обусловлено это большим давлением на ногти, меньшей подвижностью пальцев, меньшим вниманием к ним. Можно выделить 6 главных причин развития патологии
- Генетическая особенность, при которой ноготь слишком широкий, уголки его направлены вниз и врезаются в кожу сразу с двух сторон. Случаи такой патологии достаточно редки, но имеют место быть.
- Грибок. Заражение грибком может произойти, если в общественных местах, например в бассейне, ходить босиком или использовать чужую обувь. Заражение грибком может случиться даже, когда младенец проходит через родовые пути, тогда болезнь даст о себе знать буквально через 7–10 дней после выписки из роддома.
- Авитаминоз. Нехватка фосфора, кальция, цинка в организме грудничка приводит к тому, что ногтевая пластина истончается, имеет неровные острые края, которые повреждают нежную кожу, вызывают воспаление, как следствие — начинают нагнаиваться. При нехватке витамина D развивается рахит, что тоже может стать причиной неправильного роста ногтя.
- Неправильный уход. Зачастую это самая главная и самая распространенная причина недуга у детей до года. Если родители подстригают ноготочки новорожденному слишком редко или слишком глубоко обрезают уголки, то ноготь будет вырастать деформированным, повреждая мягкие ткани.
- Неправильно подобранная обувь. Обувь не по размеру или со слишком узким носом сдавливает ножку малыша, давление на край ногтя усиливается при ходьбе и провоцирует врастание. Если у ребенка имеется лишний вес, то это дополнительный фактор риска появления заболевания. Обувь для таких деток должна быть мягкой, легкой, с твердым задником, хорошо фиксирующим стопу и широким носом.
- Травма. Если грудничок повредил палец – ударил, прищемил, это тоже является причиной онихокриптоза.






